-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Simultánní karotická endarterektomie a koronární revaskularizace: indikace a výsledky
Simultaneous Carotid Endarterectomy and Coronary Revascularization: Indications and Results
Aim:
Evaluation of operative results and complications in high-risk patients who underwent combined carotid and coronary revascularization.Patients and Methods:
Combined operation – carotid endarterectomy (CEA) and coronary artery bypass graft (CABG) was performed in the period 2000–2009 in 68 patients. Simultaneous operation was indicated in patients with unstable angina pectoris and l. symtomatic internal carotid artery (ICA) stenosis ≥ 50%, or 2. bilateral asymptomatic ICA stenosis ≥ 60% or 3. asymptomatic ICA stenosis ≥ 60% combined with contralateral ICA occlusion. Combined operations represented 5.8% of whole CEA series. Mean age was 69.9 (51–82) years, men were 46, women 22.
Carotid angiography proved unilateral (always symptomatic) ICA stenosis in 25 patients, bilateral ICA stenosis in 35 patients and ICA stenosis combined with contralateral carotid occlusion in 8 patients. Neurological preoperative symptomatology: TIA was present in u 20 patients, minor stroke in 6 and major stroke in 5 patients. 37 patients were asymptomatic. One CABG was performend in 5 patients, 2 CABG in 20 patients, 3 CABG in 19 patients and 4 CABG in 6 patients. The rest of 18 patients had CABG operation combined with valve procedure. Comorbidity: hypertension 100%, diabetes mellitus 57.3%, hyperlipidemia 60.3%.
Shunt was selectively used in 4.4%. The need for shunt was established using back stump pressure and near infrared spectroscopy.Results:
Mortality was 8.8% (6/68). The cause of death were multiorgan failure in two cases, ipsilateral stroke in two patients, respiratory insufficiency and cardiac failure due to graft occlusion both in one patient. Good recovery was recorded in 91.2%.Conclusion:
Combined carotid and coronary revascularization has acceptable neurological morbidity/mortality in high risk patients. Strict requirement is thorough selection of patients.Key words:
carotid endarterectomy – coronary bypass – simultaneous operations – stroke
Autoři: V. Přibáň; J. Fiedler *; V. Chlouba; A. Mokráček 1; M. Šetina 2
Působiště autorů: Neurochirurgické oddělení, Nemocnice České Budějovice a. s., primář MUDr. V. Chlouba ; Neurochirurgická klinika LF MU a FN Brno *; Kardiochirurgické oddělení, Nemocnice České Budějovice a. s. 1; Kardiochirurgická klinika 2. LF UK a FN v Praze-Motole 2
Vyšlo v časopise: Rozhl. Chir., 2011, roč. 90, č. 1, s. 67-72.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cíl:
Zhodnotit operační výsledky a komplikace vysoce rizikových pacientů, u kterých byl proveden simultánní výkon na karotických a koronárních tepnách.Soubor a metodika:
V letech 2000–2009 byl na našem pracovišti proveden kombinovaný výkon – karotická endarterektomie (CEA) a koronární bypass (CABG) – u 68 pacientů. Simultánní operace byla indikována u pacientů s nestabilní anginou pectoris a l. symtomatickou významnou stenózou vnitřní karotidy (ACI) ≥ 50 %, nebo 2. bilaterální asymptomatickou stenózou ACI ≥ 60 %, a nebo 3. asymptomatickou stenózou ACI ≥ 60 % a kontralaterální okluzí ACI. Kombinovaný výkon CEA/CABG představoval 5,8 procenta ze všech výkonů na karotických tepnách. Průměrný věk byl 69,9 (51–82) roku, mužů bylo 46, žen 22.
Karotická angiografie prokázala jednostrannou (vždy symptomatickou) stenózu ACI u 25 pacientů, bilaterální stenózu ACI u 35 pacientů a stenózu v kombinaci s kontralaterální okluzí u 8 pacientů. Neurologická předoperační symptomatologie: TIA byla přítomna u 20 pacientů, malý iktus u 6, iktus u 5 a absence symptomů u 37 pacientů. Jeden koronární bypass byl proveden 5krát, 2 bypassy 20krát, 3 bypassy 19krát a 4 bypassy 6krát. U zbylých 18 pacientů byl CABG kombinován s výkonem na chlopni. Interní komorbidita: hypertenze 100 %, diabetes mellitus 57,3 %, hyperlipidemie 60,3 %.
Shunt byl použit selektivně v 4,4 %. Jeho potřeba byla určena kombinací měření zpětného tlaku v pahýlu karotidy a infračervené spektroskopie.Výsledky:
Mortalita činila 8,8 % (6/68). Ve dvou případech byla příčina v multiorgánovém selhání. Jednou byla příčinou úmrtí respirační insuficience. Hemisferální ischemický iktus ipsilaterální operované straně byl příčinou smrti dvakrát – v obou případech došlo terminálně k pneumonii. V posledním případě došlo uzávěru bypassu, což vedlo k srdečnímu selhání. Plné uzdravení nastalo v 91,2 %.Závěr:
Kombinované karotické a koronární operace přinášejí u vysoce rizikových pacientů přijatelnou neurologickou morbiditu/mortalitu. Podmínkou je přísný výběr pacientů.Klíčová slova:
karotická endarterektomie – koronární bypass – simultánní operace – ischemický iktusÚVOD
Karotická endartektomie má své jasně definované místo v sekundární prevenci ischemického iktu Její profit byl opakovaně prokázán multicentrickými studiemi; jednoznačně pro stenózy symptomatické a s menší přesvědčivou silou i pro stenózy asymptomatické [1–4]. Jedná se o výkony elektivní. Podmínkou efektivního zákroku je nízká perioperační morbidita/mortalita. Ta by neměla překročit hranici 3 procenta u asymptomatických a 6 procent u symptomatických stenóz vnitřní karotidy (ACI) [5].
Pacienti, kteří mají současné postižení karotických a koronárních tepen představují vysoce rizikovou skupinu, u které není léčebná strategie jednoznačně stanovena. Je známo, že 3–16 % pacientů s stenózou koronárních tepen má zároveň významné postižení karotického řečiště [6–7]. Zároveň až 50 % pacientů s významnou stenózou karotid má signifikantní postižení koronárních tepen [8–9]. Riziko iktu při koronární revaskularizaci není u pacientů se současným postižením karotických tepen malé. Může dosahovat až 14 % [10]. Stejně tak pacienti indikovaní k CEA se současným postižením koronárních tepen mají po výkonu nezanedbatelné riziko infarktu myokardu [11].
Strategie chirurgické léčby při současném postižení karotických a koronárních tepen je kontroverzní. Na jedné straně stojí postupné operace s časovou prioritou CEA. Výkon je prováděn s cílem snížení rizika iktu. Negativním efektem je vyšší četnost koronárních komplikací. Na druhé straně stojí při ignorování karotické léze reverzní postupná operace s časovou prioritou CABG. U těchto výkonů je snížený výskyt kardiálních komplikací ale zvýšené riziko ischemického iktu. Kombinovaný výkon CEA/CABG během jedné anestezie má potenciál eliminovat nevýhody předchozích postupů. Nicméně zároveň představuje pro vysoce rizikové pacienty velkou operační zátěž [12]. Z literárních údajů nevyplývají striktní doporučení, a tak indikační strategie jednotlivých pracovišť se liší podle konkrétních zkušeností a četnosti komplikací. V dalším textu předkládáme naší indikační strategii s analýzou výsledků a komplikací simultánních karotických a koronárních revaskularizací.
MATERIÁL A METODA
V letech 2000–2009 bylo na kardiochirurgickém oddělení nemocnice České Budějovice provedeno 5 103 koronárních revaskularizací. Ve stejném období bylo provedeno na neurochirurgickém oddělení téže nemocnice 1 172 intervencí na karotických tepnách. Simultánních operací karotických a koronárních bylo v téže době provedeno 68.
Kombinované operace tak reprezentovaly 5,8 % souboru CEA a 1,33 % všech CABG. Ke kombinovanému revaskularizačnímu výkonu byli indikováni pacienti přijatí pro nestabilní anginu pectoris, u kterých byla zároveň prokázána 1. symptomatická stenóza ACI ≥ 50 %, nebo 2. bilaterální asymptomatická stenóza ACI ≥ 60 %, a nebo 3. asymptomatická stenóza ACI ≥ 60 % a kontralaterální okluze ACI. Skríningové vyšetření karotických tepen bylo provedeno duplexní sonografií. Při pozitivní nálezu byla doplněna digitální subtrakční angiografie. Měření stupně stenózy ACI bylo prováděno podle metodiky NASCET. Průměrný věk v souboru činil 69,9 (51–82) let. Mužů bylo 46, žen 22. Neurologickou symptomatologii mělo 31 pacientů. Z toho 20 prodělalo tranzitorní ischemickou ataku (TIA), 7 malý iktus s minimálním reziduálním deficitem a 4 iktus s mírným postižením a soběstačností. Asymptomatických pacientů bylo 37. Absence symptomů se vztahovala k teritoriu operované karotidy.
Angiografické nálezy jsou proto logicky pestřejší. V souboru byly všechny karotické stenózy nad 70 % podle NASCET. Průměrné procento stenózy operované karotidy bylo 89,6 %. Jednostranná stenóza ACI byla u 25 pacientů. Vždy se jednalo z podstaty indikačního schématu o symptomatickou cévu. 18 pacientů s jednostrannou lézí ACI mělo v anamnéze TIA, 5 malý iktus a 2 iktus. Bilaterální stenóza ACI ≥ 60 % byla přítomna u 35 pacientů. 31 z nich bylo asymptomatických, u 3 proběhla TIA, u jednoho malý iktus a u posledního iktus. Významná stenóza ACI v kombinaci s kontralaterální okluzí byla v 8 případech, 6 bylo asymptomatických, v jednom případě byl v anamnéze malý iktus a jednou iktus.
Tab. 1. Charakteristika souboru kombinovaných výkonů CEA/CABG Tab. 1. Characteristics of the group of combined procedures CEA/CABG 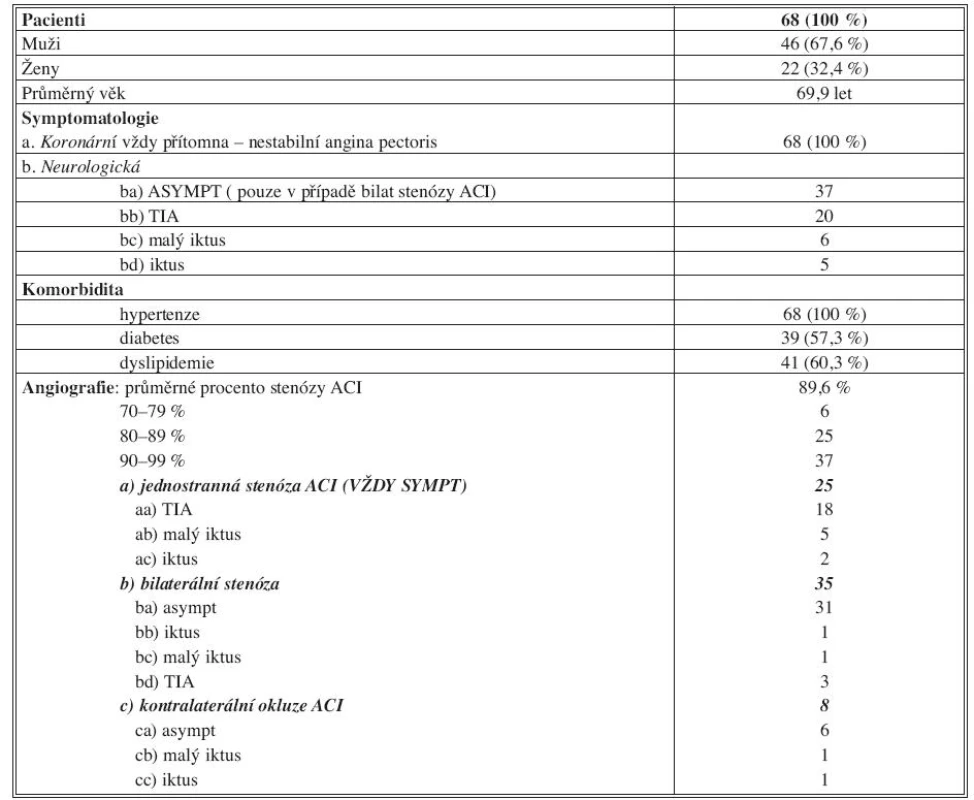
Kardiochirurgické výkony: samostatné CABG byly provedeny v 50 případech. Z toho l bypass 5krát, 2 bypassy 20krát, 3 bypassy 19krát a 4 bypassy 6krát. U 18 pacientů byla provedena kombinace CABG s výkonem na chlopni (Tab. 2). Na jednu operaci vychází průměrně 2,3 (1–4) bypassu. Interní komorbidita: hypertenze byla přítomna u všech pacientů, diabetes mellitus u 39 pacientů (57,3 %) a hyperlipidemie u 41 pacientů (60,3 %).
Tab. 2. Kombinované operace – charakteristika kardiochirurgických výkonů Tab. 2. Combined procedures – characteristics of cardiosurgical procedures 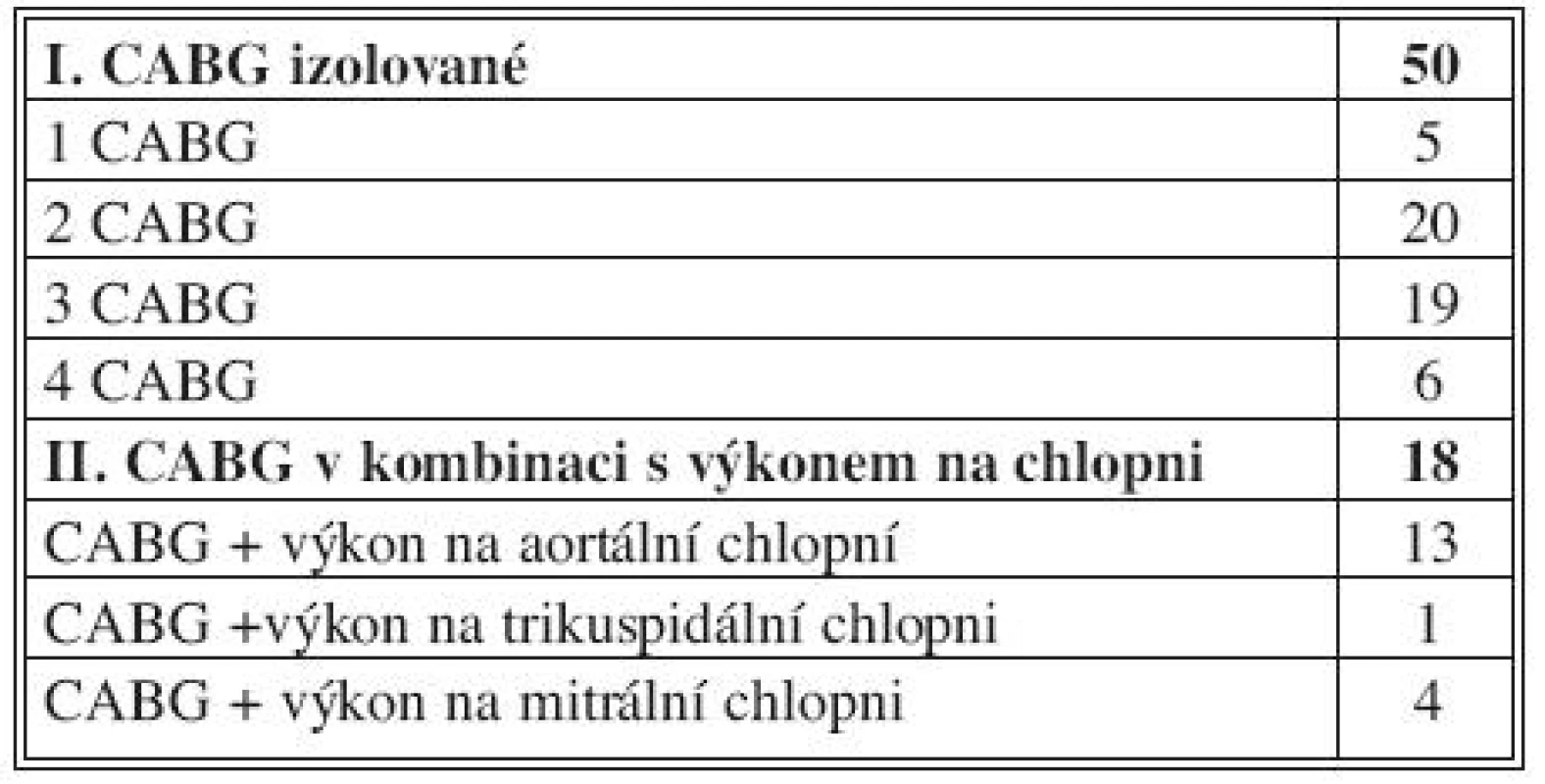
Chirurgická technika
Všechny operace proběhly v celkové anestezii. Na začátku výkonu neurochirurgický tým provedl konvenční karotickou endarterektomii za současného odběru vena saphena magna kardiochirurgem. Použití intraluminárního shuntu bylo selektivní. Indikace byla provedena na podkladě zpětného tlaku v pahýlu ACI (≥ 50 mm Hg) a infračervené spektroskopie NIRS (FOTO NIRS). Pokles hodnoty o 20 % a nebo pod 50 v absolutních hodnotách byl indikací zavedení shuntu. Ten byl využit u 2 pacientů (4,4 %). Po dezobliteraci ACI a sutuře tepny byla rána ponechána otevřená a navazovala aortokoronární rekonstrukce. V souboru jsme hodnotili 30denní permanentní neurologickou morbiditu/mortalitu.
Tab. 3. Naše strategie operací karotické a koronární revaskularizace Tab. 3. The authors’ strategy in carotid and coronary revascularization procedures 
*CCO – kontralaterální karotický uzávěr VÝSLEDKY
K úmrtí došlo v 6 případech. 2krát došlo k rozvoji hemisferálního ischemického iktu ipsilaterálně k operované straně (2,9 %) s rozvojem terminální pneumonie. U jednoho pacienta došlo k rozvoji pneumonie s fatální respirační insuficiencí. U 2 pacientů došlo k rozvoji multiorgánového selhání a u posledního k uzávěru koronárního bypassu a kardiálnímu selhání. Charakteristika zemřelých pacientů je shrnuta v tabulce 4.
Tab. 4. Zemřelí pacienti Tab. 4. Exited patients 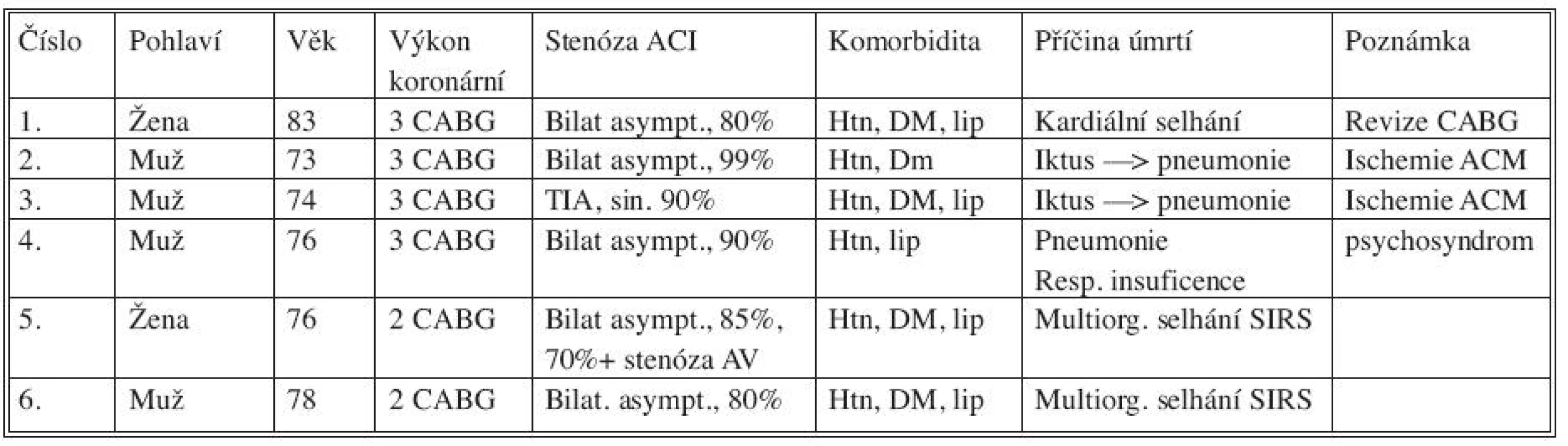
ACM – arteria cerebri media, AV – arteria vertebralis, Htn – hypertenze, DM – diabetes mellitus, lip – hyperlipidemie Neurologické komplikace: 1x pooperační TIA. Rozsáhlý hemisferální iktus ipsilaterálně operované straně byl u 2 pacientů příčinou smrti. Třicetidenní výskyt iktu a TIA byl zaznamenán 3x (4,4 %). K plné úzdravě došlo u 62 pacientů (91,2 %).
Perioperační komplikace byly relativně četné. Schematicky jsme je rozdělili na ranné, kardiální a ostatní. Ranné komplikace: infekt rány po sternotomii byl přítomen 3krát, vždy došlo ke zhojení; parézy hlavových nervů byly zaznamenány 3krát, přičemž 2krát se nález upravil (1x přechodná paréza n. laryngeus reccurens, 2x paréza r. marginalis n. facialis – v jednom případě tranzientní). Třikrát bylo nutno punktovat pooperační fluidotorax, jednou bylo potřeba drénovat pneumotorax. Kardiální komplikace:pooperační fibrilace síní byla v 8 případech, 7krát se zdařila farmakologická verze, jednou byl při jejím neúspěchu nasazen warfarin. Pooperační kardiostimulace byla provedena 3krát. Z ostatních komplikací jsou hodné pozornosti amentní stavy, které byly přítomny u 5 pacientů. Přehled komplikací shrnuje tabulka 5.
Tab. 5. Výsledky a komplikace Tab. 5. Results and complications 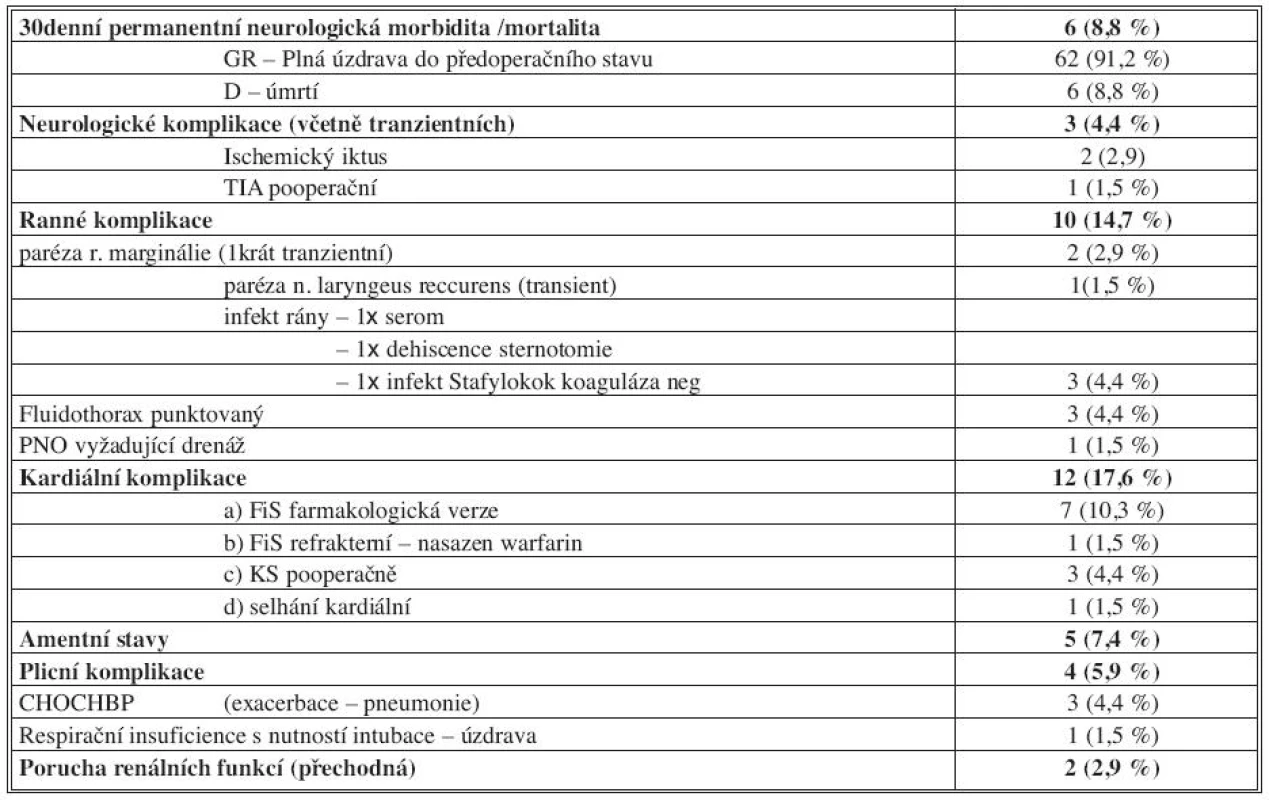
DISKUSE
Stárnoucí populace přináší posun revaskularizačních zákroků myokardu do vyšších věkových kategorií. S tím je spojena vyšší incidence karotických stenóz. Na počátku 80. let minulého století měl Brener v souboru koronárních bypassů méně než 4 % hemodynamicky významných karotických stenóz. V dalších sestavách dosahuje výskyt významných karotických stenóz až 16 % [6–7]. V důsledku toho se ischemický iktus stává jednou z hlavních příčin nekardiální morbidity u pacientů po CABG. Incidence iktu po koronárních výkonech obecně je uváděna do 2 % [13]. Pokud je však sledování výskytu perioperačního iktu po CABG prospektivní, je četnost uváděna kolem 5 % [14]. Klíčovým rizikovým faktorem vzniku iktu je věk pacienta [6]. To souvisí s rozvojem aterosklerotických změn aortálního oblouku, karotických tepen a intrakraniální cirkulace. Dalšími faktory, zvyšujícími výskyt iktu byly fibrilace síní a prodloužení času kardiopulmonálního bypassu [15]. Ischemický iktus v anamnéze zvyšuje riziko perioperačního iktu čtyřnásobně [16]. Přes možnou multifaktoriální etiologii ischemického iktu, je karotická stenóza považována za významný rizikový faktor [17]. Četnost stenózy ACI ≥ 50 % je v souborech koronárních revaskularizací udávána kolem 20 %; výskyt stenózy ≥ 70 % je přibližně 10 % [12]. D‘Agostino prokázal, že riziko perioperačního iktu po CABG je závislé na stupni stenózy. U karotické stenózy pod 50 % je menší než 2 %. Stenóza karotidy 50–80 % přináší riziko iktu 10 % a stenóza nad 80 % pak 19 % [18]. Bilaterální stenóza ACI opět přináší zvýšené riziko iktu při koronární revaskularizaci. Metaanalýza 11 studií provedená Brenerem prokázala incidenci iktu při jednostranné stenóze ACI v 6,9 % , zatímco oboustranná stenóza ACI nesla riziko 12,7 %. Riziko iktu při jednostranném uzávěru ACI bylo 15,6 % a při oboustranném uzávěru ACI pak dokonce 33 % [19].
U pacientů kardiálně stabilních, s plánovaným elektivním výkonem koronární revaskularizace a současnou přítomností symptomatické stenózy ACI preferujeme postupné operace s časovou prioritou CEA. Stejný postup indikujeme u bilaterální asymptomatické stenózy ACI, s tím že je iniciálně indikována operace na straně významnějšího zúžení. Obdobné načasování platí u asymptomatické významné stenózy ACI a kontralaterální okluze karotidy. Postupné operace s prioritou CEA snižují riziko iktu, ale zároveň zvyšují riziko kardiálních komplikací. Tento postup je akceptovatelný v situaci přijatelného kardiálního rizika. Pokud jsou dodrženy tyto podmínky, je v dokumentovaných sestavách kombinovaná morbidita/mortalita přijatelně nízká – pod 6 % [20-21].
„Reverzní postupná operace“ s prioritou CABG je literárně zhodnocena pouze okrajově. Hertzer udává při srovnání kombinovaného výkonu CEA/CABG a „reverzní postupné operace“ shodnou mortalitu na hladině 5 procent. Incidence ischemického iktu u reverzního výkonu byla 13,7 %, zatímco u kombinovaného výkonu pouze 2,8 %. Stejné výsledky perioperační ischemie, převyšující 10 %, zaznamenali i další autoři [22, 23, 24]. Z literárních údajů empiricky vyplývá indikace pro reverzní operace v situaci relativně vysokého kardiálního rizika v kombinaci s asymptomatickou jednostrannou stenózou ACI. Tento postup jsme respektovali i v našem zařízení.
Kombinované (simultánní) operace CEA/CABG nabízejí teoreticky překonání hendikepu výše uvedené strategie postupných operací. Bernhardt jako první popsal simultánní operaci CEA/CABG v roce 1972 [25]. Kombinovaný přístup teoreticky snižuje riziko koronárních komplikací, typických pro postupnou operaci s prioritou CEA a zároveň snižuje riziko iktu, které je vyšší u reverzního typu operace. Interpretace však není vůbec snadná. To vyplývá z různých indikačních „mantinelů“ pro kombinované výkony na jednotlivých pracovištích. Trachiotis měl v souboru kombinovaných operací 32 % operací elektivních, 65 % operací urgentních (stav, kdy pacienta nebylo možno dimitovat a operovat odloženě) a 3 % operací emergentních (okamžitá operace mimo plánovaný režim) [26]. Jiní autoři provedli CEA po sternotomii v mírné hypotermii s kombinovanou permanentní neurologickou morbiditou/mortalitou 10,9 % [27]. Z těchto „bias“ vyplývá, že obecná interpretace výsledků je možná jen s mimořádnou opatrností. Závěry autorů, kteří analyzují výsledky simultánních operací z posledních dvou desetiletí, jsou nicméně povzbudivé. Rizzo měl u 127 pacientů kombinovanou permanentní neurologickou morbiditu/ /mortalitu 11 % [28], Kohl u 311 pacientů 10 % [29], Akins u 200 pacientů 6,5 % [30] a Daily 100 operovaných dokonce jen 4 % [31]. Byrne srovnával výsledky kombinovaných výkonů u pacientů se symptomatickou versus asymptomatickou stenózou ACI. Asymptomatičtí pacienti měli 30denní mortalitu v důsledku iktu 4,3 %, symptomatičtí pak 6,1 % [32]. Systematický přehled literatury provedl Naylor. Permanentní neurologická morbidita/ /mortalita 7863 výkonů v 94 publikovaných sestavách činila souhrnně 11,5 % u pacientů operovaných kombinovaným přístupem [33].
V našem souboru jsme měli 8,8% mortalitu. Hemisferální iktus se vyskytl v 2,9 % a 30denní neurologická morbidita (iktus + TIA) v 4,4 %. Naše výsledky jsou srovnatelné s publikovanými soubory. Obecně lze shrnout, že stonání našich pacientů bylo provázeno řadou komplikací. Velká většina z nich byla řešitelná a osud pacientů dlouhodobě negativně neovlivnila. Třicetidenní permanentní neurologickou morbiditu/mortalitu souboru považujeme v literárním kontextu a při vědomí vysokého rizika pacientů za přiměřenou. Možnosti jejího dalšího snížení vidíme v detailní identifikaci rizikových faktorů a precizní indikaci k jednotlivým typům výkonů.
MUDr. Vladimír Přibáň, Ph.D.
Na Výsluní 722
373 82 Boršov
e-mail: v.priban@centrum.cz
Zdroje
1. North American Symptomatic Carotid Endarterectomy Trial Collaborators.. Benefit of carotid endarterectomy in patients with symptomatic moderate or severe stenosis. N. Eng. J. Med., 1998; 339 : 1415–1425.
2. European Carotid Surgery Trialists Collaborative Group. European carotid surgery trial: interim results for symptomatic patients with severe (70-99%) or with mild (0-29%) carotid stenosis. Lancet, 1991; 337 : 1235–1243.
3. Asymptomatic Carotid Artery Atherosclerosis Study Group. Endarterectomy for Asymptomatic Carotid Artery Stenosis. JAMA, 1995; 273 : 1421–1428.
4. MRC Asymptomatic Carotid Surgery Trial (ACST) Collaborative Group. Prevention of disabling and fatal strokes by succesfull carotid endarterectomy in patients without recent neurological symptoms: randomised controlled trial. Lancet, 2004; 363 : 915–924.
5. AHA/ASA Guidelines. Guidelines for prevention of stroke in patients with ischemic stroke or transient ischemic attack. Stroke, 2006; 37 : 577–654.
6. Faggiolli, G. L., Curl, G. R., Ricotta, J. J. The role of carotid screening before coronary artery bypass. J. Vasc. Surg., 1990; 12 : 722–729.
7. Reul, G. J., Cooley, D. A., Duncan, J. M. The effect of coronary artery bypass on the outcome of peripheral vascular operation in 1903 patients. J. Vasc. Surg., 1986; 3 : 788–798.
8. Brener, B. J., Brief, D. K., Alpert, J., et al. A four-year experience with preoperative noninvasive carotid evaluation of two-thousand twenty-six patients undergoing cardiac surgery. J. Vasc. Surg., 1984; 1 : 326–338.
9. Hertzer, N. R., Young, J. R., Breven, E. G., et al. Coronary angiography in 506 patients with extracranial cerebrovascular disease. Arch. Int. Med., 1985; 145 : 849–851.
10. Hertzer, N. R., Loop, F. D., Beven, E. G., et al. Surgical staging for simultaneous coronary and carotid disease: a study including prospective randomization. J. Vasc. Surg., 1989 : 455–463.
11. Ricotta, J. J., O‘Brien, M. S. Late cardiac event after carotid endarterectomy. Stroke, 1996; 27 : 4.
12. Ricotta, J. J., Fagiolli, G. Management of concomintant coronary bypass and carotid reconstruction. In: Loftus, C. M., Kresowik, T. E. Carotid artery surgery. New York: 2000; Thieme Medical Publishers; p 137–146.
13. Berens, E. S., Kochoukos, N. T., Murphy, S. F., Wareing, T. H. Preoperative carotid artery screening in elderly patients undergoing cardiac surgery. J. Vasc. Surg., 1992; 15 : 313–323.
14. Shaw, P. J., Bates, D., Cartlidge, D. E. F. Early neurological complications of coronary artery bypass surgery. Br. J. Med., 1985; 29 : 1384–1387.
15. Likosky, D. S., Caplan, L. R., Weintraub, R. M., Hartman, G. S, Malenka, D. J., Ross, C. S., et al. Northern New England Cardiovascular Disease Study Group, Lebanon, New Hampshire. Intraoperative and postoperative variables associated with stroke following cardiac surgery. Heart Surg. Forum, 2004; 7: E 27l–276.
16. Hertzer, N. R. Basic data concerning associated coronary disease in peripheral vascular patients. Ann. Vasc. Surg., 1987; 1 : 616–620.
17. Borger, M. A., Fremes, S. E. Management of patients with concomitant coronary and carotid vascular disease. Semin. Thorac. Cardiovasc. Surg., 2001; 13 : 192–198.
18. D‘Agostino, R. S., Svensson, L. G., Neumann, D. J. Screening carotid ultrasonography and risk factors for stroke in coronary artery patients. Ann. Thorac. Surg., 2001; 62 : 1714–1723.
19. Brener, B. M., Hermans, H., Eisenbud, D., et al. The management of patients requiring coronary bypass and carotid endarterectomy. In: Moore, W. S, ed. Surgery for cerebrovascular disease. Philadelphia: W. B. Saunders, 1996: p. 278–287.
20. Reule, G. J., Cooley, D. A., Duncan, J. M., et al. The effect of coronary bypass on the outcome of peripheral vascular operations in 1093 patients. J. Vasc. Surg., 1986; 3 : 788–798.
21. Carrel, T., Stilhard, G., Turina, M. Combined carotid and coronary artery surgery: early and late results. Cardiology, 1992; 80 : 118–125.
22. Hertzer, N. R., Loop, F. D., Beven, E. G., et al. Surgical staging for simultaneous coronary and carotid disease: a study including prospective randomization. J. Vasc. Surg., 1989; 9 : 455–463.
23. Newman, D. C., Hicks, R., Horton, D. A. Coexisting carotid and coronary artery disease. J. Cardiovasc. Surg., 1987; 28 : 599–606.
24. Rosenthal, D., Caudill, D. R., Lamis, P. A., et al. Carotid and coronary arteryy disease: a rational approach. Am. Surg., 1984; 50 : 233–235.
25. Bernhard, V. M., Johnson, W. D., Peterson, J. J. Carotid artery stenosis. Association with surgery for coronary artery disease. Arch. Surg., 1972; 105 : 837–840.
26. Trachiotis, G. D., Pfister, A. J. Management strategy for simultaneous carotid endarterectomy and coronary revascularization. Ann. Thorac. Surg., 1992; 64 : 1113–1118.
27. Evangelopoulos, N., Trenz, M. T., Beckmann, A., Krian, T. Simultaneous carotid endarterectomy and coronary artery bypass grafting in 313 patients. Cardiovasc. Surg., 2000; 8 : 31–40.
28. Rizzo, R. J., Whithemoore, A. D., Couper, G. S., et al. Combined carotid and coronary revascularization: the preferred approach to the severe vasculopathy. Ann. Thorac. Surg., 1992; 54 : 1099–1109.
29. Kohl, P. H., Comte, L., Tchana-Sato, V., Honore, C., Kerzmann, A., Mauer, M., Limet, R. Concurrent coronary and carotid surgery: factors influencing perioperative outcome and long-term results. European Heart Journal, 2006; 27 : 49–56.
30. Akins, C. A., Moncure, A. C., Daggett, W. M., et al. Safety and efficacy of concomitant carotid and coronary artery operations. Ann. Thorac. Surg., 1995; 60 : 311–318.
31. Daily, P. O., Freeman, R. K., Dembitsky, W. P., et al. Cost reduction by combined carotid endarterectomy and coronary artery grafting. J. Thorac. Cardiovasc. Surg., 1996; 111 : 1185–1193.
32. Byrne, J., Darling, R. C., Roddy, S. P., Mehta, M., Patty, P. S. K., Kreienberg, P. B., Chang, B. B., et al. Combined carotid endarterectomy and coronary artery bypass grafting in patients with asymptomatic high-grade stenoses: An analysis of 758 patients. J. Vasc. Surg., 2006; 72 : 67–72.
33. Naylor, R., Cuffe, R. L., Rothwell, P. M., Loftus, I. M., Bell, P. R. F. A systemic review of outcome following synchronous carotid endarterectomy and coronary artery bypass: influence of surgical and patients variables. Eur. J. Vasc. and Endovasc. Surg., 2003; 26 : 230–241.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2011 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Současné trendy v chirurgické léčbě výdutě torakoabdominální aorty
- Změny velikosti pravého a falešného lumen ve viscerálním segmentu po endovaskulární léčbě disekcí aorty typu B
- Ischemická kolitída po operáciách pre AAA
- Plazmatické hladiny prozánětlivých cytokinů u aneuryzmatu abdominální aorty
- Radikální operace infekce cévní protézy v aortofemorální pozici s pomocí čerstvého tepenného allograftu: naše střednědobé zkušenosti
- Roboticky asistované cévní rekonstrukce aorto-ilické oblasti
- Vliv infrainguinálních bypassů na dlouhodobou průchodnost pánevních intervencí – význam hybridních výkonů
- Žilní interponát při řešení krvácení z distální anastomózy pedálního bypassu
- Peroperační intraarteriální trombolýza v terapii akutní končetinové ischemie
- Aneuryzma lienální tepny jako příčina bolesti břicha s hypotenzí
- Cytostatická hypertermická perfuze izolované končetiny (HILP) ve VFN
- Simultánní karotická endarterektomie a koronární revaskularizace: indikace a výsledky
- Jednoduchá metoda odstranění infikované cévní protézy
- Dva mylné mýty flebologické chirurgie 20. století
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Aneuryzma lienální tepny jako příčina bolesti břicha s hypotenzí
- Současné trendy v chirurgické léčbě výdutě torakoabdominální aorty
- Cytostatická hypertermická perfuze izolované končetiny (HILP) ve VFN
- Radikální operace infekce cévní protézy v aortofemorální pozici s pomocí čerstvého tepenného allograftu: naše střednědobé zkušenosti
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy