-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Vývoj chirurgické techniky transplantací pankreatu v IKEM
Development of Pancreas Transplantation Surgical Techniques in IKEM
A paper on the occasion of the fortieth anniversary of foundation of the Institute for Clinical and Experimental Medicine describes past, present and future trends in surgical technique of pancreas transplantation in the Czech Republic.
Key words:
pancreas transplantation – surgical technique – history – diabetes mellitus
Autoři: K. Lipár; M. Adamec
Působiště autorů: Klinika transplantační chirurgie, Institut klinické a experimentální medicíny přednosta: prof. MUDr. M. Adamec, CSc.
Vyšlo v časopise: Rozhl. Chir., 2011, roč. 90, č. 2, s. 127-129.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Článek k příležitosti 40. výročí vzniku Institutu klinické a experimentální medicíny popisuje historii, vývoj, současnost a nové trendy v chirurgické technice transplantace slinivky břišní v České republice.
Klíčová slova:
transplantace pankreatu – chirurgická technika – historie – diabetes mellitusÚVOD
Transplantace pankreatu je dnes již celosvětově zavedenou léčebnou metodou pro pacienty s diagnózou diabetes mellitus. Indikace k transplantaci se zvažuje především u diabetiků 1. typu s chronickou renální insuficiencí, ale v určitých případech je možná i u pacientů s jiným typem diabetu. Většina transplantací slinivky probíhá simultánně s transplantací ledviny, možné jsou však i transplantace solitárního pankreatu: pankreas po transplantaci ledviny nebo samotná transplantace pankreatu.
Pankreas má v transplantační medicíně několik výjimečných charakteristik. Známá poučka „noli me tangere“ profesora chirurgie Mikulicze zní v dnešní době už spíše jako klišé. Přesto má toto varování přesah i do dnešních dnů: slinivka má nejvyšší počet chirurgických komplikací ze všech ostatních transplantací. Dalším pozoruhodným aspektem je velké množství chirurgických technik, kterými je možné tento orgán transplantovat.
Výše zmíněná variabilita operačních postupů je dána několika faktory. Na prvním místě je umístění štěpu. Jedná se totiž o heterotopickou transplantaci – štěp pankreatu se neukládá na původní místo v příjemci. Oproti standardním ortotopickým transplantacím, jako bývá u srdce, plic a jater, zde máme možnost uložení dárcovského štěpu na více míst – ať už extra nebo intraperitoneálně. Dále existuje několik způsobů, jak se vypořádat se zevně sekretorickou činností pankreatu. Na výběr máme drenáže na různé úseky tenkého střeva či močového měchýře, v minulosti byla populární především obliterace pankreatického duktu. V neposlední řadě k mnohotvárnosti přispívá i rozdílná možnost napojení cévního zásobení, z tohoto hlediska je nejdůležitější rozdělení podle napojení portální žíly štěpu do systémového či portálního řečiště recipienta. Různorodost chirurgických postupů napovídá, že otázka optimálního technického provedení transplantace pankreatu nebyla definitivně rozřešena.
HISTORICKÝ PŘEHLED
Historicky první transplantaci pankreatu provedli v roce 1966 chirurgové Kelly a Lillehei v Minneapolis. Transplantován byl segment slinivky bez duodena spolu s ledvinou. Funkce pankreatu byla okamžitá, plná funkce však trvala pouze několik dní. Pacientka tři měsíce po výkonu zemřela na plicní embolii jako následek zúžení ilické žíly po graftektomii. Hned další transplantaci provedl stejný tým naprosto odlišným způsobem – byl použit celý pankreatikoduodenální štěp, zevní sekrece byla odvedena ven z těla duodenostomií. Rovněž tento výkon byl pro pacienta fatální a došlo ještě k několika obměnám způsobu transplantace. Zásadní vliv na rozvoj transplantace pankreatu však neměla zprvu ani tak použitá technika, nýbrž zlepšení imunosuprese uvedením cyklosporinu do klinické praxe v osmdesátých letech minulého století.
Transplantace pankreatu v IKEM prošla více než čtvrtstoletím vývoje, během kterého se událo několik zásadních změn. Vůbec první transplantaci pankreatu v Československu provedl v roce 1983 profesor Vaněk. Zvolena byla technika poprvé použitá v roce 1977 Dubernardem v Lyonu. Spočívala v segmentární transplantaci pankreatu společně s transplantací ledviny: bylo použito pouze tělo a ocas pankreatu bez hlavy a duodena, ductus pancreaticus byl obliterován polymerem. Originální modifikací IKEM bylo napojení lienální tepny dárce na ilickou tepnu příjemce interpozicí. U pacientky došlo k rozvoji funkce obou štěpů, zásadní komplikací byl však vznik pankreatické píštěle. V tomto průkopnickém období let 1983 až 1990 bylo segmentární technikou odoperováno celkem 38 pacientů. Obliterace vývodu pankreatu měla však četné komplikace, proto se ve světě i u nás od této techniky na sklonku osmdesátých let upustilo a v dnešní době se již nepoužívá.
Novou éru transplantací pankreatu v IKEM zahájil profesor Adamec, který v roce 1993 poprvé použil celý duodenopankreatický štěp. Použitím této techniky došlo k významné redukci počtu komplikací, zejména pankreatických píštělí, pankreatitid ale také cévních trombóz. Pankreas byl uložen extraperitoneálně, jeho cévy byly napojeny na pánevní a hlavní novinkou byla drenáž pankreatické šťávy do močového měchýře zkonstruováním anastomózy mezi duodenem štěpu a močovým měchýřem příjemce. Tato metoda naprosto zásadně ovlivnila počty transplantovaných slinivek, jejich množství oproti předchozímu období několikanásobně narostlo.
Drénování pankreatických enzymů do močového měchýře však mělo rovněž svá úskalí. Agresivní šťávy způsobovaly u řady pacientů dysurické a hematurické potíže. Rovněž se musely substituovat hojné ztráty bikarbonátů močí. Někteří z těchto pacientů museli pro závažnost potíží podstoupit konverzi drenáže – technicky poměrně náročný výkon, při kterém se převedla drenáž pankreatických šťáv z měchýře do tenkého střeva. Proto na konci devadesátých let minulého století přešel profesor Adamec se svým týmem v souladu se světovým trendem k další změně: drenáž zevní pankreatické sekrece do močového měchýře byla ukončena a začala se používat pouze drenáž střevní.
Tab. 1. Počet transplantací pankreatu v IKEM v letech 1983–2009 podle použité techniky Tab. 1. Pancreas transplantations in IKEM during 1983–2009, classified based on the technique employed 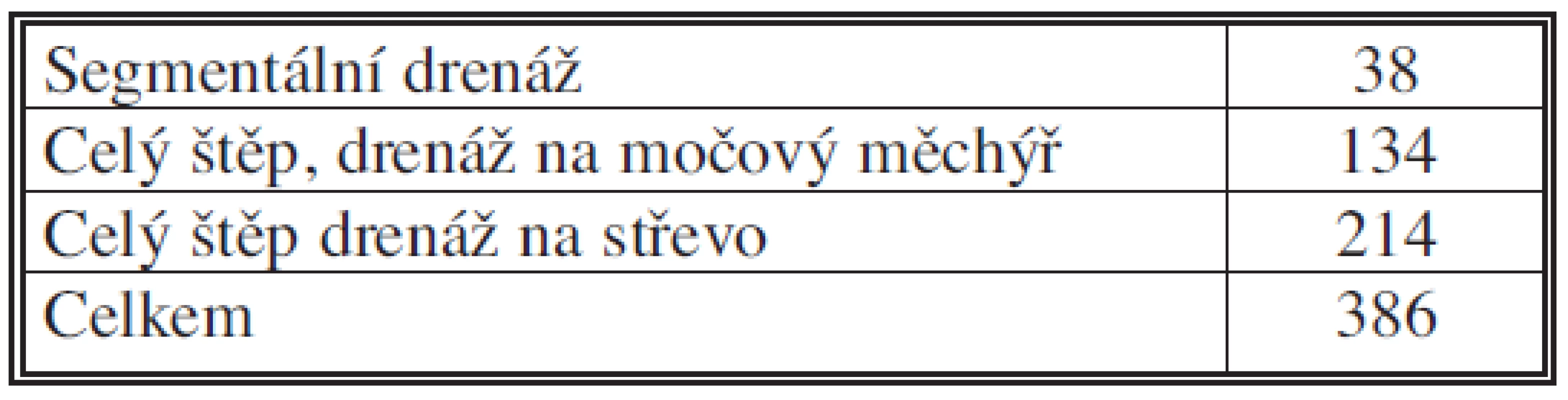
Tato technika je v podstatě doposud zlatým standardem transplantace pankreatu v IKEM. Proto ji můžeme popsat poněkud podrobněji: uložení duodenopankreatického štěpu je extraperitoneální, většinou do pravé jámy kyčelní. Přístup se získává šikmou incizí v pravém hypogastriu. Tepenné zásobení pankreatu, tedy horní mezenterická a lienální tepna se napojují na zevní ilickou tepnu příjemce a to buď samostatně, nebo za pomoci takzvaného Y-graftu z ilických tepen dárce. Portální žíla štěpu se napojuje na zevní ilickou žílu. Po dokončení těchto anastomóz se provádí reperfuze štěpu. Dále se pomocí malého otvoru v peritoneu vytáhne klička tenkého střeva, která se stranou ke straně napojí na segment duodena štěpu. Většina transplantací pankreatu se provádí v kombinaci s transplantací ledviny, která se ukládá do levé jámy kyčelní ze zvláštní incize.
Obr. 1. Techniky transplantace pankreatu používané v IKEM Fig. 1. Pancreas transplantation techniques used in IKEM 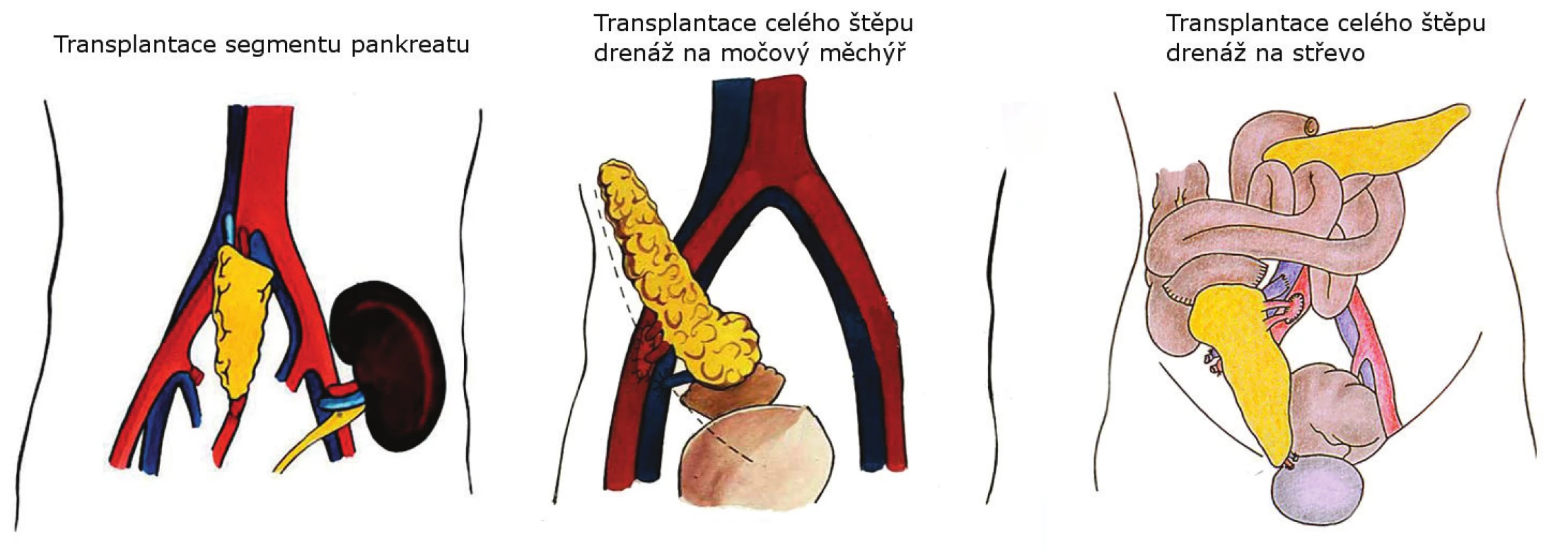
Jak už bylo zmíněno výše, transplantace pankreatu je doprovázena četnými chirurgickými komplikacemi. K nevýhodám extraperitoneálního uložení štěpu pankreatu patří vysoká frekvence kompletní dehiscence rány. Důsledkem je, že až dvacet procent z celkového počtu pacientů má komplikované hojení operační rány s nutností resutury. K dalším komplikacím patří krvácení, trombóza cév, střevní či pankreatický leak nebo pankreatitida.
V první dekádě nového tisíciletí došlo jen k minimálním úpravám této metody. Mezi ně patří přechod od konstrukce dvouvrstevné duodenoenterální anastomózy na jednovrstvou a rutinní apendektomie.
SOUČASNOST
V současné době se v IKEM zkouší další zásadní obměna chirurgické techniky. Hlavním podnětem pro zvažování změny byly vynikající výsledky transplantací, publikovaných skupinou profesora Boggiho z Pisy. Hlavní odlišnost spočívá v umístění štěpu – původně extraperitoneální uložení se mění na intraperitoneální. Cílem změny uložení slinivky je především snížení počtu relaparotomií pro kompletní dehiscenci rány. Díky resorpční schopnosti peritoneální dutiny se problémy s hojením rány u intraperitoneálního uložení štěpu prakticky nevyskytují. Nevýhodou této metody je vyšší technická náročnost vlastní transplantace i případných relaparotomií. Obávanou komplikací, která se u extraperitoneálního uložení nevyskytuje, je nitrobřišní infekce.
Dalším podstatným rozdílem od původní metody je změna žilní drenáže ze systémového řečiště na portální. Sekundárním cílem by tedy mohly být lepší imunologické a metabolické výsledky transplantace. Je pravdou, že pozitivní efekt drenáže přímo do portálního systému zatím nebyl prokázán a zůstává kontroverzní. Jak bylo napsáno v předchozím odstavci, metoda intraperitoneálního uložení je zatím pouze ve zkušební fázi a není vyloučeno, že se její přínos v našich podmínkách nepotvrdí.
Poslední inovaci z poněkud jiné, ale přesto velmi blízké sféry, přinesla možnost transplantace Langerhansových ostrůvků. V IKEM byla poprvé provedena poprvé v roce 2005. Standardně se ostrůvky aplikují perkutánní transhepatickou infuzí do portálního řečiště. V roce 2009 byl v IKEM zahájen program simultánní transplantace ostrůvků a ledviny. Při tomto výkonu se transplantuje standardním způsobem ledvina, štěp se ukládá extraperitoneálně, přechodným otevřením peritonea se získá přístup k dolní mezenterické žíle, do které se Langerhansovy ostrůvky aplikují. Výhodou této metody je jednodobá procedura a snížení počtu krvácivých komplikací oproti transhepatické punkci. Limitujícím faktorem však zůstává nižší dlouhodobé přežívání ostrůvků.
SHRNUTÍ
Na závěr lze konstatovat, že transplantace slinivky břišní je v České republice i ve světě zavedenou terapeutickou metodou, která prošla a stále prochází velice bohatým vývojem. Je to stále jediná metoda, která je schopna zajistit dlouhodobou normoglykemii a nezávislost na podávání inzulinu. Vzhledem k charakteru orgánu má tato operace četné komplikace, pro transplantujícího chirurga proto vždy byla a bude velkou výzvou. Institut klinické a experimentální medicíny zůstává jediným centrem v České republice, které tento zákrok provádí.
MUDr. Květoslav Lipár
IKEM
Vídeňská 1958
140 21 Praha 4
e-mail: kvli@ikem.cz
Zdroje
1. Adamec, M., Saudek, F. Transplantace slinivky břišní. Praha, Karolinum/Galén, 2006; 164 s.
2. Bartoš, V., Vaněk, I. Diabetes mellitus a transplantace pankreatu. Academia Praha, 1990; 180 s.
3. Kočandrle, V., Bartoš, V., Vaněk, I., Neuwirtová, K., Vondra, K. Transplantace pankreatu a ledviny u nemocné s diabetickou mikroangiopatií. Čas. Lék. Čes., 1984; 123 : 118–120.
4. Adamec, M., Janoušek, L. Historie transplantací nitrobřišních orgánů v IKEM Praha z pohledu chirurga. Folia Gastroenterol. Hepatol., 2005; 3 (Suppl 1): 8–12.
5. Bartoš, V. Vzpomínky na začátky programu transplantace pankreatu. Diabetologie, endokrinologie, metabolismus, výživa, 2008; 11 : 121–122.
6. Kelly, W. D., Lillehei, R. C., Merkel, F. K., Idezuki, Y., Gotz, F. C. Allotransplantation of the pancreas and duodenum along with the kidney in diabetic nefropathy. Surgery, 1967; 61 : 827–837.
7. Lilehei, R. C., Simmons, R. L., Najarian, J. S., Weil, R., Uchida, H., Ruiz, J. O., Kjellstrand, C. M., Goetz, F. C. Pancreatico-duodenal allotransplantation: experimental and clinical experience. Ann. Surg., 1970; 172 : 405–436.
8. Dubernard, J. M., Traeger, J., Martin, X., Faure, J. L., Devonec, M. Pancreatic transplantation in man: surgical technique and complications. Transplant. Proc., 1980; 12 : 40–43.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2011 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Kardiochirurgické operace u pacientů odmítajících krevní transfuze: výsledky v IKEM
- Cévní komplikace při transkatetrové implantaci aortální chlopně v IKEM
- Simultánní transplantace ledviny a Langerhansových ostrůvků
- Transplantace jater u pacientů s trombózou portální žíly
- Časné biliární komplikace po transplantaci jater
- První Česko-Slovenská domino transplantace jater
- Vývoj chirurgické techniky transplantací pankreatu v IKEM
- Imunosuprese po transplantaci žilních allograftů – naše zkušenosti
- Vliv biologických lepidel na cévní stěnu v modelu disekce aorty v experimentu
- IKEM – Institut klinické a experimentální medicíny – na prahu páté dekády úspěšné existence
- IKEM – odborné, politické a další souvislosti vzniku a dosavadního vývoje
- Technika implantace a zkušenosti s dočasnou mechanickou srdeční podporou při selhání pravé komory
- Výsledky kombinované plastiky mitrální a náhrady aortální chlopně v IKEM Praha
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Časné biliární komplikace po transplantaci jater
- Kardiochirurgické operace u pacientů odmítajících krevní transfuze: výsledky v IKEM
- Výsledky kombinované plastiky mitrální a náhrady aortální chlopně v IKEM Praha
- Vývoj chirurgické techniky transplantací pankreatu v IKEM
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



