-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Náklady na chirurgickú a endovaskulárnu liečbu aneuryzmy brušnej aorty – retrospektívna komparatívna štúdia
The cost of surgical and endovascular treatment of abdominal aortic aneurysm – a retrospective comparative study
Introduction:
A comparison of the costs of a surgery and an endovascular treatment of abdominal aortic aneurysms (AAA) for the General Health Insurance Company (VšZP) in 2009–2010.Material and methods:
Between 2009 and 2010, VšZP paid for treatment of 211 patients with AAA with an average age of 69 years (range: 41–91 years). Out of these, 174 patients underwent surgical treatment and 37 patients were treated by endovascular means. In both groups, we observed a total cost of treatment, payment for hospitalization (UH) and separately charged material (ZM), the cost of blood and reimbursement for CT (computer tomography) examinations and the patient age. For statistical comparison, we used the nonparametric Mann-Whitney U test, the limit of statistical significance was <0.01. The data were processed and compared by means of contingency tables in MS Excel and then statistically processed in the program StatSoft, Inc.. (2011). STATISTICA (data analysis software system), version 10th www.statsoft.com.Results:
The total two-year costs of VšZP for the treatment of AAA were € 1 212 188 – out of which 37% were represented by the OR costs (open repair) and 63% for EVAR (endovascular aneurysm repair) (p <0.01). In terms of the ZM use (p <0.01), and the use of CT examinations (p <0.01), EVAR is cost demanding. OR is cost demanding in terms of the blood consumption levels (p <0.01). The average total cost per admission was € 21,038 for EVAR and € 2,493 for OR, representing only 12% of the total EVAR costs. The age of patients has no impact on the costs (p> 0.01). The decisive impact on the total costs is represented by ZM, which presents 90 % of costs of EVAR method and 44% of OR method.Conclusion:
OR and EVAR are effective modalities for the treatment of AAA. EVAR is a minimally invasive method, but the treatment costs are more than 8 times higher than the costs of surgical treatment. In terms of the VšZP cost control for the treatment of AAA, there must be clearly defined explicit indication criteria for EVAR. In terms of the costs for the treatment of AAA with “good risk” patients and those cases where there are no local obstacles for the surgical treatment (eg, colostoma, hostile abdomen, ren arcuatus and other), the surgical therapy is a “gold” standard. The health insurance company is a crucial regulator of the system of payment for provided medical care. The development of medical technology and the financial burden, on one hand, and the limited and scarce resources, on the other hand, are a source of “tension” between the health care providers and the regulators (insurance, Ministry of Health). One way to slow the “opening of the scissors” is to establish clear rules for the entry of new technologies into clinical practice, clearly defined costs (COI – cost of illness), and the usefulness and cost-effectiveness (CEA – cost-effectiveness analysis, ICER – incremental cost-effectiveness ratio, QALY – quality-adjusted life year). Despite the fact that it has beenmore than 20 years after the “velvet revolution”, implementing the principles of health economics and health technology into practice has been managed in a rather weak way. The comparison of the costs of treatment is applicable in many areas of clinical medicine, and in the case of well-defined data it can be a source for the determination of ICER, CEA and QALYs.Key words:
abdominal aortic aneurysms – surgery and endovascular treatment – costs
Autoři: P. Mondek 1; J. Galko 1; M. Kacz 1; S. Mesárošová 1; J. Tóth 1; Z. Varga 1; J. Gažo 2
Působiště autorů: Oddelenie cievnej chirurgie, FN Nitra, primár: MUDr. P. Mondek, PhD., MSc. 1; Katedra genetiky a šľachtenia rastlín, Slovenská poľnohospodárska univerzita v Nitre, vedúci katedry: Prof. RNDr. M. Bežo CSc. 2
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 10, s. 549-558.
Kategorie: Původní práce
Souhrn
Úvod:
Porovnanie nákladov na chirurgickú a endovaslulárnu liečbu aneuryziem abdominálnej aorty (AAA) vo Všeobecnej zdravotnej poisťovni (VšZP) v rokoch 2009–2010.Materiál a metodika:
V rokoch 2009 a 2010 bolo vo VšZP liečených 211 pacientov s AAA s priemerným vekom 69 rokov (rozmedzie: 41–91 rokov). Z toho sa 174 pacientov podrobilo chirurgickej liečbe a 37 pacientov bolo riešených endovaskulárne. V obidvoch skupinách sme sledovali celkové náklady na liečbu, úhradu za hospitalizáciu (UH) a zvlášť účtovaný materiál (ZM), náklady na krv a deriváty a úhradu za CT (computer tomography) vyšetrenia a vek pacientov. Pre štatistické porovnanie sme využili neparametrický Mann-Whitney U test, pričom hranica štatistickej významnosti bola < 0,01. Dáta boli spracované a porovnané formou kontingenčných tabuliek v programe MS Excel a potom štatisticky spracované v programe StatSoft, Inc. (2011). STATISTICA (data analysis software system), version 10. www.statsoft.com.Výsledky:
Celkové dvojročné náklady VšZP na liečbu AAA boli 1 212 188 €, z toho predstavovali náklady OR (open repair) 37 % a na EVAR (endovascular aneurysm repair) 63 % (p< 0,01). EVAR je nákladovo náročnejší z hľadiska použitia ZM (zvlášť účtovaný materiál, p< 0,01) a využitia CT vyšetrení (p< 0,01). OR je nákladnejší z hľadiska spotreby krvi (p< 0,01). Priemerná celková cena hospitalizácie pri EVAR-e bola 21038 € a u OR 2493 €, čo predstavuje iba 12 % z nákladov EVAR-u. Vek pacientov nemá vplyv na náklady (p> 0,01). Rozhodujúci vplyv na náklady má cena ZM, ktorá predstavuje až 90 % nákladov pri EVAR a 44 % pri OR.Záver:
Chirurgická a endovaskulárna liečba sú účinné terapeutické modality pre liečbu AAA. Náklady na liečbu EVAR-u predstavujú viac ako 8 násobok nákladov chirurgickej liečby. Z hľadiska kontroly nákladov ZP na liečbu AAA musia byť jasne definované explicitné indikačné kritériá pre EVAR. Z hľadiska výšky nákladov predstavuje chirurgická liečba zlatý štandard pre liečbu AAA u „good risk“ pacientov a pacientov kde nie sú lokálne prekážky chirurgickej liečby (napr. kolostómia, hostile abdomen, ren arcuatus a iné). Zatiaľ čo EVAR predstavuje do značnej miery paliatívnu liečbu AAA s potrebou doživotného sledovania, chirurgická liečba reprezentuje radikálny spôsob riešenia AAA. Zdravotná poisťovňa je rozhodujúcim regulátorom v systéme platieb za poskytnutú zdravotnú starostlivosť. Na jednej strane rozvoj medicínskych technológií ich finančná náročnosť a na druhej strane limitované, vzácne zdroje sú zdrojom „napätia“ medzi poskytovateľmi zdravotnej starostlivosti a regulátormi (poisťovne, Ministerstvo zdravotníctva). Jednou z možností, ako spomaliť „otvárajúce sa nožnice“ je zaviesť jasné pravidlá pre vstup nových technológií do klinickej praxe, jasne definovať náklady (COI – cost of illness), užitočnosť a nákladovú efektívnosť (CEA – cost effectiveness analysis, ICER – incremental cost effectiveness ratio, QALY – quality adjusted life year). Napriek tomu, že sme viac ako 20 rokov po „nežnej revolúcii“, zatiaľ sa podarilo iba slabo implementovať zásady zdravotnej ekonómie a hodnotenie medicínskych technológií do praxe. Porovnanie nákladov liečby je uplatniteľné v mnohých oblastiach klinickej medicíny a v prípade dobre definovaných dát môže byť zdrojom aj pre stanovenie ICER, CEA a QALY.Kĺučové slova:
aneuryzma brušnej aorty – chirurgická a endovaskulárná liečba – nákladyÚvod
V súčasnosti existujú 2 metódy, ktoré dokážu efektívne liečiť aneuryzmu brušnej aorty - chirurgická náhrada aorty cievnou protézou (OR – open repair), alebo endovaskulárna liečba implantáciou stentgraftu (EVAR - endovascular aneurysm repair). EVAR je menej invazívna metóda spojená s nižšou mortalitou, ale zatiaľ nie je známa dlhodobá stabilita implantovaných stentgraftov, lebo prvá generácia stentgraftov bola implantovaná iba v 90tych rokoch minulého storočia. Podľa literárnych údajov 25–40 % pacientov vyžaduje sekundárne intervencie, aby bola udržaná efektivita liečby, zastavený rast AAA a eliminované riziko ruptúry a exsanguinácie [1]. Doživotné sledovanie a indikácia zobrazovacích metód zvyšujú náklady už aj tak finančne náročnej liečby. Miniinvazivita výkonu, rýchly návrat k pôvodnej kvalite života sú vyvážené vysokými nákladmi na primárnu liečbu, sekundárne intervencie a sledovanie. Podľa Prinssena [2] sa pocit kvalitného života vyrovnáva už 6 mesiacov po EVAR resp. OR, bez ohľadu na liečebnú metódu. Pomerne zanedbávanou oblasťou, o ktorej sa málo hovorí je radiačná záťaž, ktorej je vystavený pacient počas výkonu a pri dispenzarizácii. Podľa Weerkkodyho [3] sa radiačná záťaž kože pohybuje v intervale 0,51–3,74 Gy, pričom hranica pre poškodenie kože a potenciálne riziko vzniku malígneho ochorenia je 2 Gy. Až 29 % pacientov prekročilo túto hranicu v ich súbore. EVAR je do istej miery limitovaný aj morfológiou AAA (aneuryzma abdominálnej aorty), čo nie je možné povedať o chirurgickej liečbe. V prípade zlyhania EVAR liečby a zlyhania sekundárnych intervencií je väčšinou indikovaná explantácia stentgraftu a chirurgická náhrada cievnou protézou (vice versa to však neplatí).
Hlavným handicapom OR je invazivita výkonu, potreba celkovej anestézie a potreba prechodného svorkovania brušnej aorty, čo sa môže negatívne prejaviť na hemodynamike u pacientov so závažným ochorením srdca.
Cieľom našej práce je porovnanie dvoch terapeutických postupov (endovaskulárna versus chirurgická liečba) z hľadiska celkových a čiastkových nákladov na liečbu AAA vo VšZP (Všeobecnej zdravotnej poisťovni) v rokoch 2009 a 2010.
Materiál a metodika
V roku 2009 došlo k zlúčeniu VšZP a Spoločnej zdravotnej poisťovne a následne k zlúčeniu poisťovne Dôvera s poisťovňou Apollo. V rokoch 2009 a 2010 bol zlúčený trhový podiel jednotlivých ZP nasledovný: VšZP 68,1 %, Dôvera 24,1 %, Union 6,8 %. Z uvedeného vyplýva, že dáta, ktoré v práci prezentujeme a analyzujeme reflektujú medicínsko-ekonomickú realitu minimálne do tej miery, aký bol trhový podiel VšZP, zvlášť ak zoberieme do úvahy fakt, že vo väčšine prípadov ide o pacientov v dôchodkovom veku (rizikovom pre vznik AAA). Poskytnutie agregovaných dát pre prácu bolo schválené predstavenstvom VšZP, pričom dáta boli anonymizované tak, aby nedošlo k porušeniu Zákona o ochrane osobných údajov. Sledovali sme nasledovné parametre: rok výkonu, kód PZS (poskytovateľa zdravotnej starostlivosti), oddelenie, vek, počet UH (uhradených hospitalizácií) u daného pacienta, výška úhrady za hospitalizáciu, typ výkonu, výška úhrady za ZM (zvlášť účtovaný materiál), úhrada za krv a deriváty a náklady na CT vyšetrenia. Dáta sme spracovali a porovnali formou kontingenčných tabuliek v programe MS Excel a potom štatisticky spracovali v programe StatSoft, Inc. (2011). STATISTICA (data analysis software system), version 10. www.statsoft.com.
Do súboru bolo zaradených 211 pacientov s priemerným vekom 69 rokov (rozmedzie: 41–91 rokov), ktorým bola poskytnutá ZS pre diagnózu AAA (I 71.3, I 71.4 podľa MKCH) v rokoch 2009 a 2010 (spolu). Pacientov sme rozdelili do 5 vekových pásiem (Tab. 1).
Tab. 1. Prehľad početnosti podľa vekového pásma a typu výkonu Tab. 1: Summary of the amount of participants by age and the type of procedure 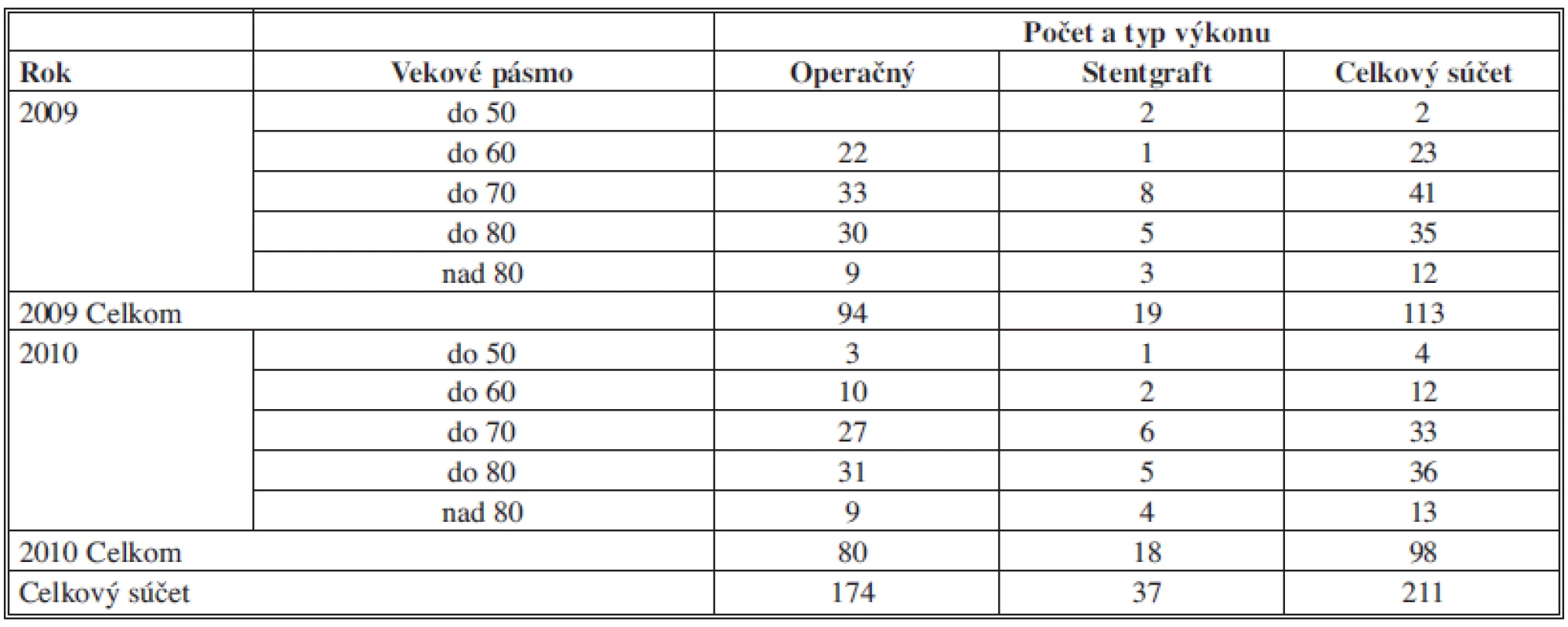
Z hľadiska PZS (Tab. 2) bolo najviac výkonov robených v NUSCH Bratislava (Národný ústav srdcových a cievnych chorôb) v obidvoch podskupinách (EVAR 37 prípadov, OR 81 prípadov).
Tab. 2. Prehľad počtu výkonov podľa poskytovateľov, oddelení a typu výkonu Tab. 2: Summary of procedures by providers, departments and the type of procedure 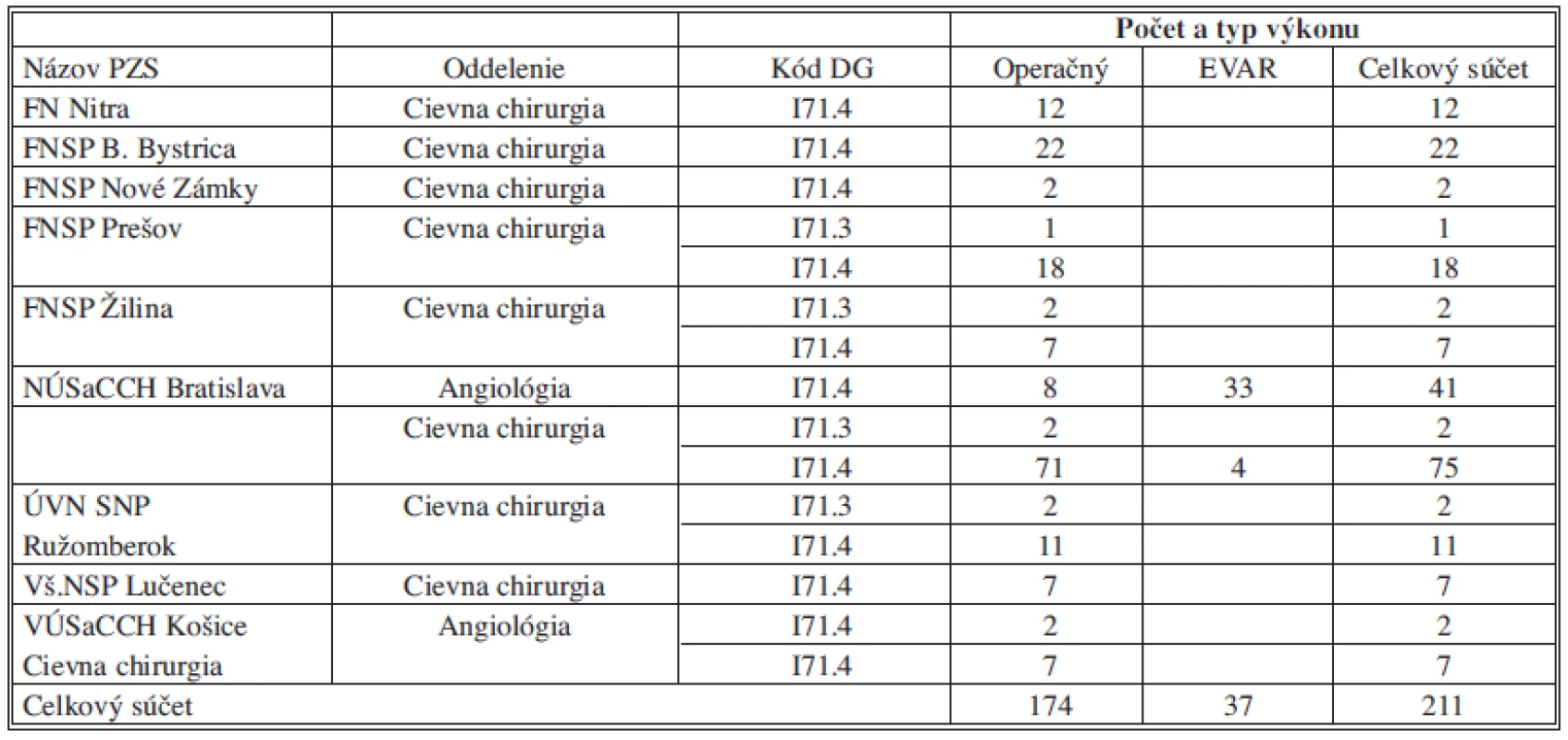
Vysledky
Celkové náklady VšZP na liečbu AAA za 2 ročné obdobie predstavovali 1 212 188 €. Táto suma zahŕňa náklady na ukončenú hospitalizáciu, platby za zvlášť účtovaný materiál, krv a krvné deriváty a CT vyšetrenia. Z toho bolo na OR vynaložených 443 775 € (37 %) a na EVAR 778 413 € (63 %). Priemerná cena ukončenej hospitalizácie bola pri OR 1167 € a pri EVAR 1547 € (rozmedzie: 882–1593 €). Priemerná cena jedného hospitalizačného prípadu (súčet platby za hospitalizáciu, anestéziu, ZM, krv a deriváty, CT) bola pri OR 2493 € a pri EVAR 21 038 €. Priemerné náklady na 1 hospitalizačný prípad pre OR predstavujú iba 12 % ceny endovaskulárnej liečby. Priemerná cena hospitalizačného prípadu AAA, ak neberieme do úvahy spôsob liečby bola 5744 € (z hľadiska porovnania skupín je tento údaj irelevantný). Priemerná spotreba zvlášť účtovaného materiálu pri OR bola 1104 € (6 % z ceny EVAR) a pri EVAR 19 038 €. Zatiaľ čo pri OR tvorí ZM 44 % ceny hospitalizačného prípadu pri EVAR je to až 90 % ceny. Z hľadiska spotreby krvi a krvných derivátov boli priemerné náklady vyššie u OR a to 81€ na jeden hospitalizačný prípad a pri EVAR je to 13 €. Priemerné náklady na CT vyšetrenie a 1 pacienta boli podstatne vyššie u pacientov v EVAR skupine (440 € verzus 98 € pre OR 22 %). Dáta týkajúce sa nákladov na anestéziu sa nedajú relevantne vyhodnotiť (nekompletné dáta), ale dá sa predpokladať, že budú vyššie v chirurgickej skupine, pretože väčšina endovaskulárnych výkonov bola robená v lokálnej anestézii, zatiaľ čo OR sa realizuje iba v celkovej anestézii. Jednotliví PZS majú rôznym spôsobom uzatvorené zmluvy s VšZP a to tak, že časť z nich má cenu anestézie preplatenú v cene hospitalizácie a ostatní majú platbu realizovanú separátne v rozsahu od 50 do 112 €.
Pri porovnávaní sledovaných parametrov obidvoch terapeutických modalít využívame metódy deskriptívnej štatistiky, miery variability doplnené o šikmosť a špicatosť.
Väčšina klasických štatistických testov (napríklad t-testy, intervaly spoľahlivosti a pod.) vyžadujú splnenie predpokladu o tom, že údaje ktoré hodláme analyzovať sú s „normálnym rozdelením – Gaussova krivka“. Hodnoty šikmosti a špicatosti odlišné od nuly jasne naznačujú že údaje nie sú s normálnym rozdelením, a preto je nutné použiť iné typy testov – neparametrické testy (napr. Mann-Whitneyov test) ako sme to urobili s našimi údajmi. Navyše sme použili špeciálny test Kolmogorov-Smirnovov ako aj Lillieforsov test ktorými sme otestovali normalitu rozdelenia a iba sme potvrdili to, čo sme zistili už pri pohľade na koeficienty šikmosti a špicatosti. Vekovú hranicu 65 rokov sme si určili preto, lebo je to vek od ktorého je nákladovo efektívne robiť screening AAA [12].
Štatisticky sme porovnali skupinu OR a EVAR v nasledujúcich parametroch: (bez obmedzenia veku, do 65 rokov a nad 65 rokov medzi skupinami aj v rámci skupiny):
- celkové náklady,
- náklady na CT,
- náklady na ZM,
- náklady na krv a deriváty.
Celkové náklady - bez vekového obmedzenia
Pre zhodnotenie celkových nákladov pre experimentálnu skupinu bez vekového obmedzenia rozdelenú podľa operačnej metódy (chirurgická – OR), alebo metódou endovaskulárnou (EVAR) sme získané údaje analyzovali pomocou popisnej štatistiky. Na základe tejto analýzy môžeme konštatovať, že priemerné náklady pre OR sú 2492,96 ± 162,11 €, pre EVAR sú 21 038,18 ± 1184,75 €. 50 % analyzovaných nákladov pre OR je pod (nad) hodnotou 1 962,93 € a pre EVAR je 50 % hodnotených nákladov pod (nad) hodnotou 21 206,19 €. Pri OR nákladoch sa najčastejšie zaznamenala hodnota nákladov 1 161,79 €, pri EVAR sa neopakovala žiadna hodnota. Najnižšie celkové náklady pre OR boli 578,31 €, pre EVAR 5446,48 €. Najvyššie celkové náklady pre OR boli 15 537,4 € pre EVAR boli 34 862,7 €. Variačné rozpätie celkových nákladov je teda pre OR hodnota 14 959, 09 € a pre EVAR 29 416, 22 €. Vyššia variabilita bola zaznamenaná pre OR s hodnotou variačného koeficientu 86 %, kým pre EVAR bola charakteristická nižšia variabilita s hodnotou variačného koeficientu 34 %. Koeficient šikmosti pre OR naznačuje zošikmenie rozdelenia doľava s prevahou nižších hodnôt. V súbore je prevaha početnosti nižších hodnôt – údaje nie sú symetrické. Koeficient šikmosti pre EVAR naznačuje takmer symetrické rozdelenie. Koeficient špicatosti pre OR charakterizuje experimentálny súbor ako špicatý (odlišný od normálneho rozdelenia), kým pre EVAR ako symetrický (Tab. 3)
Tab. 3. Celkové náklady - bez vekového obmedzenia – štatistický popis súborov Tab. 3: Total costs - no age limit – statistical description of the samples 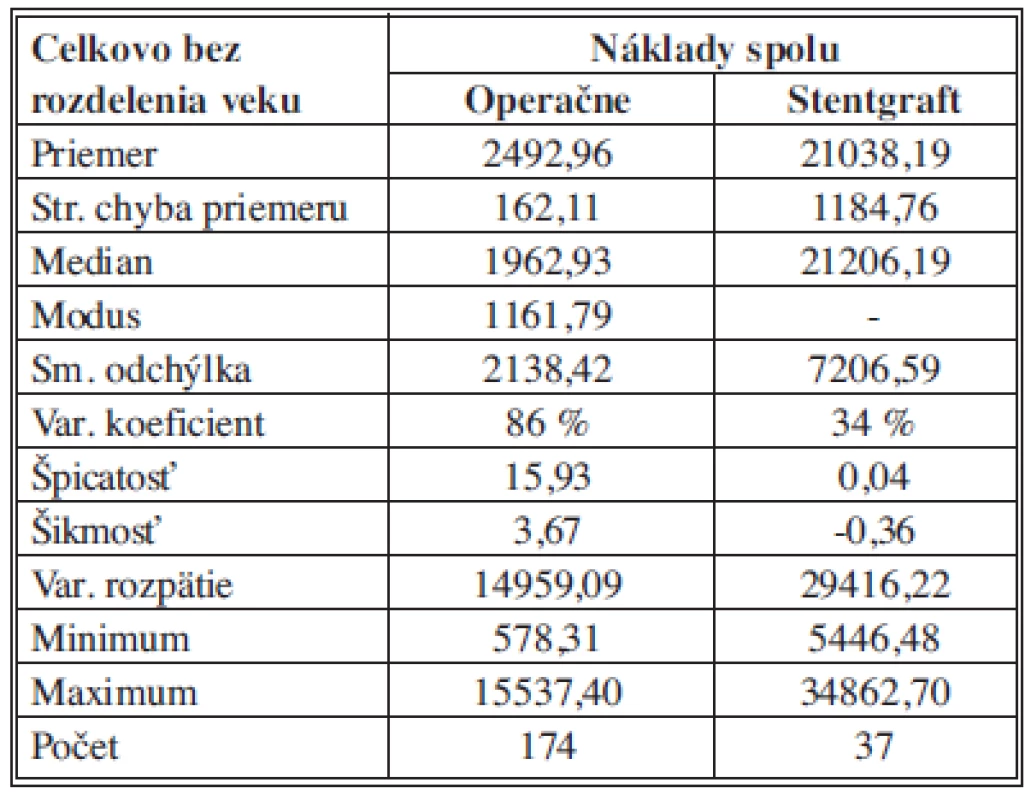
Na základe p hodnoty môžeme konštatovať štatisticky vysoko preukazný rozdiel medzi celkovými nákladmi EVAR a OR (p<0,01). Spoľahlivosť nášho tvrdenia je vyššia než 99 % (vysoko preukazný rozdiel) teda skutočne veríme že náklady sú odlišné (Tab. 4).
Tab. 4. Mann-Whitneyov test porovnania celkových nákladov – bez obmedzenia veku Tab. 4: Mann-Whitney test comparing the total costs – no age limit 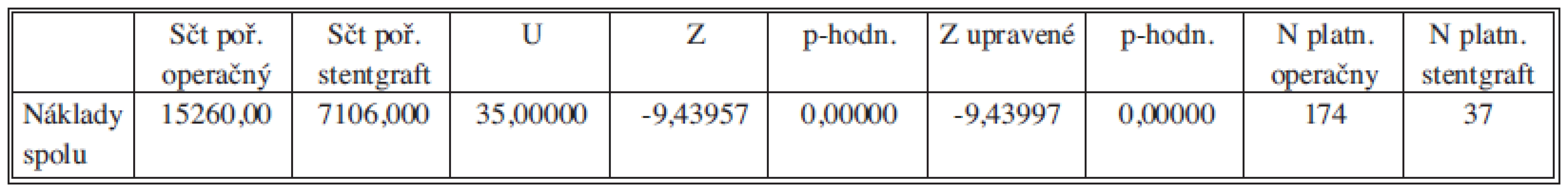
Tento rozdiel môžeme dobre sledovať na krabicovom grafe so znázornením mediánu, kvartilov (25–75 % údajov) a variačného rozpätia pre obidve skupiny metód (Graf 1).
Graf 1. Krabicový graf porovnania obidvoch skupín so znázornením mediánu, kvartilov (25–75%) a variačného rozpätia – bez obmedzenia veku Graph 1: Box chart comparing the two groups, showing the median, quartiles (25–75%) and the variation margin - no age limit 
Vekové obmedzenie do 65 rokov
Na základe popisnej štatistiky môžeme konštatovať, že priemerné náklady pre OR sú 2295,04 ± 235,79 €, pre EVAR sú 22 096,90 ± 2724,02 €. 50% analyzovaných nákladov pre OR je pod (nad) hodnotou 1 910,90 € a pre EVAR je 50 % hodnotených nákladov pod (nad) hodnotou 21 408,60 €. Pri OR nákladoch sa najčastejšie zaznamenala hodnota nákladov 937,89 €. Najnižšie celkové náklady pre OR boli 937,89 €, pre EVAR 5942,01 €. Najvyššie celkové náklady pre OR boli 11 785,20 € pre EVAR boli 33 364,01 €. Variačné rozpätie celkových nákladov je teda pre OR hodnota 10 847,31 € a pre EVAR 27 422,00 €. Vyššia variabilita bola zaznamenaná pre OR s hodnotou variačného koeficientu 76 %, kým pre EVAR bola charakteristická nižšia variabilita s hodnotou variačného koeficientu 37 %.
Na základe Mann-Whitneyova testu môžeme konštatovať štatisticky vysoko preukazný rozdiel medzi celkovými nákladmi EVAR a OR (p<0,01).
Tento rozdiel môžeme dobre sledovať na krabicovom grafe so znázornením mediánu, kvartilov a variačného rozpätia pre obidve skupiny metód (Graf 2).
Graf 2. Krabicový graf porovnania obidvoch skupín so znázornením mediánu, kvartilov (25–75 %) a variačného rozpätia – vek do 65 rokov Graph 2: Box charts comparing the two groups, showing the median, quartiles (25–75 %) and the range of variation in the age up to 65 years 
Vekové obmedzenie nad 65 rokov
Na základe deskriptívnej štatistiky môžeme konštatovať, že priemerné náklady pre OR sú 2584,44 ± 210,60 €, pre EVAR sú 20 697,89 ± 1322,41 €. 50 % analyzovaných nákladov pre OR je pod (nad) hodnotou 2020,92 € a pre EVAR je 50 % hodnotených nákladov pod (nad) hodnotou 20 868,28 €. Pri OR nákladoch sa najčastejšie zaznamenala hodnota nákladov 1161,79 €. Najnižšie celkové náklady pre OR boli 578,31 €, pre EVAR 5446,48 €. Najvyššie celkové náklady pre OR boli 15 537,40 € pre EVAR boli 34 862,70 €. Variačné rozpätie celkových nákladov je teda pre OR hodnota 14 959,09 € a pre EVAR 29 416,22 €. Vyššia variabilita bola zaznamenaná pre OR s hodnotou variačného koeficientu 89 %, kým pre EVAR bola charakteristická nižšia variabilita s hodnotou variačného koeficientu 34 % (Tab. 5).
Tab. 5. Celkové náklady – vek nad 65 rokov – štatistický popis súborov Tab. 5: Total costs – over the age of 65 years – statistical description of the samples 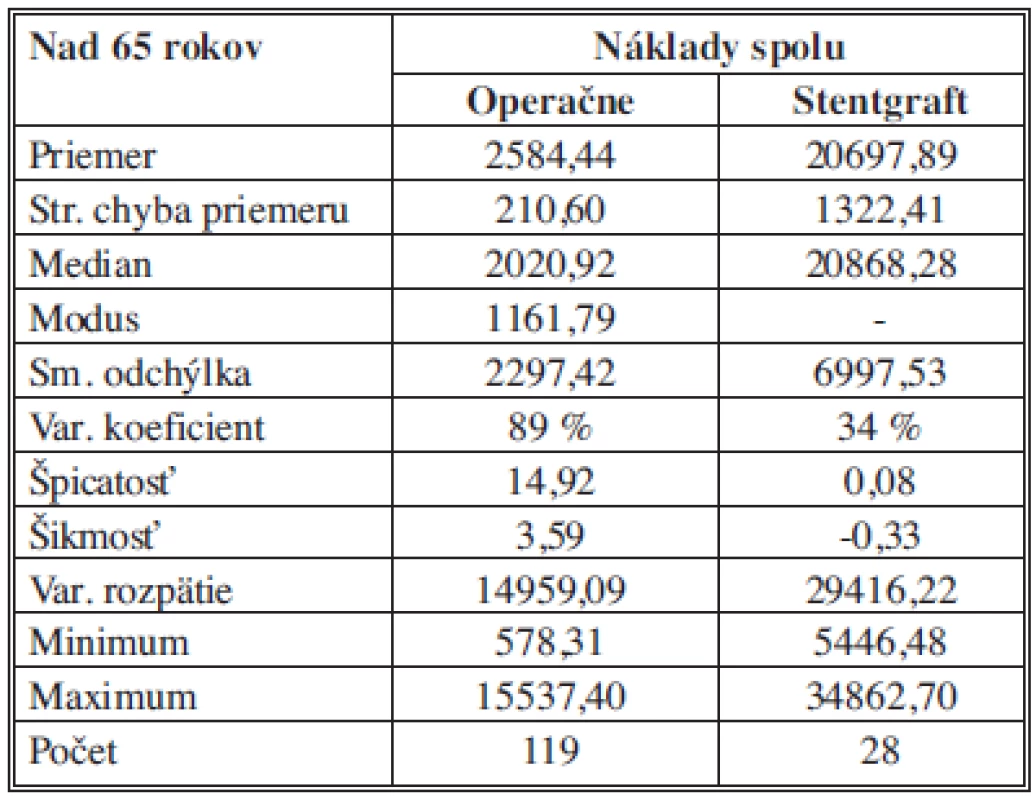
Na základe Mann-Whitneyova testu môžeme konštatovať štatisticky vysoko preukazný rozdiel medzi celkovými nákladmi EVAR a OR (p<0,01).
Tento rozdiel môžeme dobre sledovať na krabicovom grafe so znázornením mediánu, kvartilov a variačného rozpätia pre obidve skupiny metód (Graf 3).
Graf 3. Krabicový graf porovnania nákladov na CT so znázornením mediánu, kvartilov (25–75 %) a variačného rozpätia Graph 3: Box charts comparing the costs of CT, showing the median, quartiles (25–75 %) and the variation margin 
Náklady na CT
Na základe popisnej štatistiky môžeme konštatovať, že priemerné náklady za CT pre OR sú 98,37 ± 13,80 €, pre EVAR sú 439,97 ± 51,12 €. 50 % analyzovaných nákladov pre OR je rovný nulovým nákladom a pre EVAR je 50% hodnotených nákladov pod (nad) hodnotou 400,84 €. Pri OR aj EVAR nákladoch sa najčastejšie zaznamenala hodnota nákladov 0 €. Najnižšie náklady za CT pre OR aj EVAR boli 0 €. Najvyššie náklady za CT pre OR boli 782,58 € pre EVAR boli 1202,52 €. Variačné rozpätie náklady za CT je teda pre OR hodnota 782,58 € a pre EVAR 1202,52 €. Vyššia variabilita bola zaznamenaná pre OR s hodnotou variačného koeficientu 185 %, aj pre EVAR bola charakteristická vyššia variabilita s hodnotou variačného koeficientu 71 % (Tab. 6).
Tab. 6. Náklady na CT– štatistický popis súborov Tab. 6: Costs of CT– statistical description of the samples 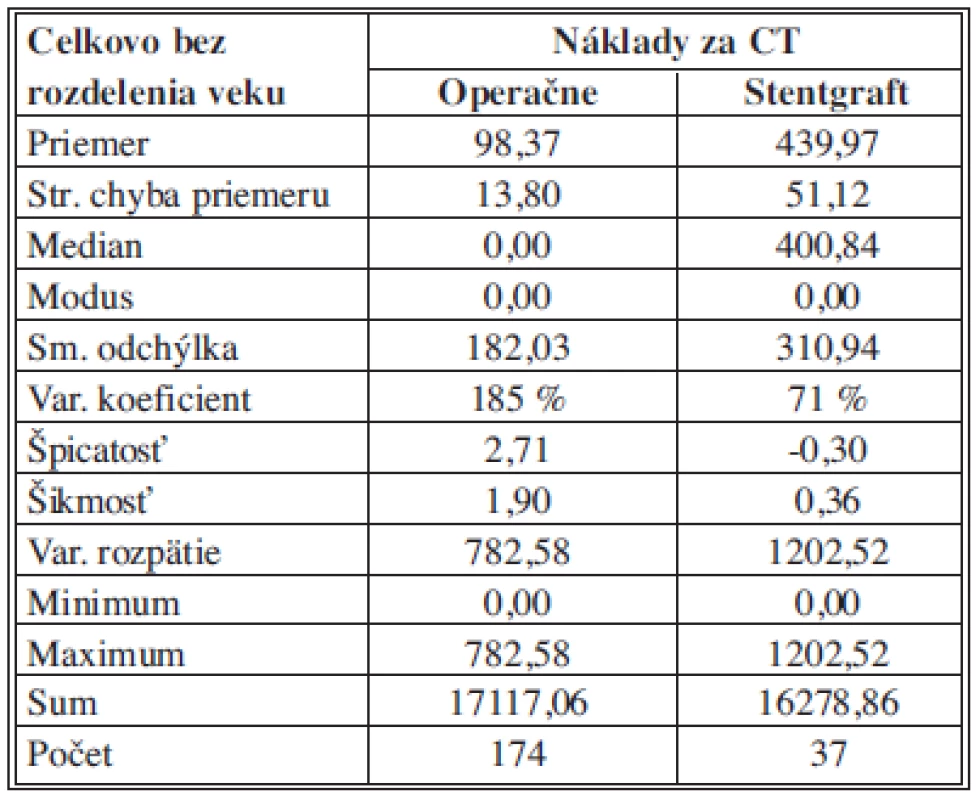
Na základe p hodnoty môžeme konštatovať štatisticky vysoko preukazný rozdiel medzi nákladmi za CT pri EVAR a OR (p<0,01). Tento rozdiel môžeme dobre sledovať na krabicovom grafe so znázornením mediánu, kvartilov (25–75 % údajov) a variačného rozpätia pre obidve skupiny metód (Graf 4).
Graf 4. Krabicový graf porovnania nákladov na CT so znázornením mediánu, kvartilov (25–75 %) a variačného rozpätia Graph 4: Box charts comparing the costs of CT, showing the median, quartiles (25–75 %) and the variation margin 
Náklady na ZM
Na základe popisnej štatistiky môžeme konštatovať, že priemerné náklady na ZM pre OR sú 1104,12 ± 147,21 €, pre EVAR sú 19 038,24 ± 1 162,42 €. 50 % analyzovaných nákladov pre OR je pod (nad) hodnotou 584,21 € a pre EVAR je 50 % hodnotených nákladov pod (nad) hodnotou 19 158,03 €. Pri OR nákladoch sa najčastejšie zaznamenala 0 hodnota nákladov. Najnižšie náklady pre OR boli 0 €, pre EVAR 3 883,85 €. Najvyššie náklady na ZM pre OR boli 13 161,51 € pre EVAR boli 32 980,09 €. Variačné rozpätie nákladov za ZM je teda pre OR hodnota 13 161,51 € a pre EVAR 29 096,24 €. Vyššia variabilita bola zaznamenaná pre OR s hodnotou variačného koeficientu 176%, kým pre EVAR bola charakteristická nižšia variabilita s hodnotou variačného koeficientu 37 % (Tab. 7).
Tab. 7. Náklady na ZM (zvlášť účtovaný materiál) – štatistický popis súborov Tab. 7: Costs of ZM (separately charged material) – a statistical description of the samples 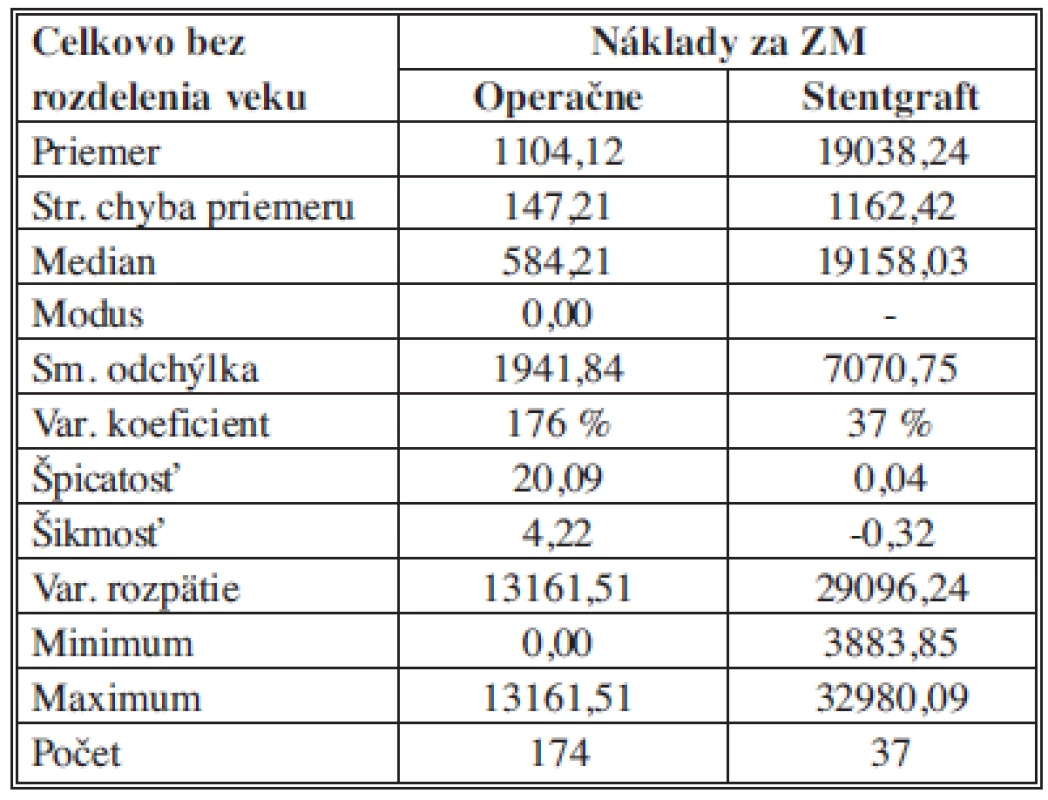
Na základe p hodnoty môžeme konštatovať štatisticky vysoko preukazný rozdiel medzi nákladmi za ZM medzi EVAR a OR (p<0,01).
Tento rozdiel môžeme dobre sledovať na krabicovom grafe so znázornením mediánu, kvartilov (25–75% údajov) a variačného rozpätia pre obidve skupiny metód (Graf 5).
Graf 5. Krabicový graf porovnania nákladov na ZM so znázornením mediánu, kvartilov (25–75%) a variačného rozpätia Graph 5: Box charts comparing the costs of ZM, showing the median, quartiles (25–75%) and the variation margin 
Náklady na krv a deriváty
Na základe popisnej štatistiky môžeme konštatovať, že priemerné náklady pre OR sú 80,90 ± 10,39 €, pre EVAR sú 13,32 ± 6,10 €. Pri OR aj EVAR nákladoch sa najčastejšie zaznamenala hodnota 0 hodnota nákladov. Najvyššie celkové náklady pre OR boli 1108,84 € pre EVAR boli 168,30 €. Vyššia variabilita bola zaznamenaná pre EVAR s hodnotou variačného koeficientu 279 %, kým pre OR bola určená variabilita s hodnotou variačného koeficientu 169 % (Tab. 8).
Tab. 8. Náklady na krv a deriváty – štatistický popis súborov Tab. 8: The cost of blood and derivatives – statistical description of the samples 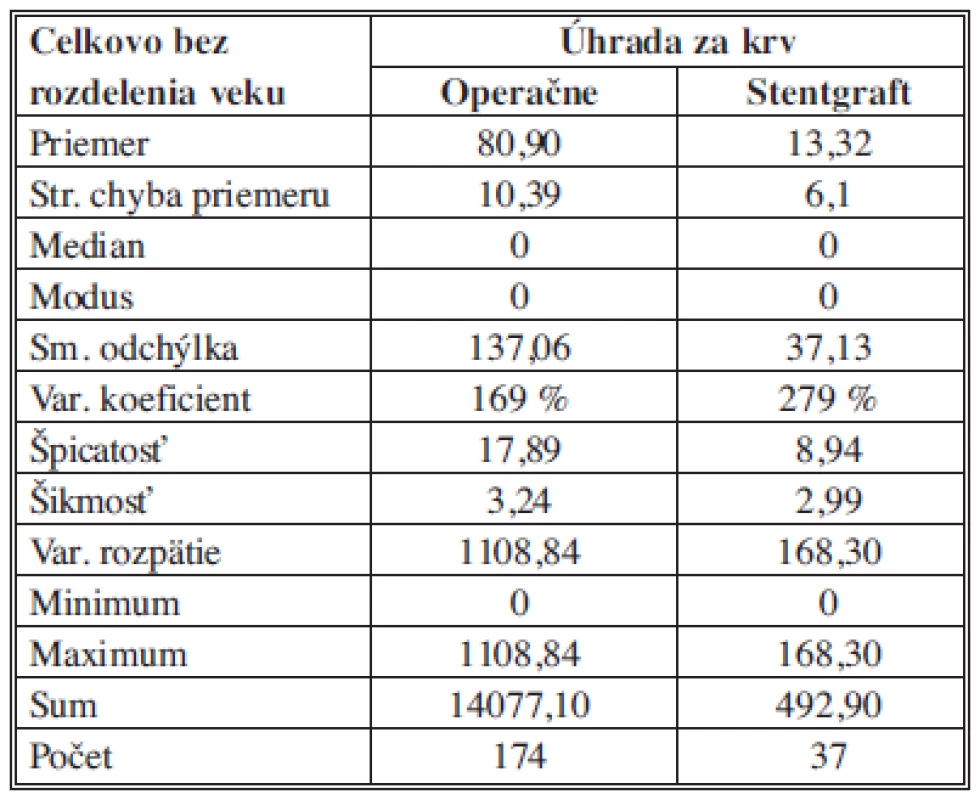
Na základe p hodnoty môžeme konštatovať štatisticky vysoko preukazný rozdiel medzi celkovými nákladmi EVAR a OR (p<0,01). Tento rozdiel môžeme dobre sledovať na krabicovom grafe (Graf 6).
Graf 6. Krabicový graf porovnania nákladov na krv a deriváty so znázornením mediánu, kvartilov (25–75%) a variačného rozpätia Graph 6: Box plots comparing the cost of blood and derivatives, showing median, quartiles (25–75%) and variation margin 
Celkové náklady na EVAR sú štatisticky signifikantne vyššie. Na vyšších nákladoch sa podieľajú hlavne náklady na ZM a CT vyšetrenia, ktoré sú štatisticky významne vyššie pri EVAR metóde. Na druhej strane sú náklady na krv a deriváty významne vyššie pri OR metóde, ale toto zistenie nerobí OR metódu celkovo nákladnejšou. Vek nemá žiadny vplyv na celkové náklady ani parciálne náklady bez ohľadu na terapeutickú modalitu.
Diskusia
Pri porovnaní nákladov spojených s obidvomi terapeutickými modalitami je štatisticky signifikantné (p<0,01), že EVAR je podstatne drahšia metóda ako OR. Priemerné celkové náklady na OR predstavujú iba 12 % z nákladov na EVAR. Náklady na ZM pri OR predstavujú 44 % z celkových nákladov a pri EVAR je to až 90 % nákladov. Tieto fakty evokujú niekoľko otázok: Je chirurgická liečba finančne poddimenzovaná, alebo nadmerne platíme za endovaskulárnu liečbu? Existujú kontrolné mechanizmy, ktoré regulujú výber terapeutickej modality? V období krízy a limitovaných zdrojov pre ZS má pacient právo výberu terapeutickej modality? Čo urobíme, keď budú chcieť všetci pacienti EVAR? Ktorý pacient (bohatý - prispieva viac, chudobný - musíme byť solidárni, zamestnaný, nezamestnaný...).. ? Existujú spôsoby, ako racionálne využívať jednotlivé terapeutické postupy?
Ekonomické výsledky klinických štúdií zo zahraničia nie je možné automaticky porovnávať s domácimi výsledkami (ak nejaké existujú ?). Príčinou môžu byť rozdielne ceny materiálov, rozdielna cena práce, alebo odlišný zdravotný systém. V slovenskej odbornej literatúre sme sa zatiaľ nestretli s tým, že by niekto porovnával 2 invazívne liečebné metódy vo vaskulárnej medicíne z hľadiska nákladov, resp. prínosov pre pacienta (CEA - cost effectiveness analysis so stanovením QALY (quality adjusted life year) a ICER (incremental cost-effectiveness ratio). Z dát, ktoré sme získali z VšZP nie sú tieto kalkulácie možné. Z uvedeného dôvodu musíme čerpať informácie zo zahraničných zdrojov. V USA je pomer počtu implantovaných EVAR/OR 2 : 1 a vo vyspelej západnej Európe 1 : 1 [4]. U poistencov VšZP je tento pomer 1 : 5, ale 17,5 % pacientov čerpalo 63% zdrojov spotrebovaných na liečbu AAA. Z dlhodobého hľadiska je väčšina nákladov z poskytovaní zdravotnej starostlivosti považovaná za náklady variabilné (menia sa s objemom produkcie). QALY je faktor ktorý hodností dĺžku a kvalitu života (ako dlho a ako dobre človek žije). Z ekonomického hľadiska, berúc do úvahy QALY, viaceré štúdie potvrdili ekonomickú opodstatnenosť liečby AAA s Dmax ≥ 5,5cm a dispenzarizáciu malých AAA [5,6]. Nákladovú efektívnosť 2 postupov je možné porovnať stanovením ICER, ktoré vyjadruje o koľko nás bude stáť intervencia B viac oproti intervencii A na zisk jednej ďalšej jednotky prínosov (QALY). Druhým faktorom, ktorý hrá úlohu pri rozhodovaní o preplácaní novej terapeutickej metódy je ochota platiť (willingness to pay) o ktorej sa rozhoduje na základe ICER. Niektoré krajiny majú stanovenú hranicu pre nákladovú efektívnosť (napr. NICE – National Institute for Health and Clinical Excellence vo Veľkej Británii, stanovil hornú hranicu 33 000 € per QALY, postupy ktoré sú pod hranicou sú nákladovo efektívne, v USA sa je táto hranica 50–100 tis. $, ale momentálne čelí arbitráži) [7].
V špecializovaných centrách sa pooperačná 30 dňová mortalita elektívnych operácií AAA pohybuje medzi 1 až 5 %. Existuje priama súvislosť medzi mortalitou, komorbiditou, vekom, ženským pohlavím a skúsenosťou chirurga [8]. Podľa literárnych údajov je 30 dňová mortalita po EVAR relatívne nízka a pohybuje sa na úrovni 1–2 % [9]. Z niektorých analýz vyplýva, že iniciálna, cca 3 %, výhoda EVAR-u v zmysle nižšej 30 dňovej mortality pretrváva iba 4 roky (mortalita spojená s riešením AAA). Z hľadiska celkovej mortality sa táto výhoda stráca už po 2 rokoch, pretože v skupine EVAR pacientov je vyššia úmrtnosť na konkomitantné kardiovaskulárne ochorenia. Podobné výsledky zaznamenali 2 veľké randomizované štúdie: EVAR-1 a DREAM [10,9]. Tento výsledok je pomerne jednoducho interpretovateľný, pretože EVAR je menej invazívna terapeutická modalita a bola prevažne indikovaná u vysoko rizikových pacientov so závažnou komorbiditou, ktorí zomierajú skoršie ako „good risk“ pacienti, ktorí sú riešení chirurgicky.
Z hľadiska racionálneho využitia limitovaných zdrojov sme presvedčení o tom, že „good risk“ pacienti (ASA I–III) by mali byť riešení chirurgicky a EVAR by mal byť indikovaný, per exclusionem, keď chirurgická liečba nie je možná, alebo existujú lokálne prekážky chirurgickej liečby (hostile abdomen, ren arcuatus, morbídna obezita, kolostómia, retroperitoneálna fibróza, stavy po iradiácii brucha). Ak porovnáme ceny hospitalizačných prípadov v SR s cenami zo štúdií v zahraničí zistíme, že cena EVAR-u je porovnateľná, zatiaľ čo cena OR je neporovnateľne nižšia. Toto pozorovanie potvrdzuje aj štúdia z USA [11], ktorá porovnáva hospitalizačnú cenu EVAR a OR. Zatiaľ čo cena EVAR prípadu bola 29 097 $, cena stengraftu bola 14 500 $, čo predstavuje iba 50 % z ceny prípadu (u nás 90 %). Cena hospitalizácie OR pacienta bola 20 838 $ a cena cievnej protézy bola 750 $ čo je iba 3 % z ceny (u nás 44 %). Vzhľadom k tomu, že v priebehu posledných 20 rokov došlo k výraznému zlepšeniu anestetických postupov, pooperačnej starostlivosti, ukázala sa spoľahlivosť a trvácnosť materiálov z ktorých sa vyrábajú cievne protézy a štandardizovala sa operačná technika (v kvantitatívnom aj kvalitatívnom zmysle), berúc do úvahy náklady, stále by sme mali považovať OR za zlatý „štandard liečby“ AAA. Tento pohľad je determinovaný ekonomickou realitou a pohľadom cez optiku platcu ZS, ktorý poskytuje svoje služby v zmysle platnej legislatívy a v zmysle utilitárnych princípov. Vývoj medicínskych technológií je rýchly, náklady sa menia, postoje odborných spoločností sa vyvíjajú na základe medicíny dôkazov a niektoré vlády sú ochotné investovať do ZS viac ako doteraz, a preto nie je vylúčené, že v budúcnosti bude pre všetkých stakeholderov (ZP, PZS, pacient) akceptovateľnejšia endovaskulárna liečba a preferencie budú opačné. Analýza súboru 211 pacientov odhalila, že v SR existujú preferovaní poskytovatelia zdravotnej starostlivosti, kde sa neuplatňuje princíp horizontálnej a vertikálnej rovnosti v platbách za rovnakú službu (Tab. 9). Ide o platby za ukončenú hospitalizáciu pri ktorých nie je jasné, na základe akých kritérií dochádza k diferenciácii v platbách za rovnaký výkon. Najprekvapivejšie je zistenie, že angiologické pracoviská majú vyššiu platbu na UH, ako cievno-chirurgické pracoviská v danej inštitúcii. Pooperačná starostlivosť na cievno-chirurgických pracoviskách je finančne, personálne aj fyzicky náročnejšia (čo vyplýva z charakteru odboru) a dĺžka hospitalizácie je vyššia. Logika veci hovorí, že ak sú na angiologickom pracovisku hospitalizovaní pacienti po perkutánnych výkonoch s následnou rýchlou rekonvalescenciou, mala by to byť hospitalizácia lacnejšia, ale realita je presne opačná.
Tab. 9. Ceny na ukončenú hospitalizáciu v rokoch 2009–2010 Tab. 9: Prices for finished hospitalization in 2009–2010 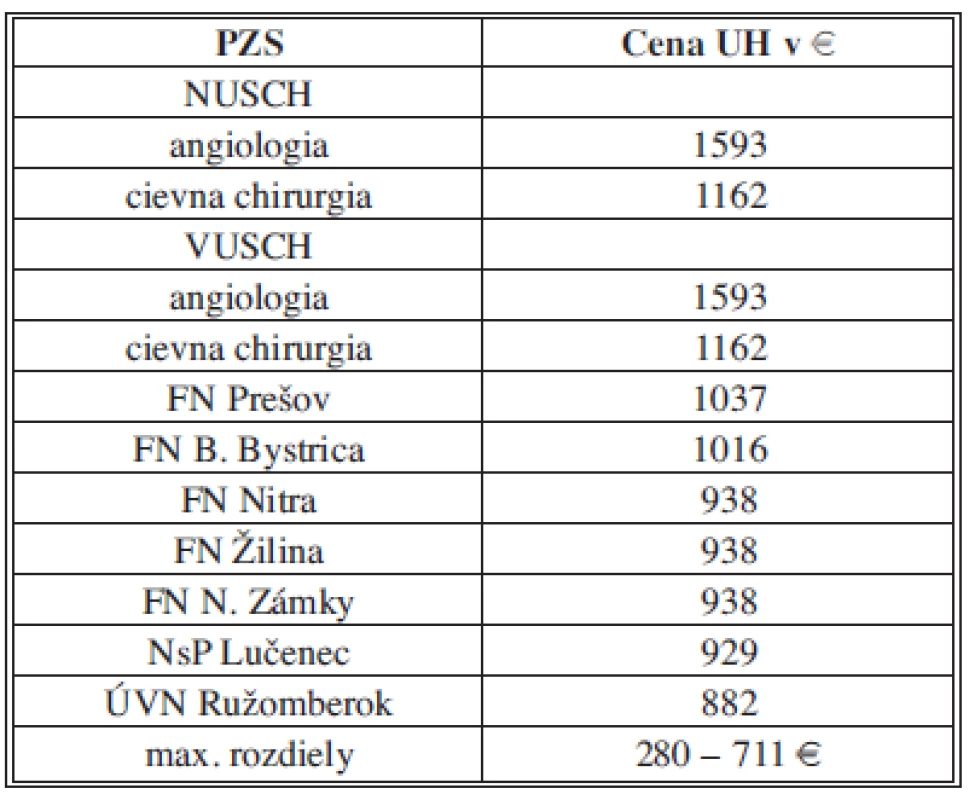
Zaver
Chirurgická a endovaskulárna liečba sú účinné terapeutické modality pre liečbu AAA. Náklady na liečbu EVAR-u predstavovali v našej štúdii viac ako 8 násobok nákladov chirurgickej liečby. Z hľadiska kontroly nákladov na liečbu AAA musia byť jasne definované explicitné indikačné kritériá pre EVAR. Z hľadiska výšky nákladov predstavuje chirurgická liečba zlatý štandard pre liečbu AAA u „good risk“ pacientov a pacientov kde nie sú lokálne prekážky chirurgickej liečby. Obidve terapeutické modality sú komplementárne a nie kompetitívne a ich aplikácia by mala byť výsledkom multidisciplinárneho konsenzu, ktorý má jediný cieľ: „Salus aegroti, suprema lex.“
MUDr. Peter Mondek, Ph.D, MSc.
Špitálska 6
950 01 FN Nitra
e-mail: mondo@pobox.sk
Zdroje
1. Blankesteijn JD, de Jong SE, Prinssen M, et al. Two - year outcomes after conventional or endovascular repair of abdominal aortic aneurysms. N Engl J Med 2005;352 : 2398–2405.
2. Prinssen M, Buskens E, Blankesteijn JD. Quality of life after endovascular and open AAA repair. Results of e randomised trial. Eur J Vasc Endovasc Surg. 2004;27 : 121–127.
3. Weerkkody RA, Walsh SR, et al. Radiation exposure during endovascular aneurysm repair. Br J Surg 2008;95 : 699–702.
4. Hill JS, McPhee JT, Messina LM, et al. Regionalization of abdominal aortic aneurysm repair: evidence of a shift to high-volume centers in the endovascular era. J Vasc Surg 2008; 48 : 29?36.
5. Ferket BS, Grootenboer N, Colkesen EB, et al. Systemic review of guidelines on abdominal aortic aneurysm screening. J Vasc Surg 2012;55 : 1296–1305.
6. Young KC, Awad NA, Johanson M, et al. Cost-effectivenes of abdominal aortic aneurysm repair based on aneurysm size. J Vasc Surg 2010;51 : 27–32.
7. Barshes NR, Chambers JD, Pharm M, et al. A primer on cost-effectiveness analyses for vascular surgeons. J Vasc Surg 2012;55 : 1794–1800.
8. Hertzer NR, Mascha EJ. A personal experience with factors influencing survival after elective open repair of infrarenal aortic aneurysms. J Vasc Surg 2005;42 : 898–905.
9. Blankensteijn JD, de Jong S, Prinssen M, van der Ham A. Two year outcomes after conventional or endovascular repair of abdominal aortic aneurysms. N Engl J Med 2005;352 : 2398–2405.
10. Greenhalgh RM, Brown LC, Kwong GP, et al. EVAR trial participants. Comparison of endovascular aneurysm repair with open repair in patients with abdominal aortic aneurysm (EVAR trial 1), 30-day operative mortality results: randomized controlled trial. Lancet 2004; 364 : 843–848.
11. Sternbergh W, Money S. Hospital cost endovascular versus open repair of abdominal aneurysms: A multicenter study. J Vasc Surg 2010;31 : 237–244.
12. Lindholt JS, Juul S, Fasting H, Henneberg EW. Hospital costs and benefits of screening for abdominal aortic aneurysms. Results from a randomised population screening trial. Eur J Vasc Endovasc Surg 2002;23 : 55–60.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek HODIME záchranný kruh?
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2013 Číslo 10- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- HODIME záchranný kruh?
- Jsou nutná antibiotika v léčbě nekomplikované divertikulitidy?
- Náklady na chirurgickú a endovaskulárnu liečbu aneuryzmy brušnej aorty – retrospektívna komparatívna štúdia
- Strategie léčby striktury kolorektální anastomózy
- Recidiva divertikulitidy – rizikové faktory
- Chronické bolesti břicha s raritní příčinou
- Zamyšlení nad knihou: Miloslav Duda a kolektiv Jícen... pohled z mnoha úhlů v zrcadle zkušeností olomoucké jícnové školy
- 40. Česko-slovenský chirurgický kongres s mezinárodní účastí v Plzni
- Trochanterické zlomeniny – slovo úvodem
- Trochanterické zlomeniny – základní přehled
- Trochanterické zlomeniny – anatomie a klasifikace
- Trochanterické zlomeniny – implantáty
- Trochanterické zlomeniny – operační technika
- Hřebování pertrochanterických zlomenin – operační technika
- Hřebování inter- a subtrochanterických zlomenin – operační technika
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Trochanterické zlomeniny – anatomie a klasifikace
- Jsou nutná antibiotika v léčbě nekomplikované divertikulitidy?
- Hřebování pertrochanterických zlomenin – operační technika
- Trochanterické zlomeniny – implantáty
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



