-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Hřebování inter- a subtrochanterických zlomenin – operační technika
Nailing of inter - and subtrochanteric fractures – operative technique
Intertrochanteric and subtrochanteric fractures are a quite heterogeneous and imprecisely defined group of fractures. These fractures can be essentially divided into two basic groups.
The first one belongs to trochanteric fractures. In the AO/ASIF classification; these fractures are called intertrochanteric (31A3). In the second group, the term subtrochanteric fracture is used by most authors for fractures about 5 cm distally from lesser trochanter. In both intertrochanteric and subtrochanteric fractures, the proximal fragment is formed by femoral head, neck and greater trochanter including its base with vastus ridge (tuberculum vastoadductorium or innominate tubercle). On this tubercle, the gluteus medius muscle (proximally) and the origin of the vastus lateralis muscle (distally) are attached. Tension of these muscles may cause dislocation of the proximal fragment. For this reason, reduction of the fracture can be troublesome and it is more difficult than in pertrochanteric fractures
It seems that intramedullary nailing will remain the favorite technique of most of the surgeons dealing with intertrochanteric and subtrochanteric fractures. We use short reconstruction nail in intertrochanteric fractures. It is useful to use long reconstruction nail in subtrochanteric fractures. Distal locking of the nail is necessary. Dynamic distal locking is preferred because the two main fragments are compressed along the axis of the nail.
The number of complications was largely related to technical errors, such as insufficient reduction or an incorrectly inserted implant. No implant can compensate for errors due to surgery.
Serious complications can be reduced by the correct assessment of fracture type, the use of an appropriate operative technique and early treatment of potential complications. The necessity of restoring continuity in the medial cortex of the femoral neck (Adams’ arch) is the requirement that should be observed. Pseudoarthrosis or varus malalignment in a healed hip should be managed by valgus osteotomy. When the femoral head or the acetabulum is damaged, total hip arthroplasty is indicated.
A prerequisite for successful surgical outcome is urgently and correctly performed osteosynthesis allowing for early rehabilitation and mobilisation of the patientKey words:
intertrochanteric fracture – subtrochanteric fracture – intramedullary nailing – operative technique
Autoři: P. Douša; J. Skála-Rosenbaum
Působiště autorů: Ortopedicko-traumatologická klinika 3. LF UK a FNKV, Praha-Vinohrady přednosta: Prof. MUDr. M. Krbec, CSc.
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 10, s. 615-620.
Kategorie: Postgraduální vzdělávání
Práce je určena k postgraduálnímu vzdělávání lékařů.
Souhrn
Intertrochanterické a subtrochanterické zlomeniny tvoří poměrně nesourodou a nepřesně definovanou skupinu. V zásadě můžeme rozdělit tyto zlomeniny na dvě základní skupiny. První jsou řazeny mezi zlomeniny trochanterické. AO klasifikace tyto zlomeniny označuje jako intertrochanterické (31A3). Druhou skupinu tvoří zlomeniny subtrochanterické oblasti zasahující od malého trochanteru cca 5 cm distálně. Společnou vlastností je, že proximální fragment tvoří hlavice, krček a velký trochanter včetně tuberculum vastoadductorium (tuberculum innominatum). Svalové úpony m. gluteus medius a minimus a začátek m. vastus lateralis hrubě dislokují proximální fragment a repozice je mnohem obtížnější než u zlomenin pertrochanterických.
Nitrodřeňové hřebování je v současné době nejvhodnější metodou k osteosyntéze intertrochanterických a subtrochanterických zlomenin. U intertrochanterických zlomenin používáme většinou krátkou variantu rekonstrukčního hřebu. U subtrochanterických zlomenin je nutné použít dlouhý hřeb. Hřeb je nutné vždy distálně zajistit. U většiny typů zlomenin je výhodné zajištění dynamické, protože komprese základních fragmentů probíhá v dlouhé ose hřebu.
Výskyt komplikací je dán především technickými chybami, jako jsou nedostatečná repozice nebo špatné zavedení implantátů. Žádný implantát není schopen kompenzovat operační chyby. Snížení počtu vážných komplikací můžeme dosáhnout správným zhodnocením typu zlomeniny, exaktní operační technikou a včasným řešením případných počínajících komplikací. Stále platí, že je nutné obnovit kontinuitu na mediální straně v oblasti Adamsova oblouku. Řešením pakloubu nebo zhojení ve varozitě je při zachovalém kyčelním kloubu valgizační osteotomie. Při poškození hlavice, případně acetabula je jediným řešením náhrada kyčelního kloubu.
Předpokladem úspěšného léčení je urgentně a správně provedená osteosyntéza umožňující časnou funkční léčbu a mobilizaci pacienta.Klíčová slova:
intertrochanterická zlomenina – subtrochanterická zlomenina – nitrodřeňové hřebování – operační technikaIntertrochanterické a subtrochanterické zlomeniny tvoří poměrně nesourodou a nepřesně definovanou skupinu zlomenin v oblasti malého trochanteru. V zásadě můžeme rozdělit tyto zlomeniny na dvě základní skupiny. První jsou řazeny mezi zlomeniny trochanterické, v literatuře nazývané reverzní intertrochanterické, reverzní šikmé, vysoké subtrochanterické, reverzní Evansovy nebo per-subtrochanterické zlomeniny [1–3]. AO klasifikace tyto zlomeniny označuje jako intertrochanterické (31A3).
Druhou skupinu tvoří zlomeniny subtrochanterické oblasti zasahující od malého trochanteru cca 5 cm distálně [4]. To ve výsledku vede k míchání zlomenin proximální diafýzy femuru s typickými intertrochanterickými zlomeninami. Navíc mezi oběma skupinami je plynulý přechod [3].
Inter - a subtrochanterické zlomeniny se vyskytují u pacientů signifikantně mladších a převaha žen je nižší (1,3 : 1), než je tomu zlomenin pertrochanterických. Typické intertrochanterické zlomeniny tvoří 14 % trochanterických a 7 % všech zlomenin proximálního femuru [5].
Vznik zlomeniny je závislý na věku. U mladších pacientů jsou zlomeniny často přítomny v rámci high-energy trauma. Další poranění je přítomno u více než 50 % případů [6]. U starších je zranění spojeno jen s prostým pádem. Zlomeniny vykazují jen minimální kominuci, mohou být příčné, krátce šikmé, poměrně časté jsou zlomeniny spirální [7].
Proximální fragment tvoří hlavice, krček a velký trochanter včetně tuberculum vastoadductorium (tuberculum innominatum). Svalové úpony m. gluteus medius a minimus a začátek m. vastus lateralis hrubě dislokují proximální fragment a repozice je mnohem obtížnější než u zlomenin pertrochanterických. Pokud se na proximální fragment upíná šlacha m. ileopsoas, je repozice ještě ztížena tahem tohoto mohutného svalu. Distální fragment je tvořen diafýzou a dalším základním fragmentem může být odlomený malý trochanter s různě velkou části mediální kortikalis. Sekundární lomné linie se mohou propagovat do oblasti velkého trochanteru nebo diafýzy. Vzhledem k převaze kortikální kosti v oblasti lomných linií je hojivý potenciál horší než u zlomenin pertrochanterických, kde převažuje dobře prokrvená spongiózní kost [8]. U obou typů zlomenin je varózní nestabilita dána především poškozením vysoce zatěžované kosti v oblasti Adamsova oblouku.
Pro intertrochanterické a subtrochanterické zlomeniny se v posledních letech prosazuje stále více nitrodřeňová osteosyntéza, která tak představuje vrchol dosavadního vývoje implantátů určených pro zlomeniny proximálního femuru. V současnosti se určitou konkurencí této metody stávají zamykací dlahy (LCP) konstruované speciálně pro oblast proximálního femuru, které umožňují nepřímou repozici a šetří měkké tkáně okolo zlomeniny. Zkušenosti s tímto způsobem osteosyntézy jsou zatím nevelké [9,10] a v souboru inter - a subtrochaterických zlomenin operovaných na naší klinice tvoří sotva zlomek z celkového počtu. Zdá se, že nitrodřeňové hřebování si ještě dlouho zachová přízeň většiny operatérů, kteří se zabývají léčbou uvedeného typu zlomenin.
Pro osteosyntézu se používají rekonstrukční hřeby nejrůznější provenience. Princip hřebu se skluzným šroubem vychází z Gamma hřebu, který se dostal do praxe koncem 80. let [11]. Současné hřeby jsou k dispozici v různých průměrech, nejčastěji od 10 do 13 mm, a úhlech hřeb – skluzný šroub 125, 130 a 135 stupňů. Délka hřebů kolísá u krátkých hřebů od 200 do 240 mm a u dlouhých mezi 340 a 500 mm. Dlouhé hřeby respektují antekurvaci femuru a anteverzi krčku oproti diafýze a jsou stranově závislé. Vstupní otvory pro proximální šrouby jsou v anteverzi 8–15 stupňů oproti rovině zavedení distálních šroubů a zavádějí se do krčku a hlavice pod úhlem od 125 do 135 stupňů. Do krčku a hlavice jsou zaváděny jeden (Gamma 3) nebo dva šrouby (PFN, rekonstrukční hřeb Medin), popř. helikální čepel (PFN-A) nebo čepel tvaru H (Gliding-Nail) zaručující rotační stabilitu proximálního fragmentu. Průměr proximálních šroubů osciluje mezi 5 a 12 mm. V proximální části jsou hřeby typicky rozšířeny na průměr 14–17 mm, aby kompenzovaly zvýšené ohybové nároky kladené na inter - a subtrochanterickou oblast. Hřeby je tedy nutné v proximální části předvrtat zvláště u pacientů s tvrdou kostí. Průměr distálních zajišťovacích šroubů kolísá mezi 4,5 do 6,4 mm. Zvláště u krátkých verzí hřebu lze volit mezi statickým a dynamickým zajištěním hřebu distálně.
Proximální fragment je fixován hřebem na třech místech. Skluzný šroub/y jsou fixovány v subchondrální kosti hlavice a v oblasti tubercullum innominatum a proximální část hřebu je fixována v oblasti velkého trochanteru. Ke skluzu proximálního fragmentu tak nedochází v ose skluzných šroubů, ale převážně v dlouhé ose hřebu. Ohybové síly kladené na proximální část hřebu vedou k jeho zvýšenému namáhání a můžou vést až k jeho zlomení [12].
Předoperační plánování
Podle typu zlomeniny se rozhodneme o typu implantátu. Pro potřeby hřebování můžeme rozdělit zlomeniny podle našich zkušeností na 2 základní skupiny. První tvoří typické intertrochanterické označované AO klasifikací jako 31-A3 (Obr. 1). K osteosyntéze těchto zlomeniny postačí většinou krátká varianta hřebu.
Obr. 1. Intertrochanterická zlomenina 31–A3: a – úrazový snímek; b – osteosyntéza krátkým rekonstrukčním hřebem Medin, hřeb je zajištěn dynamicky; c – ve 3 měsících se zlomenina hojí svalkem, je patrné dosednutí fragmentů; d – stav 12 měsíců po operaci, zlomenina je zhojená. Fig. 1: Intertrochanteric fracture 31 – A3: a – injury x-ray; b – internal fixation by short reconstruction nail Medin with dynamic distal locking; c – compression of the two main fragments along the axis of the nail and callus formation in the fracture line; d – 12 months after surgery, the fracture is healed. 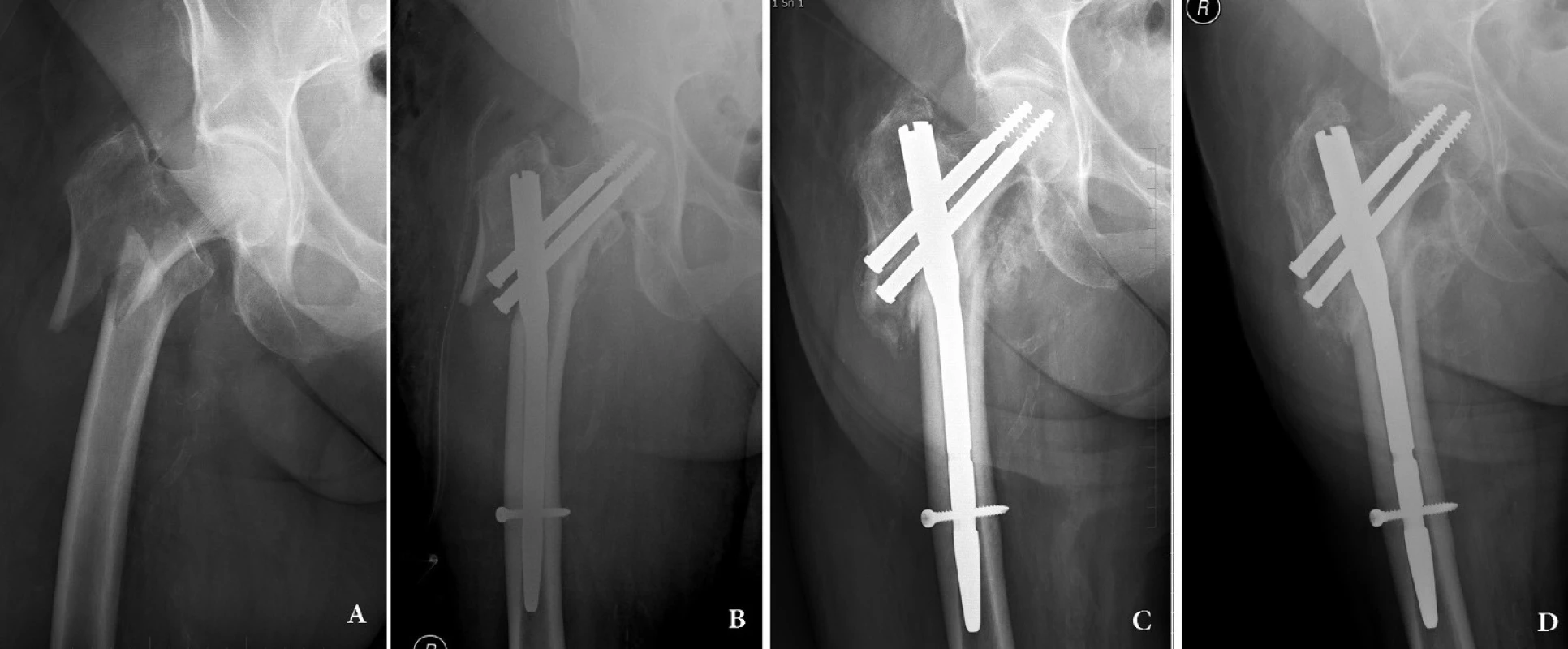
Do druhé skupiny patří zlomeniny mezi malým trochanterem a istmem obecně označované jako subtrochanterické (Obr. 2). V některých případech, kdy zlomenina začíná bazicervikálně a tříštivá zóna pokračuje do oblasti diafýzy (Obr. 3), vlastně se jedná o ipsilaterální zlomeniny horního konce a diafýzy femuru [3]. Pro tyto zlomeniny je nutné použít dlouhý rekonstrukční hřeb. U starých pacientů s osteoporotickou kostí volíme implantát, který dosahuje až do diakondylické oblasti. Vyvarujeme se tak zlomenin pod krátkým hřebem, případně zlomeniny způsobené dalším pádem v oblasti diafýzy [2,13], ač tuto komplikaci považujeme za velmi vzácnou.
Obr. 2. Subtrochanterická zlomenina u 80letého muže: a – úrazový snímek, patrná varozita proximálního fragmentu; b – osteosyntéza dlouhým rekonstrukčním hřebem Medin, před zavedením hřebu fragment velkého trochanteru a laterální kortikalis zajištěn cerkláží; c – ve 3 měsících se zlomenina hojí svalkem, d – stav 10 měsíců po úrazu, zlomenina je zhojená. Fig. 2: Subtrochanteric fracture in 80-year old patient: a – injury x-ray, varus displacement of the proximal fragment; b – internal fixation obtained by a long reconstruction nail supplemented with cerclage wire; c – callus formation 3 months after surgery; d – 10 months after surgery, the fracture is healed. 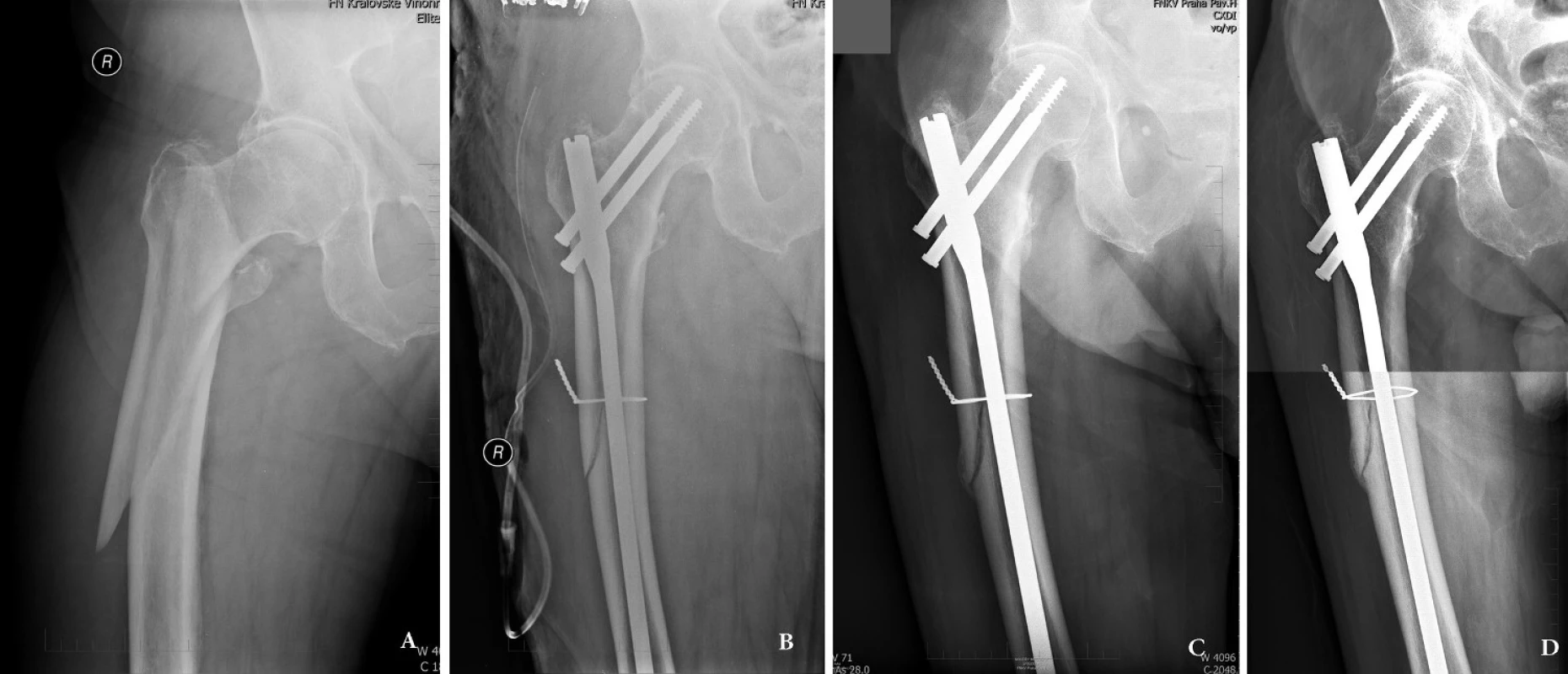
Obr. 3. Vysokoenergetické poranění u 25letého muže: a – úrazový snímek, komplexní zlomeniny jdoucí od baze krčku až do oblasti diafýzy; b – osteosyntéza dlouhým PFN Synthes; c – zhojení zlomeniny po 6 měsících. Fig. 3: High-energy trauma in 25-year old man: a – complex fracture of the proximal end and femoral shaft, the fracture begins basicervically and the comminuting zone continues to the region of the femoral shaft; b – fixation with a long PFN Synthes; c – the fracture demonstrating solid union 6 months later. 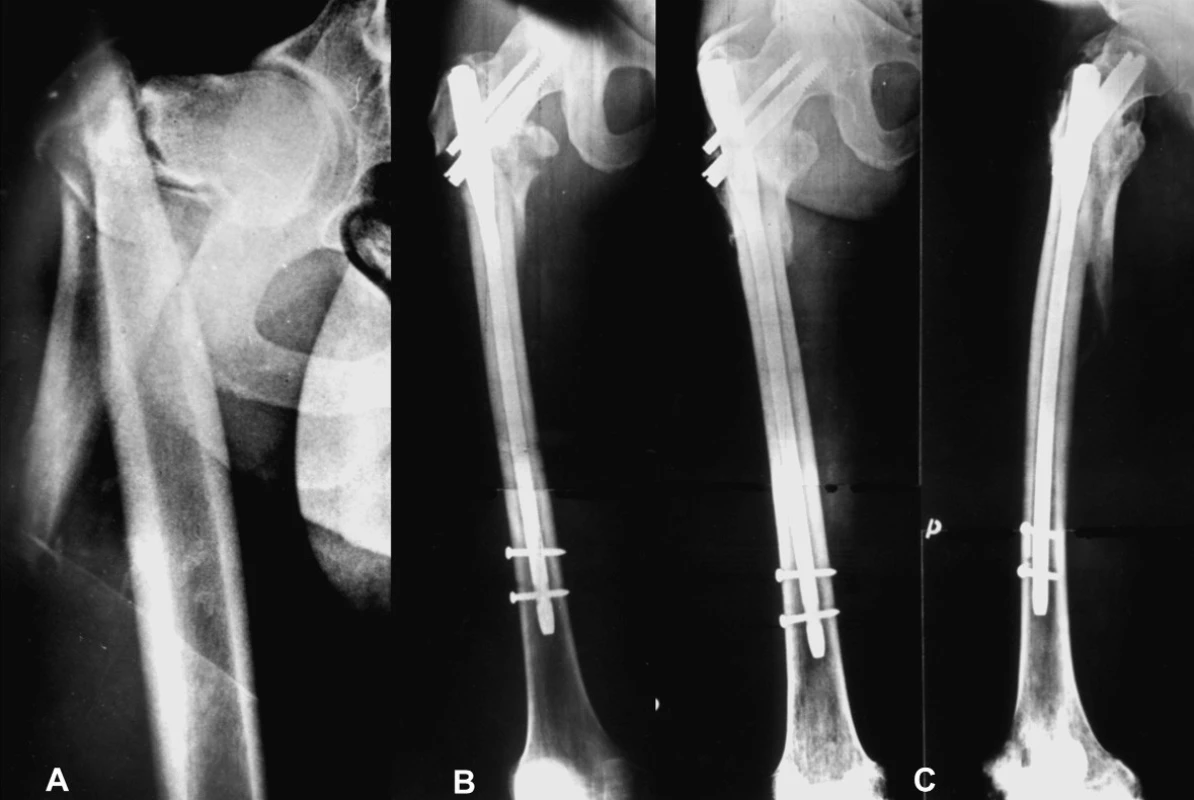
Délku hřebu si změříme už na předoperačním snímku poraněného femuru nebo srovnávacího snímku druhého femuru s kyčlí. Průměr hřebu si předem změříme pomocí šablon na rtg zesilovači.
Kolodiafyzární úhel na poraněném femuru si změříme po repozici zlomeniny na obrazovce rtg zesilovače. Většinou zvolíme úhel 130 stupňů. Je nezbytné, aby zvolený úhel zavedení krčkových šroubů přesně korespondoval s kolodiafyzárním úhlem. Výběr správného úhlu je pro průběh hojení velmi důležitý, zvláště zasahuje-li zlomenina až do trochanterické oblasti. Jinak je možnost skluzu šroubů ve hřebu omezena a zhojení zlomeniny je ohroženo.
Operační technika
Operaci provádíme na extenčním stole v tahu za končetinu fixovanou v botě za kontroly rtg zesilovače (Obr. 4). Před operací podáváme jednorázově jednu dávku Cefalosporinu I. generace (Cephazolin 2 g i.v.), v případě alergie Klindamycin 600 mg i.v.
Obr. 4. Operační postup: a – intertrochanterická zlomenina 31–A3 v terénu koxartrózy; b – vstup do dřeňového kanálu lehce mediálně od vrcholu velkého trochanteru; c – předvrtání kónickým vrtákem po vodicím drátu; d – hloubka zavedení hřebu určuje výšku zavedení šroubu do krčku a hlavice; e – zavedení vodicího drátu do krčku a hlavice v axiální projekci; f – předvrtání otvoru pro šroub po vodicím drátu; g – zavedení šroubu do krčku a hlavice těsně pod kloubní plochu v AP projekci; h – v axiální projekci; i – distální zajištění do dynamického otvoru; j – zhojení zlomeniny po 8 měsících. Fig. 4: Operative technice: a – intertrochanteric fracture in an osteoarthritic hip; b – entry point to intramedullary canal is locatedslightly medially from the apex of greater trochanter; c – opening of the medullar canal with conical reamer; d – the nail needs to be introduce deep enough to achieve alignment of the axis of the distal locking lag screw hole with the lower half of the femoral neck; e – the Kirschner wire insertion to femoral neck and head in axial view; f – drilling of the lag screw hole over the guide K-wire; g – insertion of a lag screw into the subchondral bone of the femoral head in AP view; h – in axial view; i – dynamic distal locking; j – 8 months after surgery, the fracture is healed. 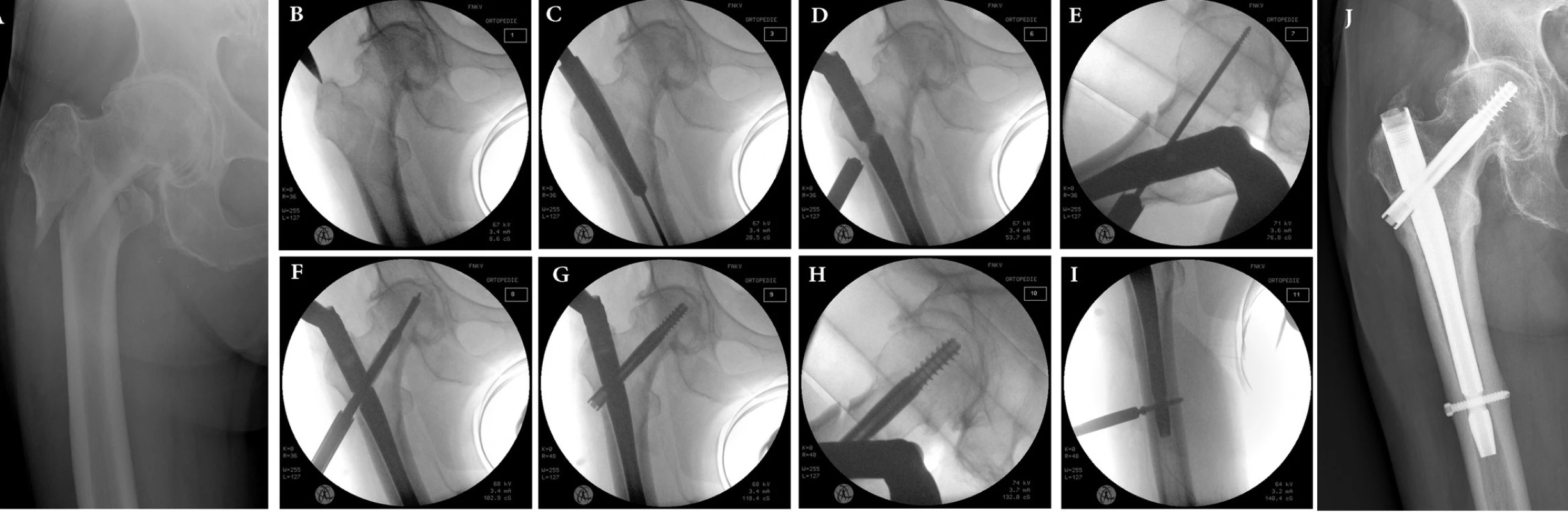
Pacient leží na zádech, zlomeninu reponujeme tahem v addukci pro usnadnění přístupu k vrcholu velkého trochanteru. Pro usnadnění repozice je výhodná flexe postižené kyčle 15–35 stupňů [6]. K dokončení repozice je někdy výhodná zevní rotace končetiny 10–15 stupňů. Haidukewych [2] doporučuje při repozici dobrou relaxaci svalů, které dislokují především proximální fragment. Při repozici bychom měli dosáhnout stejného kolodiafyzárního úhlu jako na zdravé straně. Valgizace proximálního fragmentu může být výhodná u nestabilních pertrochanterických zlomenin 31–A2. V případě intertrochanterických a subtrochanterických zlomenin však vede k distrakci fragmentů s nepříznivými důsledky pro hojení zlomeniny. Zdravá končetina je flektována a maximálně abdukovaná. To zlepší přístup rtg zesilovače a kontrolu zlomeniny v obou projekcích (AP a axiální).
Pokud se zavřená repozice nedaří, je nutné zlomeninu reponovat pomocí dalších pomůcek – tlakem kladiva ze strany, Steinmannovým hřebem ve sklíčidle (Obr. 5), kostním hákem, Hohman-Müllerovým elevatoriem apod. Pokud ani takto nedosáhneme správného postavení, musíme přistoupit k otevřené repozici. K repozici používáme přístup na laterální straně proximálního femuru, kterým následně můžeme zavést šrouby do krčku. U subtrochanterických zlomenin s dlouhým fragmentem do diafýzy je repozice zvláště obtížná a retence fragmentů i po otevřené repozici je minimální. Fragmenty reponujeme pomocí kleští za kontroly rtg zesilovače, eventuálně prstu na lomné linii. Následně fragmenty fixujeme cerkláží, kterou ponecháváme i po zavedení hřebu a šroubů do krčku (viz Obr. 2). Zlomenina musí být reponována vždy před zavedením hřebu, protože repozice na hřebu prakticky není možná.
Obr. 5. Doreponování dislokovaného proximálního fragmentu: a – silný Kirschnerův drát ve vratidle opřený z ventrolaterální strany o proximální úlomek; b – repozice fragmentu tlakem na drát a zavedení vodiícího drátu v axiální projekci; c – v AP projekci. Fig. 5: Reduction of the displaced proximal fragment: a – reduction of the proximal fragment in mediolateral view by percutaneous insertion of a Kirschner wire mounted in a T-handle; b – the guide wire inserted up to the subchondral bone after reduction in the mediolateral view; c – in the AP view. 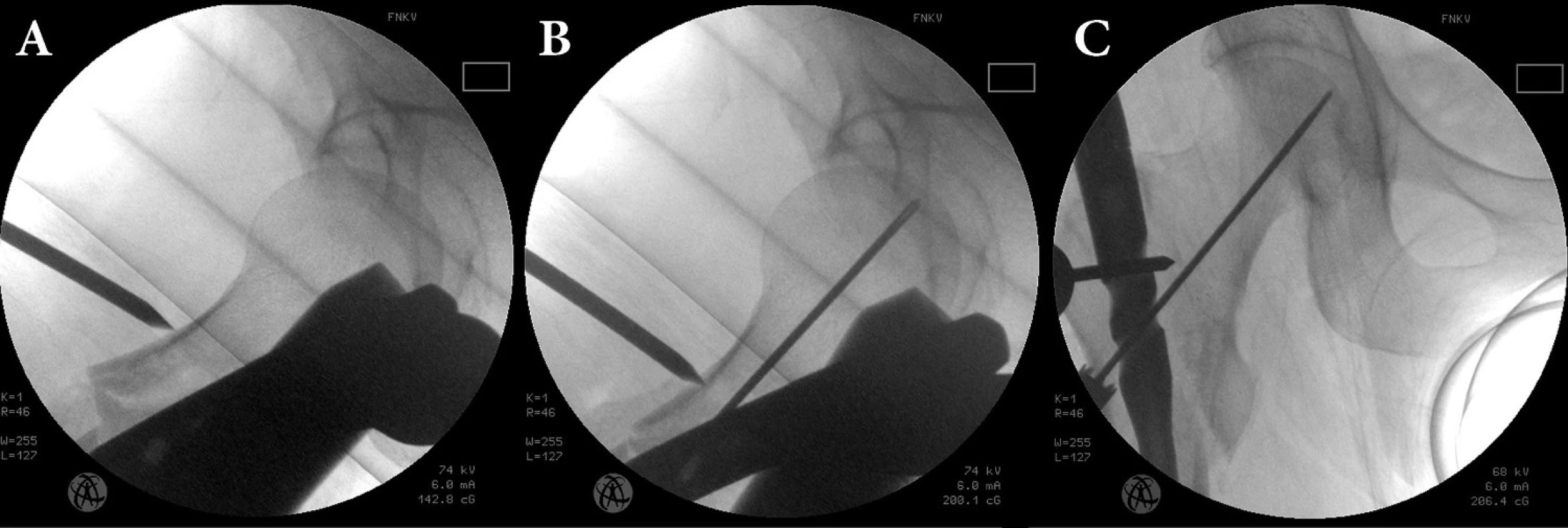
Před vlastní incisí kůže si pomocí Kirschnerova drátu a rtg zesilovače najdeme vrchol velkého trochanteru. Výhodné je drát přiložit také v podélné ose femuru za kontroly rtg zesilovače a plánovanou incizsi označit pomocí speciálního fixu. Incizi vedeme 3 cm nad vrcholem velkého trochanteru v délce 2–3 cm. Délka incize je závislá na habitu pacienta a u obézního pacienta musí být přiměřeně delší. V hloubce prořízneme fascia lata a rozhrneme abduktory 1–2 cm nad vrcholem trochanteru, který identifikujeme prstem. Do rány zavedeme retraktor nebo speciální ochranné pouzdro, kterým zavedeme vodicí drát do vrcholu velkého trochanteru a dále do dutiny femuru. Je nutné, aby drát procházel středem diafýzy v axiální projekci. Správný vstup do dřeňového kanálu je na rozhraní přední a dvou zadních třetin velkého trochanteru (viz Obr. 4). Haidukewych [2] doporučuje volit vstup lehce mediálně od úplného vrcholu velkého trochanteru. Masa měkkých tkání odtlačuje frézu nebo konický vrták laterálně [14]. Příliš laterální vstup vede k odtlačení proximálního fragmentu mediálně a do varozity. Místo vstupu je ale rovněž závislé na typu použitého hřebu. Správná volba místa zavedení drátu je klíčová pro další úspěšné zavádění hřebu.
Ke vstupu do dřeňové dutiny můžeme použít běžné flexibilní předvrtání, speciální kanylované dláto nebo speciální kónický vrták (viz Obr. 4). Který způsob vybereme, je závislé na věku pacienta, průměru dřeňového kanálu, dislokaci a typu zlomeniny, typu hřebu a zvyklostech chirurga. U většiny hřebů je proximální konec hřebu rozšířen na 14–17 mm a stačí předvrtat pouze oblast trochanterického masivu. Hloubku zavedení perforátoru kontrolujeme na rtg zesilovači. Distální průměr hřebů se pohybuje mezi 10–13 mm. Distálně musíme předvrtávat většinou jen u mladších pacientů nebo při úzkém dřeňovém kanálu. Většinu hřebů není třeba distálně předvrtávat.
Hřeb spojíme se zaváděcím zařízením. Hřeb zavedeme podle jeho typu zhotoveným vstupním otvorem do dřeňové dutiny buď volně, nebo po vodicím drátu. Hřeb zavádíme rukou jemnými rotačními pohyby. Použití kladiva se všeobecně nedoporučuje pro riziko iatrogenní zlomeniny diafýzy [3,12,15]. Je-li kladivo nutné k zavedení hřebu, máme problém, který musíme řešit jinak než silou [2]. Pokud se zavedení hřebu do dřeňové dutiny nedaří volně, je nutné zvolit buď tenčí hřeb, nebo dřeňovou dutinu předvrtat o 1 mm. Hloubku zavedení hřebu kontrolujeme na rtg zesilovači. Správné zavedení šroubů je závislé na kolodiafyzárním úhlu a úhlu, který svírají krčkové šrouby s tělem hřebu. Obecně je nutno zavést hřeb tak hluboko, aby v AP projekci byl dolní šroub lehce pod osou krčku. Poloha šroubů v AP projekci je tedy dána zanořením hřebu (viz Obr. 4). Nedostatečným zasunutím hřebu je skluzný šroub zaveden nad osu krčku a zpravidla nemáme místo k zavedení šroubu horního, který je zaveden buď těsně pod horní kortikalis krčku, nebo ji dokonce perforuje. Šrouby jsou zavedeny nad střed hlavice a v pooperačním období, zvl. při varizaci proximálního fragmentu, může snadno dojít k perforaci hlavice a proříznutí šroubu do kloubu. Díky přílišnému zanoření hřebu je skluzný šroub uložen značně při dolním okraji krčku a při předvrtání může dojít k jeho perforaci. Tato alternativa však většinou nevede k vážnějším komplikacím a je mnohem méně závažná než zavedení šroubů proximálně.
Polohu šroubů v axiální projekci určuje rotace hřebu v dutině. Šrouby můžeme zavést příliš vpředu při předním okraji krčku nebo příliš vzadu při zadní kortikalis krčku. Obě varianty se jistě mohou kombinovat s chybou v AP projekci.
Šrouby zavádíme pomocí cílícího ramena. Po zavedení hřebu se přesvědčíme, zda jsou všechny části cíliče správně dotaženy. Vždy začínáme otvorem pro distální šroub. Nejdříve za kontroly rtg zesilovače zavádíme vodicí drát a po předvrtání otvoru zavedeme skluzný šroub. Obdobným způsobem postupujeme v otvoru pro proximální šroub. Důležité je sledování špičky drátu zavedeného do subchondrální kosti hlavice. Při vrtání otvoru a zavádění šroubů po vodicím drátu může dojít k perforaci hlavice a acetabula a poranění cévních struktur pánve [16]. Doporučená vzdálenost vrcholu šroubu od subchondrální kosti je 5–10 mm, tj. tip-apex-distance (TAD) maximálně 20 mm [17]. U osteoporotické kosti doporučujeme zavést šroub do 5 mm od kontury hlavice, tj. TAD 10 mm (viz Obr. 4).
Důležitá je volba správné délky šroubů, kterou změříme na vodicím drátu. Chyba ve zvolené délce u jednoho nebo obou šroubů může být jak ve smyslu plus, tak minus. Příliš krátké šrouby jsou zavedeny do řídké spongiózní kosti a jejich držení je minimální. V pooperačním období dochází k varizaci proximálního fragmentu nebo vycestování šroubů laterálně. Příliš dlouhé šrouby při prominenci laterálně většinou dráždí přilehlé měkké tkáně [18,19].
Intertrochanterické a subtrochanterické zlomeniny vždy distálně zajišťujeme. U krátkých hřebů použijeme k zajištění cílící rameno, u dlouhých hřebů zajišťujeme za kontroly zesilovače z ruky. Před distálním zajištěním zlomeniny doporučujeme uvolnit tah za končetinu. Vyhneme se tak riziku trochantericko-diafyzární distrakce, která vzniká během repozice zlomeniny přílišným tahem za končetinu. Pokud bychom zlomeninu zajistili v distrakci, riskujeme pakloub a selhání osteosyntézy [2,12]. Ta se může projevit na třech úrovních – zlomením hřebu, varizací proximálního fragmentu nebo zlomením zajišťovacích šroubů. K dosednutí fragmentů po operaci může dojít, pokud zajistíme hřeb do oválného otvoru, tedy dynamicky. Pokud přetrvává trochantericko-diafyzární distrakce v pooperačním období, je nutné hřeb 6 týdnů po operaci dynamizovat [12].
Pooperační péče, rehabilitace a sledování pacientů
S rehabilitací začínáme od 1. dne, kdy pacienta posazujeme. Od 2. dne stavíme do chodítka nebo podpažních berlí. Zátěž končetiny povolujeme v závislosti na typu zlomeniny, kvalitě kosti a osteosyntézy. Při dobře provedené osteosyntéze, zvl. u stabilních zlomenin, povolujeme progresivní zátěž končetiny. Plnou zátěž povolujeme podle stavu hojení za 3 měsíce. Starší pacienti většinou nejsou schopni odlehčovat a zatěžují končetinu plně od začátku. Pacienty kontrolujeme po 6 týdnech, 3, 6 a 12 měsících od operace. Pacienti s izolovanou zlomeninou jsou schopni řídit auto za 8 až 16 týdnů po operaci a plné zátěže jsou schopni po 3 až 5 měsících. Pokud není pacient schopen zatěžovat končetinu bez bolesti a není schopen chůze bez opory, je nutné pomýšlet na zpomalené hojení nebo pakloub. Implantát odstraňujeme výjimečně pouze u mladších pacientů za 12 měsíců po operaci.
Doc. MUDr. Pavel Douša, CSc.
Ortopedicko-traumatologická klinika 3. LF UK a FNKV
Šrobárova 50
100 34 Praha 10
e-mail: dousa@fnkv.cz
Zdroje
1. Evans EM. The treatment of trochanteric fractures of the femur. J Bone Joint Surg 1949;31–B:190–203.
2. Haidukewych GJ. Intertrochanteric fractures: Ten tips to improve results. J Bone Joint Surg 2009;91–A:712–719.
3. Douša P. Subtrochanteric fractures: intramedullary fixation. In Waddell J (ed). Fractures of the proximal femur: Improving outcomes. Philadelphia, Elsevier 2010 : 187–206.
4. Fielding JW, Magliato, HJ. Subtrochanteric fractures. Surg Gynec Obstet 1966;122 : 155–160.
5. Skála-Rosenbaum J, Bartoníček J, Bartoška R. Single-centre study of hip fractures in Prague, Czech Republic, 1997–2007. Int Orthop 2010;35 : 587–593.
6. Russell TA. Subtrochanteric fractures of the femur. In Browner BD, Jupiter JB, Levine AM (eds): Skeltal Trauma, 3rd edition. Philadelphia, Saunders 2003 : 1832–1878.
7. Ekström W, Németh G, SamnegĆrd E, et al. Quality of life after a subtrochanteric fracture: a prospective cohort study on 87 elderly patients. Injury 2009;40 : 371–6.
8. Perren SM. Evolution of the internal fixation of long bone fractures. The scientific basis of biological internal fixation: choosing a new balance between stability and biology. J Bone Joint Surg 2002;84–B:1093–1100.
9. Hasenboehler EA, Agudelo JF, Morgan SJ, et al. Treatment of complex proximal femoral fractures with the proximal femur locking compression plate. Orthopedics 2007;30 : 618–623.
10. Oh CW, Kim JJ, Byun YS, et al. Minimally invasive plate osteosynthesis of subtrochanteric femur fractures with a locking plate: a prospective series of 20 fractures. Arch Orthop Trauma Surg 2009;129 : 1659–1665.
11. Kempf I, Grosse A, Taglang G, Favreul E. Le clou gamma dans le traitment á foyer fermé des fractures trochantériennes. Resultats et indiacations á propos dęune série de 121 cas. Rev Chir Orthop 1993;79 : 29–40.
12. Bartoníček J, Douša P, Krbec M. Komplikace osteosyntézy zlomenin horního konce femuru gama hřebem. Acta Chir Orthop Traumatol Čech 1998;65 : 84–99.
13. Pavelka T, Matějka J, Červenková H. Komplikace osteosyntézy krátkým proximálním femorálním hřebem. Acta Chir Orthop Traumatol Čech 2005;72 : 344–354.
14. Ostrum RF, Marcantonio A, Marburger RA. Critical analysis of the eccentric starting point for trochanteric intramedullary femoral nailing. J Orthop Trauma 2005;19 : 681–686.
15. Hwang JH, Oh JK, Han SH, et al. Mismatch between PFNa and medullary canal causing difficulty in nailing of the pertrochanteric fractures. Arch Orthop Trauma Surg 2008;128 : 1443–1446.
16. Leunig M, Meyer M, Becj M, et al. Fatal retroperitoneal hemorrhhage caused by perforation of guidewire pin for proximal femur fixation. Arch Orthop Trauma Surg 2002;122 : 61–63.
17. Baumgartner MR, Curtin SL, Lindskog DM, Keggi JM. The value of the tip-apex distance in predicting failure of fixation of peritrochanteric fractures of the hip. J Bone Joint Surg 1995;77 – A:1058–1064.
18. Fogagnolo F, Kfuri M, Paccola CAJ. Intramedullary fixation of pertrochanteric hip fractures with the short AO-ASIF proximal femoral nail. Arch Orthop Trauma Surg 2004;124 : 31–37.
19. Heinz T, Vécsei V. Komplikationen und Fehler bei der Anwendung des Gammanagels. Chirurg 1994;65 : 943–952.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek HODIME záchranný kruh?
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2013 Číslo 10- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- HODIME záchranný kruh?
- Jsou nutná antibiotika v léčbě nekomplikované divertikulitidy?
- Náklady na chirurgickú a endovaskulárnu liečbu aneuryzmy brušnej aorty – retrospektívna komparatívna štúdia
- Strategie léčby striktury kolorektální anastomózy
- Recidiva divertikulitidy – rizikové faktory
- Chronické bolesti břicha s raritní příčinou
- Zamyšlení nad knihou: Miloslav Duda a kolektiv Jícen... pohled z mnoha úhlů v zrcadle zkušeností olomoucké jícnové školy
- 40. Česko-slovenský chirurgický kongres s mezinárodní účastí v Plzni
- Trochanterické zlomeniny – slovo úvodem
- Trochanterické zlomeniny – základní přehled
- Trochanterické zlomeniny – anatomie a klasifikace
- Trochanterické zlomeniny – implantáty
- Trochanterické zlomeniny – operační technika
- Hřebování pertrochanterických zlomenin – operační technika
- Hřebování inter- a subtrochanterických zlomenin – operační technika
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Trochanterické zlomeniny – anatomie a klasifikace
- Jsou nutná antibiotika v léčbě nekomplikované divertikulitidy?
- Hřebování pertrochanterických zlomenin – operační technika
- Trochanterické zlomeniny – implantáty
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



