-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Intramurálna disekcia pažeráka
Intramural esophageal dissection
The intramural esophageal dissection is a rare condition with benign course, good prognosis and low mortality. It is difficult to differentiate it from an esophageal perforation at the presentation time. The conservative therapy should be considered as the treatment of choice in most cases. Complications such as esophageal perforation, massive bleeding or persistence of the symptoms are well accepted indications for surgical procedure. Radical treatment in the form of esophagectomy is extremely rare and it is usually indicated only for patients with complicated esophageal perforation. The authors offer two cases with female patients suffering from the intramural esophageal dissection who were indicated for esophagectomy without any proven esophageal perforation.
Key words:
intramural esophageal dissection – esophageal perforation – dysphagia
Autoři: M. Lučenič 1; Z. Zsemlye 1; T. Hlavatý 2
; T. Koller 2
Působiště autorů: 1. Klinika hrudníkovej chirurgie SZU, Univerzitná nemocnica Bratislava, Slovenská republika prednosta: Prof. MUDr. S. Haruštiak, CSc. 1; V. interná klinika LFUK, Univerzitná nemocnica Bratislava, Slovenská republika prednosta: Prof. MUDr. J. Payer, CSc. 2
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 8, s. 450-454.
Kategorie: Kazuistika
Souhrn
Intramurálna disekcia pažeráka je zriedkavé ochorenie, ktoré svojimi dramatickými príznakmi môže imitovať perforáciu pažeráka. Na rozdiel od nej je intramurálna disekcia pažeráka charakteristická benígnym priebehom s priaznivou prognózou a nízkou mortalitou. V terapii intramurálnej disekcie dominuje konzervatívna liečba. Indikáciou na operačnú revíziu sú komplikácie tohto ochorenia a perzistencia obtiaží napriek konzervatívnej liečbe. Radikálne riešenie vo forme ezofagektómie je indikované hlavne u pacientov s komplikáciami perforácie pažeráka. Kolektív autorov predstavuje kazuistiky dvoch pacientiek, pri ktorých napriek nepotvrdenej perforácii pažeráka považoval ezofagektómiu za indikovanú.
Klíčová slova:
intramurálna disekcia pažeráka – perforácia pažeráka – dysfágiaÚVOD
Intramurálna disekcia pažeráka (ďalej IED) je zriedkavá diagnóza, pri ktorej vznikne separáciou sliznice a submukózy falošný lúmen v stene pažeráka. Možno ju považovať za prechodný stupeň medzi slizničnou trhlinou (Mallory - Weisov syndróm) a spontánnou perforáciou pažeráka (Boerhaveho syndróm) [1]. Príčina vzniku IED je nejasná. Jedna z teórii považuje za vyvolávajúci faktor vznik intramurálneho hematómu v submukóze. Evakuácia hematómu do lúmenu pažeráka cez trhlinu v mukóze vedie k vytvoreniu falošného lúmenu. Tento proces sa klinicky môže prejaviť hematemézou [2]. Hypokoagulačný stav u pacienta sa považuje za predispozičný faktor [3]. Druhá teória považuje za vyvolávajúci faktor trhlinu v mukóze s následným oddelením tejto vrstvy od submukózy [2]. U časti pacientov vzniká trhlina spontánne pri zvracaní, alebo poškodením bolusom potravy. Iatrogénna trauma počas endoskopického vyšetrenia, zavádzania nazogastrickej sondy, alebo počas transezofageálnej echokardiografie sú ďaľšími možnými príčinami [4,5]. U približne tretiny pacientov sa vyvolávajúci faktor nepodarí identifikovať. Ochorenie vzniká častejšie u žien, pričom najviac postihuje vekovú skupinu medzi 60–79 rokom života. V klinickom obraze dominujú retrosternálne bolesti (83 %), hemateméza (71 %), odynofágia, alebo dysfágia (32 až 42 %) [1]. IED má väčšinou benígny priebeh a metódou voľby je konzervatívna terapia s možnosťou využitia endoskopických techník. Operačné riešenie je indikované v prípade potvrdenej, alebo suspektnej perforácie pažeráka, masívnej hematemézy nereagujúcej na konzervatívnu liečbu a endoskopické ošetrenie a obštrukcie pažeráka [6]. Neúspech konzervatívnej liečby je ďaľším indikačným kritériom na operačný výkon [7]. Kolektív autorov uverejňuje kazuistiky dvoch pacientiek s IED.
Kazuistika 1
57ročná pacientka liečená na depresiu. Štyri mesiace pred príjmom konzultovaná na našom pracovisku pre dysfágiu a endoskopický nález stenózy pažeráka. Pacientka prijímala len kašovitú stravu, za 12 mesiacov schudla 10 kilogramov. Po vyhodnotení výsledku zobrazovacích vyšetrení (ezofagografia, CT hrudníka) sme indikovali manometrické vyšetrenie pre suspekciu na funkčnú pažerákovú poruchu. Pacientka vyšetrenie neabsolvovala. V deň príjmu počas ambulantného GFS vyšetrenia udáva náhle vzniknuté retrosternálne bolesti. Endoskopista popisuje v hĺbke 20–25cm od zuboradia stenózu s prítomnosťou krvácivých slizničných zmien. Pre podozrenie na inštrumentálnu perforáciu absolvovala v spádovej nemocnici CT vyšetrenie hrudníka a ezofagografiu vodným kontrastom. Rentgenológ nachádza pri ezofagografii známky perforácie pažeráku. Pacientka preložená na pracovisko autorov za účelom doriešenia stavu. Pri príjme v laboratórnych vyšetreniach prítomná leukocytóza (Leu..16,36). Zápalové parametre boli v čase príjmu v norme (CRP..2,45, PCT..0,14). Chirurg pre podozrenie na perforáciu pažeráka indikuje operačnú revíziu. Privolaný endoskopista nachádza pri peroperačnej gastroskopii slepo uzatvorený lúmen pažeráka. Približne 1–2 cm proximálne od slepého ukončenia sú prítomné zmeny suspektné z lézie steny. Počas extrakcie fibroskopu nachádzame v hĺbke cca 22 cm od zuboradia otvor na prednej stene lúmenu, ktorého ústie opakovane kolabuje. Fibroskopom cez ústie vchádzame do pravého lúmenu pažeráka a následne voľne až do D2 úseku duodéna. Nález považujeme za pažerákový divertikel. Vzhľadom na podozrenie z jeho perforácie preparujeme pažerák z pravostrannej torakotómie. Počas preparácie však divertikel nenachádzame. Cez nazogastrickú sondu opakovane instilujeme metylénovú modrú. Nepodarilo sa nám identifikovať miesto suspektnej perforácie. Po konzultácii s endoskopistom prehodnocujeme nález na intramurálnu disekciu pažeráka. Pod kontrolou gastrofibroskopu sa pokúšame zaviesť nazogastrickú sondu do pravého lúmenu pažeráka. Počas manévru pretíname celé septum z mukózy, ktoré rozdeľuje falošný a pravý lúmen. Definitívne sa rozhodujeme pre radikálne riešenie. Pristupujeme k subtotálnej resekcii podľa Ivora - Lewisa s ortotopickou náhradou pažeráka gastrickým tubulom. Z ezofagotómie peroperačne identifikujeme disekciu pažeráka, ktorá siaha až do oblasti kardie (Obr. 1). Patológ nachádza v resekáte zmeny, ktoré hodnotí ako akútnu ezofagitídu s ulceráciou. Pacientka bola prepustená do domáceho ošetrenia na 12. pooperačný deň.
Obr. 1. Peroperačný nález intramurálne disekcie Pravý lúmen (biela šípka), disekcia (čierna šípka)a septum z mukózy (čierna bodkovaná šípka). Fig. 1: The intramural esophageal dissection The true lumen (a white solid arrow), the dissection (a black solid arrow)and the mucosal septum (a black dotted arrow). 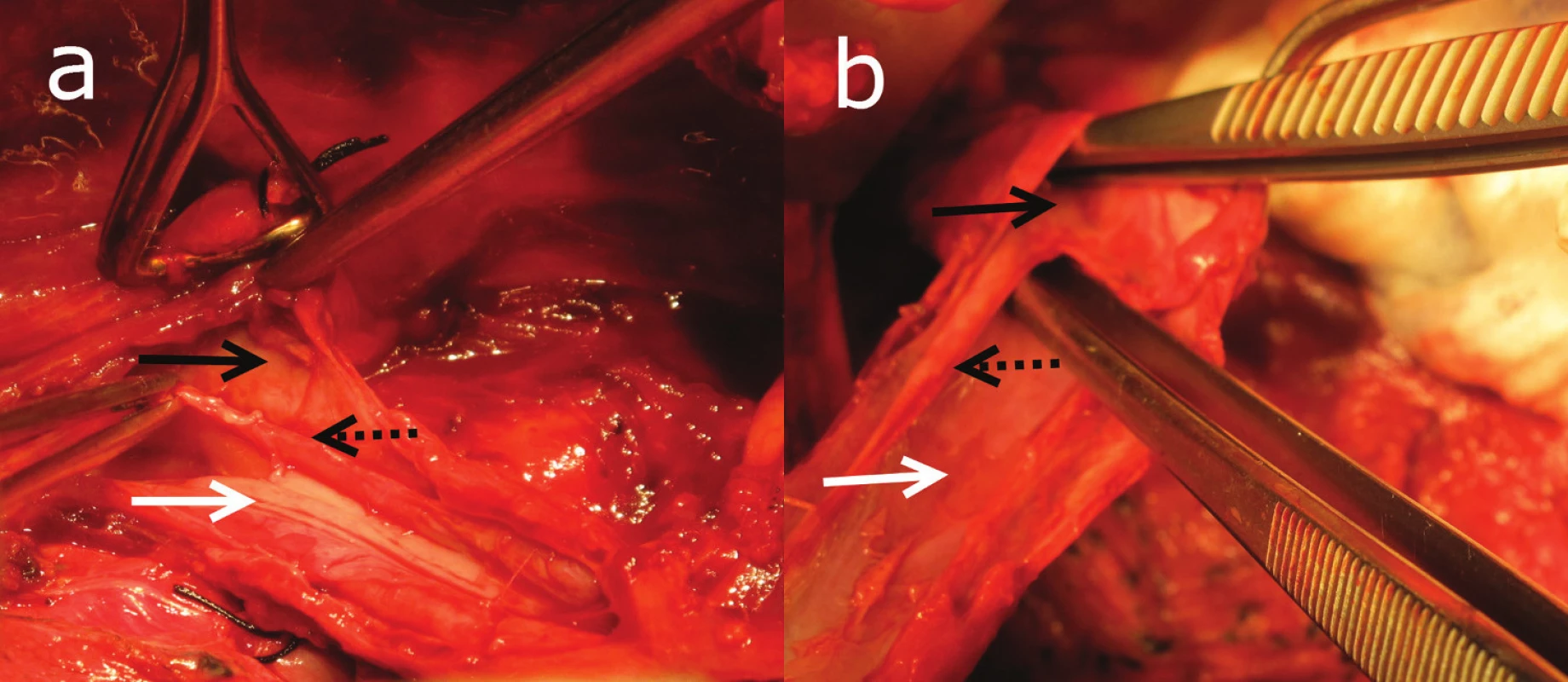
Kazuistika 2
45ročná žena s dlhoročnou anamnézou dysfágie. Počas konzumácie vlašských orechov udáva pocit prekážky v pažeráku s následnou dysfágiou. Zvracanie neguje. Endoskopista v rajónnom zdravotnom zariadení prechádza voľne cez Killiánovo ústie a následne sa dostáva do divertikla, v ktorom popisuje ruptúru sliznice a krvácanie. Pacientka preložená na naše pracovisko s podozrením na perforáciu pažeráka. Pri príjme na oddelenie nie je pre afágiu schopná prehltnúť kontrastnú látku, preto absolvovala len CT vyšetrenie hrudníka. Rentgenológ nachádza prítomnosť voľného vzduchu pod dolným okrajom štítnej chrupky a v oblasti hypofaryngoezofageálneho prechodu. Bez prítomnosti pneumomediastína. Popisuje „...akoby zdvojený lumen pažeráka, môže však ísť aj o voľný vzduch paraezofageálne“. V laboratórnych výsledkoch nachádzame miernu leukocytózu (Leu. 10,42) a miernu eleváciu CRP (9,53). Chirurg vzhľadom na CT nález a suspektný GFS nález indikuje operačnú revíziu. Z krčného prístupu podchádza pažerák, nenachádza však divertikel. Endoskopista identifikuje IED krčného pažeráka, endoskop nevie zaviesť do pravého lúmenu. Operatér preto z ezofagotómie vchádza do pravého lúmenu pažeráka, sonduje ho orálnym aj aborálnym smerom. Následne pomocou endoskopu v úrovni jugula nachádza koncentrickú stenózu s priemerom asi 5mm. Endoskopom nie je možné ani po opakovanej dilatácii preniknúť cez stenózu. Pod úrovňou stenózy sa nachádza ďalší úsek s IED. Operatér sa vzhľadom k tomu rozhoduje pre radikálny výkon a u pacientky realizuje ezofagektómiu podľa Orringera s end-to-side ezofagogastroanastomózou. Patológ v resekáte pažeráka a malej kurvatúry žalúdka nachádza malú ulceráciu sliznice orálnej časti pažeráka, akútny flegmonózny zápal steny pažeráka a ťažkú chronickú, fokálne mierne aktívnu, HP negatívnu gastritídu. Pacientka prepustená do domáceho ošetrenia na 11. pooperačný deň.
DISKUZE
IED je charakteristická dramatickým klinickým obrazom, ktorý imituje perforáciu pažeráka. Má však benígny priebeh s priaznivou prognózou a nízkou mortalitou. V diferenciálnej diagnostike je potrebné vylúčiť iné akútne stavy ako sú napríklad infarkt myokardu a disekujúca aneuryzma aorty. U prvej pacientky vznikly retrosternálne bolesti v priamom súvise s endoskopickým vyšetrením. V druhom prípade sa uplatnilo priame poškodenie sliznice pažeráka tuhým sústom v mieste stenózy. K bolestiam sa pridružila aj afágia. Väčšina publikácií neuvádza u pacientov v predchorobí žiadne symptómy. Naše pacientky uvádzali dlhodobé dysfagické obtiaže. U prvej pacientky sme príčinu dysfágie neobjasnili. U druhej pacientky bola jej príčinou stenóza pažeráka. Prítomnosť príznakov IED je indikáciu na ezofagografiu. Charakteristickým nálezom pri intramurálnej disekcii býva príznak zdvojeného pažeráka (double-barreled oesophagus), eventuálne príznak slizničného pruhu (mucosal strip sign) [8]. Ezofagografiou je podľa Hansonovej s kolektívom možné IED potvrdiť v 93 % prípadov [1]. Steadmann s kolektívom však týmto vyšetrením potvrdili patologický nález len u necelej tretiny pacientov (29 %) [7]. V našej prvej kazuistike rentgenológ vyhodnotil ezofagografický nález ako perforáciu pažeráka. Až po prehodnotení nálezu sme našli typické príznaky IED (Obr. 2). Druhá pacientka nebola pre afágiu schopná kontrastnú látku prehltnúť. CT vyšetrenie je indikované za účelom komplexného zhodnotenia hrudníkového nálezu. V prípade negatívneho výsledku ezofagografie môže prítomnosť vzduchu v mäkkých tkanivách krku a mediastína, pneumotorax, fluidotorax a tekutinová kolekcia v mediastíne poukázať na prítomnosť perforácie pažeráka. Prítomnosť kontrastu v mediastíne, alebo v pleurálnych dutinách je známkou kompletnej pažerákovej perforácie [9]. CT vyšetrenie môže potvrdiť prítomnosť pravého aj falošného lúmenu pažeráka, pričom falošný lúmen býva vždy uložený dorzálne za pravým lúmenom [10]. Po retrospektívnom vyhodnotení CT sme v obidvoch prípadoch potvrdili prítomnosť disekcie (Obr. 3, 4).
Obr. 2. Extraluminálny únik kontrastnej látky? Tenký prúžok kontrastu v skutočnosti vyznačuje priebeh falošného lúmenu (biele šipky). Rádiolucentný pás medzi pravým a falošným lúmenom vytvára tzv. príznak slizničného pruhu (mucosal strip sign) Fig. 2: An extraluminal leak during the esophagography? In fact, this is a „mucosal strip“ sign that is indicative of the intramural dissection with the presence of the false lumen (white solid arrows) 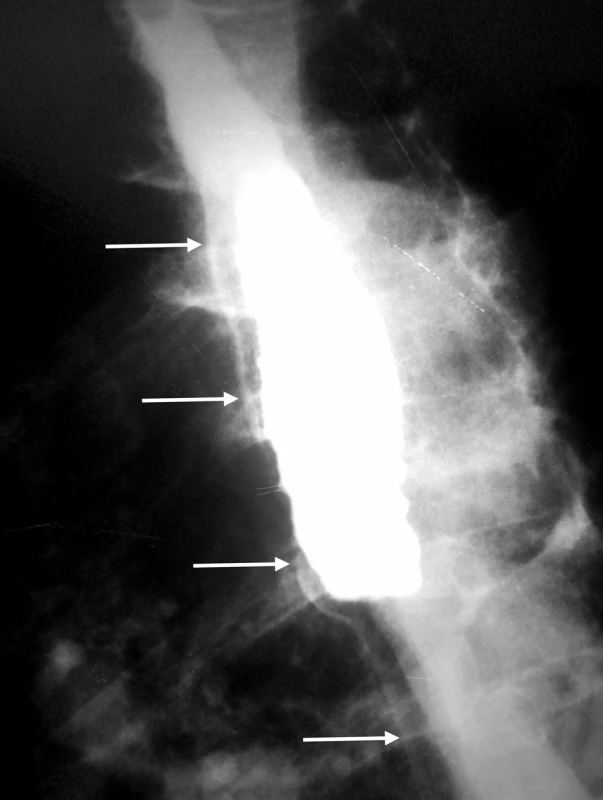
Obr. 3. CT nález intramurálnej disekcie pažeráku v prvej kazuistike Pravý lúmen (čierna šípka), nepravý lúmen (čierna čiarkovaná šípka), septum z mukózy (čierna bodkovaná šípka). Fig. 3: The intramural esophageal dissection A CT scan of the first case showing the true lumen (a black solid arrow), the false lumen (a black dashed arrow)and the mucosal septum (a black dotted arrow). 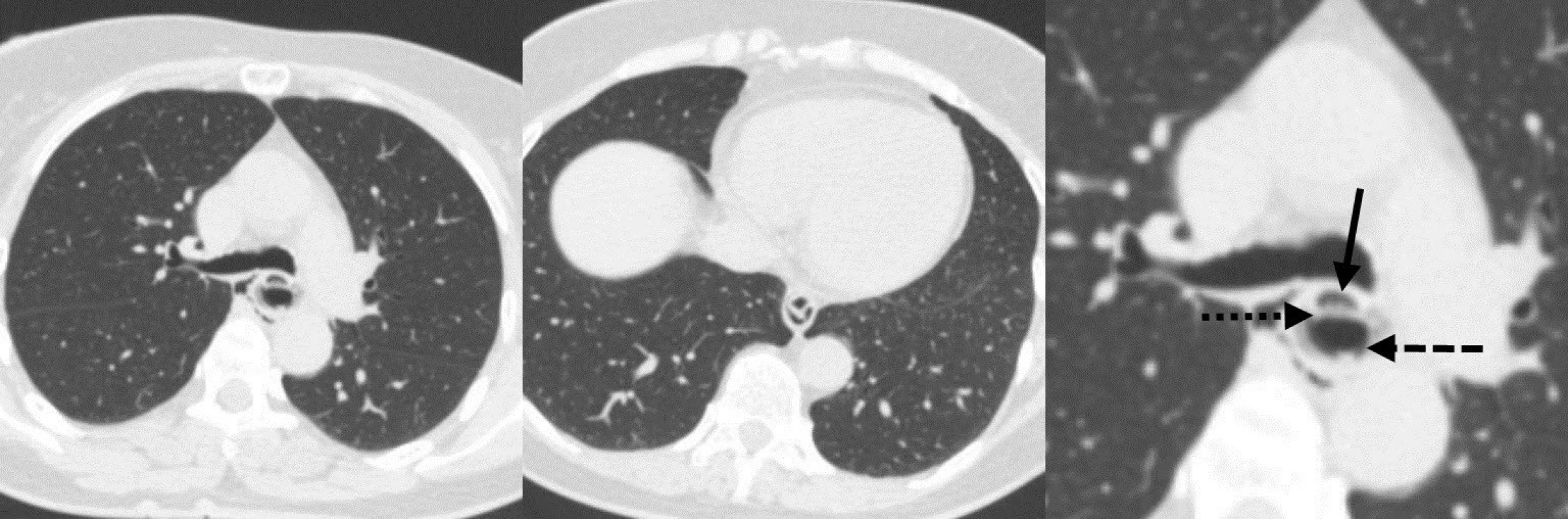
Obr. 4. Sagitálna rekonštrukcia druhej kazuistiky Pravý lumen (biela plná šípka), falošný lumen (čierna šípka), septum z mukózy (biela bodkovaná šípka). Fig. 4: The intramural esophageal dissection A CT scan (sagittal reconstruction) of the second case showing the true lumen (a black solid arrow), the false lumen (a white solid arrow), the mucosal septum (a white dotted arrow). 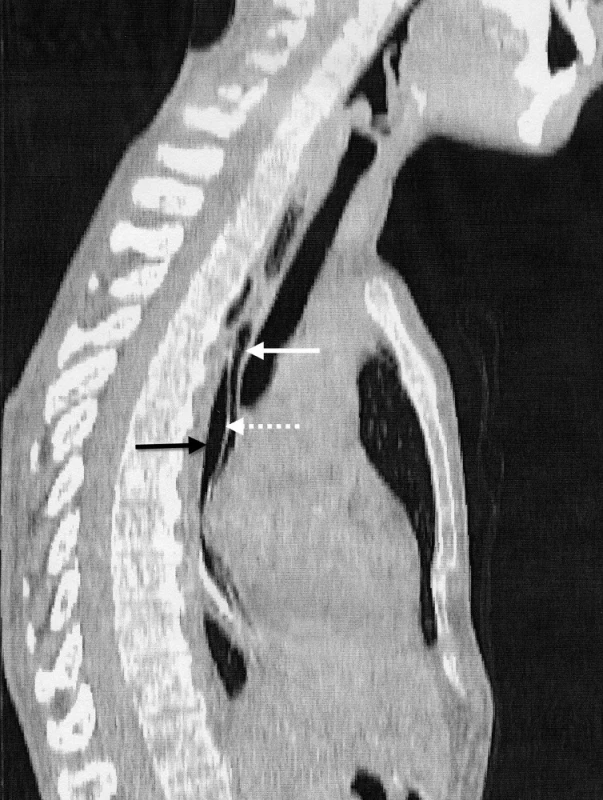
U pacientov s IED a s hematemézou je endoskopické vyšetrenie indikované ako prvé. U pacientov bez týchto symptómov nasleduje po zobrazovacích vyšetreniach. Podľa Lamonta s kolektívom endoskopia potvrdí IED len v 46 % prípadov a nemá taký klinický význam ako zobrazovacie vyšetrenia [11]. Steadmann so spolupracovníkmi v protiklade s ich tvrdením potvrdili endoskopiou IED u všetkých pacientov [7]. V našich kazuistikách prvé endoskopické vyšetrenia u pacientiek považovali nález za pažerákový divertikel. K diagnóze IED sme dospeli až na základe opakovaného peroperačného endoskopického vyšetrenia (Obr. 5.). V liečbe ochorenia dominuje konzervatívna liečba. Jej základom je observácia, reštrikcia perorálneho príjmu, parenterálna výživa a rehydratácia pacienta [12]. Alternatívou je endoskopický zákrok s možnosťou disekcie septa z mukózy, balóniková dilatácia, alebo zavedenie stentu [13,4].
Obr. 5. Endoskopický nález u prvej kazuistiky Pravý lumen (čierna šípka), nepravý lumen (biela šípka)a septum z mukózy (čierna bodkovaná šípka) Fig. 5: The intramural esophageal dissection in the first case (endoscopic findings) The true lumen (a black solid arrow), the false lumen (a white solid arrow) and the mucosal septum (a black dotted arrow) 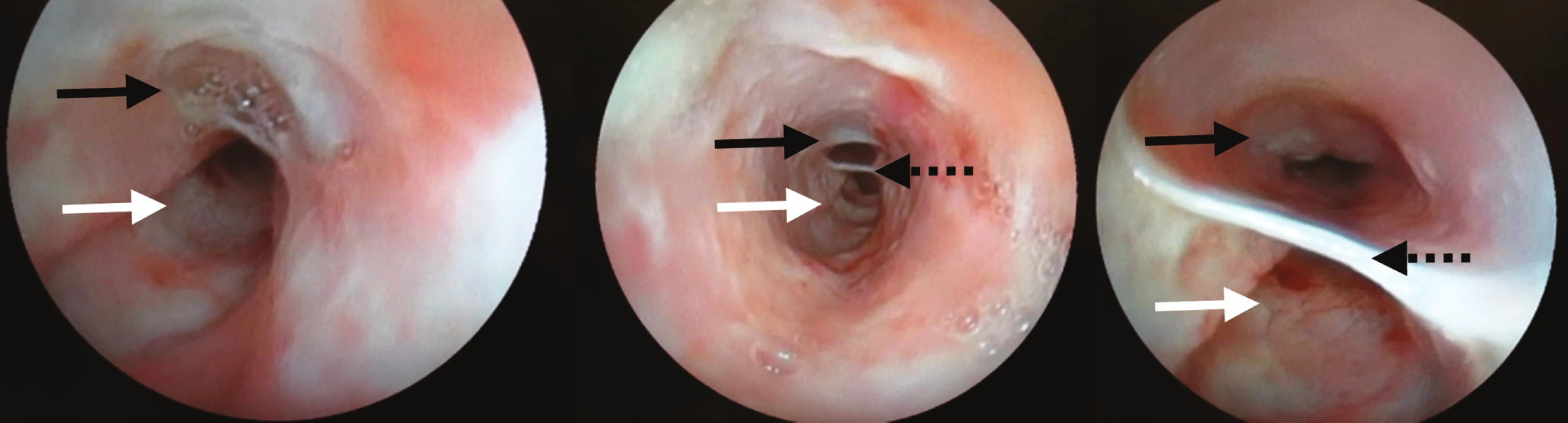
Operačný výkon bol podľa údajov z najrozsiahlejšej prehľadovej štúdie indikovaný u 22,5 % pacientov (9/40). U piatich z nich bola vykonaná len exploratívna pravostranná torakotómia. Perforáciu pažeráka sa nepodarilo potvrdiť ani u jedného pacienta. Indikáciou ezofagektómie bolo riešenie komplikácií iatrogénnej endoskopickej perforácie u jednej pacientky [1]. Zuleta s kolektívom udávajú vo svojom súbore siedmych pacientov potrebu operačnej revízie u jednej pacientky s dokázanou perforáciou [6]. Obidve naše pacientky sme revidovali pre podozrenie na perforáciu pažeráka resp. pažerákového divertikla. U prvej pacientky sa naša indikácia opierala o falošne pozitívny nález pri ezofagografii a CT nález pneumomediastína. Peroperačne sme prítomnosť perforácie nepotvrdili napriek tomu, že pravidelne využívame pre jej detekciu instiláciu metylénovej modrej cez nazogastrickú sondu [15]. Leukocytózu, ezofagografický nález perforácie, prítomnosť voľného vzduchu v mediastinálnych štruktúrach a dlhodobú dysfágiu pacientky sme napriek neúspechu peroperačnej identifikácie perforácie považovali za dostatočnú indikáciu na ezofagektómiu. U druhej pacientky endoskopista považoval disekciu za krčný divertikel so suspektnou léziou sliznice. Vzhľadom na afágiu pacientky sme ezofagografickým vyšetrením nevedeli vylúčiť perforáciu pažeráka. CT vyšetrenie podalo len nepriamy dôkaz možnej perforácie. Prítomnosť kombinácie IED a nedilatovateľnej stenózy pažeráka boli podľa našeho názoru u tejto pacientky indikáciou na radikálne riešenie.
Intramurálna disekcia pažeráka je zriedkavé ochorenie. Pravdepodobnosť stretnutia sa s IED je veľmi malá. Naše kazuistiky poukázali na to, že tento faktor môže ovplyvniť jeho úspešnú diagnostiku, nakoľko na základe zobrazovacích a endoskopických vyšetrení sa IED nebrala v úvahu ani v jednom prípade. Až kombinácia operačnej revízie s peroperačným endoskopickým vyšetrením určili správnu diagnózu. Konzervatívna terapia je metódou voľby pri prístupe k tejto diagnóze. Radikálne riešenie vo forme ezofagektómie má u týchto pacientov zriedkavé využitie pri ošetrení komplikácií IED. V odbornej literatúre sa nám nepodarilo identifikovať pracovisko, ktoré by u pacientov s IED indikovalo ezofagektómiu bez dokázanej perforácie. Ani u jednej z našich pacientiek sme nepotvrdili perforáciu pažeráka. U obidvoch pacientiek sme však peroperačný nález považovali za dostatočný dôvod k takémuto kroku. Ich operačný výkon ako aj pooperačný priebeh bol nekomplikovaný. Pracovisko autora je toho názoru, že spektrum indikácií pre ezofagektómiu u pacientov s IED je vhodné rozšíriť o pacientov s IED a pridruženou patológiou pažeráka. Napriek tomu, že ezofagektómiu musíme aj v súčasnosti považovať za výkon s vysokou morbiditou, v centrách, ktoré sa zaoberajú pažerákovou chirurgiou na pravidelnej báze sa jedná o relatívne bezpečný operačný výkon.
MUDr. Martin Lučenič
Drotárska cesta 90
81102 Bratislava
e-mail: martinlucenic@gmail.com
Zdroje
1. Hanson JM, Neilson D, Pettit SH. Intramural oesophageal dissection. Thorax 1991;46 : 524–527.
2. Phan GQ, Heitmiller RF. Intramural Esophageal Dissection. Ann Thorac Surg 1997;63 : 1785–1786.
3. Beumer JD, Devitt PG, Thompson SK. Intramural oesophageal dissection. ANZ J Surg 2010;80 : 91–95.
4. Hutchinson R, Ahmed RA, Menzies D. A case of intramural oesophageal dissection secondary to nasogastric tube insertion. Ann R Coll Surg Engl 2008;80 : 1–4.
5. El Hajj II, Luz LP, Fayad NF. Intramural esophageal dissection after trans-esophageal echocardiogram. Digest Liver Dis 2012;44 : 883.
6. Zuleta MG, Goméz AR, Siado A. Intramural oesophageal hematoma: Dissection of the perforation. Rev Col Gastroenterol 2012;27 : 123–127.
7. Steadman C, Kerlin P, Crimmins F, et al. Spontaneous intramural rupture of the oesophagus. Gut 1990;31 : 845–849.
8. Katabathina VS, Restrepo CS, Martinez-Jimenez S, et al. Nonvascular, Nontraumatic Mediastinal Emergencies in Adults: A Comprehensive Review of Imaging Findings. RadioGraphics 2011;31 : 1141–1160.
9. Janík M, Krajč T, Haruštiak S, et al. Spontánna perforácia pažeráka. In: Orosová J, Rozborilová E, Kasan P, et al. Pneumológia, pneumoonkológia a hrudníková chirurgia, 1. vyd. Bratislava, INFOMA Business Trading 2011;238–241.
10. Young CA, Menias CO, Bhalla S, et al. CT Features of Esophageal Emergencies 1. RadioGraphics 2008;28 : 1541–1553.
11. Lamont G, Elliott S, Morris DL. Spontaneous intramural oesophageal dissection. Thorax 1985;40 : 558–559.
12. Soulellis CA, Hilzenrat N, Levental M. Intramucosal esophageal dissection leading to esophageal perforation: case report and review of the literature. Gastroenterol Hepatol 2008;4 : 362–365.
13. Bak YT, Kwon OS, Yeon JE, et al. Endoscopic treatment in a case with extensive spontaneous intramural dissection of the oesophagus. Eur J Gastroenterol Hepatol 1998;10 : 969-72.
14. Kim SH, Lee S-O. Circumferential intramural esophageal dissection successfully treated by endoscopic procedure and metal stent insertion. J Gastroenterol 2005;40 : 1065–1069.
15. Janík M, Krajč T, Benej R, et al. Aktuálne trendy v liečbe akútnej mediastinitídy. In: Orosová J, Rozborilová E, Kasan P, et al. Pneumológia, pneumoonkológia a hrudníková chirurgia, 1. vyd. Bratislava, INFOMA Business Trading 2011;234–237.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek O právním povědomí chirurgůČlánek Postgraduální vzděláváníČlánek Informovaný souhlasČlánek Právo na ochranu soukromíČlánek Lege artisČlánek Práce pod odborným dohledemČlánek Profesor Karel Maydl
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2013 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- O právním povědomí chirurgů
- Obskurní krvácení do zažívacího traktu
- Změny chirurgické techniky při řešení Pectus excavatum v letech 1991–2012
- Jak jsou dodržovány postupy moderní perioperační péče (Enhanced Recovery After Surgery) na chirurgických pracovištích v ČR – výsledky národní ankety
- Pozdní selhání endovaskulárního řešení aneuryzmatu subrenální aorty – diagnostika a léčba
- Intramurálna disekcia pažeráka
- Rozsah resekce a laparoskopie u divertikulární choroby colon sigmoideum
- Postgraduální vzdělávání
- Informovaný souhlas
- Právo na ochranu soukromí
- Lege artis
- Práce pod odborným dohledem
- Profesor Karel Maydl
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Práce pod odborným dohledem
- Jak jsou dodržovány postupy moderní perioperační péče (Enhanced Recovery After Surgery) na chirurgických pracovištích v ČR – výsledky národní ankety
- Informovaný souhlas
- Lege artis
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



