-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Cholecystostomie – obsoletní, nebo aktuální řešení?
Cholecystostomy – an obsolete or relevant treatment?
Introduction:
Percutaneous cholecystostomy is considered to be an emergency treatment option when conservative treatment of acute cholecystitis fails in elderly and critically ill patients. The question is: to what extent is this technique still up-to-date or obsolete.Methods:
We retrospectively reviewed data of patients who underwent a computer tomography (CT) guided percutaneous cholecystostomy between 1/2010−1/2015. We analyzed the patient data, the success rate, complications of the procedure, short - and long-term outcomes.Results:
30 patients undergoing CT-guided percutaneous cholecystostomy at the Department of Surgery, 2nd Faculty of Medicine, Charles University in Prague and Motol University Hospital during the study period were enrolled. The study group included 21 females (70%) and 9 males (30%) with mean age of 78 years (SD±12.3), median 82 years (range 34−93 years). Percutaneous cholecystostomy was indicated for patients with severe cholecystitis/empyema of the gallbladder not responding to conservative therapy who were poor candidates for operative cholecystectomy. Of these, 23 patients (77%) were successfully treated with initial percutaneous cholecystostomy whereas 7 patients (23%) experienced treatment failure – one was subsequently successfully treated with repeated percutaneous cholecystostomy and six underwent emergency cholecystectomy. The mean length of stay was 16.5 days (SD ±8.2), median 15 days (7–49 days). The total 30-day mortality was 17%, and indication-related mortality was 10%. Three patients (10%) had a recurrence. One patient required repeated percutaneous drainage, the second recovered on conservative treatment and the third patient underwent acute cholecystectomy. Only one patient (3%) underwent delayed laparoscopic cholecystectomy without complications.Conclusion:
CT guided percutaneous cholecystostomy is a safe and effective therapeutic modality in patients unfit for surgery.Key words:
cholecystostomy − cholecystitis
Autoři: L. Martínek
; D. Kostrouch; J. Hoch
Působiště autorů: Chirurgická klinika 2. LF UK v Praze a Fakultní nemocnice Motol, Praha přednosta: prof. MUDr. J. Hoch, CSc.
Vyšlo v časopise: Rozhl. Chir., 2015, roč. 94, č. 9, s. 367-371.
Kategorie: Původní práce
Souhrn
Úvod:
Perkutánní punkční cholecystostomie je považována za výkon v nouzi při selhávání konzervativní léčby těžké akutní cholecystitidy u starých a kriticky nemocných pacientů. Otázkou je, nakolik je v současnosti toto řešení aktuální či obsoletní.Metody:
Retrospektivně byla analyzována data pacientů, kteří podstoupili v období 1/2010−1/2015 punkční cholecystostomii pod kontrolou počítačové tomografie (CT). Sledována byla data pacientů, úspěšnost a komplikace výkonu, krátkodobé a dlouhodobé výsledky.Výsledky:
Punkční cholecystostomie pod CT navigací byla na Chirurgické klinice 2. LF UK a FNM za sledované období provedena u 30 pacientů. V souboru bylo 21 žen (70 %), 9 mužů (30 %), průměrný věk 78 let (SD±12,3), medián 82 let (34–93 let). Indikací výkonu byla těžká akutní cholecystitida, respektive empyém žlučníku nereagující na konzervativní léčbu u rizikových pacientů aktuálně neúnosných pro operační výkon. Primárně byla punkce úspěšná u 23 pacientů (77 %), selhala u 7 pacientů (23 %) s nutností opakované punkce u jedné pacientky a urgentní cholecystektomie u 6 nemocných. Průměrná doba hospitalizace byla 16,5 dne (SD±8,2), medián 15 dnů (7–49 dnů). Celková 30 denní mortalita byla 17 %, mortalita v souvislosti s primární indikací k výkonu byla 10 %. Recidivu onemocnění jsme zachytili u 3 pacientů (10 %). U jednoho byla řešena opakovanou drenáží, u druhého konzervativní terapií a u třetího akutní cholecystektomií. U jednoho pacienta (3 %) byla provedena odložená laparoskopická cholecystektomie bez komplikací.Závěr:
Perkutánní cholecystostomie pod CT kontrolou u pacientů neúnosných k operaci představuje efektivní a bezpečnou terapeutickou možnost.Klíčová slova:
cholecystostomie − cholecystitidaÚVOD
Uplynulo právě 45 let od doby, kdy vyšla dnes již klasická učebnice prof. Niederleho „Chirurgie žlučových cest“. Tehdy cholecystostomie představovala 18 % akutních biliárních operací [1]. I když z operačních sálů tento výkon prakticky vymizel, punkční cholecystostomie je díky intervenčním rentgenologům od 90. let rutinní součástí klinické praxe. To nás vedlo k otázce, nakolik je v současnosti punkční cholecystostomie aktuálním či obsoletním řešením.
METODY
Do studie bylo zařazeno 30 pacientů, kteří v období 1/2010−1/2015 podstoupili na Chirurgické klinice 2. LF UK v Praze a FN Motol punkční cholecystostomii pro akutní cholecystitidu. Data byla získána retrospektivně z dostupné zdravotnické dokumentace. Akutní cholecystitida byla diagnostikována na základě klinického nálezu (bolestivost, pohmatový nález bolestivé rezistence v pravém podžebří, febrílie), výsledků laboratorních vyšetření (vzestup zánětlivých parametrů − leukocytóza, vzestup CRP), známek zánětu a distenze žlučníku při vyšetření zobrazovacími technikami (sonografie, počítačová tomografie). Perkutánní cholecystostomie byly indikovány chirurgem a provedeny intervenčním radiologem. Výkony byly prováděny v lokální anestezii transhepaticky Seldingerovou metodou pod kontrolou počítačovou tomografií (Obr. 1).
Obr. 1. Transhepatická perkutánní drenáž žlučníku Fig. 1: Percutaneous transhepatic gallbladder drainage 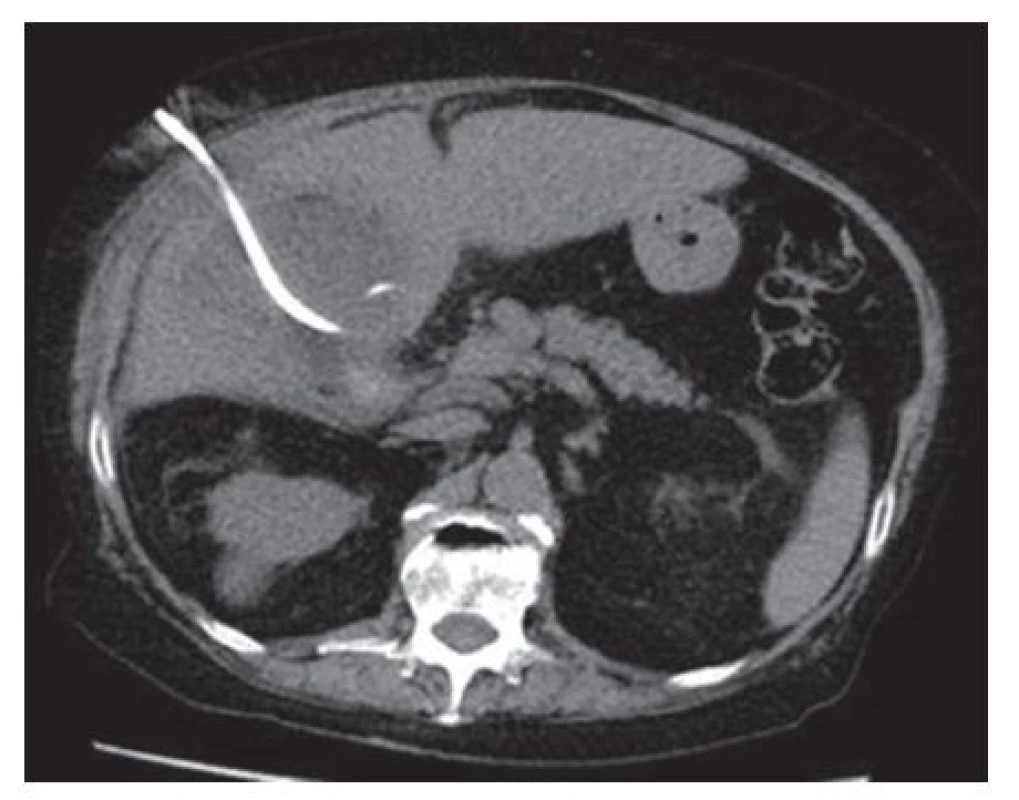
Zavedený pig-tail drén byl po odsátí vyveden na spád pod hladinu a ponechán v závislosti na klinické odpovědi pacienta. Cholecysto-cholangiografie drénem (Obr. 2) nebyla prováděna rutinně.
Obr. 2. Cholecysto-cholangiografie drénem Fig. 2: Cholecysto-cholangiography through a drain 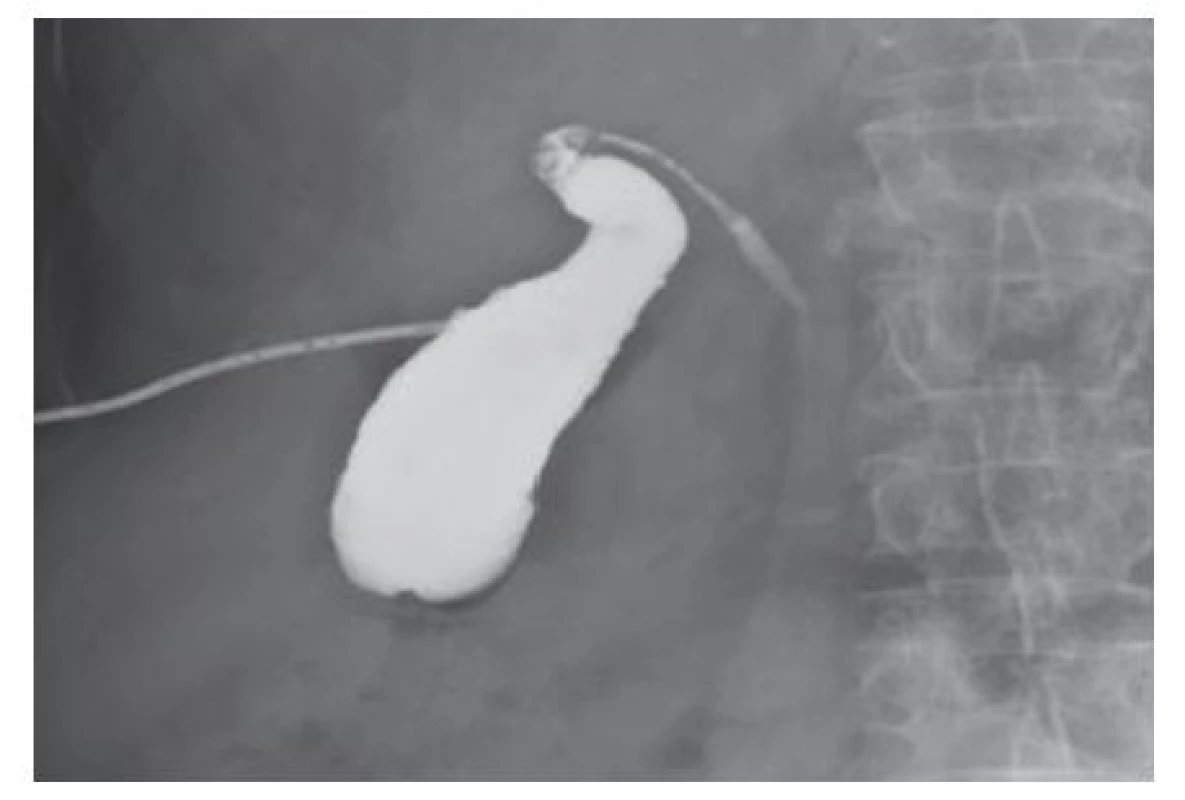
Punkční cholecystostomie byla součásti komplexní léčby zahrnující zejména intravenózní substituci tekutin a podání antibiotik.
Cílem práce bylo zhodnotit bezpečnost intervence, komplikace, krátkodobé a dlouhodobé výsledky.
Sledovány byly charakteristiky pacientů (anamnéza, pohlaví, věk, body mass index − BMI, předoperační klasifikace rizik nemocných podle Americké společnosti anesteziologů − ASA), data související s výkonem (úspěšnost perkutánní punkce, komplikace punkce), 30 denní mortalita, délka hospitalizace a výskyt recidiv.
Výsledky jsou uvedeny formou popisné statistiky (průměr, směrodatná odchylka, medián, rozmezí, relativní četnosti) a diskutovány z pohledu recentní literatury.
VÝSLEDKY
Za sledované období 1/2010−1/2015 byla na Chirurgické klinice 2. LF UK a FNM provedena punkční cholecystostomie pod CT kontrolou u 30 pacientů. Demografická data souboru uvádí Tab. 1.
Tab. 1. Charakteristiky pacientů Tab. 1: Patient characteristics 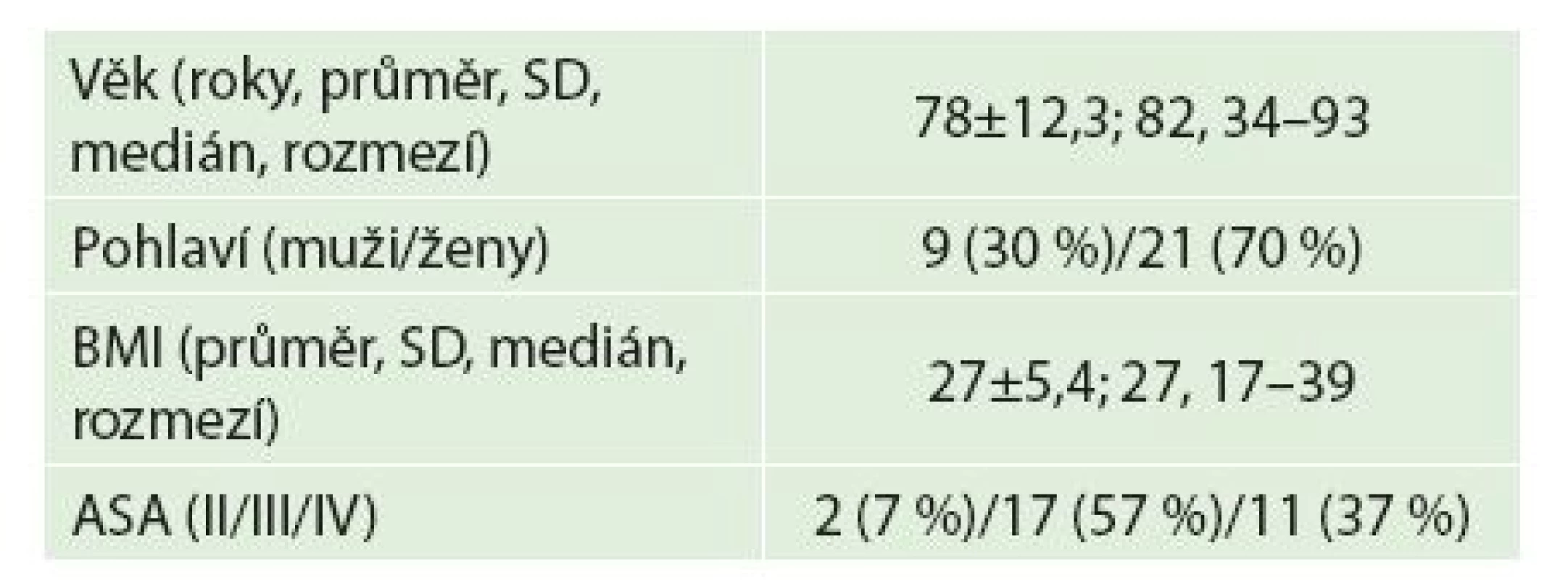
Převažovali akutně přijatí pacienti s diagnózou akutní cholecystitidy – 28 (93 %), u dvou nemocných (7 %) se cholecystitida rozvinula v průběhu hospitalizace původně pro jiné onemocnění. Indikací k provedení punkční cholecystostomie byla obecně těžká akutní cholecystitida s distendovaným žlučníkem neustupující nebo progredující při konzervativní léčbě u rizikových pacientů aktuálně neúnosných pro operační výkon z důvodů závažné polymorbidity, obvykle ve spojení s vysokým věkem. 28 pacientů (93 %) bylo zařazeno do skupiny ASA III−IV, 23 pacientů (77 %) bylo starších 70 let.
Výsledky perkutánní punkční cholecystostomie jsou uvedeny v Tab. 2.
Tab. 2. 2: Výsledky Tab. 2: Results 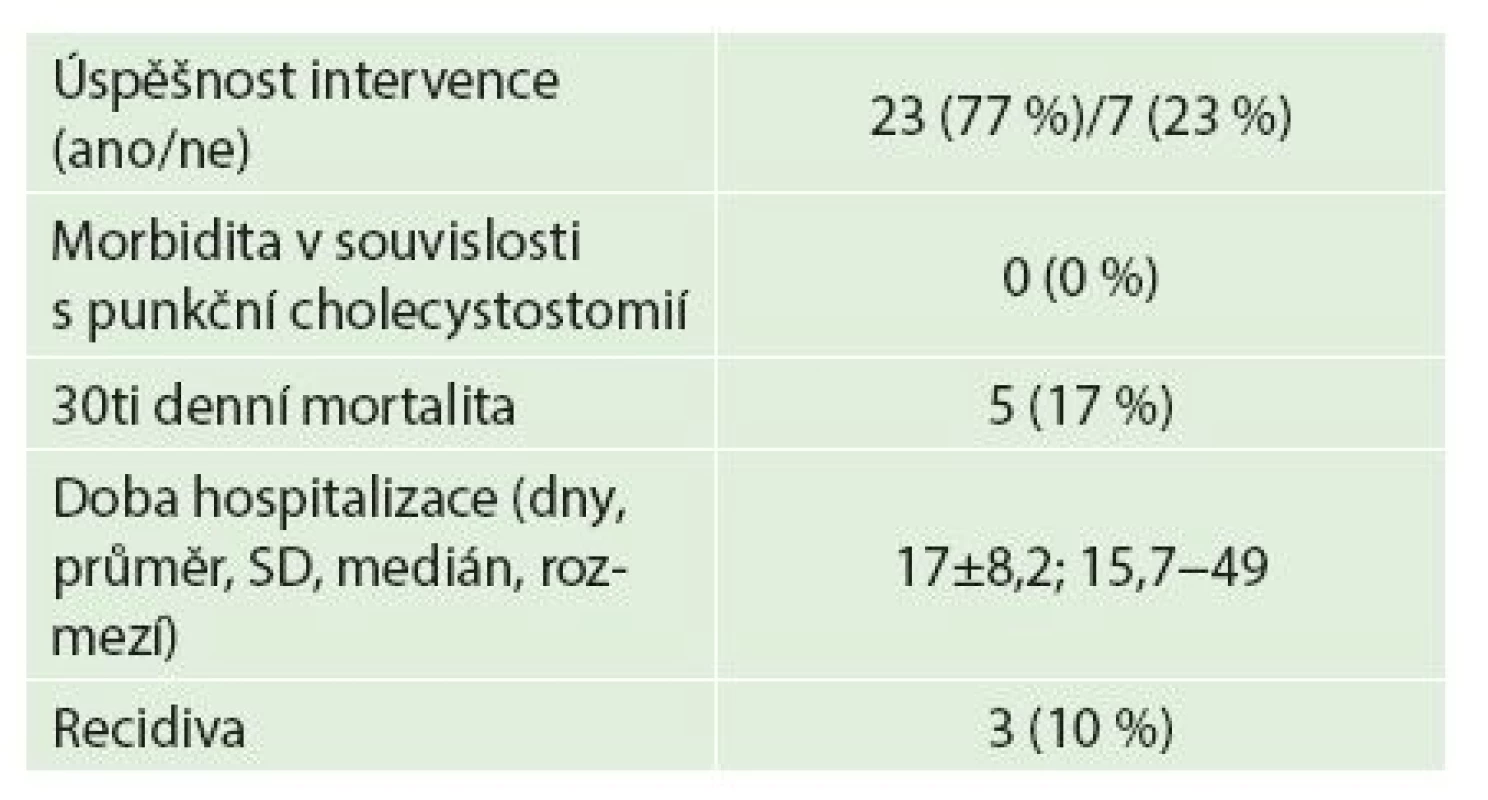
Primárně byl výkon úspěšný u 23 pacientů (77 %), intervence selhala u 7 pacientů (23 %) s nutností opakované punkce u jedné pacientky a urgentní cholecystektomie u 6 pacientů. Nezaznamenali jsme žádnou komplikaci punkční cholecystotomie, jako jsou dislokace drénu, krvácení nebo biliární leak. V průběhu 30 dnů zemřelo celkem pět pacientů (17 %). V souvislosti s primární indikací zemřeli tři pacienti (10 %), příčinou bylo multiorgánového selhávání při probíhající sepsi. Embolie do plícnice a generalizace maligního onemocnění v intervalu 30 dnů po zvládnutí ataky akutní cholecystitidy způsobily úmrtí u dalších dvou pacientů.
Recidiva onemocnění byla zaznamenána u tří pacientů (10 %). U jednoho nemocného byla řešena opakovanou drenáží pod CT kontrolou, u druhého konzervativní terapií a u třetího byla provedena akutní cholecystektomie.
U tří pacientů (10 %) byla provedena endoskopická retrográdní cholangiopankreatikografie (ERCP) před punkční cholecystostomií pro suspektní choledocholitiázu. U dvou pacientů (7 %) bylo ERCP provedeno po punkci a drenáži žlučníku pro známky obstrukce extrahepatálních žlučových cest.
Pouze u jednoho pacienta (3 %), který původně operaci odmítl, byla provedena odložená laparoskopická cholecystektomie (Obr. 3).
Obr. 3. Laparoskopický pohled do podjaterní krajiny po punkční cholecystostomii Fig. 3: Subhepatic space after percutaneous cholecystostomy – laparoscopic view 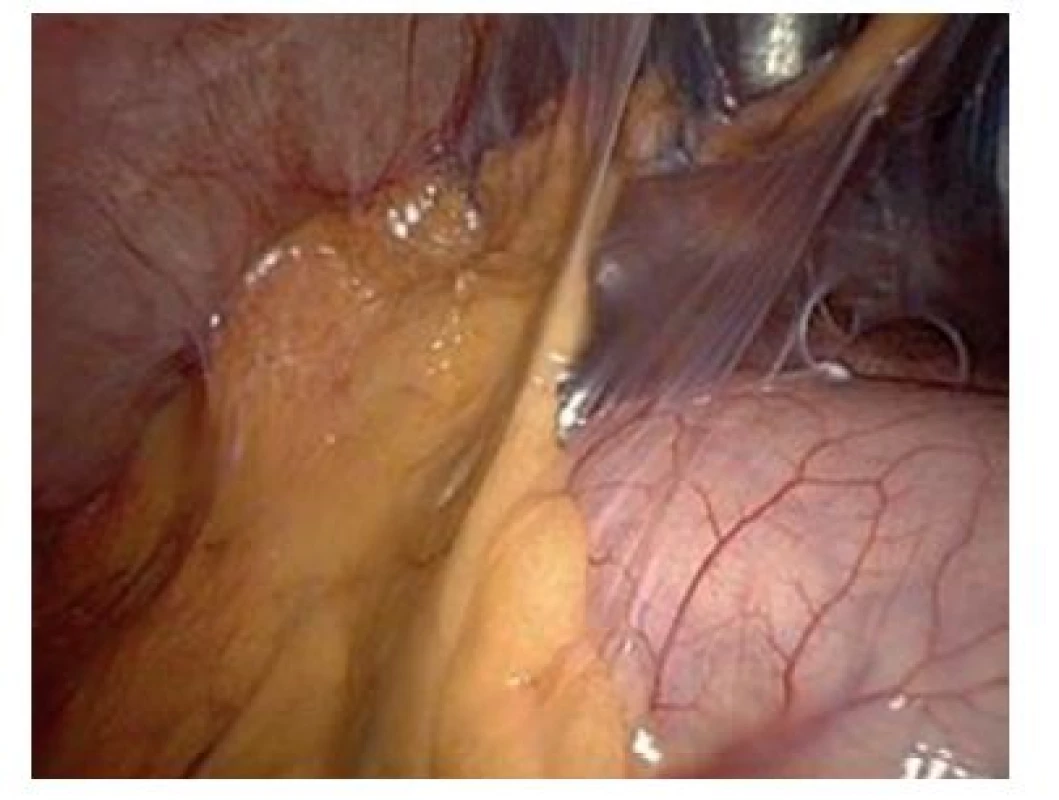
DISKUZE
Cholecystostomie byla poprvé popsána v roce 1878 [2]. Tato operace se však následně stala pro relativně nízkou efektivitu při vysoké morbiditě a mortalitě výkonem prováděným vzácně a v posledních letech vymizela z chirurgické praxe prakticky úplně [3,4]. Její místo zaujala v 90. letech punkční cholecystostomie. Léčbu akutní cholecystitidy punkční cholecystostomií poprvé publikoval Radder a kol. v roce 1980 [5]. Možnost cíleně drénovat v lokální anestezii pod kontrolou ultrazvuku nebo počítačové tomografie patologicky změněný žlučník představovala relativně jednoduché a bezpečné řešení akutní situace, ze které mohou profitovat zejména nemocní, u nichž je operace v daném okamžiku vysoce riziková nebo nemožná. Jedná se obecně buď o polymorbidní pacienty vysokého věku, kde morbidita akutní cholecystektomie dosahuje až 41 % a mortalita 19 % [6,7,8], nebo o pacienty kriticky nemocné, s orgánovým selháváním a akutní cholecystitidou jako komplikací. Punkční cholecystostomie těmto nemocným nabízí možnost rychlého řešení život ohrožujícího stavu s minimální zátěží a malými riziky [9,10]. Výkon samotný pak může být buď definitivním ošetřením, nebo opatřením umožňujícím doplnit odloženou cholecystektomii po zvládnutí kritického stavu [11]. Eliminace rizik urgentní cholecystektomie v terénu akutního zánětu teoreticky nabízí chirurgovi odloženou operaci v „přehlednějším“ prostředí s menším rizikem komplikací a větší pravděpodobností dokončit výkon laparoskopicky [12,13].
Jednoznačnou předností punkční cholecystostomie je bezpečnost výkonu a jeho efektivita. Podle systematického přehledu autorů Vinbladh a kol. technická úspěšnost punkční cholecystotomie dosahuje 98,9 % a klinická úspěšnost 85,6 % [9]. Potenciálními komplikacemi jsou dislokace katétru, biliární leak, krvácení z jater, vzácně poranění střeva nebo žlučovodů, hemobiliární píštěl a pneumotorax. Terapeutické selhání a komplikace perkutánní punkce vede k urgentnímu chirurgickému výkonu zhruba u 4,5 % pacientů [9]. Morbidita související s cholecystostomií je v literatuře uváděna v širokém rozmezí 8–44 % [14], mortalita související přímo s punkcí se pohybuje mezi 0–5 % [9]. V našem souboru jsme komplikaci při perkutánní punkci nezaznamenali. Transhepatální přístup ve srovnání s transabdominálním (Obr. 4, 5) je považován za bezpečnější [15,16,17] a představuje i námi preferovanou techniku. 30 denní celková mortalita po punkční cholecystostomii je v literatuře udávána v rozmezí 0–25 % [14], v našem souboru byla 17 %.
Obr. 4. Schéma transhepatální a transabdominální techniky Fig. 4: Schematic illustration of transhepatic and transabdominal technique 
Obr. 5. Transabdominální perkutánní drenáž žlučníku Fig. 5: Percutaneous transabdominal gallbladder drainage 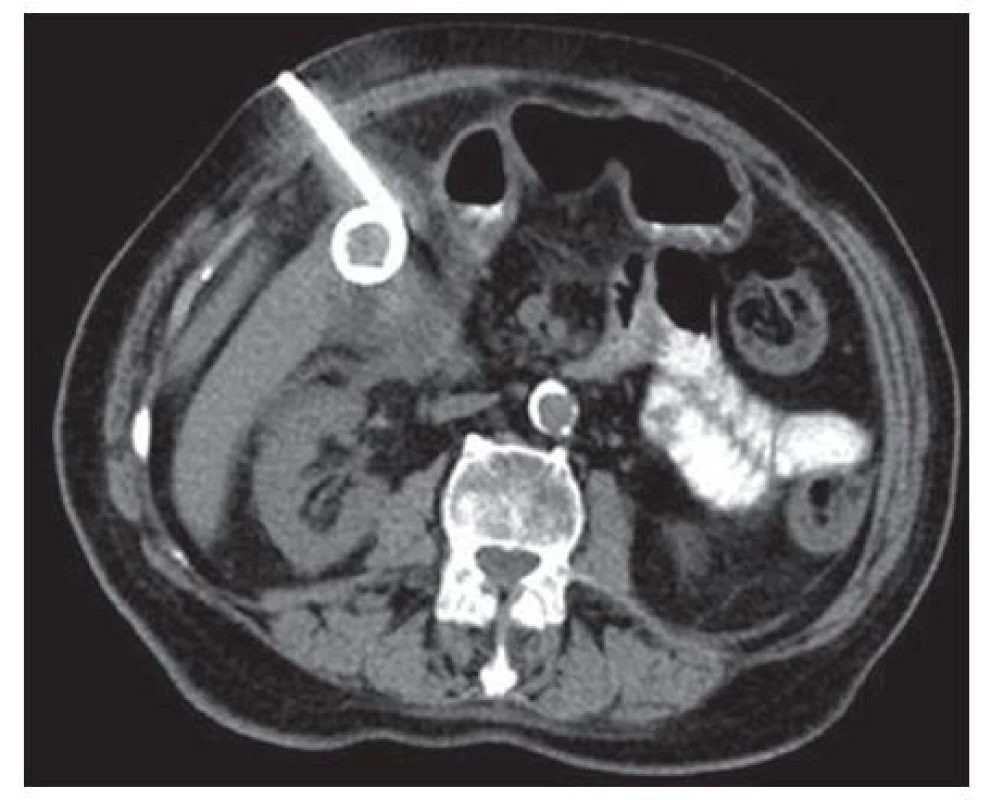
Přes relativně příznivé výsledky zůstává nevyřešena celá řada otázek. Samotná indikace punkční cholecystostomie v kontextu s konzervativní léčbou či urgentní cholecystektomií záleží obvykle na individuálním rozhodnutí, zvyklostech pracoviště a dostupnosti či možnostech spolupracujícího rentgenologa. Zatímco u pacientů s akutní cholecystitidou schopných bezpečně podstoupit cholecystektomii je akutní cholecystektomie preferovaným postupem před punkční cholecystostomií a odloženou cholecystektomií [18,19], u pacientů kriticky nemocných a polymorbidních je situace odlišná. V literatuře neexistuje randomizovaná studie objektivně srovnávající konzervativní postup, punkční cholecystostomii a urgentní cholecystektomii pro akutní cholecystitidu u polymorbidních, starých a kriticky nemocných pacientů. Prosté srovnání publikované mortality je zavádějící z důvodů zásadní odlišnosti porovnávaných souborů. Z řady retrospektivních studií analyzujících heterogenní soubory pacientů vyplývají rozdílné závěry neumožňující jednoznačné doporučení [9,18,20,21,22]. Ke stejně „rozpačitému“ závěru dospěl i systematický přehled autorů Gurusamy a kol. uvedený v Cochrane database [23]. I v pravděpodobně největší studii vycházející z americké národní databáze analyzující soubor 3 691 cholecystostomií autoři Anderson a kol. uvádějí, že získaná data nejsou dostatečná pro stanovení spolehlivých doporučení. Mortalita, délka hospitalizace a celkové náklady byly pro punkční cholecystotomii vyšší při nižším počtu komplikací a cholecystostomie byla preferována u starších pacientů s komorbiditami. Měla by nicméně představovat terapeutickou modalitu pouze u pacientů neschopných operace [23]. Při přijatelném operačním riziku akutní cholecystektomie vede k lepším výsledkům [21,24,25].
Obecně je jako indikace cholecystostomie uváděna těžká akutní cholecystitida neodpovídající na konzervativní léčbu u polymorbidních pacientů vysokého věku s vysokými operačními riziky dle ASA klasifikace a akutní cholecystitida u pacientů kriticky nemocných [26]. Z pohledu onemocnění je problém, že neexistuje všeobecně akceptovaná jednoznačná definice těžké akutní cholecystitidy. Tokyo guidelines z roku 2013 rozlišují lehkou, střední a těžkou cholecystitidu [27]. Cholecystostomie může být zvažována v případě středně závažné cholecystitidy, při těžké cholecystitidě připadá v úvahu urgentní drenáž nebo cholecystektomie [27]. Samotná klasifikace se nedočkala v Evropě většího rozšíření. Zejména ve střední Evropě se navíc terminologie ve vztahu k zánětlivému postižení žlučníku liší. Jako cholecystitida se označuje především zánětlivé postižení stěny žlučníku, jako empyém septické projevy při naplněném a bolestivém žlučníku. Efektivita punkční cholecystostomie u odlitkové litiázy nebo gangrenózní, respektive perforované cholecystitidy, které nejsou spontánně reverzibilním postižením, je však omezená a riziko selhání vysoké [28]. Opačná je situace v případě empyému s vysokou šancí na terapeutický úspěch. Z pohledu pacienta zůstává důležitým vodítkem při rozhodnutí pro punkční cholecystostomii ASA klasifikace a pomoci při rozhodování může i Charlson comorbidity index [29] objektivizující „polymorbiditu“ nemocného. Věk pacienta sám o sobě je naopak jen relativním rizikovým faktorem.
Úspěšně provedená cholecystostomie pak otevírá problematiku spojenou s rizikem recidiv a následné cholecystektomie včetně jejího optimálního načasování. Riziko recidivy biliárních obtíží je udáváno v širokém rozmezí. Podstatné je, že nelze spolehlivě diferencovat pacienty s vyšším rizikem recidivy biliárních obtíží [17]. Některé práce včetně našeho souboru udávají nízký výskyt recidiv v rozsahu 0–14 % [30,31] a směřují k závěru, že následná cholecystektomie zejména u rizikových či starých pacientů není nezbytná [20,31]. K dispozici je navíc možnost ošetřit recidivu s minimálními riziky znovu cholecystostomií. Nižší riziko recidiv je rovněž připisováno akalkulózní cholecystitidě [32] a samotná cholecystostomie u těchto pacientů by měla být dostatečným řešením [33]. Jiní autoři však zaznamenali podstatně vyšší výskyt recidiv [14,21,22] dosahující v práci Morse a kol. až 61,5 % [34]. Tito autoři doporučují provést cholecystektomii rutinně, pokud to zdravotní stav pacienta umožňuje [21,35]. V současnosti neexistuje obdobně jako pro samotnou cholecystostomii konsenzus ohledně indikace odložené cholecystektomie u starých a rizikových pacientů a rozhodnutí je založeno obvykle na osobních zkušenostech a preferencích a na zvyklostech pracoviště. Svou roli zde pochopitelně hraje i odhad délky dalšího života pacienta. Jednota není ani v optimálním časovém intervalu provedení cholecystektomie, závěry vycházejí obvykle z analýz heterogenních soborů s malými počty pacientů [9,21,22].
Výsledky naší studie potvrdily bezpečnost a efektivitu punkční cholecystotomie zejména pro nemocné s empyémem z nejrůznějších důvodů neúnosné akutní operace. Indikace k cholecystostomii se nezměnily ani po 45 letech od publikace profesora Niederleho, ale použití minimálně zatěžující techniky perkutánní punkce umožňuje intervenci i u operace neschopných nemocných. Nízký výskyt recidiv nás vede k zdrženlivému přístupu při indikacích k následné elektivní cholecystektomii u rizikových pacientů.
Limitací naší studie je retrospektivní analýza dat, malý soubor pacientů bez kontrolní skupiny a individuální indikace, jež se odvíjejí od aktuálního hodnocení stavu a nálezu jednotlivých nemocných z našeho souboru.
ZÁVĚR
Perkutánní cholecystostomie je efektivním „nouzovým“ řešením akutní situace u nemocných neúnosných k operaci obvykle při pokročilém lokálním nálezu cholecystitidy s distendovaným žlučníkem bez odezvy na konzervativní léčbu nebo při progresi zánětu. Klinická úspěšnost je spojena s nízkým počtem komplikací a nevylučuje (ani nepodmiňuje) cholecystektomii v další době.
Na otázku v titulu práce odpovídáme, že perkutánní navigovaná cholecystostomie je i v současnosti aktuálním řešením.
Poděkování: Autoři děkují MUDr. A. Mazákové, Klinika zobrazovacích metod 2. LF UK a FN Motol, za poskytnutou rentgenovou dokumentaci.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Lubomír Martínek, Ph.D.
Odboje 1164
739 32 Vratimov
e-mail: lubomir.martinek@fnmotol.cz
Zdroje
1. Niederle B. Chirurgie žlučových cest. 1. vyd. Praha, Avicenum, 1977.
2. Sparkman RS. Bobbs centennial: the first cholecystotomy. Surgery 1967;61 : 965–971.
3. Malmstrom P, Olsson AM. Cholecystostomy for acute cholecystitis. Am J Surg 1973;126 : 397–402.
4. Gagic N, Frey CF. The results of cholecystostomy for the treatment of acute cholecystitis. Surg Gynecol Obstet 1975;140 : 255–7.
5. Radder RW. Ultrasonically guided percutaneous catheter drainage for gallbladder empyema. Diagn Imaging 1980;49 : 330–3.
6. Pessaux P, Regenet N, Tuech JJ, et al. Aparoscopic versus open cholecystectomy: a prospective comparative study in the elderly with acute cholecystitis. Surg Laparosc Endosc Percutan Tech 2001;11 : 252–5.
7. Decker G, Goergen M, Philippart P, et al. Laparoscopic cholecystectomy for acute cholecystitis in geriatric patients. Acta Chir Belg 2001;101 : 294–9.
8. Smith TJ, Manske JG, Mathiason MA, et al. Changing trends and outcomes in the use of percutaneous cholecystostomy tubes for acute cholecystitis. Ann Surg 2013;257 : 1112−5.
9. Winbladh A, Gullstrand P, Svanvik J, et al. Systematic review of cholecystostomy as a treatment option in acute cholecystitis. HPB (Oxford) 2009;11 : 183–93.
10. Horák P, Pádr R, Hoch J. Percutaneous cholecystostomy in acute cholecystitis--a solution for risk patient groups? Rozhl Chir 2006;85 : 236−8.
11. Akyurek N, Salman B, Yuksel O, et al. Management of acute calculous cholecystitis in high-risk patients: percutaneous cholecystotomy followed by early laparoscopic cholecystectomy. Surg Laparosc Endosc Percutan Tech 2005;15 : 315–20.
12. Kim HO, Ho Son B, Yoo CH, et al. Impact of delayed laparoscopic cholecystectomy after percutaneous transhepatic gallbladder drainage for patients with complicated acute cholecystitis. Surg Laparosc Endosc Percutan Tech 2009;19 : 20–4.
13. Han IW, Jang JY, Kang MJ, et al. Early versus delayed laparoscopic cholecystectomy after percutaneous transhepatic gallbladder drainage. J Hepatobiliary Pancreat Sci 2012;19 : 187–93.
14. Sanjay P, Mittapalli D, Marioud A, et al. Clinical outcomes of a percutaneous cholecystostomy for acute cholecystitis: a multicentre analysis. HPB (Oxford). 2013;15 : 511−6.
15. Chok KS, Chu FS, Cheung TT, et al. Results of percutaneous transhepatic cholecystostomy for high surgical risk patients with acute cholecystitis. ANZ J Surg 2010;80 : 280–3.
16. Yun SS, Hwang DW, Kim SW, et al. Better treatment strategies for patients with acute cholecystitis and American Society of Anesthesiologists classification 3 or greater. Yonsei Med J 2010;51 : 540–5.
17. Kirkegård J, Horn T, Christensen SD, et al. Percutaneous cholecystostomy is an effective definitive treatment option for acute acalculous cholecystitis. Scandinavian Journal of Surgery 2015;0 : 1–6.
18. Anderson JE, Inui T, Talamini MA, et al. Cholecystostomy offers no survival benefit in patients with acute acalculous cholecystitis and severe sepsis and shock. J Surg Res 2014;190 : 517−21.
19. Cull JD, Velasco JM, Czubak A, et al. Management of acute cholecystitis: prevalence of percutaneous cholecystostomy and delayed cholecystectomy in the elderly. J Gastrointest Surg 2014;18 : 328−33.
20. Li M, Li N, Ji W, et al. Percutaneous cholecystostomy is a definitive treatment for acute cholecystitis in elderly high-risk patients. Am Surg. 2013;79 : 524−7.
21. Bergman S, Al-Bader M, Sourial N, et al. Recurrence of biliary disease following non-operative management in elderly patients. Surg Endosc 2015 Feb 12. [Epub ahead of print]
22. McKay A, Abulfaraj M, Lipschitz J. Short - and long-term outcomes following percutaneous cholecystostomy for acute cholecystitis in high-risk patients. Surg Endosc 2012;26 : 1343−51.
23. Gurusamy KS, Rossi M, Davidson BR. Percutaneous cholecystostomy for high-risk surgical patients with acute calculous cholecystitis. Cochrane Database Syst Rev 2013;8:CD007088.
24. Yetim I, Dervisoglu A, Karaköse O, et al. Is advanced age a significant risk factor for laparoscopic cholecystectomy? Minerva Chir 2010;65 : 507–13.
25. Kirshtein B, Bayme M, Bolotin A, et al. Laparoscopic cholecystectomy for acute cholecystitis in the elderly: is it safe? Surg Laparosc Endosc Percutan Tech 2008;18 : 334–9.
26. Overby DW, Apelgren KN, Richardson W, et al. Society of American Gastrointestinal and Endoscopic Surgeons. SAGES guidelines for the clinical application of laparoscopic biliary tract surgery. Surg Endosc 2010;24 : 2368–86.
27. Yamashita Y, Takada T, Kawarada Y, et al. Surgical treatment of patients with acute cholecystitis: Tokyo guidelines. J Hepatobiliary Pancreat Surg 2007;14 : 91–7.
28. Borzellino G, Steccanella F, Mantovani W, et al. Predictive factors for the diagnosis of severe acute cholecystitis in an emergency setting. Surg Endosc 2013;27 : 3388−9.
29. Charlson ME, Pompei P, Alex KL, et al. A new method of classifying prognostic comorbidity in longitudinal studies: development and validation. J Chronic Dis 1987;40 : 373.
30. Welschbillig-Meunier K, Pessaux P, Lebigot J, et al. Percutaneous cholecystostomy for high-risk patients with acute cholecystitis. Surg Endosc 2005;19 : 1256–9.
31. Leveau P, Andersson E, Carlgren I, et al. Percutaneous cholecystostomy: a bridge to surgery or definite management of acute cholecystitis in high-risk patients? Scand J Gastroenterol 2008;43 : 593–6.
32. Chung YH, Choi ER, Kim KM, et al. Can percutaneous cholecystostomy be a definitive management for acute acalculous cholecystitis? J Clin Gastroenterol 2012;46 : 216–9.
33. Jang WS, Lim JU, Joo KR, et al. Outcome of conservative percutaneous cholecystostomy in high-risk patients with acute cholecystitis and risk factors leading to surgery. Surg Endosc 2014 Dec 9. [Epub ahead of print]
34. Morse BC, Smith JB, Lawdahl RB, et al. Management of acute cholecystitis in critically ill patients: contemporary role for cholecystostomy and subsequent cholecystectomy.Am Surg 2010;76 : 708–12.
35. Arnaud JP, Pessaux P. Percutaneous cholecystostomy for high-risk acute cholecystitis patients. South Med J 2008;101 : 577.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek České chirurgické kongresyČlánek Cysta ductus choledochus
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2015 Číslo 9- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- České chirurgické kongresy
- Chirurgické možnosti léčby obstipace: stručný přehled
- Karcinom žaludečního pahýlu – unicentrická analýza 7 pacientů
- Cholecystostomie – obsoletní, nebo aktuální řešení?
- Analýza výsledků hybridních revaskularizačních výkonů pro multietážové postižení tepenného systému dolních končetin – výsledky jednoho centra
- Cysta ductus choledochus
- Extraintestinální GIST − kazuistika
- 1st World Conference on Abdominal Hernia Surgery
- Primář Ludvík Winkler slaví šedesátiny
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Chirurgické možnosti léčby obstipace: stručný přehled
- Cholecystostomie – obsoletní, nebo aktuální řešení?
- Cysta ductus choledochus
- Extraintestinální GIST − kazuistika
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



