-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Pneumoperitoneum po kolonoskopii – „to cut or not to cut“
Pneumoperitoneum after colonoscopy – “to cut or not to cut”
Colon perforation is a very serious complication of colonoscopy. The correct diagnosis and management of therapy improve the prognosis of patients. The treatment can be conservative, endoscopic and surgical. In this case report we present microperforation as a complication of polypectomy in the caecum during colonoscopy, followed by laparoscopic surgery.
Key words:
colonoscopy – complication –perforation − polypectomy
Autoři: K. Kmochová 1; P. Záruba 2
; M. Ryska 2; M. Zavoral 1; Š. Suchánek 1
Působiště autorů: Interní klinika 1. LF Univerzity Karlovy a Ústřední vojenská nemocnive Praha přednosta: prof. MUDr. M. Zavoral, Ph. D. 1; Chirurgická klinika 2. LF Univerzity Karlovy a Ústřední vojenská nemocnive Praha přednosta: prof. MUDr. M. Ryska, CSc. 2
Vyšlo v časopise: Rozhl. Chir., 2017, roč. 96, č. 9, s. 387-389.
Kategorie: Kazuistika
Souhrn
Perforace střeva je vážnou komplikací kolonoskopie. Správná diagnostika a management léčby zlepšují prognózu pacienta. Terapie může být dle okolností konzervativní, endoskopická nebo chirurgická. V této kazuistice je prezentován případ mikroperforace při kolonoskopii s endoskopickou polypektomií v céku a následně provedenou laparoskopií.
Klíčová slova:
kolonoskopie − komplikace – perforace − polypektomieÚvod
Perforace střeva je vážnou komplikací při kolonoskopii a je definována jako přítomnost plynu či střevního obsahu mimo trávicí trubici [1]. K perforaci při diagnostické kolonoskopii dochází relativně zřídka (0,01−0,8 %) [2], příčinou může být tlak přístroje na střevní stěnu či barotrauma. Větší riziko perforace se vyskytuje u terapeutických kolonoskopií (0,1−3 %) [2], zejména při výkonech v patologicky změněném terénu. Mezi rizikové faktory patří vyšší věk, závažné komorbidity pacienta a ženské pohlaví [2]. Nejčastějším místem perforace je rektosigma (53 %), dále cékum (24 %), vzestupný a příčný tračník (v obou případech 9 %) a sestupný tračník (5 %) [5]. Pro lepší prognózu pacienta s perforací je zásadní správný management v diagnostice a následné léčbě. Perforace střeva je charakterizována přítomností volného vzduchu v dutině břišní na nativním snímku břicha, případně na CT břicha, které má větší senzitivitu [3]. Kontroverzním tématem je samotná léčba, která může být konzervativní, endoskopická nebo chirurgická (laparoskopicky nebo klasickým otevřeným způsobem). Při každé perforaci je nutná přítomnost a konzultace chirurga [4].
Kazuistika
71letá žena, bez závažných interních komorbidit, doposud léčená pro thyreopatii a dyslipidemii, podstoupila kolonoskopické vyšetření pro chronickou zácpu a algický syndrom břišní. Během vyšetření byly diagnostikovány ojedinělé malé divertikly, bez makroskopických známek komplikací, v sigmatu a dva polypy v céku, typ 0-Is dle Pařížské klasifikace o velikosti 8 mm a 10 mm. Oba polypy byly odstraněny po podpichu (roztok Patent Blue s ředěným Adrenalinem v poměru 1 : 10.000) metodou endoskopické polypektomie při standardním nastavení elektrokoagulační jednotky (Pulse Cut fast, level 40; ESG-100, Olympus Co, Tokyo, Japonsko) (Obr. 1). Drobná rezidua v okraji spodiny byla u obou polypů odstraněna bioptickými kleštěmi (Radial Jaw, Boston Scientific, Marlborough, USA) (Obr. 2, 3). Kolonoskopické vyšetření proběhlo bez komplikací a bez jakýchkoli subjektivních obtíží pacientky, kvalita střevní přípravy byla adekvátní (stupeň A dle modifikované Boston Bowel Preparation Scale, A–D). V průběhu observace pacientky po kolonoskopii došlo během jedné hodiny k rozvoji algického syndromu břišního lokalizovaného především do oblasti pupku a pravého podbřišku. Při fyzikálním vyšetření byl nález měkkého břicha s palpační bolestivostí v pravém podbřišku bez známek peritoneálního dráždění. Pacientce byla zavedena rektální rourka s následnou částečnou regresí obtíží, fyzikální nález po další hodině se neměnil. Proto byl doplněn nativní snímek břicha s popsaným pneumoperitoneem (Obr. 4). Následně byl konzultován chirurg, který indikoval akutní laparoskopickou revizi. Ještě před operací došlo u pacientky k rozvoji febrilií (38 °C), laboratorně byla zjištěna leukocytóza 14x109/l, základní biochemické vyšetření včetně CRP byly v normě. Při laparoskopické revizi nebyla nalezena žádná patologická léze střevní stěny ani výpotek v dutině břišní. Do pravého parakolia byl zaveden drén, který v pooperačním průběhu odvedl minimální množství sérosanguinální tekutiny a byl extrahován 4. pooperační den. Pacientka byla dále v pooperačním průběhu zajištěna antibiotiky (ampicilin + sulbactam) podávanými celkem osm dní, z toho prvních pět dní intravenózně a přechodně jí byla podávána parenterální výživa. Pooperační průběh byl nekomplikovaný, na zavedené terapii došlo k normalizaci leukocytózy, současně byla podávána mukolytika na katar horních cest dýchacích. Pátý pooperační den byla propuštěna do domácího ošetření. Polypy byly dle histopatologického vyšetření hodnoceny jako tubulovilózní adenomy s nízkým stupněm dysplázie.
Obr. 1. Odstranění polypu metodou endoskopické polypektomie Fig. 1: Polyp removal by endoscopic polypectomy 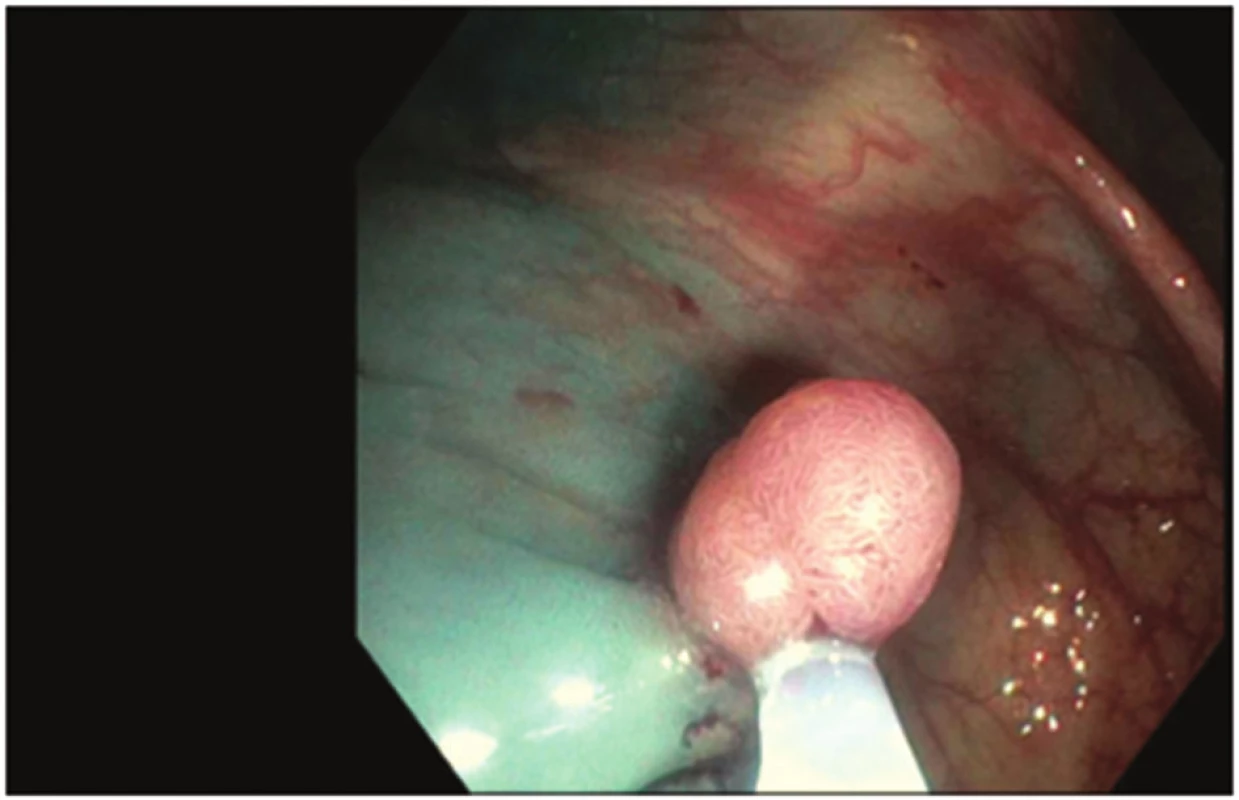
Obr. 2. Spodina po odstranění polypu velikosti 10 mm Fig. 2: Base of the polyp sized 10 mm after polypectomy 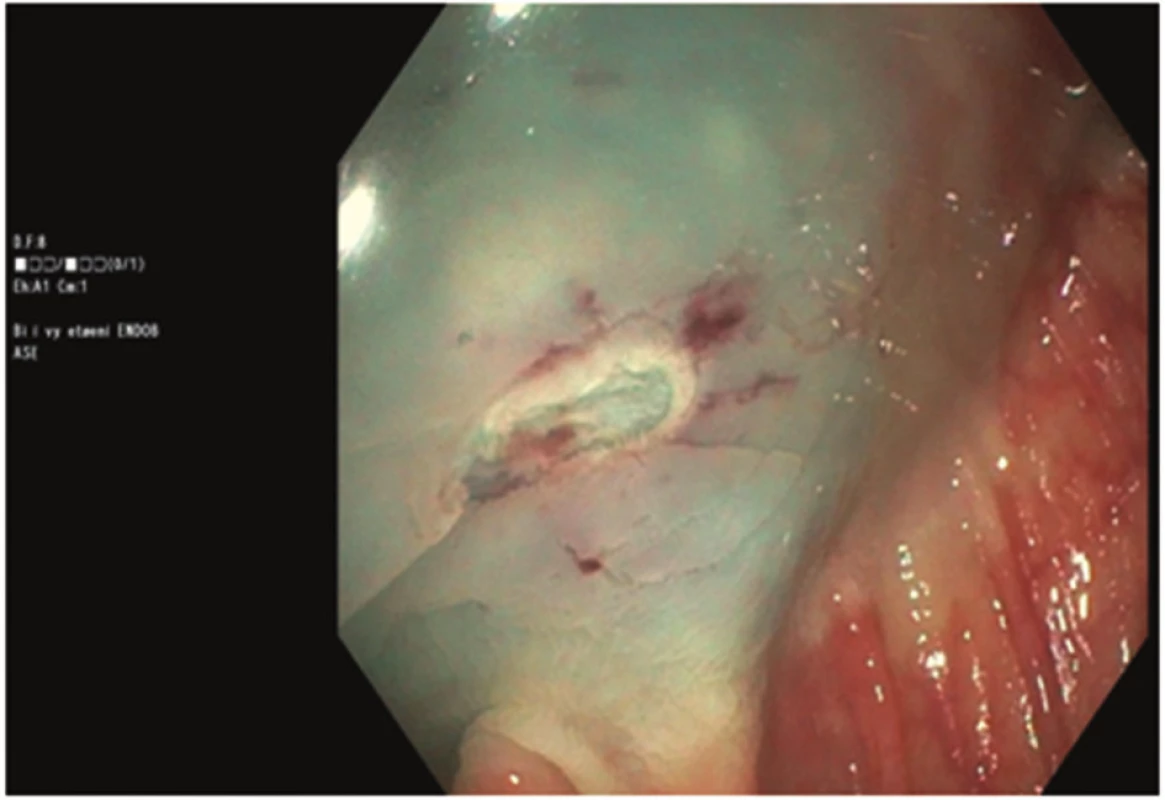
Obr. 3. Spodina po odstranění polypu velikosti 8 mm Fig. 3: Base of the polyp sized 8 mm after polypectomy 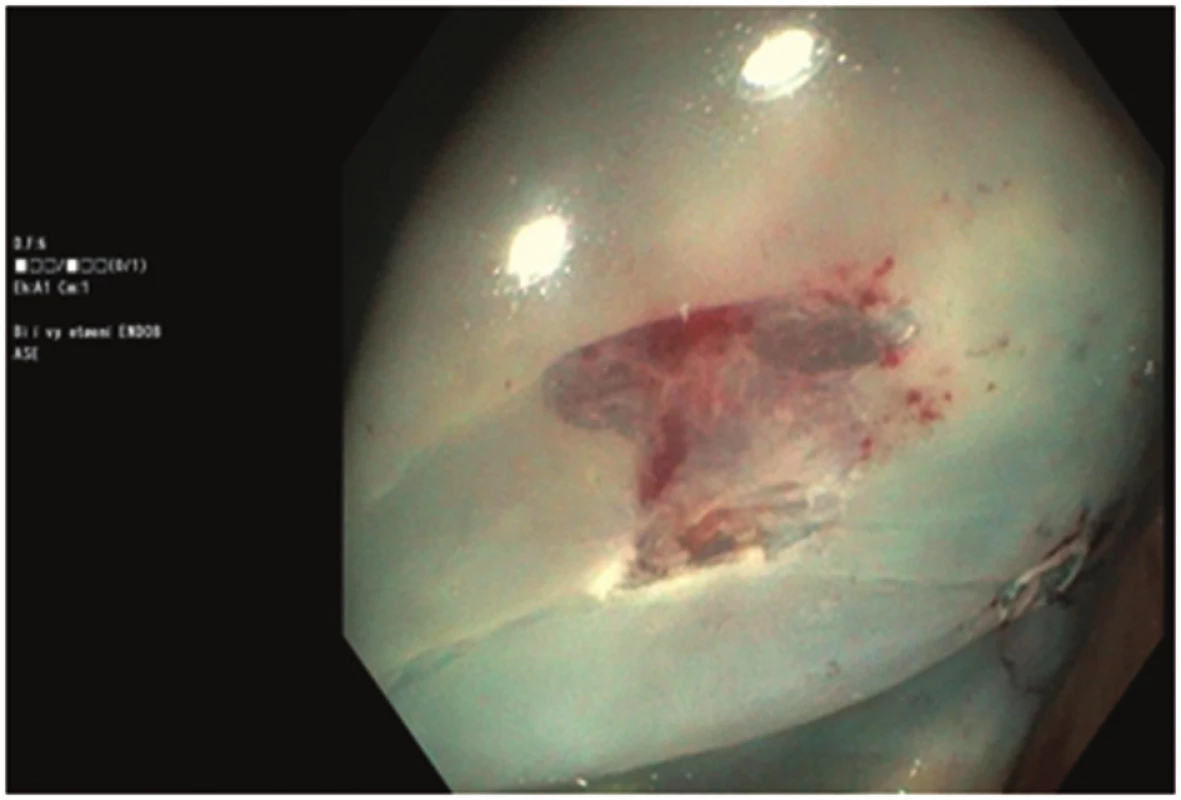
Obr. 4. Skiaskopický snímek břicha – volný vzduch v podbráničním prostoru Fig. 4: Skiascopy – subdiaphragmatic free air 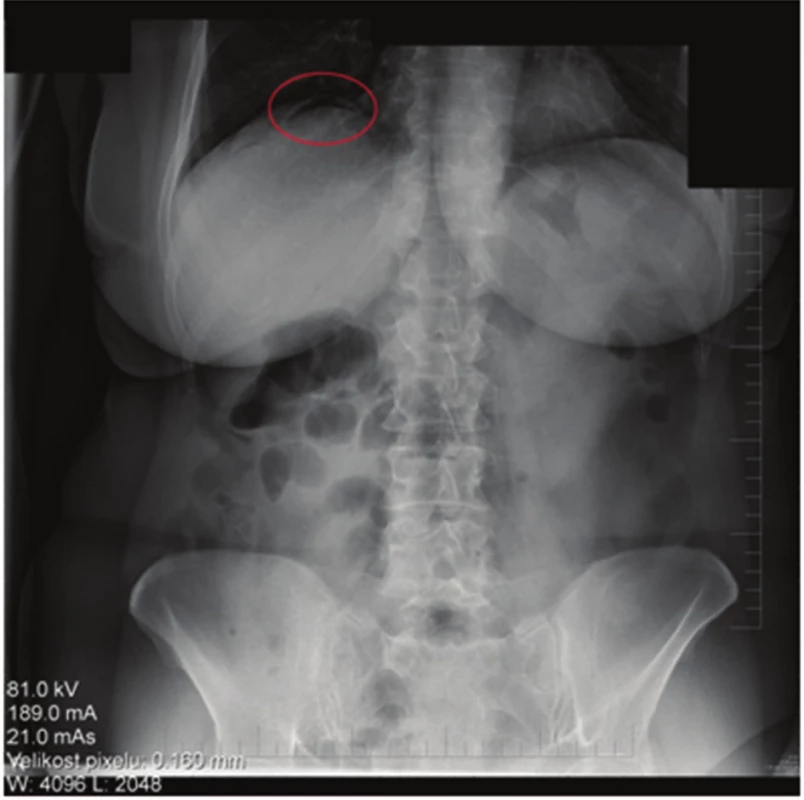
Diskuze
Přítomnost volného vzduchu v podbráničním prostoru bez známek peritoneálního dráždění a sepse není, dle dostupné literatury u pacientů s adekvátní střevní přípravou při kolonoskopii (Boston Bowel Preparation Scale 6−9), jasnou indikací k chirurgické revizi. Pacienti s těmito obtížemi mají lepší prognózu s nižší morbiditou a kratší dobou hospitalizace při podání intravenózní ATB terapie, tzv. střevním klidu (bowel rest) a pravidelné klinické kontrole břicha za hospitalizace. Při větším pneumoperitoneu lze provést odlehčující paracentézu, která vede ke zmenšení obtíží pacienta [7]. Chirurgická revize bývá přesto ve většině případů indikována promptně po zjištění perforace s tím, že management samotného výkonu se odvíjí od perioperačního nálezu. Jedná se buď o primární uzávěr perforace, či o resekci střeva s anastomózou v případě intraabdominální kontaminace. Jasnou indikací k chirurgické revizi jsou známky peritoneálního dráždění a rozvoj sepse [2,4,5]. V případě, že je perforace rozpoznána do 24 hodin, je častěji možný primární uzávěr. U pacientů s rozpoznanou perforací po více než 24 hodinách bývá častěji zaznamenána extenzivní fekální kontaminace s nutnou střevní resekcí [2]. V rektosigmatu je nejčastější příčinou perforace tlak přístroje na střevní stěnu, v céku samotný terapeutický výkon nebo barotrauma [5]. Mechanické poranění střeva během kolonoskopie způsobuje větší lézi střevní stěny, a tudíž i větší rozsah chirurgického výkonu [2]. Většina vzniklých perforací se manifestuje už při kolonoskopii nebo během několika hodin po vyšetření. Při pozdní perforaci se symptomy mohou objevit s větším odstupem hodin až dnů po výkonu [3]. Typickým příkladem pozdní perforace je tzv. elektrokoagulační syndrom, který je definován jako fokální iritace peritonea s klinickými projevy lokální peritonitidy při absenci jasné transmurální léze u pacientů po endoskopické slizniční resekci s použitím elektrokoagulace. Syndrom vzniká častěji při odstranění větších přisedlých lézí (>20 mm) [3]. Pacienti po laparoskopickém výkonu mají oproti klasickému otevřenému přístupu signifikantně menší rozsah resekce (16±15 mm vs. 163±54 mm) [2], kratší dobu hospitalizace (5,1±1,7 dní vs. 9,2±3,1 dní) [2] a méně perioperačních komplikací (2 vs. 5) [2]. Endoskopická terapie uzavřením perforace endoklipem je miniinvazivní metodou, jejíž úspěšnost závisí na lokalizaci, velikosti léze a zkušenosti endoskopisty. Bývá používána především při periproceduálním zjištění perforace [2,4]. Další možností endoskopického ošetření perforace je nasazení tzv. OVESCO klipu, který se díky speciálním vlastnostem používá především k uzávěru většího defektu střevní stěny (≤20 mm) [6]. Při endoskopicky nejasné, ale klinicky suspektní perforaci je vhodné doplnit nativní skiagram břicha, případně CT vyšetření, které může diagnostikovat i tzv. krytou perforaci do mezenteriální části střeva, která se neprojeví vznikem pneumoperitonea, a není tak odhalena na skiagramu [3]. Krytá perforace se klinicky může manifestovat výrazně menšími obtížemi než perforace do volné dutiny břišní [8].
Závěr
Zásadním faktorem v určení terapie perforace při kolonoskopii je klinický stav pacienta a předpokládaný mechanismus vzniku perforace. V případě absence peritoneálního dráždění a sepse je možné postupovat konzervativně, při observaci za hospitalizace. Multioborový přístup k pacientovi (gastroenterolog, chirurg, radiolog) je nezbytný.
S podporou MO1012.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise
MUDr. Klára Kmochová
Interní klinika 1. LF UK a ÚVN
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: klara.kmochova@uvn.cz
Zdroje
1. Falt P, Urban O, Suchánek Š, et al. Doporučené postupy České gastroenterologické společnosti ČLS JEP pro diagnostickou a terapeutickou kolonoskopii. Gastroenterologie a hepatologie. 2016;70 : 523−38.
2. Cai SL, Chan T, Yao LQ, et al. Management of iatrogenic colorectal perforation: From surgery to endoscopy. World Journal of Gastrointestinal Endoscopy 2015;7 : 819−22.
3. Falt P, Urban O, Vítek P. Koloskopie. Praha, Grada Publishing 2015;120−2.
4. Lohsiriwat V. Colonoscopic perforation: Incidence, risk factors, management and outcome. World Journal of Gastroenterology 2010. [online] Available from: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2811793/.
5. Raju GS, Yukata S, Takahisa M, et al. Endoscopic management of colonoscopic perforations. Gastointestinal Endoscopy. 2011;74 : 1381−8.
6. Špičák J, Urba J. Novinky v digestivní endoskopii. Praha, Grada Publishing 2015.
7. Viera FV, Freitas J. Post-colonoscopic polypectomy pneumoperitoneum successfully treated by paracentesis. Endoscopy 2005. [online] Available from: https://www.thieme-connect.com/DOI/DOI?10.1055/s-2005-870146.
8. Charvát D, Šimša J. Perforace gastroduodenálního vředu. Interní medicína 2004;12.583−5.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2017 Číslo 9- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Endoskopie a chirurgie – doplňující se obory
- Současné využití a budoucnost kapslové kolonoskopie
- Diagnostika časného karcinomu pankreatu a prekurzorových lézí
-
Hamartomy dutiny břišní a retroperitonea
– souhrnné sdělení doplněné kazuistikou - Omentum majus a mliečne škvrny ako významná súčasť imunitného systému
- Pneumoperitoneum po kolonoskopii – „to cut or not to cut“
- Prudké krvácení při portální hypertenzi − endoskopické, chirurgické, nebo intervenční řešení?
- Zemřel akademik Vladimír Balaš
- Kombinace endoskopické slizniční resekce a transmurální resekce v léčbě lokálních reziduálních neoplazií tračníku − popis dvou případů
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle-
Hamartomy dutiny břišní a retroperitonea
– souhrnné sdělení doplněné kazuistikou - Pneumoperitoneum po kolonoskopii – „to cut or not to cut“
- Současné využití a budoucnost kapslové kolonoskopie
- Diagnostika časného karcinomu pankreatu a prekurzorových lézí
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



