-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Klasifikace zlomenin zadní hrany tibie u zlomenin hlezna
Classification of posterior malleolar fractures in ankle fractures
The study presents an overview of the most common radiography and CT-based classifications of posterior malleolar fractures in ankle fracture-dislocations. Their analysis has shown that posterior malleolar fractures largely vary in size and shape. Evaluation of fractures by plain radiographs is inadequate. A detailed assessment of the fragment shape and course of fracture lines requires CT examination in all three projections, followed by 3D CT reconstructions.
Key words:
ankle fracture – dislocations − trimalleolar fractures − posterior malleolar fractures − classification
Autoři: J. Bartoníček 1,2; S. Rammelt 3; D. Klika 4; O. Naňka 2; M. Tuček 1; K. Kostlivý 5; MUDr. Václav Vaněček 1
Působiště autorů: Klinika ortopedie 1. LF Univerzity Karlovy a ÚVN − FVN Praha 1; Anatomický ústav 1. LF Univerzity Karlovy, Praha 2; University Center of Orthopedics and Traumatology, University Hospital Carl Gustav Carus, Dresden 3; Radiologické oddělení ÚVN – FVN Praha 4; Chirurgická klinika 1. LF Univerzity Karlovy a Thomayerova nemocnice, Praha 5
Vyšlo v časopise: Rozhl. Chir., 2018, roč. 97, č. 2, s. 52-59.
Kategorie: Souhrnné sdělení
Souhrn
V článku je podán přehled nejznámějších rtg a CT klasifikací zlomenin zadního malleolu u luxačních zlomenin hlezna. Jejich analýza ukázala, že zlomeniny zadního malleolu jsou z hlediska velikosti a tvaru značně variabilní. Prosté rtg snímky jsou pro jeho diagnostiku nedostatečné. Pro detailní posouzení tvaru fragmentu a průběhu lomných linií je nezbytné CT vyšetření ve všech třech rovinách a následné 3D CT rekonstrukce.
Klíčová slova:
luxační zlomeniny hlezna − trimalleolární zlomeniny − zlomeniny zadního malleolu – klasifikaceÚvod
Zlomeniny zadní hrany tibie, nebo též zlomeniny zadního malleolu, představují jednu z problematických kapitol traumatologie hlezna. Přes řadu studií neexistuje dosud jednotný názor, jak tato poranění diagnostikovat, klasifikovat a ošetřovat [1–14]. Cílem tohoto článku je podat přehled dosud používaných klasifikací.
Historie
Zlomeniny zadní hrany jsou též označovány jako zlomeniny zadního malleolu, což je termín, poprvé použitý Destotem [15] v r. 1911 (malleolus postérieur). Z toho termínu pak vzniklo označení trimalleolární zlomenina [16]. Velmi často, zejména v německé literatuře, se v případě odlomení zadní hrany tibie hovoří o tzv. Volkmannově trojúhelníku [7,17−19]. Paradoxem je, že toto poranění jako první popsal Earle v r. 1828 [20]. Volkmann [21] v r. 1875 popsal stručně odlomení přední hrany tibie, o zadní hraně se nezmínil vůbec. Zřejmě jako první provedli osteosyntézu zadní hrany tibie Lounsbury a Metz [22] v r. 1922 z posteromediálního přístupu a fixovali ji kostěným čepem. Osteosyntézu zadní hrany šroubem se současnou osteosyntézou zlomené fibuly ze zadního transachillárního přístupu publikoval Leveuf v r. 1925 [23]. V r. 1940 Nelson a Jensen [24] rozdělili zlomeniny zadní hrany na klasické, postihující více než třetinu kloubní plochy, a minimální, postihující méně než jednu třetinu. U klasického typu doporučili osteosyntézu šroubem z posteromediálního přístupu.
Anatomie
Distální část tibie zakončená horizontální kloubní plochou je označována jako pilon tibie a slouží k přenosu tlakových sil [15]. Mediální kotník není součástí pilonu a má pouze funkci stabilizační. Zadní kloubní okraj distální tibie zasahuje distálněji než její přední protějšek. Tím přispívá k dotvoření konkavity kloubní plochy pilonu v sagitální rovině, což je dobře patrné na rtg bočném snímku hlezna. Při pohledu z dorzální strany je patrné, že zadní plocha distální tibie je ve střední části lehce vypouklá. Směrem k mediálnímu kotníku přechází plynule do konkavity sulcus malleolaris pro šlachu m. tibialis posterior. Směrem k fibule se projikuje do výraznějšího kostního výběžku – tuberculum posterius tibiae. Tento hrbolek současně formuje zadní část tibiální incisury pro distální fibulu. Tzv. malleolus posterior tvořený tuberculum posterius tibiae a mediálně přilehlou zadní hranou distální tibie tak výrazným způsobem dotváří nejen kloubní plochu distální tibie, ale i konkavitu incisura fibularis tibiae.
Na zadní ploše distální tibie začíná lig. tibiofibulare posterius (Obr. 1). Tento mohutný, kompaktní vaz má lichoběžníkový tvar [25]. Horní, šikmo orientovaná vlákna vazu začínají na tuberculum posterium tibiae. Dolní horizontálněji orientovaná vlákna odstupují od hrany kloubní plochy distální tibie. Vzhledem k horním vláknům však začínají více mediálně. Horní a dolní okraj vazu konvergují směrem k fibule. Dolní vlákna přitom překrývají úhel mezi distálním okrajem tibie a distální fibulou. Doslova tak vytvářejí „labrum articulare“ artikulující se zkosenou laterální hranou trochlea tali. Vaz se upíná po obvodu fossa malleoli latealis, kde se dělí do dvou ramének. Přední raménko vzniklé z distálních horizontálních vláken inzeruje na přední okraj fossa malleolaris. Zadní raménko formující se z horních šikmých vláken začínajících na tuberculum posterius tibiae se upíná na zadní okraj fossa malleoli lateralis.
Obr. 1. Anatomie zadní hrany tibie, pravé hlezno a – pohled zezadu, b – pohled posterolaterální, 1 – tuberculum posterius tibiae, 2 – sulcus tendinis m. tibialis posterior, 3 – lig. talofibulare posterius, 4 – sulcus malleoli lateralis, 5 – lig. fibulocalcaneare, 6 – tibio-talární část deltového vazu, 7 – lig. tibiofibulare posterius, 8 – zadní malleolus. Převzato z [11]. Fig. 1: Anatomy of posterior tibial rim, right ankle a – posterior view, b –posterolateral view, 1 – tuberculum posterius tibiae, 2 – sulcus tendinis m. tibialis posterior, 3 – lig. tibiofibulare posterius, 4 – sulcus malleoli lateralis, 5 – lig. fibulocalcaneare, 6 – tibio-talar part of deltoid ligament, 7 – lig. tibiofibulare posterius, 8 – malleolus posterior. Courtesy of [11]. ![Anatomie zadní hrany tibie, pravé hlezno
a – pohled zezadu, b – pohled posterolaterální, 1 – tuberculum posterius tibiae, 2 – sulcus tendinis m. tibialis posterior, 3 – lig. talofibulare posterius, 4 – sulcus malleoli lateralis, 5 – lig. fibulocalcaneare, 6 – tibio-talární část deltového vazu, 7 – lig. tibiofibulare posterius, 8 – zadní malleolus. Převzato z [11].
Fig. 1: Anatomy of posterior tibial rim, right ankle
a – posterior view, b –posterolateral view, 1 – tuberculum posterius tibiae, 2 – sulcus tendinis m. tibialis posterior, 3 – lig. tibiofibulare posterius, 4 – sulcus malleoli lateralis, 5 – lig. fibulocalcaneare, 6 – tibio-talar part of deltoid ligament, 7 – lig. tibiofibulare posterius, 8 – malleolus posterior. Courtesy of [11].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/789f5a9388757825f3eb91537357a5e7.jpg)
Klasifikace zlomenin zadního malleolu
Zlomeniny zadní hrany distální tibie byly dlouhá léta klasifikovány pouze na základě bočného rtg snímku hlezna, a to podle velikosti odlomené kloubní plochy distální tibie [19]. Tento přístup byl používán od začátku 20. století [19]. První CT klasifikace zlomenin zadní hrany byla publikována až v roce 2006.
První radiologické klasifikace
Pokusy klasifikovat zlomeninu zadní hrany distální tibie začaly brzy poté, co ji na rtg poprvé v r. 1899 popsal Henri Chaput [26].
Grondahl [27] v r. 1913 rozdělil zlomeniny zadní hrany distální tibie do tří skupin, a to na „proper fractures of posterior lip, fractures of posterolateral corner of distal tibia, and fractures consisting of cortical avulsion from the dorsal surface of the tibia“.
Souligoux [28] v r. 1913 rozeznával rovněž tři typy poranění zadní hrany. V prvním případě byl odlomen pouze „posterior tubercle“, zbytek zadní hrany zůstal intaktní. V druhém případě byla odlomena celá zadní hrana (lip), a to jako „a thin bone lamela“. Ve třetím případě byla rovněž odlomena celá zadní hrana, a to jako „conical fragment on wider base carrying a piece of articular surface of varying size“.
Ashhurst a Bromer [29] v r. 1922 zhodnotili soubor více než 300 zlomenin hlezna. Odlomený zadní fragment distální tibie klasifikovali podle velikost na „small, medium and large fragments“ (Obr. 2).
Obr. 2. Ashhurstova klasifikace z r. 1922 a – malý fragment, b – střední fragment, c – velký fragment. Adaptováno z [24]. Fig. 2: Ashhurst classification published in 1922 a – small fragment, b – medium fragment, c – large fragment. Adapted from [24]. ![Ashhurstova klasifikace z r. 1922
a – malý fragment, b – střední fragment, c – velký fragment. Adaptováno z [24].
Fig. 2: Ashhurst classification published in 1922
a – small fragment, b – medium fragment, c – large fragment. Adapted from [24].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/f1c9d7174fa62cc394411e55ca4ee355.jpg)
První klinicky orientovaná klasifikace
Nelson a Jensen [24] v roce 1940 rozdělili zlomeniny zadní hrany na „classic fractures“ postihující více než třetinu kloubní plochy a „minimal fractures“ postihující méně než jednu třetinu (Obr. 3). U klasického typu autoři doporučili osteosyntézu šroubem z posteromediálního přístupu. Doporučení operačně reponovat a fixovat zadní hranu nesoucí minimálně třetinu kloubní plochy následně převzala řada dalších autorů a ve své podstatě je respektováno dodnes.
Obr. 3. Nelson-Jensenova klasifikace z r. 1940 <i>„Classic fracture“</i>postihující více než třetinu kloubní plochy a <i>„minimal fracture“</i>. Převzato z [24]. Fig. 3: Nelson-Jensen classification published in 1940 <i>“Classic fracture”</i> involved more than one third of articular surface and <i>“minimal fracture”</i>. Adapted from [24]. ![Nelson-Jensenova klasifikace z r. 1940
<i>„Classic fracture“</i>postihující více než třetinu kloubní plochy a <i>„minimal fracture“</i>. Převzato z [24].
Fig. 3: Nelson-Jensen classification published in 1940
<i>“Classic fracture”</i> involved more than one third of articular surface and <i>“minimal fracture”</i>. Adapted from [24].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/5fb86cabefd32c076d1e754f6dfffdc7.jpg)
Weberova topografická klasifikace
- G. Weber [30] ve své monografii věnované zlomeninám hlezna publikované v r. 1966 rozlišoval dva typy zlomenin zadní hrany, a to podle jejich lokalizace (Obr. 4):
- laterálně ležící fragment,
- mediálně ležící fragment.
Obr. 4. Weberova klasifikace z r. 1966 Posterolaterální intraincisurální fragment a posteromediální extraincisurální fragment. Volně podle [30]. Fig. 4: Weber classification published in 1966 Posterolateral intraincisural fragment and posteromedial extraincisural fragment. Adapted from [30]. ![Weberova klasifikace z r. 1966
Posterolaterální intraincisurální fragment a posteromediální extraincisurální fragment. Volně podle [30].
Fig. 4: Weber classification published in 1966
Posterolateral intraincisural fragment and posteromedial extraincisural fragment. Adapted from [30].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/5df91a87f06601ab936f43a68113b5b1.jpg)
Ze schematického vyobrazení je patrné, že u posterolaterálního fragmentu zasahovala lomná linie do incisury. Posteromediální fragment byl méně častý a lomná linie probíhala extraincisurálně.
Heimova klasifikace posterolaterálního fragmentu
Jeden z významných protagonistů AO v oblasti hlezna, Urs Heim [31], publikoval v r. 1991 radiologickou klasifikaci zlomenin zadní hrany distální tibie vzniklou na základě analýzy 154 operovaných případů. Popsal celkem pět typů zlomeniny zadní hrany, a to dva extraartikulární, tři intraartikulární (Obr. 5):
- a – extraartikulární avulze tuberculum posterius tibiae se začátkem lig. tibiofibulare posterius,
- b – podélný úzký extraartikulární fragment zadní hrany tibie odtržený s úponem kloubního pouzdra,
- c – velký intraartikulární fragment zadní hrany,
- d – malý intraartikulární fragmentzadní hrany,
- e – malý intraartikulární fragment s impresí přiléhající kloubní plochy tibie.
Typ a je extraincisurální zlomenina, zbývající čtyři (b, c, d, e) nesou čtvrtinu až třetinu (b, d, e), typ c dokonce polovinu incisury.
Obr. 5. Heimova klasifikace z r. 1982 a – extraartikulární avulze tuberculum posterius tibiae se začátkem lig. tibiofibulare posterius, b – podélný úzký extraartikulární fragment zadní hrany tibie odtržený s úponem kloubního pouzdra, c – velký intraartikulární fragment zadní hrany, d – malý intraartikulární fragment zadní hrany, e – malý intraartikulární fragment s impresí přiléhající kloubní plochy tibie. Volně podle [31]. Fig. 5: Heim classification published in 1982 a – extraarticular avulsion of tuberculum posterius tibiae with origin of lig. tibiofibulare posterius, b – a longitudinal narrow extraarticular fragment of posterior tibial edge avulsed with insertion of articular capsule, c – large intraarticular fragment of posterior edge, d – small intraarticular fragment of posterior edge, e – small intraarticular fragment, with impression of adjacent articular surface of distal tibia. Adapted from [31]. ![Heimova klasifikace z r. 1982
a – extraartikulární avulze tuberculum posterius tibiae se začátkem lig. tibiofibulare posterius, b – podélný úzký extraartikulární fragment zadní hrany tibie odtržený s úponem kloubního pouzdra, c – velký intraartikulární fragment zadní hrany, d – malý intraartikulární fragment zadní hrany, e – malý intraartikulární fragment s impresí přiléhající kloubní plochy tibie. Volně podle [31].
Fig. 5: Heim classification published in 1982
a – extraarticular avulsion of tuberculum posterius tibiae with origin of lig. tibiofibulare posterius, b – a longitudinal narrow extraarticular fragment of posterior tibial edge avulsed with insertion of articular capsule, c – large intraarticular fragment of posterior edge, d – small intraarticular fragment of posterior edge, e – small intraarticular fragment, with impression of adjacent articular surface of distal tibia. Adapted from [31].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/8f39700b0094255d1dc4cd822b484492.jpg)
AO radiologické klasifikace
AO klasifikace z r. 1987 [32] označuje zlomeniny zadního okraje distální tibie společným, ale ve skutečnosti nesprávným termínem, „Volkmann lesion“. Na základě rtg bočné projekce rozlišuje tři typy zlomenin, a to (Obr. 6):
- 1 – extraartikulární kortikální avulzi,
- 2 – intraartikulární malý fragment,
- 3 – intraartikulární velký fragment.
Všechny tři typy jsou považovány za avulzní poranění lig. tibiofibulare posterius.
Obr. 6. AO klasifikace z r. 1987 a – extraartikulární zlomenina, b – malý intraartikulární fragment, c – velký intraartikulární fragment. Volně podle [32]. Fig. 6: AO classification published in 1987 a – extraarticular fracture, b – small intraarticular fragment, c – large intraarticular fragment. Adapted from [32]. ![AO klasifikace z r. 1987
a – extraartikulární zlomenina, b – malý intraartikulární fragment, c – velký intraartikulární fragment. Volně podle [32].
Fig. 6: AO classification published in 1987
a – extraarticular fracture, b – small intraarticular fragment, c – large intraarticular fragment. Adapted from [32].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/8deb53393f7536f0c6a7d00d8d4ad111.jpg)
Jednorovinová CT klasifikace
První CT klasifikaci zlomenin zadní hrany publikovali Haraguchi et al. [33] v r. 2006. Autoři vycházeli ze souboru 57 pacientů:
- Typ I – posterolaterální šikmý typ je nejčastější (67 %). Odlomený trojúhelníkovitý fragment je vylomen z posterolaterální části distální tibie.
- Typ II – mediálně extendující typ (19 %) zasahuje do zadní části vnitřního kotníku. Může být tvořen jedním, ale i dvěma fragmenty.
- Typ III – skořápkový typ (smal-shell type, 14 %) je tvořen drobnými fragmenty kortikalis zadní hrany.
Haraguchiho klasifikace je v některých směrech problematická. Anatomie fragmentů byla hodnocena pouze na transverzálních řezech. Chybělo hodnocení vycházející z 2D CT či 3D CT rekonstrukcí, které by ukázaly skutečný tvar fragmentu.
Anatomická 3D CT klasifikace
V roce 2015 jsme publikovali 3D CT klasifikaci zlomenin zadní hrany tibie vzniklou na základě analýzy souboru 141 pacientů s trimalleolární zlomeninou hlezna (Obr. 7) [34]. U všech pacientů byly provedeny CT řezy ve třech základních rovinách (Obr. 8, 9) a v 91 případech byly provedeny i 3D CT rekonstrukce [34]. Níže vzniklou klasifikaci jsme následně testovali na dalších 169 pacientech, kdy u všech byly k dispozici 3D CT rekonstrukce [35−37]. Popsali jsme čtyři základní typy zlomenin zadní hrany distální tibie (Obr. 10), (Tab. 1,2):
Obr. 7. Anatomická 3D CT klasifikace z r. 2015 [34] Jednotlivé typy na rtg bočných snímcích. Fig. 7: Anatomical 3D CT classification published in 2015 [34] Individual types on lateral radiographs. ![Anatomická 3D CT klasifikace z r. 2015 [34]
Jednotlivé typy na rtg bočných snímcích.
Fig. 7: Anatomical 3D CT classification published in 2015 [34]
Individual types on lateral radiographs.](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/c3873d12df8c1d3f08eefcd31829ccfe.jpg)
Obr. 8. Anatomická 3D CT klasifikace z r. 2015 [34] Jednotlivé typy z Obr. 6 na CT sagitálních CT řezech. Fig. 8: Anatomical 3D CT classification published in 2015 [34] Individual types from Fig. 6 on sagittal CT scans. ![Anatomická 3D CT klasifikace z r. 2015 [34]
Jednotlivé typy z Obr. 6 na CT sagitálních CT řezech.
Fig. 8: Anatomical 3D CT classification published in 2015 [34]
Individual types from Fig. 6 on sagittal CT scans.](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/fa9ef7209b573630ca96a1a3c6272ae7.jpg)
Obr. 9. Anatomická 3D CT klasifikace z r. 2015 [34] Jednotlivé typy z Obr. 6 na CT transverzálních CT řezech. Fig. 9: Anatomical 3D CT classification published in 2015 [34] Individual types from Fig. 6 on transverse CT scans. ![Anatomická 3D CT klasifikace z r. 2015 [34]
Jednotlivé typy z Obr. 6 na CT transverzálních CT řezech.
Fig. 9: Anatomical 3D CT classification published in 2015 [34]
Individual types from Fig. 6 on transverse CT scans.](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/425c5118e35223deadc9f203821dd6cd.jpg)
Obr. 10. Anatomická 3D CT klasifikace z r. 2015 [34] Jednotlivé typy z Obr. 6 na 3D CT rekonstrukcích. Typ 1 – extraincisuralní fragment, Typ 2 – posterolaterální fragment, Typ 3 – dvojitý fragment s postižením mediálního kotníku, Typ 4 – velký triangulární fragment. Horní pás ukazuje jednotlivé typy v pohledu z laterální strany po subtrakci fibuly. Je dobře hodnotitelné postižení incisura fibularis tibiae. Ve středním pásu pohled z dorzální strany. Zde je patrný základní tvar fragmentu. V dolním pásu pohled do tibiofibulární vidlice po subtrakci talu. V tomto pohledu lze hodnotit rozsah postižení kloubní plochy distální tibie. Fig. 10: Anatomical 3D CT classification published in 2015 [34] Individual types from Fig. 6 on 3D CT reconstructions. Type 1 – extraincisural fragment, Type 2 – posterolateral fragment, Type 3 – two- part fragment with involvement of medial malleolus, Type 4 – large triangular fragment. Figures in the upper row show individual fracture types from the lateral view after subtraction of the fibula, allowing proper assessment of involvement of the incisura fibularis tibiae; the middle row includes figures from the posterior view, showing the basic shape of the fragment; and figures in the lower row show the tibiofibular mortise after subtraction of the talus, allowing assessment of involvement of the articular surface of the distal tibia. ![Anatomická 3D CT klasifikace z r. 2015 [34]
Jednotlivé typy z Obr. 6 na 3D CT rekonstrukcích. Typ 1 – extraincisuralní fragment, Typ 2 – posterolaterální fragment, Typ 3 – dvojitý fragment s postižením mediálního kotníku, Typ 4 – velký triangulární fragment. Horní pás ukazuje jednotlivé typy v pohledu z laterální strany po subtrakci fibuly. Je dobře hodnotitelné postižení incisura fibularis tibiae. Ve středním pásu pohled z dorzální strany. Zde je patrný základní tvar fragmentu. V dolním pásu pohled do tibiofibulární vidlice po subtrakci talu. V tomto pohledu lze hodnotit rozsah postižení kloubní plochy distální tibie.
Fig. 10: Anatomical 3D CT classification published in 2015 [34]
Individual types from Fig. 6 on 3D CT reconstructions. Type 1 – extraincisural fragment, Type 2 – posterolateral fragment, Type 3 – two- part fragment with involvement of medial malleolus, Type 4 – large triangular fragment. Figures in the upper row show individual fracture types from the lateral view after subtraction of the fibula, allowing proper assessment of involvement of the incisura fibularis tibiae; the middle row includes figures from the posterior view, showing the basic shape of the fragment; and figures in the lower row show the tibiofibular mortise after subtraction of the talus, allowing assessment of involvement of the articular surface of the distal tibia.](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/7c6420e3cd24b02ded973cff9e6ecd6f.jpg)
Tab. 1. Základní charakteristiky poranění Tab. 1: Basic characteristic of injury 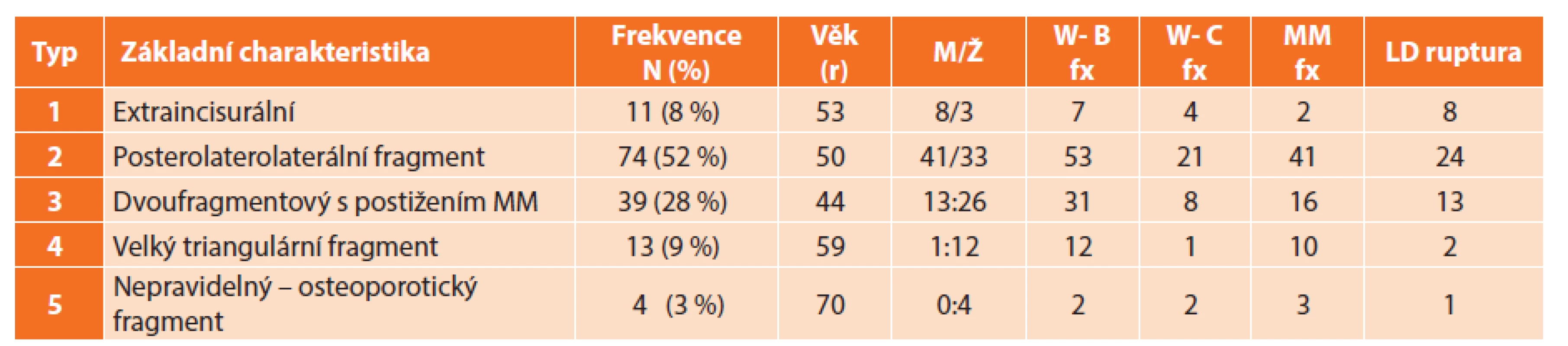
Vysvětlivky: N – počet, r – roky, M/Ž – muži/ženy, W – Weber, fx – zlomenina, MM – medialní malleolus, LD – lig. deltoideum. N – number of fractures, r – years, M/Ž – male/female, fx – fracture, MM – medial malleolus, LD – deltoid ligament. Tab. 2. Anatomické charakteristiky jednotlivých typů zlomenin zadního malleolu Tab. 2: Anatomical characteristic of individual fragment of psterior malleolus 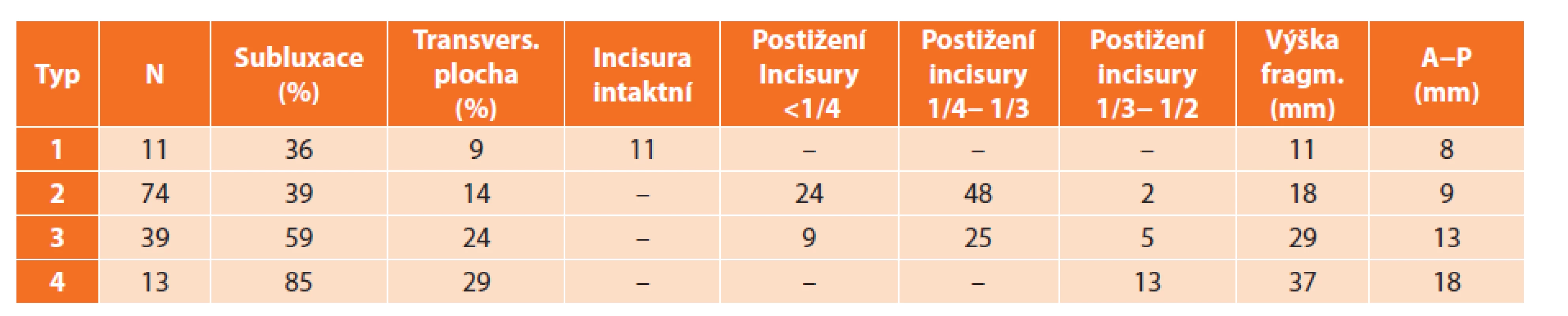
Vysvětlivky: A−P – předozadní rozměr fragmentu, anteroposterior diametr of fragmen, subluxace – subluxation, transvers. – transversal surface, incisura intaktní – intact fibular notch, postižení incisury – involvement of fibular notch, výška fragmentu – fragment high. Typ 1 – extraincisurální fragment: Tento typ jsme zaznamenali u 11 pacientů (8 %). Ve všech případech byla incisura fibularis tibiae intaktní. Relativně malý fragment vždy nesl kloubní chrupavku. K posterolaterální subluxaci talu došlo pouze v 1 případě (9 %).
Tvar fragmentu byl variabilní. Většinou ho tvořilo samotné tuberculum posterius tibie, ale v některých případech to bylo tuberculum posterius společně s mediálním okrajem distální tibie, vzácněji pak pouze tento mediální okraj (Obr. 11). Výška fragmentu se pohybovala mezi 6 až 17 mm, v antero-posteriorním směru měřil úlomek 7 až 10 mm. Celková průměrná plocha fragmentu v transverzálním řezu činila 9 % celého transverzálního průřezu tibiálního pilonu.
Obr. 11. Variabilita typu 1 (extraincisurální fragment) na 3D CT rekonstrukcích a – fragment je tvořen pouze tuberculum posterius tibiae, b – fragment je tvořen tuberculum posterius tibiae a přilehlou částí zadní hrany tibie, c – fragment je tvořen mediální částí zadní hrany tibie a zasahuje do sulcus malleolaris. Fig. 11: Variability of type 1 (extraincisural fragment) on 3D CT reconstructions a – fragment is formed only by tuberculum posterius tibiae, b - fragment is formed by tuberculum posterius tibiae and the adjacent posterior tibial edge, c – fragment is formed by the medial part of posterior tibial edge with involvement of the malleolar groove. 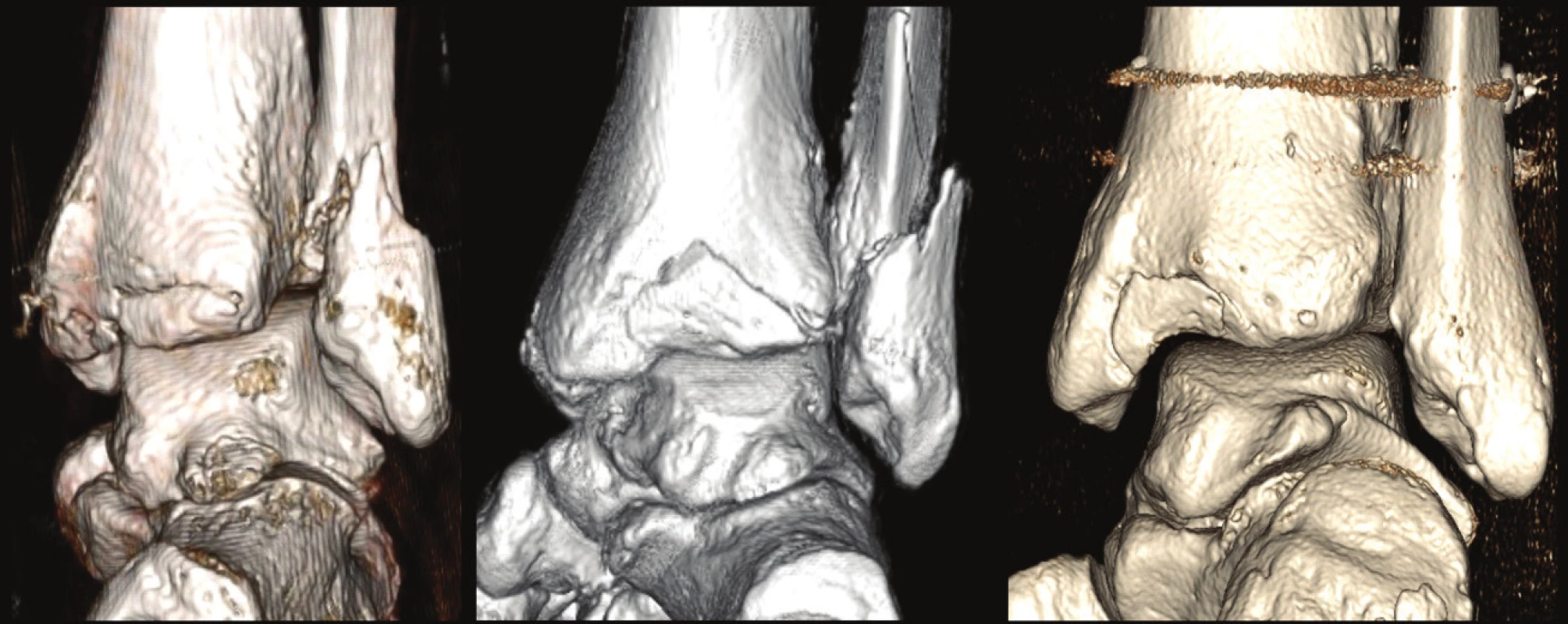
Typ 2 – posterolaterolaterální fragment: Tento typ byl nejčastější, 74 případů (52 %). Šlo o posterolaterální fragment variabilní velikosti, vždy zasahující do incisury tibie. K subluxaci či luxaci talu došlo v 29 případech (39 %).
Ve většině případů tvořilo úlomek pouze tuberculum posterius tibiae. Méně často zasahoval mediálně až k sulcus malleolaris. V některých případech byl úlomek velmi malý a nesl pouze laterální část tuberculum posterius tibiae (Obr. 12). Specifický pro tento typ zlomenin byl drobný interkalární fragment patrný nejlépe na sagitálních řezech a většinou impaktovaný do spongiózy distální tibie (Obr. 8). Výška fragmentu byla 6 až 27 mm, v antero-posteriorním směru měřil 7 až 10 mm. Průměrná plocha fragmentu činila 14 % průměru pilonu.
Obr. 12. Variabilita typu 2 (posterolaterální fragment) na transverzálních CT řezech a – malý fragment s minimálním postižením incisura fibularis tibiae, b – typický fragment s postižením jedné třetiny incisura fibularis tibie, c – velký fragment s patrným interkalárním fragmentem. Fig. 12: Variability of type 2 (posterolateral fragment) on transversal CT scans a – small fragment with minimal involvement of the fibular notch, b – typical fragment with involvement of one third of the fibular notch, c – large fragment with visible intercalary fragment. 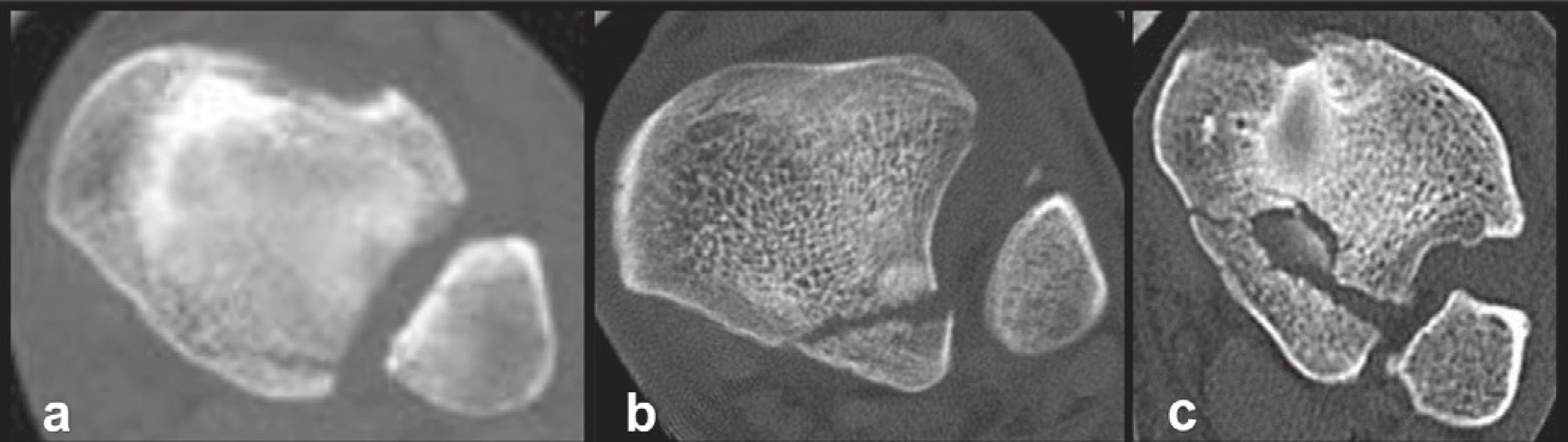
Typ 3 – posteromediální dvojitý fragment: Tento typ byl identifikován ve 39 případech (28 %). K subluxaci či luxaci talu došlo 23krát (59 %).
Fragment byl až na jedinou výjimku tvořen dvěma triangulárními částmi, posterolaterální a posteromediální. Posteromediální část byla většinou vyšší než část posterolaterální. Lomná linie oddělující fragment zasahovala mediálně vždy do zadního kolikulu či interkolikulárního žlábku vnitřního kotníku (Obr. 13). Fragment tak vždy nesl celý posteromediální obvod distální tibie. Posterolaterálně odděloval ve většině případů jednu čtvrtinu až třetinu zadní části incisury tibie. Výška fragmentu se pohybovala mezi 24 až 35 mm, v antero-posteriorním rozměru mezi 7 až 16 mm. Průměrná plocha fragmentu činila 24 % průměru celého pilonu.
Obr. 13. Variabilita typu 3 (dvoufragmentový typ) na transverzálních CT řezech Obrázky a, b, c, d ukazují různou velikost fragmentů, různých rozsah postižení incisura fibularis tibiae a mediálního kotníku. Fig. 13: Variability of type 3 (two-part fragment) on transverse CT scans Figures a, b, c, d demonstrate variable size of fragments, variable involvement of the fibular notch and medial malleolus. 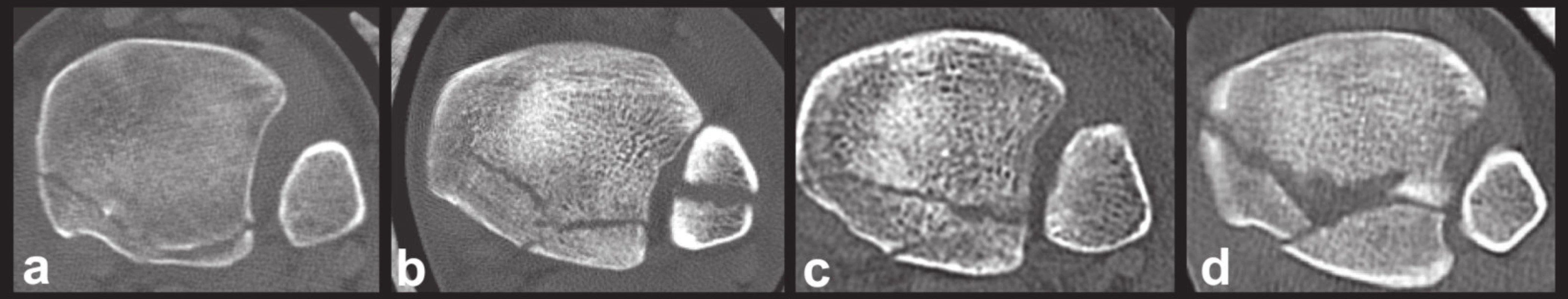
Typ 4 – velký posterolaterální triangulární fragment: Tento typ se vyskytl u 13 pacientů (9 %). K subluxaci či luxaci talu došlo 11krát (85 %).
Základní anatomickou charakteristikou fragmentu byl tvar vysokého trojhranu a odlomení dorzální poloviny fibulární incisury ve všech případech. Lomná linie obvykle zasahovala až k sulcus malleolaris, výjimečně do něj či do zadního kolikulu (Obr. 14). Nikdy jsme nezaznamenali malý interkalární fragment specifický pro typ 2. Výška fragmentu dosahovala 30 až 46 mm, antero-posteriorní rozměr 17−19 mm. Průměrná plocha fragmentu nesla 29 % průměru celého pilonu.
Obr. 14. Variabilita typu 4 (velký tringulární fragment) na transverzálních CT řezech a – typický fragment oddělený laterálně od sulcus malleolaris, b – fragment zasahující do sulcus malleolaris, c – fragment zasahující do colliculus posterior, d – fragment zasahující do sulcus intercollicularis. Fig. 14: Variability of type 4 (large triangular fragment) on transverse CT scans a – typical fragment separated laterally from the malleolar groove, b – fragment propagates into the malleolar groove, c – fragment involving colliculus posterior, d – fragment involving the intercollicular groove. 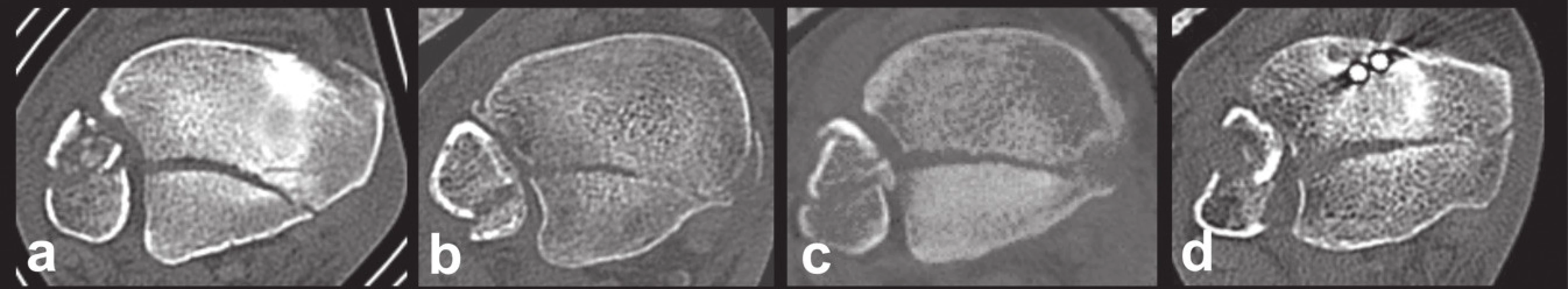
Neklasifikované případy: U 4 (3 %) starších pacientek (průměrný věk 70 roků) jsme nebyli schopni podle uvedených kritérií klasifikovat zlomeninu zadní hrany, ačkoli u všech byly provedeny 3D CT rekonstrukce. Důvodem byla značná kominuce úlomků, zřejmě způsobená osteoporózou.
Zlomeniny zadního malleolu versus parciální zlomeniny pilonu: Jasná hranice mezi zlomeninami zadního malleolu u luxačních zlomenin a parciálními zlomeninami pilonu neexistuje. Tyto zlomeniny v sebe plynule přecházejí. Je to dáno i tím, že na jejich vzniku se podílejí v různém poměru avulzní, střižné a kompresní síly. Příkladem může být typ 2, kdy k odlomení hlavního fragmentu nesoucího úpon vazu dochází avulzí, kdežto malý interakalární fragment vzniká tlakem (kompresí) při subluxaci talu. Typ 3 a 4 tak představují z hlediska velikosti fragmentu(ů) přechod k parciálním zlomeninám pilonu. Proto někteří autoři [38, 39] hovoří o „posterior pilon fractures“. V každém případě je otázka hranice otázkou konvence. Haraguchi [33] považuje za hranici transmalleolární osu. My jsme jako hranici používali linii spojující střed tibiální incisury a interkolikulární žlábek. Pokud nesl fragment více než polovinu incisury nebo lomná linie zasahovala do colliculus anterior, hodnotili jsme poranění jako parciální zlomeninu pilonu tibie.
Srovnání jednotlivých klasifikací
V současné době panuje shoda, že tvar odlomeného fragmentu a průběh lomných linií není možné určit ze standardních rtg snímků [40–42]. Stejně tak to není zcela možné určit z peroperačních nálezů, neboť silný periost a mohutné lig. tibiofibulare posterius překrývají odlomený fragment(y). To je patrné u Weberovy [30] a Heimovy klasifikace [32]. Naše CT nálezy nemohou potvrdit existenci extraincisurálního posteromediálního fragmentu Weberovy klasifikace, který se navíc vyskytuje mnohem častěji, než autor uvádí. V případě AO a Heimovy klasifikace [32] se rozcházíme v otázce extraartikulárních fragmentů. Ve všech námi analyzovaných případech nesl odlomený fragment kloubní plochu distální tibie. Posoudit tento fakt peroperačně není vzhledem k výše uvedeným anatomickým důvodům možné. Na straně druhé lze v Heimově klasifikaci nalézt všechny námi popsané typy s výjimkou typu 3.
Haraguchiho CT klasifikace [33] vychází pouze z transverzálních řezů, což je pro posouzení tvaru fragmentu a průběhu lomných linií nedostatečné. V naší 3D CT klasifikaci odpovídá řazení jednotlivých typů nárůstu velikosti kloubní plochy nesené fragmentem a nestabilitě zlomeniny [34]. Dále zohledňuje postižení tibiální incisury, které se ukazuje jako velmi významné z hlediska repozice distální fibuly (Tab. 1 a 2).
Klinický význam klasifikace zlomenin zadního malleolu
Recentní CT studie prokázaly, že poranění zadního malleolu jsou mnohem komplexnější a variabilnější, než jsme se dříve domnívali [12−14,33,34]. Při úvahách, zda zvolit při jejich léčbě konzervativní či operační postup, je třeba si uvědomit, jaký je důsledek odlomení zadní hrany. Podle velikosti fragmentu a jeho lokalizace dochází:
- k inkongruenci tibiotalárního kloubu,
- k nestabilitě tibiotalárního kloubu,
- k porušení integrity incisura fibularis tibiae,
- k nestabilitě tibiofibulární vidlice.
Naopak repozicí a fixací odlomeného zadního malleolu obnovíme stabilitu a kongruenci tibiotalárního kloubu (především typ 4), obnovíme integritu incisura fibularis tibie a tím usnadníme repozici distální fibuly a obnovíme i stabilizační funkci lig. tibiofibulare posterius, které svým tahem napomáhá reponovat distální fibulu do incisury (typ 2), současně obnovíme i stabilitu tibiofibulární vidlice (typ 2) [4−7,9−11,35−37]. Znalost typu zlomeniny zadního malleolu je při tomto rozhodování nezbytná. Význam její repozice a osteosyntézy je však nutné posuzovat vždy v kontextu všech poranění hlezna.
Závěr
Zlomeniny zadního malleolu jsou z hlediska velikosti a tvaru značně variabilní. Prosté rtg snímky jsou pro jeho diagnostiku nedostatečné. Pro detailní posouzení tvaru fragmentu a průběhu lomných linií je nezbytné CT vyšetření ve všech třech rovinách a následné 3D CT rekonstrukce.
Článek vznikl v rámci řešení projektu AZV ČR 16-28458A: Trimaleolární zlomeniny hlezna – CT diagnostika zlomenin zadní hrany tibie, jejich CT klasifikace, operační léčba.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
prof. MUDr. Jan Bartoníček, DrSc.
Klinika ortopedie 1. LF UK a ÚVN Praha
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: bartonicek.jan@seznam.cz
Zdroje
1. Harper MC, Hardin G. Posterior malleolar fractures of the ankle associated with external rotation-abduction injuries. Results with and without internal fixation. J Bone Joint Surg 1988;70-A:1348−56.
2. Heim U. Trimalleoar fractures: Late results after fixation of the posterior fragment. Orthopedics 1989;12 : 1053−9.
3. Jaskulka RA, Ittner G, Schedl R. Fractures of the posterior tibial margin: their role in the prognosis of malleolar fractures. J Trauma 1989;29 : 1565−70.
4. Gardner MJ, Brodsky A, Briggs SM, et al. Fixation of posterior malleolar fractures provides greater syndesmotic stability. Clin Orthop Relat Res 2006;447 : 165−71.
5. Bois AJ, Dust W. Posterior fracture dislocation of the ankle: technique and clinical experience using a posteromedial surgical approach. J Orthop Trauma 2008; 22 : 629−36.
6. van den Bekerom MP, Haverkamp D, Kloen P. Biomechanical and clinical evaluation of posterior malleolar fractures. A systematic review of the literature. J Trauma 2009; 66 : 279−84.
7. Heim D, Niederhauser K, Simbray N. The Volkmann dogma: a retrospective, long-term, single-center study. Eur J Trauma Emerg Surg 2010;36 : 515−9.
8. Náhlík D, Hart R, Kozák T, et al. Osteosyntéza zadní hrany tibie – ano či ne? Úraz Chir 2011;19 : 64−70.
9. Rammelt S, Heim D, Hofbauer LC, et al. Probleme und Kontroversen in der Behandlung von Sprunggelenkfrakturen. Unfallchirurg 2011;114 : 847−60.
10. Streubel PN, McCormick JJ Gardner MJ. The posterior malleolus: should it be fixed and why? Curr Orthop Prax 2011;22 : 17−24.
11. Bartoníček J, Kostlivý K, Trešl I. Zlomeniny zadní hrany tibie u zlomenin hlezna. Rozhl Chir 2012;91 : 506−12.
12. Yao L, Zhang W, Yang G, et al. Morphologic characteristics of the posterior malleolar fragment: a 3-D computer tomography based study. Arch Orthop Trauma Surg 2014;134 : 389−94.
13. Evers J, Barz L, Wähnert D, et al. Size matters: The influence of posterior fragment on patient outcomes in trimalleolar ankle fractures. Injury 2015;46 Suppl4:S109−S113.
14. Magnus L, Meijer DT, Stufkens SA, et al. Posterior malleolar fracture patterns. J Orthop Trauma 2015;29 : 428−35.
15. Destot E. Traumatisme du pied et rayons X. Paris, Masson 1911.
16. Henderson MS. Trimalleolar fractures of the ankle. Surg Clin N Am 1932;12 : 867−72.
17. Lauge N. Fractures of the ankle. Arch Surg 1948;56 : 259−317.
18. Bartoníček J. Avulsed posterior edge of tibia – Earle’s or Volkmann’s triangle? J Bone Joint Surg 2004;86B:746−50.
19. Bartoníček J, Kostlivý K. Historie zlomeniny zadní hrany tibie u luxačních zlomenin hlezna. Ortopedie 2014;8 : 132−6.
20. Earle H. Simple, succeeded by compound dislocation forwards, of the inferior extremity of the tibia, with fracture of its posterior edge, comminuted fracture of the fibula, amputation of the leg, and death. Lancet 1828-29;II/6 : 346−8.
21. Volkmann R. Beiträge zur Chirurgie anschliessend an einen Bericht über die Thätigkeit der chirurgischen Universitätsklinik zu Halle im Jahre 1873. Cbl Chir 1875;2 : 353−8.
22. Lounsbury BF, Metz AR. Lipping fracture of lower articular end of tibia. Arch Surg 1922;5 : 678−90.
23. Leveuf J. Traitment des fractures et luxations des membres. Paris, Masson 1925.
24. Nelson MC, Jensen NK. The treatment of trimalleolar fractures of the ankle. Surg Gynec Obst 1940;71 : 509−14.
25. Bartoníček J. Anatomy of the tibiofibular syndesmosis and its clinical relevance. Surg Radiol Anat 2003;25 : 379−86.
26. Chaput V. Les fractures malléolaires du cou-de-pieds et les accidents du travail. Paris, Masson 1907.
27. Grondahl NB. Fractura marginalis posterior tibiae og andre bruddkomplikationer ved ankelbrudd. Norsk Mag F Laegevidensk 1913;11 : 737 (citováno podle Lauge[17]).
28. Souligoux. Des fractures du cou-de-pied. Tribune Med 1913;47 : 1 (citováno podle Lauge[17]).
29. Ashhurst APC, Bromer RS. Classification and mechanism of fractures of the leg bones involving the ankle. Arch Surg 1922;4 : 51−129.
30. Weber BG. Die Verletzungen des oberen Sprunggelenkes. Bern, Huber 1966.
31. Heim U. Indikation und Technik der Stabilisierung des hinteren Kantendreiecks nach Volkmann bei Malleolarfrakturen. Unfalheilkunde 1982;85 : 388−94.
32. Müller ME, Nazarian S, Koch P, et al. The comprehensive classification of long bones. Berlin, Springer 1987.
33. Haraguchi N, Haruyama H, Toga H, et al. Pathoanatomy of posterior malleolar fractures of the ankle. J Bone Joint Surg 2006;88-A:1085−92.
34. Bartoníček J, Rammelt S, Kostlivý K, et al. Anatomy and classification of the posterior tibial fragment in ankle fractures. Arch Orthop Trauma Surg 2015;135 : 506−16.
35. Bartoníček J, Rammelt S, Tuček M, et al. Posterior malleolar fractures of the ankle. Eur J Trauma Emerg Surg 2015;41 : 587−600.
36. Mittlmeier T, Bartoníček J, Rammelt S. Das posteriore Tibiakantenfragment bei der Fraktur des oberen Sprunggelenks. FussSprungg 2016;14 : 79−93.
37. Bartoníček J, Rammelt S, Tuček M. Posterior malleolar fractures: Changing concepts and recent developments. Foot Ankle Clin N Am 2017;22 : 125−45.
38. Klammer G, Kadakia AR, Joos DA, et al. Posterior pilon fractures: A retrospective case series and proposed classification system. Foot and Ankle Int 2013;34 : 189−99.
39. Switaj PJ, Weatherford B, Fuchs D, et al. Evaluation of posterior malleolar fractures and the posterior pilon in operatively treated ankle fractures. Foot Ankle Int 2014;35 : 886−95.
40. Ferries JS, DeCoster TA, Firoozbakhsh KK, et al. Plain radiographic interpretation in trimalleolar ankle fractures poorly assesses posterior fragment size. J Orthop Trauma 1994;8 : 328−31.
41. Buchler L, Tannast M, Bonel HM, et al. Reliability of radiologic assessment of the fracture anatomy at the posterior tibial plafond in malleolar fractures. J Orthop Trauma 2009;23 : 208−12.
42. Meijer DT, de Muinck Keizer RJO, et al. Diagnostic accuracy of 2-dimensional computed tomography for articular involvement and fracture pattern of posterior malleolar fractures. Foot Ankle Int 2016;37 : 75−82.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Poranění pohybového aparátuČlánek Zlomeniny báze 5. metatarzu
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2018 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Poranění pohybového aparátu
- Klasifikace zlomenin zadní hrany tibie u zlomenin hlezna
- Zlomeniny báze 5. metatarzu
- Klasifikace zlomenin těla lopatky
- Anatomie zlomenin dolního úhlu lopatky
- Kvalita operačnej liečby nefrolitiázy: čo na ňu vplýva?
- Naše zkušenosti s levostranným retroperitoneálním přístupem při řešení výdutí břišní aorty
- Vliv průkazu cirkulujících nádorových buněk na přežívání pacientů s karcinomem pankreatu – pětileté výsledky
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Zlomeniny báze 5. metatarzu
- Klasifikace zlomenin zadní hrany tibie u zlomenin hlezna
- Klasifikace zlomenin těla lopatky
- Anatomie zlomenin dolního úhlu lopatky
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



