-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Chirurgické řešení rozsáhlého postradiačního defektu u pacientky po 33 letech od léčby karcinomu prsu − kazuistika
Surgical solution of the extensive post-radiation defect developped 33 years after radiotherapy for breast carcinoma − case report
Introduction: Damage of the skin and its underlying structures is a common side effect of radiotherapy. These conditions limit further treatment and dealing with these complications is a routine practice of clinical oncologist. The majority of the complications are immediate, with a perspective of healing ad integrum within a few weeks. Less frequently, but sometimes with severe manifestations, chronic toxicity occurs belatedly after months, or even many years after irradiation, in form of post-radiation ulcer, for instance with potential of secondary malignant transformation. Regarding surgery, it might be one of the most challenging chronic wounds to treat. In extreme cases, extensive resection of the entire affected area is needed, inevitably ending with demanding reconstruction of the resulting defect.
Case report: This case report presents a female patient with rapidly progressive post-radiation chest wall defect 33 years after the irradiation, when relatively insignificant skin injury occured. Prior to this sudden deterioration, only long-term, non-progressive changes, without a cutaneous defect, were described during the dispensarisation. After a protracted outpatient treatment with unsatisfactory results, when the patient repeatedly refused mastectomy, the condition inevitably led to the complex surgical procedure with necessary cooperation of breast, plastic and thoracic surgeons.
Conclusion: Although changes of the similar severity rarely occur even after many years following the treatment, we haven‘t found such a dramatic change of the patient’s condition three decades after the therapy with urgency of this type of complex, surgical intervention in current literature.
Keywords:
radiotherapy − breast carcinoma − post-radiation defect − breast and plastic surgery − case report
Autori: T. Staněk 1; V. Fait 1,2; Z. Chaloupková 1
; V. Jedlička 1,2; D. Princ 3,4; O. Coufal 1,2
Pôsobisko autorov: Klinika radiační onkologie, Lékařská fakulta Masarykovy univerzity, Brno 1; Klinika operační onkologie, Masarykův onkologický ústav, Brno 2; Klinika operační onkologie, Lékařská fakulta Masarykovy univerzity, Brno 3; Klinika radiační onkologie, Masarykův onkologický ústav, Brno 4
Vyšlo v časopise: Rozhl. Chir., 2021, roč. 100, č. 4, s. 186-191.
Kategória: Kazuistika
doi: https://doi.org/10.33699/PIS.2021.100.4Súhrn
Úvod: Poškození kůže s hlubšími podkožními strukturami jsou častými nežádoucími účinky radioterapie. Limitují pak možnosti jejího pokračování a léčba následných komplikací je rutinní náplní praxe radiačního onkologa. Většinově se jedná o projevy akutní s perspektivou zhojení v řádech týdnů ad integrum. Méně často, avšak nezřídka s vážnými projevy, se objevuje toxicita chronická v horizontu měsíců, nebo dokonce mnoha let po ozařování, mající podobu postradiačního vředu s potenciálem vzniku sekundární malignity. Stran chirurgie se může jednat o jednu z nejobtížněji léčitelných chronických lézí, kdy je v extrémních případech k jejich vyléčení potřebná extenzivní resekce celé oblasti defektu a hlubších struktur s navazujícím komplexním, plasticko-chirurgickým, výkonem.
Kazuistika: Tato kazuistika prezentuje rychle progredující zhoršení chronických postradiačních změn v oblasti levého prsu, k němuž došlo po 33 let od radioterapie, a to po zcela nezávažné traumatizaci kůže. Před tímto zvratem byly u pacientky v rámci dispenzarizace popsány pouze dlouhodobě stacionární změny běžného charakteru. Po vleklém ambulantním ošetřování defektu s neuspokojivými výsledky, kdy pacientka opakovaně odmítala radikální výkon ve smyslu sanační mastektomie, nakonec stav pro rychlou progresi nálezu vyústil v komplexní chirurgický výkon s nutnou spoluprací mammárního, plastického a hrudního chirurga.
Závěr: Ačkoli se změny podobného charakteru vzácněji vyskytují i s odstupem mnoha let s podobnou závažností, nenacházíme v literatuře popsán podobně dramatický vývoj a následnou progresi po třech desetiletích od terapie, vyžadující takto rozsáhlou intervenci.
Klíčová slova:
radioterapie – karcinom prsu − postradiační defekt − mammární a plastická chirurgie – kazuistika
Úvod
Radioterapie má v komplexní onkologické léčbě zhoubných nádorů prsu po dlouhá desetiletí svůj zcela nezastupitelný význam. Indikační kritéria a její zařazení v managementu onemocnění se v průběhu let dynamicky mění, mimo jiné, díky stále progresivnějším metodám ozařování s důrazem na minimalizaci poškození okolních tkání a tím minimalizaci nežádoucích účinků [1].
Toxicita ionizujícího záření však vždy byla a bude základním úskalím radiační onkologie, a to jak v přímé časové návaznosti na ozařování, tak v horizontu mnoha let. V rámci RT prsu se jedná o její projevy zasažením struktur od kůže až po nitrohrudní orgány, srdce a velké cévy nevyjímaje [2]. Často také bývají popisovány neuropatie brachiálního plexu [3]. V neposlední řadě, úměrně s celkovou dávkou aplikovaného záření, roste riziko vzniku sekundárních malignit, kterými jsou v této oblasti nejčastěji sarkomy [4].
Mechanismy jejich vzniku jsou definovány až do podrobných, molekulárně genetických úrovní, na něž přímo navazuje intenzivní zkoumání se záměrem pozitivně ovlivnit a podpořit hojení těchto defektů. I přesto chirurgie vždy byla, je a nevyhnutelně bude základem terapie pokročilých lézí, jimž se věnuje tato kazuistika.
Obecně lze toxicitu rozlišit na akutní a chronickou (opožděnou), přičemž každá má svá specifika, co se terapeutických přístupů týče.
Kazuistika
Žena 83 let, hmotnost: 63 kg, výška: 165 cm, v osobní anamnéze výskyt esenciální hypertenze, dyslipidemie, stenóza arteria carotis communis vpravo a arteria carotis interna téže strany, bez koronární intervence, dále cholecystolithiáza, hernia inguinalis vpravo, varixy dolních končetin, středně těžká anémie, hraniční sideremie a málo významná aortální stenóza, v rodině pak výskyt karcinomu prsu u sestry matky. Pacientka, t. č. starobní důchodkyně, dříve pracovala jako hygienička.
Počátkem roku 1978 pacientka přišla k lékaři pro bolestivou, hmatnou rezistenci v levém prsu, která byla diagnostikována jako karcinom, dle dokumentace T2aN0M0, biopticky verifikovány shluky nádorových buněk, suspektně mammárního origa, blíže v dokumentaci nespecifikovány.
Mammární komisí byla indikována neoadjuvantní radioterapie na oblast levého prsu s následnou mastektomií. Z dokumentace a ozařovacích protokolů bylo zjištěno, že pacientka v roce 1978 absolvovala RT na oblast levého prsu a axily technikou 4 polí (označených jako levá mamma od sterna, levá mamma od axily, levý nadklíček a levá axila) do dávky 50 Gy/20 frakcí kobaltovým přístrojem (Co60 − kobalt 60). Po ukončení ozařování kobaltovým přístrojem pacientka, navzdory indikované a již naplánované elektivní mastektomii, operační výkon odmítla, a proto bylo rozhodnuto o pokračování radioterapie v radikálním režimu včetně ozáření axilárních uzlin. Dle protokolu byl ozařován tumorózní infiltrát v prsu technikou jednoho přímého pole do dávky 24 Gy/12 frakcí elektronovým svazkem betatronu o energii 10 MeV. Nemocná byla ošetřována v první sérii RT ambulantně s efektem klinické regrese tumoru, přičemž terapii snášela dobře s výskytem pouze suché radiodermatitis středního stupně. Po druhé sérii tumor klinicky regredoval a další RT proběhla opět bez vážnějších nežádoucích účinků. Po ukončení RT byla ihned v adjuvanci indikována CHT v režimu dvanácti sérií L-PAM (Melphalan) v průběhu jednoho roku. CHT snášela dobře a tumor byl popisován stále v klinické regresi. Dále byla po mnoho let klinicky dispenzarizována s přetrvávající kompletní remisí onemocnění lokálně i v oblasti regionálních lymfatik. V roce 1986 prodělala úraz levého hemithoraxu, který blíže nespecifikovala. Z dokumentace vyplývá, že se jednalo pouze o nekomplikovanou, lehkou kontuzi hrudníku, bez změny lokálního nálezu na levém prsu. V rámci ambulantních kontrol byly nadále popisovány stacionární fibroindurace s teleangiektáziemi bez defektu kožního krytu, či podezření na recidivu onemocnění s nálezem dlouhodobě klasifikovaným jako chronická kožní toxicita Grade 2 a podkoží Grade 3. Mammografická a sonografická vyšetření popisují dle chorobopisu pouze změny v souladu s lokálním nálezem postradiační fibróza s dystrofickými kalcifikacemi bez ložiskových změn. V laboratorních odběrech neprokázána elevace onkomarkerů a nálezy na RTG hrudníku a ultrazvuku břicha byly nesuspektní ze vzdálené disseminace onemocnění. Stav pacientky byl v průběhu let i nadále neměnný až do ambulantní kontroly v březnu roku 2011, kdy byly popsány na levém prsu 2 drobné kožní defekty kryté krustami, které dle pacientky vznikly po iritaci při plavání. Po půl roce se dostavila dle plánu do ambulance, při které se zmínila o lehkém opaření horkou vodou v oblasti levého hemithoraxu. Lékařem byl popsán kožní defekt krytý krustou o rozměru cca 2×3 cm, v hojení per primam. Při další plánované kontrole si stěžovala na špatné hojení dříve popálené oblasti. Dle chorobopisu v terénu ozáření vzniká ulkus cca 2×3 cm, do hloubi 0,5 cm, bez známek zánětu. Pacientka byla proto odeslána k chirurgickému vyšetření, kde byl nález hodnocen totožně, pouze s dodatečným podezřením na infekt v ráně při zjištění, že si pacientka afekci ošetřuje již delší dobu sama, bez odborného doporučení a opakovaně ji máčí v bazénu. Následovaly pravidelné převazy s aplikacemi materiálu pro hojení infikovaných ran, kdy byla pacientka pro horší compliance edukována v samostatných domácích převazech a kombinované péči. Opakovaně byly odebírány kultivace z rány s nasazením antibiotik dle citlivosti. Defekt však zůstával bez náznaků hojení při pokračování zavedeného převazování více než rok, kdy bylo pacientce opakovaně vysvětleno, že konzervativní postup není racionálním řešením a nemá perspektivu úspěšného vyléčení. Pro nehojící se ulkus vyvstalo podezření na malignitu, a proto byla k jejímu vyloučení doporučena biopsie, kterou však pacientka negativním reverzem odmítla a požadovala pokračování zavedeného režimu péče. Vzhledem k dosavadnímu minimálnímu efektu lokální terapie byla opět doporučena sanační mastektomie včetně návrhu rekonstrukce prsu v druhé době. Pacientka stále odmítala jakoukoliv další ambulantní léčbu či operaci a nepřála si dále být ošetřována cestou chirurgické ambulance. Proto byla předána zpět do péče klinického onkologa, kam se však navzdory doporučením dostavila až po třech letech. Recidiva onemocnění byla klinicky vyloučena a lokální nález byl hodnocen stejně jako při poslední kontrole na chirurgické ambulanci. Pacientce byla doporučena návštěva mammárního chirurga a operační sanace defektu s opětovným nesouhlasem. Dalších pět let byly prováděny pravidelné dispenzarizační kontroly, které nepopisují lokální progresi defektu, recidivu onemocnění, nicméně ani tendenci k hojení
V březnu roku 2020 ambulantní zpráva uvádí výrazné subjektivní i objektivní zhoršení ve smyslu bolestivosti, páchnoucí sekrece z rány s prohlubováním léze a pokročilou nekrózou okolních tkání. Pacientka nakonec akceptovala neodkladné vyšetření chirurgem, který potvrdil výraznou progresi hluboké, infikované ulcerace s podezřením na postižení struktur hrudní stěny a indikoval CT vyšetření hrudníku (Obr. 1). V následujících týdnech bylo popisováno další zhoršení nálezu a nekrotický rozpad hluboké, rozměrné ulcerace s podezřením na usuraci struktur hrudní stěny. Rozhodnutí pacientky však nadále zůstalo neměnné, kdy dokonce odmítala podepsat negativní reverz s urgentním výkonem, a proto byla před svědky svěřena do péče praktického lékaře. Po týdnu pro nesnesitelné potíže nakonec sama přišla do ambulance a souhlasila s radikální chirurgickou intervencí. Vzhledem k rozsáhlému postižení, klinicky korelujícímu s CT obrazem, byla evidentně nutná spolupráce plastického i hrudního chirurga. Za necelý měsíc po rozhodnutí pacientky byl po konzultaci mezioborového operačního týmu naplánován termín operace s předpokladem extenzivní resekce hrudní stěny až na plicní pleuru a bezprostředně navazující, technicky náročnou, plastikou vzniklého defektu.
Obr. 1. CT hrudníku – patrná usurace žeber a pleurální adheze
Fig. 1: CT chest scan – noticeable ussurated ribs and pleural adhesions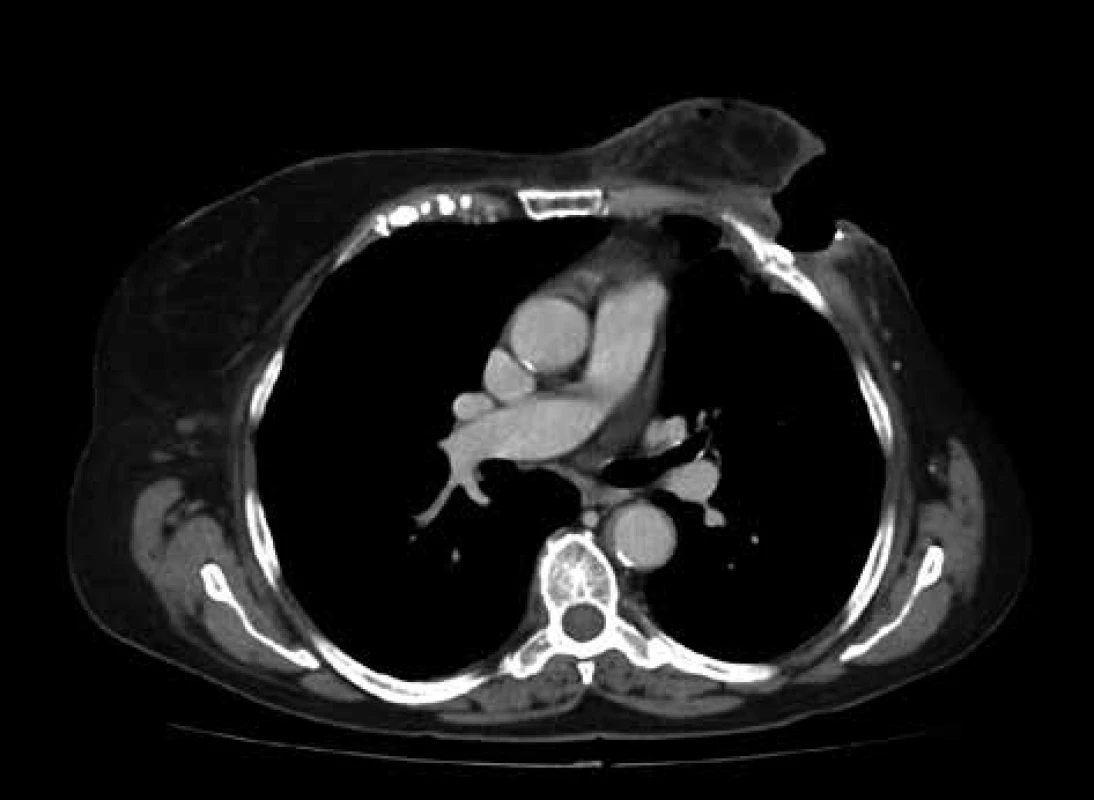
Do provedení výkonu byla pacientka intenzivně ambulantně ošetřována s opakovaným debridement a masivními nekrektomiemi rány, které nevyhnutelně vedly k destrukci prakticky celého prsu (Obr. 2). Byly také odebrány bioptické vzorky k vyloučení malignity pro eventuální optimalizaci rozsahu výkonu, kterou však patolog nepotvrdil.
Obr. 2. Lokální nález defektu před operací
Fig. 2: Preoperative local finding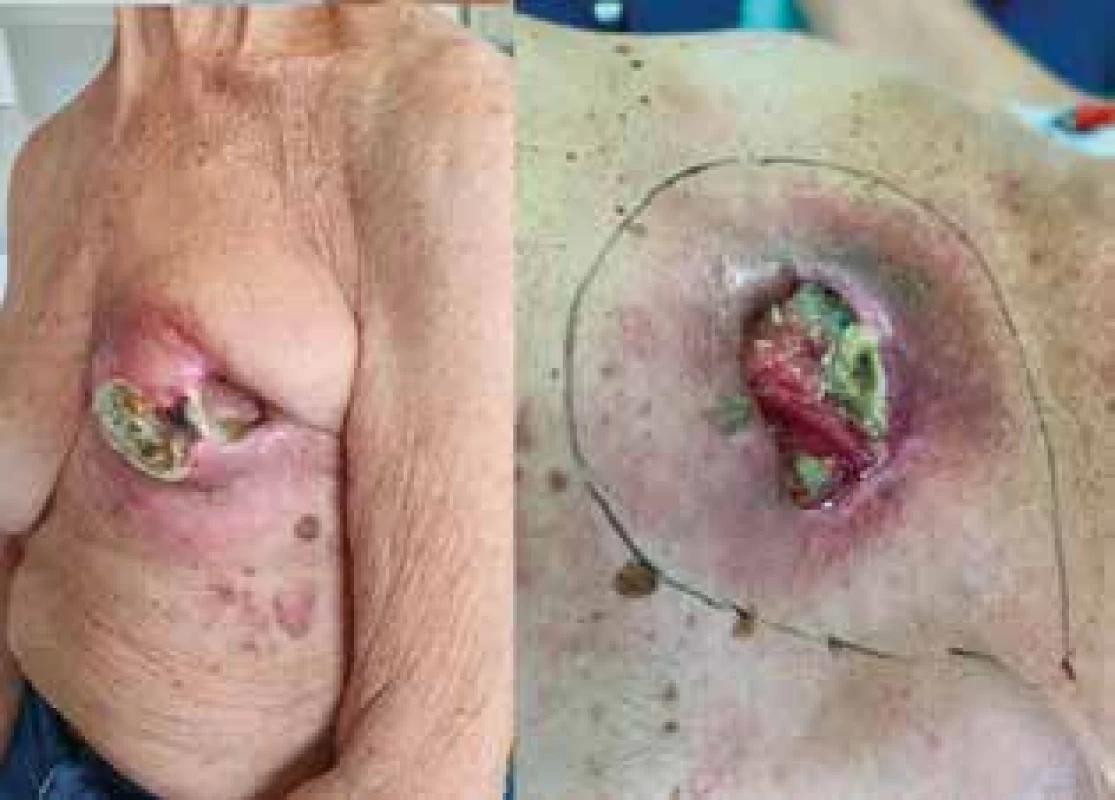
Pacientka byla interně připravena k rozsáhlé a rizikové operaci vzhledem ke komorbiditám, těžké anémii (Hb 86) a iontové dysbalanci (hyperkalemie), anesteziologem klasifikováno ASA III. Vzhledem k předpokládané velikosti defektu po mastektomii a resekci hrudní stěny byl konzultován a k výkonu přizván plastický chirurg z Kliniky plastické a estetické chirurgie.
Samotný operační výkon začal mammární chirurg sanační mastektomií s resekcí pektorálních svalů. Peroperačně bylo potvrzeno postižení hlubokých struktur hrudní stěny s předpokládanou usurací dvou osteolytických žeber s uvolňujícími se sekvestry. Ve výkonu proto pokračoval hrudní chirurg, který dokončil resekci včetně parietální pleury. Při deliberaci adhezí v oblasti linguly levé plíce došlo k poranění nástěnné pleury v rozsahu cca 4×3 cm, které bylo přešito s následnou kontrolou těsnosti sutury. Vzniklý defekt hrudní stěny o ploše cca 15×8 cm byl kryt prolenovou síťkou fixovanou k okolním žebrům jednotlivými stehy s následným zavedením hrudní drenáže (Obr. 3).
Obr. 3. Stav po sanační mastektomii s resekcí hrudní stěny a po implantaci prolene mesh síťky
Fig. 3: Perioperative image showing the patient after mastectomy,chest wall resection andprolene mesh implantation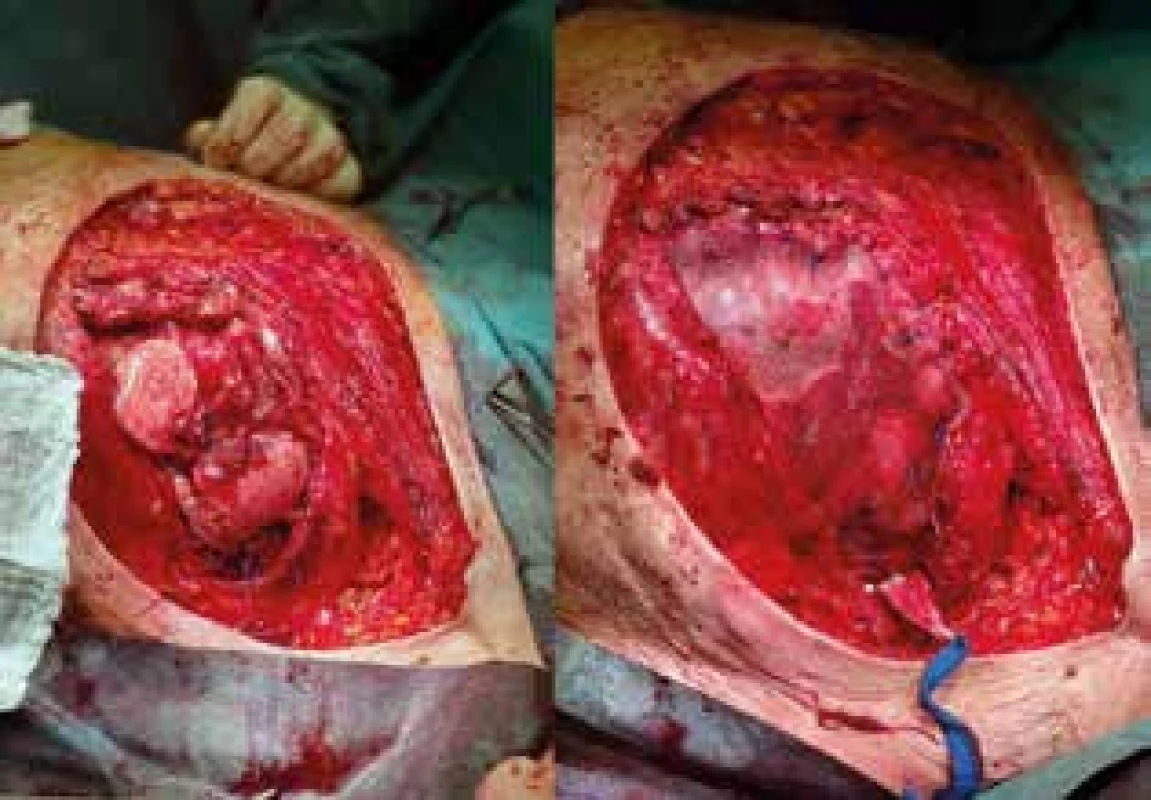
Operaci dokončil tým plastických chirurgů, který se rozhodl z důvodu enormní velikosti defektu, v rozsahu zhruba 25×35 cm, pro jeho uzávěr muskulokutánním lalokem (m. latissimus dorsi) a fasciokutánním lalokem (abdominal advancement flap) s důkladnou drenáží (Obr. 4).
Obr. 4. Stav po rekonstrukci defektu kombinovaným lalokovým posunem
Fig. 4: Finding after plastic surgery reconstruction using combined flaps technique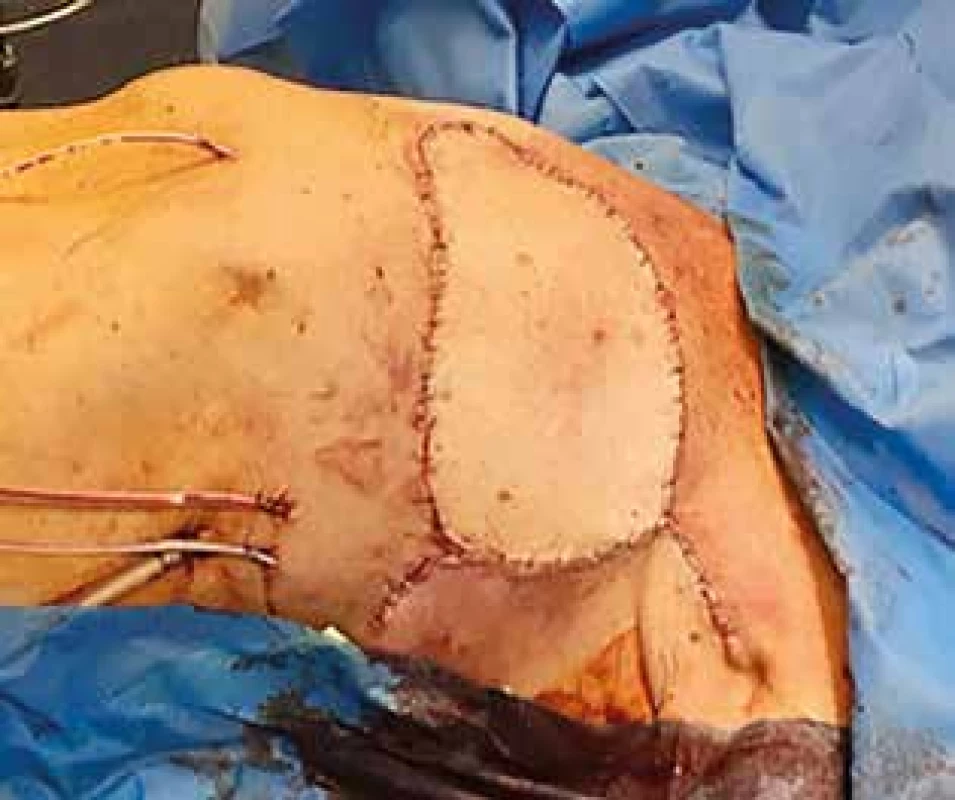
Po výkonu trvajícím 490 minut, krevní ztrátě kolem 1 litru a kontinuální peroperační hypotenzi s nutností podpory oběhu katecholaminy byla pacientka ponechána na UPV v hluboké sedaci a přeložena na ARO. Po následné volumoterapii a podání převodů erytrocytární masy došlo postupně ke zlepšení oběhových parametrů a časnému weaningu s extubací. Ještě do 3. pooperačního dne však byla nutná nízká podpora oběhu noradrenalinem a forsáž diurézy. Profylakticky byl podáván Ampicilin Sulbactam i.v. ve vyšším dávkování s přechodem na p.o. formu 5. pooperační den.
Další průběh byl uspokojivý, bez závažných interních či chirurgických komplikací, adekvátní rozsahu výkonu. Po odstranění hrudní drenáže a doplnění dalších převodů erytrocytární masy nebyla potřebná další kontinuální monitorace vitálních funkcí a pacientka byla ve stabilizovaném stavu 4. pooperační den přeložena na standardní chirurgické oddělení.
Další průběh hospitalizace byl příznivý s vitalitou laloků v celém rozsahu, bez známek ischemizace či infektu (Obr. 5). Po odstranění drénů byla pacientka v celkově dobrém stavu propuštěna do ambulantní péče po 12 dnech hospitalizace. Definitivní histopatologické vyšetření preparátů neprokázalo malignitu, ani nedostatečné resekční okraje s rizikem reziduálního zánětlivého procesu. Při následných kontrolách jednou měsíčně nebyly popsány žádné subjektivní potíže a objektivní nález byl hodnocen příznivě s operační ránou zhojenou primárně (Obr. 6). Poslední ambulantní návštěva pacientky v chirurgické ambulanci proběhla 20. 8. 2020, kde byla předána do péče onkologa k dispenzarizaci s mamografickými a sonografickými vyšetřeními axil a druhého prsu, toho času byla pacientka bez průkazné recidivy či rezidua progredujících postradiačních změn.
Obr. 5. Týden po operaci
Fig. 5: One week after the procedure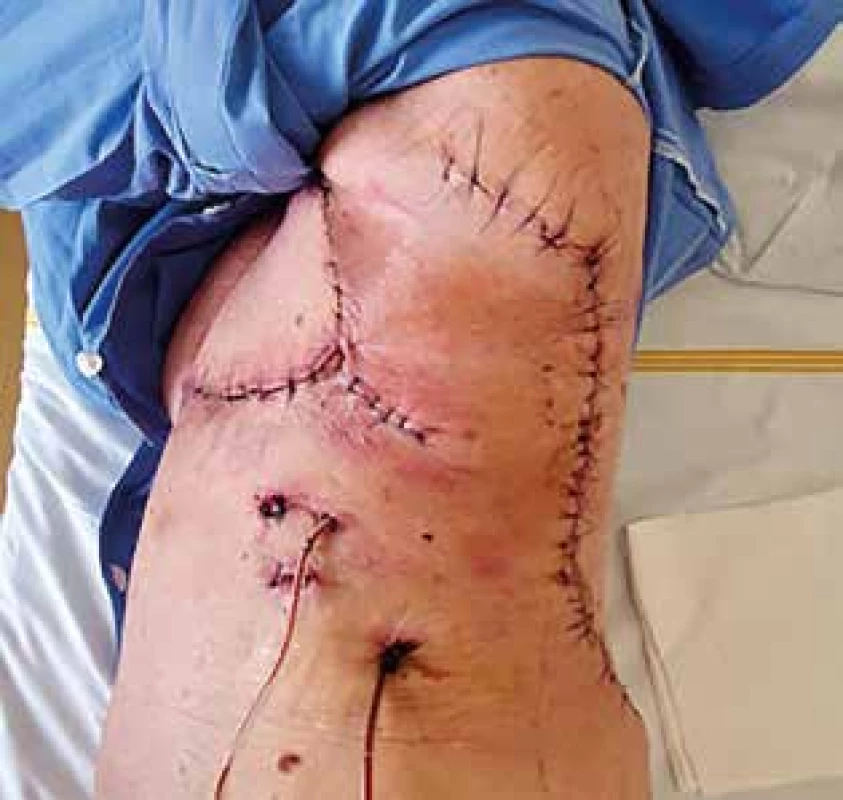
Obr. 6. Při ambulantní kontrole měsíc po operaci
Fig. 6: One month after the surgery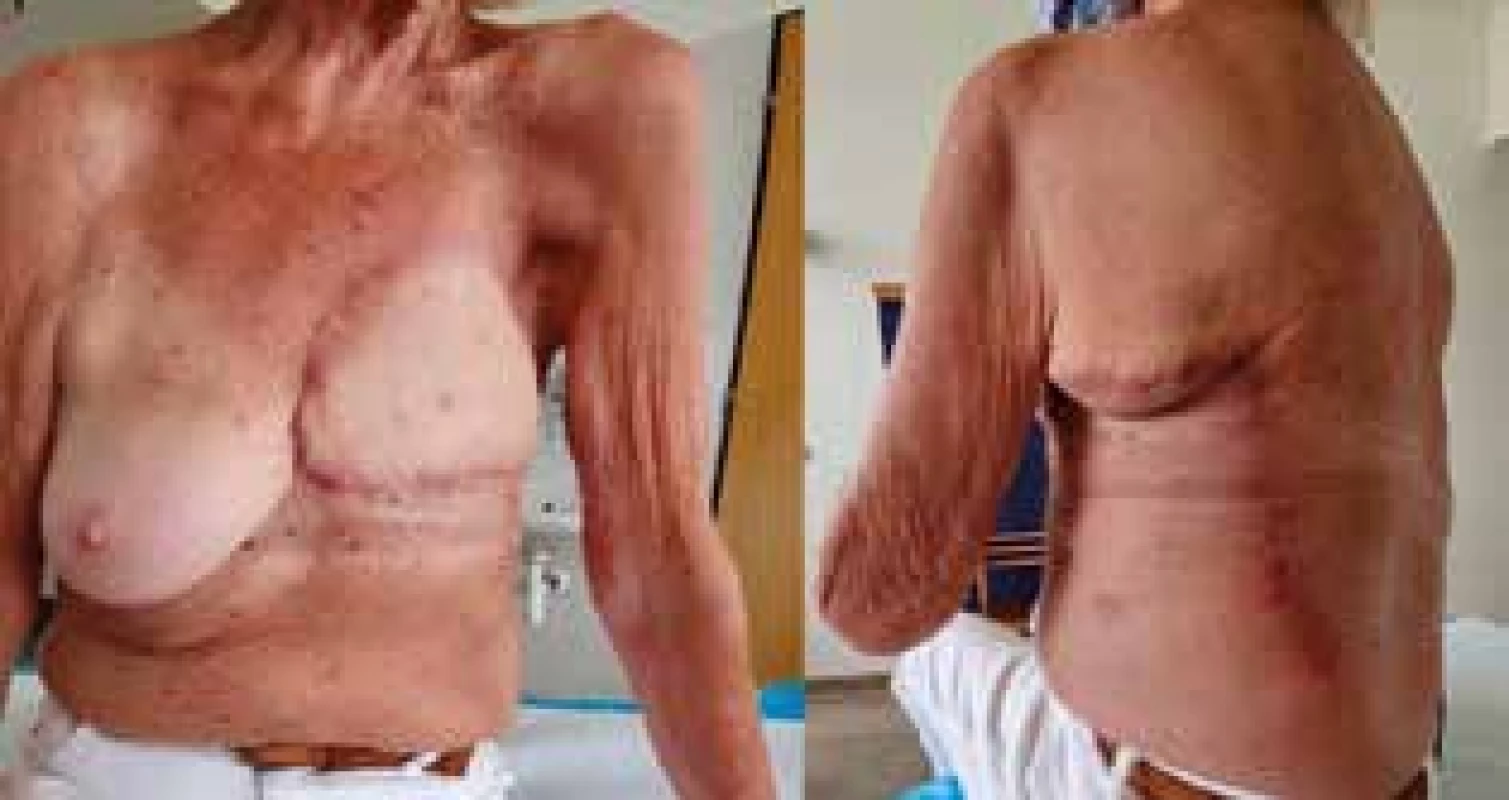
Diskuze
S výskytem chronických postradiačních změn kůže a měkkých tkání s odstupem měsíců až let po ozařování se v klinické praxi setkáváme v menším procentu případů, než je tomu u akutních, které jsou v rozdílné míře vyjádřeny prakticky vždy [5]. V případě akutních nežádoucích účinků si v jejich léčbě vystačí radiační onkolog sám, nebo případně ve spolupráci s dermatologem. Povětšinou se jedná o medicínsky nezávažné projevy bez trvalého poškození zdraví pacienta. Je však třeba brát v úvahu riziko rozvoje opožděných komplikací, s nimiž úzce souvisí primární prevence, a to například ve vývoji a aplikaci radioprotektivních substancí [6].
U chronických projevů toxicity není výjimkou, že tyto komplikace vznikají mnoho let po terapii náhle a nepředvídatelně, často se závažným průběhem. Jejich rozvojem a léčbou se zabývá řada prací napříč obory.
Článek švédských radioterapeutů hodnotí vliv frakcionace a intenzity dávky záření na vývoj opožděných komplikací, ke kterým dochází až po pěti a více letech po ozařování [7].
Z hlediska operačních přístupů, které jsou spojeny s nutností rozsáhlé resekce celé postižené oblasti, jsou neustále studovány techniky využívající pro rekonstrukci širokou škálu lalokových posunů. Vedle námi použitých je v této oblasti hrudníku další alternativou, mimo jiné, „Propeller flap“ v různých svých modifikacích. Jednu z nich používá s dobrými výsledky tým korejských plastických chirurgů [8]. Cévní stopkou je zde perforátor arteria thoracica lateralis − lateral thoracic artery perforator (LTAP). Limitem jeho použití ovšem může být léze stopky při mastektomii, respektive resekci hrudní stěny, nebo také velká variabilita průběhu cévy či její úplná absence.
Z toho vyplývá potřeba individuálního plánování každého výkonu, například s použitím CT angiografie k objasnění případných anomálií cév. Přehledně shrnuje plasticko-chirurgické postupy, nejen v oblasti hrudi, ve své práci M. Fujioka [9]. Za povšimnutí stojí jeho doporučení nepoužívat při rekonstrukci hrudní stěny syntetické náhrady, což je v rozporu s naším užitím prolenové síťky. Tento poznatek má jistě své opodstatnění stran obecných chirurgických zvyklostí, nicméně dle našeho názoru je třeba jej hodnotit ve vztahu ke konkrétnímu případu a při zvážení přínosu a rizika v dané situaci. V tomto případě k žádným komplikacím po implantaci umělého materiálu nedošlo.
V literatuře se diskutuje o vhodném načasování výkonu s jeho eventuálním rozdělením na více fází [10], nebo použití podtlakového hojení ran [11]. Úsilí věnované pacientku vůbec přesvědčit k jakékoliv zásadnější intervenci nás vedlo k rozhodnutí uskutečnit operaci v jedné době. Stojí také za zmínku využití transponovaného omentálního laloku dle Kiricuty k náhradě defektu hrudní stěny, který byl na našem pracovišti v minulosti opakovaně úspěšně použit [12].
V posledních dekádách probíhá dynamický vývoj v objasnění molekulárně-biologických mechanismů vzniku poškození tkání radiací na buněčné až genetické úrovni. Na tyto navazují nechirurgické možnosti podpory hojení, z nichž je možno jmenovat hyperbarickou oxygenaci, podávání preparátů s antioxidačními účinky nebo využití krevních derivátů, zejména pak destiček a jejich růstových či hormonálních faktorů. Efektivita těchto metod je však stále předmětem výzkumů a zůstávají mnohdy ve fázi experimentů, nebo jako metody pouze podpůrné [13–15].
Uvádíme tento příklad toxicity, opožděné o několik desetiletí, spojené s dramatickým zvratem a progresí do vážného stavu pacientky pro zdůraznění potřeby úzké mezioborové spolupráce v managementu léčby pokročilých postradiačních defektů. Opakovaně byla nesouhlasem s radikálním řešením vynucena výše popsaná ambulantní léčba, která nerespektovala racionální medicínské postupy, a to navzdory seznámení pacientky s možnými důsledky jejích rozhodnutí.
Psychosociální faktory a respekt k individualitě každého nemocného jsou v praxi neméně důležité jako standardní medicínské postupy. Tyto však musíme respektovat i přes vědomý dopad na zdraví až život pacienta.
Závěr
Terapeutický management chronických postradiačních defektů kůže a měkkých tkání je mezioborovou problematikou, která závisí na závažnosti poškození. Akutní a také nejčastější chronické povrchové změny léčí radiační onkolog sám a jsou zvládnuty ambulantním ošetřováním, bez nutnosti chirurgické intervence. Naopak u progredujících a rozsáhlých lézí, jež uvádí tato kazuistika, je k jejich úspěšnému vyléčení potřeba spolupráce mammárního, hrudního i plastického chirurga.
Seznam zkratek:
RT – radioterapie
CHT − chemoterapie
Podpořeno MZ ČR – RVO (MOÚ, 00209805).
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů, a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
MUDr. Teodor Staněk
Klinika operační onkologie,
MOU Brno
e-mail: teodor.stanek@mou.cz
Zdroje
- Šlampa P. Modern trends in radiotherapy. Cas Lek Cesk. 2020;159(7−8):261−267.
- Liss AL, Marsh RB, Kapadia NS, et al. Decreased lung perfusion after breast/chest wall irradiation: Quantitative results from a prospective clinical trial. Int J Radiat Oncol Biol Phys. 2017;97(2):296−302. doi:10.1016/j.ijrobp.2016.10.012.
- Li Y, Liang M, Wang J, et al. The complications of radiotherapy for breast cancer and the treatment for radiation ulcer. [Article in Chinese] Zhonghua Zheng Xing Wai Ke Za Zhi 2004;20(1):13−15.
- Garcia M, Hernandez DL, Mendoza S, et al. Tumors associated with radiotherapy: a case series. J Med Case Reports. 2020;14(1):N.PAG-N.PAG. doi:10.1186/s13256-020-02482-x.
- Bray FN, Simmons BJ, Wolfson AH, et al. Acute and chronic cutaneous reactions to ionizing radiation therapy. Dermatol Ther. 2016;6(2):185-206. doi:10.1007/s13555-016-0120-y.
- Grebenyuk AN, Gladkikh VD. Modern condition and prospects for the development of medicines towards prevention and early reatment of radiation damage. Biol Bull. 2019;46(11):1540–1555. doi:10.1134/S1062359019110141.
- Johansson S, Svensson H, Denekamp J. Dose response and latency for radiation-induced fibrosis, edema, and neuropathy in breast cancer patients. Int J Radiat Oncol Biol Phys. 2002;52(5):1207−1219. doi:10.1016/S0360-3016(01)02743-2.
- Kim DY, Kim HY, Han YS, et al. Chest wall reconstruction with a lateral thoracic artery perforator propeller flap for a radiation ulcer on the anterior chest. J Plast Reconstr Aesthet Surg. 2013;66(1):134−136. doi:10.1016/j.bjps.2012.04.046.
- Fujioka M. Surgical reconstruction of radiation injuries. Adv Wound Care 2014;3(1):25−37. doi:10.1089/wound.2012.0405.
- Zhou Y, Zhang Y. Single - versus 2-stage reconstruction for chronic post-radiation chest wall ulcer A 10-year retrospective study of chronic radiation-induced ulcers. Medicine (Baltimore) 2019;98(8):e14567. doi:10.1097/MD.0000000000014567.
- Li X, Zhang F, Liu X, et al. Staged treatment of chest wall radiation-induced ulcer with negative pressure wound therapy and latissimus dorsi myocutaneous flap transplantation. J Craniofac Surg. 2019;30(5):E450−E453. doi:10.1097/SCS.0000000000005514.
- Hoang TT, Vu VQ, Trinh DT. Management of radiation-induced ulcers by singlestage reconstructive surgery: a prospective study. Ann Burns Fire Disasters. 2019;32(4):294−300.
- Borab Z, Mirmanesh MD, Gantz M, et al. Systematic review of hyperbaric oxygen therapy for the treatment of radiation-induced skin necrosis. J Plast Reconstr Aesthetic Surg. 2017;70(4):529−538. doi:10.1016/j.bjps.2016.11.024.
- Delanian S, Porcher R, Rudant J, et al. Kinetics of response to long-term treatment combining pentoxifylline and tocopherol in patients with superficial radiation-induced fibrosis. J Clin Oncol. 2005;23(34):8570−8579. doi:10.1200/JCO.2005.02.4729.
- Iervolino V, Di Costanzo G, Azzaro R, et al. Platelet gel in cutaneous radiation dermatitis. Support Care Cancer 2013;21(1):287−293. doi:10.1007/s00520-012-1635-0.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2021 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- 100 let časopisu České chirurgické společnosti ČLS JEP
- Ke zrodu časopisu Rozhledy v chirurgii
- Kam směřuje péče o karcinom prsu
- Karcinom prsu – onkologické minimum 2021
- Duktální karcinom in situ a rozsah chirurgického výkonu
- Pagetova choroba prsu – observační retrospektivní studie za období 20 let
- Radioterapie v hlubokém nádechu u pacientek s levostranným karcinomem prsu po parciální mastektomii
- Chirurgické řešení rozsáhlého postradiačního defektu u pacientky po 33 letech od léčby karcinomu prsu − kazuistika
- Granulomatózní mastitida − možnosti léčby a naše zkušenosti
- Sebaceózní karcinom v prsní oblasti − kazuistika
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Pagetova choroba prsu – observační retrospektivní studie za období 20 let
- Granulomatózní mastitida − možnosti léčby a naše zkušenosti
- Karcinom prsu – onkologické minimum 2021
- Duktální karcinom in situ a rozsah chirurgického výkonu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



