-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
VYUŽITÍ REÁLNÉHO MODELU PÁNVE V PŘEDOPERAČNÍM PLÁNOVÁNÍ
PREOPERATIVE PLANNING IN PELVIC SURGERY WITH USE OF THE REAL PELVIS MODEL
AIM OF THE STUDY:
The real three dimension´s models of the pelvis were used to describe the bone defects and during the preoperative planning to find a better possibility of planning the surgery.MATHERIAL AND METHODS:
We have evaluated fourteen patients who had undergone the surgery for posttraumatic osteoarthritis of the hip between 2004 and 2009 in Traumatological Hospital in Brno. X ray and computer tomography were made during the preoperative planning. The dates were used to creation the model of the pelvis in the real size. This real model was used in all the patients to analyze and describe the bone defects and to plan the surgery. The type and the size of the implant was chosen after this analysis.RESULTS:
The average Harris hip score increased from 48 to 83 points one year after the surgery. During next 52 months the Harris hip score decreased to 78 points.CONCLUSION:
The exact description of localization and size of the bone defects is elementary requirement for good results of the total hip arthroplasty. The real pelvic model in real size constructed on base of the CT is one of the possibilities to improve the preoperative planning.Keywords:
Real pelvis model, preoperative planning, posttraumatic osteoarthritis of the hip, bone defects.
Autori: Jiří Stoklas 1; Radim Herůfek 1; Anas Chaker 1; Drahomíra Chasáková 2
Pôsobisko autorov: Úrazová nemocnice v Brně ; Klinické oddělení ortopedie 1; Oddělení zobrazovacích metod Klinika traumatologie LF MU v Úrazové nemocnici, Brno Traumatological Hospital in Brno 2
Vyšlo v časopise: Úraz chir. 22., 2014, č.3
Článek je věnován k výročí 80. let vzniku Úrazové nemocnice v Brně.
Súhrn
Cíl práce:
Autoři hledali možnost zlepšení chirurgického plánování při implantaci TEP kyčelního kloubu v terénu po zlomeninách acetabula. K popisu kostních defektů a při chirurgickém plánování byly použity 3D fyzické modely pánve.MATERIÁL A METODY:
Do souboru bylo zařazeno 14 pacientů operovaných v letech 2004-2009 v Úrazové nemocnici v Brně pro posttraumatickou koxartrózu. V rámci předoperačního plánování všichni pacienti podstoupili RTG a CT vyšetření. Data z pořízených CT vyšetření byla následně využita k výrobě reálného modelu pánve v měřítku 1 : 1. Reálný model pánve byl u všech pacientů využit při předoperační analýze a klasifikaci kostních defektů a při plánování samotného operačního výkonu. Po zhodnocení stavu acetabula na modelu byl zvolen typ a velikost implantátu.VÝSLEDKY:
Jeden rok od operace došlo u pacientů k zvýšení průměrného Harrisova skóre z původních 48 na 83 bodů, při dalším hodnocení po čtyřech letech od operace došlo k poklesu na 78 bodů.ZÁVĚR:
Zjištění přesné lokalizace a velikosti kostních defektů je základní podmínkou pro úspěšný výsledek implantace TEP. Reálný model pánve ve skutečné velikosti, vytvořený na podkladě dat z CT vyšetření, je jednou z možností, jak toto předoperační plánování zlepšit.Klíčová slova:
Reálný model pánve, předoperační plánování, posttraumatická koxartróza, kostní defekty.CÍLE PRÁCE
Cílem práce je ukázat současné diagnostické možnosti a náhled na předoperační plánování před implantací TEP kyčelního kloubu v posttraumatickém terénu po zlomeninách acetabula. Autoři hledali možnost zlepšení chirurgického plánování těchto kloubních rekonstrukcí zlepšením popisu a zobrazení defektů. K popisu defektů a při chirurgickém plánování byly použity 3D fyzické modely pánve. V práci představují jednu z nových metod, která může zlepšit výsledky u nejnáročnějších ortopedických operací.
SOUBOR PACIENTŮ A METODIKA
Do našeho souboru bylo zařazeno 14 pacientů, u kterých byla v letech 2004-2009 plánována a provedena implantace TEP kyčelního kloubu v posttraumatickém terénu. Celkově šlo o tři ženy a 11 mužů. Průměrný věk v době operace byl 45,5 let v rozmezí 20 až 65 let, 57 % pacientů bylo mladších 40 let. Úrazovým mechanizmem byla 11x autonehoda (79 %), 2x pád po uklouznutí, 1x zavalení stromem. Průměrný časový interval od úrazu byl 25 měsíců, rozmezí 11 až 36 měsíců, v 11 případech (79 %) byla zlomenina acetabula léčena otevřenou repozicí s vnitřní osteosyntézou. Odstup od poslední operace byl průměrně 14 měsíců, rozmezí 7 až 31 měsíců, 9x byl operován levý kyčelní kloub, 5x pravý.
V rámci předoperačního plánování všichni pacienti podstoupili RTG a CT vyšetření. Data z pořízených CT vyše-tření byla prostřednictvím optických nosičů nebo systému PACS přenesena na Fakultu informačních technologií VUT Brno, kde probíhala samotná výroba reálného modelu pánve.
Reálný model pánve byl poté u všech pacientů využit při předoperační analýze a klasifikaci kostních defektů a při plánování samotného operačního výkonu. Po zhodnocení stavu acetabula byl zvolen typ a velikost implantátu. V případě indikačních rozpaků byl model opracován běžným instrumentáriem pro daný typ implantátu a byla ověřena retence a velikost daného typu jamky. Při nutnosti použít pánevní podpůrnou dlahu (Burch-Schneiderova dlaha, Octopus) byl zkušební fantom vymodelován do požadovaného postavení a poté po sterilizaci využit při samotném operačním výkonu. Operaci jsme prováděli v poloze na zádech v celkové nebo spinální anestezii. Ve všech případech byl použit anterolaterální přístup ke kyčelnímu kloubu dle Bauera. Následovala co nejdokonalejší excize a exkochleace vazivové a granulační tkáně z oblasti acetabula a důkladné opracování hostitelské kosti za účelem dosažení maximálního kontaktu mezi implantátem a prokrvenou spongiózní kostí. Cílem operace bylo dosažení pevné fixace acetabulární komponenty bez použití masivního alograftu. 5x byla implantována necementovaná jamka Zweymüller Bicon Plus, 3x expanzivní jamka Spotorno CLS, 2x byla použita Burch-Schneiderova podpůrná dlaha a cementovaná polyethylenová jamka, 4x revizní systém Octopus. U 80 % operací jsme kostní defekty vyplnili spongioplastikou. Klinický nález jsme hodnotili podle Harrisova skóre, současně jsme sledovali a hodnotili kompletní rtg dokumentaci. Pacienti byli kontrolováni ambulantně po šesti týdnech od operace a dále po 3, 6 a 12 měsících. Další kontroly byly prováděny v jednoletých nebo dvouletých intervalech. Na rtg snímcích jsme sledovali případné změny postavení jamky, známky uvolnění jamky, osteointegraci nebo eventuální rezorpci kostních štěpů, hodnotili jsme vznik paraartikulárních osifikací.
VÝROBA MODELU
Vstupní data
Pro vytvoření prostorového (3D) modelu požadované tkáně v těle pacienta potřebujeme mít k dispozici objemovou informaci o jejích rozměrech, tvaru a struktuře [10]. Tuto informaci dnes může poskytnout nejlépe, neinvazivně a dostatečně přesně CT nebo MRI vyšetření.
Výroba reálných modelů tkání
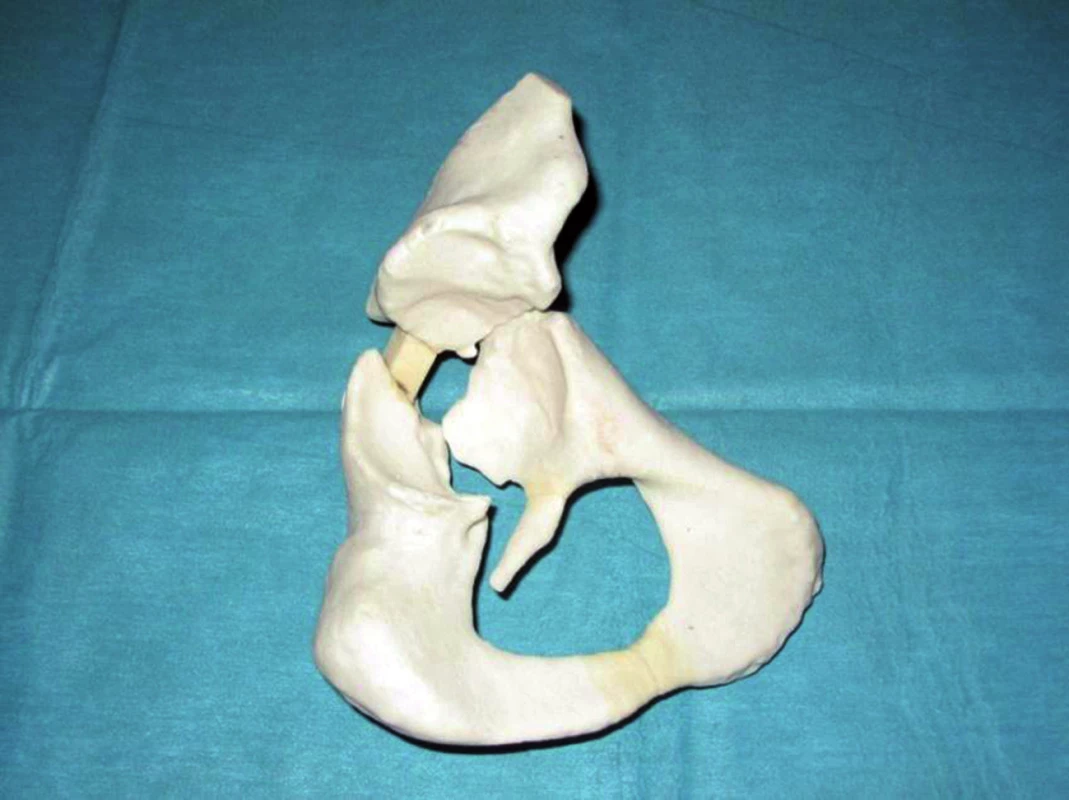
Pro vlastní předoperační plánování je výhodnější mít k dispozici nejen počítačový 3D model tkání, ale také jejich reálný (fyzický) model. K výrobě modelů se využívají moderní technologie rychlé výroby prototypů (Rapid prototyping). Tyto technologie jsou schopny na základě daného počítačového 3D geometrického modelu zcela automaticky vyrobit libovolný objekt. Rychlost výroby závisí na požadované přesnosti a pohybuje se na úrovni několika hodin. V současné době používáme zařízení firmy ZCorporation, ZPrinter 310, které vytváří objekty po jednotlivých vrstvách sádrového prášku tryskovým tiskem lepidla (obr. 1).
Obr. 1. Reálný a virtuální model pánve 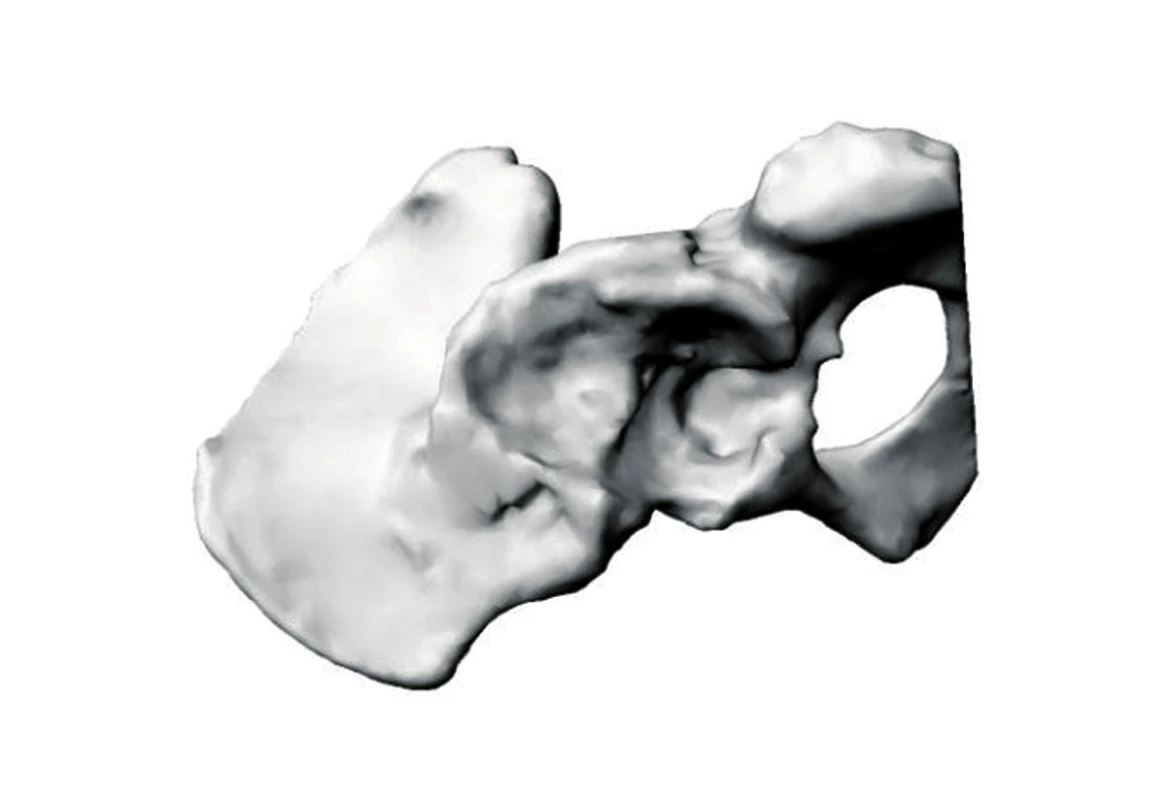
Na začátku naší studie jsme hledali vhodný materiál pro výrobu modelů. Požadavkem byla především tvarová stálost, snadné opracování a také dostupnost a cena materiálu. První modely byly vyrobeny z polyuretanové pěny – Pedilenu, používané především v protetice. Model byl frézován z kvádru hmoty na CNC stroji, nevýhodou byla relativně dlouhá vlastní výroba reálného modelu (více než 10 hodin) a vysoká cena vyrobeného modelu. Z finančních důvodů jsme u prvních pacientů vytvářeli pouze model acetabula, tato varianta však byla zcela nedostatečná pro předoperační plánování a orientace na segmentu pánve byla velmi nesnadná. Proto se standardem stala „výroba“ celé poloviny pánve v měřítku 1 : 1.
V současné době používaná metoda výroby modelu vrstvením sádrového prášku umožňuje zobrazení i drobných detailů a přesněji odpovídá skutečnosti, nevýhodou je určitá křehkost materiálu a riziko rozlomení modelu při simulaci operace. Vzhledem k podstatně nižší ceně použitého materiálu však není problém vytvořit model v několika kopiích.
Příklad využití reálného modelu
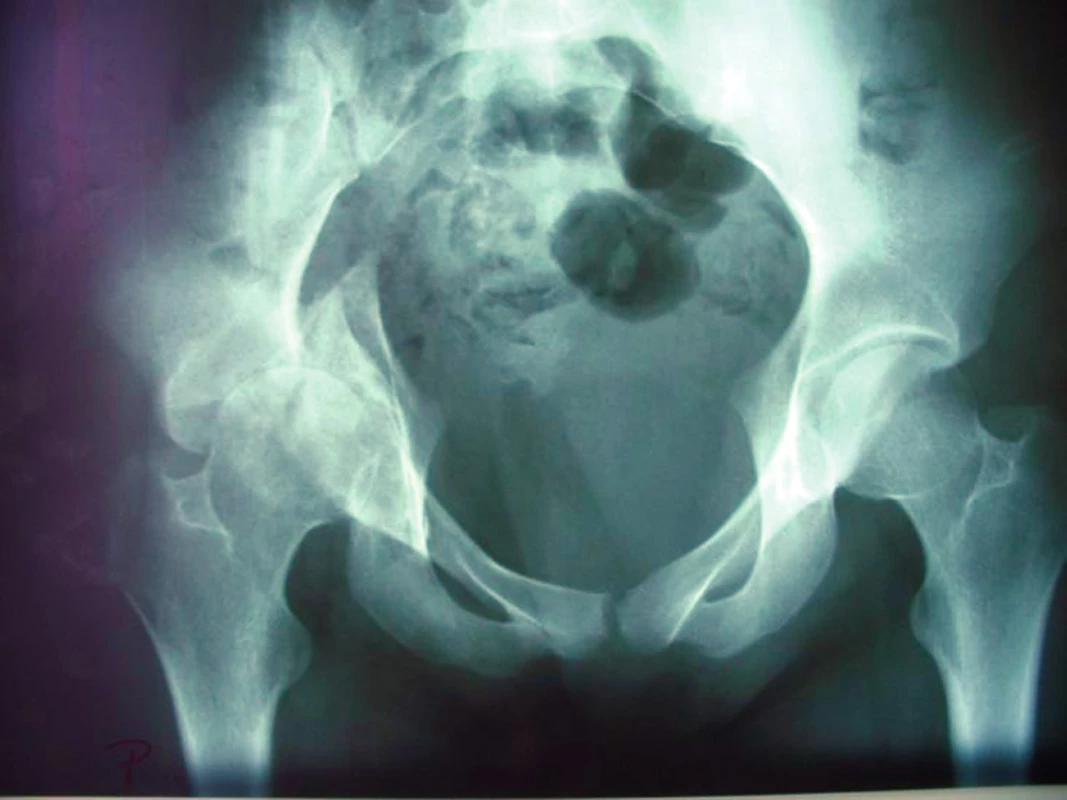
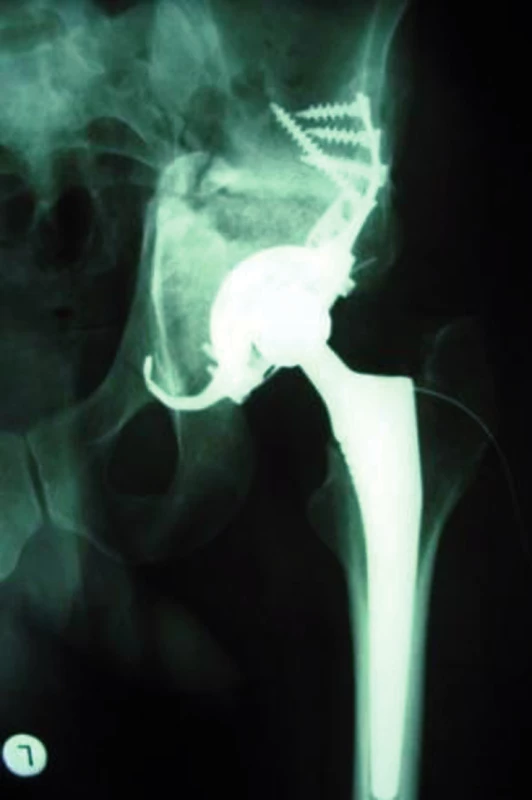
17letá žena havarovala jako spolujezdec na motocyklu. Při úrazu utrpěla mimo jiné i zlomeninu pánve a acetabula s centrální luxací kyčelního kloubu. Pro poranění hrudníku byla pánev léčena stabilizací zevním fixátorem, celkový stav nedovoloval otevřenou repozici a osteosyntézu acetabula. Na naše pracoviště přichází po 16 měsících od úrazu s obrazem pánevní diskontinuity, defekt acetabula typu IV dle AAOS, Paprosky III-B (obr. 2).
Byla zhotovena RTG a CT dokumentace a dle CT vytvořen reálný model pánve (obr. 3). Po zhodnocení nálezu jsme se rozhodli stav řešit implantací necementovaného revizního systému Octopus. Přímo na modelu byla ověřena zvolená velikost dlahy a zkušební fantom byl vytvarován do požadovaného postavení (obr. 4).
Po sterilizaci byl fantom použit na operačním sále jako vzor pro úpravu definitivního implantátu. Samotné implantaci předcházela pečlivá exkochleace granulací a odstranění veškerých jizevnatých tkání z oblasti pánevních defektů a spongioplastika dna acetabula.
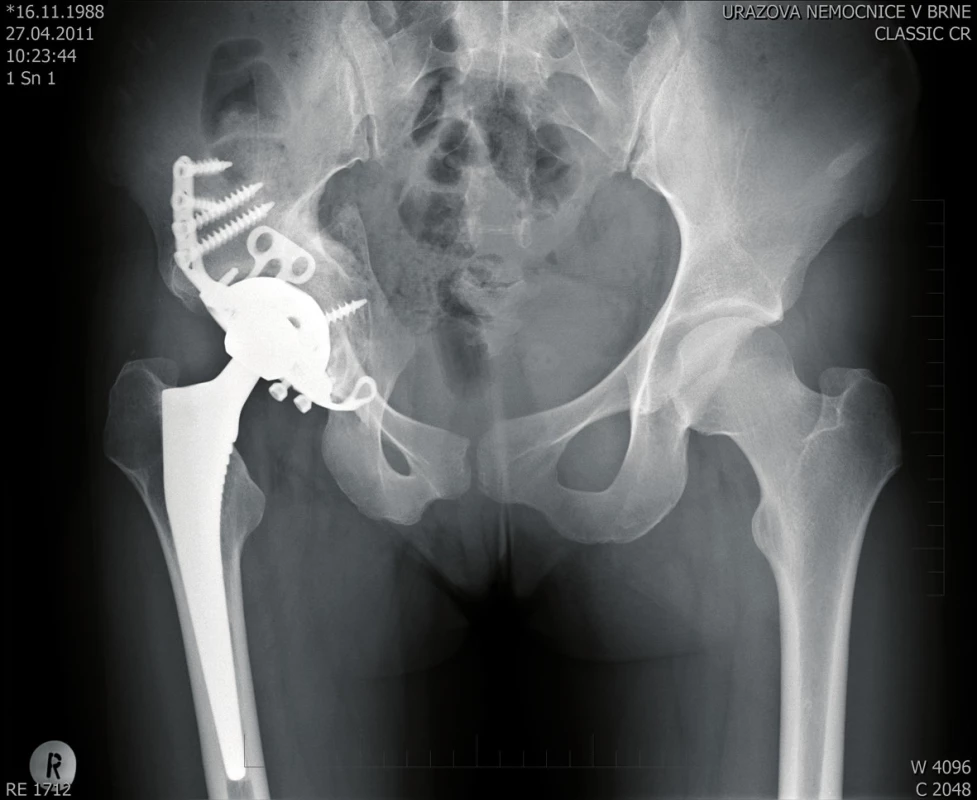
Pooperační období proběhlo bez komplikací, postupně došlo k plné osteointegraci kostních štěpů a konsolidaci dna acetabula. Nyní je pacientka 22 měsíců od operace (obr. 5), plně zatěžuje, chodí bez opory.
VÝSLEDKY
Hodnocení vycházelo ze subjektivních potíží, rentgenového a klinického vyšetření. Pacienty jsme hodnotili podle Harrisova skóre jeden rok po operaci a poté s průměrným odstupem po čtyřech letech od operace. Jeden rok od operace jsme dosáhli zvýšení průměrného Harrisova skóre z původních 48 na 83 bodů, při dalším hodnocení po 52 měsících od operace došlo k poklesu na 78 bodů. Při poslední kontrole bylo u čtyřech pacientů (28 %) dosaženo výborného výsledku, u čtyřech pacientů (28 %) velmi dobrého a u třech pacientů (21 %) uspokojivého výsledku. Tři pacienti (21 %) byli reoperováni pro uvolnění jamky a byli zařazeni do kategorie špatných výsledků.
V průběhu sledování jsme v našem souboru zaznamenali 1x přechodnou parézu nervus ischiadicus, která se spontánně upravila, 2x prolongovanou serózní sekreci z rány, která si 1x vyžádala otevřenou revizi, 1x hlubokou žilní trombózu. 1x došlo k luxaci TEP 24 dnů od implantace, která byla řešena zavřenou repozicí a kyčelní ortézou s limitovaným pohybem na dobu tří měsíců. Paraartikulární osifikace jsme pozorovali u tří pacientů, z toho se u dvou pacientů jednalo o II. stupeň a u jednoho pacienta o III. stupeň podle Brookera [3]. U všech těchto pacientů byl klinický nález bez omezení hybnosti v operovaném kyčelním kloubu a bez nutnosti revize a extrakce kalcifikací.
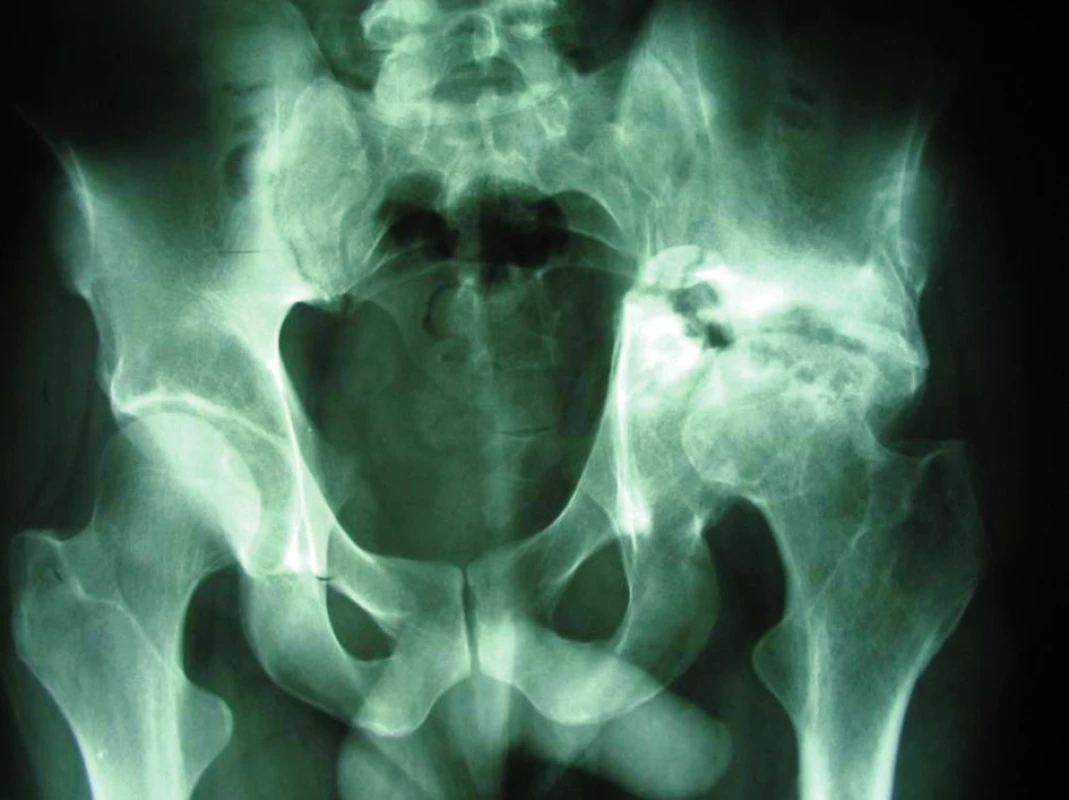
Třikrát došlo k uvolnění implantátu, z toho 1x jamky Zweymüller a 1x revizního systému Octopus a 1x Burch-Schneiderovy dlahy. Selhání jamky Zweymüller jsme pozorovali u 67letého pacienta 6,5 roku po primární implantaci. Pro migraci jamky byla indikována její reimplantace. Ve druhém případě se jednalo o selhání necementovaného systému Octopus u 34letého muže dva roky a 10 měsíců po primoimplantaci. Indikací k primární operaci byla pánevní diskontinuita po konzervativně léčené zlomenině acetabula, typ IV dle AAOS, typ III-B dle Paproskyho klasifikace (obr. 6).
Nebyla použita stabilní osteosyntéza pakloubu dlahovou technikou, ale po exkochleaci a návrtech linie pakloubu byl pakloub fixován pomocí podpůrného prstence Octopus, dno a linie pakloubu poté vyplněny spongioplastikou (obr. 7).
Postupně došlo k částečné resorpci štěpů a migraci implantátu (obr. 8). Příčinou selhání byla nedostatečná primární stabilita montáže. I přes uvolnění dlahy došlo k osteointegraci štěpů do dna acetabula a zhojení pakloubu. Při revizní operaci jsme po odstranění dlahy a šroubů vystačili s konvenčním implantátem – jamkou Spotorno CLS. V současné době je pacient více než rok od reimplantace s dobrým klinickým i rentgenovým výsledkem (obr. 9).
Obr. 8. Částečná resorpce štěpů a migrace implantátu 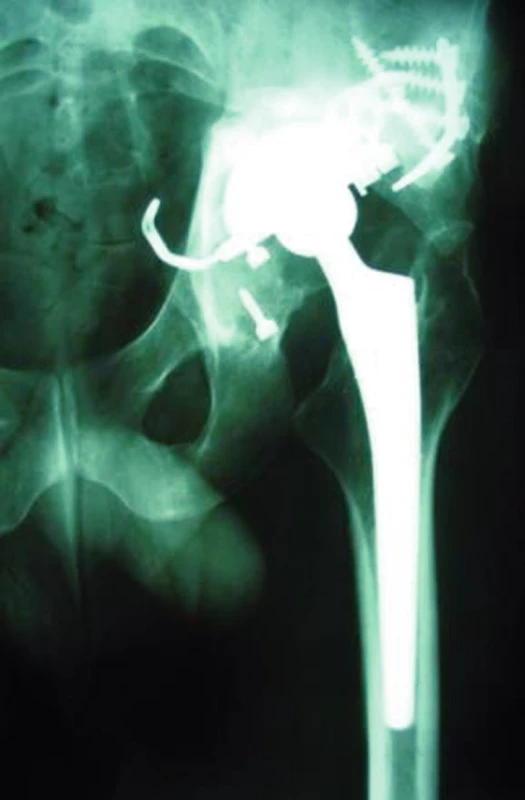
Obr. 9. RTG výsledek po jednom a migrace implantátu roce od reimplantace 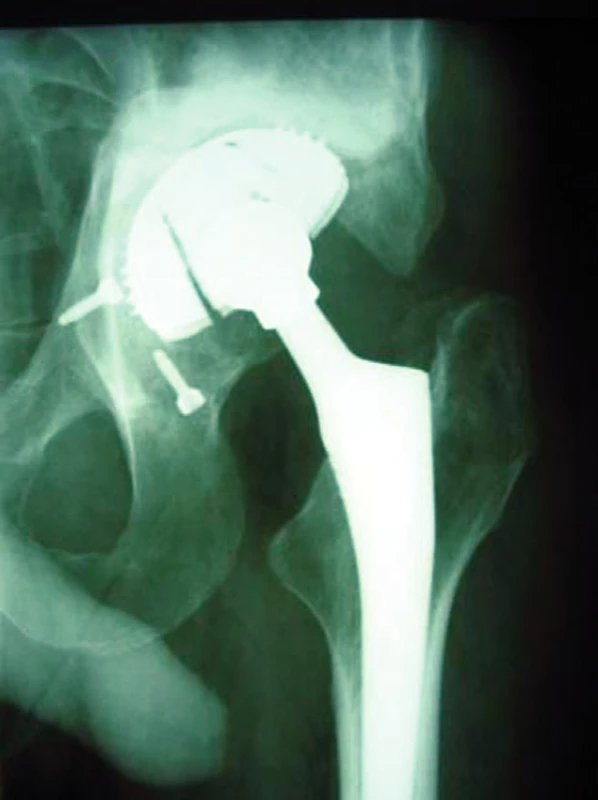
Nejzávažnější komplikací v našem souboru byla hluboká infekce kyčelního kloubu, která si vyžádala explantaci celého revizního systému po třech měsících od implantace. Kultivačně byl zjištěn Methicilin rezistentní Staphylococcus aureus (MRSA). I přes přeléčení infekce nebyla reimplantace indikována pro velmi vysoké riziko infekčních komplikací.
DISKUZE
Předchozí zlomenina acetabula zhoršuje podmínky k implantaci acetabulární komponenty [15, 20]. Reziduální deformita, ztráta sféricity acetabula nebo perzistující pseudoartróza mohou výrazně ztížit dosažení primární stability implantátu a přesné umístění acetabulární komponenty. Jizvy po předchozích operacích a eventuální nutnost extrakce osteosyntetického materiálu prodlužují operační výkon a zvyšují krevní ztráty [7, 11]. Implantace TEP v posttraumatickém terénu je zatížena větším rizikem možných infekčních komplikací. Tomáš popisuje 2,5 násobné riziko infekce [19], podle Surina je riziko infekčních komplikací trojnásobné [17]. Dle Galla nelze všechny typy operací považovat jednoznačně za rizikový faktor, ale je nutno zohlednit typ a délku předchozího operačního výkonu, počet předcházejících operací a časový odstup od implantace [4]. Problematika řešení implantace acetabulární komponenty v posttraumaticky změněném terénu připomíná revizní implantace uvolněných jamek. Možnosti řešení kostních defektů a použité implantáty jsou shodné. Proto i výsledky by se měly srovnávat s výsledky revizních operací a ne s výsledky primoimplantací [2, 5, 12, 20]. V literatuře uváděné výsledky TEP po zlomeninách acetabula jsou velmi rozdílné. Bellabarda ve svém souboru 30 pacientů dosáhl 90 % dobrých a výborných výsledků, nepozoroval uvolnění jamky a uvádí, že není rozdíl ve výsledcích při srovnání s implantací TEP z jiné indikace [1]. Naproti tomu Berry udává v souboru 34 pacientů 9 revizí pro uvolnění [2] a Romness dokonce 52,9 % RTG známek uvolnění acetabulární komponenty, z toho 27,5 % symptomatických v souboru 55 TEP po zlomeninách acetabula sledovaných po dobu sedmi let a tří měsíců [14]. Glas popisuje 4x uvolnění jamky ze 40 pacientů během 52 měsíců od implantace [6]. Výborné výsledky při řešení pánevní diskontinuity přemostěním defektu metodou acetabulární distrakce uvádí Sporer – nutnost revizní operace pouze u 6 % pacientů [16]. V naší literatuře popisují největší soubory Janeček – 14 % uvolnění z 56 pacientů po 8 letech [8] a Pavelka – 8 % uvolnění v souboru 49 nemocných po 56 měsících [12]. Pečlivé a přesné předoperační plánování může být klíčovým faktorem při řešení složitých acetabulárních rekonstrukcí. Posuzování acetabulárních defektů a příprava operačního výkonu na podkladě běžných rentgenových snímků je metodou nepřesnou a nedostatečnou. Výsledkem je, že se plánování přesouvá na samotný operační sál. Popis rozsahu a lokalizace kostních defektů na základě rentgenového vyšetření obvykle vede k podcenění rozsahu postižení. Rovněž hodnocení RTG snímků různými lékaři není stejné, což vede k rozdílnému vyhodnocení situace a stanovení odlišných operačních plánů. Určitou nevýhodou modelu je jeho uniformita. Celý model je vyroben z bloku polyuretanové pěny nebo sádrového prášku a nerozlišuje kvalitu kosti. Výhodou je, že lze velmi snadno obrábět za použití běžného instrumentária. Zkušební implantace dá operatérovi přesné údaje o velikosti a umístění implantátu. Naše první výsledky odpovídají zkušenostem Sutherlanda [18], Johna [9] a Robertsona [13], kteří rovněž shledali reálný model využitelným při předoperačním výběru typu a velikosti implantátu. Možnost trojrozměrné prostorové orientace je neocenitelná především u technicky náročných operací.
ZÁVĚR
Implantace totální náhrady kyčelního kloubu v terénu po konzervativně nebo operačně léčených zlomeninách acetabula je technicky velmi náročná. Zjištění přesné lokalizace a velikosti kostních defektů je základní determinantou pro úspěšný výsledek chirurgické rekonstrukce. Reálný model pánve ve skutečné velikosti, vytvořený na podkladě dat z CT vyšetření, je jednou z možností, jak toto předoperační plánování zlepšit.
Celkově je využití modelů pánve zatím omezeno jejich cenou, novostí a nezvyklostí. Výsledky ukazují, že reálné modely vytvořené na podkladu CT vyšetření umožňují přesné a spolehlivé předoperační zhodnocení možností rekonstrukce acetabula, dovolují výběr biomechanicky nejvhodnější varianty implantátu a omezují nutnost nepředvídatelné a někdy i ekonomicky značně nevýhodné peroperační improvizace.
MUDr. Jiří Stoklas
jstoklas@seznam.cz
Zdroje
1. BELLABARBA, C., BERGER, R. A., BENTLEY, CD. et al. Cementless Acetabular Reconstruction after Acetabular Fracture. J Bone Jt Surg. 2001, A-83, 868-876. 1535–1386, ISSN 0021-9355.
2. BERRY, DJ. Total Hip Arthroplasty Following Acetabular Fracture. J Bone Jt Surg. 1999, A-83, 868–876, ISSN 0021-9355.
3. BROOKER, AF., BOWERMAN, JW., ROBINSON, RA. et al. Ectopic Ossification Following Total Hip Replacement – Incidence and Method of Classification. J Bone Jt Surg. 1973, 55-A, 1629–1632, ISSN 0021-9355.
4. GALLO, J., LANDOR, I., VAVŘÍK, P. Současné možnosti prevence kloubních náhrad. Acta Chir orthop Traumatol Čech. 2006, 73, 229–236, ISSN 0001-5415.
5. GALLO, J., ROZKYDAL, Z., SKLENSKÝ, M. Rekonstrukce závažných acetabulárních defektů pomocí Burchova-Schneiderova prstence. Acta Chir orthop Traumatol Čech. 2006, 73, 157–163, ISSN 0001-5415.
6. GLAS, PY., BEJUI-HUGUES, J., CARRET, JP. Total Hip Arthroplasty after Treatment of Acetabular Fracture. Rev Chir Orthop Rep App Mot. 2005, 91, 124–131, ISSN 0035-1040.
7. HAJNÝ, P., DUNGL, P., ŠTĚDRÝ, V., BIEGEL, M. Necementovaná jamka Zweymůller Bicon v indikaci po zlomenině acetabula. Acta Chir orthop Traumatol Čech. 2001, 68, 184–187, ISSN 0001-5415.
8. JANEČEK, M., BUČEK, P., PALARČÍK, J. et al. Totální endoprotéza kyčle po chirurgicky léčených zlomeninách acetabula. Úraz chir. 2001, 9, 13–18, ISSN 1211-7080.
9. JOHN, JF., TALBERT, RE., TAYLOR, JK. et al. Use of Acetabular Models in Planning Complex Acetabular Reconstructions. J Arthroplasty. 1995, 10, 661–6, ISSN 0883-5403.
10. KRŠEK, P., ŠPANĚL, M., ČERNOCHOVÁ, P. et al. 3D Human Tissues Modeling In Clinical Applications. In: Medical Information Visualisation, London, GB, IEEE CS, 2006.
11. PAVELKA, T., HOUČEK, I. Komplikace operačního léčení zlomenin acetabula. Acta Chir orthop Traumatol Čech. 2009, 76, 186–193, ISSN 0001-5415.
12. PAVELKA, T., LINHART, M., HLOUČEK, P. Aloplastika kyčelního kloubu po operačním léčení zlomenin acetabula. Acta Chir orthop Traumatol Čech. 2006, 73, 268–274, ISSN 0001-5415.
13. ROBERTSON, DD., SUTHERLAND C., LOPES, T. et al. Preoperative Description of Severe Caused by Failed Total Hip Replacement. J Comput Assist Tomky. 1998, 22, 444–449, ISSN 0363-8715.
14. ROMNESS, DV., LEWALLEN, DG. Total Hip Arthroplasty after Fracture of the Acetabulum. J Bone Jt Surg. 1990, 72-B, 761–764, ISSN 0301-620X.
15. SLAVÍK, M., ŠTĚDRÝ, V. Traumatické indikace totální protézy kyčelního kloubu. Acta Chir orthop Traumatol Čech. 1990, 57, 328–338, ISSN 0001-5415.
16. SPORER, SM., PAPROSKY, WG.. Acetabular Revision Using a Trabecular Metal Acetabular Component for Severe Acetabular Bone Loss Associated with a Pelvic Discontinuity. J Arthroplasty. 2006, 21, 87–90, ISSN 0883-5403.
17. SURIN, VV., SUNDHOLM, K., BÄCKMAN, L. Infection after Total Hip Replacement. With Special Reference to a Discharge from the Wound. J Bone Jt Surg. 1983, 65-B, 412–418, ISSN 0301-620X.
18. SUTERLAND, CJ. Treatment of Type III Acetabular Deficiencies in Revi-sion Total Hip Arthroplasty Without Structural Bone-Graft. J Arthroplasty. 1996, 11, 91–98, ISSN 0883-5403.
19. TOMÁŠ, T. Pacient – rizikový faktor infekce totální endoprotézy. Acta Chir orthop Traumatol Čech. 2008, 75, 451–456, ISSN 0001-5415.
20. WEBER, M., BERRY, DJ., HARMSEN, WS. Total Hip Arthroplasty after Operative Treatment of an Acetabular Fracture. J Bone Jt Surg. 1998, 80-A, 1295–1305, ISSN 0021-9355.
Štítky
Chirurgia všeobecná Traumatológia Urgentná medicína
Článok vyšiel v časopiseÚrazová chirurgie
Najčítanejšie tento týždeň
2014 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
- Možnosti využití metamizolu v léčbě akutních primárních bolestí hlavy
Najčítanejšie v tomto čísle- NEUROREHABILITACE PO TĚŽKÉM PORANĚNÍ MOZKU – PŘEHLED
- MOŽNOSTI REHABILITACE PACIENTŮ PO TĚŽKÉM PORANĚNÍ MOZKU
- TRAUMATICKÁ ASTRAGALEKTÓMIA – kazuistika
- Přečetli jsme za vás
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy