-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Současná praxe při řešení povrchového karcinomu močového měchýře v Nizozemí a belgických Flandrech: průzkum
Current practice in the management of superficial bladder cancer in the Netherlands and Belgian Flanders: a survey
Objective.
Because there is no national guideline for the diagnosis, therapy and follow up of (superficial) bladder cancer in the Netherlands and Belgium, the actual patient management may differ between urologists. The purpose of this study is to get insight in the current way urologists diagnose, treat and follow patients with superficial bladder cancer.Methods.
All practising urologists in the Netherlands (n = 293) and Flemish speaking Belgium (Flanders, n = 223) received a questionnaire with regard to the current management of patients with superficial bladder cancer. The results were compared with the guidelines provided by the European Association of Urology (EAU). Also a comparison was made between the two countries and between university and community hospitals.Results.
The results show a wide variation in current practice for superficial bladder cancer. Although the majority of urologists do not follow the EAU guidelines, current practice roughly matches these guidelines. There are no major differences between the two countries or between different types of hospitals. Discrepancies between current practice and guidelines are mostly too frequent use of techniques for the diagnosis, treatment and follow-up.Conclusion.
In all, there is a need for clear guidelines in superficial bladder cancer and an effective implementation of such guidelines into everyday practice.Key words.
bladder cancer, diagnosis, therapy, follow up, survey
Autori: J. A. Witjes; D. O. T. M. Melissen; L. A. L. M. Kiemeney
Vyšlo v časopise: Urol List 2008; 6(2): 9-15
Súhrn
Cíl:
Vzhledem k tomu, že v současné době neexistují v Nizozemí ani Belgii žádné unifikované guidelines pro diagnostiku, terapii a sledování (povrchového) karcinomu močového měchýře, může se způsob řešení tohoto onemocnění mezi jednotlivými urology výrazně lišit. Cílem této studie je poskytnout přehled současné diagnostiky, léčby a sledování pacientů s povrchovým karcinomem močového měchýře.Metody:
Všichni nizozemští (n = 293) a vlámsky hovořící belgičtí (Flandry, n = 223) urologové obdrželi dotazník týkající se současného řešení povrchového karcinomu močového měchýře. Výsledky tohoto dotazníku byly následně srovnávány s doporučeními (guidelines) EAU. Dále byly srovnány rozdíly mezi oběma státy a mezi fakultními a městskými nemocnicemi.Výsledky:
Výsledky této studie prokázaly, že v současné praxi řešení povrchového karcinomu močového měchýře existují velké rozdíly. Přestože se většina urologů neřídí guidelines EAU, současná praxe zhruba odpovídá postupům uvedeným v těchto guidelines. Mezi oběma státy a oběma typy nemocničních zařízení nebyly zjištěny signifikantní rozdíly. Hlavní rozdíl mezi současnou praxí a guidelines EAU se týká zbytečně častého provádění technik v rámci diagnostiky, terapie i sledování pacienta.Závěr:
Tato studie jasně prokazuje nezbytnost vytvoření přehledných a srozumitelných guidelines pro řešení povrchového karcinomu močového měchýře a účinné zařazení těchto guidelines do každodenní praxe.Klíčová slova:
karcinom močového měchýře, diagnostika, terapie, sledování, průzkumÚVOD
Doposud bylo publikováno několik studií, které uvádějí doporučení týkající se různých aspektů řešení pacientů s karcinomem močového měchýře. Tato doporučení jsou však v mnohých případech protichůdná, a tedy matoucí. Z tohoto důvodu byly sestaveny mezinárodní guidelines, které pokrývají všechny oblasti řešení povrchového karcinomu močového měchýře. Mezi nejvýznamnější publikace se řadí Guidelines AUA (Americké urologické asociace) a Guidelines EAU (Evropské urologické asociace) [1,2].
Americké guidelines byly sestaveny panelem odborníků na základě hodnocení publikací zabývajících se karcinomem močového měchýře publikovaných v letech 1964 (leden) a 1998 (leden). Evropské guidelines byly vytvořeny na základě kritického zhodnocení údajů Medline. Přestože guidelines EAU byly publikovány pouze 2 roky po uveřejnění guidelines AUA, existují mezi oběma publikacemi podstatné rozdíly. Jistě není překvapujícím zjištěním, že přístup k řešení karcinomu močového měchýře se mezi jednotlivými urology významně liší. V nedávné době byla provedena studie hodnotící způsob sledování pacientů s karcinomem močového měchýře ve Velké Británii a Irsku [3]. Cílem této studie bylo zahájení diskuse týkající se sestavení na důkazech založených guidelines pro dlouhodobé sledování pacientů s karcinomem močového měchýře. V odpovědích na krátký dotazník zaslaný všem urologům konzultantům však nebylo možné naleznout jakýkoliv konsenzus.
Vzhledem k tomu, že v Nizozemí ani Belgii nejsou v současné době k dispozici žádné národní guidelines pro řešení karcinomu močového měchýře, se tato studie snaží poskytnout údaje týkající se aktuálních přístupů k diagnostice, léčbě a sledování pacientů s povrchovým karcinomem močového měchýře v těchto dvou státech. Údaje mohou být užitečnou pomůckou při sestavování guidelines pro řešení povrchového karcinomu močového měchýře.
MATERIÁL A METODY
Získávání údajů
Všichni nizozemští (n = 293) a vlámsky hovořící belgičtí (Flandry, n = 223) urologové, kteří byli zaregistrováni v Nizozemské a Belgické urologické asociaci, obdrželi obsáhlý anonymní dotazník. Koncept tohoto dotazníku hodnotili 3 specialisté (akademičtí i neakademičtí). Tento nizozemský dotazník je k dispozici na vyžádání. Průzkum hodnotil současné postupy při diagnostice, léčbě a sledování pacientů s povrchovým karcinomem močového měchýře z TCC (přechodných buněk). Všechny otázky byly na základě kritérií EAU stratifikovány podle stupně rizika na následující skupiny – tumory s nízkým rizikem, středním rizikem a vysokým rizikem [1]. Dotazník umožňoval připojit libovolný komentář.
Statistická analýza
Pro analýzu údajů byl užit statistický software SPSS verze 10.0. Byly vytvořeny tabulky zobrazující (frekvenci a trvání) užívání jednotlivých technik ve 3 rizikových skupinách. Všechny výsledky byly srovnány s údaji guidelines EAU.
Výsledky
Z celkem 516 rozeslaných dotazníků bylo zodpovězeno 50,6 % (n = 261); 4 dotazníky byly zaslány příliš pozdě na to, aby mohly být zařazeny do analýzy. Ze studie bylo vyloučeno 13 urologů, kteří uvedli, že pacienty s karcinomem močového měchýře neléčí. Ze všech respondentů, kteří uvedli, že by se léčbou karcinomu močového měchýře zabývali, představovali nizozemští urologové 63,1 % (n = 154), vlámští urologové 36,1 % (n = 88) a 2 urologové zemi původu neuvedli. 14,3 % (n = 35) urologů byli zaměstnanci fakultní nemocnice, 29,1 % (n = 71) městské nemocnice zabývající se edukací a 55,7 % (n = 136) městské nemocnice bez edukace. Ve 2 dotaznících chyběly údaje týkající se typu zdravotnického zařízení.
Tab. 1 uvádí přehled postupů užívaných v současné době pro diagnostiku povrchového karcinomu močového měchýře. Všichni urologové (s jedinou výjimkou) užívali v rámci diagnostiky karcinomu močového měchýře cystoskopii – 7 z nich užívalo při rutinním diagnostickém vyšetření ultrazvuk a cystoskopii pouze v případě negativního nebo nejasného výsledku ultrazvukového vyšetření. Mezi další často užívané techniky se řadí kultivace moči, cytologie a IVU. Pouze 7,0 % (n = 17) urologů užívá při diagnostice močové markery (a to pouze někdy). CT-scan užívají urologové pouze ve speciálních případech, např. při podezření na přítomnost invazivního tumoru.
Tab. 1. Postup nizozemských a belgických urologů (n = 244) při diagnostice (povrchového) karcinomu močového měchýře. 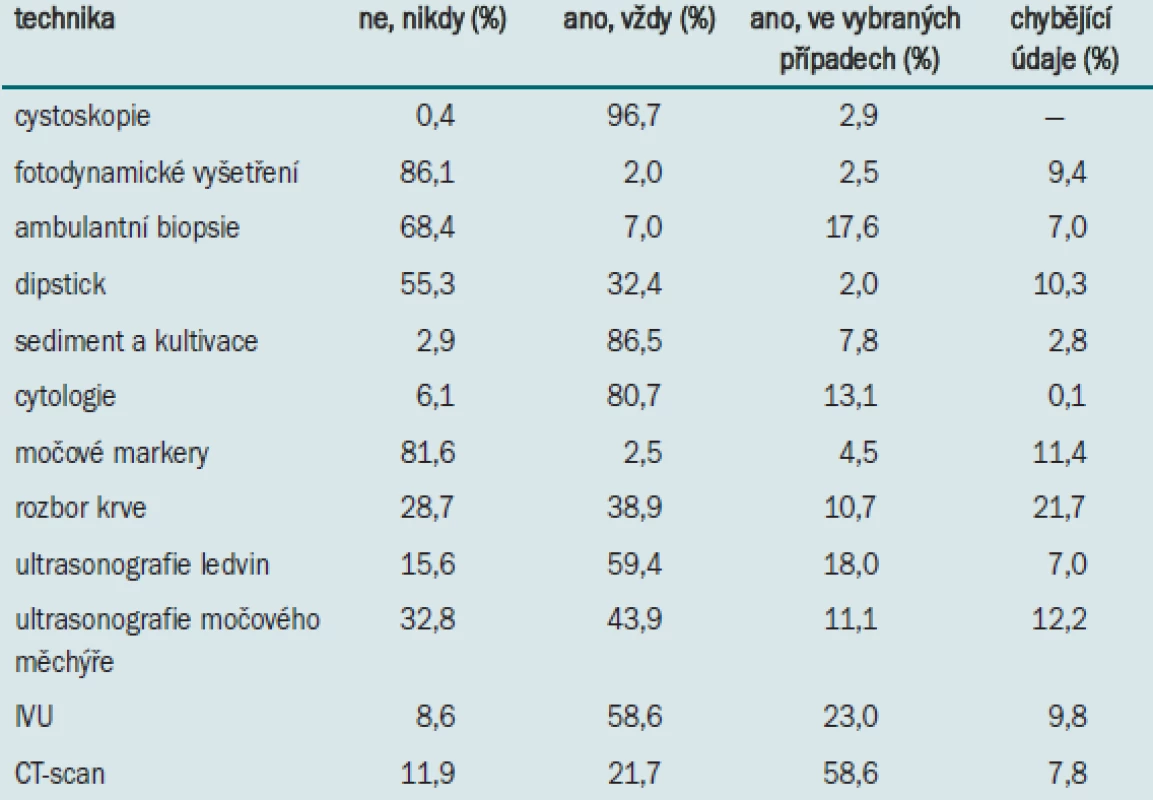
Tab. 2 uvádí postup při léčbě povrchového karcinomu močového měchýře (kromě TUR). U pacientů s tumory s vyšším rizikem provádí větší počet urologů (z důvodu určení stadia tumoru) biopsii a bimanuální palpaci (ve srovnání s kategorií tumorů s nižším rizikem). Většina urologů léčí pacienty s povrchovým karcinomem močového měchýře s nízkým rizikem pomocí jediné instilace mitomycinu C (n = 126) nebo epirubicinu (n = 40). U pacientů s vysokým rizikem představuje instilační terapie téměř standardní postup, velmi často provádějí urologové opakovanou TUR. U těchto pacientů se častěji aplikuje instilace BCG (n = 205) než aplikace mitomycinu C (n = 65). U těchto pacientů se také daleko častěji provádí radikální terapie.
Tab. 2. Postup nizozemských a belgických urologů (n = 244) při léčbě povrchového karcinomu močového měchýře (kromě TUR). Výsledky jsou rozděleny do skupin na základě stupně rizika. 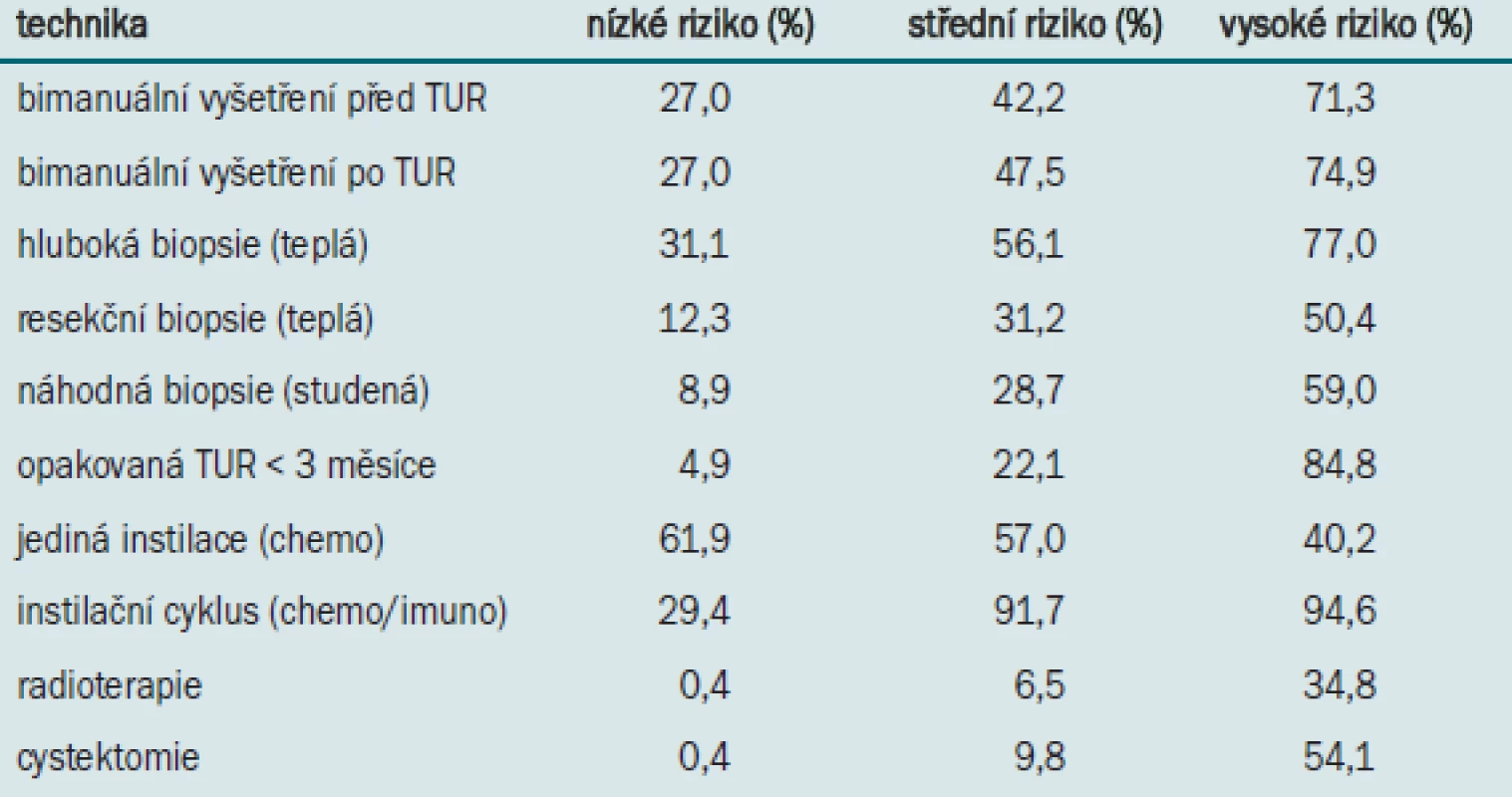
Tab. 3 uvádí přehled postupů užívaných v současné době při sledování pacientů s povrchovým karcinomem močového měchýře. Standardní metodou pro sledování pacientů se všemi typy tumorů je cystoskopie. Přibližně u poloviny pacientů je vyšetřen močový sediment, u 60––90 % pacientů cytologie (v závislosti na riziku). U pacientů se středním a vysokým rizikem se častěji provádí radiologické zobrazovací vyšetření. Podobně jako při diagnostickém postupu užívají urologové i při sledování markery pouze výjimečně.
Tab. 3. Postup nizozemských a belgických urologů (n = 244) při sledování povrchového karcinomu močového měchýře. 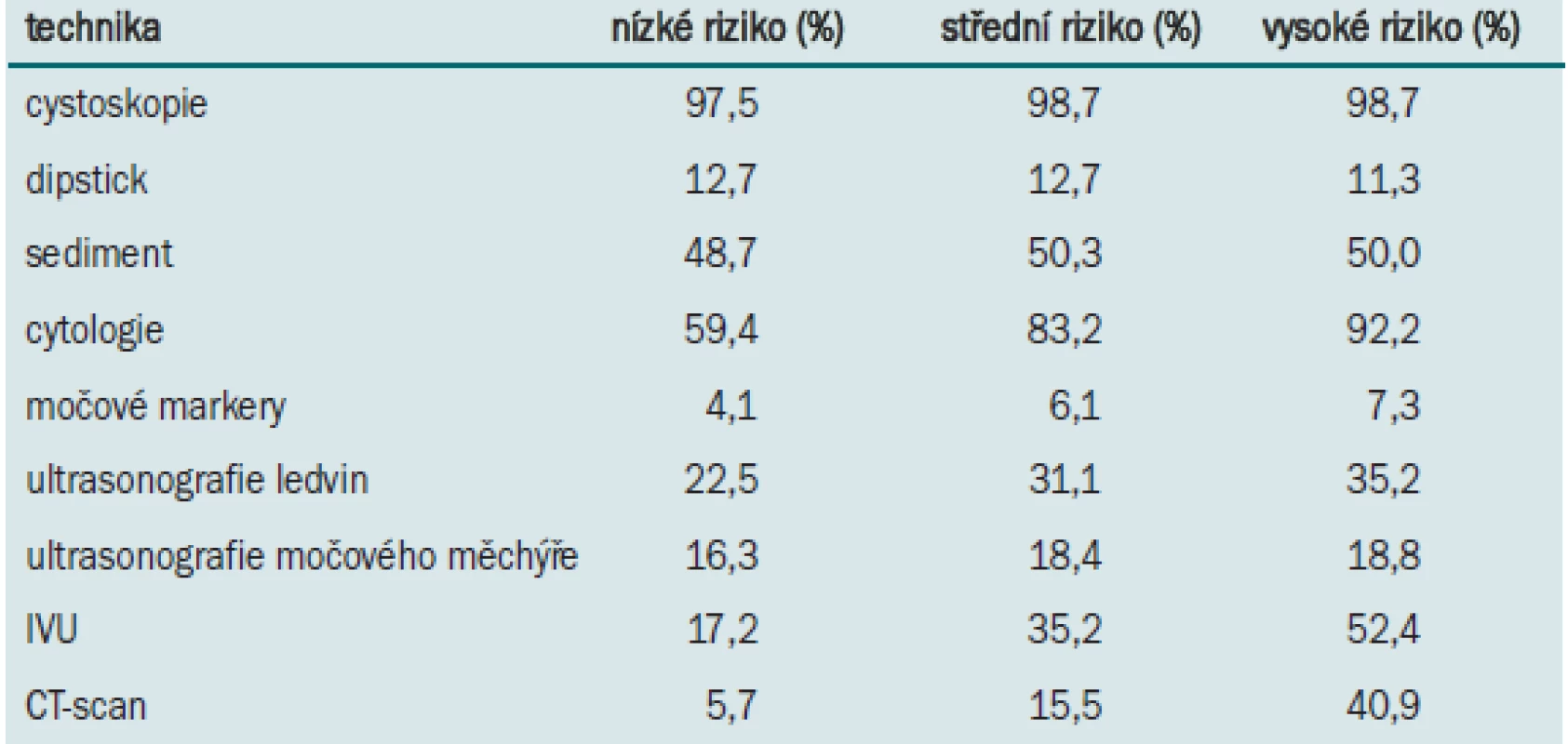
Celková doba sledování se u pacientů s nízkým rizikem pohybuje kolem 5 let, u pacientů se středním rizikem kolem 10 let. Pacienti s vysokým rizikem jsou zpravidla sledováni po celý svůj život (tab. 4).
Tab. 4. Postup nizozemských a belgických urologů (n = 244) při celkovém sledování povrchového karcinomu močového měchýře. 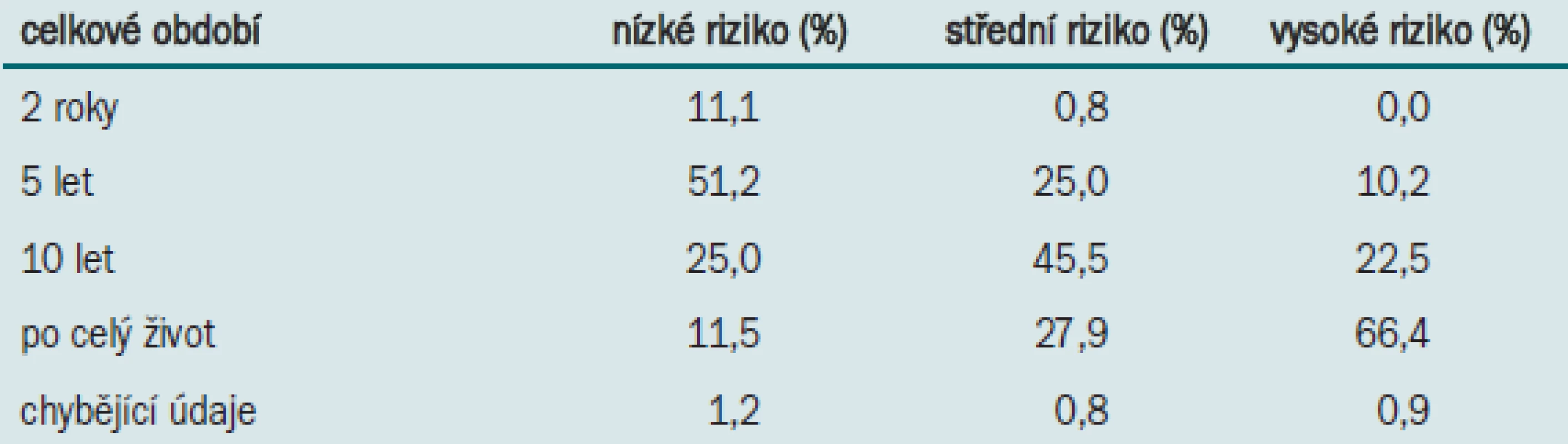
U pacientů s tumory s nízkým rizikem provádí většina urologů během prvního roku sledování 4 cystoskopie, během druhého roku 2 cystoskopie a během následujících let 1 cystoskopii/rok (tab. 5). U pacientů se středním rizikem urologové zpravidla provádějí během prvního roku sledování 4 cystoskopie, během druhého roku 3 cystoskopie a během následujících let 2 cystoskopie/rok. U pacientů s tumory s vysokým rizikem provádí většina urologů během prvních dvou let sledování 4 cystoskopie a 2 cystoskopie/rok během následujících let.
Tab. 5. Postup nizozemských a belgických urologů (n = 244) týkající se frekvence provádění cystoskopie při sledování pacientů s povrchovým karcinomem močového měchýře s nízkým, středním a vysokým rizikem. 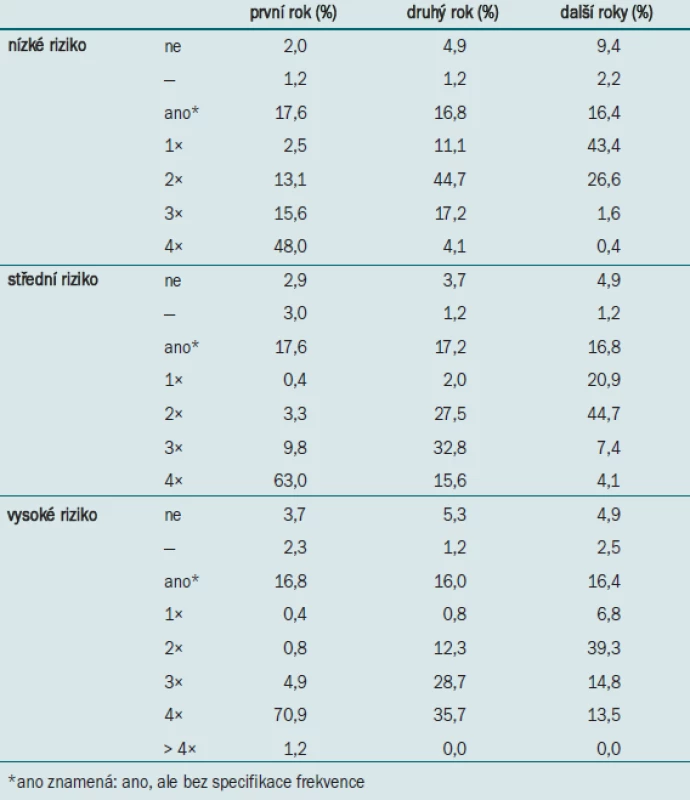
52,5 % všech respondentů uvádí, že u pacientů s nízkým rizikem a u starších pacientů ponechávají malé tumory bez zásahu do dalšího vyšetření. 59,0 % respondentů provádí pro eliminaci těchto malých tumorů ambulantní koagulaci. Některý z typu guidelines – jako například EAU, EORTC a Comprehensive Cancer Center Amsterdam (IKA) užívá 57,8 % respondentů.
DISKUSE
Lékařskou praxi, která vychází z ověřených důkazů, lze považovat za naprosto ideální situaci. Diagnostické, terapeutické a monitorovací postupy jsou obvykle založeny na různých úrovních důkazů publikovaných v literatuře (které odborníci posuzují v praxi). V případě, že jsou důkazy týkající se konkrétního postupu zcela jasné a odborníci se na jeho užívání jednomyslně shodují, je tento postup označován za „standardní“. U většiny onemocnění však nelze v literatuře nalézt dostatečné důkazy nejvyšší úrovně. Navíc jsou specialisté považováni za odborníky na základě svých rozsáhlých zkušeností a praxe, což ovšem nemusí znamenat, že se 2 specialisté ve všech ohledech shodují. V tomto případě je daný postup označován jako „guidelines“ – který obvykle představuje kompromis vycházející z obecně akceptovaných údajů. Výhodou těchto guidelines je to, že ponechávají více prostoru pro flexibilitu. Na druhou stranu je však možné, že dvě různé guidelines se nebudou ve stejné otázce zcela shodovat (což například platí v případě guidelines AUA a EAU pro povrchový karcinom močového měchýře) [1,2]. Přestože publikace těchto dvou guidelines jsou od sebe vzdáleny pouhé 2 roky, v některých otázkách uvádějí tyto guidelines protichůdná řešení. Guidelines EAU klasifikuje pacienty do kategorií s nízkým, středním a vysokým rizikem. Mezi pacienty s nízkým rizikem řadí pacienty s tumory Ta, s tumory £ 3 cm grade 1, mezi pacienty s vysokým rizikem pak pacienty s T1, grade 3, CIS, četnými nebo recidivujícími tumory. Guidelines AUA rozdělují pacienty do 3 skupin, označených indexem 1–3: skupina 1 – histologicky nepotvrzený karcinom močového měchýře, skupina 2 – jakýkoliv povrchový tumor před intravezikální terapií a skupina 3 – T1 nebo CIS po jednom cyklu intravezikální terapie. Guidelines EAU doporučují u pacientů s nízkým rizikem okamžitou instilaci chemoterapeutika. Guidelines AUA tuto možnost vůbec nezmiňují. Jako jednu z možností uvádějí cyklus intravezikální chemoterapie nebo imunoterapie, nedoporučují však žádnou terapii. Guidelines EAU dále uvádějí, že aplikace BCG může umožnit prevenci progrese onemocnění. Guidelines AUA tento fakt nezmiňují, stejně jako nepodporují provádění udržovací terapie BCG - která podle EAU představuje terapii volby u pacientů s CIS. Jak je z výše uvedených údajů zřejmé, kategorizace rizika a terapie přizpůsobená tomuto riziku v obou guidelines neodpovídají. Proto tedy není překvapivé, že i skutečná praxe léčby karcinomu močového měchýře se mezi jednotlivými urology liší.
Krátký dotazník, zaslaný všem britským a irským urologům konzultantům [3] prokázal absenci jakéhokoliv konsenzu v otázce dlouhodobého sledování pacientů s karcinomem močového měchýře. Přestože Joudi et al ve své studii z roku 2003 uvádějí, že postupy amerických urologů při řešení karcinomu močového měchýře jsou v souladu s guidelines AUA [4], jiné studie uvádějí protichůdná zjištění. Na základě informací databáze SEER byl studován postup užívaný při sledování 6 717 pacientů s povrchovým karcinomem močového měchýře [5]. Tyto postupy se výrazně lišily od standardních doporučení uváděných v klinických guidelines. V průběhu pěti 6měsíčních intervalů (první interval byl zahájen 7 měsíců po resekci) pouze 40 % pacientů podstoupilo vyšetření v každém z těchto intervalů. „low intensity surveillance“ souvisela s vyšším věkem, jinou než bělošskou rasou, příznivým výsledkem histologického vyšetření a velkým počtem komorbidit. Výskyt komorbidit byl jediným faktorem ovlivňujícím řešení povrchového karcinomu močového měchýře také v další multivarietní analýze vycházející z údajů databáze SEER [6]. Dotazník nabízející výběr z více odpovědí srovnával odlišnosti v přístupu amerických a kanadských urologů k řešení karcinomu močového měchýře [7]. Výsledky prokázaly, že američtí lékaři upřednostňují IVU a cystoskopii, zatímco kanadští urologové volí raději ultrazvukové vyšetření. Přibližně 40 % lékařů (v obou zemích) neprovádí u pacientů s Ta lézemi adjuvantní terapii. Dalším signifikantním rozdílem je doporučení pro provádění cystektomie u pacientů s onemocněním ve stadiu T2 (v 74 % případů v USA a 34 % případů v Kanadě). Závěrem autoři uvádějí, že tato studie prokazuje tendenci amerických urologů provádět agresivnější screening, pečlivější sledování, dřívější cystektomii a intravenózní chemoterapii.
Můžeme tedy říci, že diagnostika, terapie a sledování pacientů s (povrchovým) karcinomem močového měchýře podléhají mezi jednotlivými urology významným odlišnostem. Pomocí podrobného anonymního dotazníku jsme zjišovali postupy užívané při řešení karcinomu močového měchýře s cílem zjistit, zda podobný fenomén můžeme pozorovat také u nizozemských a belgických urologů, nebo zda tito lékaři postupují na základě guidelines (například guidelines EAU). Odpovědi mohou pomoci při případné tvorbě národních guidelines. Dotazník vyplnilo 50,6 % z celkem 516 urologů, kterým byl zaslán, což je méně, než ve studii zjišující postupy britských a irských urologů (v této studii vyplnilo dotazník 365 (73 %) z 501 urologů) [3]. Naopak ve studii zjišující postupy amerických a kanadských urologů zaslalo vyplněný dotazník pouze 32,3 % a 40 % urologů [7]. Výsledky naší studie tedy mohou být ovlivněny malým procentem zaslaných dotazníků. Přesto však vycházíme z obecného předpokladu, že mezi urology, kteří dotazník nevyplnili, se nalézají lékaři, kteří se léčbou karcinomu močového měchýře nezabývají, a tedy žádným způsobem neovlivní výsledek studie. Vzhledem k tomu, že 57,8 % respondentů uvedlo užívání guidelines, zejména guidelines EAU (n = 57), srovnali jsme výsledky s guidelines EAU.
Diagnostika karcinomu močového měchýře
Guidelines EAU doporučují v rámci diagnostiky karcinomu močového měchýře provádět IVU a ultrazvukové vyšetření. Tato studie prokázala, že větší počet urologů provádí IVU (tab. 1). Vzhledem k tomu, že samotné ultrazvukové vyšetření provádí pouze 7 urologů, je zřejmé, že pohodlí pacienta nehraje při výběru metody významnou roli. Výběr techniky může ovlivňovat také otázka úhrady pojišoven. Přestože stupeň úhrady pojišoven je v obou státech (Nizozemí, Belgie) odlišný, diagnostický postup urologů je v obou státech srovnatelný. Finanční otázka má tedy limitovaný vliv. V souladu s guidelines EAU provádí cytologii 93,8 % urologů. Močové markery se při diagnostice karcinomu močového měchýře užívají stále pouze sporadicky. Několik nejnovějších studií navíc prokazuje, že v současné době nemáme k dispozici dostatečné množství důkazů, které by ospravedlnily užívání močových markerů namísto cystoskopie [8]. Jiné metody provádějí urologové pouze výjimečně. V podstatě lze říci, že diagnostické postupy jsou v souladu s guidelines.
Léčba karcinomu močového měchýře
Guidelines EAU doporučují pro hodnocení klinického stadia karcinomu provádět před a po TUR bimanuální vyšetření. Navzdory tomu, že zdokonalení zobrazovacích technik umožňuje poskytnout lepší informace týkající se stadia onemocnění, provádějí se tyto techniky až po TUR, což znesnadňuje interpretaci jejich výsledků. Bimanuální palpace tedy i nadále zůstává snadným, ale cenným vyšetřením. Pro zhodnocení rozsahu tumoru se po TUR doporučuje provádět hlubokou biopsii oblasti tumoru a podezřelých oblastí. Tyto techniky je třeba přizpůsobit riziku každého pacienta (tab. 2), ale dokonce i u pacientů s vysokým rizikem postupuje v souladu s guidelines pouze 70–80 % urologů. Aplikace jediné instilace po TUR umožňuje signifikantní snížení míry recidivy – tento postup doporučují nejlepší evropští specialisté [9]. 38,1 % urologů, zařazených do této studie, však při léčbě pacientů s karcinomem močového měchýře pouze jedinou instilaci neprovádí. Někteří urologové v tomto případě indikují instilační cyklus (který představuje nadbytečnou léčbu), jiní provádějí pouze samotnou TUR (která představuje nedostatečnou léčbu). Jiné metody, jako například adjuvantní aplikaci BCG, uváděli urologové pouze v ojedinělých případech. Terapie BCG se pravděpodobně provádí u pacientů s nízkým rizikem. Podobné zjištění uvádějí i Obek et al, kteří zaznamenali, že terapie BCG se v USA provádí v rámci běžné léčby pacientů s TCC nízkého grade poměrně často [10]. U pacientů se středním rizikem provádí časnou instilaci 57,0 % urologů, téměř všichni urologové však aplikují instilační cyklus s použitím chemoterapie. Vzhledem k tomu, že také u těchto pacientů se doporučuje jedna okamžitá instilace, jedná se o jeden z bodů, na které je třeba zaměřit speciální pozornost. U pacientů s vysokým rizikem většina urologů (94,6 %) aplikuje instilační cyklus, zejména (udržovací) terapii BCG. Provádění časné cystektomie u pacientů s tumory s vysokým rizikem je vzhledem k riziku progrese stále rozporuplné, u některých pacientů (v závislosti na stavu a věku pacienta) však může přinášet benefit [11-13]. Provádění časné cystoskopie záviselo v této studii na rizikovém profilu (čím vyšší riziko, tím častěji je indikována časná cystoskopie). Obecně lze říci, že výběr terapeutického přístupu odpovídal doporučením EAU guidelines, přestože byla zaznamenána tendence provádět nadbytečnou léčbu.
Sledování pacientů s karcinomem močového měchýře
Cystoskopie je stále považována za standardní proceduru v rámci sledování pacientů po TUR – výsledek první cystoskopie přináší důležitou prognostickou informaci. Otázka provádění méně invazivního sledování u pacientů s nízkým rizikem je však již po mnoho let předmětem diskuse. V této studii neprováděli cystoskopii u pacientů s nízkým rizikem pouze 4 urologové (3 z nich provádějí ultrazvukové vyšetření, 1 provádí sediment a vyšetření moči testovacím proužkem). U pacientů s nízkým rizikem doporučují guidelines EAU provádět během prvního roku 2 cystoskopie a během dalších pěti let jednu cystoskopii/rok. Přestože většina lékařů provádí u těchto pacientů sledování po dobu 5 let, polovina z nich provádí cystoskopii častěji, nežli je doporučovaná norma. U pacientů s karcinomem močového měchýře nízkého grade není často možno na základě cytologických vzorků detekovat jakékoliv abnormality, a proto se u těchto pacientů tento postup nedoporučuje [14]. Přesto však více než polovina urologů cytologické vyšetření v rámci sledování pacientů s nízkým rizikem provádí. Mnoho studií se v uplynulých několika letech soustředilo na zjištění významu užívání močových markerů. Většina markerů má lepší senzitivitu než cytologické vyšetření (většinou je to však způsobeno detekcí tumorů nízkého grade) [8,15]. Senzitivita markerů při detekci CIS je překvapivě nízká - specifita je vždy nižší než při cytologickém vyšetření. Závěrem můžeme konstatovat, že tyto testy nemohou v žádném případě nahradit cystoskopii. Přestože v současné době je k dispozici několik různých testů, výsledky této studie jasně prokazují, že je užívá jen malé procento urologů; 3 urologové dokonce u pacientů s nádory se středním nebo vysokým rizikem neprovádějí cystoskopii, ale pouze ultrazvukové a cytologické vyšetření.
Guidelines EAU doporučují u pacientů s tumory s vysokým rizikem provádět cystoskopii 4krát během prvních 2 let, 1krát za 4 měsíce během 3. roku, 1krát za půl roku během 4. a 5. roku a 1krát za rok po zbytek pacientova života. Výsledky této studie z velké části odpovídají guidelines EAU, s tím rozdílem, že 33,3 % respondentů předčasně ukončí provádění cystoskopie. U těchto pacientů se doporučuje provádět cytologické vyšetření – tento postup dodržuje 92,2 % všech respondentů. Vzhledem k tomu, že výskyt tumorů horních cest močových během sledování pacientů s povrchovým karcinomem je vzácný, provádění IVU se nedoporučuje [16]. Nejvyšší frekvenci výskytu tumorů horních cest močových lze očekávat u pacientů s CIS – z tohoto důvodu je IVU indikována v případě (navzdory léčbě CIS močového měchýře) pozitivního výsledku cytologie [17]. Navzdory tomu však 52,4 % urologů provádí v rámci sledování pacientů s vysokým rizikem IVU.
Výsledky studie prokazují, že urologové mají tendenci provádět příliš intenzivní sledování (zejména u pacientů s nízkým rizikem) a sledování pacientů s vysokým rizikem u třetiny z nich předčasně ukončit. Urologové dále během sledování neberou dostatečně v potaz rozdíly mezi jednotlivými rizikovými skupinami. Rozšířené provádění cytologického vyšetření u pacientů s nízkým a středním rizikem je nadby-tečné.
Guidelines EAU
57 urologů uvedlo, že postupují v souladu s EAU guidelines. Odpovědi těchto lékařů byly srovnávány s doporučeními guidelines a s průměrnými (výše uvedenými) výsledky. V rámci diagnostiky karcinomu močového měchýře u pacientů s vysokým rizikem provádějí všichni tito lékaři opakovanou TUR, ne všichni však provádějí bimanuální vyšetření. Největší odlišností týkající se léčby je fakt, že větší procento urologů provádí u pacientů s vysokým rizikem jedinou instilaci a všichni provádějí instilační cyklus. Někteří z nich aplikují instilační cyklus také u pacientů s nízkým rizikem (což představuje nadbytečnou léčbu). Nejvýraznější rozdíl však spočívá v častém provádění IVU a ultrazvukového vyšetření, které guidelines neuvádějí. Menší procento urologů navíc sledování předčasně ukončuje.
Stát a typ zdravotnického zařízení
Postupy užívané v různých typech nemocnic v obou státech jsou z větší části srovnatelné. Z tohoto důvodu lze jako příčinu jednotlivých odlišností vyloučit nedostatečnou komunikaci mezi praktickými urology a urology působícími ve fakultních nemocnicích. Přesto však byly zaznamenány některé odchylky. V nemocnicích zabezpečujících postgraduální vzdělání a v belgických centrech lékaři častěji provádějí v rámci diagnostiky ultrazvukové vyšetření, zatímco v nizozemských centrech se častěji provádí rozbor krve a vyšetření moči testovacím proužkem. Nizozemští urologové častěji provádějí bimanuální vyšetření, zatímco belgičtí urologové častěji provádějí hlubokou biopsii. V Nizozemí je také častěji prováděna jako primární terapie cystektomie. Zejména urologové působící v univerzitních nemocnicích často provádějí ambulantní koagulaci, a starší pacienty a pacienty s nádorem s nízkým rizikem ponechávají bez intervence až do příští kontroly.
ZÁVĚR
Diagnostické a terapeutické metody a postupy užívané při sledování u nizozemských i belgických urologů z velké části odpovídají guidelines EAU. Přestože někteří urologové provádějí nedostatečnou léčbu, nejvýznamnější rozdíly při léčbě povrchového karcinomu močového měchýře se týkají zbytečně častého provádění jednotlivých diagnostických a terapeutických postupů, což je samozřejmě spojeno s vyššími náklady na léčbu a zvýšeným diskomfortem pacientů. Urologové, kteří v dotazníku uvedli, že postupují na základě guidelines EAU, skutečně dodržují guidelines EAU striktněji než ostatní lékaři. Na základě osobní zkušenosti lékařů a individuálních případů však vždy dochází k mírným odchylkám od těchto guidelines. Mezi jednotlivými druhy zdravotnických zařízení byly zaznamenány minimální rozdíly, stejně jako mezi oběma státy. Závěrem je třeba zdůraznit, že výsledky této studie jasně ukazují na nezbytnost sestavení jasných a jednoznačných guidelines pro řešení povrchového karcinomu močového měchýře. Doufáme, že naše studie alespoň dílem přispěje k jejich vytvoření.
Prof. dr. J. Alfred Witjes, MD PhD
Dept of Urology, University Medical Centre St Radboud
PO BOX 9101, 6500 HB Nijmegen, The Netherlands
f.witjes@uro.umcn.nl
Zdroje
1. Oosterlinck W, Lobel B, Jakse G, Malmstrom PU, Stockle M, Sternberg C. Guidelines on bladder cancer. Eur Urol 2002; 41 : 105–112.
2. Smith JA jr, Labasky RF, Cockett AT, Fracchia JA, Montie JE, Rowland RG. Bladder cancer clinical guidelines panel summary report on the management of nonmuscle invasive bladder cancer (stages Ta, T1 and TIS). The American Urological Association. J Urol 1999; 162 : 1697–1701.
3. Wazait HD, Al Bhueissi SZ, Patel HR, Nathan MS, Miller RA. Long-term surveillance of bladder tumours: current practice in the UK and Ireland. Eur Urol 2003; 43 : 485–488.
4. Joudi FN, Smith BJ, O'Donnell MA, Konety BR. Contemporary management of superficial bladder cancer in the United States: a pattern of care analysis. Urology 2003; 62 : 1083–1088.
5. Schrag D, Hsieh LJ, Rabbani F, Bach PB, Herr H, Begg B. Adherence to surveillance among patients with superficial bladder cancer. J Natl Cancer Inst 2003; 95 : 588–597.
6. Snyder C, Harlan L, Knopf K, Potosky A, Kaplan R. Patterns of care for the treatment of bladder cancer. J Urol 2003; 169 : 1697–1701.
7. Chung D, Hersey K, Flehner N. Differences between urologists in United States and Canada in approach to bladder cancer. Urology 2005; 65 : 919–925.
8. van Rhijn BW, van der Poel HG, van der Kwast TH. Urine markers for bladder cancer surveillance: a systematic review. Eur Urol 2005; 47 : 736–748.
9. Sylvester RJ, Oosterlinck W, van der Meijden AP. A single immediate postoperative instillation of chemotherapy decreases the risk of recurrence in patients with stage Ta T1 bladder cancer: a meta-analysis of published results of randomized clinical trials. J Urol 2004; 171 : 2186–2190.
10. Obek C, Shelfo SW, Korman HJ, Soloway MS. Intravesical therapy for transitional cell carcinoma of the bladder: the community practice. Urology 1999; 53 : 82–87.
11. Ghoneim MA, el Mekresh MM, el Baz MA, el Attar IA, Ashamallah A. Radical cystectomy for carcinoma of the bladder: critical evaluation of the results in 1,026 cases. J Urol 1997; 158 : 393–399.
12. Esrig D, Freeman JA, Stein JP, Skinner DG. Early cystectomy for clinical stage T1 transitional cell carcinoma of the bladder. Semin Urol Oncol 1997; 15 : 154–160.
13. Herr HW, Sogani PC. Does early cystectomy improve the survival of patients with high risk superficial bladder tumors? J Urol 2001; 166 : 1296–1299.
14. Brown FM. Urine cytology. Is it still the gold standard for screening? Urol Clin North Am 2000; 27 : 25–37.
15. Lotan Y, Roehrborn CG. Sensitivity and specificity of commonly available bladder tumor markers versus cytology: results of a comprehensive literature review and meta-analyses. Urology 2003; 61 : 109–118.
16. Holmang S, Hedelin H, Anderstrom C, Holmberg E, Johansson SL. Long-term followup of a bladder carcinoma cohort: routine followup urography is not necessary. J Urol 1998; 160 : 45–48.
17. Solsona E, Iborra I, Ricos JV, Dumont R, Casanova JL, Calabuig C. Upper urinary tract involvement in patients with bladder carcinoma in situ (Tis): its impact on management. Urology 1997; 49 : 347–352.
Štítky
Detská urológia Urológia
Článek ÚvodníkČlánek KvízČlánek Derivace moči po cystektomiiČlánek Ohliadnutie za SorrentomČlánek Ze zahraničních periodik
Článok vyšiel v časopiseUrologické listy
Najčítanejšie tento týždeň
2008 Číslo 2- Vyšetření T2:EGR a PCA3 v moči při záchytu agresivního karcinomu prostaty
- Lék v boji proti benigní hyperplazii prostaty nyní pod novým názvem Adafin
-
Všetky články tohto čísla
-
Guidelines EAU pro karcinom močového měchýře (TAT1 – neinvadujícího svalovinu)
VERZE 2007 - Kvíz
- Neinvazivní karcinom močového měchýře – kdy je indikována adjuvantní intravezikální instilační léčba a co dělat při jejím selhání?
- Postup při selhání terapie BCG u pacientů s povrchovým karcinomem močového měchýře
- Místo a rozsah lymfadenektomie u pacientů s nádory močového měchýře
- Sexuální funkce šetřící radikální cystektomie
- Úvodník
- Komplikace spojené s cystektomií a derivací moči
- Technika provádění TUR u pacientů s karcinomem močového měchýře – význam opakovaného provádění TUR a náhodné biopsie
- Derivace moči po cystektomii
- „Indiana pouch“ – minulost a současnost
-
TVT – nová epocha urogynekologické operativy
Současná urogynekologická operativa II - Zpráva z kongresu EAU v Miláně
- Ohliadnutie za Sorrentom
- Správa z konferencie AUA Annual Meeting 2008
- Ze zahraničních periodik
- Současná praxe při řešení povrchového karcinomu močového měchýře v Nizozemí a belgických Flandrech: průzkum
-
Guidelines EAU pro neurogenní dysfunkci dolních cest močových
VERZE 2007
-
Guidelines EAU pro karcinom močového měchýře (TAT1 – neinvadujícího svalovinu)
- Urologické listy
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Neinvazivní karcinom močového měchýře – kdy je indikována adjuvantní intravezikální instilační léčba a co dělat při jejím selhání?
- Technika provádění TUR u pacientů s karcinomem močového měchýře – význam opakovaného provádění TUR a náhodné biopsie
- Derivace moči po cystektomii
- Komplikace spojené s cystektomií a derivací moči
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



