-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Urologická onemocnění vedoucí k ledvinné nedostatečnosti a možné cesty prevence konečného stadia selhání ledvin
UROLOGICAL DISEASES CONTRIBUTING TO RENAL INSUFFICIENCY AND POSSIBLE WAYS OF END STAGE RENAL DISEASE PREVENTION
Chronic renal insufficiency (CHRI) may be the consequence of many pathological phenomena. The most frequent is the terminal result of almost all nephrological diseases. Sometimes it could be due to the irreversible damage of the kidney function from others reasons. There we can count on the intoxication with nephrotoxic substances, serious injuries of both kidneys, oncological diseases and others urological benign disorders.
The etiology of the CHRI on the strength of the benign urological diseases is not unusual in urological patients. In many cases their importance was undervalued with following incorrect therapy or absence of the therapy. We meet with undetected urological diseases or with the bad diagnosis of these diseases.
The experience and the foresight of the potential major damage of the kidney function on the strength of urological disorders are very important and it has specific features. In many cases we can prevent it or put it off.KEY WORDS:
chronic renal insufficiency, acute renal failure, waiting list, transplantation, urological disease
Autori: P. Navrátil; L. Lyerová; I. Novák; J. Pacovsky; M. Romžová
Pôsobisko autorov: Transplantační centrum při Urologické klinice FN a LF UK v Hradci Králové, Klinika nefrologie, IKEM Praha
Vyšlo v časopise: Urol List 2009; 7(1): 6-12
Súhrn
Chronická renální insuficience (CHRI) může být výsledkem mnoha patologických jevů. Převážně se jedná o konečný důsledek téměř všech nefrologických onemocnění, ale nezřídka k nevratnému poškození funkce ledvin dochází z jiných důvodů. K nim můžeme počítat intoxikace nefrotoxickými látkami, závažná poranění obou ledvin, onkologická onemocnění ledvin vyžadující jejich odstranění a urologická benigní onemocnění.
Etiologie CHRI na podkladě benigních urologických onemocnění není mezi urologickými pacienty vzácná. Často jsou tato onemocnění onemocněními, jejichž závažnost byla podceněna, která nebyla správně léčena nebo byla neléčena. Často se u pacientů s CHRI setkáváme s nediagnostikovanými či špatně diagnostikovanými urologickými onemocněními.
Zkušenosti a předvídavost eventuálního významného poškození funkce ledvin na podkladě urologických onemocnění má svoji specifiku. V mnoha případech mu lze zabránit nebo ho aspoň významně oddálit.KLÍČOVÁ SLOVA:
chronická ledvinná nedostatečnost, akutní selhání ledvin, registr čekatelů, transplantace, urologická onemocněníI. ÚVOD
Onemocnění ledvin urologického charakteru vede k ledvinné nedostatečnosti podstatně méně než klasická nefrologická onemocnění. Urologie udělala za posledních 30 let významné kroky k ochraně horních močových cest, dospěla miniinvazivními výkony a prevencí k podstatnému snížení počtu pacientů, jejichž urologické onemocnění vede k selhání ledvin. Nejmarkantněji je toto vidět u nefrolitiázy.
II. NEFROLOGICKÉ A UROLOGICKÉ PŘÍČINY CHRI Z POHLEDU NEFROLOGA
I když glomerulonefritida (GN) jako nejčastější příčina selhání ledvin (30–50 %) je převážně nefrologickou záležitostí, urolog se může stát v některých případech prvním diagnostikem. Velmi často se totiž setkává s touto chorobou v rámci diferenciální diagnostiky hematurických stavů. V případě hematurie, která postrádá urologickou příčinu, bývá nejčastější příčinou právě GN. Z bioptických registrů (Český registr biopsií 1994–2006) je známo, že mezi nejčastější primární glomerulonefritidy patří IgA nefropatie, fokálně segmentální glomeruloskleróza či membranózní glomerulonefritida [1]. Ze sekundárních glomerulopatií jsou nejčastější lupusová GN, diabetická nefropatie, pauciimunní (ANCA asociovaná) glomerulonefritida. Nejdůležitější je včasné rozpoznání zejména rychle progredujících glomerulonefritid (RPGN). Ty se mohou vyskytovat u nemocných se závažnou infekcí, například s infekční endokarditidou, viscerálními abscesy, vzácně i u poststreptokokových infekcí. Dále může RPGN komplikovat chronické glomerulonefritidy jako IgA nefropatii, vzácněji membranózní GN. V případě, že pacient přichází z plicního oddělení a je u něho také přítomno krvácení do plic, měl by urolog co nejrychleji kontaktovat nefrologa s podezřením na Goodpasteurův syndrom. V takovýchto případech jde o čas, tedy zejména o rychlost diagnózy (biopsie) a zahájení léčby (plazmaferézou, imunosupresivy). Plicní postižení ve formě granulomů se vyskytuje u dalšího závažného onemocnění ledvin,a to u Wegenerovy granulomatózy. Tato choroba může postihovat i jiné orgány, patří totiž do systémových onemocnění. Proto se takovýto nemocný může léčit i na jiných odděleních, například na očním, neurologii či revmatologii. Není málo pacientů, kteří putují po různých odděleních, a tím se prodlužuje čas ke stanovení přesné diagnózy. Zde se může informovaný urolog stát velmi důležitým člověkem pro nemocného a pro urychlení jeho léčby. Proto v případě i malého močového nálezu se zhoršenou funkcí ledvin, zejména při zvětšení ledvin či při podezření na postižení více systémů, by urolog neměl váhat. Je samozřejmostí, že urolog v případě neobjasnění urologické příčiny hematurie či při nálezu proteinurie odesílá pacienta k nefrologovi. Je ale nezbytné důrazné poučení nemocného o naléhavosti situace a možnostech až selhání ledvin v případě nepokračování dispenzarizace a léčby. Někdy totiž nemocný není řádně poučen a přichází k nefrologovi až při příznacích selhání ledvin.
Mezi další časté příčiny (15–20 %) chronické renální insuficience a selhání patří chronická intersticiální nefritida, a to ať bakteriální (pyelonefritida), tak i dnavá, poléková (například analgetická) a jiné [2]. Zde nacházíme nejčastěji společné urologické a nefrologické pacienty. Do této skupiny patří i nemocní s refluxovou či obstrukční nefropatií, s následnými recidivujícími infekcemi močových cest. Zde je nutná společná péče, snaha o odstranění prvotní příčiny, jako je závažný reflux, pelviureterální či uretrální stenóza, litiáza apod. Pacienti s renálními kolikami, recidivujícími infekcemi močových cest se dostávají jak na nefrologická, tak urologická oddělení a spolupráce obou pracovišť je nezbytná.
Další neméně častou diagnózou vedoucí až k renálnímu selhání je polycystóza ledvin (10–15 %). Komplikacemi této choroby je hematurie, nefrolitiáza, infekce močových cest, hypertenze, ale i možná přítomnost maligních tumorů v cystách. Pacienti často přicházejí s bolestmi zad, kolikami a makroskopickou hematurií. Tito nemocní na rozdíl od jiných chorob ledvin mívají poměrně dlouho zachovanou diurézu, pozvolnější rozvoj renální insuficience a menší sklon k anémii. Ale i u nich je nutná snaha o prodloužení období bez nutnosti náhrady renální funkce dialýzou či transplantací, a to prevencí a léčbou komplikací a prvních příznaků ledvinné nedostatečnosti.
Mezioborovou spolupráci vyžadují nádorová onemocnění ledvin, zejména při nutnosti rozsáhlého operačního výkonu. Pacienti mohou mít kromě tumoru i jiný důvod renální insuficience, například diabetickou nefropatii, nefrosklerózu. Rizikovými jsou zejména starší nemocní s dlouholetým diabetem, hypertenzí či metabolickým syndromem. Je nutno počítat s rizikem závažné renální insuficience až selhání po operaci, a to i po pouhé parciální resekci. Proto by měl být včas kontaktován nefrolog s rozhodnutím o přípravě nemocného, a to ke kompenzaci diabetu, hypertenze a eventuálně o přípravě na dialyzační léčbu (včasné zahájení očkování proti hepatitidě B či zajištění cévního přístupu dočasného, či trvalého).
I nefrolog často ve své ambulanci zjistí renální insuficienci zapříčiněnou urologickou komplikací. Včasné zjištění vývojových odchylek ledvin či vývodných močových cest, které jsou obvykle spojené s močovou infekcí, má zásadní význam hlavně u malých dětí a mladších jedinců. Vhodný chirurgický výkon pak může mít vliv na další osud takto postiženého [3]. Dalším relativně častým onemocněním spojeným s infekcemi močových cest a následnou chronickou renální insuficiencí je obstrukční uropatie, například na podkladě urolitiázy. Metody léčby litotrypsí a ovlivnění metabolického podkladu litiázy mohou být prevencí rozvoje ledvinné nedostatečnosti a mohou opět prodlužovat období bez nutnosti náhrady funkce ledvin. U starších pacientů se velmi často vyskytují i jiné příčiny obstrukce močových cest, jako například hyperplazie prostaty, striktura uretry, zhoršené vyprazdňovací schopnosti močového měchýře, a zde je nutné včasné odeslání k urologovi, který má možnost tyto patologické stavy řešit. Neméně důležité je včasné odhalení tumorů močových cest a ledvin a včasné předání do specializované péče. Zde by naopak nefrolog neměl prodlužovat dobu stanovení diagnózy a velmi záhy kontaktovat urology, kteří mají své zkušenosti i s vyšetřovacími metodami a u některých typů nádorů vyžadují specifická a jiná vyšetření než ta, na která může být zvyklý nefrolog.
Je tedy důležité, aby cílem byla vždy rychlá, přesná diagnóza a léčba. Všechny léčebné postupy při chronickém selhání ledvin, ať už jsou to dietní úpravy v příjmu bílkovin, tekutin, iontů, minerálů, úpravy acidobazické rovnováhy, krevního obrazu, dyslipidemie, ale i léčba hypertenze, by měly vést k prodloužení kvalitního života těchto nemocných a měly by být prevencí řady komplikací, které již jsou v tomto období nastartovány (kostní choroba, polyneuropatie, kardiovaskulární onemocnění a další).
V posledních letech se řada prací zabývá rizikovými faktory pro vznik chronického onemocnění ledvin. Z neovlivnitelných rizikových faktorů v obecné populaci mohou být jmenovány například mužské pohlaví, vyšší věk či renální onemocnění v rodinné anamnéze. Mezi ovlivnitelné rizikové faktory patří stavy spojené s hyperfiltrací glomerulů (hypertenze, diabetes mellitus, obezita, vysoký příjem bílkovin), dyslipidemie, metabolický či kardiovaskulární syndrom [4,5,6]. Dalším rizikovým faktorem je kouření a zvýšená hladina kyseliny močové [2]. Zatím ještě nějaký čas potrvá, než budeme přesně vědět, který nemocný má větší sklon k renální insufienci, a proč. Nyní je nutné již při podezření na nefrologickou příčinu onemocnění kontaktovat příslušné pracoviště. Nejčastěji k tomu může pomoci patologický močový nález (hematurie s proteinurií, či bez proteinurie), zhoršení funkce ledvin dle sérového kreatininu či clearance kreatininu, ale nověji i dle metod bez nutnosti sběru moči, jako je odhad glomerulární filtrace pomocí vzorců MDRD (Modification of Diet in Renal Disease). Mělo by k tomu vést i minimální zhoršení bez vysvětlitelné prerenální přičiny, jako je například hypovolemie, hypotenze či postrenální obstrukce. Je nutno si uvědomit, že dialyzovaných pacientů jsou tisíce (k 31. 12. 2007 jich bylo 5190 – Rychlík, 2008) a že nadále více než třetina nových pacientů přichází takzvaně z ulice, to znamená bez předchozí léčby, již s rozvinutým renálním selháním a nutností okamžité dialýzy [7]. Cílem nás všech by mělo být snížení tohoto počtu.
III. UROLOGICKÁ ONEMOCNĚNÍ VEDOUCÍ K CHRI Z POHLEDU UROLOGA
Urolog na problematiku vzniku renální insuficience pohlíží spíše z makropohledu. Mechanistické vnímání situace je založeno na zkušenosti z praxe, že jakákoliv překážka pro odtok moči v močových cestách je riziková a akutně hrozí urosepsí, chronicky pak chronickou pyelonefritidou. Za hlavní úkol urologa se pokládá zajistit, aby tlakové gradienty v močových cestách byly fyziologické, aby v močových cestách nebyly lokality, kde moč stagnuje a aby nebyla přítomna cizí tělesa a neživé tkáně. Ne vždy je vžito, že elevace hladiny kreatininu po odstranění překážky je lézí parenchymovou, a tudíž lézí vhodnou k řešení s nefrologem [8,9].
Příčinou chronické ledvinné nedostatečnosti může z urologického hlediska být několik následujících skupin urologických chorob [10,11]:
- ztrátová poranění ledvinného parenchymu
- malignity
- vrozené vady ledvin polycystózamedulary sponge kidney (houbovitá ledvina)tvarové anomálie ledvin a kalichopánvičkového systému
- vrozené vady močových cestVUR (vezikoureterální reflux)chlopeň zadní uretryneuropatický měchýř – meningomyelokéla
- nefrolitiáza
- onemocnění dolních močových cestBHPobstrukční uropatie – litiáza, striktury močovodusekundární VURstriktura uretryskleróza hrdla měchýře
Jak je patrno z přehledu, jedná se o velmi heterogenní skupinu onemocnění, která se mohou vyskytovat v jednotlivých etapách lidského života a mají široké spektrum příznaků. V konečném důsledku však, pokud nejsou včas zachycena a léčena, končí stejně – selháním ledvin.
Traumata ledvin
Traumata ledvin vedou ke ztrátám obou ledvin a akutní ledvinné nedostatečnosti vzácně. Častější je ztráta funkčního parenchymu v souvislosti s polytraumaty a rozvojem multiorgánového selhání [12]. Pokud je však k revizi traumatu nutno přistupovat, pak vždy se znalostí morfologie obou ledvin. Pokud jednu ledvinu zobrazovacími metodami nenajdeme, nebo toto vyšetření není dosažitelné, je zcela nezbytné při exploraci poraněné ledviny stabilizovat krvácení a pokusit se kontralaterální ledvinu identifikovat. Pokud ji nenajdeme a jsme nuceni řešit trauma solitární ledviny, pak je naším úkolem pokusit se o rekonstrukci za každou cenu. K revizi ledviny přistupujeme jen při zcela jasné extravazaci moči, kterou se nepodaří derivovat, a při pokračujícím hemodynamicky závažném krvácení.
Obr. 1. Trauma ledviny – kopnutí koněm do přední strany břicha, řešeno konzervativně. 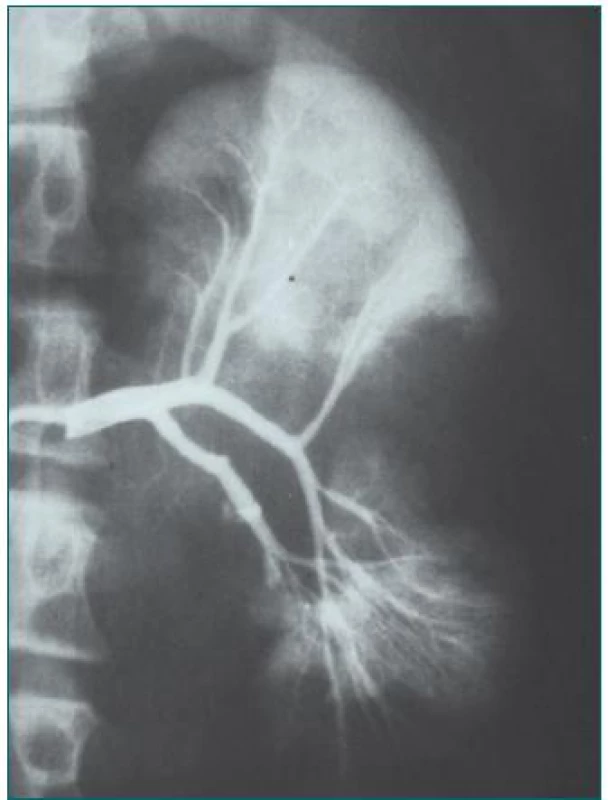
Vrozené vady ledvin
I přes velký pokrok v diagnostických a terapeutických možnostech současné urologie zůstávají velkým problémem vrozená onemocnění urogenitálního systému. Mnohá z těchto onemocnění vedou nezvratně k ledvinnému selhání, jiná za adekvátní urologické péče nemusí do tohoto stadia dospět nebo nutnost HD může být významně oddálena [13]. Tato možnost je závislá na kvalitě ošetřujících lékařů.
Mnohá z těchto onemocnění ledvinného parenchymu jsou ošetřována jak nefrology, tak urology. Typickým onemocněním je polycystóza. Některé formy se vyvíjejí ještě před narozením dítěte a vedou velmi časně k jeho smrti, jiné jsou méně závažné a nemusejí vést ke zničení jedné nebo obou ledvin. Z urologického hlediska je zajímavá závažná polycystická choroba autozomálně dominantního typu, která je příčinou chronického selhání ledvin zhruba u 10 % všech pacientů, kteří jsou dialyzováni.
Frekvence jejího výskytu je jedna na 500 až 1000 obyvatel a zhruba 50 % nemocných dospěje do stadia ledvinného selhání. Závažnost tohoto onemocnění spočívá i v tom, že často je cysticky postižen i jaterní parenchym, který může vyplňovat převážnou část břišní dutiny. Funkce jater je však zachována. Pro transplantologii je důležité, že toto onemocnění je také spojeno s divertikulózou [14], která potransplantačně může komplikovat průběh rekonvalescence divertikulitidou a pelveoperitonitidou. Tato onemocnění mohou činit diferenciálně diagnostické problémy a nemocného v potransplantačním období ohrozit na životě.
Polycystóza se jeví jako onemocnění, které má i v budoucnosti závažně nepříznivý průběh a narůstající frekvenci. Stále ještě těchto pacientů přibývá a osvěta genetiků upozorňující na chorobu, kterou postižený dává do vínku svému dítěti, není dostatečně vnímána.
Obr. 2. Velká polycystická ledvina (3,8 kg) s mnoha prokrvácenými cystami. Odstraněna z důvodu nedostatku místa pro transplantát před zařazením pacienta do WL. 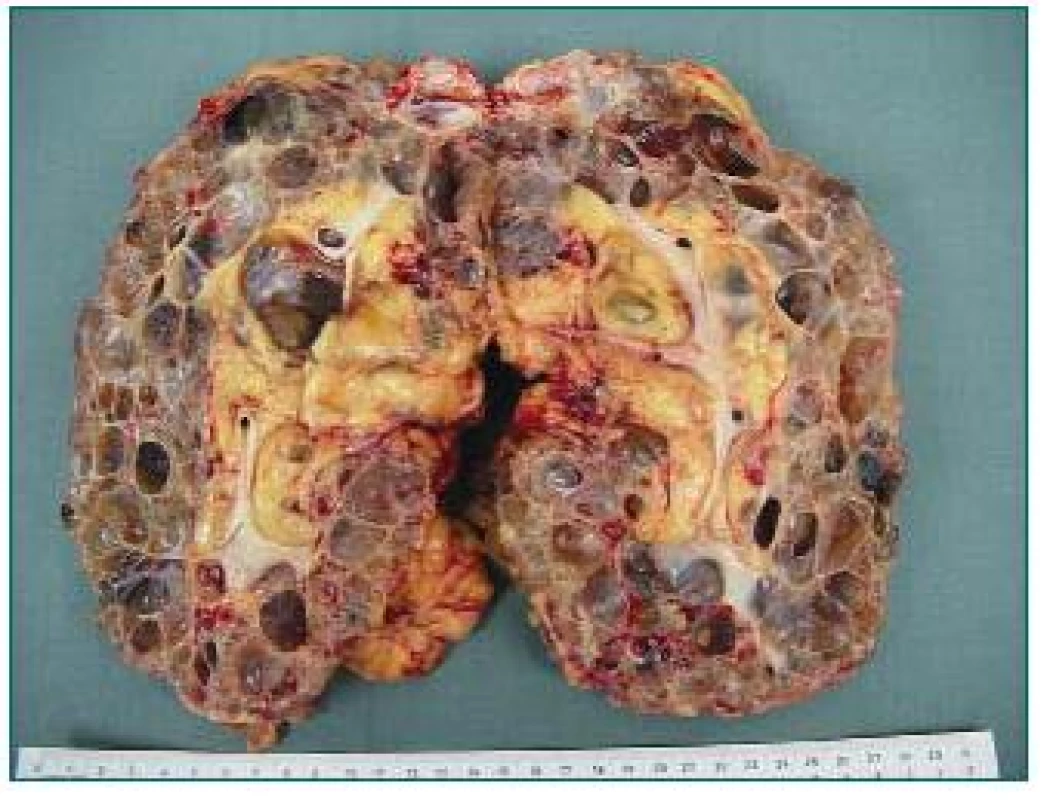
Pro současnou praxi urologa, který ošetřuje pacienta s polycystickými ledvinami, je důležité pamatovat na možnost infekce v moči a v cystách, na možnost litiázy způsobující subrenální obstrukci a možnost skrytého nádorového postižení. Zvlášť nebezpečné pro rychlost nástupu ledvinného selhání je krvácení a odchod konkrementů, které navozují obstrukci. Při dobrém zachování diurézy obou ledvin nemusí tuto změnu pacient vnímat a renální selhání progreduje. Pacient ve stadiu CHRI nebo blížící se již zařazení do pravidelné dialyzační léčby by měl být vyšetřen jak urologem, tak transplantologem. Takovému pacientovi by měla být pravidelně 1× měsíčně vyšetřována moč na HDS a totéž vyšetření by mělo být prováděno při zvýšené teplotě. Zjištěná infekce musí být adekvátně léčena, prodlužujeme tak funkci ledviny a oddalujeme nutnost hemodialýzy (HD). Po atace teplot nad 38 °C je nezbytné provést srovnávací vyšetření ultrazvukem nebo lépe pomocí CT. V těchto případech pátráme po městnání v kalichopánvičkovém systému ledviny, po abscesu či podezřelé cystě. K ledvinám polycystickým se chováme dlouhodobě konzervativně, a to až do doby, kdy je v nich prokázáno obtížně léčitelné infekční ložisko, tumor nebo chronicky krvácejí. Zásadní význam pro vnitřní prostředí organismu mají ledviny u pacienta se sníženou glomerulární filtrací a elevací kreatininu, který ještě nemusí být dialyzován. Význam mají však i tehdy, když již nastupuje CHRI nebo již HD byla započata a trvá diuréza nad 500–1000 ml. Nemocný tak může více pít. Žízeň při dodržování nízkého příjmu tekutin bývá velkým steskem nemocných v hemodialyzačním programu. Důvodem zachovávání ledvin není produkce erytropoetinu, ta je v té době již zanedbatelná a nemocní jsou saturováni exogenním erytropoetinem.
Absolutní indikací k nefrektomii (ne z nefrologického důvodu) je nesanovatelná infekce, opakující se hematurie, podezření na tumor, relativní indikací je pak pokles diurézy u dospělých pod 500 ml. Občas provádíme nefrektomii i jako součást předoperační přípravy a získáváme si tak místo pro transplantát. Pokud jsou polycystické ledviny po transplantaci asymptomatické, sledujeme je ultrazvukem pravidelně alespoň jedenkrát ročně. Jakákoliv ataka infekce v močových cestách (IMC) je však indikací k provedení nefrektomie podezřelé ledviny nebo obou ledvin. IMC je nebezpečím pro štěp a polycystická ledvina je vždy místem, kde se tato infekce může udržovat a v oslabení pacienta imunosupresí masivně manifestovat.
Houbovitá ledvina (cystické onemocnění ledviny) je onemocnění, které zhruba u 10 % nemocných vede k renálnímu selhání. Z klinického, respektive urologického hlediska je důležité, že toto onemocnění je u 60 % pacientů spojeno s opakovanými infekcemi ledvinného parenchymu a 60% výskytem litiázy. Četnost onemocnění není naštěstí velká.
Diagnostika houbovité ledviny je založena na přítomnosti mnohočetné drobné litiázy v oblasti papil. U takto postižených nemocných by měl urolog pečovat o sterilní moč, o řešení litiázy, která se uvolnila a postupuje močovými cestami. U většiny nemocných není třeba přistupovat k operačním otevřeným postupům. Litiáza je obvykle malá a její léčba se provádí endoskopickými metodami.
Ostatní vrozené anomálie ledvinného parenchymu jsou tvarové a polohové. Mají sklon k tvorbě litiázy, zhoršení odtoku moči z pánvičky ledvinné a její následné dilataci. Stagnace moči a zvětšení objemu moči jsou předpoklady k infekci, tvorbě litiázy a postupnému zmenšení funkční kapacity ledviny. Diagnostika je díky UZ, CT a MR obvykle jednoduchá. K posouzení obstrukce je suverénní metodou dynamická scintigrafie. Toto vyšetření dynamicky prokáže, zda anomální tvar pánvičky je spojen i s poruchou odtoku moči. Pokud tomu tak je, je nezbytné pacienta komplexně posoudit. Zvážit věkový faktor, funkčnost ledvin, počty recidiv infekce a eventuálně i další stesky pacienta. Je-li prokázaná stagnace moči spojena s infekcí nebo s poruchou odtoku, jde o onemocnění, jež by mělo být dořešeno urologicky. Jen aktivní přístup zajistí, že kapacita funkčního parenchymu ledviny nebude progresivně klesat. Je to tedy jediný způsob, jak pacienta uchránit před CHRI a HD.
Vrozené vady močových cest
Vrozené vady močových cest jsou další závažnou skupinou urologických onemocnění, která vedou k renálnímu selhání a stále častěji postihují mladší věkové kategorie. Často jsou tito pacienti po mnoha operacích a jejich výchozí pozice je tím zhoršena.
Z anomálií dolních močových cest se z hlediska množství pacientů v dialyzačním programu jeví jako nejzávažnější VUR, chlopeň zadní uretry, neuropatický měchýř a komplex extrofie-epispadie. Typické je, že všichni postižení mají vrozeně normální ledvinný parenchym, který je teprve sekundárně poškozen. Tento fakt je nesmírně důležitý z hlediska včasného odhalení onemocnění a jeho správného ošetření a prevence obstrukční neuropatie, pyelonefritidy.
1. Vezikoureterální reflux
O nepříznivém působení VUR na horní močové cesty, které může vést k jizvení ledvinného parenchymu a v konečném stadiu až k selhání ledvinné funkce, tzv. refluxní nefropatii, informoval poprvé v roce 1959 Hodson. Termín „refluxní nefropatie“ byl pak použit poprvé v roce 1973 Baileym. Později (1981) bylo dokázáno, že pro vznik jizvy v parenchymu je nezbytná přítomnost infekce. O možnosti prevence tohoto nezvratného poškození podáváním preventivních dávek cotrimoxazolu se ví od roku 1983. I za této situace se refluxní nefropatie rozvine v ledvinnou nedostatečnost s různým stupněm VUR až u 40 % dětí a u 20 % dospělých. Vznik ledvinné nedostatečnosti není přitom úměrný stupni refluxu.
Klinický nález: Recidiva febrilních stavů i s nevýznamným nálezem v moči je vždy podezřelá z infekce a refluxu. Základním smyslem léčby VUR je ochrana horních cest močových před poškozením, prevence vzniku refluxní nefropatie vlivem jizev, fokální pyelonefritidy popsané Baileym a Smellieovou. Na základě výsledků mezinárodní dlouhodobé prospektivní studie se u nižších stupňů refluxů (stupeň I–III) dává v současnosti přednost medikamentózní, eventuálně minimálně invazivní terapii.
Část primárních refluxů, především nižších stupňů I–III, má tendenci ke spontánnímu vyhojení. Konzervativní léčba VUR vychází z maturační teorie, která předpokládá „dozrávání“ antirefluxních mechanismů u dětí asi do 12 let. Na možné spontánní vyhojení VUR lze usuzovat z délky podslizničního tunelu a tvaru ústí. Nepříznivým znamením je přítomnost dilatace močovodu a jizev parenchymu ledviny.
Primární chirurgická léčba je vyhrazena stupňům IV a V a sekundárnímu refluxu, kdy je nezbytné objevit a odstranit příčinu onemocnění. Pokud přetrvává VUR po několikaměsíčním časovém odstupu od data medikamentózní, eventuálně minimálně invazivní chirurgické léčby onemocnění, je to důvodem VUR korigovat operačně, ale až po pečlivém urodynamickém přešetření dolních močových cest.
Z hlediska závažnosti refluxu pro ledvinná onemocnění platí:
- Primární – vrozený VUR je a zůstává onemocněním, které neléčeno nebo špatně léčeno může vést k ledvinné nedostatečnosti.
- Současné znalosti o primárním VUR, o ochraně horních močových cest a o terapii VUR dokáží drtivou většinu nemocných uchránit od ledvinného selhání.
- Každý vývoj léčeného VUR by měl být posuzován z hlediska možného ledvinného selhání.
- Významnost VUR je hodnocena především recidivami pyelonefritid a dynamikou narůstání dilatace kalichopánvičkového systému štěpu.
2. Chlopeň zadní uretry
Chlopeň zadní uretry je velmi závažnou vrozenou anomálií dolních močových cest, udávanou jako nejčastější vrozená vada vedoucí k CHRI. Často se bohužel objevuje již intrauterinně a lze ji odhalit pomocí ultrazvukového vyšetření ještě před narozením. Nebezpečí tohoto onemocnění spočívá v tom, že klinické příznaky jsou velmi mlhavé, nejasné, a proto před érou pravidelného ultrazvukového vyšetření plodů docházelo k jeho diagnostice opožděně. Často bývalo onemocnění fatálně zaměňováno za jednoduchý VUR, který byl opakovaně chirurgicky korigován. Chlopeň se vyskytuje na měchýřovém začátku močové trubice a její přítomnost vede k dlouhodobé subvezikální obstrukci. Vada je patrná při mikční cystografii, která imituje akt mikce, a při cystoskopickém vyšetření zkušeným urologem, který na onemocnění myslí. Onemocnění je záludné tím, že v raných stadiích života jedince, a dokonce intrauterinně, dochází k nevratným změnám funkčním i strukturálním horních i dolních močových cest, což v konečném důsledku vede k těžkému poškození ledvinného parenchymu.
Obr. 3. Ledvina zaniklá refluxem a odstraněná před transplantací jako zdroj infekce. 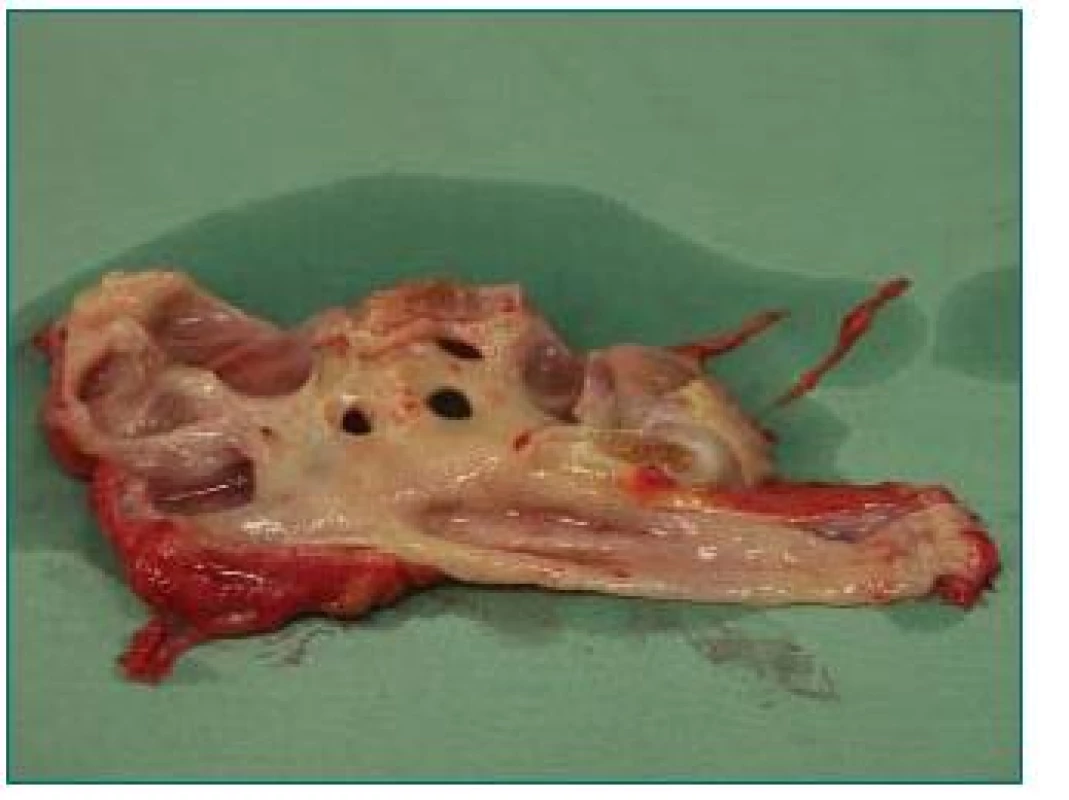
Obr. 4. Masivní VUR vpravo u chlopně zadní uretry. Vlevo ledvina již po nefrektomii. 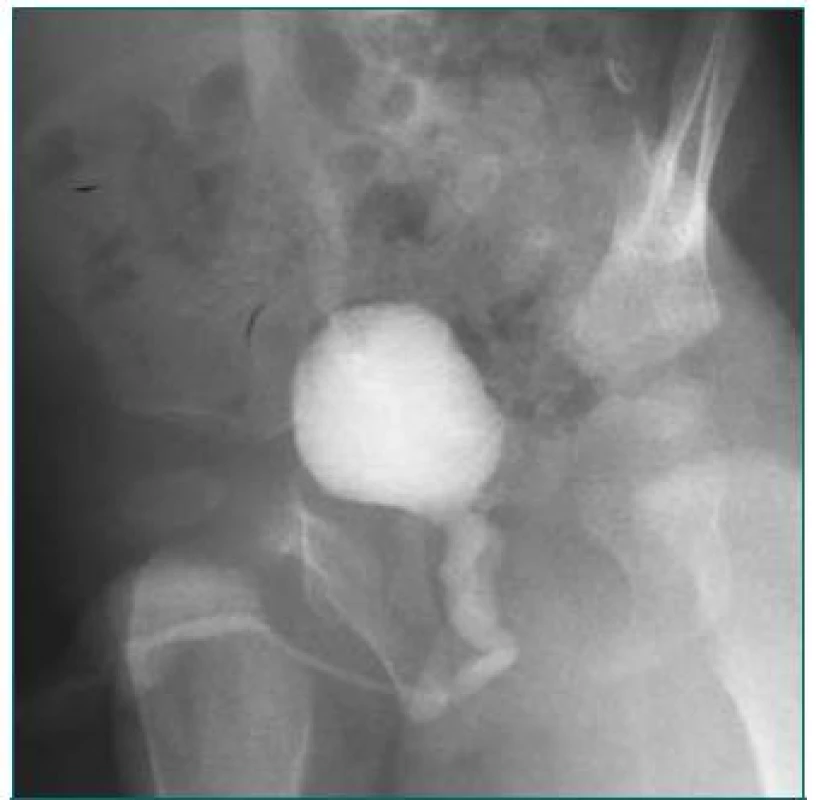
Včasné odhalení chlopně zadní uretry umožní dočasně bezpečně derivovat obě ledvinné jednotky (nejčastěji epicystostomií) a dá prostor pro řešení vady prostou endoskopickou operací nebo dočasnou vezikostomií. Tyto výkony jsou soustředěny do mála technicky špičkově vybavených klinických pracovišť v ČR.
3. Neuropatický měchýř
Neuropatický měchýř je spojen s více onemocněními. Nejmarkantněji je sledován v důsledku meningokély či meningomyokély. Jedná se o primární anomálii centrální nervové soustavy, která vede k neuropatickému řízení dolních močových cest a jejich těžké dysfunkci. Sekundární reflux pak následně ohrožuje funkci ledvin, které selhávají z důvodu redukce parenchymu při recidivujících zánětech a intermitentně vysokém tlaku v horních ledvinných cestách. Klinická symptomatologie je bohatá, diagnostika je rentgenologická a urodynamická.
4. Komplex extrofie-epispadie
Nejhorším, ale naštěstí nejméně častým onemocněním (1 postižení asi na 100 000 novorozenců), je komplex extrofie-epispadie. Zde chybí část přední stěny dolního močového traktu, je postižen sfinkter. Rekonstrukce musí být velice citlivě vedena. Dle našich zkušeností není důležité obnovit kapacitu měchýře a suficienci hrdla. Důležité je v první řadě ochránit horní močové cesty, a to i za cenu, že nefunkční dolní močové cesty budou nahrazeny augmentací, která splní požadavky být vysokokapacitním, nízkotlakým a kontinentním rezervoárem.
Historicky byla všechna zmíněná onemocnění dolních močových cest rekonstruována hlavně se záměrem zajistit kontinenci a kosmetický efekt plastické úpravy dolních močových cest. Teprve v posledních 20 letech je hlavním hlediskem ochrana horních močových cest a ledvin. Většina pacientů, u nichž nyní řešíme ledvinnou nedostatečnost společně s rekonstrukcí močových cest jako přípravu před transplantací, byla operována ve zmíněném historickém období.
Získaná onemocnění ledvin
Nefrolitiáza je velmi časté urologické onemocnění, které postihuje zhruba 6 % populace. Neřešená oboustranná nefrolitiáza, obvykle komplikovaná chronickou pyelonefritidou, může vést k ledvinnému selhání. Etiologicky se na CHRI podílí intermitentní obstrukce močových cest, chronická infekce a v neposlední řadě často opakované urologické intervence. Z tohoto důvodu by litiáza, která je spojena s močovou infekcí a má vícečetný výskyt, měla být řádně metabolicky vyšetřena, razantně urologicky léčena, měla by být zajištěna řádná metafylaxe k zabránění recidivy. I náhodně zjištěná symptomatická litiáza by měla být řádně léčena, jde o problém řešitelný a dobře definovaný a existuje mnoho miniinvazivních metod nepostihujících významně ledvinný parenchym. Díky pokroku v urologii se v současné době pacienti s litiázou čekající na transplantaci vyskytují minimálně.
Získaná onemocnění močových cest
V oblasti močovodů jsou nejčastějšími příčinami obstrukce horních močových cest z hlediska možné ledvinné nedostatečnosti striktury močovodu. Striktury močovodu mohou být způsobeny buď primárními onemocněními močovodu (záněty, tumory), ale zdaleka nejčastěji vznikají sekundárně, a to velmi často po instrumentálních vyšetřeních či výkonech na močovodech nebo po chirurgických a gynekologických operacích v oblasti malé pánve. Obvykle toto onemocnění postihuje jeden z močovodů a na jeho onemocnění se může přijít až s onemocněním druhé ledvinné jednotky.
Vedle vlastního postižení močovodu existují onemocnění retroperitonea, která mají vliv na močovody a zaujímají je do fibroproduktivního zánětu nebo tumorózního plastronu či uzlinového syndromu. Etiologie primární retroperitoneální fibrózy není jasná, sekundárních fibróz je pak podstatně více a jsou spojeny s ozářením, pankreatitidami, podáváním nádorové chemoterapie, excesivními výkony v retroperitoneu v souvislosti s disekcí uzlinových syndromů, obvykle maligního charakteru. Výkon při onemocnění této partie močových cest by měl následovat ihned po elevaci hladiny kreatininu nad normu.
Subvezikální obstrukce vedoucí k ledvinné nedostatečnosti není řídkým jevem a vždy vyžaduje chirurgický výkon, protože tento stav je medikamentózně neřešitelný.
Nejčastější, ale ne jedinou příčinou tohoto postižení u mužů je benigní hyperplazie prostaty. Především mladší muži jsou postihováni sklerózou hrdla močového měchýře a záněty prostaty. Překážka způsobuje chronickou obstrukci na úrovni hrdla měchýře, ta může vést jednak ke vzniku sekundárního vezikoureterálního refluxu, jednak k chronické subvezikální obstrukci a následně k megaureterům s rozvojem obstrukční uropatie. Chronické městnání poškozuje i stěnu měchýře a vede k změnám funkční hladké svaloviny a jejímu nahrazení nefunkčním vazivem. Stejným mechanismem na horní močové cesty působí i striktura uretry, která dlouhodobým působením subvezikální obstrukce vede k funkčním a později strukturálním změnám močového měchýře se všemi důsledky pro horní močové cesty [15].
IV. ZÁVĚR
Mnohá onemocnění ledvin a močových cest mohou vést k chronické ledvinné nedostatečnosti a případně k selhání ledvin. Některá z nich jsou zásadně neovlivnitelná a je možné jen konzervativní optimalizací stavu pacienta progresi zpomalovat. To platí hlavně o onemocněních parenchymu ledvin. Nejčastějšími příčinami urologických onemocnění vedoucích k chronickému selhávání jsou refluxní a obstrukční uropatie. Dolní močové cesty svými získanými nebo vrozenými onemocněními ohrožují ledviny hlavně u mladých jedinců. Většinu urologických onemocnění (mimo maligní) jsme dnes schopni řešit tak, aby ke konečnému zániku funkce ledvin nedocházelo. Komplexní pohled na pacienta je zcela nezbytný a každý urolog by měl v první řadě chránit horní močové cesty a ledvinný parenchym před zvýšeným tlakem moči a infekcí. Předpokladem je, že počet pacientů s ledvinnou nedostatečností urologické etiologie by se mohl významně snížit. Na tomto faktu se podílí především poznatky o možnosti akutních i chronických derivací moči, využití detubulizovaného střevního segmentu k vytvoření nízkotlakého rezervoáru moči. Kromě funkčních a anatomických příčin rozvoje poruchy parenchymu je nutno počítat i s genetickými příčinami. Současná úloha urologa spočívá v přesné diagnostice a následné chirurgické léčbě odstraněním anatomické příčiny [16].
Přechod pacienta od urologa k nefrologovi by měl být procesem, ne překladem k hemodialýze. Jakmile se u našeho pacienta objeví hladina kreatininu blížící se chronické ledvinné nedostatečnosti, tedy 200 umol/l, jde o pacienta, který nutně potřebuje nefrologické vyšetření. Pokud jde o mladého pacienta s urologickým onemocněním a perspektivou nutnosti náhradní terapie, pak je tento pacient vhodný ke konzultaci v transplantačním centru.
MUDr. Pavel Navrátil, CSc.1, MUDr. Ladislava Lyerová, Ph.D.2, MUDr. Ivo Novák, Ph.D.1, MUDr. Jaroslav Pacovský1, MUDr. Miroslava Romžová1
1Transplantační centrum při Urologické klinice FN a LF UK v Hradci Králové
2Klinika nefrologie, IKEM PrahaUrologická klinika
FN a LF UK v Hradci Králové
Sokolská 581
500 05 Hradec Králové
navratil@fnhk.cz
Zdroje
1. Český registr biopsií 1994–2006. Česká nefrologická společnost.
2. Werner DE, Tighiouart H, Elsayed EF et al. Uric acid and incident kidney disease in the community. J Am Soc Nephrol 2008; 19 : 1204–1211.
3. Karecuk L, Schreuder MF, Wolf AS. Renal tract malformation: perspectives for nefrologists. Nat Clin Pract Nefrology 2008; 4 : 312–324.
4. Taal MW, Brenner BM. Predicting initiation and progression of chronic kidney disease: developing renal risk scores. Kidney Int 2006; 70 : 1694–1705.
5. Taal MW, Brenner BM. Renal risk scores: progress and prospects. Kidney Int 2008; 73 : 1216–1219.
6. Tesař V. Perspektivy: Renální riziko. Postgraduální nefrologie 2008; 4(4): 50–52.
7. Ročenka dialyzační léčby v ČR za rok 2007. Za Českou nefrologickou společnost zpracovali doc. MUDr. I. Rychlík a doc. Ing. F. Lopot.
8. Wavamuno MD, Hartus DC. The need for early nephrology referral. Kidney Int Suppl 2005; 94 : 128–132.
9. Oldrizzi L. Collaboration between nephrologists, cardiologists and diabetologists and the importance of early diagnosis of chronic kidney disease. G Ital Nefrol 2008; 25(Suppl 42): 8–13.
10. Dvořáček J. Vrozené vady ledvin a horních močových cest. In: Dvořáček J et al. Urologie. Praha: ISV 1998 : 517–570.
11. Kočvara R. Vrozené vady dolních močových cest. In: Dvořáček J et al. Urologie. Praha: ISV 1998 : 570–603.
12. Novák I, Matějovič M, Černý V et al. Akutní selhání ledvin. Praha: Maxdorf 2008 : 47.
13. Nakai H, Asanuma H, Shisido S et al. Changing concept in urological management of the congenital anomalies of kidney and urinary tract, CAKUT. Pediatr Int 2003; 45 : 634–641.
14. Pacovský J, Navrátil P, Hladík P et a. Per-forující divertikulitida tračníku – závažná kompli--kace transplantace ledviny. Urológia 2003; 9(3): 27–30.
15. Dvořáček J. Obstrukční uropatie. In: Dvořáček J et al. Urologie. Praha: ISV 1998 : 501–506.
16. Navrátil P. Praktická urologie u nemocných v dialyzační léčbě, před a po transplantaci ledviny. Hradec Králové: Olga Čermáková 2005 : 34.
Štítky
Detská urológia Urológia
Článek Úvodní slovo
Článok vyšiel v časopiseUrologické listy
Najčítanejšie tento týždeň
2009 Číslo 1- Vyšetření T2:EGR a PCA3 v moči při záchytu agresivního karcinomu prostaty
- Lék v boji proti benigní hyperplazii prostaty nyní pod novým názvem Adafin
-
Všetky články tohto čísla
- Tři zdroje ledvin k transplantaci
- Transplantace ledvin od žijících dárců
- Urologická příprava a sledování pacienta před transplantací ledviny
- Principy transplantačního zákona
- Úvodní slovo
- Chirurgické techniky transplantace ledviny
- Urologické komplikácie po transplantácii obličky
- Urologické malignity u nemocných po transplantaci ledviny
- Co na publikované články říká profesor Patrik C. Walsh?
- Urologická onemocnění vedoucí k ledvinné nedostatečnosti a možné cesty prevence konečného stadia selhání ledvin
- GUIDELINES EAU PRO TRANSPLANTACI LEDVINY (část 1)
- Urologické listy
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Urologické komplikácie po transplantácii obličky
- Urologická onemocnění vedoucí k ledvinné nedostatečnosti a možné cesty prevence konečného stadia selhání ledvin
- Chirurgické techniky transplantace ledviny
- Tři zdroje ledvin k transplantaci
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



