-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Varikokéla a smysl jejího řešení
Varicocele and the signification of its repair
Varicocele is the most common, surgically influenced cause of male infertility. Dilated and varicose changes of the venous pampiniform plexus of the testis cause varicocele. Valvular insufficiency of the spermatic veins allows regurgitation of blood which causes damage to testicular function by increasing intrascrotal temperature. Greeks in the first century observed dilatation of testicular veins with regurgitation of blood and subsequently found ipsilateral testicular atrophy [1]. The authors observe the effect and significance of microsurgical varicocelectomy.
Key words:
varicocele, infertility, spermiogram
Autori: M. Nussir; D. Pacík
Vyšlo v časopise: Urol List 2013; 11(1): 18-22
Súhrn
Varikokéla je nejčastější chirurgicky ovlivnitelná příčina mužské intertility. Dilatované a varikózně změněné žíly plexus pampiniformis testis vytváří varikokélu. Regurgitace krve při insuficienci chlopní vnitřních sperma-tických žil způsobuje poškození testikulární funkce zvýšením intraskrotální teploty. Greeks v 1. století n. l. pozoroval dilataci testikulárních vén a jejich regurgitaci nad varletem a následně zjistil ipsilaterální testikulární atrofii [1]. Autoři sledují efekt a smysl mikrochirurgické varikokélektomie.
Klíčová slova:
varikokéla, infertilita, spermiogram
Příčinou snížení testikulání funkce u subfertilních mužů zůstává varikokéla, kterou však lze chirurgicky ovlivnit. Varikokéla je charakterizována dilatovanými a stočenými žilami pampiniformního plexu a vnitřní spermatické žíly. Incidence varikokély je cca 15 % u adolescentních mužů a zřetelně častěji se vyskytuje na levé straně [2]. Jen zřídka byla pozorována na pravé straně a v některých případech je spojena s ipsilaterální testikulární hypotrofií [3]. Idiopatická varikokéla před pubertou se vyskytuje asi v 15 % v běžné mužské populace a je zachycena až ve 40 % při komplexním vyšetření muže ze sterilního páru [4,5]. Oster zjišťoval v souboru 1 072 školáků incidenci varikokély a u chlapců mladších 10 let byla incidence 0 %, ve věku 10–19 let 16,2 % [28]. Výskyt varikokély je spojen s poruchou růstu varlete, zhoršením kvality ejakulátu a snížením testikulární funkce. Ke zlepšení kvality spermiogramu a funkce Leydigových buněk dochází po chirurgickém ošetřením varikokély a její korekce nabízí subfertilním párům zlepšení procenta spontánního oplodnění partnerky [6].
Symptomatická varikokéla působí obvykle bolesti v průběhu semenného provazce nebo výrazný dyskomfort skrota, zvláště po fyzické zátěži. Pacienti s bolestí varlete (orchialgie), která je způsobena varikokélou, mají benefit z operace varikokély a ústup bolesti. Bolesti většinou způsobuje varikokéla vyššího, II.–III. stupně. Je však nutné vyloučit jinou etiologii skrotálních bolestí, které mohou být způsobeny symptomy dolních cest močových, maligním onemocněním skrota, přítomností distální ureterolitiázy či dráždivým střevním syndromem. Není-li příčina orchialgie zjištěna, je indikována konzervativní léčba (sedací koupele, podání nesteroidních antiflogistik po dobu 3–6 měsíců, lokání anestezie, behaviorální terapie). Pokud tato konzervativní léčba není efektivní, může být indikována mikrochirurgická denervace v oblasti spermatického provazce, která dosahuje úspěchu v 80 % případů [7,8]. Pod operačním mikroskopem lze spermatické nervy identifikovat a provést denervaci varlete transekcí všech nervových vláken genitofemorálního nervu.
V současné době užívá většina urologů zabývajících se mužskou reprodukcí mikrochirurgické techniky zachovávající testikulární arterie a lymfatické cévy, čímž se výrazně snižuje incidence vzniku hydrokély a atrofie varlete [9]. Ve studii Pryora a Howardse zlepšila operace varikokély kvalitu spermatu u 51–78 % pacientů a 24–53 % pacientů bylo schopno po operaci spontánně oplodnit svou partnerku [10]. Prospektivních, randomizovaných studií zabývajících se korekcí varikokély existuje poměrně málo. Madgar et al v prospektivní, randomizované studii zaznamenali u 71 % pacientů, kteří podstoupili operaci varikokély, že byli schopni spontánně oplodnit partnerku ve srovnání s 10 % mužů v kontrolované skupině [11].
PATOFYZIOLOGIE VARIKOKÉLY
Přesný mechanizmus vzniku varikokély není známý. Pravděpodobné se jedná o multifaktoriální etiologii:
Zvýšení intraskrotální teploty
Za normálních okolností je vnitřní spermatická arterie obklopena mnohočetnými větvemi vnitřní spermatické žíly, které tvoří plexus pampiniformis. Takovéto juxtapoziční postavení arterie a vény podporuje schopnost látkové výměny a zabraňuje zvýšení teploty varlete. Tento systém je podobný protiproudovému systému, který existuje u mnoha živočichů jako u ryb, ptáků, savců. Varikokéla či dilatace plexus pampiniformis semenného provazce způsobuje přenos tepla dovnitř varlete. Množství prací týkajících se mechanizmu vzniku varikokély předpokládá, že dochází k poškození spermatogeneze zvýšenou testikulární teplotou [9]. Následkem zvýšené intraskrotální teploty je porušena spermatogeneze s negativním dopadem na fertilitu [12]. Kay et al provedli experiment na zvířecím modelu. U skupiny opic druhu Rhesus způsobili arteficiálně zmenšení kalibru levé renální vény o 10 %. Následně pak zjistili rozdíl v intraskrotální teplotě o 1 °C u opic s artificiálně navozenou varikokélou a kontrolní skupinou [13]. Zorgniotti a McLeod v roce 1973 publikovali informace o zvýšené intraskrotální teplotě u mužů s varikokélou [14]. Následně byl tento fakt potvrzen i jinými autory (např. M. Goldstein 1989), a to včetně zvířecích modelů [17].
Testikulární dysfunkce
Anatomie levé a pravé vnitřní spermatické vény se liší tím, že levá spermatická žíla ústí do levé renální žíly, zatímco pravá spermatická véna ústí pod ostrým úhlem přímo do dolní duté žíly. Vlevo tak může docházet k refluxu krve, která obsahuje katacholaminy a prostaglandiny (gonadotoxické látky) z renální vény do vnitřní spermatické vény. Tyto látky mají nepochybně negativní vliv na spermatogenezi. V roce 1974 Comhaire a Vermeulen publikovali práci, ve které měřili koncentraci katecholaminů ve spermatické véně u infertilních mužů s varikokélou a bez ní. Došli k závěrům, že u obou skupin byly sice naměřeny ve spermatické véně hodnoty vyšší než v periferní krvi, ale poměr koncentrace katecholaminů ve spermatické véně ku koncentraci v periferní krvi byl vyšší u mužů s varikokélou [29]. V roce 1982 Ito et al rovněž prokázali, že muži s varikokélou mají vysokou koncentraci prostaglandinů ve vnitřní spermatické véně [30]. Následně Cohen et al v malé studii prokázali vyšší míru dosažení gravidity u párů po varikokelektomii, kteří měli před operací vysoké hladiny katecholaminů ve vnitřní spermatické véně, oproti mužům s nízkými hladinami [15].
Dysfunkce Leydigových buněk
Toxický efekt varikokély se projevuje zastavením růstu varlete, zhoršením kvality spermií, dysfunkcí Leydigových buněk a histologickými změnami varlete (zesílení stěny seminiferních tubulů, intersticiální fibróza, snížení spermatogeneze a zastavení vývoje spermií). Lyon a Marshall zjistili snížení objemu ipsilaterálního varlete o 77 % za přítomnosti varikokély [16]. Podle multicentrické studie WHO z roku 1992 měli muži s varikokélou ve věku 30 let signifikantně nižší hladinu sérového testosteronu ve srovnání s mladšími muži bez varikokély. Tento rozdíl nebyl patrný mezi staršími a mladšími muži bez varikokély [17].
DIAGNOSTIKA VARIKOKÉLY
Fyzikální vyšetření je primární vyšetřovací metodou a zlatým standardem diagnostiky varikokély. Vyšetření se provádí ve stoje, v teplé místnosti (20–24 °C) pro zajištění relaxace m. dartos, během Valsalvova manévru a následně i vleže k zhodnocení dekomprese varikokély. Rozhodujícím vyšetřením je vyšetření ultrazvukové a dopplerovské, které by měl provádět erudovaný urolog-androlog. V klinické praxi dle fyzikálního vyšetření se používá rozdělení varikokély podle Hudsona et al (1986):
Subklinická varikokéla, která je prokazatelná pouze dopplerovským ultrazvukovým vyšetřením:
- stupeň I: varikokéla, která je palpovatelná pouze během Valsalvova manévru,
- stupeň II: varikokéla, která je palpovatelná v klidu, ale není viditelná,
- stupeň III: varikokéla, která je palpovatelná a viditelná i přes kůži šourku.
Varikokéla se může objevit i jako následek expanze ledviny či tkání retroperitonea. Proto, zejména přetrvá-li naplnění varikokély vleže a pokud se varikokéla objeví v relativně krátké době u muže staršího věku, je třeba vyloučení tumorózních změn provedením CT retroperitonea.
MATERIÁL A METODIKA
Na Urologické klinice FN Brno používáme k řešení varikokél indikovaných k operaci techniku mikrochirurgické varikokelektomie, která se již celosvětově postupně stala standardem operačního řešení varikokély pro svou vysokou účinnost, při současné minimalizaci komplikací a recidiv. V období od dubna 1998 do konce října 2012 bylo na Urologické klinice FN Brno provedeno celkem 1 001 mikrochirurgických operací varikokély u 877 pacientů. Retrospektivně jsme analyzovali soubor 407 pacientů, kteří byli operováni v období od ledna 2006 do června 2011. Jako zdroj dat sloužily archivované chorobopisy operovaných pacientů obsahující veškeré informace o operaci varikokély, průběhu hospitalizace a zhojení rány. V analýze jsme se zabývali indikací operace, stupněm varikokély, lateralitou varikokély, pooperačními komplikacemi, zachováním testikulární arterie a hlavně pooperačními změnami parametrů spermiogramu včetně dosažení gravidity. Průměrný věk pacientů v době operace byl 31,4 let (18–55 let). Varikokéla byla diagnostikována na podkladě fyzikálního a dopplerovského ultrazvukového vyšetření skrota s potvrzením regurgitace toku krve při Valsalvově manévru.
Indikace k varikokelektomii v našem souboru byly následující:
- každý pacient s varikokélou a bezdětným partnerským vztahem,
- varikokéla u adolescentů, která je spojená s ipsilaterální hypotrofií varlete,
- symptomatická varikokéla,
- varikokéla I. nebo 0. stupně s koncentrací nebo motilitou spermií pod dolní hranicí normy.
Analýza spermiogramu
Základním vyšetřením plodnosti muže zůstává spermiogram. Při klinickém hodnocení výsledku je třeba mít na paměti výraznou variabilitu v závislosti na čase. Z jednoho vyšetření nelze dělat definitivní závěry, vyšetření je třeba opakovat s odstupem 2–3 měsíců. Možnost dosažení těhotenství závisí nejen na parametrech spermiogramu, ale také na dalších faktorech fertility u ženy. V současné době jsou obecně uznávaná kritéria spermiogramu definovaná Světovou zdravotnickou organizací (WHO). Kritéria jsou uvedena v tab. 1. Každý pacient před operací měl 2× vyšetřený spermiogram dle standardu WHO. Spermie byly získány masturbací po 2–3 dnech pohlavní abstinence. Pooperační změny spermiogramu první rok po operaci byly sledovány v tříměsíčních intervalech hlavně u infertilních mužů, dále pak 1× ročně. U vzorků spermiogramu byla vyhodnocena koncentrace, pohyb a morfologie spermií. U pacientů operovaných pro dyskomfort a nález hypotrofie varlete byl kontrolní pooperační spermiogram proveden pouze jedenkrát.
Tab. 1. Normální hodnoty spermiogramu podle Guidelines 2012. 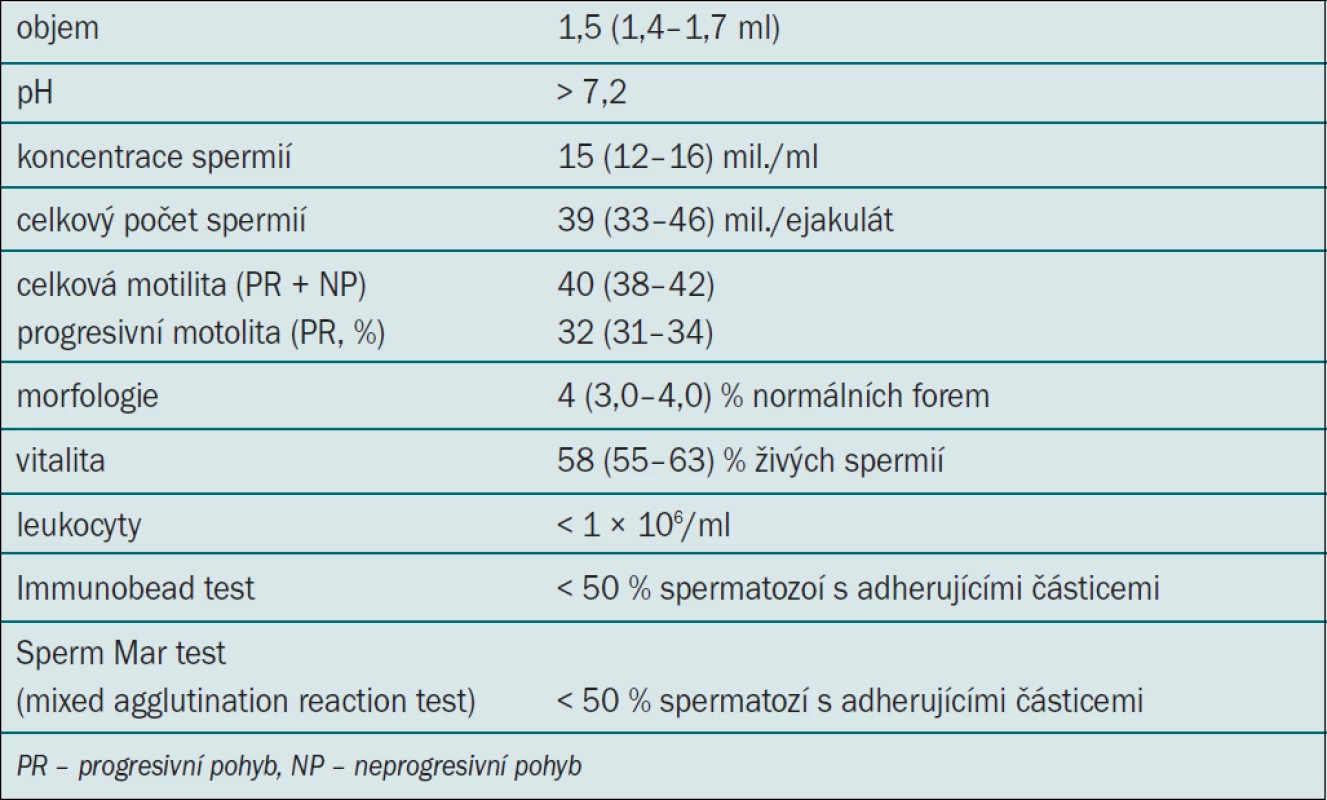
Hormonální vyšetření
Toto vyšetření je velmi důležité u každého infertilního pacienta. Patří sem stanovení hladiny FSH, LH, prolaktinu, testosteronu, estradiolu, progesteronu, kortizolu a SHBG. Nízká hladina testosteronu s nálezem hypogonadotropního hypogonadizmu koreluje s nízkými hladinami LH a FSH. Elevací hladiny FSH a LH lze odlišit primární testikulární selhání (hypergonadotropní hypogonadizmus) od sekundárního hypogonadotropního selhání. Tito pacienti již mají většinou ireverzibilní testikulární poškození. V našem souboru měl každý pacient vyšetření hormonálního profilu, ve kterém bylo zahrnuto vyšetření FSH, LH, prolaktinu a testosteronu.
Chirurgická technika
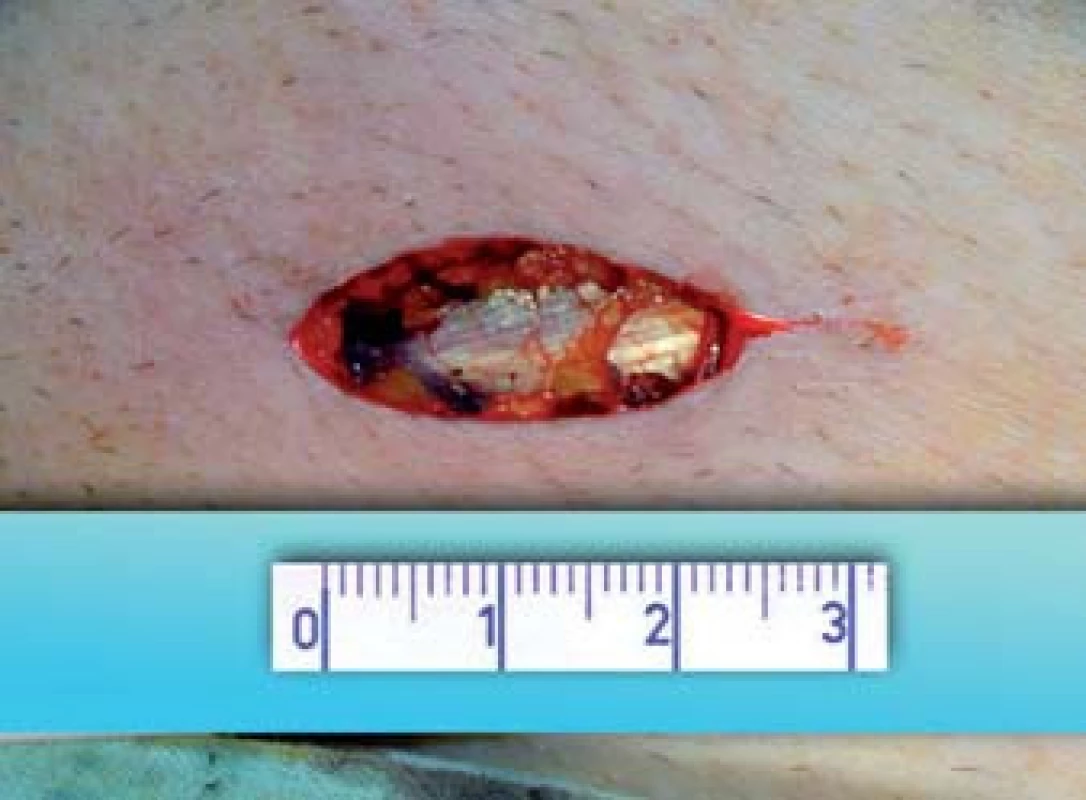
Výkon se provádí v celkové anestezii. Na počátku operace si vyznačíme pozici zevního ingvinálního prstence (pomocí invaginace skrotální kůže). Řez vedeme 2 cm kraniolaterálně od tohoto místa (obr. 1) a přes anatomické vrstvy se dostáváme k zevní šikmé aponeuróze (fascia m. obliqui externi abdominis). Poté podélnou incizí cca 4 mm nad zevním tříselným prstencem ve směru vláken fascie vybavíme do operační rány funiculus spermaticus (obr. 2). Za použití operačního mikroskopu otevřeme podélně jak zevní, tak i vnitřní spermatickou fascii (obr. 3). Při 8–15× zvětšení mikroskopem verifikujeme testikulární arterii, která je izolována. Následuje podvaz a přerušení všech testikuláních vén o průměru nad 2 mm za šetření lymfatických cév a vas referend (obr. 4). Na závěr kontrolujeme intaktnost testikulární arterie, vas deferens a vyloučení reziduální žíly. Následně provedeme suturu fascie spermatického provazce vstřebatelný stehem, suturu po vrstvách a kůži ošetřujeme intradermálním stehem. Pacient může být na druhý den po operaci propuštěn do domácí péče. Intradermální steh se extrahuje ambulantně desátý pooperační den [18].
Obr. 2. Vybavení semenného provazce. 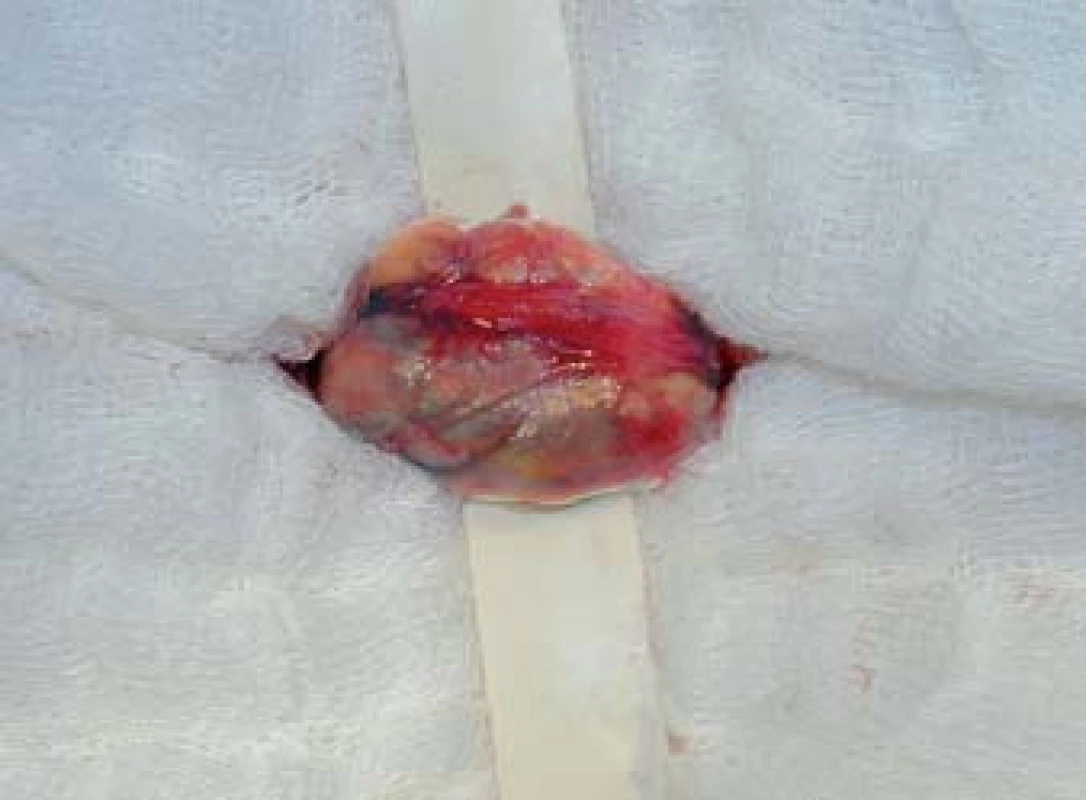
Obr. 3. Otevření semenného provazce. 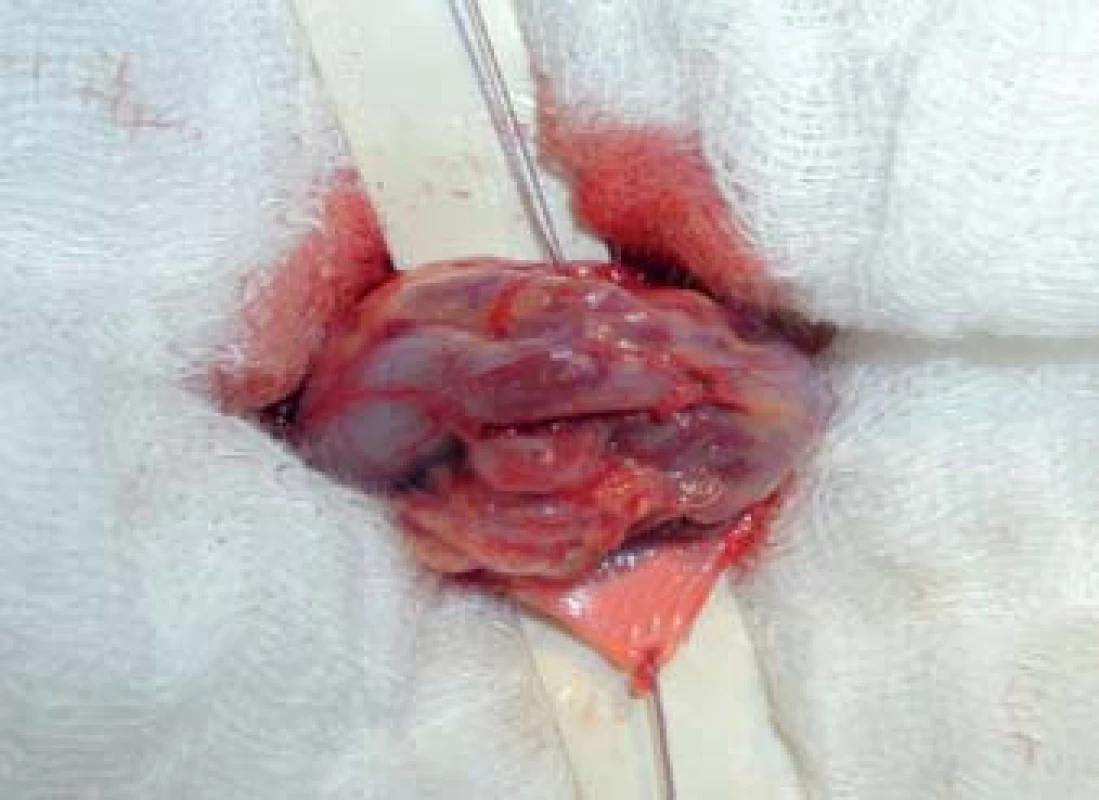
Obr. 4. Identifikace testikulární arterie, podvaz a přerušení testikulárních žil. 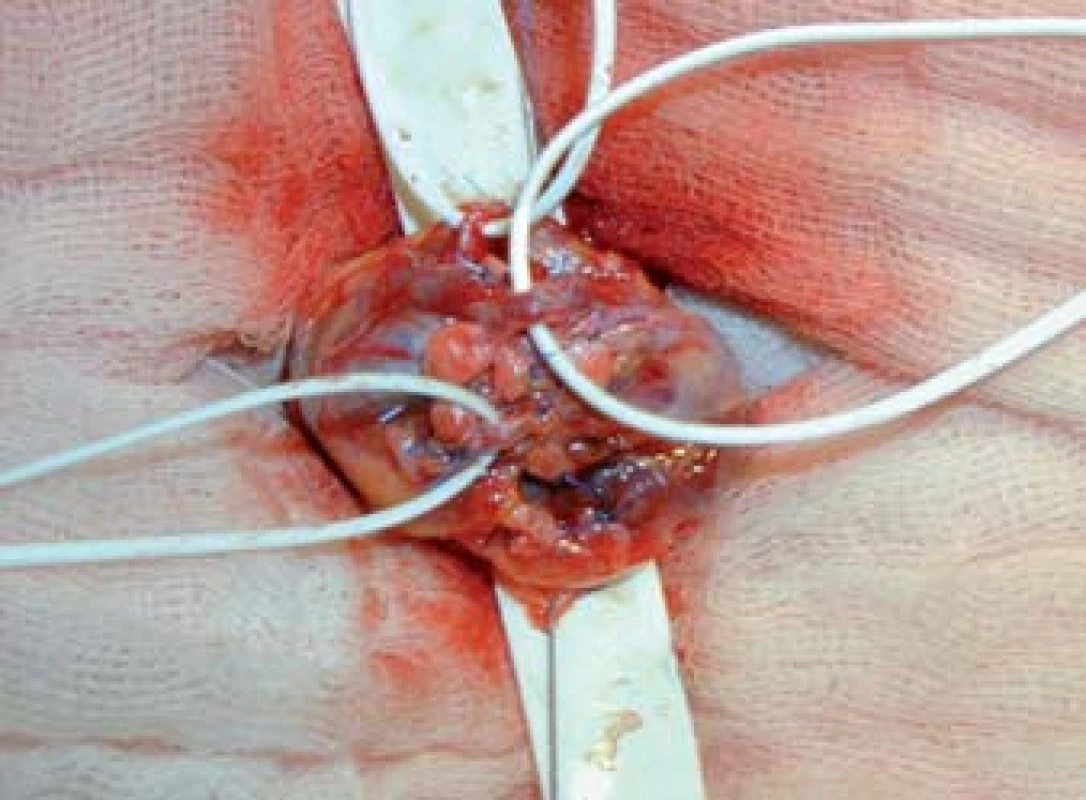
VÝSLEDKY
Z celkového počtu 407 se ve 319 případech (78,38 %) jednalo o levostrannou, v 88 případech (21,62 %) o oboustrannou varikokélu. U 301 pacientů (73,96 %) byla operace indikována pro nález primární či sekundární infertility a u 101 pacientů (24,82 %) pro bolesti (dyskomfort) šourku. V pěti případech (1,22 %) byla operace varikokély indikována z důvodu hypotrofie varlete. Při hodnocení souboru dle Hudsonových kritérií mělo 250 pacientů (61,43 %) varikokélu III. stupně, 107 pacientů (26,29 %) varikokélu II. stupně a u 50 pacientů (12,28 %) byla diagnostikována varikokéla I. stupně.
Pooperační změny spermiogramu byly sledovány ve tříměsíčních intervalech první rok, pak byly vyšetřeny jednou ročně. Při hodnocení souboru 407 pacientů, u kterých byla provedena mikochirurgická varikokelektomie, bylo vyloučeno ze souboru 101 pacientů se symptomatickou varikokélou (s normálním spermiogramem) a 16 pacientů s azoospermií. Hodnotíme tedy soubor 290 pacientů s patologickým spermiogramem před operací varikokély. Z výše uvedeného počtu u 210 (72,42 %) pacientů došlo k signifikantnímu zlepšení spermiogramu (týkající se jak počtu, tak pohybu spermií). K největšímu procentu zlepšení došlo v intervalu 9–12 měsíců po operaci, u 50 pacientů (17,24 %) jsme nemohli hodnotit spermiogram, protože pacienti se nedostavili na doporučenou kontrolu, a u 30 (10,34 %) ke zlepšení nedošlo. U všech 101 pacientů, kteří byli operovaní pro dyskomfort, došlo po operaci k ústupu potíží (100 %). Z hlediska hodnocení pooperačního průběhu u 394 pacientů (96,81 %) operace proběhla bez komplikací, u 8 pacientů (1,96 %) byla rána zhojena per secundam a u 5 pacientů (1,23 %) se vyskytla recidiva varikokély (graf 1–5). Gravidita v našem souboru byla dosažena u celkem 65 párů (22,80 %).
Graf 2. Zastoupení varikokély. 
Graf 3. Změny Spg – koncentrace mil./ml. 
Graf 4. Změny Spg (pohyb a + b %) – (progresivní a neprogresivní). 
Graf 5. Změny Spg MI (morfologický index %). 
DISKUZE
Operační řešení varikokély je kontroverzní a je stále předmětem diskuze. Mikrochirurgická varikokelektomie již řadu let patří k moderním trendům v urologii. Je řazena k méně invazním operačním metodám a vzhledem k nízké morbiditě je považována za výbornou operační proceduru léčby varikokély, která je spojená s recidivou maximálně do 2 % [9]. Mikrochirurgická preparace struktur je bezpečnější než vizuálně kontrolovaná preparace. Poranění či poškození testikulární arterie je vždy spojeno s rizikem testikulární atrofie, tomu se však lze vyhnout identifikací arterie pod operačním mikroskopem [17]. Díky mikrochirurgickým operacím došlo k výraznému snížení pooperačních komplikací ve srovnání s jinými operačními metodami. Použití operačního mikroskopu při mikrochirurgické varikokelektomii umožňuje zachování testikulární arterie, lymfatických cév, eliminuje vznik pooperační hydrokély a minimalizuje výskyt testikulární atrofie. Případné vybavení varlete navíc zajišťuje přístup k paralelním ingvinálním, kremasterickým a gubernakulárním kolaterálám, čímž výrazně snižuje incidenci recidiv varikokély a zkrácení doby hospitalizace včetně pooperační rekonvalescence [19].
Amelar a Dubin z Philadelphie (USA) v roce 1977 dospěli k závěru, že podáním HCG jako adjuvantní terapie po varikokelektomii u pacientů operovaných s koncentrací spermií méně než 10 mil./ml dojde ke zlepšení semenných parametrůa pregnancy rate ve srovnání s pacienty léčenými pouze varikokelektomií. Autoři léčili pacienty s varikokélou, kteří měli koncentraci spermií méně než 10 mil./ml injekcí HCG, 4 000 UI i.m. 2× týdně, celkem 10 týdnů. V 55 % došlo k signifikantnímu zlepšení semenné kvality a dosažená pregnancy rate byla 45 % [20]. Cockett, Takihara a Consentio při použití Clomiphene citrat 25 mg/den celkem 25 dnů s pětidenní přestávkou dosáhli zlepšení pregnancy rate až 53 % [21,22]. Na druhé straně jiní autoři konstatovali, že adjuvantní použití Clomiphene citratu z pohledu pregnancy rate nemá žádný vliv [23].
Histologické vyšetření varlat u infertilních mužů s jednostrannou varikokélou může ukázat histologické změny kontralaterálního varlete, které zahrnují snížení spermatogeneze, zastavení vývoje spermií, zesílení stěny seminiferních tubulů. Tyto nálezy jsou přítomny u obou varlat, avšak mnohem horší jsou u ipsilaterální strany. Hadziselimovic v roce 1986 zkoumal bilaterální testikulární biopsie u adolescentů s jednostrannou varikokélou. Histologicky zjistil poškození spermatogeneze a výrazné degenerativní změny Sertoliho buněk. V případě ireverzibilních změn Sertoliho buněk může dojít k dysfunkci a atrofii Leydigových buněk [2].
Marmar a Kim (Camden, New Jersey) publikovali v roce 1994 výsledky subingvinální mikrochirurgické varikokelektomie a pregnancy rate u celkem 606 pacientů. V 75 % došlo ke zlepšení semenných parametrů (koncentrace, pohyb spermií) a pregnance rate byla dosažena v 35,6 % po uplynutí jednoho roku od operace varikokély [23,24].
Madgar et al (1995) v Tel Hashomer v Izraeli prokázali, že pregnancy rate byla signifikantně vyšší u operovaných pacientů ve srovnání s kontrolní skupinou neoperovaných pacientů [25]. Nieschlag et al (1998) prokázali v randomizované kontrolované studii, že sledování je stejně účinné jako varikokelektomie z hlediska pregnancy rate, ale v léčené skupině pacientů prokázali signifikantní zlepšení semenných parametrů [26].
Motilita spermií před operací varikokély u infertilních mužů je považována za velmi důležitý faktor pozdějšího těhotenství. Dle publikovaných dat u infertilních pacientů s těžkou poruchou motility spermií není zřejmý benefit z léčby varikokély, je-li však dosažení gravidity při hodnocení klinických výsledků považováno za hlavní faktor. Tyto studie jsou limitovány nedostatkem signifikantních statických analýz kontrolních skupin ke srovnání terapeutických dat, nedostatkem údajů o plodnosti a relativně krátkou dobou sledování úspěchu léčby varikokély. O'Brien et al v roce 2004 v Torontu (Kanada) publikovali práci, ve které rozdělili infertilní pacienty s varikokélou do dvou skupin. Do první skupiny byli zahrnuti pacienti, kteří podstoupili mikrochirurgickou varikokelektomii a měli partnerky ve věku 35 let nebo starší, druhá skupina zahrnula neoperované pacienty (kontrolní skupina), kteří měli partnerky ve věku 35 let či starší. U pacientů v první skupině byla dosažena spontánní gravidita v 35 % a dalších 6 % pomocí asistované reprodukce. U kontrolní skupiny byla dosažena spontánní gravidita v 25 % a dalších 16 % bylo dosaženo použitím asistované reprodukce. Výrazně došlo ke zlepšení spermiogramu u pacientů, u kterých byla provedena mikrochirurgická varikokelektomie oproti pacientům v kontrolní skupině [27].
ZÁVĚR
Mikrochirurgická varikokelektomie představuje bezpečnou, vysoce účinnou metodu řešení varikokély. Díky této operační modalitě došlo k podstatné redukci pooperační hydrokély, recidiv varikokély a minimalizaci testikulární atrofie.
Adresa pro korespondenci:
MUDr. Mohamed Nussir
Urologická klinika FN Brno
Jihlavská 20, 625 00 Brno
mnussir@fnbrno.cz
Zdroje
1. Howards SS. Varicocele. Fertil Steril 1984; 41(3): 356.
2. Walsh PC, Retik AB, Standy TA et al. Campbell urology. Philadelphia: WB Saunders 1976.
3. Walsh PC, Retik AB, Standy TA et al. Campbell urology. Philadelphia: WB Saunders 2007.
4. Dubin L, Amelar RD. Etiologic factors in 1294 consecutive cases of male infertility. Fertil Steril 1971; 22(8): 469–474.
5. Študent V, Záťura F, Vrtal R et al. Laparoskopická operace varikokély a fertilita muže. Miniinvazivní terapie 1998; 3(1): 26–28.
6. Dubin L, Amelar R. Varicocelectomy: 986 cases in a 12 year study. Urology 1977; 10(5): 446–449.
7. Levine LA, Matkov TG, Lubenow TR. Microsurgical denervation of the spermatic cord a surgical alternative in the treatment of chronic orchialgia. J Urol 1996; 155(3): 1005–1007.
8. Cadeddu JA, Bishoff JT, Chan DY et al. Laparoscopic testicular denervation for chronic denervation. J Urol 1999; 162 (3 Pt 1): 733–735.
9. Goldstein M, Gilbert BR, Rocker AP et al. Microsurgical inguinal varicocelectomy with delivery of the testis: an artery and lymphatic separing techinque. J Urol 1992; 148(6): 1808–1811.
10. Pryor JL, Howards SS. Varicocele. Urol Clin North Am 1987; 14(3): 499–513.
11. Madgar I, Weissenberg R, Lunenfeld B et al. Controlled trial of high spermatid vein ligation fo varicocele in infertile men. Fert Steril 1995; 63(1): 120–124.
12. Lipshultz LI, Howards SS. Infertility in the male. Mosby 1997; 18 : 337–355.
13. Kay R, Alexander N, Baugham WI. Induced in Rhesus monkeys. Fetil Steril 1979; 31(2): 195–199.
14. Zorgniotti AW, MacLoad J. Studies in temperature, human semen quality, and varicocele, Fertil Steril 1973; 24(11): 853–863.
15. Cohen MS, Plaine L, Brown JS. The role of internal spermatic vein plasma catecholamine determinations in subfertile men with varicocele. Feril Steril 1975; 26(12): 1243–1249.
16. Lyon RP, Marshall S, Scoty MP. Varicocele in childhood and adolescence implication in adulthood infertility? Urology 1982; 19(6): 641–644.
17. Pacík D, Turjanica M. Výsledky mikrochirurgické varikokelektomie. Ces Urol 2001; 2 : 44–46.
18. Nussir MIA. Změny spermiogramu v závislosti na stupni varikokély. Urol list 2007; 6(3): 70–72.
19. Rajeev Kumar Narmada P. Gupta. Subinguinal Microsurgical Varicoceletomy: Evaluation of of the Results. Urol Int 2003; 71(4): 368–372.
20. Amelar RD, Dubin L, Walsh PC. In Male infertility. Philadelphia: WB Saunders 1977 : 69–101.
21. Dubin L, Amelar R. Varicocelectomy: 986 cases in a 12 year study. Urology 1977; 10(5): 446–449.
22. Stanwell-Smith RE, Hendry WF. The prognosis male subfertiliy. A survery of 1025 men refereed to a fertiliy clinic. Br J Urol 1984; 56(4): 422–428.
23. Marmar JL, Kim Y. Subinguinal microsurgical varicocelectomy: A technical critique and statistical analysis of semen and pregnancy data. J Urol 1994; 152(4): 1127–1132.
24. Nussir M, Pacík D. Dlouhodobé výsledky mikrochirurgické varikokelektomie u souboru 131 pacientů. Rozhledy v chir 2006; 10 : 550–557.
25. Madgar I, Weissenberg R, Lunenfeld B et al. Controlled trial of high spermatic vein ligation for varicocele in infertile men. Fertil Steril 1995; 63(1): 120–124.
26. Nieschlag E, Behre HM. Testosterone. Action, Deficiency, Substitution. Berlin: Springer 1998.
27. O'Brien JH, Bowles B, Kamal KM et al. Microsurgical Varicocelectomy for Infertile Couples with Advanced Female Age: Natural history in the Era of ART. Journal of Andrology 2004; 25(6): 339–342.
28. Oster J. Varicocele in children and adolescents. Scand J Urol Nephrol 1971; 5(1): 27–32.
29. Comhaire F, Vermeulen A. Varicocele sterility: cortisol and catecholamines. Fertil Steril 1974; 25(1): 88–95.
29. Ito H, Fuse H, Kawamura K et al. Internal spermatid vein prostaglandins in varicocele patients. Fertil Steril 1982; 37(2): 218–222.
Štítky
Detská urológia Urológia
Článok vyšiel v časopiseUrologické listy
Najčítanejšie tento týždeň
2013 Číslo 1- Vyšetření T2:EGR a PCA3 v moči při záchytu agresivního karcinomu prostaty
- Lék v boji proti benigní hyperplazii prostaty nyní pod novým názvem Adafin
-
Všetky články tohto čísla
- Tadalafil v léčbě LUTS/BPH a ED
- Varikokéla a smysl jejího řešení
- Laparoskopická nefrektomie při léčbě atrofické ledviny postižené vážnou infekcí
- Simultánní ipsilaterální nefrektomie a transplantace ledviny u pacientů s polycystickým onemocněním ledviny
- Editorial
- Retroperitoneální laparoskopická nefrektomie u pacientů léčených pomocí peritoneální dialýzy
- Předběžné výsledky transperitoneální laparoendoskopické radikální nefrektomie s užitím improvizovaného čínského zařízení s jedním portem
- Hodnocení současných trendů a kontroverzních otázek při užívání ureterálních stentů
- Vede časná ESWL po PCNL k uvíznutí konkrementů v přístupovém kanále? Mýtus nebo skutečnost
- Preference pacientů pro pokročilé urologické techniky: vodítko pro budoucí vývoj chirugické léčby?
- Bipolární plazmatická vaporizace prostaty při léčbě symptomatického zvětšení prostaty: klinické výsledky po dvou letech sledování
- Využití inhibitorů fosfodiesterázy v urologii při léčbě erektilní dysfunkce
- Pohlavie ako faktor ovplyvňujúci klinicko-patologické ukazovatele a prognózu karcinómu obličky
- Guidelines EAU pro léčbu zakřivení penisu
- Urologické listy
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Varikokéla a smysl jejího řešení
- Guidelines EAU pro léčbu zakřivení penisu
- Hodnocení současných trendů a kontroverzních otázek při užívání ureterálních stentů
- Tadalafil v léčbě LUTS/BPH a ED
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy