-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Endokrinologicko-nukleárně medicínské aspekty v léčbě nádorů štítné žlázy
Endocrinology and nuclear medicine aspects of the treatment of thyroid tumours
Thyroid tumours belong among the most frequent malignant tumours in endocrinology. The rate of incidence of new carcinomas has increased dramatically in recent years; the rate of thyroid tumour incidence, in particular of its less advanced papillary forms, sextupled in the Czech Republic in the previous decade. The article brings an overview of the factors involved in the development of thyroid tumours, and the classification and clinical assessment of their different types. Recombinant human TSH has started to be used in the Czech Republic as part of preparation of patients for radioiodine treatment. Also discussed is the relevance of tumour markers for the prognosis of the disease in the context of life-long monitoring of patients with thyroid carcinoma.
Key words:
thyroid carcinoma – radioiodine – recombinant TSH – microtumour – prognosis
Autoři: P. Vlček
Působiště autorů: Klinika nukleární medicíny a endokrinologie 2. lékařské fakulty UK a FN Motol, Praha, přednosta doc. MUDr. Petr Vlček, CSc.
Vyšlo v časopise: Vnitř Lék 2007; 53(7-8): 807-811
Kategorie: 132. internistický den – XXII. Vanýskův den, Brno 2007
Souhrn
Karcinomy štítné žlázy patří k nejčastějším malignitám v endokrinologii. V posledních letech dochází k prudkému nárůstu počtu nových karcinomů, u nás došlo v minulém desetiletí k 6násobnému nárůstu karcinomů štítné žlázy, zejména málo pokročilých papilárních forem. Je podán přehled faktorů, které se podílejí na vzniku tyreoidálního karcinomu, klasifikace a klinické hodnocení jednotlivých typů nádorů. V rámci přípravy nemocného před léčbou radiojodem je nově u nás využíváno rekombinantního humánního TSH. Je diskutován význam nádorových markerů v prognóze onemocnění v rámci doživotního sledování nemocných s tyreoidálním karcinomem.
Klíčová slova:
karcinom štítné žlázy - radiojod - rekombinantní TSH - mikrokarcinom - prognózaÚvod
Nádory štítné žlázy patří mezi vzácné choroby. Mezi všemi karcinomy zaujímají pouze 0,5-1,5 %, ale ve věku 15-45 let patří k nejčastějším nádorům a v endokrinologii představují početně nejrozsáhlejší skupinu onkologických onemocnění.
Biologická povaha tyreoidálních nádorů kolísá od čistě benigních, život neohrožujících variant až po formy vysloveně zhoubné a i v dnešní době jen velmi obtížně léčebně ovlivnitelné. Nádory vycházející z endokrinní tkáně, jsou hormonálně dependentní, vyskytují se 5krát častěji u žen než u mužů, ve všech věkových skupinách a obvykle dobře vychytávají jod. Jejich mortalita je podstatně nižší než morbidita.
V posledních letech dochází k prudkému nárůstu počtu nově diagnostikovaných karcinomů štítné žlázy. Jen v USA v letech 1973-2002 stoupla incidence z 3,6/100 000 obyvatel na 8,7/100 000 obyvatel v roce 2002. Zejména stoupá výskyt málo pokročilých forem papilárních karcinomů štítné žlázy. Mikrokarcinomů o průměru do 10 mm zaznamenaly 49 % a tumorů o průměru do 20 mm dokonce 87 % všech nově diagnostikovaných [1,2]. I u nás je možno v posledních letech zaznamenat prudký nárůst, zejména mikrokarcinomů.
Klasifikace jednotlivých forem nádorů štítné žlázy je založena na klinickém vyšetření, výsledku operačního řešení a pomocných metodách, jako je sonografie, scintigrafie a sledování hladiny tyreoglobulinu.
Etiologie
V etiopatogenezi onemocnění se uplatňuje řada faktorů, známých i dosud neobjasněných. S karcinomem se můžeme setkat asi u 10 % nemocných po předchozím zevním ozáření. Tyto tzv. radiogenní karcinomy se objevují řadu let po ozáření krku, významné bylo zjištění, že tyto nádory byly prokázány dokonce po 45 letech od expozice. V oblastech, v nichž došlo k jaderným katastrofám, prokazatelně stouplo množství karcinomů, zejména u dětí a mladistvých. Jaderná nehoda v Černobylu v roce 1986 dala jasnou odpověď na riziko masivního ozáření obyvatelstva při takovýchto nehodách. V Bělorusku, z původního počtu 1 karcinomu na 10 milionů obyvatel, došlo k vzestupu výskytu dětských karcinomů až na 50násobek. Do dnešních dnů bylo v Bělorusku popsáno více než 600 případů papilárního karcinomu štítné žlázy, a to zejména agresivnějších forem [3]. Do Česka se tento jaderný mrak naštěstí dostal poměrně pozdě, takže v jaderném spadu převládaly hlavně osteotropní izotopy, bez hromadění ve štítné žláze.
Pozitivní rodinná anamnéza rovněž hraje roli v etiopatogenezi tyreoidálních malignit. Pacienti s familiární adenomatózní polypózou střev mají 100krát vyšší riziko rozvoje papilárního karcinomu štítné žlázy než ostatní populace. Genetická složka hraje významnou úlohu u části nemocných s medulárním karcinomem, u nichž byla prokázána zárodečná bodová mutace RET protoonkogenu na 10. chromozómu.
Důležitým anamnestickým údajem je informace o předchozí strumektomii pro benigní onemocnění štítné žlázy bez následné substituční léčby. U těchto pacientů byl prokázán vyšší záchyt karcinomů. Rovněž benigní tyreoidální nemoci, jako Hashimotova autoimunitní tyroiditis, Gravesova-Basedowova choroba, tyreotoxikóza či endemická struma, bývají provázeny karcinomem. Nesporný je význam jodace v patogenezi karcinomu štítné žlázy. Je známo, že v oblastech s deficitem jódu bývá vyšší výskyt folikulárního karcinomu [4].
Klasifikace nádorů štítné žlázy (tab. 1)
Tab. 1. Maligní nádory štítné žlázy dle WHO (1988). 
Papilární karcinom (70-80 %) je maligní epitelový nádor s folikulární diferenciací, papilárními a folikulárními strukturami, s nálezem hypochromních, psamomatózních tělísek (pravděpodobně se jedná o ložiskové infarkty buněk na vrcholku papil, které vážou vápník a dochází k tvorbě kalcifikovaných depozit). Typický je nález matnicových jader, která jsou chudá na chromatin. V cytologických nátěrech mluvíme o nálezu ptačích ok (podkladem je překrývání jader s tvorbou dělících štěrbin invaginací cytoplazmy).
Tento karcinom se zpravidla vyskytuje ve 4.-6. dekádě věku nemocného, postiženi však nejsou ani děti a dospívající. Často zakládá mikrometastázy do druhého laloku a časté bývající recidivy (až 20 %). Při cytologickém podezření z papilárního karcinomu štítné žlázy je proto plně indikována totální tyreoidektomie. Pokročilý papilární karcinom se šíří přes pouzdro štítné žlázy do okolních struktur. V době diagnózy se extratyreoidální invaze vyskytuje v 5-35 %. Lokální invaze papilárního karcinomu může postihovat okolní struktury - průdušnici, hltan, jícen, krční cévy, nervové struktury, svaly. Lokální invaze je charakteristická pevnou fixací kůže k nádoru.
Častým nálezem je nádorová infiltrace spádových krčních lymfatických uzlin, která si vynutí samostatný chirurgický výkon ve smyslu modifikovaných blokových disekcí na regionálních lymfatických uzlinách. Postižení uzlin je častější u dětí a dospívajících, nemá přímo vztah k velikosti primárního nádoru, bohužel se může vyskytovat i u mikrokarcinomu. Je však skutečností, že čím je tumor větší, tím větší je i pravděpodobnost jeho lokální invazivity a častějších recidiv [5].
Folikulární karcinom (10-15 %) představuje maligní epitelový nádor s folikulární buněčnou diferenciací bez diagnostických struktur typických pro papilární karcinom a s nálezem hyperchromních jader. V oblastech deficitu jódu patří k nejčastějším formám tyreoidálního karcinomu, jeho výskyt je kolem 25-40 %. Postiženy jsou nejčastěji ženy v 5.-6. dekádě. Tento karcinom má větší sklon k tvorbě vzdálených hematogenních metastáz, zejména do plic a kostí, které poměrně ochotně akumulují radiojod.
Anaplastický karcinom (2-5 %) patří k nejagresivnějším lidským nádorům. Maximum jeho výskytu je v 7. deceniu, často se vyskytuje u nemocných s dlouholetou anamnézou strumy, která se začala náhle progresivně zvětšovat. Dochází k rychlé devastaci tkáně a nádorové infiltraci okolních struktur. Metastazování probíhá jak hematogenní, tak i lymfatickou cestou. Tumor je charakteristický palpačním nálezem kamenně tuhého uzlu. Nádor špatně akumuluje radiojod, proto je nezbytné zahájit neprodleně zevní aktinoterapii, která má spíše jen paliativní charakter. Chirurgická léčba často již není možná.
Medulární karcinom (MTC) (5-7 %) vychází z parafolikulárních (C-buněk), embryonálně pochází z neurální lišty, a proto neakumuluje obvykle radiojod. Nádor tvoří vřetenovité či polygonální buňky s nepravidelnou trámčinou, cytoplazma je světlá s granuly pozitivními na kalcitonin, ve stromatu bývá přítomen amyloid (u 25 % nádorů však chybí). Nádor se vyskytuje buď sporadicky, v tomto případě bývá diagnostikován na podkladě klinické symptomatologie, ale asi u čtvrtiny tumorů se jedná o familiární výskyt s autozomálně dominantním typem dědičnosti. Podkladem těchto familiarit je zárodečná bodová mutace RET protoonkogenu na 10. chromozomu. S částí těchto familiárních forem MTC se můžeme setkat v rámci syndromů MEN 2A, které kromě MTC zahrnují feochromocytom a/nebo hypoparatyreózu (Sippleův syndrom) nebo agresivnější formu MEN 2B s nálezem feochromocytomu, slizničních neurofibromů a marfanoidního habitu. MTC metastazuje do regionálních lymfatických uzlin na krku, vzdálené metastázy se šíří hematogenní cestou. Na rozdíl od forem diferencovaných se poměrně často setkáváme s nádorovou infiltrací jaterního parenchymu. Buňky C produkují kalcitonin (používá je ho jako nádorového markeru), dále pak celou řadu dalších aktivních působků a peptidových hormonů. Vzhledem k tomu, že MTC obvykle nevychytává radiojod, je základním léčebným opatřením dokonale provedená totální tyreoidektomie [6].
Obr. 1. Plicní metastázy a uzlinový syndrom na krku po podání radiojodu (nemocný s papilárním karcinomem štítné žlázy). 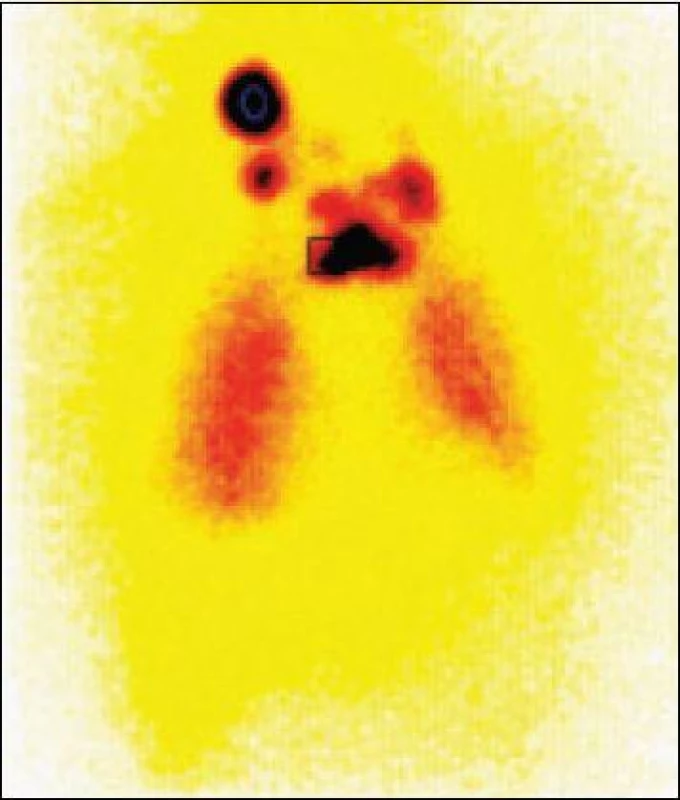
Obr. 2. Uzlinový syndrom na krku. 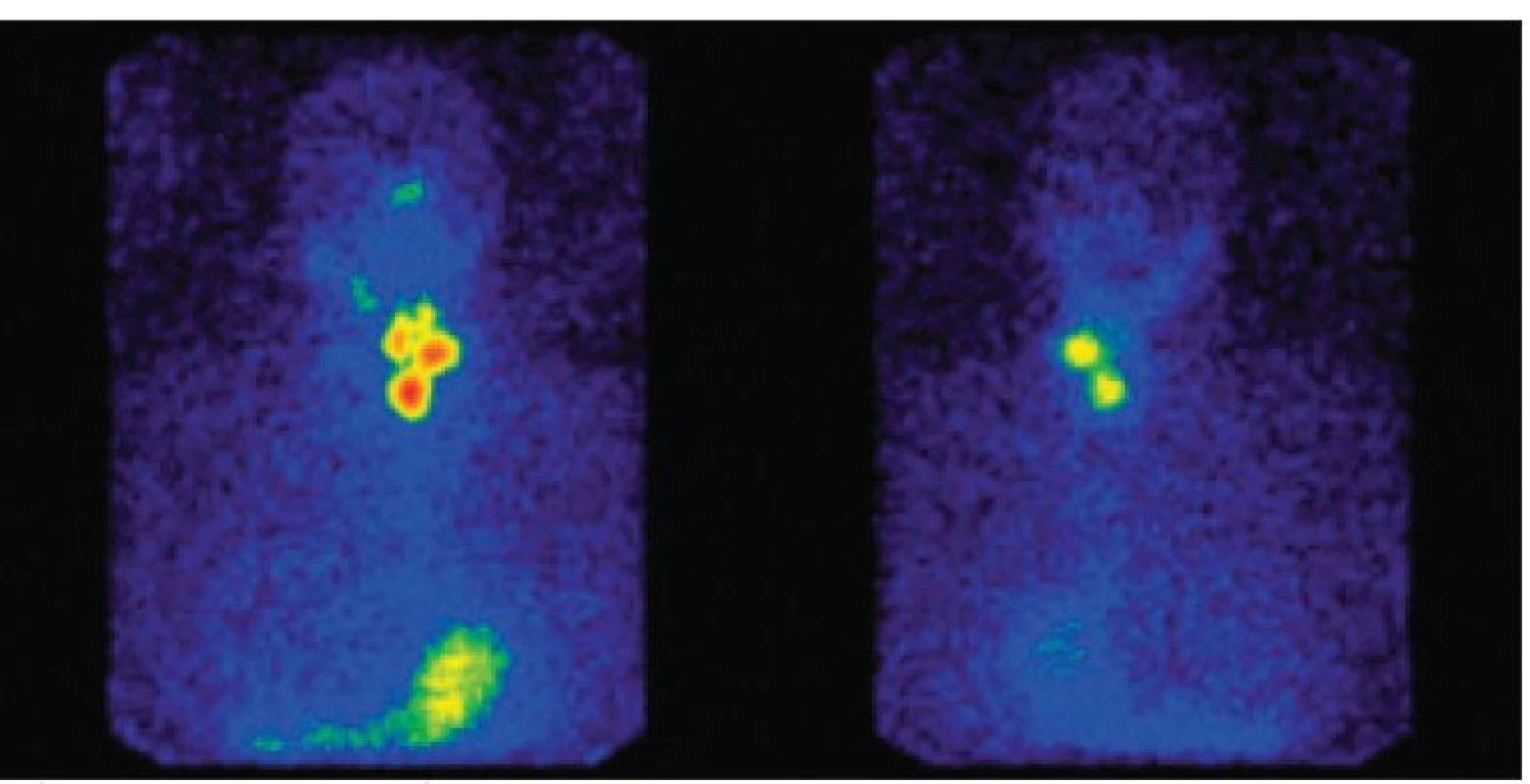
Tab. 2. TNM klasifikace pro karcinomy štítné žlázy (verze 2002). 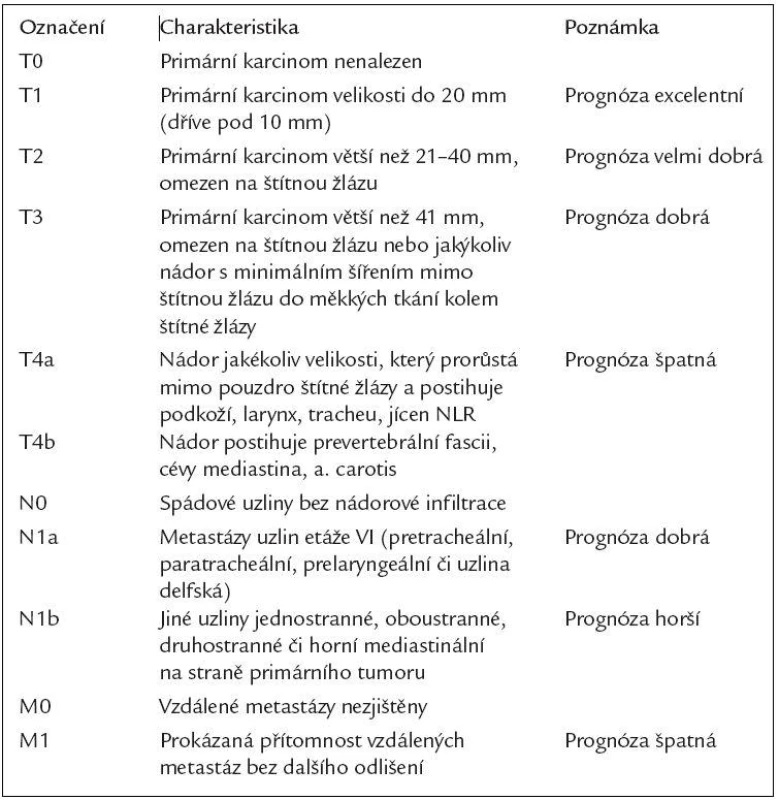
Diagnostika
Diagnostika vychází z klinického obrazu, palpačního nálezu, sonografického, cytologického a histologického vyšetření. Scintigrafické metody se v primární diagnostice nádorů již neprovádějí. Z laboratorních vyšetření je nezbytné stanovit plazmatické hladiny TSH, volnou frakci tyreoidálních hormonů fT4 a fT3 (nemocní bývají eutyreoidní), protilátky proti tyreoglobulinu, nádorové markery (tyreoglobulin pro diferencovaný papilární a folikulární karcinomu a kalcitonin pro medulární karcinom). V případě medulárního karcinomu je nezbytné podrobně vyšetřit i pokrevné příbuzné. Biochemický test (stanovení kalcitoninu nativně a po stimulaci kalciovou solí) a DNA test (stanovení bodových mutací, nejčastěji metodou PCR) rozliší sporadickou formu od familiární [7].
Léčba
Léčba je typicky interdisciplinární a záleží na těsné spolupráci endokrinologa, chirurga a odborníka pro nukleární medicínu. Základem léčby je chirurgické odstranění štítné žlázy - totální tyreoidektomie (TTE) [8]. U 95 % nemocných po TTE nalézáme zbytky tyreoidální tkáně při sonografickém či scintigrafickém vyšetření [9]. Papilární a folikulární karcinomy dobře akumulují radiojod, proto je 6-8 týdnů po operaci podán na pracovišti nukleární medicíny radiojod 131I. Nemocný nemá alespoň 3 týdny před plánovaným podáním radiojodu užívat tyreoidální hormony ani léky či látky s obsahem jodu. K léčbě pak přichází v hluboké hypotyreóze, která je jistě pro něho obtěžující všemi svými průvodními klinickými příznaky, ale z hlediska dosažení optimálních akumulačních podmínek je nezbytná. Doporučuje se provést akumulační test podáním malé dávky radiojodu (aktivita 74 MBq). Toto funkční vyšetření ukáže schopnost tyreoidální tkáně vychytávat radiojod a podle stupně akumulace umožní provést výpočet optimální léčebné dávky radiojodu při zachování minimální radiační zátěže nemocného [10]. Při akumulaci 1-2 % obvykle podáváme aktivity 3,7-4,4 GBq 131I, v případě akumulace nad 5 % podáváme aktivitu až 5,5 GBq, která zaručí destrukci tyreoidální tkáně. TSH musí být vyšší než 30 mUI/l. Postterapeutická scintigrafie provedená 4.-6. den po léčbě radiojodem umožní až v 10 % najít vzdálené metastázy či lokální uzlinový syndrom, který nebyl na diagnostickém scanu vidět. Kontrolní hospitalizace bývá doporučena za 6-12 měsíců. V případě úspěšné léčby, na celotělové radiojodové scintigrafii, již nebývá patrná žádná ložisková akumulace a hladina tyreoglobulin má nulovou hodnotu [11].
Léčba radiojodem mívá obvykle dobré výsledky, v případě pokročilého metastatického postižení však její úspěšnost výrazně klesá. Je nutné si uvědomit, že při podání aktivity 3,7 GBq radiojodu, zbytková tyreoidální tkáň vychytá kolem 1 %/g tkáně radiofarmaka a přitom obdrží léčebnou dávku kolem 560 Gy. Nádorová tkáň, při stejné podané aktivitě, obdrží dávku pouze 30 Gy, protože tumor obvykle akumuluje pouze 0,1 %/g tkáně, metastázy akumulují ještě méně (kolem 0,01 %) a obdržená dávka se pohybuje kolem 1 Gy [12]. Je proto nezbytné, aby indikující lékař při rozhodování o výší aplikované aktivity radiojodu přihlédl k nálezu nejen na diagnostickém scanu, ale i k dalším faktorům (k histologii, věku, pohlaví, hladině tyreoglobulinu) a při nálezu vzdálených metastáz se neobával podat vysoké aktivity (7-8 GBq). Rizika léčby radiojodem nebývající vysoké. U velkých pooperačních zbytků se setkáváme pouze s mírným otokem krku, vzniklým na podkladě poradiační tyreoiditídy. Závažnější komplikace, zejména hematologické, jsou vzácností.
Je jasné, že několikatýdenní hypotyreóza nebývá pacienty příliš dobře tolerována a protrahovaný vzestup TSH má příznivý vliv na růstovou aktivitu primárního tumoru. Tyto nežádoucí efekty mohou být minimalizovány navozením exogenní stimulace hypotyreózy aplikací rekombinantního humánního TSH (rhTSH). Jedná se však o finančně náročnou alternativu; v současné době pojišťovny hradí podání rhTSH jako přípravu před léčbou radiojodem u pacientů s aktivním nádorovým procesem, vysokou hladinou tyreoglobulinu a s nálezem lokálních či vzdálených metastáz. U této skupiny nemocných je totiž vysoké riziko, že protrahovaná hypotyreóza může vést k rychlé progresi nádorových ložisek.
Po léčbě radiojodem je nemocným nasazena supresní dávka tyreoidálních hormonů, při níž je snaha o dosažení nízkých hladin TSH (< 0,1 mIU/l). Nezbytná je doživotní dispenzarizace nemocných s pravidelnými kontrolami klinickými, sonografickými a laboratorními (hladiny nádorových markerů!). Při podezření z recidivy nádorového postižení je nezbytné nemocného znovu podrobně scintigraficky vyšetřit v hypotyreóze [13].
Prognóza
Prognóza onemocnění závisí na řadě faktorů: na histologii nádoru, na stadiu nemoci, na přítomnosti vzdálených metastáz, na schopnosti nádorové tkáně vychytávat radiojod. Prognózu ovlivňuje také věk, pohlaví, anamnéza předchozího ozáření krku. Hodnocení přežití v odstupu 20-30 let nebývá vzácností. Nejlepší prognózu mají karcinomy papilární, horší nádory folikulární a o něco horší nádory medulární, statisticky se však poslední dvě formy příliš neliší. Tyreoidální karcinomy dětského věku se chovají daleko příznivěji než bývá obvyklé u ostatních malignit, a to i v případě průkazu vzdálených metastáz. Nález vzdálených metastáz prognózu u dospělé populace jinak zhoršuje. Významnou roli hraje i vstupní hladina tyreoglobulinu, která v případě folikulárního karcinomu patří mezi nejvýznamnější prognostické ukazatele, u papilárních karcinomů nejvýraznější úlohu v prognóze hraje přítomnost vzdálených metastáz [14].
V průběhu let došlo ke změně dlouhodobého přežití, a to z uváděných počátečních dat přežití kolem 60 % v 60. letech minulého století, došlo v 90. letech minulého století k zlepšení až na 92 %. Tento úspěch lze vysvětlit jednak změnou diagnostických postupů (zavedení sonografie v 80. letech 20. století do rutinní praxe a cílené aspirační biopsie tenkou jehlou), jednak lepší propracovaností operačních technik a příklonem k radikálnějším výkonům na štítné žláze. Došlo tak k poklesu výskytu nejpokročilejších forem karcinomů, na druhou stranu je pozorován nárůst nepokročilých, biologicky minimálně agresivních forem karcinomů. Od počátku 90. let minulého století byl zaznamenán až 6násobný vzestup nově diagnostikovaných mikrokarcinomů u žen (průměru do 10 mm). Pro tento trend zatím nemáme zcela uspokojivé vysvětlení. Určitou roli může hrát výrazně lepší primární diagnostika uzlů, při níž jsou odhalovány již tumory o průměru několika milimetrů a důsledné sonografické monitorování změn růstu jednotlivých uzlíků ve štítné žláze. Na optimistických výsledcích léčby se jistě podílí i systematická dispenzarizace nemocných, která odhalí recidivy v odstupu 30 i více let od stanovení diagnózy.
doc. MUDr. Petr Vlček, CSc.
www.fnmotol.cz
e-mail: petr.vlcek@fnmotol.cz
Doručeno do redakce: 23. 3. 2007
Zdroje
1. Miller B, Kolonel LN, Bernstein L et al. Radical/ethnic patterns of cancer in the United States 1988-1992. Cancer Institute NIH Pub 1996, No. 96-4104.
2. Davies L, Welch HG. Increasing incidence of thyroid cancer in the United Stattes, 1972-2002. JAMA 2006; 295 : 2164-2167.
3. Pacini F, Vorontsova T, Demidchik EP et al. Post-Chernobyl thyroid carcinoma in Belarus chlidren and adolescents: comparison with naturally occurring thyroid carcinoma in Italy and France. J Clin Endocrinol Metab 1997; 82 : 3563-3569.
4. Němec J et al. Pokroky v diagnostice a léčbě nemocí štítné žlázy. 1. ed. Praha: Avicenum 1975.
5. Sarlis NJ. Thyroid Cancer in Childhood. In: Mazzaferri EL, Hamer C, Mallick UK. Practical Management of Thyroid Cancer. London: Springer-Verlag 2006 : 303-320.
6. Block MA, Jackson CE, Greenawald KA et al. Clinical characteristics distinguishing hereditary from sporadic medullary thyroid carcinoma. Arch Surg 1980; 115 : 142-148.
7. Jindřichová Š, Vlček P, Bendlová B. Genetické příčiny vzniku karcinomů štítné žlázy. Čas Lék Čes 2004; 143 : 664-668.
8. Dvořák J, Neumann J. Chirurgická léčba karcinomu štítné žlázy. Čas Lék Čes 1995; 134 : 374-377.
9. Vlček P, Neumann J. Karcinom štítné žlázy, pooperační sledování nemocných. Praha: Maxdorf 2002.
10. Waxmann A, Ramanna L, Chapman N et al. The significance of I-131 scan dose in patients with thyroid cancer: determination of ablation. J Nucl Med 1981; 25 : 861-865.
11. Schlumberger M, Mancusi F, Baudin E et al. 131I therapy for elevated thyroglobulin levels. Thyroid 1997; 7 : 273-276.
12. Schlumberger M, Pacini F. Thyroid tumors. Paris: Nukleon 1999.
13. Mazzaferri E. Long-term outcome of patients with differentiated thyroid carcinoma: effect of therapy. Endocr Pract 2000; 6 : 469-476.
14. Němec J, Bílek P, Zamrazil V et al. The prognostic value of plasma thyroglobulin at the time of hypothyroidism and the differentiated thyroid cancer. Nuklear Medizin 1995; 34 : 154.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2007 Číslo 7-8- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Co dělat při intoleranci statinů?
-
Všetky články tohto čísla
- 132. internistický den – XXII. Vanýskův den, Brno 2007
- Kam kráčíš, hypofýzo? Hrst novinek a perspektiv
- Subklinické tyreopatie
- Aspirační cytologie štítné žlázy
- Autoimunitní polyglandulární syndromy: klinické aspekty
- Endokrinologicko-nukleárně medicínské aspekty v léčbě nádorů štítné žlázy
- Hypopituitarizmus: substituční terapie
- Náhodně zjištěné expanze v selární oblasti
- Incidentalomy nadledvin
- Diferenciální diagnostika hyperkalcemií
- Glukokortikoidy a osteoporóza
- Minerálově-kostní porucha při chronickém onemocnění ledvin
- Prohlášení výboru České společnosti intenzivní medicíny
- Perorální léčba diabetes mellitus 2. typu
- Transplantace v léčbě diabetu
- K sedmdesátinám profesora Klenera
- Profesor MUDr. Miroslav Mydlík, DrSc., sedemdesiatpäťročný
- Za prof. MUDr. Janem Němcem, DrSc. (11. 8. 1932 - 21. 4. 2007)
- Odešel profesor MUDr. Miroslav Vykydal, DrSc.
- Spomienka na prof. MUDr. Mikuláša Takáča, DrSc., pri jeho nedožitých 80. narodeninách
- Z odborné literatury
- Doporučení pro diagnostiku a léčbu chronického srdečního selhání ČKS 2006
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Hypopituitarizmus: substituční terapie
- Autoimunitní polyglandulární syndromy: klinické aspekty
- Aspirační cytologie štítné žlázy
- Náhodně zjištěné expanze v selární oblasti
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



