-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Doporučení diagnostických a léčebných postupů u arteriální hypertenze - verze 2007
Doporučení České společnosti pro hypertenzi
Autoři: J. Widimský Jr 1; R. Cífková 2; J. Špinar 3; J. Filipovský 4; M. Grundmann 5; K. Horký 6; A. Linhart 6; V. Monhart 7; H. Rosolová 4; M. Souček 8; J. Vítovec 9; J. Widimský Sr 10
Působiště autorů: Centrum pro hypertenzi, III. interní klinika 1. lékařské fakulty UK a VFN Praha, přednosta prof. MUDr. Štěpán Svačina, DrSc., MBA 1; Pracoviště preventivní kardiologie IKEM Praha, vedoucí doc. MUDr. Renata Cífková, CSc. 2; Interní kardiologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jindřich Špinar, CSc., FESC 3; II. interní klinika Lékařské fakulty UK a FN Plzeň, přednosta doc. MUDr. Jan Filipovský, CSc. 4; Ústav klinické farmakologie FN Ostrava, přednosta doc. MUDr. Milan Grundmann, CSc. 5; II. interní klinika kardiologie a angiologie 1. lékařské fakulty UK a VFN Praha, přednosta prof. MUDr. Aleš Linhart, DrSc. 6; Nefrologické oddělení Interní kliniky 1. lékařské fakulty UK a ÚVN Praha, přednosta doc. MUDr. Miroslav Zavoral, Ph. D. 7; II. interní klinika Lékařské fakulty MU a FN u sv. Anny Brno, přednosta doc. MUDr. Miroslav Souček, CSc. 8; I. interní kardioangiologická klinika Lékařské fakulty MU a FN u sv. Anny Brno, přednosta prof. MUDr. Jiří Vítovec, CSc., FESC 9; Klinika kardiologie IKEM Praha, přednosta prof. MUDr. Jan Kautzner, CSc., FESC 10
Vyšlo v časopise: Vnitř Lék 2008; 54(1): 101-118
Kategorie: Doporučené postupy
Doporučené postupy vycházejí ze soudobých poznatků lékařské vědy a považují se za postupy lege artis. Jedná se však o doporučení, nikoliv předpisy, proto je nutný individuální přístup u každého nemocného. Ošetřující lékař může použít jiný postup, musí však v dokumentaci řádně zdůvodnit, proč se od doporučeného postupu odchýlil.
Od roku 2003/2004, kdy Evropská/Česká společnost pro hypertenzi vydala zatím svoje poslední doporučení pro diagnostiku a léčbu hypertenze [1,2], se nashromáždilo značné množství nových vědeckých poznatků v oblasti hypertenze. Byla publikována řada významných mortalitních studií (např. VALUE, ASCOT, ADVANCE), která vedla ke změně názorů na některé aspekty léčby arteriální hypertenze [3-5]. Většina doporučení v tomto materiálu vychází z dostupných důkazů, obsažených především v Doporučeních Evropské společnosti pro hypertenzi a Evropské kardiologické společnosti pro diagnostiku a léčbu arteriální hypertenze - 2007 [6,7] s přihlédnutím k Evropským doporučením pro prevenci kardiovaskulárních onemocnění v klinické praxi [8].
Lékaře s hlubším zájmem o hypertenzi odkazujeme na in extenso verzi Doporučení Evropské společnosti pro hypertenzi a Evropské kardiologické společnosti pro diagnostiku a léčbu arteriální hypertenze [6]. Připravuje se také kapesní verze Doporučení České společnosti pro hypertenzi.
I. Definice hypertenze, její prevalence a klasifikace
Arteriální hypertenze svou vysokou prevalencí v dospělé populaci v průmyslově vyspělých zemích (20-50 %) představuje závažný zdravotní problém. Spolu s kouřením, diabetem, dyslipidemií a obezitou (zejména abdominální) je i jedním z nejzávažnějších rizikových faktorů cévních mozkových příhod (CMP), ischemické choroby srdeční (ICHS) a ischemické choroby tepen dolních končetin (ICHDK). Metaanalýzy populačních studií ukázaly jednoznačnou závislost cerebrovaskulární a kardiovaskulární morbidity a mortality na výši krevního tlaku (TK).
Za arteriální hypertenzi označujeme opakované zvýšení TK ≥ 140/90 mm Hg naměřené minimálně při 2 různých návštěvách. Vedle této systolicko-diastolické hypertenze je nutno diagnostickou a léčebnou pozornost věnovat i tzv. izolované systolické hypertenzi, definované jako systolický TK ≥ 140 mm Hg a současně diastolický TK < 90 mm Hg. Definice a klasifikace jednotlivých kategorií krevního tlaku je uvedena v tab. 1.
Tab. 1. Definice a klasifikace jednotlivých kategorií krevního tlaku (v mm Hg). 
I v rozmezí normotenze jsou hodnoty TK dále stratifikovány na optimální, normální a vysoký normální krevní tlak (tab. 1).
Podle výše TK (tab. 1) při prvním měření (bez medikace) rozlišujeme hypertenzi:
- stupně (mírnou hypertenzi) s hodnotami TK 140-159/90-99 mm Hg
- stupně (středně závažnou) s TK 160-179/100-109 mm Hg
- stupně (závažnou hypertenzi) s hodnotami TK > 180/110 mm Hg
Za rezistentní označujeme hypertenzi, kterou se ani při vhodně volené kombinaci minimálně 3 antihypertenziv, obsahující diuretikum, nepodaří snížit TK pod 140/90 mm Hg.
Technice měření TK je nutno věnovat velkou pozornost. Měření se provádí v ordinaci u sedícího pacienta po 10minutovém uklidnění na paži (při 1. návštěvě pacienta na obou pažích) s volně podloženým předloktím ve výši srdce. Jako zlatý standard se užívá stále konvenční rtuťový tonometr s přiměřeně širokou a dlouhou manžetou (při obvodu paže do 33 cm obvyklá manžeta šíře 12 cm, u paže s obvodem 33-41 cm manžeta šíře 15 cm a u paže nad 41 cm manžeta šíře 18 cm). Krevní tlak měříme s přesností na 2 mm Hg. Diastolický krevní tlak odečítáme u dospělých, těhotných žen i u dětí při vymizení ozev (V. fáze Korotkovových fenoménů). U některých dětí, pacientů s vysokým minutovým objemem srdečním nebo s periferní vazodilatací jsou Korotkovovy fenomény někdy slyšitelné až k 0 mm Hg (tzv. fenomén nekonečného tónu). Za těchto situací odečítáme diastolický TK jako IV. fázi Korotkovových fenoménů (náhlé zeslabení ozev). U hypertoniků a starších osob může být přítomna auskultační mezera neboli auskultační gap.
Měření opakujeme 3krát a řídíme se průměrem z 2. a 3. měření. Při kontrolních vyšetřeních měříme TK vždy na stejné paži, na které byl při vstupním vyšetření naměřen vyšší TK.
Měření TK vestoje je důležité u starších nemocných a diabetiků s hypertenzí pro častější možnost ortostatické hypotenze. Měření vestoje provádíme po 1 min, resp. 5 min setrvání ve vzpřímené polohy, manžeta s tonometrem by měla být rovněž v úrovni srdce a paže podepřena jako při měření vsedě. U mírné hypertenze opakujeme měření v rozmezí 1-3 měsíců, při závažné hypertenzi v kratším odstupu.
Měření TK pomocí aneroidního manometru je méně přesné a vyžaduje opakovanou kalibraci přístroje oproti rtuťovému manometru. Lze také užít poloautomatické přístroje s manžetou na paži (auskultační nebo oscilometrické), které byly validizovány podle standardních protokolů a jejich přesnost musí být pravidelně kontrolována (porovnáním měřených hodnot zjištěných rtuťovým tonometrem; validizaci jednotlivých tonometrů pro domácí měření lze zjistit na www.hypertension.cz - odkaz Dabl, Blood Pressure Monitors, www.dableeducational.org). Digitální přístroje s manžetou přikládanou na prsty nebo zápěstí nejsou z důvodu značné nepřesnosti doporučovány.
Ambulantní monitorování krevního tlaku (AMTK) po dobu 24 nebo 48 hod je vhodné provádět v následujících situacích:
zvýšená variabilita TK, diskrepance mezi TK v domácích podmínkách a ve zdravotnickém zařízení (fenomén bílého pláště a maskovaná hypertenze: vyšší TK v domácích podmínkách a normální hodnoty TK u lékaře), rezistence hypertenze k léčbě, podezření na epizody hypotenze (zejména u starších a diabetiků), zvýšení TK v těhotenství a podezření na eklampsii.
Nejčastěji se jako normální TK při AMTK udává 24hodinový průměr ≤ 130/80 mm Hg, denní průměr ≤ 135/85 mm Hg a noční průměrný TK ≤ 120/70 mm Hg.
Vedle měření TK v ordinaci (příležitostný, kauzální) je pro zlepšení adherence a pro podrobnější informaci o TK (zejména na začátku a na konci dávkovacího období) a úspěšnosti léčby doporučováno měření TK v domácích podmínkách. Hodnoty TK v domácích podmínkách ≥ 135/85 mm Hg jsou považovány za zvýšené.
Hodnoty krevního tlaku používané k definici hypertenze při různých typech měření jsou uvedeny v tab. 2.
Tab. 2. Hodnoty krevního tlaku (v mm Hg) užívané k definici hypertenze při různých typech měření. 
Prevalence hypertenze v ČR v dospělé populaci ve věku 25-64 let se pohybuje kolem 35 % se zřetelným nárůstem prevalence ve vyšších věkových skupinách [2]. Tyto údaje vycházejí ze screeningového vyšetření náhodně vybraného reprezentativního vzorku populace (průměr ze 2. a 3. měření při jedné návštěvě, definice hypertenze TK ≥ 140/90 mm Hg nebo užívání antihypertenziv) v roce 2000-2001.
Etiopatogenetická klasifikace rozlišuje primární (esenciální) hypertenzi, u níž známe řadu patogenetických mechanizmů, ale neznáme vlastní vyvolávající příčinu, a dále sekundární hypertenzi, u níž je zvýšení TK důsledkem jiného, přesně definovaného patologického stavu (renální, endokrinní hypertenze atd). Diagnózu esenciální hypertenze (EH) stanovíme vyloučením příčiny sekundární hypertenze. EH představuje asi 90 % hypertenzní populace, kdežto sekundární hypertenze tvoří přibližně 10 %. Výskyt sekundární hypertenze je podstatně vyšší u závažné hypertenze. Odlišení sekundární formy od EH je důležité pro možnosti specifické léčby, která může vést u potenciálně odstranitelných příčin (primární hyperaldosteronizmus, renovaskulární hypertenze, feochromocytom, koarktace aorty aj) v časných stadiích k vymizení hypertenze. Na možnost sekundární hypertenze pomýšlíme také u náhlého zhoršení nebo náhlého začátku závažné hypertenze, u rezistence na léčbu nebo při přítomnosti klinických a laboratorních známek naznačujících možnost sekundární příčiny hypertenze.
Staré třídění podle vývojových stadií (evropská doporučení tuto klasifikaci neuvádějí) bylo ponecháno jako určité, avšak ne zcela přesné vodítko pro indikace lázeňské léčby a pro revizní lékaře. České společnost pro hypertenzi je si však vědoma nedostatků a slabin této dnes již zastaralé klasifikace. Podle tohoto třídění dělíme hypertenzi do
stadia I (prosté zvýšení TK bez orgánových změn),
stadia II, v němž jsou vedle vyššího TK již přítomny známky subklinického orgánového postižení (např. hypertrofie levé komory srdeční na EKG či echokardiogramu, mikroalbuminurie, mírné zvýšení kreatininu v séru, kalcifikace aorty nebo jiných tepen, změny na karotických či femorálních tepnách při ultrazvukovém vyšetření), avšak bez výraznější poruchy jejich funkce (odpovídá definici subklinického orgánového poškození v tab. 3),
stadia III, které pak představuje hypertenzi s těžšími orgánovými změnami (odpovídá manifestním kardiovaskulárním nebo renálním onemocněním v tab. 3 - např. levostranné srdeční selhání, ICHS, renální insuficience a selhání, cévní mozkové příhody atd).
Tab. 3. Faktory ovlivňující prognózu hypertoniků. 
Prognóza arteriální hypertenze závisí od výše TK, přítomnosti dalších rizikových faktorů (celkovém kardiovaskulárním riziku), poškození cílových orgánů a přítomnosti přidružených onemocnění (tab. 3). Pro prognózu onemocnění není rozhodující výchozí TK před léčbou, ale výše TK dosažená při léčbě.
Stanovení celkového kardiovaskulárního rizika
Při určování celkového kardiovaskulárního (KV) rizika postupujeme podle barevných nomogramů (obr. 1 a 2) vycházejících z projektu SCORE, který provádí odhad rizika fatálních kardiovaskulárních příhod v následujících 10 letech. Za vysoké riziko je považována hodnota ≥ 5 % (tzn. pravděpodobnost úmrtí na kardiovaskulární onemocnění (KVO) v následujících 10 letech ≥ 5%). Uvedené barevné nomogramy vycházejí z mortalitních dat České republiky a hodnot základních rizikových faktorů kardiovaskulárních onemocnění získané u reprezentativního vzorku české populace. Osoby s již manifestním kardiovaskulárním onemocněním nebo renálním onemocněním (tab. 3) mají vysoké (≥ 5 %) nebo velmi vysoké (≥ 10 %) riziko úmrtí na kardiovaskulární onemocnění v následujících 10 letech. K asymptomatickým jedincům přistupujeme na základě odhadu celkového KV rizika. Odhad rizika úmrtí na kardiovaskulární onemocnění vychází z věku, pohlaví, kuřáckých zvyklostí, hodnot systolického TK a celkového cholesterolu nebo poměru celkového a HDL-cholesterolu, který má význam používat pouze u osob se sníženou koncentrací HDL-cholesterolu (< 1,0 mmol/l u mužů; < 1,2 mmol/l u žen). Diabetiky 1. typu s mikroalbuminurií a všechny diabetiky 2. typu považujeme automaticky za osoby s vysokým kardiovaskulárním rizikem (≥ 5 %). Ostatní situace, v nichž je riziko úmrtí na kardiovaskulární příhody vyšší než hodnoty odečtené z barevných nomogramů, jsou uvedeny pod obr. 1 a 2.
Obr. 1. Desetileté riziko KV onemocnění v české populaci, tabulka založená na koncentraci celkového cholesterolu. 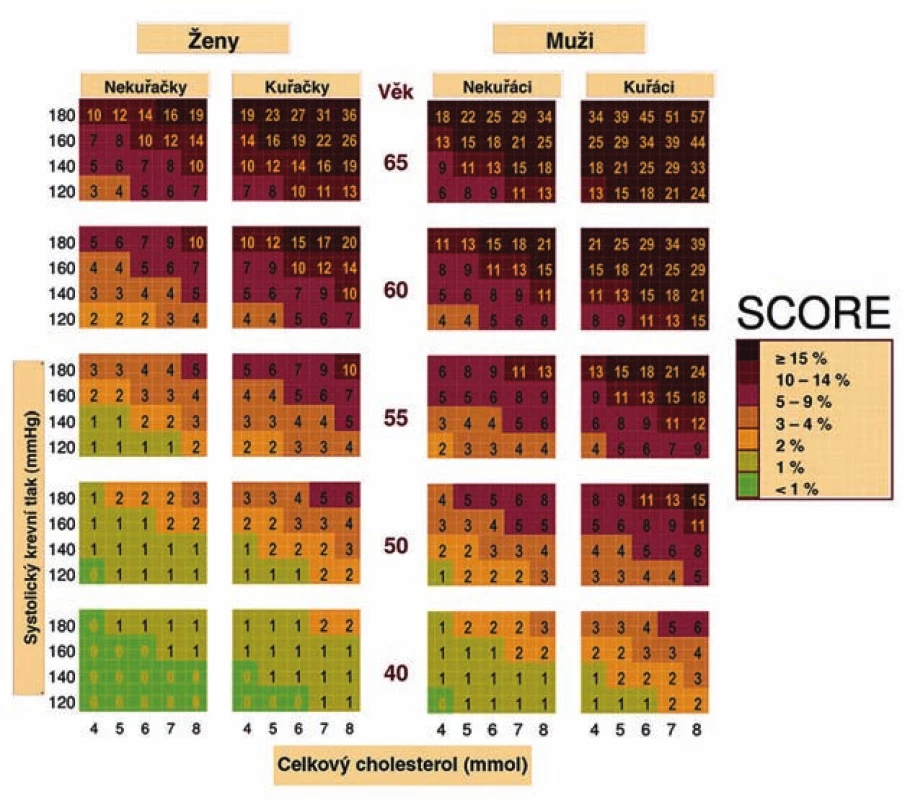
Obr. 2. Desetileté riziko KV onemocnění v české populaci, tabulka založená na poměru celkového a HDL-cholesterolu. 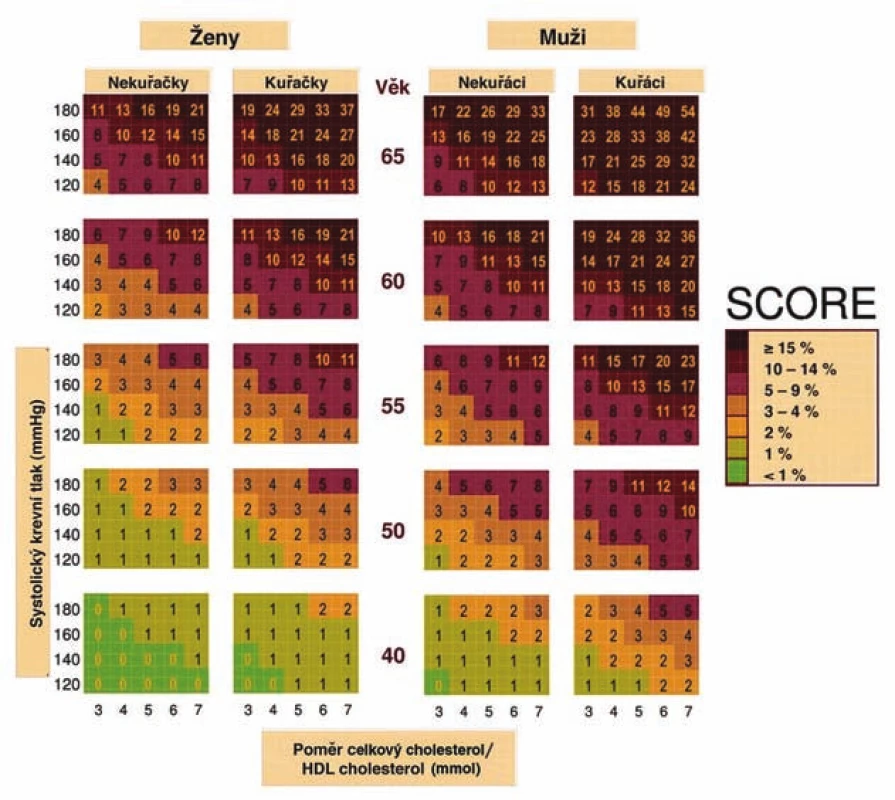
Hodnoty absolutního rizika KVO jsou vyšší než hodnoty odečtené z tabulky SCORE: - u osob, které se věkem přibližují vyšší věkové kategorii
- u symptomatických osob s preklinickými známkami aterosklerózy (zjištěnými při sonografickém vyšetření nebo při nálezu kalcifikací při stanovení kalciového skóre pomocí CT)
- u osob s pozitivní rodinnou anamnézou KVO (do 55 let u mužů, do 65 let u žen)
- u osob s nízkou koncentrací HDL-cholesterolu (pod 1 mmol/l u mužů, pod 1,2 mmol/l u žen), zvýšenou koncentrací triglyceridů (nad 1,7 mmol/l)
- u osob s porušenou glukózovou tolerancí (glykemie nalačno pod 7,0 mmol/l, za 2 hod. při glykemické křivce 7,8–11,0 mmol/l)
- u obézních nebo fyzicky inaktivních osob
Definice subklinického orgánového poškození a manifestního kardiovaskulárního anebo renálního onemocnění uvádí rovněž tab. 3.
II. Diagnostika arteriální hypertenze
Vzhledem k počtu nemocných v populaci (v ČR kolem 2,5 milionů hypertoniků) nelze provádět k rozlišení esenciální a sekundární hypertenze všechna vyšetření známá z literatury. Musíme vycházet ze screeningových vyšetření, která provádíme povinně u všech hypertoniků a doplňujeme je podle další diagnostické úvahy o vyšetření vhodná (tab. 4). Nově je u všech hypertoniků doporučováno vyšetření mikroalbuminurie a výpočet glomerulární filtrace (tab. 4).
Tab. 4. Vyšetření u arteriální hypertenze. 
Pravidelné kontrolní vyšetření u stabilizovaných hypertoniků stačí provádět 1krát za 3 měsíce. U komplikovaných nebo nevyrovnaných stavů, na počátku léčby a při změně antihypertenziva kontrolujeme nemocné častěji (za 4-6 týdnů). Naopak u pacientů s nízkým celkovým kardiovaskulárním rizikem, u nichž postačuje ke kontrole TK monoterapie, lze stanovit interval mezi jednotlivými návštěvami u lékaře až na 6 měsíců. Pokud se nedaří medikamentózní léčbou dosáhnout cílových hodnot krevního tlaku do 6 měsíců, měl by praktický lékař zvážit odeslání nemocného k odborníkovi pro hypertenzi/do centra pro hypertenzi. Biochemická vyšetření kontrolujeme 1krát ročně, podobně jako EKG, pokud nejsou klinické známky svědčící pro vznik kardiovaskulárních nebo jiných orgánových změn. Změna terapie může být důvodem pro častější kontrolní biochemické nebo vyšetření EKG. Vzhledem k výpovědní hodnotě echokardiografie pro průkaz hypertrofie levé komory srdeční by bylo vhodné provádět toto vyšetření u všech hypertoniků. Vzhledem k prevalenci hypertenze to však není v současné situaci ekonomicky únosné. Proto doporučujeme provádět echokardiografii u pacientů se závažnější hypertenzí, hypertenzí špatně reagující na léčbu, při její kombinaci s ICHS a při nejistých EKG známkách hypertrofie levé komory. Přítomnost hypertrofie nebo dysfunkce levé komory může napomoci při rozhodování o zahájení léčby. Kontrolní echokardiografické vyšetření provádíme 1krát za 2 roky, při změnách klinického stavu dříve.
Tato vyšetření nám umožní zásadní diferenciálně diagnostickou orientaci o druhu a závažnosti hypertenze. Hypertonici s podezřením na sekundární hypertenzi by měli být vyšetřeni na specializovaném pracovišti s možností podrobnějších hormonálních vyšetření (např. renin, aldosteron, katecholaminy) a zobrazovacích metod (např. sonografie, CT nebo MRI ledvin, nadledvin, arteriografie).
III. Léčebné postupy
Příznivý vliv antihypertenzní léčby na koronární a cerebrovaskulární morbiditu a mortalitu byl prokázán jak u pokročilých forem hypertenze, tak u mírné hypertenze a od počátku 90. let 20. století i u hypertenze ve vyšším věku a izolované systolické hypertenze starších osob [6,9]. V léčbě hypertenze využíváme jak léčby farmakologické, tak i léčby nefarmakologické. Léčbu vyžaduje i hypertenze starších osob nad 65 roků a izolovaná systolická hypertenze [9]. V současné době neexistují přesvědčivé důkazy o profitu z farmakologické léčby hypertenze u pacientů starších 80 let [6,10,11]. Pokud však byla antihypertenzní léčba zahájena již dříve, léčbu po dosažení 80. roku věku u spolupracujících osob nepřerušujeme. Nefarmakologická léčba je součástí léčby všech nemocných s hypertenzí (tab. 5).
Tab. 5. Nefarmakologická léčba hypertenze. 
Farmakologická léčba
Algoritmus zahajování farmakologické léčby hypertenze a vysokého normálního krevního tlaku je uveden v tab. 6. Rozhodujícími faktory jsou hodnoty systolického a diastolického krevního tlaku, celkové KV riziko a přítomnost nebo nepřítomnost subklinického orgánového poškození či manifestního KV a/nebo renálního onemocnění.
Tab. 6. Algoritmus zahajování farmakologické léčby u hypertenze. 
Léčbu hypertenze lze zahájit monoterapií, obvykle v nízké dávce, nebo kombinací 2 léků v nízké dávce či fixní kombinací. Monoterapie hypertenze bývá úspěšná maximálně u 30 % nemocných. U ostatních případů dosahujeme normalizace TK kombinací 2 i více antihypertenziv.
Kombinační léčbu 2 antihypertenzivy v nižších dávkách anebo fixní kombinací upřednostňujeme při zahajování farmakologické léčby, pokud jsou iniciální hodnoty TK ≥ 160 a/nebo ≥ 100 mm Hg a více anebo pokud jsou cílové hodnoty TK ≤ 130/80 mm Hg.
Cíle léčby hypertenze
Cíle léčby hypertenze jsou sumarizovány v tab. 7.
Tab. 7. Cíle léčby hypertenze. 
Výběr jednotlivých antihypertenziv
Při farmakoterapii hypertenze pro monoterapii i kombinační léčbu užíváme následující skupiny antihypertenziv: ACE-inhibitory (ACEI), blokátory receptorů angiotenzinu II (AT1-blokátory), dlouhodobě působící kalciové blokátory (BKK), diuretika a betablokátory (BB). Pro tyto skupiny antihypertenziv existuje dostatek důkazů o snížení kardiovaskulární a cerebrovaskulární mortality.
Alfablokátory a centrálně působící látky používáme díky chybění důkazů o příznivém ovlivnění KV mortality převážně pro kombinační léčbu. (Léky s přímým vazodilatačním působením na stěnu cévní - přímá vazodilatancia – jsou v současnosti v ČR nedostupná).
Hlavní přínos z medikamentózní léčby hypertenze plyne z vlastního snížení krevního tlaku. U některých skupin pacientů se mohou v některých účincích jednotlivé skupiny antihypertenziv lišit.
Indikace a kontraindikace hlavních skupin antihypertenziv (diuretika, BB, BKK, ACEI, AT1-blokátory) jsou uvedeny v tab. 8.
Tab. 8. Indikace a kontraindikace hlavních skupin antihypertenziv. 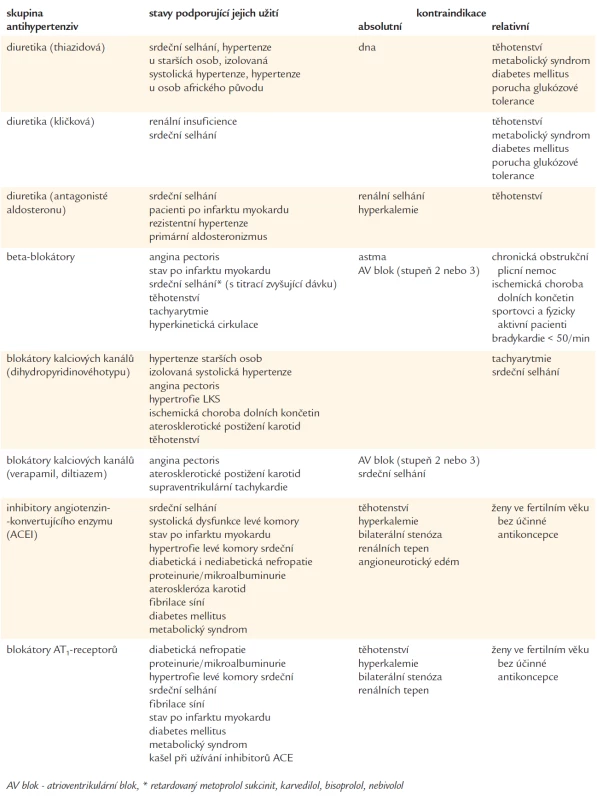
Přehled indikací a kontraindikací u dalších antihypertenziv (alfablokátory, centrálně působící látky) je sumarizován v tab. 9.
Tab. 9. Indikace a kontraindikace alfa-blokátorů a centrálně působících látek. 
Schéma. Vhodné kombinace antihypertenziv. Plnou čarou označeny doporučené kombinace, přerušovanou čarou kombinace s nižším aditivním antihypertenzním potenciálem (ACEI či AT1-blokátory + BB) anebo s vyšším rizikem nežádoucích metabolických účinků (thiazidová diuretika + BB), dvojkombinace ACEI + AT1-blokátory je vhodná u nemocných s renální dysfunkcí a významnou proteinurií. 
Dvojkombinace antihypertenziv
Vhodné dvojkombinace základních tříd antihypertenziv (vhodných pro monoterapii i kombinační léčbu) jsou uvedeny na obr. 4. Fixní kombinace 2 antihypertenziv může mít v léčbě hypertenze určité výhody (např. zlepšení kompliance nemocných k léčbě).
Indikace dvojkombinací antihypertenziv jsou uvedeny v tab. 10.
Tab. 10. Vhodné indikace dvojkombinací/fixních kombinací. 
Kombinace betablokátorů a diuretik se považuje za méně vhodnou s ohledem na potenciální nežádoucí metabolické účinky.
Dvojkombinace ACEI a AT1-blokátorů nepatří u nekomplikované esenciální hypertenze mezi standardně doporučované. Tato dvojkombinace je vhodná jen u nemocných s renální dysfunkcí a významnou proteinurií. Dvojkombinace ACEI (nebo AT1-blokátorů) a betablokátorů nemá významný aditivní antihypertenzní potenciál, ale tato kombinace je naopak velmi výhodná u pacientů s ICHS a se srdečním selháním.
Trojkombinace antihypertenziv
U závažné hypertenze je nutné podávat nejméně trojkombinaci, mnohdy i 4-7kombinaci antihypertenziv. Vhodné trojkombinace jsou uvedeny v tab. 11. Součástí trojkombinací by mělo být vždy diuretikum.
Tab. 11. Vhodné trojkombinace antihypertenziv u závažné hypertenze. 
Přehled nejčastěji používaných antihypertenziv
Přehled nejčastěji užívaných diuretik v léčbě hypertenze s jejich dávkami je uveden v tab. 12.
Tab. 12. Přehled nejčastěji užívaných diuretik v léčbě hypertenze. 
K léčbě hypertenze využíváme především thiazidová diuretika v dávkách podstatně nižších než dříve, tj. 6,25-25 mg hydrochlorothiazidu za den, nebo chlortalidon 12,5 mg denně, nebo 25 mg ob den. Thiazidová diuretika mohou mít přechodný vliv na plazmatické koncentrace lipoproteinů, který však není spojen se zvýšením KV mortality. U starších osob naopak diuretika snižují kardiovaskulární i celkovou mortalitu. Thiazidová diuretika mohou urychlit manifestaci diabetu, ale naproti tomu příznivě ovlivňují osteoporózu.
Novějších diuretik, jako jsou metipamid a indapamid, můžeme využít u diabetiků v menších dávkách (nejčastěji jako součást kombinace či fixní kombinace antihypertenziv) nebo u nemocných s hyperlipoproteinemií. Působí mírně vazodilatačně, mají zanedbatelný natriuretický, ale zachovaný kaliuretický účinek.
Spironolakton je indikován především u chronického srdečního selhání (NYHA III nebo IV) v kombinaci s kličkovými diuretiky (dávka 25 mg/den), u rezistentní hypertenze (v dávce 25 mg/den) a u primárního hyperaldosteronizmu v denní dávce 25-75 mg.
Diuretika indikujeme v léčbě hypertenze buď jako monoterapii, nebo častěji v kombinaci s jinými antihypertenzivy, jejichž účinek na snížení TK potencují.
Betablokátory/BB (tab. 13) jsou vhodná antihypertenziva jak k monoterapii mírné až středně závažné hypertenze, tak pro kombinační léčbu závažné hypertenze (s diuretiky, s BKK, s ACEI nebo s AT1-blokátory a látkami s alfa-adrenergním účinkem). S ohledem na jejich potenciální nežádoucí metabolické účinky je však počet jejich vhodných indikací nižší oproti posledním doporučením.
Tab. 13. Přehled nejčastěji užívaných beta-blokátorů v léčbě hypertenze (v abecedním pořadí). 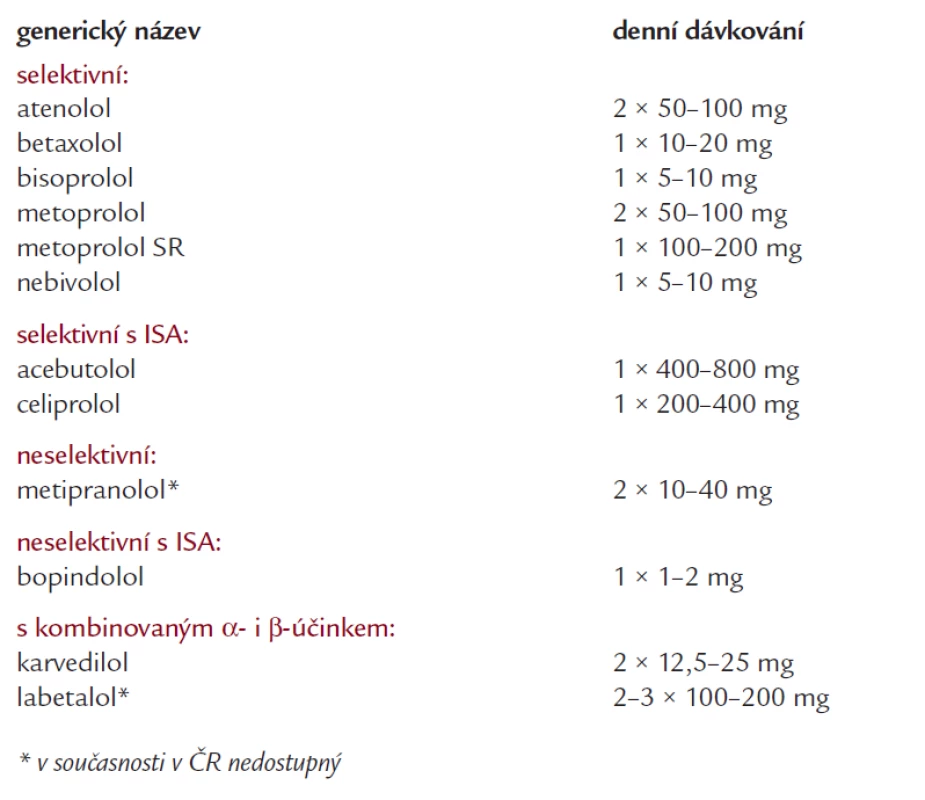
Podle jejich afinity a vazby na beta1 - a beta2-receptory je dělíme na selektivní a neselektivní (tab. 13). Některé betablokátory mají i částečnou beta-agonistickou aktivitu (vnitřní sympatická aktivita - ISA). Byly syntetizovány betablokátory, které mají ještě další aditivní působení - vazodilatační účinek (např. labetalol s alfablokujícím účinkem, nebo karvedilol, celiprolol či nebivolol).
BB jsou léky volby u hypertenze provázené ICHS, srdečním selháním (s titrací k vyšším dávkám), anginou pectoris, stavy po akutním infarktu myokardu, u tachyarytmií, v těhotenství (kardioselektivní) a u glaukomu (nutno zde však upozornit na aditivní, mnohdy nežádoucí vliv betablokátorových kapek s celkově podávanými betablokátory - závažné bradykardie, AV blokády!). Některé BB (karvedilol, bisoprolol, retardovaný metoprolol sukcinit - tzv. ZOK forma, nebivolol) zlepšují prognózu nemocných s chronickým srdečním selháním. Léčbu zahajujeme v těchto případech malými dávkami, které jsou postupně titrovány směrem nahoru.
BB jsou kontraindikovány u asthma bronchiale, při atrioventrikulární blokádě II. a III. stupně. Relativní kontraindikaci tvoří bradykardie pod 50/min, ICHDK, metabolický syndrom, porušená glukózová tolerance, diabetes mellitus a častější sportovní aktivita.
Blokátory kalciových kanálů/BKK (přehled tab. 14) snižují TK systémovou vazodilatací. Nevyvolávají ortostatickou hypotenzi, nepodporují sklon k retenci sodíku a vody, neovlivňují negativně metabolizmus lipidů a glycidů, nevedou k bronchokonstrikci, příznivě ovlivňují regresi hypertrofie levé komory srdeční, průtok krve ledvinou a periferním řečištěm. Otoky končetin jsou projevem zvýšené propustnosti kapilár, a nikoliv důsledkem zmnožení celkového extracelulárního objemu. Výčet indikací je uveden v tab. 8.
Tab. 14. Přehled blokátorů kalciových kanálů nejčastěji používaných u hypertenze (v abecedním pořadí). 
Vzhledem k nepříznivému dlouhodobému účinku krátkodobě působících dihydropyridinů na výslednou kardiovaskulární mortalitu je třeba se jejich užití v léčbě hypertenze vystříhat, a to i v akutních stavech, v nichž bylo dříve doporučováno podání nifedipinu. Tyto nepříznivé účinky nebyly prokázány u dihydropyridinů s dlouhodobým účinkem. Upozorňujeme, že z přípravků nifedipinu je dostatečně retardován nifedipin XL a nifedipin GITS. Účinnost retardovaných forem v prevenci kardiovaskulárních a cerebrovaskulárních komplikací u hypertenze byla prokázána [12]. BKK typu verapamilu, méně diltiazemu nejsou vhodné k léčbě hypertenze provázené srdeční slabostí nebo poruchami AV vedení pro jejich negativně inotropní účinek a zpomalení sinoatriálního a atrioventrikulárního vedení.
Inhibitory angiotenzin I-konvertujícího /ACEI (tab.15) mají vedle svého antihypertenzního účinku i kardio-, vazo - a renoprotektivní efekt. Jejich přehled s dávkováním je uveden v tab. 15. Kaptopril pro nutnost podávání ve 3 denních dávkách není vhodným lékem pro chronickou terapii hypertenze. Je však lékem volby u urgentních hypertenzních krizí.
Tab. 15. Přehled ACEI nejčastěji užívaných v léčbě hypertenze v ČR (v abecedním pořadí). 
ACEI využíváme v léčbě arteriální hypertenze buď jako monoterapii, nebo u těžších forem hypertenze v kombinaci s jinými antihypertenzivy. Nejvhodnější je kombinace s BKK nebo s diuretiky.
ACEI zlepšují prognózu u vysoce rizikových nemocných s ICHS, CMP, ICHDK nebo u diabetiků s dalším rizikovým faktorem. ACEI mohou snižovat riziko nově vzniklého diabetes mellitus [13]. Výčet rozšiřujících se indikací ACEI je uveden v tab. 8.
Podávání ACEI u renovaskulární hypertenze a u osob s renální insuficiencí vyžaduje specifický, velmi opatrný postup a časté kontroly renálních funkcí (alespoň kreatininu a kalia v séru). Léčbu zahajujeme obvykle menšími dávkami a jen pozvolna dávky zvyšujeme za kontroly renálních funkcí. Kontrolu renálních funkcí a mineralogramu je vhodné po zahájení terapie ACEI provádět u všech hypertoniků.
Blokátory receptorů angiotenzinu II, typ AT1/AT1-blokátory, sartany (přehled tab. 16) je možné využít k léčbě hypertenze v podobných indikacích jako u ACEI (viz tab. 8). AT1-blokátory stejně jako ACEI mohou snižovat riziko nově vzniklého diabetes mellitus [13]. Kontrolu renálních funkcí a mineralogramu je vhodné po zahájení terapie AT1-blokátory provádět u všech hypertoniků.
Tab. 16. Přehled AT1-blokátorů nejčastěji užívaných v léčbě hypertenze (v abecedním pořadí). 
Blokátory periferních alfa-receptorů/alfablokátory (doxazosin, terazosin; tab. 17) jsou indikovány v kombinaci s ostatními antihypertenzivy v léčbě závažné nebo rezistentní hypertenze. Vhodnou indikaci představuje hypertenze + hypertrofie prostaty a feochromocytom. Na základě výsledků studie ALLHAT není doxazosin doporučován jako antihypertenzivum prvé linie [14]. Pravděpodobně to bude platit i pro ostatní léky této skupiny. Alfablokátory by rozhodně neměly být podávány nemocným s manifestním nebo latentním srdečním selháním.
Tab. 17. Přehled alfa-blokátorů a centrálně (i periferně) působících látek nejčastěji užívaných v léčbě hypertenze. 
Centrálně (nebo centrálně i periferně) účinkující antihypertenziva (přehled tab. 17) jsou pro svůj sedativní účinek vhodné jako součást kombinace antihypertenziv k léčbě hypertenze spojené s psychickou tenzí, dále pro léčbu renální hypertenze, hypertenze s metabolickými odchylkami. Metyldopa stále zůstává hlavním lékem pro perorální léčbu hypertenze v těhotenství (v monoterapii i kombinaci). Přehled těchto látek je uveden v tab. 17.
Novější typ centrálně působících antihypertenziv představují agonisté imidazolinových receptorů I1 v CNS (moxonidin, rilmenidin; tab. 17), které způsobují méně nežádoucích účinků (sedace, sucho v ústech) a při náhlém vysazení nenavozují rebound fenomén. Podávají se v 1 denní dávce a jsou metabolicky neutrální.
Přímá vazodilatancia (např. dihydralazin, minoxidil) nejsou v současnosti v ČR dostupná.
Parenterální nitráty (nitroglycerin, izosorbit dinitrát, nitroprusid sodný) - viz léčba hypertenzní krize.
Léčba hypertenze ve specifických situacích
Hypertenze starších osob
Krevní tlak měříme u starších vsedě i vstoje za účelem detekce ortostatické hypotenze. Cílový TK je stejně jako u mladších pod 140/90 mm Hg, v klinické praxi je však často obtížné těchto hodnot dosáhnout, zejména u izolované systolické hypertenze. Často je nutná kombinační terapie. Léčbu zahajujeme nižšími dávkami antihypertenziv. Úspěšnou léčbu nevysazujeme u spolupracujících osob nad 80 let, třebaže nám zatím chybí důkazy o příznivém ovlivnění mortality antihypertenzní léčbou v této věkové skupině.
Cerebrovaskulární onemocnění
Stav po cévní mozkové příhodě (CMP): antihypertenzní léčba vede k významnému snížení rizika recidiv CMP. Antihypertenzní léčba je indikována u hypertenze i vysokého normálního TK. Cílový TK by měl být ≤ 130/80 mm Hg. Nejvýznamnější je samotné snížení TK dostupnými antihypertenzními léky. Nejvíce dat bylo získáno ve studiích s použitím ACEI nebo AT1-blokátorů, které byly podávány současně, nebo navíc k diuretikům a standardní antihypertenzní léčbě.
Akutní CMP: v současnosti není k dispozici jednoznačný důkaz o benefitu snižování TK u akutní CMP.
Kognitivní poruchy: antihypertenzní léčba zpomaluje jejich rozvoj (údaje z evidence hovoří nejvíce ve prospěch BKK, ACEI a AT1-blokátory).
Diabetes mellitus
Nefarmakologická opatření jsou vhodná zejména u diabetes mellitus 2. typu, zvláště snížení hmotnosti, zvýšení fyzické aktivity a snížení příjmu soli. Cílové hodnoty TK jsou ≤ 130/80 mm Hg. Antihypertenzní léčba je vhodná u hypertenze i vysokého normálního TK.
Blokáda systému RAS (ACEI nebo AT1-blokátory) je preferovaná. Často je nutná kombinační terapie. Mikroalbuminurie je indikací pro terapii (blokátory RAS) bez ohledu na hodnoty TK. U diabetiků s ohledem na vysoké KV riziko provádíme komplexní intervenci všech RF včetně podávání statinů.
Metabolický syndrom
Nemocní s metabolickým syndromem mají vysoké KV riziko, častá doprovodná onemocnění a častá poškození cílových orgánů. U pacientů s metabolickým syndromem jsou indikována intenzivní nefarmakologická opatření jako základ léčby. Kombinační léčba je nutná u většiny případů. Základem farmakologické léčby je blokáda systému RAS – ACEI nebo AT1-blokátory, dále jsou vhodné BKK, ev. i diuretika v menších dávkách.
Vhodná je intervence dalších RF pomocí hypolipidemik či perorálních antidiabetik. Významné je snížení nadměrné tělesné hmotnosti, pokud nestačí nefarmakologická opatření, zvažujeme podávání antiobezitik (sibutramin, orlistat, rimonabant).
Renální dysfunkce
Nemocní s poruchou renálních funkcí mají vysoké riziko KV příhod. Cílem léčby je nejen snížení TK, ale i snížení proteinurie, je-li přítomna, a intervence všech dalších rizikových faktorů včetně podávání statinů a antiagregační léčby. Cílové hodnoty TK jsou ≤ 130/80 mm Hg. Antihypertenzní léčba je indikována nejen u arteriální hypertenze, ale i u vysokého normálního krevního tlaku.
Lékem volby jsou blokátory systému renin-angiotenzinu (ACEI nebo AT1-blokátory, nebo i jejich kombinace).
Při poklesu glomerulární filtrace (GF) ≤ 60 ml/min/1,73m2 (≤ 1,3 ml/s/1,73 m2) jsou thiazidová diuretika často neúčinná, je nutno je zaměnit za kličková diuretika anebo k thiazidovým diuretikům přidat kličková diuretika. Léčbu hypertenze u významnější renální dysfunkce a u renální dysfunkce u renovaskulární hypertenze by měl provádět nefrolog, nebo zkušený hypertenziolog.
Ischemická choroba srdeční a srdeční selhání
Stav po infarktu myokardu (IM). U nemocných po IM časné podávání BB, ACEI nebo AT1-blokátorů snižuje riziko recidivy IM a úmrtí. Tyto protektivní vlastnosti mohou být způsobeny specifickými vlastnostmi těchto antihypertenzních léků a také potenciálně i vlastním snížením TK.
Chronická ICHS, syndrom AP. Antihypertenzní léčba je zde účinná, preferujeme BB a dlouhodobě působící BKK.
Chronické srdeční selhání. Výhodné je zde použití ACEI (nebo AT1-blokátorů), BB, thiazidových či kličkových diuretik a blokátorů aldosteronových receptorů (spironolakton, ev. eplerenon). BKK (jen dihydropyridiny - amlodipin nebo felodipin dle evidence) by měly být podávány u srdečního selhání jen v případě závažné hypertenze či anginy pectoris.
Fibrilace síní
Hypertenze je nejvýznamnějším rizikovým faktorem pro vznik fibrilace síní [15]. Tato arytmie významně zvyšuje riziko KV morbidity a mortality, zejména v případě embolizační CMP.
Hypertrofie LKS a dilatace levé síně jsou nezávislými rizikovými faktory vzniku fibrilace síní. Správná kontrola TK je důležitá u nemocných s chronickou antikoagulační léčbou s ohledem na snížení rizika intraceberálního a extracerebrálního krvácení.
Nižší počet nově vzniklé fibrilace síní či jejích recidiv bylo popsáno při dlouhodobé léčbě AT1-blokátory nebo ACEI [16]. U permanentní fibrilace síní jsou preferovány BB, či případně nondihydropyridinové BKK (verapamil, ev. diltiazem).
Rezistentní hypertenze
Rezistentní hypertenze je přetrvávající TK ≥ 140/90 mm Hg navzdory podávání nejméně trojkombinace antihypertenziv včetně diuretik v adekvátních dávkách. Nejčastěji je rezistence na léčbu vyvolána následujícími situacemi: špatnou kompliancí/adherencí k léčbě, obezitou, sekundární hypertenzí včetně obstrukční spánkové apnoe, současným podáváním léků zvyšujících TK, expanzí volumu v důsledku renální insuficience či vysokého přívodu soli.
Léčba hypertenzní krize
Hypertenzní krize je akutní, život ohrožující stav spojený s náhlým zvýšením TK. Je-li zvýšení TK provázeno akutním poškozením cílových orgánů nebo jejich funkce, hovoříme o emergentní situaci. Patří sem následující situace: hypertenzní encefalopatie, hypertenze se srdečním selháním, hypertenze u akutních koronárních syndromů (AIM, nestabilní AP), hypertenze u disekce aorty, hypertenze u subarachnoidálního krvácení a CMP, hypertenzní krize u feochromocytomu, vzestup TK po požití drog (amfetamin, LSD, kokain nebo extáze), perioperační hypertenze, preeklampsie nebo eklampsie.
Pokud jsou potíže nemocných dané jen vysokým krevním tlakem bez orgánového poškození, jde o urgentní situaci. Patří sem akcelerovaná nebo maligní hypertenze, postoperační hypertenze a hypertenze u chronického srdečního selhání. Emergentní situace vyžadují hospitalizace na JIP nebo koronárních jednotkách s monitorací životních funkcí, urgentní situace lze léčit na běžném oddělení nebo i ambulantně při zajištění pravidelné klinické kontroly.
Základním léčebným postupem je u hypertenzní krize snížení TK: u emergentních situací většinou parenterálními antihypertenzivy, u urgentních situací často vystačíme jen s vystupňováním a zintenzivněním perorální antihypertenzní léčby. Jako první pomoc u urgentních stavů v ambulantní praxi se osvědčilo podání krátce působícího kaptoprilu (12,5-50 mg) ev. s diuretikem.
Výběr jednotlivých druhů antihypertenziv závisí na základním onemocnění, které k hypertenzní krizi vedlo, nebo ji provází:
- U ischemických cévních mozkových příhod dochází v prvých dnech autoregulačním mechanizmem ke zvýšení TK, který po několika dnech klesá spontánně na původní hodnoty. Příliš intenzivní snížení TK v této fázi může být škodlivé pro porušení autoregulační rovnováhy a snížení průtoku krve v okolí ischemického ložiska. Pokud nejsou hodnoty TK enormně vysoké (> 200/120 mm Hg), nebo pokud není CMP provázená dalšími závažnými stavy, jako jsou aortální disekce, srdeční selhání nebo akutní koronární syndrom, raději s antihypertenzní léčbou vyčkáváme. V případě nutnosti jsou indikovány parenterálně urapidil (počáteční dávka 12,5-25 mg i.v., pak pokračovat v i.v. infuzi do dávky 100 mg), esmolol (bolus 200 mg a pak 200-300 mg/hod) a nověji je doporučován enalaprilát (0,625-1,25 mg). Naproti tomu nejsou vhodné dihydropyridinové BKK, protože svým vazodilatačním účinkem podporují vznik kolaterálního edému v okolí ischemického ložiska a zvyšují možnost sekundárních hemoragií.
- U mozkového krvácení postupujeme podobně, jen TK snižujeme již od hodnot 160/110 mm Hg při opakované kontrole neurologického nálezu. Z léků jsou indikovány urapidil a opatrně nitroprusid v infuzi (počáteční dávka 0,3 μg/kg/min, rychlost infuze se upravuje dle klinického stavu maximálně na rychlost 8 μg/kg/min) nebo izosorbid-dinitrát v infuzi s malou dávkou BB. Jinou eventualitou je podání nikardipinu 5-15 mg/hod v i.v. infuzi nebo nimodipinu v počáteční dávce 1 mg/hod, při dobré toleranci zvyšovat o 2 mg/hod, dokud nedojde k výraznému poklesu TK.
- Hypertenzní encefalopatie je indikována k parenterální léčbě labetalolem, esmololem, enalaprilátem. Je zde patrný určitý odklon od užití nitroprusidu sodného. Opatrně je třeba podávat urapidil, protože ve vyšších dávkách svým sedativním účinkem může zastřít poruchy vědomí dané vlastním mozkovým postižením. Nevhodná jsou antihypertenziva s vazodilatačním účinkem pro možnost zhoršování mozkového edému.
- Hypertenzní krize při levostranném srdečním selhání je indikací pro léčbu parenterálními nitráty (nitroglycerin 0,5-10 mg/hod nebo izosorbit dinitrát 2-10 mg/hod v infuzi), potencovanou ev. podáním kličkového diuretika furosemidu (20-80 mg i.v.) a enalaprilátu. Podání nitroprusidu je hemodynamicky méně výhodné.
- Akutní koronární syndromy při hypertenzní krizi jsou indikací pro léčbu parenterálními nitráty v kombinaci s urapidilem nebo esmololem či jinými BB.
- Disekce aorty vyžaduje urychlené snížení TK nejčastěji kombinací nitroprusidu sodného s BB. Jinou alternativu představují esmolol a urapidil.
- Hypertenzní krizi při renální insuficienci léčíme podáním urapidilu nebo klonidinu, při hyperhydrataci vyššími dávkami furosemidu, ev. extrakorporálními eliminačními metodami.
- Feochromocytomovou krizi léčíme i.v. urapidilem nebo i.v. nitráty. Jako příprava k operaci nebo prevence peroperačního vzestupu TK je vhodná kombinace doxazosinu nebo dalšího periferního alfa1-blokátoru s BB.
- Léčba hypertenze v těhotenství - viz další kapitola.
Cílové snížení TK u hypertenzní krize by mělo v průběhu prvé hodiny představovat 20-25 % výchozích hodnot, nebo dosažení TK 160-150/110-100 mm Hg. Prudký nekontrolovaný pokles TK může být nevýhodný u starších pacientů s koronární a cerebrovaskulární aterosklerózou. V dalších dnech pak ve snižování TK podle stavu nemocného postupně pokračujeme až do dosažení doporučovaných cílových hodnot.
U urgentních stavů, jako jsou např. akcelerovaná nebo maligní hypertenze, vystačíme s méně razantním a pozvolnějším snižováním v časovém horizontu několika hodin až 2 dnů. Ke snížení TK většinou vystačíme s intenzivnější léčbou perorálními antihypertenzivy. V případě neúspěchu využíváme parenterálních antihypertenziv podobně jako u emergentní krize. Jako první pomoc v ambulantní praxi se osvědčilo podání krátce působícího kaptoprilu (12,5-50 mg), ev. s diuretikem.
Hypertenze v těhotenství
Hypertenzi v těhotenství definujeme rovněž pomocí absolutních hodnot TK (systolický TK ≥ 140 mm Hg nebo diastolický TK ≥ 90 mm Hg). Při podezření na fenomén bílého pláště (častý v těhotenství) je vhodné doplnit 24hodinové monitorování TK. Může se jednat o hypertenzi pokračující v těhotenství z dřívější doby (tzv. preexistující hypertenzi), nebo gestační hypertenzi, která se objevuje obvykle po 20. týdnu těhotenství, a buď je (tzv. preeklampsie) nebo není provázena proteinurií, ev. preeklampsií naroubovanou na dřívější esenciální hypertenzi.
Nefarmakologická léčba má být zvažována u těhotných žen se systolickým TK 140-149 mm Hg nebo diastolickým TK 90-95 mm Hg (měřeno v ambulanci). Krátkodobá hospitalizace může být zapotřebí pro diagnózu a vyloučení těžké gestační hypertenze (preeklampsie), při níž je jediným účinným léčebným prostředkem porod. Paliativní léčba závisí na hodnotách krevního tlaku, gestačním stáří a přítomnosti ostatních rizikových faktorů pro matku a plod. Paliativní léčba zahrnuje těsnou monitoraci, omezení aktivit a klid na lůžku. Nedoporučuje se omezení soli v potravě. Podobně není v těhotenství doporučována redukce hmotnosti, a to ani u obézních žen (nebezpečí nízké porodní hmotnosti a pomalejší následný růst). Preventivní podávání nízkých dávek kyseliny acetylsalicylové (60-80 mg denně) se doporučuje u žen s vysokým rizikem rozvoje gestační hypertenze (tj. s anamnézou preeklampsie do 28. týdne těhotenství).
Systolický krevní tlak ≥ 170 mm Hg nebo diastolický krevní tlak ≥ 110 mm Hg u těhotných musí být považován za závažnou situaci s nutností hospitalizace. Z farmakologické léčby by měla být zvažována metyldopa či nifedipin perorálně. Intravenózně podávaný dihydralazin již není považován za lék volby, protože jeho podávání je spojeno s větším výskytem nežádoucích účinků (častější hypotenze u matek, častější porod císařským řezem, častější abrupce placenty). Lékem volby u hypertenzní krize je intravenózní podání nitroprusidu, i když protrahované podávání je spojeno s vyšším rizikem otravy plodu kyanidem, protože nitroprusid sodný je metabolizován na thiokyanát.
Prahovou hodnotou pro zahájení antihypertenzní léčby jsou hodnoty systolického krevního tlaku 140 mm Hg nebo diastolického krevního tlaku 90 mm Hg u žen s gestační hypertenzí (s proteinurií nebo bez ní) nebo s gestační hypertenzí naroubovanou na preexistující hypertenzi, nebo s hypertenzí provázenou subklinickými známkami orgánového poškození nebo symptomy (bolest v epigastriu, poruchy vidění nebo silné bolesti hlavy) v kterékoli fázi těhotenství. V ostatních případech se doporučuje zahajovat medikamentózní léčbu hypertenze při hodnotách systolického krevního tlaku 150 mm Hg nebo diastolického krevního tlaku 95 mm Hg. U nepříliš závažné hypertenze je základem léčby metyldopa (lék první volby). Atenolol a metoprolol lze bezpečně podávat v pozdější fázi těhotenství (léky druhé volby). BKK jsou považovány za bezpečné. Pokud se současně podává magnesium sulfát, který je vhodný k prevenci a léčbě křečí, potenciální synergizmus může navodit těžkou hypotenzi. Podávání ACEI a AT1-blokátorů (sartanů) je v těhotenství kontraindikováno. Diuretika jsou doporučována v nízkých dávkách u preexistující hypertenze, pokud byla podávána i před těhotenstvím. Diuretika jsou rovněž doporučována u pacientek senzitivních na sůl. Podávání diuretik naopak není doporučováno u gestační hypertenze s proteinurií.
Nemocné s preeklampsií a jejími komplikacemi hospitalizujeme, monitorujeme klinické příznaky, diurézu, tělesnou hmotnost, TK, ev. alteraci plodu. Tento postup vyžaduje komplexní péči porodníka, internisty, ev. kardiologa a v případě, že i přes intenzivní péči a léčbu narůstají příznaky s hrozící eklampsií, těhotenství předčasně ukončujeme.
Jako známky hrozící eklampsie se uvádí zvýšení TK nad 160/110 mm Hg, bolesti hlavy, poruchy vizu, krvácení do sítnice, exsudáty a edém papily, proteinurie 0,2-2,0 g/24 hod, zvyšování kreatininu v plazmě, hyperurikemie. Pokles destiček pod 200 000/μl a zvýšení jaterních enzymů (ALT, AST) jsou již projevy počínajícího HELLP (Hemolysis, Elevated Liver enzymes, Low Platelet count) syndromu.
Hypertenze a laktace
Kojení nezvyšuje krevní tlak matky. Všechna antihypertenziva užitá matkou se vylučují do mateřského mléka. Většina z nich se vyskytuje ve velmi nízkých koncentracích, výjimku představuje propranolol a nifedipin.
Ženy s anamnézou gestační hypertenze mají vyšší riziko kardiovaskulárních onemocnění v pozdější fázi života, a měly by proto být pravidelně sledovány.
Protidestičková léčba
Protidestičková terapie (zejména kyselinou acetylsalicylovou - ASA - v nízkých dávkách do 100 mg/den) je vhodná u pacientů s již prodělanou kardiovaskulární příhodou (pokud u nich nehrozí zvýšené riziko krvácivých komplikací), neboť bylo prokázáno, že snižuje riziko cévní mozkové příhody a infarktu myokardu.
Podávání ASA v nízkých dávkách se ukázalo prospěšné (pokles rizika infarktu myokardu je významnější než zvýšení rizika krvácení) u hypertoniků ve věku nad 50 let s již středně zvýšenou plazmatickou koncentrací kreatininu nebo s vysokým celkovým kardiovaskulárním rizikem.
U hypertoniků je vhodné zahájit podávání nízkých dávek ASA až po dosažení uspokojivé kontroly krevního tlaku.
Hypolipidemická léčba
Statiny by měly být podávány hypertonikům s manifestní ICHS, ICHDK, po proběhlé CMP nebo TIA a diabetikům (všem diabetikům 2. typu, diabetikům 1. typu s mikroalbuminurií), u kterých není nefarmakologickou léčbou dosaženo cílové hodnoty celkového cholesterolu < 4,5 mmol/l a LDL-cholesterol < 2,5 mmol/l. V ostatních případech doporučujeme podávání statinů u hypertoniků s 10letým rizikem fatální kardiovaskulární příhody ≥ 5 % (viz tabulky SCORE), pokud u nich nebylo dosaženo cílových hodnot (celkový cholesterol < 5,0 nebo LDL-cholesterol < 3,0 mmol/l) nefarmakologickou léčbou.
IV. Primární a sekundární prevence arteriální hypertenze
V primární prevenci arteriální hypertenze se uplatňuje dosažení ideální tělesné hmotnosti, omezení přívodu kalorií a tuků, omezení nadměrného přívodu sodíku a alkoholu (> 30 g/den), zvýšení fyzické aerobní aktivity. Zároveň intervenujeme i další rizikové faktory ICHS, např. kouření.
Sekundární prevence spočívá v časném odhalení nemocných s existující hypertenzí (asi 1/3 pacientů o své hypertenzi neví). Lze toho dosáhnout nikoliv širokými populačními akcemi, ale měřením TK při každé návštěvě v ordinaci kteréhokoliv lékaře a měřením TK u rizikových skupin (potomci z hypertenzních rodin, diabetici).
Podle výsledků velkých metaanalýz účinná léčba hypertenze významně přispívá ke snížení kardiovaskulární (o 16 %) a cerebrovaskulární mortality (až o 42 %). Léčba hypertenze příznivě ovlivňuje mikroalbuminurii a proteinurii u renálních komplikací esenciální hypertenze a u nemocných s diabetes mellitus zpomaluje pokles renálních funkcí.
V. Další postupy
Pro zlepšení adherence pacientů prakticky k celoživotní léčbě přispívá edukace pacientů, domácí měření TK a používání dlouhodobě působících antihypertenziv, která jsou podávána jen 1krát denně a mají dostatečný účinek po celých 24 hod. Mohou tak příznivě ovlivnit zvýšený vznik cerebrovaskulárních příhod v pozdních nočních hodinách a koronárních příhod v ranních hodinách. Lázeňská léčba má jen nespecifický účinek daný změnou denního režimu, stravování a fyzické aktivity.
prof. MUDr. Jiří Widimský jr, CSc.,
www.vfn.cz
e-mail: jwidi@lf1.cuni.cz
Doručeno do redakce: 26. 11. 2007
Zdroje
1. 2003 European Society of Hypertension-European Society of Cardiology guidelines for the management of arterial hypertension. Guidelines Committee. J Hypertens 2003; 21 : 1011-1053.
2. Cífková R, Horký K, Widimský J sr et al. Doporučení diagnostických a léčebných postupů u arteriální hypertenze - verze 2004. Doporučení české společnosti pro hypertenzi. Vnitř Lék 2004; 50 : 709-722.
3. Julius S, Kjeldsen SE, Weber M et al. VALUE trial group. Outcomes in hypertensive patients at high cardiovascular risk treated with regimens based on valsartan or amlodipine: the VALUE randomised trial. Lancet 2004; 363 : 2022-2031.
4. Dahlof B, Sever PS, Poulter NR et al. ASCOT Investigators. Prevention of cardiovascular events with an antihypertensive regimen of amlodipine adding perindopril as required versus atenolol adding bendoflumethiazide as required, in the Anglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ASCOT-BPLA): a multicentre randomized controlled trial. Lancet 2005; 366 : 895-906.
5. Patel A ADVANCE Collaborative Group et al. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial. Lancet 2007; 370 : 804-805.
6. 2007 Guidelines for the Management of Arterial Hypertension. The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension and of the European Society of Cardiology. Guidelines Committee. J Hypertens 2007; 25 : 1105-1187.
7. 2007 ESH-ESC Practice Guidelines for the management of Arterial hypertension. ESH-ESC Task Force on the management of Arterial Hypertension. J Hypertension 2007; 25 : 1751-1762.
8. Fourth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical practise. Guidelines Committee. Eur Heart J 2007; 28 : 2375-2414.
9. Staessen JA, Gasowski J, Wang JG et al. Risks of untreated and treated isolated systolic hypertension in the elderly: meta-analysis of outcome trials. Lancet 2000; 355 : 865-872.
10. Bulpitt CJ, Beckett NS, Cooke J et al. Hypertension in the Very Elderly Trial Working Group. Results of the pilot study for the Hypertension in the Very Elderly Trial. J Hypertens 2003; 21 : 2409-2417.
11. Widimský J et al. Hypertenze. 3. ed (přepracované). Praha: Triton (v tisku).
12. Mancia G, Brown M, Castaigne A Outcomes with nifedipine GITS or Co-amilozide in hypertensive diabetics and nondiabetics in Intervention as a Goal in Hypertension (INSIGHT). Hypertension 2003; 41 : 431-436.
13. Mancia G, Grassi G, Zanchetti A. New-onset diabetes and antihypertensive drugs. J Hypertens 2006; 24 : 3-10.
14. The ALLHAT Officers and Coordinators for the ALLHAT Collaborative Research Group. Major outcomes in high-risk hypertensive patients randomized to angiotensin-converting enzyme inhibitor or calcium channel blocker vs diuretic: The Antihypertensive and Lipid-Lowering treatment to prevent Heart Attack Trial (ALLHAT). JAMA 2002; 288 : 2981-2997.
15. Kannel WB, Wolf PA, Benjamin EJ et al. Prevalence, incidence, prognosis, and predisposing conditions for atrial fibrillation: population-based estimates. Am J Cardiol 1998; 82 : 2N-9N.
16. Healey JS, Baranchuk A, Crystal E et al. Prevention of atrial fibrillation with angiotensin-converting enzyme inhibitors and angiotensin receptor blockers: a meta-analysis. J Am Coll Cardiol 2005; 45 : 1832-1839.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článek Celiakální sprue - editorialČlánek Z odborné literaturyČlánek Hodnocení proliferačního a apoptotického indexu plazmatických buněk v průběhu mnohočetného myelomuČlánek Využití detekce galaktomananu pro diagnostiku invazivní aspergilózy u hematoonkologických nemocnýchČlánek Diferencovaný přístup k preskripci fyzické aktivity u nemocných s dysfunkcí levé komory srdeční
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2008 Číslo 1- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
-
Doporučení diagnostických a léčebných postupů u arteriální hypertenze - verze 2007
Doporučení České společnosti pro hypertenzi - Z odborné literatury
- Fibrilace síní - kardiovaskulární epidemie - editorial
- Konvenční léčba fibrilace síní - editorial
- V diagnostice i terapii houbových infekcí nastal v posledních letech velký pokrok, stále však nedostačující - editorial
- Farmakogenetika léčby statiny - editorial
- Sledování účinnosti antikoagulační léčby u nemocných s fibrilací síní v závislosti na věku
- Pozitivita sérových protilátok proti endomýziu, jejunu a histopatologická diagnostika celiakie u detí
- Hodnocení proliferačního a apoptotického indexu plazmatických buněk v průběhu mnohočetného myelomu
- Konvenční léčba fibrilace síní řízená ambulantními kardiology v ČR: přehled diagnostických a léčebných výkonů, medikamentózní léčby a hospitalizací
- Využití detekce galaktomananu pro diagnostiku invazivní aspergilózy u hematoonkologických nemocných
- Medicína v roce 2008: Je vidět světlo na konci tunelu?
- Diferencovaný přístup k preskripci fyzické aktivity u nemocných s dysfunkcí levé komory srdeční
- Farmakogenetika léčby statiny
- Léčba Waldenströmovy makroglobulinemie a léčba nemocí způsobených monoklonálním IgM gamaglobulinem
- Celiakální sprue - editorial
- Celiakální sprue – Memorandum EKCS
- Doporučení České revmatologické společnosti pro léčbu revmatoidní artritidy. Účinnost a strategie léčby
-
Doporučení diagnostických a léčebných postupů u arteriální hypertenze - verze 2007
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Využití detekce galaktomananu pro diagnostiku invazivní aspergilózy u hematoonkologických nemocných
- Hodnocení proliferačního a apoptotického indexu plazmatických buněk v průběhu mnohočetného myelomu
- Farmakogenetika léčby statiny
- Doporučení České revmatologické společnosti pro léčbu revmatoidní artritidy. Účinnost a strategie léčby
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



