-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Léková compliance – úskalí terapie revmatoidní artritidy?
Drug compliance – a pitfall of therapy of rheumatoid arthritis?
Drug compliance is one of the conditions for effective treatment of various chronic diseases, including rheumatoid arthritis as well. This disease is characterized by a variable course, remissions and relapses, and also by specific treatment. The character of this illness and used medications may represent a risk in terms of non-compliance. As in other chronic diseases, scientists engage in identifying of the compliance rate for many years and the aim of this work is to summarize the state of knowledge in the field of drug compliance in rheumatoid arthritis.
Key words:
drug compliance – adherence – rheumatoid arthritis
Autoři: L. Hromádková 1; T. Soukup 2; J. Vlček 1
Působiště autorů: Katedra sociální a klinické farmacie Farmaceutické fakulty UK Hradec Králové, vedoucí prof. RNDr. Jiří Vlček, CSc. 1; II. interní klinika Lékařské fakulty UK a FN Hradec Králové, přednosta prof. MUDr. Jaroslav Malý, CSc. 2
Vyšlo v časopise: Vnitř Lék 2012; 58(9): 654-658
Kategorie: Přehledné referáty
Souhrn
Léková compliance je jedním ze základních předpokladů účinnosti léčby u různých chronických nemocí, mezi něž patří i revmatoidní artritida. Toto onemocnění je charakteristické variabilním průběhem, remisemi a relapsy, a rovněž specifickou léčbou. Charakter nemoci i používaných léků může představovat riziko z hlediska non-compliance. Stejně jako u jiných chronických nemocí i zde se již dlouhá léta vědci zabývají zjišťováním míry compliance a cílem tohoto sdělení je shrnout stav poznání v oblasti lékové compliance u revmatoidní artritidy.
Klíčová slova:
léková compliance – adherence – revmatoidní artritidaÚvod
Revmatoidní artritida (RA) je chronické zánětlivé autoimunitní onemocnění, které je charakteristické svým variabilním průběhem s různě dlouhými epizodami remise a relapsu. Léčebný postup se opírá o doporučení Evropské ligy proti revmatismu (EULAR) [1]. V léčbě se uplatňují jak syntetické (metotrexát, leflunomid, sulfasalazin, injekční zlato), tak biologické (adalimumab, certolizumab, etanercept, golimumab, infliximab) chorobu modifikující léky, glukokortikoidy a nesteroidní antirevmatika. Úspěch léčby v mnoha případech nezávisí pouze na individuální citlivosti pacienta, ale bývá z velké míry ovlivněn pacientovou lékovou compliance.
Léková compliance (dále jen compliance), tedy dodržování doporučeného léčebného režimu pacientem, je jedním ze základních předpokladů účinnosti léčby u různých chronických nemocí. Compliance je dnes stále častěji nahrazována adherencí, která klade větší důraz na pacientovo aktivní spolurozhodování při léčbě. Užívání jednotlivých termínů není jednotné. V některých textech je adherence pojímána za synonymum compliance, v jiných je nadřazeným pojmem pro compliance a perzistenci (dodržení kontinuity léčby po doporučenou dobu). V našem textu budeme nadále používat starší termín compliance. Non-compliance pak znamená nerespektování doporučení zdravotníka (především lékaře), jak lék užívat, a to jak ve smyslu nedodržení doporučeného schématu, tak ve smyslu snížení, vysazení či zvýšení denních dávek. Compliance je ovlivňována především vážností onemocnění, pacientovým vnímáním potřebnosti léku, obavou z nežádoucích účinků, nedůvěrou v lék, ale i ekonomickou situací. Míru compliance je možné zvyšovat např. zvolením vhodného farmakoterapeutického režimu (zjednodušení dávkovacích schémat, snížení počtu léčiv, zvolením vhodné lékové formy) a hlavně edukací a motivací pacienta a vytvořením vztahu mezi pacientem a zdravotníkem [2].
U RA, chronického onemocnění s variabilním průběhem a různě dlouhými epizodami remise, je riziko non--compliance velmi vysoké. Některé léky (např. glukokortikoidy, imunosupresiva) jsou zatíženy syndromem příbalového letáku (obava pacientů z uvedených nežádoucích účinků), jiné můžeme považovat za rizikové z důvodu nepravidelného dávkování (např. podávání metotrexátu 1krát týdně). Nelze opomenout ani riziko nadužívání u léků, které pacientovi zvyšují kvalitu života.
Již dlouhá léta se vědci zabývají zjišťováním míry compliance u pacientů s různými chronickými nemocemi. Na našem pracovišti se kromě jiného zabýváme i sledováním compliance u revmatických pacientů a cílem tohoto sdělení je shrnout dosavadní úroveň poznání v oblasti lékové compliance u pacientů s RA.
Metodika
Byla provedena rešerše literatury z databáze PubMed. Studie byly vyhledány pomocí kombinace termínů „rheumatoid arthritis“ a „drug compliance“, „drug adherence“, „compliance rate“, „adherence rate“, „treatment compliance“, „treatment adherence“ s omezením na nadpis či abstrakt publikace bez omezení data publikace. Jako zdroj byla rovněž použita citovaná literatura nalezených článků. Z nalezených studií byly do naší práce zařazeny ty, které se zabývaly stanovením míry compliance u RA.
Míra lékové compliance
Přehled nalezených studií, jejich základní charakteristika a výsledky jsou shrnuty v tab. 1 a 2. Metodika uvedených studií byla různá. Výzkumníci používali pro měření compliance převážně dotazníkové šetření či rozhovor, v některých studiích bylo použito hodnocení zdravotnických záznamů, elektronická zařízení typu MEMS (Medication Event Monitoring System, zařízení zaznamenávající otevření lékovky), laboratorní testy či počítání tablet. Většina studií byla zaměřena na hodnocení compliance ke konkrétnímu léku (tab. 1), ostatní hodnotily compliance k celkové revmatické medikaci (tab. 2). Naměřená míra compliance se v jednotlivých studiích pohybovala v rozmezí od 30 do 98 (teoreticky může nabývat hodnot 0–100).
Tab. 1. Přehled studií hodnotících lékovou compliance u pacientů s revmatoidní artritidou ve vztahu ke konkrétnímu léku. 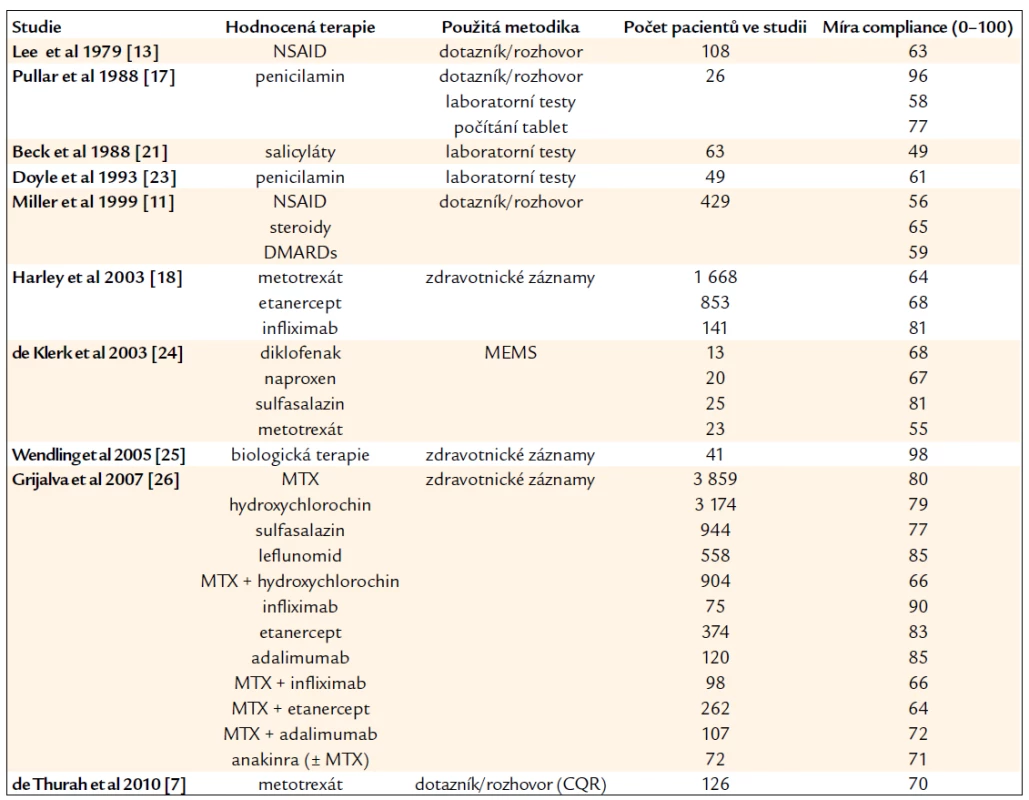
MEMS – Medication Event Monitoring System, NSAID – nesteroidní antirevmatika, MTX – metotrexát, CQR – Compliance Questionnaire Rheumatology, hodnocení compliance: 0 = úplná non-compliance, 100 = perfektní compliance Tab. 2. Přehled studií hodnotících lékovou compliance u pacientů s revmatoidní artritidou k celkové revmatické terapii bez vztahu ke konkrétnímu léku. 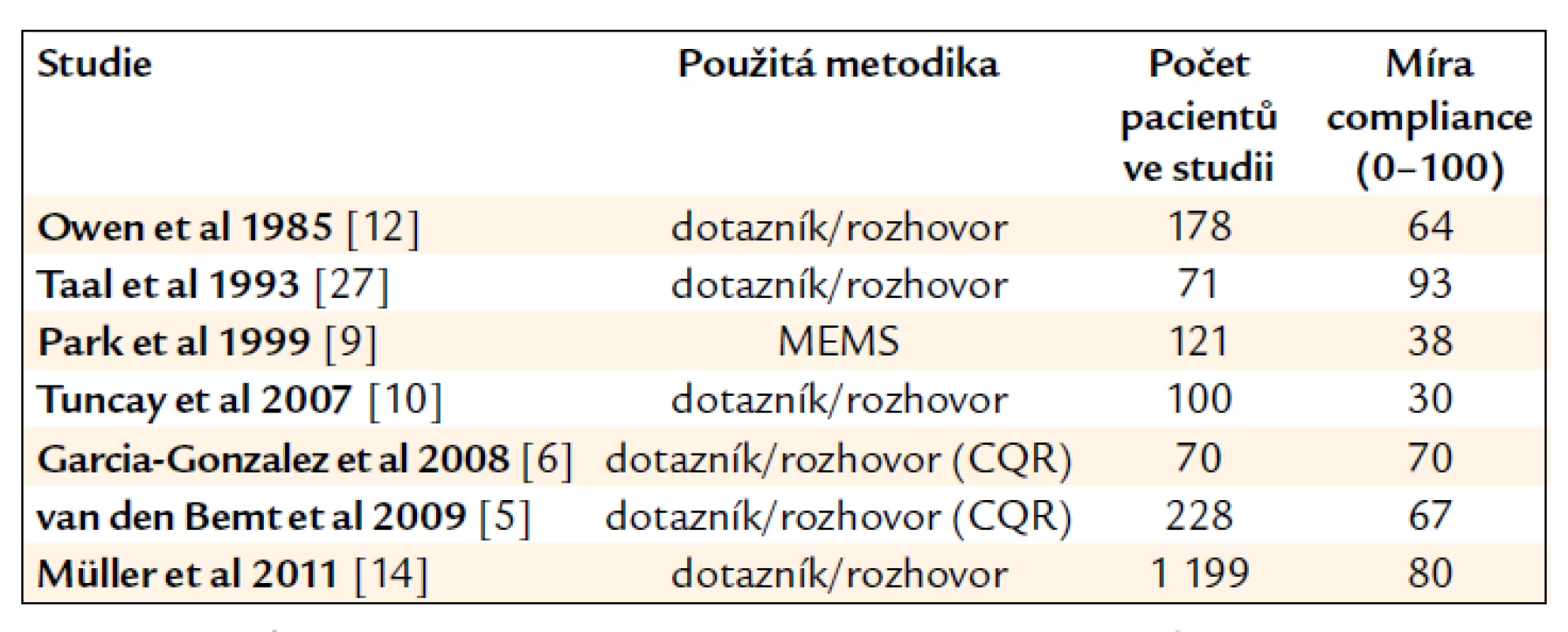
MEMS – Medication Event Monitoring System, CQR – Compliance Questionnaire Rheumatology, hodnocení compliance: 0 = úplná non-compliance, 100 = perfektní compliance Některé studie použily pro hodnocení compliance k tomuto účelu vytvořený specifický dotazník pro zánětlivé revmatické nemoci (Compliance Questionnaire Rheumatology – CQR). CQR byl vyvinut v roce 1999 autory de Klerk et al [3] a doposud představuje jediný specifický dotazník ke zjištění compliance u revmatických nemocí. V roce 2003 byl validován oproti MEMS, kde vykázal vysokou senzitivitu a specificitu (98 % a 67 %) [4]. U pacientů s RA byl použit kromě 2 předchozích studií (vývojové a validační) i v dalších pracích [5–7] a je rovněž používán v našem výzkumu. Výsledky studií používajících CQR byly již jednotnější (67 % a 70 %).
Nalezené studie se kromě již zmíněných parametrů lišily i ve velikosti a výběru studované populace. Pouze několik z nich se dále zabývalo hledáním možných rizikových faktorů non-compliance.
Rizikové faktory pro non-compliance
V souvislosti s compliance bylo v minulosti studováno již téměř 200 faktorů, avšak žádný z nich se zatím neukázal být úspěšný v predikci non--compliance [8]. Z našich studií se hodnocením rizikových faktorů zabývala studie autorů van den Bemt et al [5], ve které byly hodnoceny různé demografické a klinické faktory ve vztahu ke compliance. Ze všech zkoumaných proměnných byl statisticky významný vztah ke compliance nalezen u délky trvání nemoci, počtu přisuzovaných nežádoucích účinků a důvěry pacienta v léčbu. Autoři Garcia-Gonzalez et al [6] nalezli negativní korelaci mezi compliance a vážností nežádoucích účinků a pozitivní korelaci mezi compliance a vzděláním. Oba autorské kolektivy uzavírají své práce tím, že žádný zásadní prediktor non-compliance nalezen nebyl.
Park et al [9] se ve své práci zabývali vytvořením profilu non-compliantního pacienta. Za nejrizikovějšího z hlediska compliance je v této práci považován vysoce zaneprázdněný pacient středního věku. Dvě další studie nalezly pozitivní korelaci mezi compliance a věkem [10,11]. Owen et al [12] zaznamenali vyšší compliance u pacientů s vyšší aktivitou nemoci. K opačné závislosti došli Lee et al [13], kteří nalezli i vztah mezi compliance a trváním nemoci, což studie autorů Tuncay et al [10] nepotvrdila. Müller et al [14] nalezli nižší compliance ve skupině mladších a aktivních pacientů s vyšším finančním příjmem, s vyšší compliance korelovaly vyšší frekvence návštěv u lékaře, spokojenost s poskytovateli zdravotních služeb a dostatek informací o léčbě RA.
Žádné specifické faktory pro RA, které by umožnily jasnou predikci compliance, ve studiích nalezeny nebyly.
Diskuze a závěr
Sdělení shrnuje stav poznání v oblasti compliance u RA. Znalost míry compliance je významná z několika hledisek. Na individuální úrovni je nutné zvažovat možnou non-compliance při neúčinnosti nasazeného léku a předcházet tím chybné interpretaci výsledků léčby. Kromě možného ovlivnění účinnosti je správná compliance základním pilířem minimalizace rizik terapie. Při nesprávném používání léku může hrozit poškození pacienta (např. užívání glukokortikoidů ve večerních hodinách, svévolné užívání glukokortikoidů pro úlevu od bolesti, denní užívání metotrexátu namísto dávkování 1krát týdně, zdvojování dávky analgetik apod.). Compliance hraje důležitou roli při určování terapeutické hodnoty léků v reálné praxi, kde její chybné stanovení může mít dopad na další existenci a používání léku v praxi. Nízká míra compliance dále přispívá k horším klinickým výsledkům (účinek není maximalizován) a ke zvýšení zdravotnických nákladů [15]. Dle metaanalýzy, která shrnula dopad non-compliance na výsledky léčby u chronických nemocí, vyplývá, že rozdíl mezi výsledky léčby může být až 26 % [16].
Z přehledu nalezených studií je patrné, že výsledky jsou velmi nejednotné a lze jen obtížně vyslovit jednoznačný závěr. Při interpretování výsledků studií bychom měli zvažovat design studie (např. způsob výběru studované populace), použitou metodiku a velikost souboru. Od studií používajících hodnocení zdravotnických záznamů či elektronická zařízení očekáváme objektivnější výsledky než u dotazníkových metod, které jsou více zatíženy subjektivní složkou. Za nejpřesnější měření považujeme přímé stanovení léčiva v organizmu. Rozdíl mezi použitými metodami byl patrný např. ve studii autorů Pullar et al [17], ve které byla míra compliance zjištěná pomocí laboratorních testů stanovena na 58 %, při počítání tablet to bylo již 77 % a při použití dotazníku dokonce 96 % u stejné skupiny pacientů. O přesnosti různých metod vypovídá i rozptyl výsledků jednotlivých studií. Nejjednotnější výsledky byly zaznamenány ve studiích, které používaly laboratorní testy (míra compliance se pohybovala okolo 50–60 %), naopak u dotazníkových šetření byl rozptyl největší (30–96 %), což je patrně dáno různými typy používaných dotazníků a již zmiňovanou subjektivní složkou ovlivňující hodnocení.
Ve studiích, které hodnotily compliance k jednotlivým lékovým skupinám (tab. 2), byla nižší compliance naměřena u nesteroidních antirevmatik, kortikosteroidů, metotrexátu a kombinací s metotrexátem, vyšší pak u biologické léčby, z níž nejlepšího výsledku v námi zařazených studií dosáhl infliximab. Důvodem nižší compliance u metotrexátu může dle našeho názoru být obava z nežádoucích účinků uváděných v příbalové informaci, složitější dávkovací interval, ale i pověst cytostatika. U biologické, relativně nové léčby považujeme za důvody k vyšší compliance především nutnost důkladného poučení pacienta z hlediska aplikace léku, případně aplikace lékařem samotným, dále možnost kladení většího důrazu na intenzivnější edukaci, předepisování těchto léků pouze spolupracujícím pacientům s vyšší aktivitou nemoci, která je těžce ovlivnitelná jinou farmakoterapií, a v neposlední řadě i dobrá pověst těchto léků. Lepší výsledek u infliximabu pak přičítáme stejně jako např. autoři Harley et al [18] především jeho způsobu podání, kdy oproti ostatním biologikům je aplikován pouze intravenózně a v delším časovém intervalu.
Hodnocení rizikových faktorů nepřineslo žádné převratné závěry. Ze studií vyplynulo, že méně compliantní jsou zaneprázdnění, více aktivní pacienti s nedostatkem informací a s většími obavami z nežádoucích účinků. Tento výsledek je v souladu s poznáním u jiných chronických nemocí [19,20]. Korelace mezi compliance a některými dalšími faktory byly v některých studiích protichůdné, což mohlo být, dle našeho názoru, způsobeno nevhodným výběrem studované populace (bias) nebo rušivými vlivy (confounder). Žádný zásadní a pro RA specifický prediktor nalezen nebyl a vzhledem k ne zcela jasným výsledkům by byl vhodný další výzkum v této oblasti.
Z našeho pohledu lze při úvaze nad compliance pacientů s RA spatřit následující rizika:
- Pacienti s RA užívají zpravidla dlouhodobě větší počet léků, přičemž obecně se předpokládá, že větší počet užívaných léčiv a délka léčby souvisejí s nižší lékovou compliance [8].
- Užívané léky bývají často více toxické s častějším projevem nežádoucích účinků. Oproti jiným chronickým terapiím může hrát obava z nežádoucích účinků používaných léků větší roli a být jedním z důvodů non-compliance. Vztah k nežádoucím účinkům byl popsán i ve výše uvedených studiích [5,6]. Vzhledem k toxicitě používaných léků je minimalizace rizik v podobě odstranění non-compliance z našeho pohledu velmi důležitá.
- V období remise, kdy pacienta nemoc příliš „nebolí“, může docházet k samovolnému a náhlému vysazení léků bez dohledu lékaře, což může mít neblahé důsledky pro pacienta.
- Nelze opomenout ani finanční důsledky non-compliance. Mohou to být jednak zbytečné náklady na terapii biologickými léky, která je díky non-compliance neúspěšná, náklady spojené s hospitalizací pro léčbu nežádoucích účinků způsobených non-compliance či pro neúspěšnost předchozí léčby opět způsobenou non-compliance. V neposlední řadě můžeme mezi navýšení nákladů řadit i použití finančně náročnější léčby z důvodu selhání základní terapie pro neodhalenou non-compliance.
I přes uvedená rizika byla pouze ve 3 studiích [9,10,21] naměřená míra compliance nižší, než je průměrná hodnota compliance u chronických nemocí (50 %) uváděná Světovou zdravotnickou organizací [22]. Je možné, že RA je pacienty vnímána jako závažná nemoc vyžadující léčbu, a proto se pacienti snaží lékový režim dodržovat. Snad i obava z toxicity léků má za následek snahu nepochybit v jejich užívání. Rovněž lékaři, kteří s těmito pacienty pracují a revmatické léky předepisují, si patrně více uvědomují možná rizika a více lpí na vysvětlování a kontrole compliance.
Vzhledem k možným výše uvedeným rizikům a k zatím ne zcela jednotným závěrům je nutné problematiku compliance vnímat a dbát na její posilování. Rozhodně není radno ji podceňovat a stále ji musíme považovat za reálné úskalí léčby RA. Cílenější podporu compliance by v praxi umožnila predikce její individuální úrovně díky znalostem o asociaci s možnými rizikovými faktory. Sledováním vlivu různých faktorů na míru compliance se některé studie zabývaly, avšak stejně jako u jiných chorob nebyl zatím žádný faktor přesvědčivě asociován. Zdá se proto, že důvody non-compliance je nutné hledat a řešit spíše na individuální úrovni. Z důvodu jejího velkého významu v terapii bychom doporučili její posilování na všech úrovních zdravotní péče, a to především individuálním přístupem, poskytnutím dostatečného množství informací a prostoru k pacientovu vyjádření, vyslyšením jeho potřeb a problémů s užíváním, vhodnou úpravou farmakoterapeutického režimu (pokud lze), příp. používáním pomůcek (např. dávkovačů), edukacemi v ordinacích a v lékárnách i rozšířením konzultačních činností lékáren.
Závěrem je vhodné říci, že sdělení shrnuje zásadní studie provedené v oblasti compliance u RA a nemělo by být považováno za kompletní výčet provedených studií ani za metaanalýzu. Taková práce by svým rozsahem značně přesahovala rámec tohoto sdělení.
Podpořeno výzkumným projektem SVV 265 005.
Mgr. Lucie Hromádková
www.faf.cuni.cz
e-mail: lucie.hromadkova@faf.cuni.cz
Doručeno do redakce: 21. 3. 2012
Přijato po recenzi: 25. 5. 2012
Zdroje
1. Smolen JS, Landewé R, Breedveld FC et al. EULAR recommendations for the management of rheumatoid arthritis with synthetic and biological disease-modifying antirheumatic drugs. Ann Rheum Dis 2010; 69 : 964–975.
2. Vytřísalová M. Adherence k medikamentózní léčbě – známá neznámá. Remedia 2009; 19 : 225–230.
3. de Klerk E, van der Heijde D, van der Tempel H et al. Development of a questionnaire to investigate patient compliance with antirheumatic drug therapy. J Rheumatol 1999; 26 : 2635–2641.
4. de Klerk E, van der Heijde D, Landewé R et al. The compliance-questionnaire-rheumatology compared with electronic medication event monitoring: a validation study. J Rheumatol 2003; 30 : 2469–2475.
5. van den Bemt BJ, van den Hoogen FH, Benraad B et al. Adherence rates and associations with nonadherence in patients with rheumatoid arthritis using disease modifying antirheumatic drugs. J Rheumatol 2009; 36 : 2164–2170.
6. Garcia-Gonzalez A, Richardson M, Garcia Popa-Lisseanu M et al. Treatment adherence in patients with rheumatoid arthritis and systemic lupus erythematosus. Clin Rheumatol 2008; 27 : 883–889.
7. de Thurah A, Nørgaard M, Harder I et al. Compliance with methotrexate treatment in patients with rheumatoid arthritis: influence of patients’ beliefs about the medicine. A prospective cohort study. Rheumatol Int 2010; 30 : 1441–1448.
8. Vermeire E, Hearnshaw H, Van Royen P et al. Patient adherence to treatment: three decades of research. A comprehensive review. J Clin Pharm Ther 2001; 26 : 331–342.
9. Park DC, Hertzog C, Leventhal H et al. Medication adherence in rheumatoid arthritis patients: older is wiser. J Am Geriatr Soc 1999; 47 : 172–183.
10. Tuncay R, Eksioglu E, Cakir B et al. Factors affecting drug treatment compliance in patients with rheumatoid arthritis. Rheumatol Int 2007; 27 : 743–746.
11. Viller F, Guillemin F, Briançon S et al. Compliance to drug treatment of patients with rheumatoid arthritis: a 3 year longitudinal study. J Rheumatol 1999; 26 : 2114–2122.
12. Owen SG, Friesen WT, Roberts MS et al. Determinants of compliance in rheumatoid arthritic patients assessed in their home environment. Br J Rheumatol 1985; 24 : 313–320.
13. Lee P, Tan LJ. Drug compliance in outpatients with rheumatoid arthritis. Aust N Z J Med 1979; 9 : 274–277.
14. Müller R, Kallikorm R, Põlluste K et al. Compliance with treatment of rheumatoid arthritis. Rheumatol Int 2011. Epub ahead of print.
15. Osterberg L, Blaschke T. Adherence to medication. N Engl J Med 2005; 353 : 487–497.
16. DiMatteo MR, Giordani PJ, Lepper HS et al. Patient adherence and medical treatment outcomes: a meta-analysis. Med Care 2002; 40 : 794–811.
17. Pullar T, Peaker S, Martin MF et al. The use of a pharmacological indicator to investigate compliance in patients with a poor response to antirheumatic therapy. Br J Rheumatol 1988; 27 : 381–384.
18. Harley CR, Frytak JR, Tandon N. Treatment compliance and dosage administration among rheumatoid arthritis patients receiving infliximab, etanercept, or methotrexate. Am J Manag Care 2003; 9 (Suppl 6): S136–S143.
19. Horne R, Weinman J. Patients‘ beliefs about prescribed medicines and their role in adherence to treatment in chronic physical illness. J Psychosom Res 1999; 47 : 555–567.
20. Horne R, Hankins M, Jenkins R. The Satisfaction with Information about Medicines Scale (SIMS): a new measurement tool for audit and research. Qual Health Care 2001; 10 : 135–140.
21. Beck NC, Parker JC, Frank RG et al. Patients with rheumatoid arthritis at high risk for noncompliance with salicylate treatment regimens. J Rheumatol 1988; 15 : 1081–1084.
22. Sabate E. Adherence to long-term therapies: evidence for action. Geneva: World Health Organization 2003.
23. Doyle DV, Perrett D, Foster OJ et al. The long-term use of D-penicillamine for treating rheumatoid arthritis: is continuous therapy necessary? Br J Rheumatol 1993; 32 : 614–617.
24. de Klerk E, van der Heijde D, Landewé R et al. Patient compliance in rheumatoid arthritis, polymyalgia rheumatica, and gout. J Rheumatol 2003; 30 : 44–54.
25. Wendling D, Materne GE, Michel F et al. Infliximab continuation rates in patients with rheumatoid arthritis in everyday practice. Joint Bone Spine 2005; 72 : 309–312.
26. Grijalva GC, Chung CP, Arbogast PG et al. Assessment of adherence to and persistence on disease-modifying antirheumatic drugs (DMARDs) in patients with rheumatoid arthritis. Med Care 2007; 45 (10 Suppl 2): S66–S76.
27. Taal E, Rasker JJ, Seydel ER et al. Health status, adherence with health recommendations, self-efficacy and social support in patients with rheumatoid arthritis. Patient Educ Couns 1993; 20 : 63–76.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2012 Číslo 9- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Nech brouka žít… Ať žije astma!
- Intermitentní hladovění v prevenci a léčbě chorob
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Povrchová tromboflebitida, neprávem podceňovaná choroba – je čas změnit názor?
- Splenektomie a sepse: pacienti musí být informováni o riziku, musí být vakcinováni a v určitých případech užívat profylakticky antibiotika
- Je možné snížit četnost závažných infekcí u pacientů po splenektomii?
- Leptospiróza
- Srovnání dvou metod dlouhodobého externího telemonitorování EKG po ablaci fibrilace síní
- Časný pohybový režim snižuje asymetrický dimetylarginin po transplantaci ledviny
- Povrchová tromboflebitida, neprávem podceňovaná choroba – je čas změnit názor?
- Léková compliance – úskalí terapie revmatoidní artritidy?
- Peripartální život ohrožující krvácení – mezioborové konsenzuální stanovisko
- Upozornění na nebezpečí invazivních infekcí u splenektomovaných pacientů. Zkušenosti z FN Brno 2011
- Morbus Weil – kazuistika a princípy
- Nádor srdce manifestující se náhlou srdeční smrtí
- Naše zkušenosti s léčbou multicentrické plazmocelulární Castlemanovy choroby s projevy vaskulitidy – popis případu a přehled literatury
- Hyperventilační echokardiografie v diagnostice vazospastické anginy pectoris
- Aktuální poznatky o nových perorálních antikoagulanciích z Kongresu Evropské kardiologické společnosti v Mnichově (25.–29. 8. 2012)
- Zpráva o konání XVI. česko-slovenského hematologického a transfuziologického sjezdu a XIII. česko-slovenské konference laboratorní hematologie
- Prestižní cena pro jihočeské kardiocentrum
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Povrchová tromboflebitida, neprávem podceňovaná choroba – je čas změnit názor?
- Splenektomie a sepse: pacienti musí být informováni o riziku, musí být vakcinováni a v určitých případech užívat profylakticky antibiotika
- Upozornění na nebezpečí invazivních infekcí u splenektomovaných pacientů. Zkušenosti z FN Brno 2011
- Povrchová tromboflebitida, neprávem podceňovaná choroba – je čas změnit názor?
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



