-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Pozice tiotropia v nových léčebných doporučeních pro chronickou obstrukční plicní nemoc
The position of tiotropium in new treatment guidelines for chronic obstructive pulmonary disease
Chronic obstructive pulmonary disease is a significant syndrome of internal medicine with serious health, social and economic impacts. Globally, tiotropium is the longest used and through the randomised studies the most examined representative of inhalation long-acting antimuscarinics. In routine practice, this treatment group is identified with a globally known abbreviation LAMA (or U-LAMA, U means ultralong-acting with dosing every 24 hours). Pharmacological agents of the LAMA (U-LAMA) group are included in a significant number of all important treatment guidelines. The Czech guidelines place these medicines into the first line of general medication – for all symptomatic patients, regardless of the stage, age and comorbidities. The article describes the role of LAMA (namely tiotropium) in the treatment of chronic obstructive pulmonary disease and also relevant evidence of the efficacy and safety of both tiotropium dosage forms (HandHaler and Respimat) in detail.
Keywords:
chronic obstructive pulmonary disease (COPD) – treatment guidelines – LAMA – tiotropium
Autoři: V. Koblížek
Působiště autorů: Plicní klinika Lékařské fakulty UK a FN Hradec Králové, přednosta doc. MUDr. František Salajka, CSc.
Vyšlo v časopise: Vnitř Lék 2013; 59(12): 1073-1080
Kategorie: Přehledný referát
Souhrn
Chronická obstrukční nemoc je důležitým syndromem interní medicíny s vážným zdravotním, sociálním a ekonomickým dopadem. Tiotropium představuje celosvětově nejdéle používaného a randomizovanými studiemi nejvíce prověřeného zástupce inhalačních dlouhodobě působících parasympatolytik. Tato léčebná skupina je v rutinní praxi označovánapomocí globálně známé zkratky LAMA (případně U-LAMA, U znamená ultradlouhý účinek s dávkováním po 24 hod). Zástupci farmak ze skupiny LAMA (U-LAMA) tvoří důležitou součást všech důležitých léčebných doporučení. Česká doporučení staví tyto léky do první linie paušální medikace – určené pro všechny symptomatické pacienty, nezávisle na stadiu, věku či komorbiditách. Článek podrobně popisuje roli LAMA (zejména tiotropia) v léčbě chronické obstrukční nemoci a také relevantní důkazy o účinku a bezpečnosti obou lékových forem tiotropia (HandiHaleru i Respimatu).
Klíčová slova:
CHOPN – léčebné doporučení – LAMA – tiotropiumÚvod
Chronická obstrukční nemoc (CHOPN) představuje závažný, globálně rozšířený a civilizačními vlivy vyprovokovaný problém postihující nemalou část zejména seniorské populace. Tato choroba, či spíše syndrom, je primárně plicním zánětlivým procesem vznikajícím jako škodlivá obranně-kompenzační reakce na dlouhodobou inhalaci škodlivých pevných a/nebo plynných částic u predisponovaných osob (např. u kuřáků cigaret dojde k rozvoji nemoci u 20–50 % exponovaných jedinců) [1,2]. Dominantním projevem je omezení průchodnosti dolních dýchacích cest (DDC) projevující se omezením schopnosti úplně vydechovat. Nejprve k tomu dochází během zátěže, později i v klidu či při obdobích zhoršení (tzv. exacerbacích). V důsledku mnoha patofyziologických změn dochází u pacientů s CHOPN k předčasnému kolapsu DDC a k postupnému vzrůstu objemu vzduchu přítomného na konci výdechu v plicním parenchymu (k tzv. plicní hyperinflaci). Onemocnění vzniká až po mnoha letech od začátku škodlivé inhalace. Plicní postižení může mít různou podobu: od bronchitické přes emfyzematickou až k formě společného výskytu CHOPN s astmatem [3,4]. Kromě onemocnění plic může dojít k souběžnému výskytu dalších chorobných stavů. Některé považujeme za mimoplicní následky CHOPN (atrofii příčně pruhovaných svalů, kachexii, osteopenii a osteoporózu) [5]. Jiné jsou spojeny s CHOPN v podobě tzv. asociovaných komorbidit, jejichž výskyt v populaci postižené CHOPN přesahuje výskyt u nemocných bez CHOPN (sem patří např. ischemická choroba srdeční, deprese, peptická vředová choroba či diabetes mellitus). Každý nemocný je tak zcela unikátní a jeho postižení často vyžaduje komplexní přístup a léčbu několika souběžných chorob [3,4,6].
Výskyt CHOPN
Reálný počet nemocných s postižením CHOPN v EU dosahuje 5–10 % dospělé populace [7]. V celé Evropě roste počet nemocných přijatých do nemocnice pro CHOPN a také osob na CHOPN umírajících. U nás to dokládá 16 000 hospitalizací v roce 2012. V ČR se loni CHOPN stala osudnou pro 2 500 osob [8–10]. Zřídka (vždy v případě geneticky determinované a epigeneticky modifikované zvýšené vnímavosti) může k rozvoji CHOPN dojít již okolo 35–40 let. Průměrný věk nemocných s nově diagnostikovanou CHOPN však dosahuje 65 let (v EU trpí CHOPN přibližně 20–25 % osob v tomto věku, v populaci osob ve věku 75 let se setkáme s CHOPN u 1/3 z nich) [6,7,11]. Z těchto důvodů je vhodné každou léčebnou intervenci zvažovat i z pohledu bezpečnosti, farmakologických interakcí a léčebné adherence [12].
Nový léčebný standard České pneumologické a ftizeologické společnosti
V celém světě se s CHOPN setkávají hlavně lékaři interních a plicních ambulancí, praktici a personál pohotovostních příjmů. Pro tyto lékaře existuje několik typů, návodů a léčebných doporučení [6,13–15]. Od května roku 2013 platí v ČR nový Doporučený postup České pneumologické a ftizeologické společnosti (ČPFS), jehož základní schéma je uvedeno na obr. 1 [16]. Jiné postupy nabízejí například Španělsko, Kanada či některé mezinárodní organizace zabývající se CHOPN (tab. 1, 2 a obr. 2) [4,13,14,17]. Ve všech doporučeních je patrno několik důležitých informací:
- omezení či lépe úplná eliminace rizikových faktorů je zásadním předpokladem účinné léčby,
- pro redukci projevů nemoci a zmenšení rizik spojených s CHOPN je vhodné u všech symptomatických osob používat bronchodilatační léky (nejlépe inhalační s prodlouženým účinkem),
- nutností je plná léčba všech s CHOPN asociovaných komorbidit,
- fyzická aktivita, případně komplexní plicní rehabilitace s tréningem inhalace, nácvikem účinné expektorace a s opakovanou edukací nemocných přináší povšechný užitek,
- farmakoterapie je stratifikována dle závažnosti postižení,
- vakcinace proti chřipce je doporučována nejen pro seniory,
- systémové steroidy nepatří v žádném případě do léčby stabilní CHOPN,
- nefarmakologické postupy získávají stále více důkazů své léčebné efektivity.
Obr. 1. Doporučený postup České pneumologické a ftizeologické společnosti publikovaný v roce 2013 – základní schéma terapie (tiotropium je obsaženo v paušální léčbě indikované pro všechny symptomatické osoby) [16]. ![Doporučený postup České pneumologické a ftizeologické společnosti publikovaný v roce 2013 – základní schéma terapie (tiotropium je obsaženo v paušální léčbě indikované pro všechny symptomatické osoby) [16].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/1e49f3d3f09e48a6f8186d209dab9268.jpg)
Tab. 1. Španělský doporučený postup léčby CHOPN – zjednodušená verze [4] ![Španělský doporučený postup léčby CHOPN – zjednodušená verze [4]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/882683182ee0e7f2f28172eeeecda8e0.png)
Tab. 2. Mezinárodní rámcové doporučení dle GOLD (Globální strategie pro diagnostiku, léčbu a prevenci CHOPN publikované v roce 2011 a revidované v roce 2013) [6]. ![Mezinárodní rámcové doporučení dle GOLD (Globální strategie pro diagnostiku, léčbu a prevenci CHOPN publikované v roce 2011 a revidované v roce 2013) [6].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/2d22601e30bf268516d1969b3c820778.png)
Obr. 2. Schéma kanadského doporučení pro léčbu CHOPN (dle [17]). ![Schéma kanadského doporučení pro léčbu CHOPN (dle [17]).](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/6c887b9bd674255f38a8ab255d642a25.jpg)
Všechny tyto postupy jsou obsaženy i v novém českém doporučení vypracovaném v rámci Sekce bronchiálních obstrukcí ČPFS [3,16].
Diagnostika CHOPN
Pokud se nemocný dostane na interní ambulanci s bolestí na hrudi, je vyšetřovací metodou první volby EKG. V případě podezření na plicní infekci je na místě okamžité provedení nativního skiagramu hrudníku ve dvou projekcích. Prvotní diagnostickou metodou pro CHOPN je zase provedení základního spirometrického vyšetření (po podání krátkodobě působících bronchodilatancií). Pro bližší zařazení nemocných je současně nutné zjistit míru symptomů (pomocí speciální škály dušnosti či komplexního na symptomy CHOPN zaměřeného dotazníku) a rizik (dle anamnestického údaje po počtu exacerbací). Dalšími důležitými testy jsou: vyšetření plicního transfer faktoru (dříve nazýváno vyšetřením plicní difuze), provedení bodypletysmografie s měřením stupně plicní hyperinflace, HRCT hrudníku analyzující strukturu plicní tkáně a DDC, zátěžové laboratorní či koridorové testy, analýza tělesného složení (minimálně index tělesné hmotnosti – BMI) a další. Pomocí výše uvedených vyšetření jsme schopni určit kategorii nemocného (kategorie označujeme velkými písmeny: A, B, C, D), zhodnotit přítomnost cílenou léčbou ovlivnitelných fenotypů a identifikovat osoby s respirační nedostatečností, případně nemocné s terminální fází CHOPN [3,16,18,19].
Léčba CHOPN
Čtyřstupňové schéma léčby je zásadní částí Doporučení ČPFS (obr. 1 a 3). Prvním krokem (nazvaným eliminace rizik) je důsledné pátrání po příčinách a jejich co možná nejvýraznější redukce – je to velmi obtížné, neboť se u 80 % nemocných s CHOPN setkáváme v důsledku jejich závislosti na kouření cigaret. Dlouhodobá účinnost protikuřáckých intervencí není optimální (40–50 %). Návod pro českou odbornou veřejnost lze najít na webu www.slzt.cz. Většina závislých osob se již sama snaží (několikrát v životě) o abstinenci (efektivita takového postupu je minimální – okolo 1–2 %). Rovněž působení na další inhalační rizika je obtížné, pracovní rizika často snižuje jen odchod na jinou práci, nevhodné životní prostředí řeší nákladné přestěhování, domácí rizika pak nutné stavební úpravy či změna vytápění – tedy vždy jde o zásadní zásah do života postižených osob. Navíc je CHOPN onemocněním se sociálně asymetrickou distribucí – více jsou postiženy sociálně slabší vrstvy obyvatel. A právě u nich představuje skutečná eliminace rizik velký problém. Přesto existují literární důkazy o pozitivním efektu omezení inhalačních rizik (jak u starších osob, tak u nemocných s těžkým postižením plicních funkcí) [20,21]. Druhým krokem (označeným jako paušální terapie) je pak inhalačně aplikovaná bronchodilatační medikace spolu s pravidelnou (3–5krát týdně) fyzickou aerobní (vytrvalostní) zátěží a důsledným léčením všech klinicky relevantních komorbidit (interních a duševních chorob), vakcinací proti chřipce a pneumokoku, změnou stravy a nikdy nekončící edukací [16,22–28]. Třetím krokem léčby je cílená terapie různých variant plicního postižení (tzv. fenotypická léčba). Ta obsahuje léčebné modality selektivně aplikované pro určité skupiny nemocných osob. Jedná se např. o inhalační glukokortikoidy neboli IKS (podávané vždy v kombinaci s dlouhodobě působícími inhalačními bronchodilatancii), roflumilast (selektivní inhibitor fosfodiesterázy 4), antibiotika (makrolidy či respirační chinolony), mukoaktivní léčiva (erdostein, N-acetyl cystein), chirurgické (LVRS – plicní objem redukující výkony a bulektomie) a bronchoskopické metody, speciální rehabilitační a nutriční intervence a další [4,16,29–34]. Posledním, čtvrtým léčebným krokem je léčba respiračního selhávání a terapie terminálního stadia onemocnění (dlouhodobá domácí léčba kyslíkem, neinvazivní ventilační podpora, plicní transplantace, případně paliativní terapie) [16,35,36]. Podrobný náhled na léčbu CHOPN dle Doporučení ČPFS přináší obr. 3.
Obr. 3. Podrobnější léčebné schéma dle Doporučeného postupu ČPFS (platné v České republice od května roku 2013, volně dostupné na webových stránkách ČPFS). 
Bronchodilatancia v rámci paušální léčby
Základem farmakologické paušální léčby stabilní CHOPN jsou inhalační bronchodilatancia (obr. 3, tab. 3) aplikovaná s cílem symptomatické úlevy zaměřené proti pocitu dušnosti, omezené toleranci zátěže a zhoršené kvalitě života. U většiny těchto léků byl prokázán i příznivý vliv na redukci počtu exacerbací (graf 1). Mezi inhalační bronchodilatancia patří dlouhodobě (dávkování 1–2krát denně) a krátkodobě (dávkování 4–6krát denně) působící léky.
Tab. 3. Přehled inhalačně podávaných bronchodilatačních léků využívaných v terapii CHOPN (vždy v rámci paušální léčby - tedy již ve druhém léčebném kroku indikovaném u všech symptomatických nemocných) - uveden vždy generický název léku a jeho optimální doporučené dávkování. 
Graf 1. Terapie tiotropiem vedla k signifikantnímu 20% oddálení rizika vzniku první středně závažné nebo závažné exacerbace v porovnání s léčbou indakaterolem, p = 0,0012, (studie INVIGORATE) [41]. ![Terapie tiotropiem vedla k signifikantnímu 20% oddálení rizika vzniku první středně závažné nebo závažné exacerbace v porovnání s léčbou indakaterolem, p = 0,0012, (studie INVIGORATE) [41].](https://pl-master.mdcdn.cz/media/image/109fd2e8f030d1afe7f38b26c53294f4.jpg?version=1537792401)
Do první skupiny patří:
- a) dlouhodobě působící parasympatikolytika inhibující zejména M3 receptory (tzv. inhalační anticholinergika s dlouhodobým či ultradlouhodobým účinkem) neboli LAMA – long acting muscarinic antagonist (aclidinium) a U-LAMA – ultra long acting muscarinic antagonist (tiotropium, umeklidinium a glykopyrronium)
- b) dlouhodobě respektive ultradlouhodobě působící sympatikomimetika stimulující β2 receptory (inhalační β2-agonisté) neboli LABA – long acting β agonist (formoterol, salmeterol) a U-LABA – ultra long acting β agonist (indakaterol, olodaterol, vilanterol) přinášejí nemocným výraznější benefit a jsou spojeny s větším komfortem a léčebnou adherencí v porovnání s krátkodobě působícími preparáty.
Kombinace obou typů bronchodilatancií přináší větší benefit než prosté zvyšování dávek jednoho typu léku.
Krátkodobě působící inhalační medikace (inhalační β2-agonisté s krátkodobým účinkem neboli short acting β agonist (SABA) – salbutamol, terbutalin, fenoterol a inhalační anticholinergika s krátkodobým účinkem neboli short acting muscarinic antagonist (SAMA – ipratropium) je určena téměř výhradně jako úlevová léčba, případně hlavní medikace oligosymptomatických osob (dávkovaná v době obtíží, nikoliv pravidelně). Volba jednotlivého preparátu závisí na volbě ošetřujícího lékaře a preferenci nemocného s event. úpravou podle individuální tolerance a dle schopnosti využívat určitý inhalační systém [23–27,37–40]. Při nedostatečném efektu jednoho preparátu je doporučeno přidat druhý do kombinace (LAMA + LABA, respektive U-LAMA ++ U-LABA). V blízké budoucnosti budeme disponovat i fixními kombinacemi dvou typů bronchodilatačně působících léků v jednom inhalátoru: U-LAMA + U-LABA (tab. 3).
Tiotropium
Celosvětově nejvíce respektovaných dat (početně rozsáhlé mezinárodní randomizované, dvojitě slepé, dlouhodobé a kontrolované studie, zejména UPLIFT) existuje s inhalačním anticholinergikem tiotropiem [23–27,30,40]. Dle Českého doporučení patří tiotropium spolu s dalšími inhalačně podávanými bronchodilatancii do paušální medikace určené pro všechny symptomatické jedince postižené CHOPN (tab.3). Ve většině států Evropy má tiotropium pozici léku první volby (z našich sousedů např. v Rakousku, Německu i na Slovensku), lékem první volby je tiotropium i v USA [15,17]. Jeho přínos lze dobře posoudit z pohledu splnění kritérií klinicky významné efektivity (dle NICE 2012) [14]. Dle dostupných studií můžeme konstatovat jeho schopnost účinně eliminovat riziko akutních exacerbací, snížit jejich výskyt, redukovat hospitalizace, prodloužit dobu do první exacerbační příhody. Díky výsledkům studie POET-COPD a nejnověji i INVIGORATE je možné na tiotropium nahlížet jako na preferovaný lék s ohledem na snižování počtu exacerbací a oddalování jejich nástupu. Ve studii POET-COPD bylo zaznamenáno signifikantní oddálení nástupu závažných CHOPN exacerbací o 28 % (HR neboli Hazard Ratio 0,72; 95 % CI 0,61 vs 0,85; p < 0,001) a snížení počtu těchto závažných exacerbací o 27 % (0,09 vs 0,13; RR 0,73; 95% CI 0,66 až 0,82 p < 0,001) vs LABA (salmeterol) [27]. Studie INVIGORATE potvrdila superioritu tiotropia vs indakaterol s ohledem na snížení počtu exacerbací o 29 % ve prospěch tiotropia (0,79 vs 0,61; Rate Ratio 1,29; 97,5% CI; Rate Ratio 1,24; 95% CI 1,12 až 1,37; p < 0,0001). A stejně tak i v oddálení nástupu středně závažných a závažných exacerbací vykazovalo tiotropium 20% významnější snížení rizika vzniku první středně závažné nebo závažné exacerbace v porovnání s indakaterolem (HR 1,20; 95 % CI 1,073 vs 1,332; p < 0,0012) (graf 1) [41]. Dalšími prokazatelnými efekty tiotropia jsou zlepšení tolerance zátěže (zejména ve spolupráci s metodami pulmonální rehabilitace a pravidelné fyzické zátěže), redukce dušnosti, zlepšení kvality života [23,40,42,43]. Dle studie UPLIFT z roku 2008 byla nalezena i redukce mortality nemocných – jednalo se o sekundární cíl studie (souvislosti z redukcí exacerbací jsou nyní nejpravděpodobnějším vysvětlením pozitivního vlivu na délku života nemocných). Dosud však neexistují neotřesitelné důkazy o prodloužení života (tedy výsledky primárně mortalitních studií) ani o jistém zpomalení progrese choroby. Na tato data čekáme u všech farmak rutinně používaných v oblasti CHOPN (včetně LABA, IKS či PDE4i). Naopak příznivá mortalitní data již existující u některých nefarmakologických léčebných modalit (např. u dlouhodobé domácí oxygenoterapie – DDOT, či v případě plicních objem redukujících operací – LVRS) [6,16].
Inhalační formy tiotropia
K léčbě pomocí tiotropia můžeme používat v současnosti dvou lékových forem. Prášková forma (neboli HandiHaler) patří mezi lékové formy, k jejichž optimální inhalaci je třeba co možná nejrychlejšího, silného nádechu (1–2 s) po předchozím maximálním vydechnutí do úrovně reziduálního objemu. Pomocí HandiHaleru inhalují pacienti 18 µg tiotropia v jedné dávce. Druhou, novější a modernější, lékovou formu představuje mlžinu tvořící systém nazývaný Respimat. Tento systém je ve způsobu optimální inhalace velmi podobný dozovanému aerosolu – jde tedy o systém s nutností pomalého (4–5 s) hlubokého nádechu (opět po předchozím co možná nejúplnějším vydechnutí). Jeden nádech pomocí Respimatu obsahuje 2,5 µg tiotropia (účinná doporučená dávka je 5 µg – proto jsou potřeba 2 vdechy). Oba inhalační systémy určené pro tiotropium jsou znázorněny na obr. 4 a 5. Zásadní informací posledních měsíců jsou postupně uvolňované výsledky randomizované, dvojitě slepé, multicentrické studie TIOSPIR. Tato studie byla poprvé publikována v září roku 2013 a porovnala efektivitu a bezpečnostní profil léčby tiotropiem pomocí obou dostupných inhalačních systémů. Důvodem pro tuto bezprecendetně rozsáhlou (50 zemí, 1 202 center, 17 135 léčených pacientů, průměrná doba léčby 2,3 roku) klinickou studii byla sporadická data (získaná metaanalýzami menších, krátkodobých a značně nesourodých studií) vrhající mírné bezpečnostní pochybnosti na léčbu pomocí tiotropia v inhalační formě Respimatu [44,45]. Vzhledem k nejasné podstatě těchto nálezů, širokému využívání tiotropia (pomocí tohoto léku je léčeno více jak 25 milionů osob) bylo třeba i tuto otázku vyřešit. Proto v globálním měřítku, tedy na všech obydlených kontinentech, proběhla (od května roku 2010 do května roku 2013) výše uvedená studie TIOSPIR. Současně bylo provedeno a analyzováno několik dalších prací, zajímavá byla zejména farmakokinetická studie očekávaně prokazující, že inhalační léčba pomocí 5 µg tiotropia z Respimatu vede k menší sérové hladině tiotropia v porovnání s HandiHalerem (po inhalaci 18 µg tiotropia) [47]. Hlavním cílem studie TIOSPIR bylo prokázání bezpečnosti a ekvivalentní efektivity obou lékových forem. Oba primární cíle studie byly splněny – byla jasně a nezpochybnitelně vyvrácena předchozí anekdotická varování. Mezi sledovanými formami tiotropia (Respimat vs HandiHaler) nebyl zjištěn rozdíl v době do úmrtí (z jakékoli příčiny) (graf 2). Zároveň byl zjištěn stejný vliv na oddálení nástupu první exacerbace CHOPN, přičemž numericky byl tento parametr příznivější pro tiotropium podávané pomocí inhalátoru Respimat (graf 3) [47]. Současně nebyly nalezeny žádné kardiovaskulární komplikace spojené s terapií tiotropiem (při porovnání obou lékových forem). Vedlejším přínosem studie (kromě důležitého ujištění se o vhodnosti, bezpečnosti a efektivitě léčby tiotropiem pomocí obou inhalačních systémů) je také nový standard bezpečnostních studií – neboť celý novátorský design studie TIOSPIR byl zcela unikátní a bude moci být využit při dalších pochybnostech v jiných oblastech farmakoterapie [43].
Obr. 4. Práškový systém HandiHaler určený pro inhalační léčbu tiotropiem, doporučená léčebná dávka 1 vdech jednou denně (Koblížek et al, Maxdorf 2013). 
Obr. 5. Mlžinu generující inhalační systém Respimat určený pro inhalační léčbu tiotropiem, doporučená léčebná dávka 2 vdechy jednou denně (Koblížek et al, Maxdorf 2013). 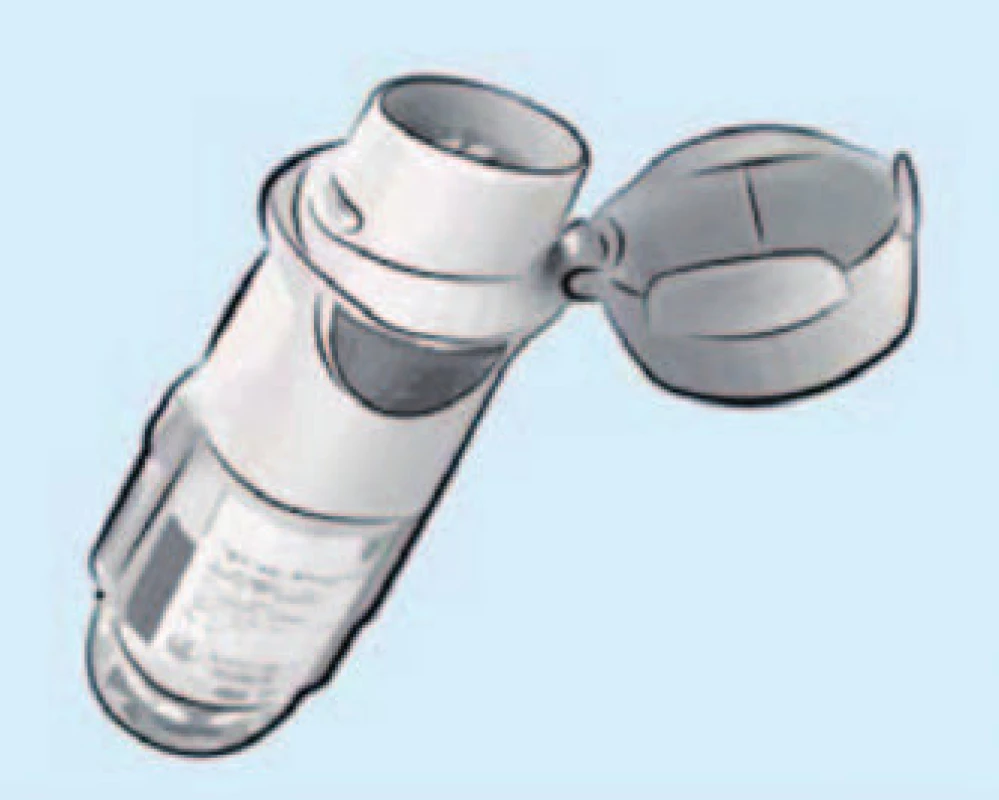
Graf 2. Mezi lékovými formami tiotropia (Respimat a HandiHaler) nebyl zjištěn rozdíl v době do úmrtí z jakékoli příčiny – počítáno včetně 30denního follow- upu (studie TIOSPIR) [47]. ![Mezi lékovými formami tiotropia (Respimat a HandiHaler) nebyl zjištěn rozdíl v době do úmrtí z jakékoli příčiny – počítáno včetně 30denního follow- upu (studie TIOSPIR) [47].](https://pl-master.mdcdn.cz/media/image/8de810c6657d344e7d16c2d1cd50e207.jpg?version=1537795218)
Graf 3. Mezi lékovými formami tiotropia (Respimat a HandiHaler) nebyl zjištěn statisticky významný rozdíl v době do vzniku první CHOPN exacerbace (studie TIOSPIR) [47]. ![Mezi lékovými formami tiotropia (Respimat a HandiHaler) nebyl zjištěn statisticky významný rozdíl v době do vzniku první CHOPN exacerbace (studie TIOSPIR) [47].](https://pl-master.mdcdn.cz/media/image/c61abc3ce2a36a07ed93c0b0f530cddf.jpg?version=1537796560)
Závěr
Jak výmluvně ukazují příklady zahraničních doporučených postupů a data o zastoupení jednotlivých léků v reálné léčbě – je celá skupina parasympatikus inhibujících léků (LAMA či U-LAMA) nezbytnou komponentou léčby CHOPN. Terapie tiotropiem spolu s dalšími kroky v rámci paušální léčby představuje jistý, bezpečný a efektivní základní kámen terapie o nemocné s chronickou obstrukční plicní nemocí. Další nové léčebné intervence (nová farmaka ve třídě dlouhodobě působících bronchodilatancií – nyní např. velmi slibně vyhlížející U-LAMA glykopyrronium a dlouho očekávané LAMA aclidinium) se vždy budou muset srovnávat právě s tiotropiem, jehož robustní, efektivitu a bezpečnost prokazující data budou asi dlouho nepřekonána. Obdobně jako u kardiovaskulárních onemocnění či diabetu, léčba nemocných s CHOPN je a bude vždy léčbou starších, polymorbidních osob a důraz na bezpečnost je stejně podstatný jako důraz na léčebný efekt [3,48].
Podpořeno programem PRVOUK P37/08.
MUDr. Vladimír Koblížek, Ph.D.
www.fnhk.cz
e-mail: vladimir-koblizek@fnhk.cz
Doručeno do redakce: 6. 11. 2013
Přijato po recenzi: 17. 11. 2013
Zdroje
1. Pauwels RA, Rabe KF. Burden and clinical features of chronic obstructive pulmonary disease (COPD). Lancet 2004; 364 : 613–620.
2. Hooper R, Burney P, Vollmer WM et al. Risk factors for COPD spirometrically defined from the lower limit of normal in the BOLD project. Eur Respir J 2012; 39 : 1343–1353.
3. Koblížek V, Chlumský J, Zindr V et al. Chronic obstructive pulmonary disease in the light of new guidelines – brief summary of phenotypically oriented guidelines for nonpulmonary physicians. Vnitř Lék 2013; 59 : 505–514.
4. Miravitlles M, Soler‑Cataluña JJ, Calle M et al. Spanish COPD Guidelines (GesEPOC): pharmacological treatment of stable COPD. Spanish Society of Pulmonology and Thoracic Surgery. Arch Bronconeumol 2012; 48 : 247–257.
5. Hronek M, Kovarik M, Aimova P et al. Skinfold anthropometry-the accurate method for fat free mass measurement in COPD. COPD 2013; 10 : 597–603.
6. Global Initiative for Chronic Obstructive Lung Disease. Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. Updated 2013. 2013 Feb [cited 2013 Nov 2]. Available from: http:// www.goldcopd.org/uploads/users/files/GOLD_Report_2013_Feb20.pdf.
7. Lamprecht B, McBurnie MA, Vollmer WM et al. COPD in never smokers: results from the population‑based burden of obstructive lung disease study. Chest 2011; 139 : 752–763.
8. Malý M, Zvolský M, Rozborilová E et al. Respiratory Mortality in Czech and Slovak Republics in the year 2011. Stud Pneumol Phtiseol 2013; 73 : 128–132.
9. Vondra V Úmrtnost na CHOPN v letech 1996–2005 se zdvojnásobila. Stud Pneumol Phtiseol 2007; 67 : 75.
10. Institute of Medical Information Services. Tuberculosis and respiratory diseases 2011. 2012 Nov [cited 2013 Nov 2] Available from: http://www.uzis.cz/katalog/zdravotnicka‑statistika/tuberkuloza‑respiracni‑nemoci.
11. Hooper R, Burney P, Vollmer WM et al. Risk factors for COPD spirometrically defined from the lower limit of normal in the BOLD project. Eur Respir J 2012; 39 : 1343–1353.
12. Bryant J, McDonald V, Boyes A et al. Improving medication adherence in chronic obstructive pulmonary disease: a systematic review. Respir Res 2013; 14 : 109.
13. Qaseem A, Wilt TJ, Weinberger SE et al. Diagnosis and management of stable chronic obstructive pulmonary disease: a clinical practice guideline update for the ACP, ACCP, ATS and ERS. Ann Intern Med 2011; 155 : 179–191.
14. National Institute for Health and Care Excellence. Chronic obstructive pulmonary disease (updated) Clinical guidelines CG101. 2013 Mar [cited 2013 Nov 2]. Available from: http://www.nice.org.uk/CG101.
15. Celli BR. Update on the management of COPD. Chest 2008; 133 : 1451–1462.
16. Czech Pneumological and Phthisiological Society. Guidelines for indication of home long term oxygen therapy 2013. 2013 Apr [cited 2013 Nov 2]. Available from: http://www. pneumologie.cz/odborne/doc/Standard%20 DDOT ‑ %20final.pdf.
17. O'Donnell DE, Aaron S, Bourbeau J et al. Canadian Thoracic Society recommendations for management of chronic obstructive pulmonary disease – 2007 update. Can Respir J 2007; 14: (Suppl B): 5B–32B.
18. Lange P, Marott JL, Vestbo J et al. Prediction of the clinical course of chronic obstructive pulmonary disease, using the new GOLD classification: a study of the general population. Am J Respir Crit Care Med 2012; 186 : 975–981.
19. Celli BR, Cote CG, Marin JM et al. The body‑mass index, airflow obstruction, dyspnea and exercise capacity index in chronic obstructive pulmonary disease. N Engl J Med 2004; 350 : 1005–1012.
20. Anthoniesen NR, Skeans MA, Wise RA et al. The effects of a smoking cessation intervention on 14.5‑year mortality: a randomized clinical trial. Ann Intern Med 2005; 142 : 233–239.
21. Lee PN, Fry JS. Systematic review of the evidence relating FEV1 decline to giving up smoking. BMC Med 2010; 8 : 84.
22. Troosters T, Molen T, Polkey M et al. Improving physical activity in COPD: towards a new paradigm. Respir Res 2013; 14 : 115.
23. Decramer M, Celli BR, Kesten S et al. Effect of tiotropium on outcomes in patients with moderate chronic obstructive pulmonary disease (UPLIFT) a prespecified subgroup analysis of a randomised controlled trial. Lancet 2009; 374: 1171–1178.
24. Mahler DA, D’Urzo A, Bateman ED et al. Concurrent use of indacaterol plus tiotropium in patients with COPD provides superior bronchodilatation compared with tiotropium alone: a randomised, double‑blind comparison. Thorax 2012; 67 : 781–788.
25. Tashkin DP, Fabbri LM Long‑acting beta‑agonist in the management of chronic obstructive pulmonary disease: current and future agents. Respir Res 2010; 11 : 149.
26. Wedzicha JA, Decramer M, Ficker JH et al. Analysis of chronic obstructive pulmonary disease exacerbations with the dual bronchodilator QVA149 compared with glycopyrronium and tiotropium (SPARK): a randomised, double‑blind, parallel‑group study. Lancet Respir Med 2013; 1: 199–209.
27. Vogelmeier C, Hederer B, Glaab T et al. Tiotropium versus salmeterol for the prevention of exacerbation of COPD. N Engl J Med 2011; 364: 1093–1103.
28. Calverley PM, Anderson JA, Celli BR et al. Salmeterol and fluticasone propionate and survival in chronic obstructive pulmonary disease. N Engl J Med 2007; 356 : 775–789.
29. Miravitlles M, Calle M, Soler‑Cataluña JJ. Clinical phenotypes of COPD. Identification, definition and implications for quidelines. Arch Broncopneumol 2012; 48 : 86–98.
30. Kerstjens H, Engel M, Dahl R et al. Tiotropium in asthma poorly controlled with standard combination therapy. N Engl J Med 2012; 367: 1198–1207.
31. Wells JM, Dransfield MT. Pathophysiology and clinical implication of pulmonary arterial enlargement in COPD. Int J Chron Obstruct Pulmon Dis 2013; 8 : 509–521.
32. Beeh K, Glaab T, Stowasser S et al. Characterization of exacerbation risk and exacerbator phenotypes in the POET-COPD trial. Respir Res 2013; 14 : 116.
33. Hurst JR. Exacerbation phenotyping in chronic obstructive pulmonary disease. Am J Respir Crit Care Med 2011; 184 : 625–626.
34. Izquierdo‑Alonso JL, Rodriguez‑Gonzálezmoro JM, de Lucas‑Ramos P et al. Prevalence and characteristics of three clinical phenotypes of chronic obstructive pulmonary disease (COPD). Respir Med 2013; 107 : 724–731.
35. Nava S, Sturani C, Hartl S et al. End‑of‑life decision – making in respiratory intermediate care units: a European survey. ERS TASK FORCE. Eur Respir J 2007; 30 : 156–164.
36. Lanken PN, Terry PB, DeLisser HM et al. An official American Thoracic Society clinical policy statement: palliative care for patients with respiratory diseases and critical illnesses. Am J Respir Crit Care Med 2008; 177 : 912–927.
37. Celli BR, Thomas NE, Anderson JA et al. Effect of pharmacotherapy on the rate of decline of lung function in chronic obstructive pulmonary disease: results from the TORCH study. Am J Respir Crit Care Med 2008; 178 : 332–338.
38. Jenkins CR, Jones PW, Calverley PM et al. Efficacy of salmeterol/fluticasone propionate by GOLD stage of chronic obstructive pulmonary disease: analysis from the randomised, placebo‑controlled TORCH study. Respir Res 2009; 10 : 59.
39. Laube BL, Janssens HM, Jongh FH et al. What the pulmonary specialist should know about the new inhalation therapies. Eur Respir J 2011; 37 : 1308–1331.
40. O’Donnell DE, Flüge T, Gerken F et al. Effects of tiotropium on lung hyperinflation, dyspnoea and exercise tolerance in COPD. Eur Respir J 2004; 23 : 832–840.
41. Decramer ML Chapman KR, Dahl R et al. Once-daily indacaterol versus tiotropium for patients with severe chronic obstructive pulmonary disease (INVIGORATE): a randomised, blinded, parallel-group study. Lancet Respir Med 2013; 1 : 524–533.
42. Casaburi R, Kukafka D, Cooper CB et al. Improvement in exercise tolerance with the combination of tiotropium and pulmonary rehabilitation in patients with COPD. Chest 2005; 127: 809–817.
43. Kesten S, Casaburi R, Kukafka D et al. Improvement in self‑reported exercise participation with combination of tiotropium and rehabilitative exercise training in COPD patients. Int J Chron Obstruct Pulmon Dis 2008; 3: 127–136.
44. Singh S, Loke YK, Enright PL et al. Mortality associated with tiotropium mist inhaler in patients with chronic obstructive pulmonary disease: systematic review and meta‑analysis of randomised controlled trials. BMJ 2011; 342: d3215.
45. Michele TM, Pinheiro S, Iyasu S. The safety of tiotropium the FDA’s conclusions. N Engl J Med 2010; 363 : 1097–1099.
46. ClinicalTrials.gov. A service of the U.S. National Institutes of Health. Tiotropium Respimat Pharmacokinetic Study in COPD[cited 2013 Nov 4] Available from: http://www.clinicaltrials.gov/ct2/show/NCT01222533.
47. Wise RA, Anzueto A, Cotton D et al. Tiotropium Respimat inhaler and the risk of death in COPD. N Engl J Med 2013; 369 : 1491–1501.
48. Matejovska-Kubesova H, Weber P, Meluzinova H et al. Senioři a kardiovaskulární medikace. Vnitř Lék 2011; 57 : 561–570.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2013 Číslo 12- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Co dělat při intoleranci statinů?
-
Všetky články tohto čísla
- Indikátory zánětu u pacientů s koronární aterosklerózou – editorial
- Komentář ke studii EDGE – editorial
- Pozice tiotropia v nových léčebných doporučeních pro chronickou obstrukční plicní nemoc – editorial
- Prospektivní, multicentrická, neintervenční studie na zhodnocení současné léčby pacientů s diabetes mellitus 2. typu, nedostatečně kompenzovaných monoterapií metforminem – KOMETA CZ
- Účinnost a bezpečnost vildagliptinu jako léku druhé volby ve srovnání s jinými perorálními antidiabetiky u pacientů s diabetes mellitus 2. typu: české výsledky v rámci celosvětové prospektivní kohortové studie EDGE
- Indikátory zápalu u pacientov s koronárnou aterosklerózou – úloha usCRP v diagnostike a predikcii prognózy ochorenia
- Současný pohled na onemocnění jater u srdečního selhání
- Pozice tiotropia v nových léčebných doporučeních pro chronickou obstrukční plicní nemoc
- Súčasnosť a budúcnosť farmako-artériotromboprofylaxie v klinickej praxi. Odporúčania Angiologickej sekcie Slovenskej lekárskej komory
- Doporučené postupy v léčbě starších pacientů s diabetes mellitus v ČR
- Doporučení KDIGO pro léčbu zvýšeného krevního tlaku u chronického onemocnění ledvin
- Zánětlivá borreliová dilatační kardiomyopatie
- Závažná rizika spojená s užíváním natrium-fosfátových projímadel
- Histiocytární sarkom
- Effects of the angiotensin receptor blocker Valsartan (Valsacor®) on arterial pressure, indices of myocardial diastolic function and global longitudinal strain in patients with uncontrolled arterial hypertension
- Mechanizmus pleiotropního účinku sulodexidu
- Rifaximin v léčbě jaterní encefalopatie
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Současný pohled na onemocnění jater u srdečního selhání
- Rifaximin v léčbě jaterní encefalopatie
- Histiocytární sarkom
- Závažná rizika spojená s užíváním natrium-fosfátových projímadel
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



