-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Zborník abstrakt
Vyšlo v časopise: Vnitř Lék 2014; 60(Suppl 1): 3-31
SLOVENSKÁ INTERNISTICKÁ SPOLOČNOSŤ
ČESKÁ INTERNISTICKÁ SPOLOČNOSŤ
JESSENIOVA LEKÁRSKA FAKULTA UK V MARTINE
UNIVERZITNÁ NEMOCNICA MARTIN
SPOLOK LEKÁROV V MARTINE
I. INTERNÁ KLINIKA JESSENIOVEJ LEKÁRSKEJ FAKULTY A UNIVERZITNÁ NEMOCNICA MARTIN
XXXIII. Dni mladých internistov s medzinárodnou účasťou, Martin, Slovenská republika, 29.–30. 5. 2014
Vzťah variability srdcovej frekvencie a vitamínu D v mladej populácii
D. Baláž, A. Komorníková, P. Sabaka, M. Bendžala, Ľ. Gašpar, B. Krahulec, A. Dukát
II. interná klinika LF UK a UN Bratislava, Slovenská republika
Variabilita srdcovej frekvencie (VSF) a vitamín D patria medzi novšie kardiovaskulárne rizikové faktory. Mnoho štúdií odhalilo spojitosť medzi deficitom vitamínu D alebo určitými zmenami VSF a kardiovaskulárnymi ochoreniami. Len málo z nich sa zaoberalo otázkou ich vzťahu. Cieľom bolo ohodnotiť možný vzťah medzi hladinou vitamínu D v sére a jednotlivými parametrami VSF v zdravej populácii. 60 jedincov podstúpilo krvné odbery a meranie variability srdcovej frekvencie krátkym 15-minútovým protokolom, ktorého súčasťou je ortostatický a klinostatický reflex (ľah-stoj-ľah). Parametre frekvenčnej (LF, HF, TP, LF/HF) a časovej analýzy VSF (rMSSD, pNN50, RR interval) boli porovnávané medzi jednotlivými kvartilmi rozdelenými vzhľadom na hladinu vitamínu D v sére a relevantné premenné boli vzájomne štatisticky korelované. Medzinárodný dotazník fyzickej aktivity (IPAQ) bol vyplnený každým participantom. Štatisticky signifikantná korelácia bola zaznamenaná medzi hladinou vitamínu D a parametrami VSF v polohe ľah, s robustnejšou signifikanciou po klinostatickom reflexe v druhej ležiacej polohe. HF (r = 0,39; p = 0,002), TP (r = 0,36; p = 0,005), rMSSD (r = 0,38; p = 0,003), pNN50 (r = 0,37; p = 0,004). Medzikvartilové hodnotenie neodhalilo signifikantné rozdiely, ale medzi extrémnymi kvartilmi boli zaznamenané signifikantné rozdiely v HF, TP, rMSSD, PNN50, opäť výraznejšie po klinostatickom reflexe. Vitamín D môže mať dôležitú úlohu v regulácii kardioprotektívnej vagovej aktivity a sympatiko-parasympatikovej rovnováhy. Deficit vitamínu D môže byť príčinou kardiovaskulárnych ochorení aj kvôli zníženej parasympatikovej aktivite.
Nahradí Shearwave elastografie jaterní biopsii v diagnostice a dispenzarizaci pacientů s difuzní jaterní lézí?
V. Baluchová, H. Dujsíková, A. Hep
Interní gastroenterologická klinika LF MU a FN Brno, pracoviště Bohunice, Česká republika
Úvod: Shearwave elestografie je nová neinvazivní diagnostická metoda, kterou lze využít v diagnostice difuzních jaterních lézí. Výsledkem elastogramu je tuhost vyšetřené tkáně v kPa, která odpovídá množství vaziva v jaterním parenchymu, tedy potažmo stadiu jaterní fibrózy či cirhózy. Studie se snaží potvrdit korelaci mezi elastogramem jater a histopatologickým vyšetřením z jaterní biopsie v diagnostice jaterní fibrózy či cirhózy.
Soubor: 1. skupina: pacienti s m. Crohn, bez hepatopatie, před zahájením terapie MTX, kontrolní vyšetření po 14 měsících léčby, současně bude provedena biopsie jater k vyloučení jaterní fibrózy. 2. skupina: pacienti došetřovaní pro hepatopatie, elastogram před provedením jaterní biopsie. 3. skupina: pacienti s domácí PEV, elastografie před zahájením DPEV, v průběhu léčby a před provedením biopsie jater k vyloučení hepatopatie jako NÚ PEV.
Výsledky: Z předběžných výsledků vyplývá, že hodnoty elastogramu pacientů bez laboratorních či jiných známek hepatopatie odpovídají normě, zatímco u pacientů s hepatopatií k došetření dostáváme i hodnoty významně patologické – od fibrózy po cirhózu. Ve 3. skupině není prozatím dostatek pacientů.
Závěr: Ve studii se snažíme dokázat, že SWE je užitečná a spolehlivá metoda posouzení jaterního parenchymu, která do budoucna může zjednodušit jak diagnostiku, tak dispenzarizaci pacientů s difuzní jaterní hepatopatií a snížit nutnost invazivní biopsie jater.
Život ohrozujúca lupusová nefrititída – kazuistika
G. Beláková, V. Maňka, A. Maňková, P. Račay
Medman, s.r.o., Martin, Slovenská republika
Systémový lupus erytematosus (SLE) je autoimunitné zápalové ochorenie, ktoré postihuje hlavne ženy v reprodukčnom veku. Charakterizuje ho hyperreaktivita B buniek a nadmerná tvorba orgánovo nešpecifických protilátok, z ktorých mnohé sa podieľajú na tvorbe imunokomplexov, ktorých depozity v tkanivách a cievach vedú k zápalovému orgánovému postihnutiu. Klinický obraz je veľmi pestrý, k najčastejším prejavom patrí postihnutie kože, kĺbov, kardiovaskulárneho systému, pľúc, krvotvorby a v neposlednom rade aj obličiek. SLE môže vyústiť až do zlyhania postihnutého orgánu a závažná forma choroby je spojená s významnou mortalitou a morbiditou, pričom postihnutie obličiek k nim výrazne prispieva. Dôležitá je včasná diagnostika, nepodceňovanie symptómov a včasná liečba lege artris.
Endobronchiálna kryoterapia – naše prvé skúsenosti
A. Benčová, I. Kocan, M. Depešová, E. Rozborilová
Klinika pneumológie a ftizeológie Jesseniovej LF UK a UN Martin, Slovenská republika
Endobronchiálna kryoterapia predstavuje metódu intervenčnej bronchológie, ktorá je založená na princípe ochladenia tkaniva pod bod mrazu s cieľom vyvolať deštrukciu tkaniva až jeho nekrózu. Kryokauter využíva Joule-Thompsonov efekt – zmena tlaku plynu vyvolá zmenu jeho teploty, v prípade kryokauteru prudká dekompresia plynu vyvoláva pokles teploty na -80 °C až -160 °C. Ako hnací plyn sa používa predovšetkým CO2 alebo N2O. Zmrazenie vedie ku kryštalizácii intracelulárnej a extracelulárnej tekutiny. Proces odumretia tkaniva je urýchlený opakovaným zmrazením a rozmrazením. Devitalizované tkanivo môže byť ponechané in situ alebo odstránené. Indikácie pre kryoterapiu sú nasledovné: kryobiopsia bronchiálnej sliznice, kryobiopsia tumoru, transbronchiálna kryobiopsia pľúc, paliatívna liečba inoperabilných endobronchiálne rastúcich tumorov pľúc, kuratívna liečba malých endobronchiálnych tumorov a odstránenie cudzieho telesa. Účinnosť endobronchiálnej kryoterapie predstavuje viac ako 80 %.
V práci s obrazovou a video-dokumentáciou demonštrujeme kazuistiky pacientov, u ktorých bola vykonaná kryoterapia s jej nespornými prínosmi, ako sú: zvýšenie výťažnosti bronchoskopického vyšetrenia, účinnosť pri exofytických a plochých léziach, väčšie množstvo odobratého tkaniva, vynikajúce zachovanie tkaniva, diagnostická presnosť a bezpečnosť. Táto metodika, ktorú využívame ako prví na Slovensku, zlepšuje a urýchľuje diagnostiku endobronchiálne rastúcich zhubných nádorov, zlepšuje paliatívnu starostlivosť u vhodných pacientov vykonaním debulkingu endobronchiálnych nádorových más s cieľom zlepšiť ich kvalitu života, minimalizuje krvácavé komplikácie počas endoskopického vyšetrenia a po endoskopickom vyšetrení.
Táto práca bola podporená projektmi: VEGA 1/0062/13, VEGA 1/0110/12, „Zvýšenie možností kariérneho rastu vo výskume a vývoji v oblasti lekárskych vied“, ITMS kód Projektu: 26110230067. Kompetenčné centrum pre výskum a vývoj v oblasti diagnostiky a terapie onkologických ochorení ITMS kód projektu: 26220220153.
Vplyv hydratácie stanovenej bioimpedančnou spektroskopiou na systolický tlak u pravidelne hemodialyzovaných pacientov
K. Bobocká1, D. Eisnerová2, T. Pazmanová1, P. Slezák3, P. Ponťuch1
1IV. interná klinika LF UK a UN Bratislava, Nemocnica Sv. Cyrila a Metoda, Bratislava-Petržalka, Slovenská republika
2 Hemodialyzačné stredisko – Fresenius Medical Care, Bratislava-Petržalka, Slovenská republika
3 Inštitút normálnej a patologickej fyziológie Slovenskej akadémie vied, Bratislava, Slovenská republika
Cieľ: Zhodnotiť vplyv hydratácie (OH) stanovenej bioimpedančnou spektroskopiou (BIS) na systolický tlak (TS) pred hemodialýzou (HD).
Metódy: U 48 pravidelne hemodialyzovaných pacientov (muži/ženy: 33/15) sme počas 10 mesiacov analyzovali OH zmeranú BIS a jej vplyv na priemerný mesačný TS pred HD. Následne sme ich rozdelili do zón: N – normálna populácia (TS 100–140 mm Hg; OH -1,1–1,1 l), DX – primerane kontrolovaný tlak krvi (TK) u HD pacientov (TS 100–150 mm Hg; OH 1,1–2,5 l), objemovo závislá hypertenzia: TS > 140 mm Hg; OH > 2,5 l, II – hypertenzia nezávislá od objemu (TS > 150 mm Hg; OH -1,1–1,1 l), III – normálny až nízky TK, podhydratovaní pacienti (TS < 140 mm Hg; OH <-1,1 l), IV – hyperhydratovaní pacienti s normálnym alebo nízkym TK (TS 100–140 mm Hg; OH > 2,5 l).
Výsledky: Do zóny N spadalo 6 % (M/Ž: 1/2) a DX 31 % (M/Ž: 9/6). Objemovo závislú hypertenziu sme preukázali u 27 % (M/Ž: 9/4). V zóne IV bolo 33 % (M/Ž: 13/3) a 1 muž (2 %) v prechodnej zóne I-II. Nikto sa nenachádzal v II. a III. zóne.
Záver: Touto prácou chceme poukázať na nutnosť individuálneho prístupu v liečbe artériovej hypertenzie u pravidelne dialyzovaných pacientov.
Sérová hladina imunoglobulinu G4 u osob s adenokarcinomem pankreatu
M. Bojková1, J. Dvořáčková2, M. Uvírová3, T. Kupka1, A. Martínek1, B. Kianička4, H. Nechutová4, P. Dítě1
1Akademické centrum gastroenterologie – Interní klinika FN a LF OU Ostrava, Česká republika
2 Ústav patologie a soudního lékařství FN a LF OU Ostrava, Česká republika
3 CGB laboratoř, pracoviště Agel, Ostrava, Česká republika
4 Gastroenterologické oddělení II. interní kliniky LF MU a FN u sv. Anny Brno, Česká republika
Autoimunitní forma pankreatitidy je jednou z forem pankreatitidy chronické. Chronická pankreatitida je rizikovým faktorem v karcinogenezi pankreatu. Je také autoimunitní forma pankreatitidy rizikovým faktorem vzniku pankreatického karcinomu? V období let 2011–2013 bylo u 116 nemocných s histologicky verifikovaným karcinomem pankreatu provedeno stanovení sérové hladiny imunoglobulinu G4. Obecně jako limitní hladina je v literatuře přijata hodnota 135 mg/dl v krevním séru. V souboru vyšetřených osob jsme nalezli vyšší hladinu než limitní u 21 nemocných (11,0 %). U 3 osob byla současně s histologickým nálezem karcinomu pankreatu potvrzena diagnóza autoimunitní pankreatitidy, o které se předtím nevědělo, respektive jeden nemocný byl léčen pro důvodné podezření na autoimunitní pankreatitidu steroidy, ale stav po roce končil pod obrazem pankreatického karcinomu. U všech těchto osob se jednalo o formu autoimunitní pankreatitidy prvního typu s tzv. fokální lokalizací v hlavě žlázy, kde byl také prokázán nález adenokarcinomu. Závěrem lze konstatovat, že v současné době jsou malignity u osob s IgG4 asociovanými nemocemi uváděny ve více než 10 %, což zcela mění naše současné poznatky. Proto je třeba osoby s autoimunitní formou pankreatitidy pečlivě vyšetřit z pohledu možného současně probíhajícího maligního onemocnění, systematicky monitorovat osoby s autoimunitní formou pankreatitidy z pohledu pozdějšího vzniku pankreatického karcinomu a uvědomit si, že IgG4 není markerem v diferenciální diagnostice mezi autoimunitní pankreatitidou a karcinomem pankreatu.
Duálna antiagregačná liečba u pacientov s akútnym STEMI a jej účinnosť v klinickej praxi
T. Bolek1, M. Samoš1, L. Duraj2, M. Fedor2, F. Kovář1, P. Galajda1, I. Škorňová2, J. Fedorová3, J. Staško2, P. Kubisz2, M. Mokáň1
1I. interná klinika Jesseniovej LF UK a UN Martin, Slovenská republika
2 Národné centrum trombózy a hemostázy, Klinika hematológie a transfuziológie Jesseniovej LF UK a UN Martin, Slovenská republika
3 Hemomedika a.s., Centrum trombózy a hemostázy Martin, Slovenská republika
Úvod: Duálna antiagregačná liečba signifikantne znižuje krátkodobú a dlhodobú mortalitu pacientov s akútnym infarktom myokardu s ST eleváciami (STEMI). Napriek tomu existuje široká variabilita antiagregačnej odpovede, ktorá môže viesť k nedostatočnej účinnosti a následnému riziku vzniku trombotických komplikácií. Monitorovanie antiagregačnej liečby laboratórnymi metódami môže identifikovať pacientov s nedostatočnou antiagregačnou odpoveďou.
Cieľ: Zistiť, či je duálna antiagregačná liečba podávaná v štandardne odporúčaných dávkach vždy dostatočne účinná, a zistiť, či monitorovanie účinnosti antiagregačnej liečby zlepšuje výsledky liečby akútneho STEMI.
Pacienti a metodika: Pilotná prospektívna štúdia u pacientov s akútnym STEMI liečených primárnou perkutánnou intervenciou koronárnej lézie. Súbor tvorilo 42 pacientov (26 mužov, 16 žien, priemerný vek 68 rokov). Všetci pacienti boli liečení nasýcovacou dávkou kyseliny acetylsalicylovej (400 mg) a nasýcovacou dávkou antagonistu ADP receptorov: 26 pacientov klopidogrelom (600 mg) a 16 prasugrelom (60 mg). Optická agregometria (LTA) a meranie fosforylácie VASP trombocytov boli zvolené na monitorovanie účinnosti antiagregačnej liečby. Vzorky boli odobrané pred urgentnou koronarografiou (vzorka 1), ako aj na 2. deň po tomto vyšetrení (vzorka 2).
Výsledky: Účinnosť antiagregačnej liečby kyselinou acetylsalicylovou nebola dostatočná u 17 pacientov pri 1. vyšetrení a u 7 pacientov pri 2. vyšetrení. V klopidogrelovej skupine bola nedostatočná účinnosť antiagregačnej liečby zistená u 17 pacientov pri vyšetrení vzorky 1 a u 3 pacientov pri vyšetrení vzorky 2; kým v skupine liečenej prasugrelom bola neúčinná odpoveď pozorovaná len u 4 pacientov pri 1. vyšetrení. Pacienti liečení prasugrelom mali signifikantne nižšiu agregabilitu trombocytov pri oboch vyšetreniach (vzorka 1 : 41,0 ± 16,6 % vs 51,6 ± 13,4 %; p < 0,01/vzorka 2 : 19,4 ± 10,0 % vs 36,8 ± 16,0 %; p < 0 ,001). Vyšetrenie fosforylácie VASP preukázalo vyššiu senzitivitu pri monitorovaní účinnosti liečby antagonistom ADP receptorov než LTA.
Záver: Výsledky našej práce poukazujú na skutočnosť, že antiagregačná liečba akútneho STEMI podávaná v štandardných odporúčaných dávkach nie je vždy dostatočne účinná. Monitorovanie účinnosti antiagregačnej liečby môže účinne identifikovať jedincov s nedostatočnou antiagregačnou odpoveďou. Napriek tomu, že sa liečba prasugrelom zdá byť účinnejšou než liečba klopidogrelom, včasná účinnosť liečby prasugrelom nemusí byť vždy dostatočná. Tak LTA, ako aj meranie fosforylácie VASP trombocytov sa zdajú byť dobre použiteľné pri monitorovaní účinnosti antiagregačnej liečby antagonistom ADP receptorov v klinickej praxi.
Korelace parametrů lipidového metabolizmu a markerů inzulinové rezistence: hraje roli kouření?
Ľ. Cibičková1, D. Karásek1, K. Langová2, H. Vaverková1, J. Orság1, J. Lukeš3, D. Novotný3
1III. interní klinika – nefrologie, revmatologie, endokrinologie LF UP a FN Olomouc, Česká republika
2 Ústav lékařské biofyziky LF UP Olomouc, Česká republika
3 Oddělení klinické biochemie FN Olomouc, Česká republika
Inzulinová rezistence výrazně zvyšuje riziko kardiovaskulárních komplikací. Ke stanovení přesnějšího kardiovaskulárního rizika bylo navrženo několik tzv. aterogenních indexů. Cílem naší průřezové studie bylo určit, který z aterogenních indexů koreluje lépe s parametry inzulinové rezistence. Dále jsme porovnali parametry lipidového metabolizmu a inzulinové rezistence mezi kuřáky a nekuřáky. Do studie bylo zařazeno 729 pacientů s dyslipidemií, z toho 586 nekuřáků a 143 kuřáků. Všem pacientům jsme vyšetřili jak parametry lipidového metabolizmu, tak inzulinové rezistence (glykemie nalačno, inzulin, HOMA-IR, C-peptid, proinzulin), a byly vypočítány aterogenní indexy – aterogenní index plazmy [AIP = log (TAG/HDL-C)], ApoB/apoA1 index a nonHDL-cholesterol. AIP vykazoval těsnější korelace s parametry inzulinové rezistence (p < 0,001, korelační koeficienty v rozmezí mezi 0,457 a 0,243) než jiné indexy (ApoB/apoA1 nebo nonHDL-cholesterol). AIP koreloval s parametry inzulinové rezistence jak u kuřáků, tak u nekuřáků, avšak po adjustaci (na věk, BMI a obvod pasu) již jen u nekuřáků. Kuřáci měli větší obvod pasu a proaterogenní lipidový profil. AIP může být používán v praxi k predikci inzulinové rezistence u pacientů s dyslipidemií, zejména u nekuřáků.
Creutzsfeldtova-Jacobsova choroba – mýtus či stále aktuálna hrozba?
J. Čajka
ÚVN Ružomberok, Slovenská republika
Creutzsfeldtova-Jacobsova choroba (CJD) je neurodegeneratívne ochorenie postihujúce CNS známe aj ako bovinná spongioformná encefalopatia, ktorú spôsobujú priony (proteinaceous infectious particles – PrP). Sú to bielkoviny bežne obsiahnuté v membránach buniek (neurony, dentritické bunky), ktoré spoluregulujú synaptické informačné prenosy, priebeh apoptózy, ako sa i podieľajú na regulácií spánku a bdenia. Patologické vlastnosti proteínu nastávajú pri zmene konformácie, pri ktorej sa mení bežne solubilný PrP na proteín necitlivý k proteázam, čo spôsobuje jeho retenciu s postupným zánikom materskej bunky (spongioformné zmeny, glióza, strata neurónov, neprítomnosť zápalovej reakcie). Za zmenu konformácie PrP na patologický priónový proteín (PrPp) je zodpovedná koincidencia mutagénnych zmien na chromozóme 20. Výrazný vplyv na rozvoj ochorenia majú aj vonkajšie faktory, najmä stres. Preto neoznamovanie tejto skutočnosti niektorým pacientom je relevantné. Existujú 2 teórie vzniku tohto ochorenia. Prvou je templátová teória, podľa ktorej je jedna molekula PrPp predlohou pre vznik druhej. Druhú predstavuje jadrovo-polymerizačný model, podľa ktorého je PrPp termonestabilný, ale vo väzbe s druhým nestabilným PrP vytvára agregáty na jadrách, na ktorých táto zmena prebieha. Rozlišujeme tieto typy CJD: sporadická (výskyt 85 %), geneticky podmienená (10–15 %), iatrogénna (1–2 %) a tzv. nový typ, postihujúci najmä mladších jedincov. Celosvetová incidencia ochorenia je 1 chorý na milión obyvateľov, pričom Slovensko má v tomto prim, predovšetkým v oblastiach Orava – Liptov a Detva – Poltár, kde je tento počet (najmä geneticky podmienenej varianty) podstatne vyšší. Príčina tejto incidencie nie je jednoznačná, jedno z vysvetlení môže byť dovoz španielských oviec kŕmených kostnou múčkou zo španielska počas vlády Márie Terézie, alebo kolonizácia lazov valachmi z Ukrajiny a Rumunska. Medzi hlavné klinické prejavy ochorenia patria progresívne neuropsychické problémy, psychiatrické symptómy, depresia, preludy, apatia, ataxia a demencia. Na rozdiel od Alzheimerovej choroby, ktorá má podobné klinické prejavy, je CJD v postupnej progresii od prvých príznakov, ktoré sa pre inkubačnú dobu trvajúcu aj desaťročia, prejavia až v pokročilom veku s mediánom prežitia maximálne2 roky. Medzi hlavné možnosti skorej detekcie patrí vyšetrenie proteinu 14-3-3 v likvore metódou PCR, detekcia antineurofilamentových fibríl v sére (tzv. SAF fibrili) a biopsia mandlí. Prióny sú veľmi stabilné a ťažko degradovateľné hlavne in vivo. Problémom je aj pomalý priebeh, ako aj prejav klinických symptómov až v pokročilej fáze ochorenia, zväčša po vyčerpaní zásobnej kapacity neurónov. Podávanie antibiotík z radu antimalarík ako tetracyklín, konkrétne doxicyklínu, malo za následok spomalenie priebehu ochorenia. Celkový mechanizmus pôsobenia, ako aj liečba a vývoj medikamentov sú však stále vo výskume. Podľa väčšiny štúdií by sa účinnosť budúcej terapie mala zamerať najmä na blokovanie syntézy, stabilizáciu PrP, potenciovanie zvýšeného odbúravania ako aj inhibíciu PrPp, resp. interferenciu väzby medzi patologickým a normálnym, bežne prítomným PrP.
Nutrice jako základ terapie
L. Daniš, M. Špaček, A. Trunečka, L. Sobotka
Interní oddělení Nemocnice Prostějov, Středomoravská nemocniční a.s., Česká republika
Souhrn: Autoři prezentují doporučení stran nutriční péče u rizikových pacientů a předkládají kazuistiky pacientek, u kterých byla nutriční podpora shledána jako velice důležitá.
Obsah sdělení: Naše prezentace si dává za cíl upozornit na nutnost sledování stavu nutrice, a to zejména u rizikových pacientů, jako jsou onkologičtí pacienti, a poukazuje na rizika spojená se špatným nutričním stavem. Udává základní nutriční parametry a potřeby pacientů vzhledem ke stavu, věku a váze. Uvádí příklady pokrytí nutričních potřeb běžnou stravou u pacienta v septickém stavu. Na závěr uvádí příklad 2 pacientek, u kterých byla po dobu léčby nutrice považována za základ terapie.
Závěry: Nutriční deficit je příliš častý problém a není na něj adekvátně pohlíženo. Pro adekvátní léčbu pacientů je proto nutné na nutrici pomýšlet a ordinovat dle platných doporučení.
Metabolická acidóza – hranice prežitia
S. Daruľová, J. Krivuš, P. Galajda, M. Mokáň
I. interná klinika Jesseniovej LF UK a UN Martin, Slovenská republika
Metabolická acidóza patrí medzi najčastejšie a najvýznamnejšie poruchy acidobázickej rovnováhy s heterogénnou etiológiou a vysokou incidenciou. Výskyt diabetickej ketoacidózy sa pohybuje v rozmedzí 4,6–8/1000 diabetikov ročne a až u 9–14 % pacientov môže mať fatálne následky. Laktátová acidóza sa zvyčajne spája s inými okolnosťami, ako je akútny infarkt myokardu, či liečba metformínom, a jej mortalita presahuje 50 %. Rizikoví sú najmä jedinci s poklesom pH pod 7,0. Ľudský organizmus však niekedy prekvapuje rezervami presahujúcimi predpokladané hranice života. V roku 2001 bol dokumentovaný prípad úspešne zvládnutej metabolickej acidózy s pH 6,38 u 62-ročného muža. Na metabolickej JIS I. internej kliniky JLF UK a UN Martin bolo v období rokov 2004–2013 hospitalizovaných 2 543 pacientov, z ktorých až 19 % bolo liečených na metabolickú acidózu rôznej etiológie. Mortalita pacientov so závažnou metabolickou acidózou s pH < 7,0 bola vysoká, a to 6 %. Štatistiky však netvoria hranice, čo potvrdzuje aj prípad našej pacientky prijatej v ťažkej metabolickej acidóze s pH 6,72.
Cytomegalovírusová infekcia vo vzťahu k novodiagnostikovanému diabetes mellitus po transplantácii obličky
I. Dedinská1, D. Kantárová2, Ľ. Laca1, P. Galajda2, M. Mokáň2
1Chirurgická klinika s transplantačným centrom Jesseniovej LF UK a UN Martin, Slovenská republika
2I. interná klinika Jesseniovej LF UK a UN Martin, Slovenská republika
Úvod: Medzi najdôležitejšie rizikové faktory vzniku novodiagnostikovaného diabetes mellitus po transplantácii (NODAT) patrí typ použitého imunosupresívneho protokolu, vek, obezita a rodinná anamnéza. U väčšiny pacientov sa NODAT prejaví v prvých 6 mesiacoch po transplantácii. Rizikovým faktorom pre replikáciu CMV je predovšetkým imunosupresívna liečba. Na diagnostiku CMV infekcie využívame detekciu CMV DNA polymerázovou reťazovou reakciou (PCR). Patogenéza vzniku NODAT pri CMV infekcii nie je presne definovaná. Predpokladá sa, že CMV infekcia vedie k apoptóze a funkčnej poruche B buniek pankreasu.
Metodika a výsledky: V súbore 210 pacientov po primárnej transplantácii obličky od mŕtveho alebo od žijúceho darcu, ktorí sú sledovaní v Transplantačno-nefrologickej ambulancii Chirurgickej kliniky s transplantačným centrom UN Martin, sme retrospektívne zistili prítomnosť NODAT v priebehu 12 mesiacov od transplantácie obličky. Súbor sme rozdelili na 2 podskupiny – pacientov s NODAT a kontrolnú skupinu (bez vývoja NODAT v sledovanom období).V oboch podskupinách sme počas sledovaných 12 mesiacoch po transplantácii identifikovali pacientov s CMV infekciou (pomocou stanovenia CMV DNA). Štatistickým zhodnotením výsledkov sme v našom súbore identifikovali CMV infekciu ako rizikový faktor vzniku NODAT.
Záver: U pacientov s asymptomatickou CMV infekciou oproti CMV negatívnym pacientom je prítomný až 4-násobne vyšší výskyt NODAT. Profylaxia CMV infekcie pozostáva z rôznych schém podľa zvyklostí transplantačného centra. Napriek finančnej náročnosti profylaxia CMV infekcie významne obmedzuje morbiditu a mortalitu príjemcov.
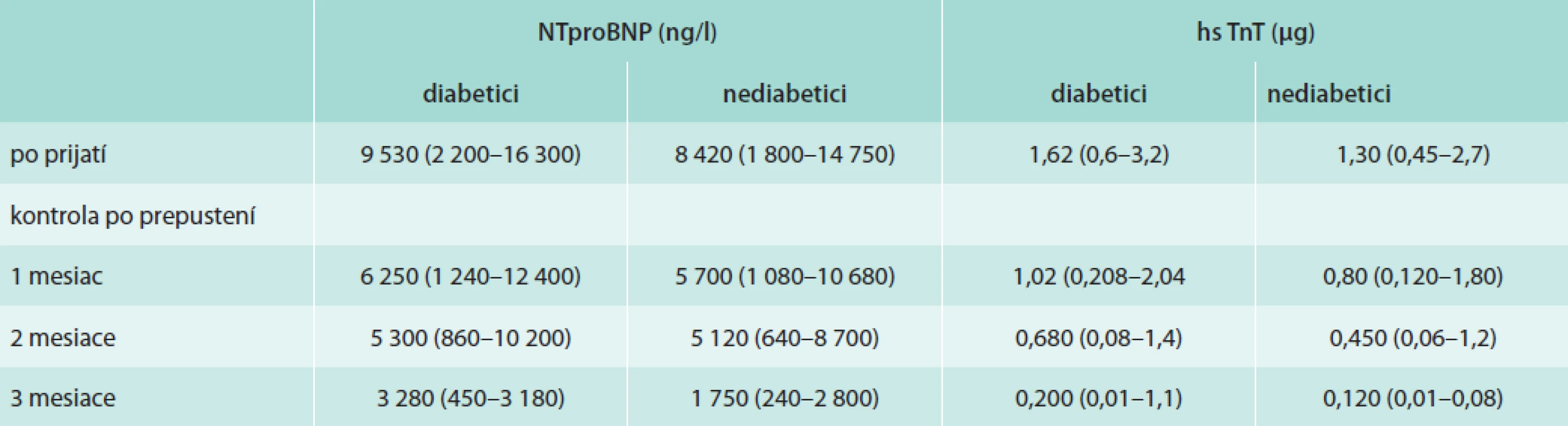
Funkčné a obehové zmeny v obličkách pri pokročilom srdcovom zlyhávaní
E. Demešová1, E. Goncalvesová2, P. Slezák3, P. Ponťuch1
1 IV. interná klinika LF UK a UN Bratislava, Nemocnica Sv. Cyrila a Metoda, Bratislava, Slovenská republika
2 Oddelenie zlyhávania a transplantácie srdca NÚSCH Bratislava, Slovenská republika
3 Ústav simulačného a virtuálneho medicínskeho vzdelávania LF UK Bratislava, Slovenská republika
Ciele: Pacienti s pokročilým srdcovým zlyhaním s redukovanou funkciou obličiek mávajú typický klinický obraz. Cieľom štúdie bolo popísať vzťahy medzi srdcom a renálnymi funkciami a zistiť, či znížená glomerulárna filtrácia je viac ovplyvnená zníženou perfúziou alebo venóznou kongesciou.
Metodika: Prospektívna štúdia s kohortou 101 pacientov s chronickým srdcovým zlyhávaním následne rozdelených na 2 podskupiny. Skupina pacientov s pokročilým chronickým srdcovým zlyhaním na čakacej listine pre ortotopickú transplantáciu srdca a skupina s pľúcnou artériovou hypertenziou. Analyzovali sme vzorky krvi, echokardiografické parametre a parameter pravostrannej srdcovej katetrizácie.
Výsledky: V kompletnom súbore sme našli významnú negatívnu koreláciu medzi ejekčnou frakciou ľavej komory a eGFR (r = 0,214; p = 0,036). Zistili sme významnú koreláciu medzi srdcovým výdajom a renálnym perfúznym tlakom (r = 0,232; p = 0,0225). Nedokázali sme žiadne štatisticky významné korelácie medzi centrálnym venóznym tlakom a hladinou kreatinínu v sére alebo eGFR v žiadnej zo sledovaných skupín. Dokázali sme významnú negatívnu koreláciu medzi TAPSE a sérovým kreatinínom (r = -0,396; p = 0,0008). U pacientov s chronickým srdcovým zlyhaním hodnoty tlaku v pľúcnici (PAP) korelovali s parametrami definujúci mirenálnu hemodynamiku a filtráciu – PAP a renálny perfúzny tlak (r = -0,345; p = 0,002), PAP a sérový kreatinín (r = 0,238; p = 0,041), PAP a eGFR (r = -0,299, p = 0,009).
Záver: V selektovanej skupine pacientov so srdcovým zlyhávaním sme našli parametre funkcie ľavej a pravej komory, ktoré sú hlavnými determinantmi renálnej funkcie. Aktuálny srdcový výdaj alebo tlak v pravej predsieni ako markery renálnej perfúzie neboli asociované s renálnymi funkciami pri pokročilom, ale stabilizovanom srdcovom zlyhávaní u pacientov s minimálnymi extrakardiálnymi komorbiditami.
Aj pneumológia vie využiť ultrasonograf
M. Depešová, I. Kocan, A. Benčová, E. Rozborilová
Klinika pneumológie a ftizeológie Jesseniovej LF UK a UN Martin, Slovenská republika
Úvod: Ultrasonografia hrudníka je moderná neinvazívna diagnostická metóda využívajúca fyzikálne vlastnosti ultrazvuku spočívajúce v prieniku a odraze mechanického vlnenia v rôznych tkanivách. Ultrasonografia je pre svoju biologickú neinvazivitu, vysoké diagnostické rozlíšenie, dostupnosť, opakovateľnosť a dobrú tolerabilitu pacientom jednou z najpraktickejších zobrazovacích techník.
Metodika: Práca je orientovaná ako súbor kazuistík venovaných vyššie uvedenej tematike s poukázaním jednotlivých nozologických jednotiek a ich ultrasonografického obrazu.
Výsledky: V práci autori prezentujú súbor kazuistík zameraných na prezentáciu možností a výhod využitia ultrasonografie v pneumológii. Jedným z prínosov ultrasonografie je možnosť rýchlej diferenciálnej diagnostiky symptómov (napr. bolesti hrudníka, dyspnoe, auskultačný nález, syndróm HDŽ, hmatné rezistencie v oblasti hrudnej steny), možnosť doplniť bežne dostupné zobrazovacie vyšetrenia za účelom diferenciácie tekutiny a pevnej látky, detekcia infiltrácie, krvné zásobenie ložiskových lézií a okolia, sledovanie dynamiky – pohyblivosť bránice atď. Významnou výhodou je aj cielené zobrazenie pri invazívnych výkonoch, ako sú pleurálna punkcia, uzavretá biopsia pohrudnice, transbronchiálna ihlová aspirácia pod kontrolou endobronchiálnej ultrasonografie a rýchla dostupnosť pri akútnych stavoch. V neposlednom rade treba vyzdvihnúť jednu z najväčších predností ultrasonografie, a to neprítomnosť radiačnej záťaže, čo umožňuje vyšetrenie aj u rizikovej populácie pacientov – tehotných a dojčiacich žien.
Záver: Táto moderná metóda sa vyznačuje nielen mnohými výhodami, ale predovšetkým dobrou dostupnosťou a možnosťou opakovaného neinvazívneho vyšetrenia, ktoré sa stáva prioritou vyšetrovacích metód dnešnej doby.
Pažeráková manometria u pacientov s GERD – čo sa môže skrývať za pyrózou?
M. Ďuriček1, P. Bánovčin1, J. Halička3, M. Vorčák2, P. Uhrík1, R. Hyrdel1
1 Interná klinika – gastroenterologická Jesseniovej LF UK a UN Martin, Slovenská republika
2 Rádiologická klinika Jesseniovej LF UK a UN Martin, Slovenská republika
3 Ústav patologickej fyziológie Jesseniovej LF UK Martin, Slovenská republika
Gastroezofágová refluxová choroba (GERD) patrí medzi najčastejšie ochorenia v gastroenterológii a má stúpajúcu incidenciu. Vzniká v dôsledku pôsobenia refluxu žalúdočného obsahu do pažeráka. Typickou manifestáciou je pyróza a bolesť na hrudníku, pomerne časté sú aj extraezofageálne symptómy. V diagnostike ochorenia sa opierame o symptómy, terapeutický test inhibítormi protónovej pumpy (PPI) a endoskopické vyšetrenie. Napriek tomu, že pažeráková manometria nepatrí medzi štandardné diagnostické metódy v diagnostike GERD, v niektorých prípadoch má svoje opodstatnenie. Týka sa hlavne pacientov, u ktorých nedosiahneme adekvátne symptomatické zlepšenie pomocou liečby PPI. Za symptómami GERD sa u pacientov s tzv. PPI refraktérnym GERD môžu skrývať aj nepoznané poruchy motility pažeráka. Autori v príspevku približujú vybrané kazuistiky, u ktorých sa charakteristickými symptómami GERD manifestovalo iné ochorenie. Toto bolo odhalené práve manometrickým vyšetrením. Diskutujú o význame manometrie s vysokým rozlíšením v diferenciálnej diagnostike GERD a jeho príznakov. Poddiagnostikovanie závažných porúch motility môže mať pre pacienta významné negatívne dôsledky, zvlášť v prípade, keď zvažujeme antirefluxnú operáciu ako terapeutickú možnosť. Ako nesprávne indikovaná by viedla k ďalšiemu zhoršeniu kvality života pacienta. Je nutné pamätať na to, že aj za „typickými“ symptómami GERD môže byť skryté ochorenie, ktorého manažment je diametrálne odlišný od manažmentu GERD.
Paraneoplastické tváře tymomu
O. Fischer, J. Kultan, I. Grygárková, V. Kolek
Klinika plicních nemocí a tuberkulózy LF UP a FN Olomouc, Česká republika
Tymom je vzácný epiteliální nádor, tvořící 0,2–1 % všech primárních tumorů mediastina. Jeho výskyt stoupá s věkem až k 6. dekádě. Může být zachycen náhodně, s rostoucí velikostí pak stoupá výskyt lokálních mechanických příznaků jako kašel, bolest na hrudi, paréza n. recurrens nebo syndrom horní duté žíly. Klinicky je významný poměrně častým výskytem pestrých paraneoplastických příznaků, z nichž nejznámější je myastenia gravis. V našem souboru jsme analyzovali 18 osob, u kterých byl na naší klinice v letech 2008–2014 diagnostikován histologicky tymom nebo tymický karcinom. Zaměřili jsme se na výskyt paraneoplastických a klinických příznaků, které mohou být často prvním elementem vedoucím ke správné diagnóze. Myastenie byla zachycena v 16 % případů (n = 3). Dále byla zachycena aplastická anémie, systémová onemocnění pojiva, hyperkalcemie a sporná koincidence se sarkoidózou a tyreoiditidou. Nejzávažnějším projevem byla agranulocytóza s fatální aspergilovou invazivní pneumonií. Ovlivnění těchto příznaků má význam jak pro celkovou prognózu nemocných, tak i pro kvalitu života.
Infekce jaterní cysty u pacienta s autozomálně dominantní polycystickou chorobou ledvin (ADPKD)
M. Holánek1, T. Pokrivčák2, K. Ševela1, D. Krusová1, J. Svojanovský1, M. Souček1
1 II. interní klinika LF MU a FN u sv. Anny Brno, Česká republika
2 Klinika komplexní onkologické péče LF MU a MOÚ Brno, Česká republika
Autozomálně dominantní polycystická choroba ledvin je jedním z nejčastějších dědičných onemocnění s potenciálem ohrožovat pacienta na životě, vyjádřeno čísly připadá jeden jedinec s ADPKD na 400–1000 živě narozených dětí. Jaterní cysty patří mezi nejčastější extrarenální manifestace ADPKD a jejich prevalence se u pacientů s tímto onemocněním pohybuje mezi 75–90 %. Mezi nejčastější akutní komplikace cyst patří krvácení a jejich infekce, přičemž výskyt infekcí cyst jaterních v porovnání s infekcemi cyst renálních je poměrně raritní. Přes nižší výskyt infekčních komplikací u jaterních cyst zůstává faktem, že jejich průběh je v porovnání s infekcemi cyst renálních nezřídka více komplikovaný, vyžaduje delší hospitalizaci, delší dobu podávání antibiotické terapie a jsou zatíženy vyšší morbiditou i mortalitou. V této kazuistice je popsán případ pacienta s ADPKD, u kterého došlo v terénu chronické renální insuficience transplantovaného štěpu k rozvoji sepse. Během následného pátrání po zdroji sepse byla nalezena jaterní cysta se zahuštěným obsahem, bylo vysloveno podezření na zánětlivě komplikovanou cystu, a tedy potencionální zdroj nynějších infekčních komplikací. Vzhledem ke klinickému horšení pacienta při zavedené širokospektré empirické antibiotické terapii a nutnosti definitivně identifikovat origo septického stavu byla provedena punkce suspektní jaterní cysty pod ultrasonografickou kontrolou (UZ) s aspirací jejího obsahu. Následný kultivační záchyt Klebsiella pneumoniae z aspirátu korelující s předchozími záchyty v hemokulturách identifikuje jednoznačně původce sepse. V rámci kombinované terapie byla zvolena cílená antibiotická terapie s optimálním průnikem do jaterní cysty a byla provedena drenáž cysty s promptním odezněním klinických a laboratorních známek sepse. V současné době je pacient již téměř rok bez recidivy infekce jaterní cysty, a to při absenci jakékoli profylaktické antibiotické terapie.
Syndróm karpálneho tunela a tyreoidálna dysfunkcia
D. Holováčová, M. Kužma, K. Brázdilová, J. Payer
V. interná klinika LF UK a UN Bratislava, Slovenská republika
Úvod: Syndróm karpálneho tunela (SKT) je najčastejšie diagnostikovanou kompresívnou neuropatiou pri tyreoidálnej dysfunkcii, ktorá má charakteristické rysy pri ultrazvukovom vyšetrení pomocou vysokofrekvenčnej sondy.
Cieľ: Diagnostikovať SKT a posúdiť jeho závažnosť u pacientov s tyreoidálnou dysfunkciou pomocou ultrazvuku s vysokým rozlíšením.
Metódy: Komparatívna štúdia, v ktorej sme u pacientov s novodiagnostikovanou, autoimunitne podmienenou hypotyreózou a hypertyreózou vyšetrili plochu priečneho rezu n. medianus v mieste jeho vstupu do karpálneho tunela (Cross Sectional Area – CSA), čo sme porovnali so súborom zdravých jedincov. Pacienti boli klinicky hodnotení pomocou Medical Research Council (MRC) stupnice pre svalovú silu. Taktiež boli hodnotené senzitívne a motorické príznaky, provokačné manévre a biochemické údaje. Rozdiel medzi skupinami bol štatisticky vyhodnotený pomocou nepárového t-testu.
Výsledky: Do štúdie bolo zaradených 35 pacientov s hypotyreózou (priemerný vek 54,5 rokov, 12 mužov/23 žien, priemerný BMI 24,09 kg/m2, TSH 24,764 mU/l, fT4 12,273 pmol/l) a 20 pacientov s hypertyreózou (priemerný vek 50,2 rokov, 5 mužov/15 žien, priemerný BMI 22,66 kg/m2, TSH 0,0413 mU/l, fT4 36,118 pmol/l). Kontrolná skupina pozostávala z 24 jedincov (priemerný vek 48,54 rokov, 13 mužov/11 žien, BMI 25,00 kg/m2, TSH 1,54 mU/l, fT4 15,58 pmol/l). CSA bola významne vyššia u pacientov s hypotyreózou (priemer 0,088 cm2) v porovnaní s kontrolami (priemer 0,071 cm2, p = 0,002). U 3 pacientov s hypotyreózou bolo patologické zvýšenie CSA (priemer 0,13 cm2, 7,8 %) sprevádzané symptomatológiou.
Záver: Naše výsledky dokumentujú výskyt subklinických a klinických foriem SKT u pacientov s primárnou hypotyreózou. Pri náleze SKT je potrebné vylúčiť prítomnosť hypotyreózy. Vyšetrenie n. medianus a meranie jeho priečneho prierezu pomocou vysokofrekvenčného ultrasonografu by mohlo byť považované za alternatívnu modalitu pre hodnotenie SKT a je vhodnou metódou k dlhodobému sledovaniu pacientov s tyroidálnou dysfunkciou.
Takayasuova arteritída – bezpulzová choroba?
S. Horná, S. Daruľová, M. Mokáň
I. interná klinika Jessenovej LF UK a UN Martin, Slovenská republika
Bezpulzová choroba, syndróm aortového oblúka, arteritída mladých žien je len zlomok z početných označení Takayasuovej arteritídy. Táto primárna systémová vaskulitída neznámej etiológie sa najčastejšie vyskytuje u žien vo veku 25–40 rokov. Ide o pomerne zriedkavé ochorenie s incidenciou približne 1,2 prípadu na milión obyvateľov za rok v Európe. Na Slovensku sa uvádza výskyt 10–15 nových prípadov za rok. Klinický priebeh ochorenia zahŕňa zápalové a okluzívne štádium, pričom nemožno presne stanoviť časový interval jednotlivých štádií. U postihnutých pacientov dochádza k vývoju rôznych komplikácií ako vymiznutie periférnych pulzácií na končatinách, ischemických alebo hemoragických cievnych príhod, známky pľúcnej a renovaskulárnej hypertenzie. Priebeh tohto ochorenia však môže byť značne heterogénny a atypický, čo napriek dôslednému vyšetrovaniu môže viesť k významnému predĺženiu diagnostického procesu. Dôkazom je aj prípad 65-ročnej pacientky hospitalizovanej na našej klinike pre horúčku neznámej etiológie bez vývoja ďalšej symptomatiky. U pacientky sme vylúčili zápalovú etiológiu a neoproces, opakovane sme vyšetrili panel orgánových protilátok, avšak vždy s negatívnym nálezom.
Subakútna infekčná endokarditída – ako sa nám to podarilo
N. Hučková1, M. Kozlovský2, A. Komorníková1, V. Hricák2
1 II. interná klinika LF UK UN Bratislava, Slovenská republika
2 Oddelenie akútnej kardiológie NÚSCH Bratislava, Slovenská republika
Infekčná endokarditída (IE) je choroba, ktorej výskyt a úmrtnosť sa neznížili za posledných 30 rokov. Incidencia IE je rôzna v jednotlivých krajinách, pohybuje sa okolo 3–10/100 000 osôb/rok. Aj napriek veľkým pokrokom v diagnostike a liečbe má ochorenie stále zlú prognózu s vysokou úmrtnosťou. Ide o komplikované ochorenie, ktoré sa prejavuje v mnohých formách, v závislosti od počiatočných klinických prejavov, základného srdcového ochorenia, mikrobiologického pôvodcu, (ne)prítomnosti komplikácií a základnej charakteristiky pacienta. Preto si vyžaduje komplexný prístup, zahŕňajúci nielen kardiológa, ale tiež lekára prvého kontaktu, chirurga, infektológa a ďalších špecialistov. V našom prípade išlo o 55-ročného pacienta, bez predošlého kardiálneho ochorenia. V predchorobí 3-mesačná anamnéza interminetných febrilít pri suspektnej borelióze, opakovane preliečený klaritromycínom. Pri prvej návšteve kardiológa pacient dyspnoický, neschopný samostatnej chôdze, nechutenstvo, chudnutie, anemizácia, anasarka. Echokardiografické vyšetrenie dokázalo prítomnosť vegetácií na deštruovanej aortálnej chlopni. Pacient odmietol hospitalizáciu. Zahájená perorálna liečba dvojkombináciou antibiotík a srdcového zlyhávania. Po 6 týždňoch liečby pozorovaný ústup zápalovej aktivity, ale progresia obehovej nedostatočnosti. Náhrada aortálnej chlopne a implantácia externého trvalého defibrilátora vrátila pacientovi plnohodnotný život.
Akútna pľúcna embolizácia s mobilným trombom v pravom srdci – keď je trombolýza kontraindikovaná a antikoagulácia nestačí?
L. Jacková1, K. Abu Zaid1, V. Rodák1, T. Lopuchovský2, H. Wagnerová1, M. Džugan3, D. Pella1
1I. interná klinika LF UPJŠ a UNL. Pasteura Košice, Slovenská republika
2Klinika srdcovej chirurgie LF UPJŠ LF a VÚSCH, a.s., Košice, Slovenská republika
3I. neurochirurgická klinika LF UPJŠ LF a UNL. Pasteura Košice, Slovenská republika
Pľúcna embólia (PE) predstavuje nezanedbateľný medzinárodný zdravotnícky problém. Mortalita neliečenej PE je približne 30 %, ale adekvátnou liečbou sa dá zredukovať na 2–8 %. Prognózu možno zväčša ovplyvniť v akútnej alebo postakútnej fáze. V akútnom štádiu môže prvý atak končiť buď fatálne, alebo prebehne s viac či menej závažnými následkami, respektíve aj úplne asymptomaticky. Prognostický význam mobilného trombu v pravom srdci zostáva naďalej neozrejmený. V najväčších štúdiách boli fatálne následky uvedené až u 35–42 % týchto pacientov. V kazuistike popisujeme prípad 60-ročného pacienta hospitalizovaného na neurochirurgickej klinike, u ktorého došlo na 4. deň po operácii intrakraniálneho meningeómu k náhlemu zhoršeniu stavu – presynkope s progresiou kľudového dyspnoe a rozvojom respiračnej insuficiencie. Objektívne bol pacient hemodynamicky nestabilný, na základe laboratórneho aj EKG obrazu sme suponovali akútnu plúcnu embolizáciu. Doplnené echokardiografické vyšetrenie potvrdilo dysfunkciu pravej komory a mobilný trombus v pravej predsieni. Vzhľadom na absolútnu kontraindikáciu trombolýzy bol konzultovaný VÚSCH ohľadom zváženia chirurgického riešenia. Následne bola realizovaná emergentná embolektómia a. pulmonalis a pravostranných oddielov srdca. Uvedenou kazuistikou sme chceli poukázať na včasnú diagnostiku pľúcnej embolizácie s vysokým rizikom, ale predovšetkým vďaka dobrej dostupnosti vysokošpecializovaného kardiochirurgického pracoviska aj na včasnú chirurgickú intervenciu. Pre kontraindikáciu trombolýzy kvôli vysokému riziku intrakraniálnej hemorágie by konzervatívna antikoagulačná liečba predstavovala pravdepodobne podstatne nižší benefit a horšiu prognózu pre pacienta.
Vplyv ivabradínu na funkciu endotelu u pacientov so stabilnou anginou pectoris (stanovenie pomocou prístroja Endo-PAT 2000)
L. Jedličková, L. Merkovská, L. Jacková, J. Fedačko, B. Nováková, D. Pella
I. interná klinika LF UPJŠ a UN L. Pasteura Košice, Slovenská republika
Stabilná angina pectoris je najčastejším symptómom či formou ischemickej choroby srdca. Ukazuje sa, že v jej patofyziológii hrá významnú úlohu aj zvýšená srdcová frekvencia, ktorá sa podieľa na rozvoji endotelovej dysfunkcie ako predstupňa aterosklerózy. Vývojom ivabradínu, liečiva selektívne a špecificky pôsobiaceho na If kanál v oblasti sínusového uzla, sa otvorili nové možnosti v jej manažmente. V súčasnosti je indikovaný ako liečivo druhej voľby pre pacientov, u ktorých je liečba betablokátormi nevhodná, alebo nepostačujúca z hľadiska dosiahnutia adekvátnej srdcovej frekvencie. Do nášho sledovania boli zaradení pacienti so stabilnou anginou pectoris, ktorí boli liečení podľa aktuálne platných odporúčaní, s pokojovou srdcovou frekvenciou nad 70/min, verifikovanou štandardným 12-zvodovým EKG záznamom, doteraz neliečení ivabradínom, bez kontraindikácie na takúto liečbu, neindikovaní na invazívne vyšetrenie, resp. intervenčnú liečbu. Endotelovú funkciu pred zahájením liečby ivabradínom (2 × 5 mg denne) a po 3 mesiacoch terapie sme posudzovali pomocou prístroja Endo-PAT2000 (Itamar medical Ltd. Caesarea, Israel), neinvazívnou metodikou PAT (Peripheral Arterial Tone), čiže meraním periférneho arteriálneho napätia pomocou špeciálnych modifikovaných sond založených na pletyzmografickom princípe. PAT signál je založený na meraní zmien pulzatilného volumu krvi stanoveným na končekoch prstov. Stanovovali sme index reaktívnej hyperémie (RHI) – parameter endotelovej funkcie, augmentačný index (AI) – parameter arteriálnej tuhosti. Hodnotili sme vplyv liečby ivabradínom na tieto parametre.
Podporené grantom VEGA č. 1/0858/11.
Vliv katetrizační renální denervace na systém renin-angiotenzin-aldosteron u pacientů s rezistentní arteriální hypertenzí
M. Kamasová, J. Václavík, M. Táborský, D. Richter, E. Kociánová, D. Vindiš
I. interní klinika – kardiologická LF UP a FN Olomouc, Česká republika
Cíl: Renální denervace je invazivní metoda léčby pacientů s rezistentní hypertenzí. Cílem naší práce bylo zhodnotit vliv katetrizační renální denervace (RD) na systém renin-angiotenzin-aldosteron (RAS) a hodnoty krevního tlaku (TK) u pacientů s rezistentní arteriální hypertenzí.
Soubor a metodika: 27 pacientů (16 mužů) s rezistentní hypertenzí, průměrného věku 62,9 ± 8,7 let, podstoupilo v období července roku 2011 až květen roku 2013 katetrizační renální denervaci. U pacientů byly vstupně a 6 měsíců po RDN měřeny hodnoty TK v ordinaci a při 24hodinovém ambulantním monitorování (ABPM) a také vyšetřována plazmatická reninová aktivita a hladina aldosteronu.
Výsledky: Průměrné hodnoty TK byly před RD 166,8 ± 19,2/99,4 ± 15,2 mm Hg, průměrné hodnoty TK při ABPM 147,5 ± 16/79,6 ± 11,4 mm Hg. Vstupní hodnota plazmatického aldosteronu byla 163,8 ± 135,4 ng/l, PRA 1,5 ± 2,4 µg/l/hod, průměrný poměr aldosteron/PRA (aldosterone-renin ratio – ARR) byl 70,3 ± 118,2. Za 6 měsíců po renální denervaci došlo ke statisticky významnému poklesu TK v ordinaci o 23,8 ± 23/11 ± 13,2 mm Hg (p < 0,001) a TK při ABPM o 7,6 ± 9,1/3,1 ± 6,1 mm Hg (p < 0,005 pro systolický TK a p < 0,014 pro diastolický TK). Dále došlo k statisticky významnému poklesu hladiny aldosteronu o 55,4 ± 101,9 ng/l (p = 0,026). Hodnoty PRA (vzestup o 0,7 ± 4,8 µg/l/hod, p = 0,378) a ARR (pokles o 27,3 ± 112,0, p = 0,681) nebyly RDN významně ovlivněny.
Závěr: Katetrizační renální denervace vedla k statisticky významnému snížení hladiny aldosteronu a poklesu krevního tlaku jak v ordinaci, tak při ABPM.
Syndróm zlomeného srdca u pacientky s ulceróznou kolitidou
V. Konečný1, J. Gregar1, K. Aiglová1, M. Hutyra2, P. Zbořil3, V. Procházka1
1II. interní klinika – gastroenterologická a hepatologická LF UP a FN Olomouc, Česká republika
2 I. interní klinika – kardiologická LF UP a FN Olomouc, Česká republika
3 I. chirurgická klinika LF UP a FN Olomouc, Česká republika
Tako-tsubo kardiomyopatia je vzácna reverzibilná kardiomyopatia (KMP). Charakterizuje ju tranzientná ľavostranná ventrikulárna dysfunkcia, EKG abnormality a minimálne zvýšenie kardiošpecifických enzýmov. Najčastejšie prebieha pod obrazom klasického akútneho koronárneho syndrómu (AKS), avšak bez uzáveru koronárnych ciev. Za rizikové faktory KMP sa považujú predovšetkým stres, intrakraniálna trauma, krvácanie, cievna mozgová príhoda, otravy a operácie. Častejšie postihuje ženy v postmenopauzálnom období života. Prognóza ochorenia je obvykle veľmi dobrá, u 1/3 pacientov dôjde k spontánnej úprave funkcie ľavej komory do 1 týždňa. Kazuistika popisuje prípad pacientky s anamnézou ulceróznej kolitídy s mnohopočetnými extraintestinálnymi príznakmi. Základné ochorenie je už od jeho začiatku charakterizované ťažkým priebehom s častými relapsami. Pre jednu z komplikácií kolitídy, rektovaginálnu fistulu, je pacientka opakovane chirurgicky revidovaná, antibioticky preliečená, avšak len s parciálnym efektom. Pri jednom z relapsov sa stav komplikuje rozvojom akútnej koronárnej príhody s poklesom ejekčnej frakcie a nutnosťou vazopresorickej podpory. Koronoragrafia nedetekuje patologický nález na koronárnych cievach. Asi po mesiaci zaznamenávame spontánnu úpravu funkcie ľavej komory s normálnou hodnotou ejekčnej frakcie. Stav uzatvárame ako stresovú tako-tsubo kardiomyopatiu vyprovokovanú relapsom ulceróznej kolitídy u pacientky v chronickej sepse. Prípad poukazuje na fakt, že aj chronické črevné zápalové ochorenia s ich komplikáciami môžu aj u pacienta bez kardiovaskulárnej záťaže viesť k AKS.
Analýza súboru pacientov s neuroendokrinným tumorom gastrointestinálneho traktu
M. Kováčová, S. Kiňová
I. interná klinika LF UK a UN Bratislava, Slovenská republika
Neuroendokrinné tumory sa najčastejšie nachádzajú v gastrointestinálnom trakte, avšak môžu sa vyskytovať aj v iných lokalitách ako napr. pľúca, pankreas a týmus. V posledných desaťročiach došlo podľa niektorých údajov k dramatickému nárastu incidencie týchto tumorov. Napríklad v Spojených štátoch amerických vzrástla incidencia z 1,09 na 5,25 prípadov na 100 000 obyvateľov v rokoch 1973–2004. Dobre diferencované tumory často vyvolávajú len nešpecifické príznaky, čo spôsobuje oddialenie diagnózy o 5–7 rokov. Polovica pacientov má už v čase stanovenia diagnózy regionálne alebo vzdialené metastázy. V našej štúdii sme analyzovali súbor pacientov sledovaných na endokrinologickej ambulancii I. internej kliniky LF UK a UN Bratislava, ktorí spĺňali zaraďovacie kritériá: histologicky potvrdený dobre diferencovaný, nízko (G1) alebo stredne malígny (G2) neuroendokrinný tumor gastrointestinálneho traktu. Uvedené podmienky splnilo a zaradených do štúdie bolo 97 pacientov. Identifikovali sme nasledované rizikové faktory pre celkovú mortalitu: pečeňové metastázy, hnačky, flush, lokalizácia primárneho tumoru v tenkom čreve, vysoké hodnoty CgA a 5-HIAA v čase stanovenia diagnózy, liečba somatostatínovými analógmi. Ako pozitívny prognostický faktor sme identifikovali chirurgickú liečbu.
Kombinovaná imunosupresívna terapia, kortikoidy a menopauza majú signifikantný vplyv na minerálnu kostnú denzitu u IBD pacientov – prospektívna štúdia
A. Krajčovičová, T. Hlavatý, Z. Killinger, E. Míznerova, J. Tóth, J. Letkovský, D. Čierny, T. Koller, Z. Zelinková, M. Huorka, J. Payer
V. interná klinika LF UK a UN Bratislava, Slovenská republika
Úvod: U IBD pacientov je pozorovaná vysoká prevalencia osteoporózy a osteopénie. Efektivita odporučenej suplementácie vitamínom D (VD) a vápnikom (Ca) ako aj vplyv kortikoidov a imunosupresívnej terapie na kostnú denzitu (BMD) u IBD pacientov nie sú spoľahlivo preukázané.
Ciele a metódy: Cieľom bolo analyzovať efekt VD/Ca, CS a IS terapie na BMD u IBD pacientov. Kohorta pozostávala z 52 IBD pacientov. BMD bola stanovená pomocou DXA na úrovni lumbálnej chrbtice na začiatku štúdie a následne v 2-ročných intervaloch. Vypočítali sme priemernú zmenu BMDL za rok (∆BMDL/rok) a analyzovali vplyv klinických faktorov, sprievodnej medikácie a VD/Ca suplementácie.
Výsledky: Priemerná východisková BMDL bola 0,964 ± 0,113 g/cm2. Signifikantné zlepšenie BMDL sme pozorovali u 26/52 pacientov, žiadnu zmenu u 17/52 a zhoršenie u 9/52. Multivariantnou analýzou sme pozorovali pozitívny vplyv kombinovanej imunosupresívnej terapie (COMBO) a negatívny vplyv CS a menopauzy na ∆BMDL/rok. U pacientov bez IS ∆BMDL/rok bola -0,001 ± 0,010 g/cm2/rok, u pacientov na AZA -0,001 ± 0,013 g/cm2/rok, na anti-TNFα 0,003 ± 0,006 g/cm2/rok a na COMBO 0,027 ± 0,004 g/cm2/rok; p < 0,05 COMBO vs ktorákoľvek iná podskupina. ∆BMDL/rok u pacientov na CS terapii bola -0,031 ± 0,012 g/cm2/rok vs pacienti bez CS terapie 0,013 ± 0,004 g/cm2/rok; p < 0,001. Nezaznamenali sme žiadny vplyv VD/Ca suplementácie na ∆BMDL.
Záver: V realizovanej štúdii na populácii IBD pacientov bola BMD pozitívne ovplyvnená kombinovanou imunosupresívnou/anti-TNFα terapiou a negatívne ovplyvnená kortikoidmi a menopauzou. Nezaznamenali sme žiadny efekt suplementácie vitamínom D a vápnikom v odporučených dávkach.
Naše skúsenosti s diagnostikou lyzozómových ochorení
V. Kramarová1, S. Mattošová1, J. Chandoga1, P. Jungová1, A. Uhrinová2, A. Hlavatá3
1 Ústav lekárskej biológie, genetiky a klinickej genetiky LF UK a UN Bratislava, Slovenská republika
2 II. interná klinika LF UK a UN Bratislava, Slovenská republika
3II. detská klinika DFNsP Bratislava, Slovenská republika
Lyzozómové ochorenia (lysosomal storage diseases – LSD) sú zapríčinené deficienciou jednotlivých lyzozómových hydroláz a následnou akumuláciou nedegradovaných substrátov v dôsledku čoho dochádza k ďalším sekundárnym zmenám a poškodeniu funkcie orgánov. Doteraz bolo popísaných v tejto skupine okolo 50 ochorení. Pre tieto ochorenia je charakteristická veľká klinická variabilita s miernymi až závažnými prejavmi, ochorenia sú spravidla progresívne. Frekvencia LSD varíruje medzi populáciami od 7,6 do 25 : 100 000. S výnimkou Fabryho choroby, mukopolysacharidózy II, Danonovej choroby je dedičnosť LSD autozómovo recesívna. Ochorenia lyzozómového kompartmentu sú rozdelené do 4 skupín: mukopolysacharidózy, oligosacharidózy, glykogenózy a lipidózy. V prednáške prezentujeme naše skúsenosti s diagnostikou LSD. V roku 1997 bola zahájená diagnostika vybraných LSD prostredníctvom stanovenia enzýmových aktivít v izolovaných leukocytoch, v CLG FN v Bratislave. Dovtedy realizoval enzýmovú diagnostiku LSD Ústav dedičných metabolických porúch v Prahe. V súčasnosti zabezpečuje ÚLBG a KG enzýmovú diagnostiku 19 chorôb zo skupiny LSD. Od roku 2009 sa postupne rozšírila ponuka vyšetrení o molekulovo-genetickú diagnostiku m. Gaucher (gén GBA), Pompe (gén GAA) a Fabry (gén GLA), MPS I (gén IDUA), MPS IIIA (gén SGSH). Pre potreby skríningu lyzozómových ochorení ako i monitorovania efektívnosti ERT u pacientov s Gaucherovou chorobou stanovujeme aktivitu enzýmu chitotriozidázy (CHTT) v sére. V rámci molekulovo-genetickej diagnostiky vyšetrujeme duplikáciu 24 bp (dup24) v exóne 10 génu pre CHTT, ktorá v homozygotnom stave spôsobí výrazný deficit aktivity enzýmu. Realizujeme skríningové vyšetrenie Pompeho choroby zo suchej kvapky krvi. Dovedna bolo v ÚLBG a KG diagnostikovaných 45 pacientov s LSD, najväčšiu skupinu tvoria pacienti s Gaucherovou chorobou (12). Ďalšie potvrdené diagnózy: Pompeho choroba (10), Fabryho choroba (6), MPS I (3), MPS III (7), MPS VI (2) MLD (1), GM1 gangliozidóza (2), α-manozidóza (2).
Ovlivní chronicky aktivní průběh NSZ kostní metabolizmus těchto pacientů?
L. Kučírková, H. Dujsíková, V. Zbořil, L. Prokopová
Interní gastroenterologická klinika LF MU a FN Brno, pracoviště Bohunice, Česká republika
Úvod: Pacienti s Crohnovou chorobou a ulcerózní kolitidou patří do skupiny pacientů s vyšším rizikem výskytu kostní demineralizace. Na snížení kostní hmoty se podílí dlouhodobá kortikoterapie, malabsorpce, kouření, ale také protrahovaná zánětlivá aktivita s vysokou hladinou prozánětlivých cytokinů.
Soubor: Sledovali jsme 87 pacientů s histologicky verifikovanou CD nebo UC. Pacienty jsme rozdělili do 3 skupin: skupina slizniční zhojení, bez kortikoterapie, skupina slizniční zhojení + terapie GCS, skupina bez slizničního zhojení – chronicky aktivní průběh, bez kortikoterapie. U všech pacientů byly stanoveny hodnoty sérového Ca, P, Mg, vitamin D, odpady Ca, P, Mg do moči/24 hod a provedena denzitometrie s měřením BMD v oblasti kyčle a páteře.
Výsledky: Ve skupině pacientů se slizničním zhojením jsme zaznamenali osteopenii v 11 %, osteoporóza zachycena nebyla. Pacienti s dlouhodobou kortikoterapií měli osteopenii ve 30 %, osteoporózu nikoliv. Ve vzorku pacientů s chronickou aktivitou byla zachycena demineralizace u 62 % vyšetřených. Z toho 77 % tvořila osteopenie, 31 % osteoporóza.
Závěr: Podařilo se prokázat negativní vliv protrahované zánětlivé aktivity na kostní metabolizmus pacientů s NSZ. Tento závěr lze vysvětlit zvýšením sérových hladin prozánětlivých cytokinů, které přes systém OPG/RANKL/RANK podporují kostní demineralizaci. U této rizikové skupiny pacientů je vhodné zvážit substituci vitaminu D a kalcia.
Inhibitory tyrozinkináz – naděje pro nemocné s refrakterní formou rekurentní respirační papilomatózy?
J. Kultan1, V. Kolek1, M. Hajdúch2, J. Drábek2, T. Tichý3, R. Tachezy4
1 Klinika plicních nemocí a tuberkulózy LF UP a FN Olomouc, Česká republika
2 Laboratoř experimentální medicíny LF UP a FN Olomouc, Česká republika
3 Ústav patologické anatomie LF UP a FN Olomouc, Česká republika
4 Národní referenční laboratoř pro papilomaviry, Oddělení experimentální virologie Ústavu hematologie a krevní transfuze Praha, Česká republika
Rekurentní respirační papilomatóza je vzácné onemocnění způsobené infekcí sliznice dýchacích cest lidskými papilomaviry, nejčastěji typy HPV 6 a HPV 11. Papilomy jsou obvykle lokalizovány v oblasti hrtanu, vzácněji mohou být postiženy i distálnější části dýchacích cest (průdušnice, bronchy a plicní parenchym). Léčba je nezřídka obtížná, uplatňují se jednak metody mechanického odstranění papilomů (bronchoskopie s použitím laseru, mikrochirurgie), tak i podání farmakoterapeutik. V prezentaci dokumentujeme regresi papilomatózy v oblasti laryngu, trachey a plicního parenchymu po nasazení gefitinibu (inhibitoru receptoru pro endoteliální růstový faktor) u dospělé pacientky s progredující formou nemoci. K podání gefitinibu jsme přistoupili po selhání jiných farmakologických modalit (antivirotika, imunomodulancia). Jednoznačným úspěchem je skutečnost, že od nasazení této léčby došlo k vymizení papilomů a již nebyla nutná laserová intervence k odstranění papilomů obturujících dýchací cesty. Dle literárních údajů jde o první případ úspěšné léčby pomocí gefitinibu u dospělého s progredující formou rekurentní respirační papilomatózy.
Vzostup trabekulárneho kostného skóre ako markera kvality kosti po 2 rokoch terapie rastovým hormónom u pacientov s hypopituitarizmom
M. Kužma1, P. Vaňuga2, Z. Killinger1, J. Payer1
1V. interná klinika LF UK a UN Bratislava, Slovenská republika
2 Národný endokrinologický a diabetologický ústav Ľubochňa, Slovenská republika
Úvod: Deficit rastového hormónu (RH) v dospelosti je asociovaný s redukovanou kostnou denzitou (BMD). BMD ako kvantitatívny ukazovateľ neodzrkadľuje dostatočne skutočný kostný status. V poslednej dobe sa do popredia dostáva stanovenie kvality kosti ako hlavného faktora, ktorý determinuje kostnú silu, uplatňuje sa v predikcii fraktúr a odráža efekt liečby. Metódou, prostredníctvom ktorej sa dá stanoviť kostná mikroarchitektúra L-chrbtice, je trabekulárne kostné skóre (TBS).
Cieľ: Analýza efektu liečby rekombinantným RH na TBS u pacientov s deficitom RH v dospelosti a jej porovnanie s efektom na BMD a kostné markery.
Metódy: Retrospektívna štúdia pacientov s deficitom RH v dospelosti liečených 2 roky ľudským rekombinantným RH. Dávka RH bola titrovaná na základe hodnôt inzulínu podobného rastového faktora 1 (IGF1). TBS, BMD L-chrbtice a kostné markery (CTx a osteokalcín) sme stanovovali na začiatku, po roku a 2 rokoch terapie RH. Na vyhodnotenie TBS sme použili software TBS iNsight.
Výsledky: Celkovo bolo analyzovaných 86 pacientov (priemerný vek 34,3 rokov, 48 mužov a 38 žien), najčastejšie s postoperačným deficitom RH (N = 46). BMD L-chrbtice počas 2 rokov stúpla o takmer 14 % (p = 0,001). TBS stúplo po roku liečby o 2,3 % (p = 0,035), po 2 rokoch o 3,1 % (p = 0,002). Osteokalcín po 2 rokoch stúpol o 74 % (p = 0,001). CTx po 1 roku stúpol o 94 % (p = 0,001), po roku začal postupne klesať o 11,6 % (p = 0,024). V súbore sme potvrdili pozitívnu koreláciu BMD a TBS na začiatku (R = 0,321, p = 0,038) a na konci sledovaného obdobia (R = 0,35; p = 0,005).
Záver: Substitúcia RH viedla k vzostupu kostnej masy a TBS so zmenami kostných markerov v prospech kostnej formácie, potvrdili sme pozitívny vzťah TBS a BMD. Naše výsledky poukazujú na nutnosť zapojenia oboch metodík k posúdeniu kostného statusu pacientov s deficitom ako aj RH ale aj ďalšími formami sekundárnej osteoporózy.
Hypofosfatémia ako príčina imobilizačného syndrómu u mladej pacientky
G. Kvokačková, A. Galovičová
I. interná klinika LF UPJŠ a UN L. Pasteura Košice, Slovenská republika
Hypofosfatémia – zníženie sérového fosforu pod 0,8 mmol/l, vzniká v dôsledku presunu fosfátov z extracelulárneho priestoru do buniek, ich zníženej črevnej absorpcie alebo zvýšenej renálnej exkrécie. Často sa vyskytuje u alkoholikov, pacientov v sepse alebo po traumách. Klinické príznaky sa objavujú pri poklese pod 0,3 mmol/l a patria medzi ne nervovo-svalové príznaky (slabosť, parestézie, encefalopatia, tras, poruchy svalovej koordinácie, parézy, rabdomyolýzy, poruchy artikulácie), kostné (osteomalácie, bolesti kostí), metabolické (hypoxia, laktátová acidóza), bunkové (skrátené prežívanie krvných elementov, hemolýza). Terapia spočíva v identifikácii a kauzálnom riešení príčiny, ktorá hypofosfatémiu vyvolala, a súčasne v substitučnej liečbe. Kazuistika popisuje prípad pacientky hospitalizovanej na internej klinike pre akútnu alkoholovú hepatitídu. Ide o pacientku bez doterajšieho interného predchorobia, so závažným abúzom alkoholu. Počas hospitalizácie je podávaná komplexná hepatoprotektívna a symptomatická liečba, ktorou dosahujeme postupné zlepšenie klinického stavu aj laboratórnych parametrov. U pacientky sa objavujú parestézie najskôr dolných končatín, neskôr celého tela, ktoré pripisujeme toxometabolickej polyneuropatii. Uvedené ťažkosti však progredujú až do porúch hybnosti, absolútnej neschopnosti pohybu, chôdze a k úplnej imobilizácii, pridružuje sa sťažená artikulácia. Realizované neurologické vyšetrenie so záverom kvadruparézy a hypestézie končatín. Neurológom indikované CT mozgu a vyšetrenie likvoru neobjasňujú príčinu stavu. Bol doplnený rozšírený laboratórny skríning, v rámci ktorého zisťujeme závažnú hypofosfatémiu (pod 0,15 mmol/l). Začíname substitučnú liečbu glukóza-1-fosfátom, pri ktorej zaznamenávame rýchle zlepšenie klinického stavu, najskôr obnovenie hybnosti, neskôr aj úpravu senzitívnej poruchy.
Erektilná dysfunkcia u pacienta s Crohnovou chorobou liečeného azatioprínom
J. Letkovský, A. Krajčovičová, T. Koller, J. Tóth, Z. Zelinková, T. Hlavatý, M. Huorka, J. Payer
V. interná klinika LF UK a UN Bratislava, Slovenská republika
Crohnova choroba je chronické zápalové ochorenie tráviaceho traktu. Základom liečby pre udržanie dlhodobej remisie je chronická imunosupresívna liečba. Azatioprín je purínový analóg s preukázanou efektivitou v udržiavaní dlhodobej remisie Crohnovej choroby. Predkladáme doteraz nepublikovaný vedľajší účinok tohto liečiva u mladého muža s Crohnovou chorobou. U pacienta sa rozvinula reverzibilná erektilná dysfunkcia pri liečbe azatioprínom. Pacient absolvoval opakované urologické vyšetrenie s negatívnym nálezom, ako aj psychologické vyšetrenie, bez patologického nálezu. Po neúmyselnom vysadení liečby došlo k rezolúcii ťažkostí, no pri opätovnom nasadení liečby nastala recidíva erektilnej dysfunkcie. U mužov s Crohnovou chorobou nie je popisovaný vyšší výskyt erektilnej dysfunkcie v porovnaní so zdravou populáciou. V prípade vzniku erektilnej dysfunkcie u pacienta užívajúceho azatioprín je nutné dodržať štandardný diagnostický postup. Ak príčina erektilnej dysfunkcie ostane neodhalená, je treba myslieť aj na možný nežiaduci účinok tohto liečiva.
Neočakávaný nález počas ezofagogastroduodenoskopie u pacienta s bolesťami na hrudníku
M. Makovník, S. Hlinšťáková, I. Gašparová, A. Komorníková, D. Baláž, N. Hučková, L. Gužiková, Ľ. Gašpar
II. interná klinika LF UK a UN Bratislava, Slovenská republika
Úvod: Diferenciálna diagnostika bolestí na hrudníku je častým problémom v každodennej internistickej praxi. Najčastejšou je kardiálna, vaskulárna, pľúcna, gastrointestinálna, muskuloskeletárna a psychogénna príčina.
Popis prípadu: 86-ročný polymorbídny pacient s ICHS, po prekonanom IM spodnej steny, s fibriláciou predsiení bol prijatý na našu kliniku pre bolesti na hrudníku. Pri prijatí kardiálne dekompenzovaný v malom obehu, na EKG fibrilácia predsiení s primeranou odpoveďou komôr bez akútnej lézie myokardu. V laboratórnom skríningu markery myokardiálneho poškodenia v norme, vysoké zápalové markery, v moči známky uroinfektu. Na RTG hrudníka nález bilaterálneho fluidotoraxu. Akútnu koronárnu príhodu sme nepotvrdili. Po preliečení uroinfektu pretrváva elevácia CRP. V rámci diferenciálnej diagnostiky bolestí na hrudníku realizovaná ezofagogastroduodenoskopia s nálezom susp. divertiklu epifrenicky s purulentným obsahom. Na CT popísaná ako slepo zakončená fistula ezofagu.
Diskusia: Ezofageálny divertikul je definovaný ako vakovité vyklenutie steny pažeráku do periezofageálneho priestoru. Divertikle ezofagu sa delia podľa lokalizácie na parafaryngeálne, hrudné a epifrenálne. U väčších divertiklov so stagnujúcou potravou môže byť prítomná infekcia spôsobená prebiehajúcimi hnilobnými procesmi.
Riskantní kombinace trimetoprim/sulfametoxazol s metotrexátem
J. Malegová, R. Janišová
Interní klinika IPVZ Praha a Krajské nemocnice T. Bati, a.s., Zlín, Česká republika
Trimetoprim/sulfametoxazol patří k běžným antibiotikům předepisovaným zvláště k léčbě infekcí urogenitálního traktu. Přestože je lékem každodenní praxe, jeho užívání může vést k závažným nežádoucím účinkům, především v kombinaci s jinými léčivy, a může mít i fatální důsledky. Cílem našeho sdělení je upozornit na toto riziko. Prezentujeme 2 kazuistiky, pacientkám užívajícím dlouhodobě metotrexát byl z indikace revmatoidní artritidy ordinován pro uroinfekt trimetoprim/sulfametoxazol. Obě pacientky byly ve stejném týdnu hospitalizovány na jednotce intenzivní péče s těžkou pancytopenií a jejími komplikacemi. U první pacientky došlo k celkovému zhoršení soběstačnosti a febriliím, navíc bylo přítomno rozsáhlé slizniční postižení dutiny ústní, které znemožňovalo perorální příjem. Druhá pacientka byla přijata k došetření akutního průjmu s enteroragií. U obou pacientek byla k objasnění pancytopenie provedena sternální punkce s různě vyjádřenou myelosupresí. Následovala léčba krevními náhradami, růstovými faktory a kyselinou listovou v intravenózní formě. S ohledem na významnou imunosupresi byla profylakticky podávána antibiotika a antimykotika. Přes komplexní intenzivistickou péči byl rozsah poškození kostní dřeně u první pacientky tak výrazný, že na léčbu nereagovala a nemoci po 6 dnech podlehla. Druhá pacientka byla po 3 týdnech propuštěna s mírnou anémií, ale již normálními hodnotami bílé řady a trombocytů. Po zhodnocení všech anamnestických údajů a provedených vyšetření pokládáme za příčinu obou těžkých zdravotních stavů nevhodnou kombinaci trimetoprim/sulfametoxazolu s metotrexátem, současné užití těchto medikamentů vedlo k potenciaci jejích vzájemné toxicity s následnými komplikacemi.
Endotelová dysfunkcia u pacientov s metabolickým syndrómom
L. Merkovská, L. Jedličková, L. Jacková, B. Nováková, D. Pella
I. interná klinika LF UPJŠ a UN L. Pasteura Košice, Slovenská republika
Úvod: Endotelová dysfunkcia je systémový patologický stav endotelu ciev a je prvým stupňom v rozvoji aterosklerózy, ktorá predstavuje zvýšené riziko kardiovaskulárnych a cerebrovaskulárnych príhod. Metabolický syndróm so svojimi zložkami, ktoré ho tvoria, sa podieľa na patogenéze endotelovej dysfunkcie a je jedným z najdôležitejších rizikových faktorov srdcovo-cievnych ochorení.
Cieľ: Cieľom našej práce bolo zistiť výskyt endotelovej dysfunkcie u pacientov s metabolickým syndrómom a určiť vzťah medzi týmito dvoma jednotkami.
Metódy: Vyšetrili sme 29 pacientov dispenzarovaných v kardiologickej a gastroenterologickej ambulancii. U pacientov bol realizovaný laboratórny skríning vrátane lipidového profilu a glykémie, stanovený obvod pásu a hodnota krvného tlaku. Elasticita krčných tepien bola hodnotená pomocou ultrazvukového softvéru e-tracking. Doplnené bolo aj USG vyšetrenie brucha, na základe ktorého sme stanovili hepatorenálny index (HRI).
Výsledky: Nasledujúce parametre boli patologicky zmenené β (41 %) a AC (38 %), zatiaľ čo PWV nevykazovalo patológiu. Priemerná hrúbka karotídy intima-media (CIMT) bola abnormálna u 59 % pacientov. 41 % pacientov malo CIMT vo fyziologickom rozmedzí. Patologické parametre endotelovej dysfunkcie β, EP, AC a PWV štatisticky významné (< 0,05) korelovali so stupňom steatózy, ktorý je vyjadrený indexom HRI. Najlepšie koreloval parameter PWV (p < 0,014).
Záver: Naše výsledky významne potvrdzujú vzťah medzi výskytom endotelovej dysfunkcie a metabolického syndrómu, ako aj dôležitosť prevencie a úspešnej liečby zložiek metabolického syndrómu včas, čím môžeme docieliť pokles kardiovaskulárnej morbidity a mortality.
Plicní embolie u pacientů s komorbiditami na interním oddělení
M. Mikulica, P. Kadlečková, A. Pashagin, P. Krollová, H. Nguyen, B. Turčanová, D. Kallmunzerová, M. Ullrych, A. Novák
Interní oddělení Nemocnice Děčín, Česká republika
Cíl: Diagnostika plicní embolie pacientů s komorbiditami patří mezi nejobtížnější. Proto jsme zhodnotili roční soubor pacientů dle věkových skupin a přidružených komorbidit. Přidružené komorbidity zastírají klinický obraz plicní embolie, někdy i hemodynamicky závažné.
Metodika: Roční retrospektivní studie. Pacienti rozděleni do 4 věkových skupin. V každé zkoumán podíl přidružených komorbidit a vliv na diagnostiku. Z laboratorních metod D-dimery při přijetí.
Výsledky: Za rok diagnostikováno 85 plicních embolií. Počet přidružených komorbidit narůstal s přibývajícím věkem, ve věkové skupině nad 70 let měli pacienti více než jednu přidruženou nemoc.
Závěr: Nejčastěji diagnózu plicní embolie zastírají akutní infekty bronchopulmonální a exacerbace CHOPN. Nejvíce komorbidit je u pacientů ve starších věkových skupinách. Ale u této skupiny se na plicní embolii myslí častěji než u mladších pacientů. Relativně menší frekvence komorbidit zastírajících klinický obraz plicní embolie u pacientů mladších může pro včasnou diagnostiku plicní embolie o to záludnější. Práce dokumentována krátkými kazuistikami.
Long QT syndrome – kazuistika
J. Mikuš, P. Červeň
I. interná klinika Jesseniovej LF UK a UN Martin, Slovenská republika
Long QT syndrome patrí v kardiológii k zriedkavým ochoreniam, avšak vzhľadom na súčasné možnosti diagnostiky a liečby a závažnú prognózu v prípade neliečeného ochorenia sme sa rozhodli formou krátkej práce zhrnúť súčasné poznatky o tejto problematike. Zvyčajne sa Long QT syndrome manifestuje synkopami, prítomná býva aj pozitívna rodinná anamnéza na náhle úmrtie a abnormality T vĺn. Ponúkame prehľad základných patofyziologických mechanizmov, klinického delenia a postupov spojených s akútnou liečbou týchto pacientov ako aj ich následnou ambulantnou starostlivosťou. Za dôležité považujeme spomenúť aj niektoré z bežných omylov a iatrogénnych komplikácií, týkajúcich sa starostlivosti o pacientov s vrodeným ako aj získaným Long QT syndrome. V závere by sme radi prezentovali formou kazuistiky pacienta, mladého muža, prijatého na koronárnu JIS UN Martin pre srdcové zlyhávanie a synkopu v staršej anamnéze.
Úskalia diagnostiky akútnej pľúcnej embólie – kazuistika
M. Nagyová, T. Petrovič, J. Payer
V. interná klinika LF UK a UN Bratislava, Slovenská republika
Kazuistika: 24-ročný muž s anamnézou úzkostnej poruchy bol prijatý na JIS V. internej kliniky LF UK a UN Bratislava v šokovom stave – hypotenzný s TK 70/40 mm Hg, tachykadický, tachypnoický. Subjektívne sa sťažoval na bolesti na hrudníku, dýchavicu. Anamnesticky zisťujeme polymorfný abúzus psychotropných látok, pacient užil 200 mg metamfetamínu za posledných 24 hod. Na EKG je prítomný SR, iBPTR. V laboratórnom obraze zaznamenávame hyperazotémiu, pozitívne markery nekrózy myokardu, vysoké NTproBNP, avšak negatívne hodnoty D-diméru. Na základe anamnézy ťažkostí a klinického obrazu suponujeme pľúcnu embóliu. Doplňujeme bed-side echokardiografiu s nálezom akútneho cor pulmonale, prítomným D tvarom ĽK a paradoxným pohybom IVS. CT pulmoangiografické vyšetrenie vzhľadom na hemodynamickú nestabilitu ako i renálne parametre t. č. nerealizujeme. Rozhodujeme sa pre trombolýzu. Po trombolýze sa pacient cíti lepšie, je eupnoický, hemodynamicky stabilný. Po normalizácii obličkových parametrov na 3. deň dopĺňame CT pulmoangiografické vyšetrenie, avšak nedosiahol sa adekvátny obraz a nebolo možné z tohto vyšetrenia potvrdiť ani vyvrátiť prítomnosť reziduálnej embolizácie, hlavne v periférnych vetvách AP. Kontrolné echokardiografické vyšetrenie na 5. deň poukazuje na úplné vymiznutie obrazu akútneho cor pulmonale.
Záver: Prezentujeme prípad, kedy sme postupovali podľa odporúčaní pre diagnostiku a liečbu akútnej PE, avšak na základe negatívneho D-diméru a neskôr doplneného CT pulmoangiografického vyšetrenia PE nebola nikdy naozaj verifikovaná.
Buddův-Chiariho syndrom u pacientky s Crohnovou chorobou
M. Olbrechtová1, O. Zela1, P. Vítek1,2
1 Beskydské gastrocentrum, Interní oddělení Nemocnice ve Frýdku-Místku, Česká republika
2 Lékařská fakulta OU Ostrava, Česká republika
Úvod: Buddův-Chiariho syndrom je vzácné onemocnění způsobené překážkou v odtoku krve jaterními žilami (od úrovně jaterních žil až po vyústění dolní duté žíly do pravé síně), charakterizované následnými klinickými projevy, laboratorními a zobrazovacími abnormalitami. Velmi často se vyskytuje u pacientů s myeloproliferativními chorobami. Až 20 % je idiopatických. Projevuje se abdominalgiemi, zvětšením obvodu břicha, dyspeptickými potížemi. Může probíhat také zcela asymptomaticky. Laboratorní změny nejsou specifické. Ze zobrazovacích metod využíváme sonografii, CT a nejlépe MRI. Terapie je individuální – od antikoagulační, trombolytické, TIPS až po transplantaci jater.
Popis případu: 30letá gravidní pacientka, 5 let na imunosupresivní terapii azatioprinem pro Crohnovu chorobu, hospitalizovaná pro febrilie, třesavky, zimnice. Zaléčena empiricky antibiotiky s úpravou klinického stavu. Z dodatečně došlých hemokultur průkaz Clostridium perfringens. S odstupem 9 měsíců při kontrolní sonografii břicha nález heteroechogenního ložiska v oblasti ústí jaterních žil. Dle provedených vyšetření (CT + MRI) potvrzena parciální trombóza jaterních žil. Doplněn trombofilní screening – bez průkazu hereditární trombofilie. Stav hodnotíme jako proběhlý Buddův-Chiariho syndrom.
Závěr: Pacienti s IBD jsou při stavech jako exacerbace IBD či jiných trombofilních stavech (např. těhotenství) ohroženi zvýšeným rizikem vzniku trombu, a to také možným rozvojem vzácné komplikace, jako je Buddův-Chiariho syndrom. Proto je třeba při těchto stavech myslet na rizika tromboembolické nemoci a zavést patřičná terapeutická opatření.
Autoinflamatórne ochorenia
M. Olejárová, K. Hrubišková, J. Payer
V. interná klinika LF UK a UN Bratislava, Slovenská republika
Autoinflamatórne ochorenia predstavujú skupinu zápalových ochorení, pre ktoré sú typické rekurentné epizódy systémového zápalu pri súčasnej absencii patogénov, autoprotilátok či antigén špecifických T-lymfocytov, v čom spočíva rozdiel v porovnaní s autoimunitnými ochoreniami. Ich pôvod tkvie v primárnej dysfunkcii imunitného systému na úrovni vrodenej imunity, prejavujúcej sa aberantnou reakciou na s patogénmi asociované molekulové vzory (PAMPs), abnormálnym zastúpením neutrofilov v krvi a tkanivách a dysreguláciou zápalových cytkínov (IL1β, TNFα) alebo ich receptorov. Najčastejšou a prvou popísanou (už v roku 1945) je spomedzi autoinflamatórnych ochorení familiárna stredomorská horúčka (FMF – familial mediterranean fever), charakterizovaná rekurentnými krátkymi epizódami horúčky a serozitídy, zodpovednej za bolesti na hrudníku, bolesti brucha, svalov a kĺbov. FMF je spôsobená mutáciou MEFV (MEditerranean FeVer) génu (predominantne v jeho 10. exóne), ktorý je lokalizovaný na krátkom ramene chromozómu 16 a kóduje proteín zložený zo 781 aminokyselín známy ako pyrín (marenosterín), produkovaný bunkami imunitného systému, suprimujúci inflamazómom mediovanú produkciu IL1β. Pyrín je asociovaný s cytoskeletom leukocytov a podieľa sa na regulácii zápalovej reakcie aj usmernením ich migrácie. Týmto príspevkom sa pokúsime predstaviť najvýznamnejších zástupcov spomedzi inflamatórnych ochorení, načrtnúť ich patofyziológiu a poukázať na úskalia diagnostiky tejto u nás stále raritnej skupiny ochorení.
Co skrývá vaše zahrádka? Aneb hantaviry na Moravě
J. Orság1, P. Šafránek2, R. Metelka1, P. Turczányi3, L. Mazánek4, H. Zelená5, L. Prucek6, J. Zahálková7, K. Krejčí1, K. Žamboch1, Z. Kosatíková1, J. Zadražil1
1III. interní klinika – nefrologie, revmatologie a endokrinologie LF UP a FN Olomouc, Česká republika
2 Klinika anesteziologie, resuscitace a intenzivní medicíny LF UP a FN Olomouc, Česká republika
3 Hemato-onkologická klinika LF UP a FN Olomouc, Česká republika
4 Krajská hygienická stanice Olomouc, Česká republika
5 Zdravotní ústav se sídlem v Ostravě, Česká republika
6 Interní oddělení Nemocnice Šternberk, člen skupiny AGEL, Česká republika
7 Hemodialyzační oddělení Nemocnice Šternberk, člen skupiny AGEL, Česká republika
Úvod: Hantaviry (HV) jsou RNA viry ze skupiny Bunyaviridae. Typy vyskytující se v Euroasii (včetně ČR a SR) způsobují hemoragickou horečku s renálním syndromem (HFRS) projevující se horečkou, trombocytopenií s krvácivými projevy a selháním ledvin se smrtností 0,5–10 % (tzv. HV infekce Starého světa). HV infekce patří mezi zoonózy, jejich rezervoárem jsou běžní drobní hlodavci. Tito bezpříznakoví nosiči virus dlouhodobě vylučují močí a trusem. Nákaza nejčastěji proběhne vdechnutím kontaminovaného prachu či aerosolu. Diagnostika se kromě klinického a laboratorního obrazu opírá o sérologickou detekci protilátek proti HV a o přímý průkaz virové RNA metodou RT-PCR. Terapie je symptomatická, v časných fázích lze průběh ovlivnit ribavirinem.
Kazuistiky: Prezentujeme 3 případy HV infekce u mladých mužů ze severní Moravy, společným ohniskem nákazy byla zahrada jednoho z pacientů zamořená hlodavci. U 2 pacientů se rozvinula klasická forma HFRS s febriliemi, oligurickým renálním selháním a trombocytopenií, u 1 nemocného ale zaznamenán velmi těžký průběh vstupně imitující náhlou příhodu břišní s následným multiorgánovým selháním s nutností umělé plicní ventilace, poruchou vědomí a hemolyticko-uremickým syndromem. U všech pacientů prokázána HV infekce typem Dobrava. Další vývoj nemoci byl po zvládnutí kritické fáze u všech nemocných příznivý s návratem ledvinných funkcí.
Závěr: Hantavirové infekce představují nebezpečnou zoonózu, kterou je nutno vzít v úvahu v diferenciálně diagnostické rozvaze a zajistit její správné a včasné stanovení.
Nová klasifikácia chronickej obštrukčnej choroby pľúc, podľa GOLD 2014
D. Osinová1, J. Sadloňová2, E. Rozborilová3, O. Osina4
1 Klinika anestéziológie a intenzívnej medicíny Jesseniovej LF UK a UN Martin, Slovenská republika
2 I. interná klinika Jesseniovej LF UK a UN Martin, Slovenská republika
3 Klinika pneumológie a ftizeológie Jesseniovej LF UK a UN Martin, Slovenská republika
4 Klinika pracovného lekárstva a toxikológie Jesseniovej LF UK a UN Martin, Slovenská republika
V decembri roku 2011 bola na základe evidence based medicine zverejnená doposiaľ najrozsiahlejšia revízia princípov Globálnej iniciatívy pre chronickú obštrukčnú chorobu pľúc (GOLD) z roku 2006, ktorá vzala do úvahy predchádzajúce skúsenosti a skutočnosť, že okrem priamych obštrukčných vplyvov na pacienta je CHOCHP multisystémové ochorenie. V januári roku 2014 bola zverejnená aktualizácia týchto odporúčaných postupov, ktorá upravuje základnú klasifikáciu ochorenia, schválenú v roku 2011. Chronická obštrukčná choroba pľúc (CHOCHP) je progredujúce pľúcne ochorenie so systémovým postihnutím organizmu, ktoré je celosvetovo na 5. mieste v rebríčku príčin úmrtia. Incidencia a prevalencia ochorenia v SR stúpa u mužov a v posledných rokoch veľmi výrazne aj u žien. Skutočná prevalencia (celosvetová aj v SR) ochorenia však nie je známa vzhľadom na neskorú diagnostiku ochorenia u pacientov. Prvou oblasťou revízie odporúčaní je diagnostika a monitorovanie ochorenia vrátane hodnotenia jednotlivých štádií, druhou oblasťou je farmakologická a nefarmakologická liečba konkrétneho pacienta, ako i liečba komorbidít. Ustupuje sa od používania metylxantínov, ako bronchodilatancií, vzhľadom na ich úzke terapeutické okno a potenciálnu toxicitu. Ďalšou zvýraznenou oblasťou je redukcia rizikových faktorov predovšetkým cigaretového dymu, obmedzenie prašnosti v pracovnom prostredí a zníženie celkového znečistenia ovzdušia. GOLD 2014 rozdeľuje pacientov do 4 skupín GOLD A ,B, C a D na základe štádia ochorenia podľa GOLD 2006 (výsledkov spirometrie), podľa závažnosti dýchavice hodnotenej pomocou klasifikácie CAT, alebo mMRC a podľa počtu exacerbácií vedúcich k hospitalizácii za rok. GOLD 2014 tým umožňuje do značnej miery individualizovať liečbu pacientov. Do popredia liečby CHOCHP sa dostáva antiinflamatórna liečba inhibítormi fosfodiesterázy 4, ktorá sa považuje za kauzálnu liečbu. Predpokladaný prínos implementácie klasifikácie GOLD 2014 do dennej praxe bude zlepšenie kvality života a spomalenie progresie ochorenia pacientov s CHOCHP. Cieľom našej práce je overiť tento predpoklad a získať poznatky o implementácii GOLD 2014 do praxe.
Náhla cievna mozgová príhoda pri liečbe tamoxifénom – kazuistika
J. Páleš, G. Kamenský, J. Payer
V. interná klinika LF UK a UN Bratislava, Slovenská republika
Tamoxifén je selektívny modulátor estrogénových receptorov používaný k potlačeniu rastu epiteliálnych nádorov prsnej žľazy. Medzi známe nežiaduce účinky tamoxifénu patria návaly tepla, hyperplázia endometria, vaginálne krvácanie, zvýšené riziko venózneho tromboembolizmu. Riziko artériového tromboembolizmu nebolo jednoznačne stanovené. Súčasné dáta naznačujú u premenopauzálnych žien znížené riziko ischemickej choroby srdca a zlepšenie lipidového profilu. Protektívny vplyv sa nepotvrdil pri cievnej mozgovej príhode, kde naopak viaceré štúdie potvrdili zvýšené riziko. U postmenopauzálnych žien nebol zistený signifikantný vplyv na kardiovaskulárny systém. V kazuistike opisujeme prípad 70-ročnej pacientky po operácii pravého prsníka a rádioterapii pre karcinóm. Pri zahájení liečby tamoxifénom mala pacientka vyhovujúce lipidové spektrum, dobre kompenzovanú artériovú hypertenziu. Po 3 rokoch užívania tamoxifénu bola pacientka hospitalizovaná na neurologickej klinike pre náhlu cievnu mozgovú príhodu s pravostrannou hemiparézou, centrálnou léziou n. VII, dysartriou. Na CT vyšetrení mozgu boli zistené lakunárne ischémie v oblasti capsula externa aj interna. Vyšetrenie MRI preukázalo akútny lakunárny infarkt ventrálnej časti ľavého thalamu, krátkosegmentovú závažnú stenózu ACA vpravo. Sonograficky sa zistili hemodynamicky nezávažné aterosklerotické zmeny v ACC a ACI. Transtorakálne echokardiografické vyšetrenie nepreukázalo kardiálny zdroj embolizácie, zistené kalcifikácie steny ascendentnej i abdominálnej aorty s početnými aterosklerotickými plátmi. Laboratórne sa potvrdilo zhoršenie lipidového spektra. Z liečby bol vysadený tamoxifén, zahájená duálna protidoštičková liečba, LMWH a atorvastatín. Stav pacientky sa pri konzervatívnej liečbe zlepšil, došlo k úprave laboratórnych parametrov. Kazuistika dokumentuje netypické zhoršenie lipidového spektra počas liečby tamoxifénom, naznačuje vyššie riziko mozgovej ischémie u postmenopauzálnych žien. Uvedené nálezy podporujú potrebu širšieho sledovania kardiovaskulárnych rizikových faktorov počas užívania tamoxifénu.
Biomarkery u akútneho srdcového zlyhania – porovnanie diabetikov a nediabetikov
M. Pernický, J. Murín
I. interná klinika LF UK a UN Bratislava, Slovenská republika
Úvod: Akútne srdcové zlyhanie (ASZ) je ochorenie s vysokou prevalenciou a zlou prognózou.
Cieľ práce: Longitudinálna analýza biomarkerov (NTproBNP a hsTnT) u pacientov s akútnym srdcovým zlyhaním, porovnanie diabetikov/nediabetikov.
Pacienti a metodika: sledované obdobie 2 mesiace (júl až august roku 2013), pacienti prijatí pre akútne srdcové zlyhanie, porovnanie diabetikov/nediabetikov.
Výsledky: Prijatých 43 pacientov (18 %) pre akútne srdcové zlyhanie spomedzi 239 všetkých prijatých. ASZ bolo najčastejšou príčinou príjmu na interné oddelenie. 31 % (13 pacientov) boli diabetici (dokumentácia, laboratórne parametre), častejšie hospitalizované ženy (53 % vs 47 % muži), priemerný vek 72 rokov (muži 68 rokov vs ženy 76 rokov) a diabetici boli mladší, najčastejšou etiológiou ASZ boli: ICHS (70 %), hypertenzné SZ (16 %), dilatačná kardiomyopatia (14 %). Príčiny akútnej kardiálnej dekompenzácie CHSZ: infekcia – 47 % (pneumónia, bronchitída, infekcia močových ciest), zhoršenie kontroly arteriálnej hypertenzie (19 %), akútny infarkt myokardu (16 %), arytmie (12 %), anémia (5 %) a ochorenie štítnej žľazy (2 %). Hodnoty NTproBNP (ng/l) a hsTnT (µg/l) ukazuje tab. 1.
Záver: Najčastejšou príčinou hospitalizácií bolo ASZ, diabetici tvorili 1/3 pacientov. Hlavným faktorom zhoršenia stavu ochorenia sú infekcie a zhoršenie stavu kontroly hypertenzie. U diabetikov podľa biomarkerov bola ťažšia forma ASZ. Biomarkery v ďalšom období poklesli a signalizuje to správnu liečbu ochorenia. Teda sú užitočné a potrebujeme ich.
Anémie chronických ochorení – zložitá diagnostika napriek „typickým“ príznakom: kazuistika
M. Potočárová, M. Kováčová, M. Filková, E. Šteňová
I. interná klinika LFUK a UN Bratislava, Slovenská republika
Úvod: Anémie chronických ochorení patria ku klinicky najčastejším anémiám a sprevádza ich typický laboratórny nález. Napriek tomu ich diagnostika nemusí byť vždy jednoduchá, pretože mnohé chronické ochorenia sa manifestujú len nešpecifickými príznakmi a môžu byť spojené so súčasnými stratami krvi.
Kazuistika: Popisujeme prípad 72-ročnej pacientky prezentujúcej sa subfebrilitami, chudnutím, laboratórne s nálezom hypochrómnej anémie ťažkého stupňa a známkami vysokej zápalovej aktivity. Vzhľadom k pozitívnej rodinnej anamnéze v zmysle malígnych ochorení sme spočiatku suponovali onkologické ochorenie, ktoré sme však zrealizovanými vyšetreniami nepotvrdili. Nezistili sme tiež infekčnú príčinu ťažkostí. Taktiež sme nenašli jednoznačný zdroj krvných strát. Z dôvodu pretrvávajúcich bolestí hlavy a zhoršenia videnia sme realizovali CT vyšetrenie mozgu s nálezom makroadenómu hypofýzy, ktorý sme pokladali za príčinu neurologickej symptomatiky. Pre opätovné prehĺbenie anémie pred plánovaným neurochirurgickým riešením sme za účelom diagnostického doriešenia doplnili ďalšie zobrazovacie vyšetrenia, ktoré ukázali obraz vaskulitídy veľkých ciev s postihnutím hrudnej aj brušnej aorty a jej odstupov. U pacientky sme suponovali diagnózu obrovskobunkovej arteritídy so sekundárnou anémiou. Následné zahájenie vysokodávkovanej kortikoterapie viedlo ku kompletnej úprave laboratórneho a klinického nálezu.
Záver: Anémie pri zápalových ochoreniach môžu byť neraz ich prvým, aj keď málo špecifickým príznakom. Úroveň anémie ťažkého stupňa dosahujú len zriedka a takýto nález si vyžaduje podrobné vyšetrenie zamerané nielen na odhalenie primárneho ochorenia, ale aj vylúčenie ďalších príčin nedostatku železa.
Dialyzační amyloidóza
R. Roman, K. Ševela, D. Krusová, J. Svojanovský, M. Souček
II. interní klinika LF MU a FN u sv. Anny Brno, Česká republika
Dialyzační amyloidóza je systémové onemocnění způsobené depozici β2-mikroglobulinu ve tkáních ve formě amyloidových fibril. Je častou komplikací chronické hemodialyzační léčby. U nemocných s chronickou renální insuficiencí dochází k jeho akumulaci v plazmě a následné depozici ve tkáních. Predilekčně se ukládá v osteoartikulární tkáni, hlavně ve velkých kostech blízko kloubů, v synoviálních membránách a tkání karpálního tunelu. V práci autoři prezentují nemocného postiženého dialyzační amyloidózou po 20 letech léčení v chronickém hemodialyzačním programu. Včasné použití high-flux membrán při hemodialýze může oddálit klinické projevy amyloidózy. Autoři proto hledají markery pro včasné rozpoznání této komplikace.
Je rotačná tromboelastometria (ROTEM®) využiteľná pri monitorovaní účinnosti antiagregačnej liečby u pacientov s akútnym STEMI?
M. Samoš1, L. Duraj2, F. Kovář1, M. Fedor2, I. Škorňová2, T. Bolek1, M. Stančík1, M. Mokáň jr.1, P. Galajda1, J. Staško2, P. Kubisz2, M. Mokáň1
1 I. interná klinika Jesseniovej LF UK a UN Martin, Slovenská republika
2 Národné centrum trombózy a hemostázy, Klinika hematológie a transfuziológie Jesseniovej LF UK a UN Martin, Slovenská republika
Úvod: Variabilita antiagregačnej odozvy/rezistencia na antiagregačnú liečbu je recentne široko diskutovaným problémom. Vysoká reaktivita trombocytov na antiagregačnej liečbe je asociovaná so zvýšeným rizikom ischemických príhod, vrátane trombózy stentu. Monitorovanie účinnosti antiagregačnej liečby pomocou laboratórnych metód môže identifikovať jedincov s nedostatočnou antiagregačnou odozvou. Rotačná tromboelastometria (ROTEM®) je novou metódou umožňujúcou komplexné zhodnotenie hemostázy. Cieľom práce bolo overiť použiteľnosť ROTEM® pri monitorovaní účinnosti antiagregačnej liečby u pacientov s akútnym STEMI a zistiť, či podávaná kombinovaná antiagregačná liečba dosahuje u týchto pacientov dostatočnú odozvu.
Pacienti a metodika: Prospektívna štúdia u pacientov s akútnym STEMI prijatých za účelom realizácie urgentnej koronarografie. Súbor tvorilo 20 pacientov (13 mužov, 7 žien, priemerný vek 67,6 rokov). Pacienti boli liečení nasýcovacou dávkou aspirínu a nasýcovacou dávkou antagonistu ADP receptorov: 15 pacientov klopidogrelom (600 mg) a 5 pacientov prasugrelom (60 mg). Kontrolný súbor tvorilo 21 zdravých darcov krvi (17 mužov, 4 ženy, priemerný vek 50,1 roka). Vzorky boli odobraté pred koronarografiou (vzorka 1) ako aj na 2. deň po vyšetrení (vzorka 2). Účinnosť antiagregačnej liečby bola monitorovaná pomocou ROTEM® a optickej agregometrie (LTA) so špecifickým induktorom (arachidónová kyselina, ADP).
Výsledky: Pacienti mali signifikantne nižšiu agregabilitu trombocytov, tak pri prvom, ako aj druhom vyšetrení oproti kontrole. Štandardné parametre ROTEM® zlyhali v identifikácii pacientov s nedostatočnou antiagregačnou odozvou detegovanou pomocou LTA. V skupine pacientov liečených prasugrelom bola zistená nižšia agregabilita trombocytov po ADP pri oboch vyšetreniach (vzorka 1 : 35 % vs 57,3 %; p = 0,05; vzorka 2 : 17,5 % vs 45,1 %; p < 0,001) a nižší počet nonrespondérov na liečbu antagonistom ADP (vzorka 1 : 12 vs 2; vzorka 2 : 4 vs 0).
Záver: Štandardné parametre ROTEM® sa zatiaľ nezdajú byť dostatočne senzitívne na monitorovanie účinnosti antiagregačnej liečby u pacientov s akútnym STEMI. Duálna antiagregačná liečba podávaná v štandardných dávkach nedosahuje vždy dostatočnú účinnosť, pričom laboratórne monitorovanie antiagregačnej liečby môže identifikovať jedincov s nedostatočnou odpoveďou. Liečba prasugrelom sa zdá byť u pacientov s akútnym STEMI účinnejšou než liečba klopidogrelom.
Takayasuova arteritída u 57-ročného muža ako príčina febrilných stavov: kazuistika
M. Schnierer, P. Uhrík, P. Bánovčin jr., M. Ďuríček, R. Hyrdel
Interná klinika gastroenterologická Jesseniovej LF UK a UN Martin, Slovenská republika
Úvod: Diferenciálna diagnostika febrilných stavov býva nezriedka náročnou úlohou vyžadujúcou multidisciplinárny prístup. Okrem „tradičných príčin“ je potrebné myslieť a zároveň vylúčiť infekcie zapríčinené atypickými agensami, parazitózy, skryté malignity a široké spektrum autoimunitných chorôb. Takayasuova arteritída je primárna systémová vaskulitída neznámej etiológie. Ochorenie sa najčastejšie vyskytuje u mladých žien medzi 10. a 25. rokom života s nie celkom špecifickými príznakmi prevažne v úvode ochorenia. V našej prednáške by sme chceli priblížiť kazuistiku 57-ročného pacienta, bez výrazných komorbidít, komplexne vyšetrovaného na našej klinike v rámci diferenciálnej diagnostiky febrilných stavov, u ktorého príčinou ťažkostí pacienta bola novodiagnostikovaná Takayasuova arteritída, s nie úplne typickou manifestáciou ochorenia. Rovnako chceme prezentovať nami volený diagnosticko-terapeutický postup pri danej diagnóze.
Cieľ: Poukázať na relatívne zriedkavú príčinu febrilných stavov u pacientov mužského pohlavia v strednom veku.
Záver: Takayasuova arteritída je relatívne zriedkavé ochorenie manifestujúce sa hlavne v úvode relatívne nešpecificky. Najčastejšie sa vyskytuje u mladých žien v 2. dekáde života. Ešte zriedkavejšie sa vyskytuje u mužov stredného veku. V diferenciálnej diagnostike febrilných stavov sa nemusí vždy myslieť aj na možnosť tejto diagnózy. Preto pri nejasných a hraničných výsledkoch vyšetrení v diagnostike príčiny febrilných stavov je potrebné myslieť aj na atypické diagnózy a ďalšie vyšetrovanie zamerať aj na ich vylúčenie.
Hodnocení velikosti tumoru a věku pacienta v době diagnózy jako prediktorů metastatického chování a doby přežití pacientů s SHDB feochromocytomem/paragangliomem
J. Schovánek1,2, Z. Fryšák2, K. Pacák1
1Program in Reproductive and Adult Endocrinology, Eunice Kennedy Shriver National Institute of Child Health & Human Development, NIH, Bethesda, MD, USA
2 III. interní klinika – nefrologická, revmatologická a endokrinologická LF UP a FN Olomouc, Česká republika
Mutace v genu SDHB (sukcinát dehydrogenáza podjednotka B) jsou spojovány s agresivním klinickým chováním feochromocytomu/paragangliomu, častým vznikem metastáz a špatnou klinickou prognózou. V této retrospektivní studii jsme vyhodnotili velikost tumoru a věk v době první diagnózy u 106 SDHB pozitivních pacientů a sledovali jsme jejich metastatický potenciál a dobu přežití pacienta. U pacientů s paragangliomem byla velikost primárního tumoru stanovena jako na věku nezávislý prediktor pacientova přežití a vývoje metastatického postižení. U pacientů s paragangliomem i feochromocytomem byl věk pacienta v době diagnózy primárního tumoru stanoven jako na velikosti nezávislý prediktor pacientova přežití. Nenalezli jsme žádný rozdíl v přežití pacientů s různými typy mutací v SDHB genu nebo v závislosti na pohlaví. Výsledky této studie rozšiřují a podporují předcházející doporučení o nutnosti pravidelného sledování nositelů SDHB mutací za účelem časné diagnostiky ev. vzniklého tumoru, a tím dosažení nejlepších možných klinických výsledků v jejich léčbě.
Genetické pozadie doštičkovej hyperagregability u žien s potratmi
J. Sokol1, K. Biringer2, M. Škereňová3, J. Chudej1, L. Lisá1, J. Staško1, J. Danko2, P. Kubisz1
1Klinika hematológie a transfuziológie Jesseniovej LF UK a UN Martin, Slovenská republika
2Gynekologicko-pôrodnícka klinika Jesseniovej LF UK a UN Martin, Slovenská republika
3Oddelenie klinickej biochémie Jesseniovej LF UK a UN Martin, Slovenská republika
Úvod: Syndróm lepivých doštičiek (SPS) je definovaný ako hyperagregabilita trombocytov po nízkych koncentráciách adenozíndifosfátu (ADP) a/alebo adrenalínu. SPS môže byť aj jednou z príčin opakovaných spontánnych abortov. Hoci sú spontánne aborty často zapríčinené anatomickými, hormonálnymi alebo genetickými abnormalitami, podľa Bicka až 55 % je spôsobených defektmi koagulačných faktorov alebo krvných doštičiek, vyvolávajúcich trombotické infarkty placentárnych ciev. Po antifosfolipidovom syndróme predstavuje SPS druhý najčastejší trombofilný stav (21 %) zapríčiňujúci syndróm straty plodu.
Cieľ: Zhodnotiť genetickú variabilitu GP6, GAS6, MRVI1 a PEAR1 génu u pacientov s SPS a abortami.
Pacienti a metódy: 23 pacientok s SPS a spontánnym abortom vs 42 relatívne zdravých žien bez SPS a bez predchádzajúcej anamnézy venóznej alebo arteriálnej trombózy a bez abortov. Diagnóza SPS bola stanovená za použitia agregometera (PACKS-4 aggregometer, Helena Laboratories, USA) pomocou metódy a kritérií vypracovaných Mammenom et al. Predmetom záujmu boli 4 jednonukleotidové polymorfizmy (SNPs) génu GAS6 (rs7400002, rs1803628, rs8191974, rs9550270), dva SNPs génu PEAR1 (rs12041331, rs12566888), dva SNPs génu MRVI1 (rs7940646, rs1874445) a šestnásť SNPs génu GP6 (rs1654410, rs1671153, rs1654419, rs11669150, rs1613662, rs12610286, rs12610286, rs1654431, rs4281840, rs12981732, rs10417943, rs1671152, rs1654433, rs1671215, rs10418743, rs8113032).
Výsledky: Boli identifikované 6 SNPs génu GP6 s vyššou frekvenciou výskytu u pacientov s SPS a abortom (rs1671153, rs1654419, rs1613662, rs1671152, rs1654433, rs1671215). Pri haplotypovej analýze sme identifikovali 4 rizikové haplotypy génu GP6 vo vzťahu ku SPS ako možnej príčiny spontánnych abortov (CGATAG, CTGAG, CCGT, ACGG). Pri PEAR1 géne boli identifikované 2 SNPs, pri GAS6 géne 1 SNP s vyššou frekvenciou výskytu u pacientov s SPS a abortom (PEAR1: rs12041331; rs12566888; GAS6: rs9550270).
Záver: Naše výsledky podporujú myšlienku, že genetická variabilita GP6, GAS6 a PEAR1 génu môže byť asociovaná s doštičkovou hyperagregabilitou. Ide o prvú štúdiu, ktorá poukazuje na možný polygénny (multifaktoriálny) typ dedičnosti pri SPS.
Štúdia bola podporená grantmi APVV-0222–11, APVV-0315–11, VEGA 1/0016/12, UK381/2012.
Diabetes mellitus 2. typu a tyreopatie
Š. Sotak, M. Felšöci, I. Lazúrová
I. interná klinika LF UPJŠ a UN L. Pasteura Košice, Slovenská republika
Vzťah ochorení štítnej žľazy (ŠŽ) a diabetes mellitus 2. typu (DM2T) nie je ešte jednoznačne preskúmaný. Cieľom tejto štúdie bolo zistiť výskyt ochorení ŠŽ u diabetikov 2. typu. Súbor tvorilo 38 pacientov vo veku 67 ± 11 rokov, z ktorých 6 boli liečení len diétou, 15 perorálnymi antidiabetikami (PAD), 8 kombináciou PAD a inzulínu a zvyšní (9) iba inzulínom. Vyšetrili sme objem štítnej žľazy ultrasonograficky, fT4, TSH a autoprotilátky proti ŠŽ (anti-Tg a anti-TPO). Traja pacienti mali diagnostikovanú primárnu hypotyreózu, 2 eufunkčnú strumu a v 1 prípade bola zistená primárna hypertyreóza. Ešte sme vyšetrili C-peptid, inzulín a hladinu glykémie nalačno, z čoho sme vyrátali HOMA index. Zistili sme signifikantnú priamu koreláciu medzi fT4 a HOMA indexom. Medzi TSH a hladinami glykémie, C-peptidom a HOMA indexom vzťah zistený nebol.
Korelace mezi množstvím epikardiálního tuku a hladinou A-FABP u pacientů se syndromem obstrukční spánkové apnoe
M. Sova1, E. Sovová2, M. Hobzová1, M. Kamasová2, J. Zapletalová3, V. Kolek1
1 Klinika plicních nemocí a tuberkulózy LF UP a FN Olomouc, Česká republika
2 I. interní klinika – kardiologická LF UP a FN Olomouc, Česká republika
3 Ústav lékařské biofyziky LF UP Olomouc, Česká republika
Úvod: Epikardiální tuk (EPI) představuje lokální depozit tukové tkáně. Jeho výskyt je spojen s obezitou, arteriální hypertenzí a kardiovaskulárními onemocněními. Adipocyte fatty acid binding protein (A-FABP) je jeden z 9 proteinů vázajících mastné kyseliny, které jsou produkovány adipocyty a mikrofágy. Je dobře známo, že hladina A-FABP a množství epikardiálního tuku korelují se zvýšenou kardiovaskulární mortalitou a morbiditou. Není však dobře známo, zda existuje přímá korelace mezi těmito dvěma entitami.
Materiál a metody: Zařazeno bylo 66 pacientů (60 mužů) průměrného věku 57,5 let s obstrukční spánkovou apnoe (OSA) diagnostikovanou pomocí polysomnografie (průměrný AHI – apnea-hypopnea index 54,7). U všech pacientů bylo provedeno fyzikální vyšetření a echokardiografie (GE Vivid 7) se zhodnocením množství EPI. Hladina A-FABP byla stanovena metodou ELISA.
Výsledky: EPI byl přítomen u 58 pacientů (87,7 %). Průměrná tloušťka EPI byla 6 mm (1–21 mm). Průměrná hladina A-FABP byla 27,06 ng/ml (10,76–102,14 ng/ml). Tloušťka EPI lehce korelovala s plazmatickou hladinou A-FABP (0,318). Nebyla prokázána korelace mezi množstvím EPI a následujícími parametry (BMI – p = 0,889; % tělesný tuk – p = 0,512; obvod krku – p = 0,901; obvod pasu – p = 0,669; obvod boků – p = 0,654; Epworthská škála spavosti – p = 0,473; AHI – p = 0,875; průměrná noční saturace – p = 0,938; ODI – oxygen desaturation index – p = 0,220).
Závěr: Byla prokázána slabá korelace mezi množstvím epikardiálního tuku a hladinou A-FABP. Rovněž byla zaznamenána vysoká prevalence epikardiálního tuku u pacientů se závažným OSA.
Ohrožují zdravotníky s vyšším rizikem kardiovaskulárních onemocnění i nádorová onemocnění?
M. Sovová, E. Sovová, M. Nakládalová, M. Kaletová, M. Křibská, L. Radová, D. Vrzalová, V. Procházka
II. interní klinika – gastroenterologická, hepatologická LF UP a FN Olomouc, Česká republika
Úvod: Rizikové faktory (RF) kardiovaskulárních a nádorových onemocnění se často překrývají. Cílem práce bylo zjistit výskyt nádorových onemocnění u skupiny zaměstnanců velké nemocnice, u nichž bylo zjištěno vyšší riziko vzniku kardiovaskulárních onemocnění (KVO).
Soubor a metodika: Soubor tvořilo 3 124 zaměstnanců průměrného věku 36,1 ± 11,4 let (562 mužů). Zaměstnanci vstupně vyplnili dotazník na RF KVO a po doplnění objektivních údajů (TK, hmotnost, výška, BMI, hodnoty lipidového spektra) bylo podle platných tabulek určeno riziko KVO. U podsouboru osob, které měly vysoké nebo střední riziko (celkem 247 osob) průměrného věku 54,1 ± 5,73 let bylo provedeno po 7,24 ± 1,38 (5–9) letech buď opakované vyšetření, nebo byl jejich zdravotní stav zjištěn telefonicky nebo v informačním systému. Jako end point byl sledován nový výskyt nádorového onemocnění.
Výsledky: End point se vyskytl celkem u 18 osob, 9 mužů (7,8 %) a 9 žen (6,8 %), a to statisticky významně více u pomocného personálu (p < 0,035). Ze spojitých proměnných byla u všech statisticky významná závislost mezi vyšším věkem a výskytem nádorů (p = 0,01), u mužů pak mezi výskytem nádoru a vyšším věkem p = 0,01 a nižším BMI p = 0,007. Incidence nádorových onemocnění se významně nelišila od výskytu v běžné populaci (p = 0,21).
Závěr: Výskyt nádorových onemocnění u zdravotníků s vyšším rizikem kardiovaskulárních onemocnění se nelišil od výskytu nádorů v běžné populaci. Nicméně vyšší výskyt nádorů byl staticky významně zaznamenán u pomocného personálu.
Adipocytokínový profil u pacientov so srdcovým zlyhaním a chronickou ischemickou chorobou srdca
M. Stančík1, M. Pavlíková2, N. Karafová2, P. Galajda1, M. Samoš1, M. Mokáň jr1, M. Mokáň1
1I. interná klinika Jesseniovej LF UK a UN Martin, Slovenská republika
2 Ústav klinickej biochémie Jesseniovej LF UK Martin, Slovenská republika
Cieľom štúdie bolo testovať vybrané hormóny tukového tkaniva ako markery srdcového zlyhania a ako prediktor výsledku koronarografického vyšetrenia u pacientov s klinickou diagnózou ischemickej choroby srdca a chronickým srdcovým zlyhaním, pričom sme sa zamerali na pacientov s takou hodnotou BMI, ktorá je podľa dostupných štúdií predpokladom prejavenia sa obezitného paradoxu. Skúmaný súbor pozostáva z 2 ramien. Do 1. ramena boli zaradení pacienti prijatí za účelom elektívnej koronarografie, v 2. ramene pacienti prijatí pre akútnu dekompenzáciu chronického zlyhania srdca. Probandi z prvého ramena boli sledovaní po dobu 8–16 mesiacov, pri výstupe zo štúdie sa realizovalo kontrolné kardiologické vyšetrenie. Plazmatické hladiny skúmaných adipocytokínov korelovali s hodnotami ejekčnej frakcie v čase zaradenia do štúdie (EF1) a na konci sledovaného obdobia (EF2). Zo súboru boli vylúčení pacienti s onkologickými ochoreniami, s akútnym a recentne prekonaným infarktom myokardu a s nestabilnou anginou pectoris. Hladina leptínu u mužov negatívne korelovala s hodnotou EF1 (r = – 0,613; p < 0,01), pričom táto korelácia bola menej výrazná v podskupine s koronarograficky verifikovanou KCHS (r = -0,583; p < 0,05). HOMA-IR podľa očakávania štatisticky významne pozitívne korelovala s leptinémiou (r = 0,643; p < 0,01), súčasne hodnota HOMA-IR štatisticky významne negatívne korelovala s EF1 (r = -0,568; p < 0,01).
Porovnanie rizika osteoporotických fraktúr u postmenopauzálnych žien v krajinách strednej Európy
L. Sterančáková, E. Némethová, Z. Killinger, J. Payer
V. interná klinika LF UK a UN Bratislava, Slovenská republika
Úvod: FRAX (Fracture Risk Assesment Tool) je nástroj, ktorý stanovuje 10-ročné absolútne riziko fraktúry na základe zhodnotenia klinických rizikových faktorov na pozadí epidemiologickej situácie vo výskyte fraktúr danej krajiny. Krajiny, ktoré nemajú vlastné epidemiologické dáta pre FRAX, používajú na hodnotenie rizika zlomeniny spravidla FRAX kalibrovaný pre susedné krajiny, čo môže viesť ku skresleniu.
Cieľ práce: Porovnať podiel pacientov indikovaných na liečbu na základe hodnôt získaných slovenským FRAX a FRAX pre krajiny strednej Európy.
Súbor a metodika: Zhodnotili sme FRAX u 473 postmenopauzálnych žien. Hodnoty vypočítané slovenským FRAX sme porovnali s údajmi pre vybrané krajiny strednej Európy (Česká republika, Maďarsko, Rakúsko, Poľsko, Nemecko, Švajčiarsko). Indikácia na antiporotickú liečbu bola stanovená na základe kritérií National Osteoporosis Foundation (tj. ≥ 20 % pre hlavnú osteoporotickú fraktúru alebo ≥ 3 % pre fraktúru femuru).
Výsledky: Pri porovnaní hodnôt rizika hlavnej osteoporotickej fraktúry sme zistili signifikantné rozdiely voči všetkým ostatným krajinám. Pri porovnaní oblasti femoru boli signifikantné rozdiely medzi rizikami fraktúr v porovnaní s Maďarskom, Poľskom a Nemeckom. Rozdiel voči hodnotám FRAX v Rakúskej populácii bol len hranične signifikantný.
Záver: Odlišnosti v epidemiologickej situácii jednotlivých krajín môžu spôsobiť štatisticky významné rozdiely v počte pacientov indikovaných na liečbu. Je preto vhodné pri indikácii liečby osteoporózy na základe hodnôt FRAX využívať kalibrovaný dotazník pre populáciu danej krajiny.
Táto práca bola podporená grantom UK č.UK51/2013.
Kožní mikrovaskulární reaktivita závisí na hromadění konečných produktů pokročilé glykace a aktivaci endotelu u pacientů s diabetem
J. Škrha jr1,2, J. Šoupal1, L. Landová2, J. Kvasnička2, M. Prázný1, J. Škrha1
1III. interní klinika 1. LF UK a VFN Praha, Česká republika
2 Ústav lékařské biochemie a laboratorní diagnostiky 1. LF UK a VFN Praha, Česká republika
Cílem studie bylo stanovení mikrovaskulární reaktivity (MVR) a kožní autofluorescence (AF), vypovídající o hromadění konečných produktů pokročilé glykace (AGEs) a srovnání těchto parametrů s markery aktivace endotelu u pacientů s diabetem. MVR byla popsána post-okluzivní reaktivní hyperemií (PORH) a termální hyperemií (TH) laser-dopplerovým přístrojem PeriFlux na předloktí 26 diabetiků 1. typu (DM1T), 21 diabetiků 2. typu (DM2T) a 25 zdravých kontrol. Kožní AF byla měřena pomocí AGE-Reader. U všech osob byly kromě standardních biochemických parametrů stanoveny markery endotelové aktivace a mikroangiopatie (mikroalbuminurie, kožní čití Biothesiometrem). Kožní AF byla významně vyšší u diabetiků než u kontrol (2,38 ± 0,54 vs 2,04 ± 0,47 AU; p < 0,01). Pacienti s vyšší AF (AF > 2,3 AU) měli významně nižší MVR (PORH: 353 vs 526 %; p < 0,002; TH: 908 vs 1 494 %; p < 0,02). Byl pozorován významný inverzní vztah mezi MVR a AF (PORH: r = -0,42; p < 0,006; TH: r = -0,45; p < 0,004). vWF jako marker endotelové aktivace významně souvisel u diabetiků s AF (r = 0,61; p < 0,001) i TH (r = -0,46; p < 0,02). Významně nižší MVR byla naměřena u pacientů s vysokou aktivitou vWF (> 110 %), PORH: 397 vs 496 %; p < 0,05; TH: 1 006 vs 1 776 %; p < 0,04. Toto je první studie popisující inverzní vztah mezi kožní autofluorescencí a mikrovaskulární reaktivitou u diabetiků. Je pravděpodobné, že hromadění AGEs v podkoží souvisí se zhoršenou MVR a aktivací endotelu. Stanovení přesných souvislostí si však vyžádá další výzkum.
Práce byla podpořena výzkumným projektem Karlovy univerzity PRVOUK-P25/LF1/2.
Kardiorenální syndrom 1. typu a jeho vliv na mortalitu v souboru pacientů nemocnice Frýdek-Místek
R. Špaček
Interní oddělení Nemocnice ve Frýdku-Místku, p.o., Česká republika
Úvod: Akutní renální poškození (AKI – acute kidney injury) je častou komplikací u pacientů hospitalizovaných pro srdeční selhání jakékoliv etiologie. V posledních letech byl velice významně rozpracován koncept kardiorenálního syndromu (KS) popisující funkci srdce a ledvin jako dvě spojité nádoby. Na základě rozličné patofyziologie bylo vyčleněno 5 podtypů KS, z nichž nejvíce v popředí zatím stojí KS 1. typu definující AKI vzniklé jako důsledek akutního srdečního selhání.
Cíl práce: Vyhodnotit incidenci a stupeň AKI u pacientů hospitalizovaných pro srdeční selhání v nemocnici ve Frýdku-Místku. Vyhodnotit závislost stupně AKI na 30denní a jednoroční mortalitě.
Popis práce: Pro analýzu jsme použili údaje z databáze AHEAD. Náš soubor zahrnoval celkem 714 konsekutivních pacientů hospitalizovaných na interním oddělení nemocnice Frýdek-Místek pro akutní srdeční selhání v letech 2007–2009. K stratifikaci renálního poškození jsme použili uznávanou klasifikaci AKIN. U 20,3 % pacientů jsme zaznamenali určitý stupeň AKI. Mortalita po 30 dnech u pacientů s AKIN 1. stupně byla 27,8 %, u pacientů s AKIN 2 + 3 činila 47,4 % bez ohledu na etiologii srdečního selhání. U jedinců bez AKI činila 30denní mortalita 13,2 %.
Závěr: Mortalita pacientů hospitalizovaných pro srdeční selhání přímo koreluje s přítomností a stupněm AKI. V současnosti se zkoumají nové léky, které by měly zlepšit prognózu těchto pacientů.
Endoskopická ligácia pažerákových varixov v klinickej praxi
I. Šturdík, T. Koller, J. Tóth, Z. Zelinková, T . Hlavatý, M. Huorka, J. Payer
V. interná klinika LF UK a UN Bratislava, Slovenská republika
Endoskopická ligácia pažerákových varixov je používaná v primárnej a sekundárnej prevencii krvácania z pažerákových varixov. Cieľom práce bolo posúdiť úspešnosť tejto endoskopickej metódy v klinickej praxi a jej vplyv na ďalší priebeh ochorenia. Retrospektívne sme analyzovali pacientov s cirhózou pečene, ktorí v rokoch 2009–2013 podstúpili ligáciu pažerákových varixov a následne boli sledovaní na gastroenterologickom a hepatologickom oddelení V. internej kliniky LF UK a UN Bratislava. V súbore bolo 98 pacientov, z toho 36 žien, s priemerným vekom 57 rokov a MELD skóre 11. Etanoltoxická príčina bola najčastejšou etiológiou cirhózy (68 %). 83 pacientov podstúpilo ligáciu pri akútnom krvácaní a následne v rámci sekundárnej prevencie. V sekundárnej prevencii sme docielili eradikáciu varixov u 25 pacientov (30 %, skupina 1), ostatní (skupina 2) eradikáciu nedokončili pre non-komplianciu, nemožnosť absolvovať ligáciu alebo úmrtie. Priemerne absolvovali pacienti 2 sedenia výkonu. Počas sledovaného obdobia sme zaznamenali recidívu krvácania u 16 % pacientov, bez rozdielu vo výskyte medzi skupinami (14 vs 20 %). Pacienti v skupine 1 nemali signifikantne nižšiu úmrtnosť oproti skupine 2 (40 vs 47 %), ale mali lepšiu pravdepodobnosť prežívania.
Inzulínová rezistencia u pacientov s reumatoidnou artritídou
Ľ. Tomáš, I. Lazúrová
I. interná klinika LF UPJŠ a UN L. Pasteura Košice, Slovenská republika
Úvod: U pacientov s reumatoidnou artritídou (RA) registrujeme zvýšenú kardiovaskulárnu úmrtnosť proti bežnej populácii. Príčinou je zápalom indukované priame kardiovaskulárne poškodenie. Pribúdajú ale dôkazy o významnej úlohe metabolického syndrómu v jeho rozvoji. Inzulínová rezistencia je centrálnou zložkou metabolického syndrómu a je popisovaná takmer pravidelne u aktívnej RA. Tumor necrosis factor alfa (TNFα) je jedným z mediátorov sprostredkúvajúcich zápalovú a metabolickú odpoveď.
Cieľ: Zistiť výskyt inzulínovej rezistencie u pacientov s RA a jej vzťah k zápalovej aktivite a protizápalovej liečbe.
Metódy: U 52 nediabetických pacientov v remisii a 30 kontrol sme hodnotili inzulínovú rezistenciu a senzitivitu indexmi HOMA-IR (Homeostasis model assessment of insulin resistance) a QUICKI (Quantitative insulin sensitivity check index).
Výsledky: Napriek významne zvýšenej zápalovej aktivite u RA (TNFα: 23,1 vs 6,9 pg/ml; p = 0,016; CRP: 6,31 vs 1,94 g/l; p = 0,006) sme nezistili rozdiely hodnôt HOMA-IR a QUICKI v porovnaní s kontrolami. V lineárnej regresnej analýze korelácia indexov so sledovanými zápalovými parametrami (TNFα, interleukín 6, CRP) nebola signifikantná. Významná korelácia bola zaznamenaná s hmotnosťou pacientov (HOMA-IR – p = 0,02; QUICKI – p = 0,04). Nebol pozorovaný vplyv liečby glukokortikoidmi či antagonistami TNFα.
Záver: Úloha zápalu v rozvoji inzulínovej rezistencie je nepopierateľná. Rezistencia sa však pravdepodobne stáva významnou až v štádiách pretrvávajúcej zvýšenej aktivity RA. Druh protizápalovej liečby, ak je tá efektívna, nemusí zohrávať podstatnú úlohu v ovplyvnení inzulínovej rezistencie.
Alogenní transplantace krvetvorných buněk u nemocných s chronickou lymfocytární leukemií na Hemato-onkologické klinice LF UP a FN Olomouc
P. Turcsanyi, L. Raida, S. Donevska, T. Papajík, E. Faber, V. Procházka, R. Urbanová, Z. Rusiňáková, Z. Pikalová, B. Katrincsáková, I. Skoumalová, L. Horálková, K. Indrák
Hemato-onkologická klinika LF UP a FN Olomouc, Česká republika
Úvod: Alogenní transplantace krvetvorných buněk (TKB) představuje stále jediný potenciálně kurabilní přístup u nemocných s chronickou lymfocytární leukemií (CLL), který je však zatížen nezanedbatelnou morbiditou a mortalitou.
Cíl: Analyzovat výsledky alogenních TKB provedených u nemocných s CLL na Hemato-onkologické klinice LF UP a FN Olomouc.
Soubor nemocných: Transplantováno bylo 24 nemocných (18 mužů a 6 žen) s věkovým mediánem 56,5 (31–61) let. Stav onemocnění před TKB dle NCI kritérií: 19 nemocných mělo aktivní onemocnění/progresi, 4 stabilní nemoc, 1 pacient byl v parciální remisi (PR). Celkem 6 příjemců (25 %) podstoupilo TKB od HLA identického příbuzného dárce (MRD), 13 (54 %) od HLA identického nepříbuzného (MUD) a 5 (21 %) od HLA inkompatibilního dárce (MMUD). Všichni nemocní byli transplantováni po nemyeloablativním přípravném režimu nebo režimu s redukovanou intenzitou (RIC). Dvěma pacientům (8 %) byla jako štěp podána kostní dřeň, 22 (92 %) periferní kmenové buňky.
Výsledky: K rozvoji akutní a chronické nemoci štěpu proti hostiteli (GVHD) došlo u 9 z 24 (37 %), resp. 5 ze 17 (29 %) hodnocených nemocných. Zaznamenáno bylo 10 (42 %) úmrtí na potransplantační komplikace (NRM). Kompletní remise (KR) CLL dosáhlo po TKB 14 (67 %), PR 3 (14 %) a bez odezvy (NR) zůstali 4 (19 %) z 21 hodnotitelných pacientů. Potransplantační relaps CLL byl pozorován u 2 nemocných (14 %). Při mediánu potransplantačního sledování 14 (0–80) měsíců byla zaznamenána 4 úmrtí (17 %) na progresi onemocnění. Pravděpodobnost 2letého celkového přežívání nemocných je 43 % (95% CI 25–72 %).
Závěr: Při riziku závažných potransplantačních komplikací spojených s relativně vysokou TRM lze potvrdit kurabilní potenciál alogenních TKB u přibližně 1/3 nemocných s refrakterní CLL.
Podpořeno Výzkumným záměrem MŠMT MSM-6198959205 a grantem UP LF-2014–001 v Olomouci.
Liečba pacientov pohryzených vretenicou: odporúčania a naše skúsenosti
P. Uhrík, I. Sámel, P. Bánovčin jr, M. Schnierer, R. Hyrdel
Interná klinika gastroenterologická Jesseniovej LF UK a UN Martin, Slovenská republika
Úvod: Napriek výskytu len jedného prirodzene jedovatého hada na Slovensku (Vretenica obecná) je každoročne epidemiológmi zaznamenaných do 30 prípadov pohryzení. Jedový aparát vretenice disponuje smrteľnou dávkou jedu. Vzhľadom na zloženie jedu spadajú komplikácie do multidisciplinárnej kategórie. Celkové príznaky sú prevažne riešené na interných oddeleniach podľa štokholmských kritérií, reidovej schémy a odporúčaní podania European Viper Venom Antiserum. Symptomatická liečba je za počatá ihneď pri príjme pacienta a pokračujeme v nej bez rozdielu podania antiséra.
Kazuistika pojednáva o 2 pacientoch v približne rovnakom veku, použitých postupoch, odlišnostiach v laboratórnom priebehu otravy a klinickom obraze.
Cieľ: Poukázať formou prehľadovej prednášky a kazuistiky na možnosti a odporúčania v nemocničnej starostlivosti o pacientov pohryzených vretenicou.
Záver: U pacientov sme zaznamenali typický lokálny priebeh. Dlhšie sledovanie dopomohlo k zachyteniu neskorých príznakov. Absencia podania antiséra prebehla bez vážnejších komplikácií.
Polycystická choroba obličiek a transplantácia obličky
S. Valachová1, I. Dedinská1, Ľ. Laca1, M. Mokáň2
1 Chirurgická klinika s transplantačným centrom Jesseniovej LF UK a UN Martin, Slovenská republika
2 I. interná klinika Jesseniovej LF UK a UN Martin, Slovenská republika
Úvod: Polycystická choroba obličiek autozomálne dominantného typu (PCHOAD) je najčastejšie dedičné ochorenie obličiek. PCHOAD je spôsobené mutáciou génov PKD1 alebo PKD2 a predstavuje 4. najčastejšiu príčinu chronického zlyhania obličiek u dospelých ľudí.
Metodika a výsledky: V súbore 200 pacientov po transplantácii obličky, ktorí sú sledovaní v transplantačno-nefrologickej ambulancii Chirurgickej kliniky s transplantačným centrom UN Martin sme identifikovali 39 (19,5 %) pacientov s diagnózou polycystických obličiek. V súbore bolo 12 pacientov, u ktorých bola realizovaná nefrektómia natívnej polycystickej obličky, zisťovali sme indikáciu k nefrektómii a jej vzťah k obdobiu transplantácie obličky. Jednostranná nefrektómia polycystickej obličky bola zrealizovaná u 8 (21 %) pacientov, obojstranná nefrektómia u 4 (10 %) pacientov. Pred transplantáciou obličky bola nefrektómia vykonaná u 4 (10 %) pacientov, po transplantácii u 4 (10 %) pacientov, u 3 (8 %) pacientov bola vykonaná nefrektómia pred aj po transplantácii, u 1 (3 %) pacienta bola vykonaná bilaterálna nefrektómia po transplantácii obličky. Najčastejšími indikáciami boli: priestorové dôvody, infekcie resp. hydronefróza transplantovanej obličky s nutnosťou neoimplantácie natívneho ureteru.
Záver: U pacientov s PCHOAD pripravovaných na transplantáciu obličky je nutné CT-vyšetrenie a chirurgické vyšetrenie pred samotným zaradením na čakaciu listinu so zvážením prípadnej nefrektómie.
Neočakávaná komplikácia u pacienta s AKS liečeným konvenčnou antitrombotickou liečbou: kazuistika
V. Vitanov
Klinika kardiológie VÚSCH a.s., Košice, Slovenská republika
Cieľom kazuistiky je poukázať na pomerne zriedkavú, no zároveň život ohrozujúcu komplikáciu u pacienta s akútnym koronárnym syndrómom liečeným konvenčnou antitrombotickou liečbou. Ide o 75-ročnú pacientku s artériovou hypertenziou, CHRI na podklade chronickej tubulointersticiálnej nefritídy, iniciálne hospitalizovanú v spádovej nemocnici pre akútny laterálny non-STEMI. Následne bola preložená na naše pracovisko za účelom kardiologického doriešenia. Pokračujeme v štandardnej antitrombotickej liečbe (ASA + klopidogrel + LMWH). Realizujeme koronarografické vyšetrenie (cestou a. radialis l. dx.) s nálezom 3-cievneho postihnutia. U pacientky sme plánovali kardiochirurgickú revaskularizáciu. Priebeh hospitalizácie bol od 5. dňa komplikovaný intermitentnými, progredujúcimi bolesťami mezo/hypogastria. Objektívny, RTG nález abdomenu, ako aj iniciálne laboratórne parametre (KO, zápalové, hepatálne parametre, amylázy) boli negatívne. Dopĺňame USG vyšetrenie abdomenu s nálezom cholecystolitiázy so solitárnym konkrementom. S odstupom 24 hod evidujeme zhoršenie klinického stavu, pacientka je hypotenzná, tachykardická. V opakovanom laboratórnom obraze bol prítomný signifikantný pokles hladiny hemoglobínu, leukocytóza, ostatné zápalové parametre boli negatívne. Vykonané kontrolné USG vyšetrenie abdomenu dokumentuje 2 tumorózne útvary, verifikované následným CT vyšetrením – 2 hypodenzné ložiská v oblasti mezogastria až hypogastria – hematóm svalov prednej brušnej steny so známkami aktívneho krvácania. Pacientka v incipientom hemoragickom šoku na kombinovanej katecholamínovej podpore podstúpila chirurgickú revíziu, z oblasti m. rectus abdominis l. dx. resp. l. sin. bolo evakuovaných spolu asi 1 000–1 500 ml koagúl a čerstvej krvi, jednoznačný zdroj krvácania nebol zistený. Vo svete nachádzame kazuistiky o intramuskulárnych hematómoch pri kombinovanej antitrombotickej terapii, pričom najčastejšie sú popisované zakrvácanie do svalov prednej brušnej steny a zakrvácanie do m. iliopsoas – uni/bilaterálne, ev. retroperitoneálne krvácanie (komplikácia koronarografie cestou a. femoralis). V súčasnej dobe nových antiagregancií a antikoagulancií je mimoriadne dôležitá včasná diagnostika a liečba tejto zriedkavej, no potenciálne fatálnej komplikácie.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2014 Číslo Suppl 1- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Intermitentní hladovění v prevenci a léčbě chorob
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
Najčítanejšie v tomto čísle
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy