-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Základní principy a úskalí rehabilitace u diabetiků po amputaci
Basic principles and difficulties relating to rehabilitation in diabetic patients following amputation
Vascular diseases as a result of diabetes mellitus are the most frequent indication for amputation in the Czech republic. Diabetic patients following amputation, unlike the other amputees, very frequently suffer multiple complications. These are both of general and local nature and pose a limitation to rehabilitation care as well as a prosthesis use. The main goal of therapeutic rehabilitation is the practice of locomotion with a prosthesis (artificial limb) and the patient‘s full return to normal life. A team of closely cooperating specialists is involved. The rehabilitation care of amputees is divided into acute and aftercare. Within preoperative care we try to improve the patient‘s physical and psychological condition. Following surgery we verticalize the patient as soon as possible depending on his/her possibilities and condition, we carry out breathing and vascular gymnastics and prevention of thromboembolic disease and we start the care of the stump. When the stump has been healed and shaped, the patient is provided with an artificial limb. The patients equipped with an artificial limb take a walking course where they learn how to handle the limb as well as walk indoors and outdoors and cope with common terrain unevenness.
Key words:
amputation – diabetes mellitus – walking with an artificial limb – prosthesis – lower limb prosthetics
Autoři: Martin Jindra; Bohuslava Věchtová; Jana Bielmeierová
Působiště autorů: Rehabilitační klinika LF UK a FN Hradec Králové, přednostka doc. MUDr. Eva Vaňásková, Ph. D.
Vyšlo v časopise: Vnitř Lék 2015; 61(6): 604-608
Kategorie: Diabetik – společný pacient diabetologa a ortopeda
Předneseno na mezioborovém sympoziu s postgraduálním zaměřením „Diabetik – společný pacient diabetologa a ortopeda“ 10. října 2014 v Hradci Králové.
Souhrn
Nejčastější indikací k amputaci jsou v České republice choroby cév právě v důsledku diabetes mellitus. Diabetičtí pacienti po amputaci jsou na rozdíl od ostatních amputovaných velmi často zatíženi mnohočetnými komplikacemi. Jedná se o komplikace celkové i lokální. Ty jsou pak limitací pro rehabilitační péči a vybavení protézou. Hlavním cílem léčebné rehabilitace je nácvik lokomoce s protézou a navrácení pacienta do plnohodnotného života. Podílí se na ní celý tým odborníků s nutností jejich provázanosti. Vlastní rehabilitační péči o pacienty po amputaci rozdělujeme na akutní a následnou. V předoperační péči se snažíme o zlepšení fyzického i psychického stavu. Po operaci pacienta dle jeho možností a stavu co nejdříve vertikalizujeme, provádíme dechovou a cévní gymnastiku, prevenci tromboembolické nemoci a začínáme s péčí o pahýl. Po zhojení a vytvarování pahýlu se pacient vybaví protézou. Pacienti vybavení protézou jsou zařazeni do tzv. školy chůze, kde se učí nejen zacházet s protézou, ale také chodit v interiéru, exteriéru a zdolávat běžné terénní nerovnosti.
Klíčová slova:
amputace – diabetes mellitus – chůze s protézou – protéza – protézování dolních končetinÚvod
Amputace jakékoliv části lidského těla je velký zásah do integrity lidského těla a přináší pacientovi limity v běžném denním životě, se kterými se musí vyrovnat. Ročně je dle statistických údajů ÚZIS provedeno více než 10 000 amputací a počet stále stoupá. Proto je nutné zajistit navazující péči o tyto pacienty včetně péče rehabilitační a s ní spojené protézování amputované končetiny.
Definice
Amputace je definována jako oddělení periferní části těla od organizmu. Jejím důsledkem je funkční nebo kosmetická změna [1]. Magee [2] k definici ještě přidává, že se jedná o odstranění části nebo celé končetiny či jiné části těla.
Historie amputace a protetické péče
Amputace patří mezi nejstarší historicky doložené chirurgické výkony [3,4]. Hippokrates 500 let před naším letopočtem stanovil zásady amputačních výkonů, které s určitými nuancemi platí dodnes. K největšímu rozvoji v technice amputací vždy docházelo za válek. S amputacemi úzce souvisí i problematika protézování. Nejstarší známá protéza byla nalezena v Itálii v roce 1858 a její výroba se datuje asi do 3. století před naším letopočtem [5]. V 19. století již byli známi výrobci protetických pomůcek, kteří se sdružovali ve společenstvech tzv. rukavičkářů. Koncem 20. století pak vznikají samostatné protetické a bandážistické firmy.
Indikace a incidence
Nejčastější indikací k amputaci v České republice jsou gangrény dolních končetin na podkladě chorob cév právě v důsledku diabetes mellitus. Jedná se o závažnou pozdní komplikaci diabetu a tvoří 40–60 % z netraumatických amputací. Ročně je provedeno 6–8 amputací na 1 000 diabetiků z vitální indikace. Dle statistických údajů ÚZIS bylo v ČR v roce 2011 provedeno 10 408 amputací. Počet amputací v Evropě a ve světě se liší. V Holandsku se ročně provede asi 18–20 velkých amputací na 100 000 obyvatel, ve Francii 6,6 amputací na 100 000 občanů. V USA je to každoročně asi 185 000 osob podstupujících amputaci [6]. Dle statistik WHO je ve světě ročně provedeno 7–206 amputací na 100 000 obyvatel. U diabetu je až 4krát vyšší riziko amputace než u nediabetiků [7–9]. V 91,7 % je amputace provedena u diabetika 2. typu. 30 % pacientů mělo diagnostikován diabetes mezi 5.–10. rokem. Až 88 % pacientů s amputací je léčeno inzulinem [10]. Až 25 % pacientů postihují komplikace spojené amputací s nutností další chirurgické terapie. Ve 20 % je nutná reamputace proximálně [11].
Dalšími indikacemi k amputaci jsou:
- traumata – zejména při rozvíjejícím se automobilizmu a zvýšené oblibě tzv. adrenalinových sportů
- tumory – jako radikální řešení maligních a generalizovaných tumorů
- infekce – hrozí celková sepse organizmu, amputace je indikována z vitální indikace
- vrozené vady – deformita končetiny znemožňuje protetické nebo ortopedické vybavení
- nervová onemocnění a poranění – neuropatie ústící v trofické vředy, které se mohou sekundárně infikovat
- dlouhodobý defekt měkkých tkání, který nelze zhojit [4]
- ischemická choroba dolních končetin
Rozdělení amputací
Amputace je možné dělit podle různých hledisek. Používá se dělení podle výšky na amputace:
- nízké (do 10–15 cm pod kolenním kloubem)
- střední (do rozhraní distální třetiny stehna)
- vysoké (nad distální třetinou stehna)
Daleko častěji se setkáme s dělením podle lokalizace: amputace v oblasti nohy, amputace v oblasti bérce a amputace v oblasti stehna [12].
Komplikace amputací
Obecně platí, že nejlepší prevencí všech komplikací je správná indikace amputace a vhodně zvolená operační technika [1]. Komplikace dělíme na celkové a lokální [4]. S oběma typy se setkáváme v běžné denní praxi a jsou pro nás limitací v rehabilitační péči.
Mezi lokální komplikace patří hematomy, které mohou být sekundárně infikovány. Proto je důležité zajištění správné drenáže. Infekce se řeší podáváním antibiotik parenterálně či perorálně a v ojedinělých případech peroperačně. Sekundární hojení rány (časté právě u diabetiků) může vyústit až k rozvoji nekrózy rány či gangréně pahýlu s nutností opakovaných operačních revizí a nekrektomií. S tím souvisí odložení protézování. V těchto případech je výhodná úzká spolupráce s chirurgickým pracovištěm, které provede operační zákrok. Další velmi častou komplikací je otok. Tomu se snažíme bránit lokální kryoterapií a bandážováním (což potvrzuje i Engstrom a Van de Ven [13]). U většiny amputovaných pacientů se setkáváme s fantomovými bolestmi. Bolest vzniká hned po amputaci nebo v průběhu jednoho roku po ní. Incidence je 35–70 %. Bývá tupá, pálivá, s občasnou propagací [14]. Intenzita je velmi variabilní. Ve spolupráci s algeziologem podáváme analgetika opioidní řady, antidepresiva, antikonvulziva. V případě nesnesitelné bolesti možno použít lokální anestezii (blokáda n. ischiadicus). Často je nutná spolupráce s klinickým psychologem. Pokud není amputační pahýl včasně polohován, dochází k rozvoji kontraktur. Ty opět brání vlastnímu protézování.
Celkové komplikace diabetu dělíme na akutní a pozdní. Akutní komplikace diabetes mellitus představují závažné situace v životě pacienta. Hypoglykemie neohrožuje nemocného jen sama o sobě, ale také tím, že i krátkodobá porucha pozornosti nebo ztráta vědomí může přivodit zranění či smrt. Recidivující protrahované hypoglykemie mohou vést ke vzniku hypoglykemické encefalopatie. Hyperglykemie může vést ke vzniku dvou velmi závažných stavů – diabetické ketoacidózy a hyperosmolarního neketoacidotického syndromu. Oba tyto stavy mají vysokou mortalitu [15]. K pozdním komplikacím patří makrovaskulární i mikrovaskulární komplikace. Mikrovaskulární jsou prezentovány diabetickou retinopatií, nefropatií a neuropatií. Makrovaskulární vznikají na podkladě aterosklerotických změn ve středních a velkých tepnách a zahrnují ischemickou chorobu srdeční, ischemickou chorobu dolních končetin a cévní mozkové příhody. Všechny mohou ovlivnit nejen kvalitu života, ale i morbiditu a mortalitu [16].
Rehabilitační péče
Hlavním cílem komplexní léčebné rehabilitace po amputaci je nácvik lokomoce s protézou a navrácení pacienta do plnohodnotného života [17]. Podílí se na ní celý tým: lékař, fyzioterapeut, ergoterapeut, klinický psycholog, dále sestra, sociální pracovník, pacient samotný a rodina nemocného. Je nutná jejich vzájemná spolupráce a provázanost. Nesmíme zapomenout ani na pacienta a jeho rodinu, bez jejich spolupráce by nebyl výsledek dobrý. Vlastní rehabilitační péči o pacienty po amputaci rozdělujeme na akutní (označovanou též jako perioperační) a následnou péči.
Akutní péči ještě dělíme na předoperační a brzkou pooperační péči. V předoperační péči se snažíme o zlepšení fyzického i psychického stavu. Informujeme pacienta o následném průběhu rehabilitace a snažíme se ho motivovat ke spolupráci. Zaměřujeme se na zlepšení celkové kondice nepostižených částí těla, posilování horních končetin a na dechovou gymnastiku. Rehabilitace po operaci by měla začít co nejdříve, dle stavu pacienta nejlépe od 1. pooperačního dne. Pacienta dle možností a celkového stavu vertikalizujeme. Provádíme dechovou a cévní gymnastiku jako prevenci tromboembolické nemoci a začínáme s péčí o pahýl. Ve FN Hradec Králové bandážujeme pahýl hned po vytažení drénů. Snažíme se o redukci otoku. Provádíme polohování pahýlu jako prevenci možných kontraktur. Při stehenní amputaci polohujeme pahýl do flexe a zejména do extenze v kyčelním kloubu, dále do abdukce a addukce. V případě bércové amputace polohujeme kolenní kloub do flexe a extenze.
V následné péči pokračujeme v důsledném polohování a bandážování pahýlu. Bandážování provádíme krátkotažnými obinadly od periferie směrem proximálně. Stehy extrahujeme dle stavu rány po 2–3 týdnech. U pacientů s komplikovaným hojením rány (obr. 1) je nutná dlouhodobá a důsledná lokální péče o ránu s využitím moderních typů krytí. V případě nekrózy v oblasti rány konzultujeme s chirurgem zvážení nekrektomie. Co nejdříve začínáme s otužováním pahýlu. To spočívá nejen v omývání teplou a chladnější vodou, ale také v kartáčování a masáží žínkou [18].
Obr. 1. Komplikované hojení amputačního pahýlu, rána není plně zhojená, drobné dehiscence rány ve střední třetině 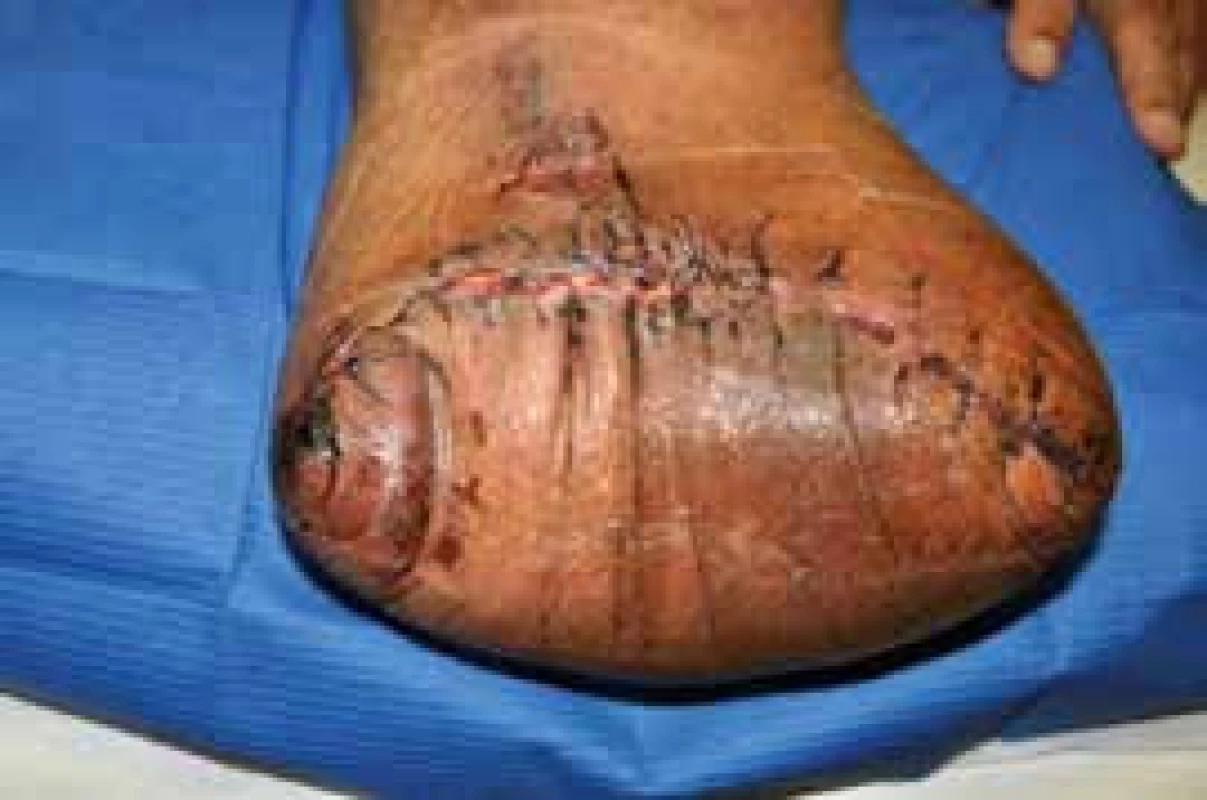
Nezastupitelné místo má v tomto období i klinický psycholog. Psychologická péče pomáhá pacientům přenést se přes toto velmi těžké období.
Po dohojení a vytvarování pahýlu je pacient vybaven protézou. Ne všichni pacienti po amputaci musí být zákonitě vybaveni protézou. Až 30 % pacientů není indikováno k protézování. Je nutné si uvědomit, že chůze s protézou je energeticky velmi náročná. U transtibiální amputace je energetický výdej při chůzi zvýšen až o 40 %, u transfemorální až o 70 % oproti fyziologické bipedální chůzi. Pacienti s diabetem často trpí dalšími interními chorobami, jako jsou ischemická choroba srdeční či srdeční vady. Musíme dále zohlednit schopnost lokomoce s protézou, psychologické, sociální a architektonické bariéry. Pokud má pacient výše uvedené kontraindikace a nebude moci využívat protézu k chůzi, je vybaven pouze mechanickým vozíkem nebo méně často kosmetickou protézou [18]. Ostatní jsou odesláni na protetiku ke zhotovení protézy.
Pro protézování je důležitý tvar amputačního pahýlu. V zásadě rozlišujeme 3 druhy (obr. 2) [19]. Nejvhodnější je tvar cylindrický (obr. 2b), který umožňuje dobré uchycení pahýlu v lůžku. Tvar kónický (obr. 2a) má menší objem svalové hmoty, a proto se nemůže dostatečně využít svalové síly pahýlu. Kyjovitý tvar (obr. 2c) má nadměrné množství měkkých tkání a musí být přesně upraveno pahýlové lůžko protézy, aby nedocházelo k tlakům pahýlu. Bohužel často se setkáváme s případy, v nichž prominuje kost pod kůži pahýlu (obr. 3). Tento stav není vhodný. Hrozí perforace kůže kostí a tvorbě otlaku s nekrózou.
Obr. 2. Druhy amputačních pahýlů 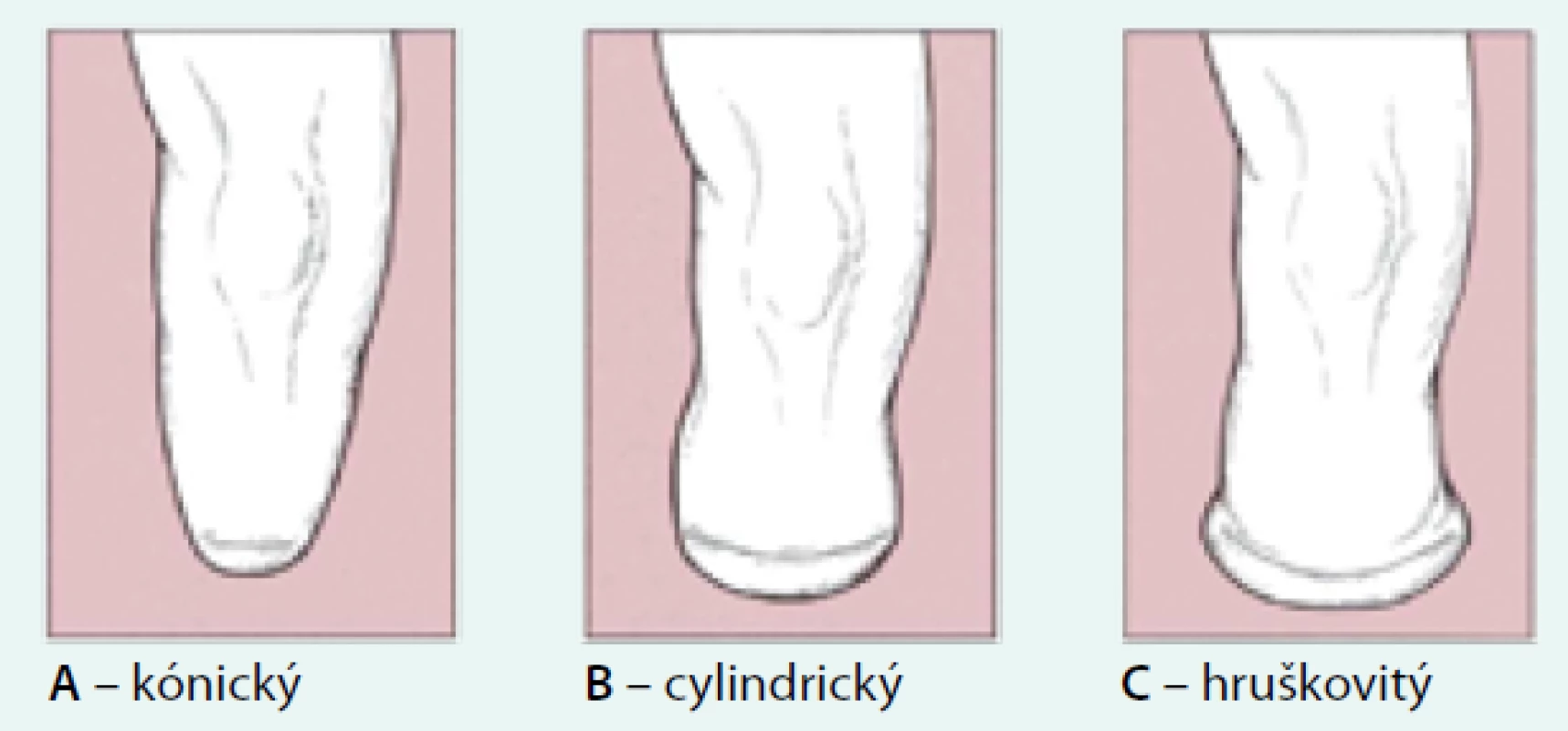
Obr. 3. Nevhodný amputační pahýl, kost prominuje pod kůži a hrozí nekróza kůže a perforace 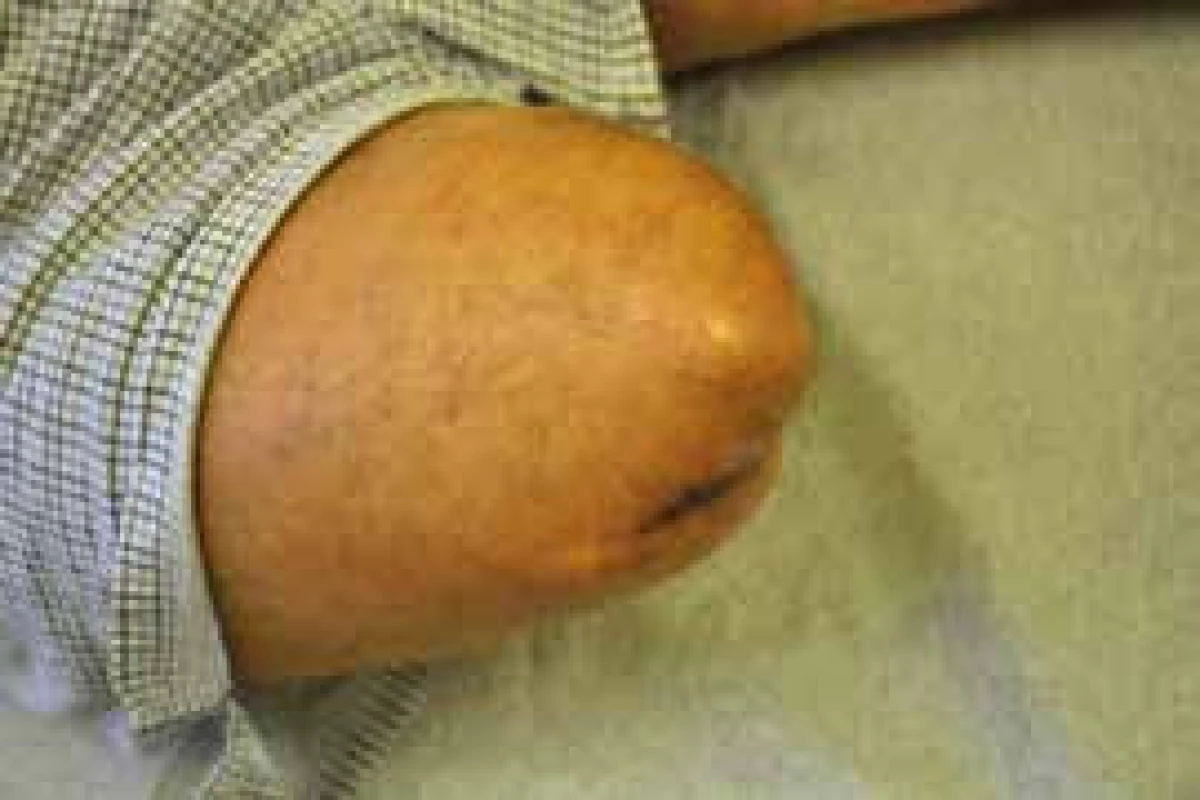
Pro rozhodování o typu protézy je důležité určit tzv. stupeň aktivity uživatele protézy. Jiný typ protézy bude mít pacient, který se pohybuje jen po interiéru, a zcela odlišný typ mladý aktivní sportující pacient pohybující se zejména v exteriéru. V zásadě je možné vybavit pacienta 2 druhy protéz: exoskeletální a endoskeletální konstrukce. Možná je i jejich kombinace [20]. Častěji je používána endoskeletální konstrukce. U tohoto typu protéz je zatížení přenášeno přes trubkový adaptér, který se vyrábí většinou z hliníku, titanu nebo uhlíkových vláken [21,22]. Pacienti vybavení protézou jsou zařazeni do tzv. školy chůze. Ta začíná seznámením s vlastním typem protézy, péčí o protézu. Pacient se učí oblékat a snímat protézu. Velmi důležitá je také hygienická péče o pahýl při užívání protézy. Kůže pahýlu při používání protézy je drážděna tlakem protézy, nadměrně se potí a odpařování je omezené. Z tohoto důvodu je nutné po sejmutí protézy pahýl umýt teplou vodou a nedráždivým toaletním mýdlem a důkladně jej osušit. Následuje nácvik stoje v protéze a balanční cviky s protézou ve stoje. Pokud to pacient zvládá, začínáme s nácvikem kroků. Kroky se provádějí dopředu, do stran a dozadu. Následně přecházíme na vlastní chůzi s protézou. Ta probíhá zpočátku v bradlovém chodníku bez lokomočních pomůcek. Bradla slouží místo holí (obr. 4). Zde pacient trénuje rovnováhu, otočení o 180 °, chůzi po nerovnostech. To vše pod kontrolou fyzioterapeuta. Poté přecházíme na chůzi v prostoru, zpočátku pomocí vysokého chodítka a následně o 2 francouzských holích. Kromě vlastní chůze je nutné s pacientem nacvičit i běžné denní činnosti s protézou, jako např. sed, vstávání ze židle, z gauče a z WC. Jakmile pacient dostatečně zvládá stabilní chůzi po interiéru, přecházíme na nácvik chůze v exteriéru včetně nácviku chůze po schodech (obr. 5). Klademe důraz na správně provedenou stojnou i švihovou fázi kroku, nacvičujeme délku kroku a kontrolu pohybu protézy. Důležitou součástí stereotypu chůze je správná rotace trupu a souhyby paží. Pro běžnou denní praxi je důležité naučit pacienta, jak správně padat a následně vstávat ze země. Ve spolupráci s ergoterapeutkou se pacienti po amputaci učí správně provádět běžné denní činnosti, jako je péče o domácnost včetně uklízení. Dále se učí nakupovat a používat městskou hromadnou dopravu.
Obr. 5. Chůze v exteriéru s protézou – nácvik chůze po schodech 
Závěr s doporučením pro praxi
Diabetici jsou po amputaci velmi často zatíženi mnohočetnými komplikacemi. Ty vedou k mnoha úskalím při léčbě, oddalují zhotovení protézy a vlastní rehabilitační péči. Vzhledem ke komplikované terapii se jako optimální jeví úzká spolupráce diabetologa, chirurga a rehabilitačního lékaře. Vlastní rehabilitační péče by měla zahrnovat předoperační, včasnou pooperační a následnou péči. Pacienta v předoperačním období připravujeme na operaci a seznamujeme ho s časnou rehabilitací. Ta by měla být vedena zkušeným fyzioterapeutem. Po vlastním chirurgickém výkonu a stabilizaci celkového stavu by měl být pacient co nejdříve v kontaktu s rehabilitačním lékařem. Ten indikuje překlad na rehabilitační oddělení, které se touto problematikou zabývá. Zde se musí začít s časnou rehabilitací včetně péče o pahýl. Následně je kontaktován protetik a zhotovována protéza. Součástí je i vybavení vhodnými kompenzačními pomůckami. Další terapie pak probíhá formou ambulantní péče nebo následné ústavní rehabilitační péče. Jen včasná a dlouhodobá terapie zabrání celkové dekondici, poruchám soběstačnosti a vede k návratu do běžného denního života. Důležitým faktorem je úzká spolupráce rodiny a pacienta. Jen dobrá provázanost všech těchto složek vede k úspěšné terapii a ke spokojenému pacientovi, který může vést další plnohodnotný život.
MUDr. Martin Jindra
martin.jindra@fnhk.cz
Rehabilitační klinika LF UK a FN Hradec Králové
www.fnhk.cz
Doručeno do redakce 29. 12. 2014
Přijato po recenzi 20. 1. 2015
Zdroje
1. Kubeš R. Amputace. In: Dungl P et al. Ortopedie. Grada: Praha: 2005 : 165–176. ISBN 80–247–0550–8.
2. Maggie DJ. Orthopaedic physical assessment. 5th ed. Saunders Elsevier: Missouri 2007. ISBN 978–0721605715.
3. Bowker JH, Pritham CH. The history of amputation and prosthetics. In: Smith DG, Michael JW, Bowker JH (eds). Atlas of Amputations and Limb Deficiencies Surgical, Prosthetic, and Rehabilitation Principles. 2004 : 3–20.
4. Sosna A et al. Základy ortopedie. Triton: Praha 2001. ISBN 80–7254–202–8.
5. Bowker HK, Michael JW (eds). Atlas of Limb Prosthetics: Surgical, Prosthetic, and Rehabilitation Principles. 2nd ed. Amer Academy of Orthopaedic 2002. ISBN 978–0892032754.
6. Sinha R, Van den Heuvel WJ. A systematic literature review of quality of life in lower limb amputees. Disability & Rehabilitation 2011; 33(11): 883.
7. Broulíková A. Diabetes a ischemická choroba dolních končetin. In: Perušičová J (ed) Diabetické makroangiopatie a mikroangiopatie. Galén: Praha 2003 : 55–86. ISBN 80–7262–187–4.
8. Jirkovská A et al. Syndrom diabetické nohy. Komplexní týmová péče. Maxdorf: Praha 2006 : 29–35. ISBN 80–7345–095-X.
9. Jirkovská A (ed). Mezinárodní pracovní skupina pro syndrom diabetické nohy. Syndrom diabetické nohy. Mezinárodní konsenzus. Amsterdam 1999. České vydání: Galén: Praha: 2000. ISBN 80–7262–051–7.
10. Avdic D, Pecar D, Kudumovic M et al. Dependence of lower extremies amputation to characteristic of diabetes mellitus. Health Med 2009; 3(1): 51–54.
11. 11 Borkosky SL, Roukis TS. Incidence of re-amputation following partial first ray amputation associated with diabetes mellitus and peripheral sensory neuropathy. Diabet Foot Ankle 2012; 3 : 1–5. Dostupné z DOI: <http://dx.doi.org/10.3402/dfa.v3i0.12169>.
12. Brozmanová B et al. Ortopedická protetika. Osveta: Martin: 1990. ISBN 80–217–0133–1.
13. Engstrom B, Van de Ven C (eds). Therapy for amputees. 3rd ed. Churchil Livingstone: London 1999. ISBN 978–0443059759
14. 14 Opavský J. Bolest v ambulantní praxi. Maxdorf: Praha 2011. ISBN 978–80–7345–247–6.
15. Piťhová P. Akutní komplikace diabetes mellitus. Inter Med 2006; 8(12): 523–525.
16. Fejfarová V, Jirkovská A. Makrovaskulární komplikace diabetu. Inter Med 2009; 11(9): 390–394.
17. Kálal J. Rehabilitace amputovaných. Ústí nad Labem: Univerzita J. E. Purkyně v Ústí nad Labem - Ústav zdravotnických studií: Ústí nad Labem 2003. ISBN 80–7044–483–5.
18. Kolář P et al. Rehabilitace v klinické praxi. Galén: Praha 2010. ISBN 9788072626571.
19. Seymour R. Prosthetics and orthotics – Lower limb and Spinal. Lippincott Williams & Wilkins 2002. ISBN 978–0781728546.
20. Wilson AB. A Primer on Limb Prosthetics. Charles C Thomas 1998. ISBN 978–0398068974.
21. Heim S, Kaphingst W. Protetika: Základy protetiky dolních a horních končetin. Svoboda: Praha 2002.
22. Lusardi MM, Nielsen CC. Orthotics and Prosthetics in Rehabilitation. 2nd ed. Butterworth-Heinemann: 2006. ISBN 978–0750674799.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2015 Číslo 6- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Primář MUDr. Petr Svačina, šéfredaktor časopisu Vnitřní lékařství, sedmdesátiletý
- Niekoľko osobných spomienok
- Sedmdesátníkem? Neuvěřitelné. Zralý věk primáře Petra Svačiny
- Petr Svačina jubilující
- Diagnostika a terapie dny – editorial
- Echinokokové infekce – vzácná postižení jater – editorial
- Pegasus – Tikagrelor v sekundární prevenci u nemocných po infarktu myokardu
- Diagnostika a terapie dny
- Neobvyklý případ cystického postižení jater – alveolární echinokokóza jater
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
- Za profesorem Milošem Štejfou
- Eva Kašáková, Martin Vokurka, Jan Hugo. Výkladový slovník pro zdravotní sestry
- Mezioborové sympozium s postgraduálním zaměřením Diabetik – společný pacient diabetologa a ortopeda
- Zobrazení muskuloskeletálních projevů a komplikací diabetes mellitus
- Pokračující periferní nervové blokády – přínos pro ortopedické pacienty s diabetes mellitus?
- Perioperační péče a diabetes
- Komplikace endoprotéz u diabetiků
- Obezita a ortopedické operace aneb existují mechanické komplikace obezity?
- Akutní a chronická antikoagulační léčba u kloubních náhrad
- Diabetická neuropatie
- Infekce v rámci syndromu diabetické nohy
- Vybrané kožní změny typu necrosis lipoidica a kožní a slizniční mykotické afekce u diabetes mellitus
- Uplatnění kmenových buněk v ortopedii
- Ortopedická operační léčba syndromu diabetické nohy
- Základní principy a úskalí rehabilitace u diabetiků po amputaci
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Diagnostika a terapie dny
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Echinokokové infekce – vzácná postižení jater – editorial
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




