-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Chronická pankreatitida diagnostikovaná po první atace akutní pankreatitidy
Chronic pancreatitis diagnosed after the first attack of acute pancreatitis
Introduction:
One of the diseases involving a potential risk of developing chronic pancreatitis is acute pancreatitis.Material:
Of the overall number of 231 individuals followed with a diagnosis of chronic pancreatitis, 56 patients were initially treated for acute pancreatitis (24.2 %). Within an interval of 12 - 24 months from the first attack of acute pancreatitis, their condition gradually progressed to reached the picture of chronic pancreatitis. The individuals included in the study abstained (from alcohol) following the first attack of acute pancreatitis and no relapse of acute pancreatitis was proven during the period of their monitoring.Results:
The etiology of acute pancreatitis identified alcohol as the predominant cause (55.3 %), biliary etiology was proven in 35.7 %. According to the revised Atlanta classification, severe pancreatitis was established in 69.6 % of the patients, the others met the criterion for intermediate form, those with the light form were not included.Conclusion:
Significant risk factors present among the patients were smoking, obesity and 18 %, resp. 25.8 % had pancreatogenous diabetes mellitus identified. 88.1 % of the patients with acute pancreatitis were smokers. The majority of individuals with chronic pancreatitis following an attack of acute pancreatitis were of a productive age from 25 to 50 years. It is not only acute alcoholic pancreatitis which evolves into chronic pancreatitis, we have also identified this transition for pancreatitis of biliary etiology.Key words:
acute pancreatitis – chronic pancreatitis – smoking – obesity – pancreatogenous diabetes mellitus
Autori: Martina Bojková 1; Petr Dítě 1; Magdalena Uvírová 2; Nina Dvořáčková 3; Bohuslav Kianička 4; Tomáš Kupka 1; Pavel Svoboda 1; Pavel Klvaňa 1; Arnošt Martínek 1
Pôsobisko autorov: Akademické centrum gastroenterologie, Interní klinika LF OU a FN Ostrava 1; CGB laboratoř a LF OU Ostrava 2; Oddělení klinické genetiky, FN Ostrava 3; Gastreonterologické oddělení II. interní kliniky LF MU a FN u sv. Anny Brno 4
Vyšlo v časopise: Vnitř Lék 2016; 62(2): 100-104
Kategória: Původní práce
Súhrn
Úvod:
Jedním z onemocnění, které je potenciálním rizikovým stavem pro vznik chronické pankreatitidy, je pankreatitida akutní.Materiál:
Z celkového počtu 231 osob, které bylo sledovaných s diagnózou chronické pankreatitidy, 56 nemocných bylo iniciálně léčeno s akutní pankreatitidou (24,2 %). V intervalu 12–24 měsíců od prvé ataky akutní pankreatitidy jejich stav postupně progredoval do obrazu pankreatitidy chronické. Osoby zařazené do studie po 1. atace akutní pankreatitidy abstinovaly, během období jejich sledování nebyla recidiva akutní pankreatitidy prokázána.Výsledky:
V etiologii akutní pankreatitidy převládal alkohol (55,3 %), biliární etiologie byl prokázána v 35,7 %. Dle revidované Atlantské klasifikace byla u 69,6 % nemocných stanovena pankreatitida těžká, ostatní nemocní splnili kritérium formy intermediární, nemocní s lehkou formou nebyli zařazeni.Závěr:
Významnými přítomnými rizikovými faktory bylo kouření a obezita a u 18 %, resp. u 25,8 % nemocných byl zjištěn pankreatogenní diabetes mellitus. Přitom 88,1 % nemocných trpících akutní pankreatitidou byli kuřáci. Největší počet osob s chronickou pankreatitidou po atace pankreatitidy akutní byl v produktivním věku, tj. 25–50 let. Do chronické pankreatitidy nepřechází pouze akutní pankreatitida alkoholická, ale nalezli jsme tento přechod i u pankreatitidy biliární etiologie.Klíčová slova:
akutní pankreatitida – chronická pankreatitida – kouření – obezita – pankreatogenní diabetes mellitusÚvod
Chronická pankreatitida je dle etiologicky rizikových faktorů dělena dle klasifikace TIGARO z roku 2001. Název klasifikace je složen z prvých písmen názvů jednotlivých etiologicky rizikových faktorů (Toxicko-metabolické, Idiopatické, Genetické, Autoimunitní Rekurentní a závažná akutní pankreatitida a Obstruktivní) [1]. Nejčastějším etiologickým rizikovým faktorem v industriálně vyspělých evropských zemích je alkohol. Incidence chronické pankreatitidy v zemích střední Evropy je udávána v rozmezí 7–10 %, s nejvyšší popsanou incidencí ve Finsku – 23 [2]. Definice chronické pankreatitidy onemocnění charakterizuje jako trvale progredující stav, při němž hraje zásadní roli proces fibrotizace žlázy. Pankreatický parenchym je tak postupně nahrazován vazivem, což má za důsledek nejprve objevení se exokrinní, terminálně i endokrinní pankreatické nedostatečnosti.
Akutní pankreatitida, jejíž etiologie je nejčastěji alkoholická anebo biliární, je v poslední době popisována jako jeden z faktorů indukujících proces změn, které charakterizují chronickou pankreatitidu [3]. Zásadním patogenetickým mechanizmem je autodigesce žlázy, při níž jsou intrapankreatické funkčně neaktivní proenzymy intrapankreaticky aktivovány, což vede k „samonatravování“ pankreatického parenchymu.
V roce 1994 Ammann et al prokázali na reprezentativním souboru osob hodnoceném za období 15letého sledování, že alkoholem indukovaná forma akutně recidivující pankreatitidy přechází až v 80 % případů do formy pankreatitidy chronické [4,5]. Práce Pelliho et al z Finska zveřejněná v roce 2008 nalezla rovněž významný podíl alkoholu (25–45 % osob) na rekurenci pankreatitidy po prvním výskytu akutní pankreatitidy vyvolané alkoholem [6]. Údaje o tom, jak často dochází k vývoji akutní pankreatitidy do stadia chronické pankreatitidy, se však v různých studiích liší. Ve studii Lankische et al byla progrese z akutní formy do formy chronické prokázána pouze ve 4 % případů [7], zatímco studia Nojgaarda et al [8] nebo japonská studie Takeyamy [9] zjistila přechod akutní pankreatitidy do chronické formy v 15 %, resp. ve 24 % všech sledovaných případů. V roce 2012 zveřejnil Yadav et al velkou studii, do níž bylo zahrnuto 7 456 osob postižených akutní pankreatitidou za období let 1996–2005. U sledovaných byla prokázána 28 % etiologie biliární, v 19 % alkoholová a vysoké zastoupení (36 %) měla idiopatická forma. Diagnóza chronické pankreatitidy za následné období 40 měsíců byla potvrzena u 12,8 % nemocných. Nezávislými rizikovými faktory byl alkohol a kouření [10].
Cíl studie
V naší studii jsme iniciálně hodnotili data souboru 231 osob sledovaných dlouhodobě pro diagnostikovanou chronickou pankreatitidu. Zajímalo nás, zda jsou v tohoto soboru nemocní, kteří v anamnéze udávají ataku akutní pankreatitidy, po které vznikla v průběhu dalšího sledování pankreatitida chronická, aniž byla v období mezi prvou atakou a diagnózou chronické pankreatitidy diagnostikována další ataka akutní pankreatitidy. Získali jsme tak soubor 56 osob dispenzarizovaných s verifikovanou chronickou pankreatitidou, u nichž byla iniciálně diagnostikována akutní pankreatitida. Diagnóza chronické pankreatitidy byla stanovena v průběhu pravidelné 12–24měsíční dispenzarizace.
Materiál a metodika
Hodnoceno bylo 56 jedinců (24,2 %) ze souboru 231 nemocných s chronickou pankreatitidou, v jejichž předchorobí byla prokázána jediná ataka akutní pankreatitidy a u nichž v rámci dispenzarizace po atace akutní pankreatitidy byla diagnostikována s odstupem 12–24 měsíců pankreatitida chronická.
Časovým úsekem, během kterého došlo k zařazení nemocných do studie, bylo období let 2005–2013. Diagnóza akutní pankreatitidy byla stanovena na základě klinických symptomů, elevace hladiny sérové amylázy nad 3jnásobek normy a pozitivních markerů akutní pankreatitidy, pomocí zobrazovacích metod. Hodnocení stupně závažnosti postižení pankreatu bylo provedeno dle revidované Atlantské klasifikace [11]. Diagnóza pankreatitidy chronické byla stanovena dle pozitivních kritérií zobrazovacích metod: všichni nemocní absolvovali ultrasonografické vyšetření břicha, vyšetření výpočetní tomografií (CT), magnetickou rezonanční cholangiopankreatografii (MRCP) anebo endoskopickou retrográdní cholangiopankreatografií (ERCP). Elektivně byla do škály diagnostického vyšetřování zařazena endosonografie. Diagnóza chronické pankreatitidy byla uznána jako diagnóza jistá, jestliže 2 z uvedených vyšetření prokázala morfologické změny ve smyslu chronické pankreatitidy. Ve vztahu k prokázané chronické pankreatitidě byla hodnocena etiologie akutní pankreatitidy. Nemocní byli rozděleni dle pohlaví a věku a samostatně jsme posuzovali vybrané rizikové faktory – tj. kouření, obezita, metabolický syndrom. Hodnocen byl také výskyt pankreatogenního diabetu.
Osoby zařazené do studie potvrdily, že po 1. atace akutní pankreatitidy abstinují a že před atakou nebyly chronickými, pravidelnými poživateli alkoholu. V námi hodnoceném období nebyla zaznamenána u žádného pacienta recidiva akutní pankreatitidy, a to po dobu 24 měsíců od 1. ataky akutní pankreatitidy, tedy v období, ve kterém byli nemocní pravidelně sledováni.
Osoby zařazené do studie, které uvedly recidivu akutní pankreatitidy, případně osoby, u nichž nebylo možno vyloučit, že nejsou potátory, nebyly do hodnocení zařazeny.
Výsledky
Průměrný věk celého hodnoceného souboru činil 52 let. Zastoupení mužů a žen bylo v souboru vyrovnané – 51,8 % vs 48,2 %. Z etiologických faktorů byl více než v 50 % případů nalezen alkohol (55,3 %), v 35,7 % pak byla etiologie biliární a v 7,2 % etiologie idiopatická. U 1 z nemocných bylo pravděpodobně příčinou akutní pankreatitidy tupé poranění břicha.
V našem souboru bylo zařazeno dle revidované Atlantské klasifikace 69,6 % osob do kategorie těžká forma, onemocnění ostatních jsme hodnotili jako formu intermediární. V souboru nebyl zastoupen nikdo s lehkou formou nemoci. Ve skupině s alkoholickou etiologií akutní pankreatitidy prodělalo více než 80 % nemocných těžkou formu onemocnění, zatímco u biliární etiologie (55,0 % nemocných) převládala středně těžká forma onemocněné. U idiopatické formy akutní pankreatitidy jsou čísla zkreslena malým počtem osob (tab. 1).
Tab. 1. Chronická pankreatitida po první atace akutní pankreatitidy – základní charakteristika souboru (n =56) 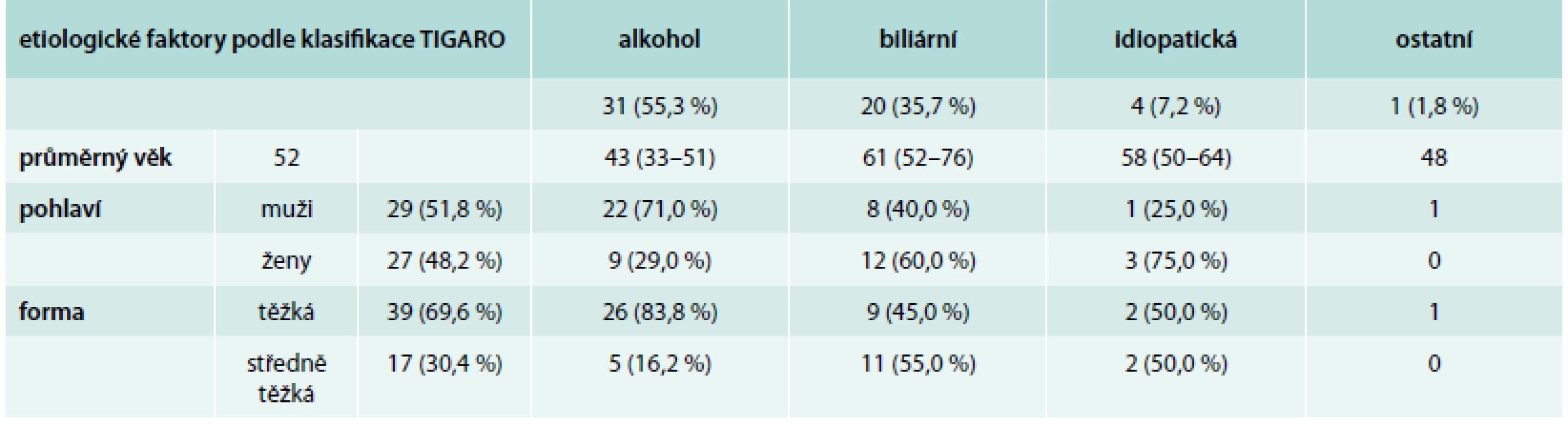
Nejpočetnější skupina osob, u nichž byla po atace akutní pankreatitidy diagnostikována pankreatitida chronická, se nacházela ve věkovém rozmezí 25–50 let (64,5 %). U těchto osob byl nejčastější etiologií akutní pankreatitidy alkohol. U formy biliární činilo zastoupení 40 % nemocných, ale stejné zastoupení jsme nalezli i ve skupině osob ve věku do 25 let. U idiopatické akutní pankreatitidy příslušeli 3 ze 4 nemocných rovněž do věkové skupiny 25–50 let.
Za obezitu byly považovány hodnoty BMI vyšší než 30. Tyto hodnoty, respektive obezita byla nalezena v 67,7 % případů u osob s alkoholem vyvolanou formou akutní pankreatitidy a v 75 % u osob s formou biliární. Metabolický syndrom, hodnocený dle kritérií pro tzv. asociovaný metabolický syndrom [12], byl nalezen překvapivě ve více než 50 % případů jak u formy alkoholové, tak u formy biliární. Kuřáky, kteří vykouřili více než 10 cigaret denně, jsme nalezli především u formy alkoholové – 87,1 %, ale ve více než 30 % i u formy biliární. V malé skupině akutní pankreatitidy idiopatické byl 1 kuřák.
Diabetes mellitus, který byl diagnostikován v časové souvislosti s prodělanou atakou akutní pankreatitidy, byl prokázán u 25,8 % osob s pankreatitidou alkoholickou, v 18 % u osob s biliární etiologií.
Z našich výsledků lze vyvodit, že kouření, obezita, metabolický syndrom a střední věk, jsou u akutní pankreatitidy i u pankreatitidy chronické rizikovými faktory, při jejichž přítomnosti může již po prvé atace akutní pankreatitidy nemoc přejít do formy pankreatitidy chronické, u níž bývá pankreatogenní diabetes jako komplikace onemocnění přítomen až u jedné třetiny osob (tab. 2).
Tab. 2. Chronická pankreatitida po první atace akutní pankreatitidy – rizikové faktory (n = 56) 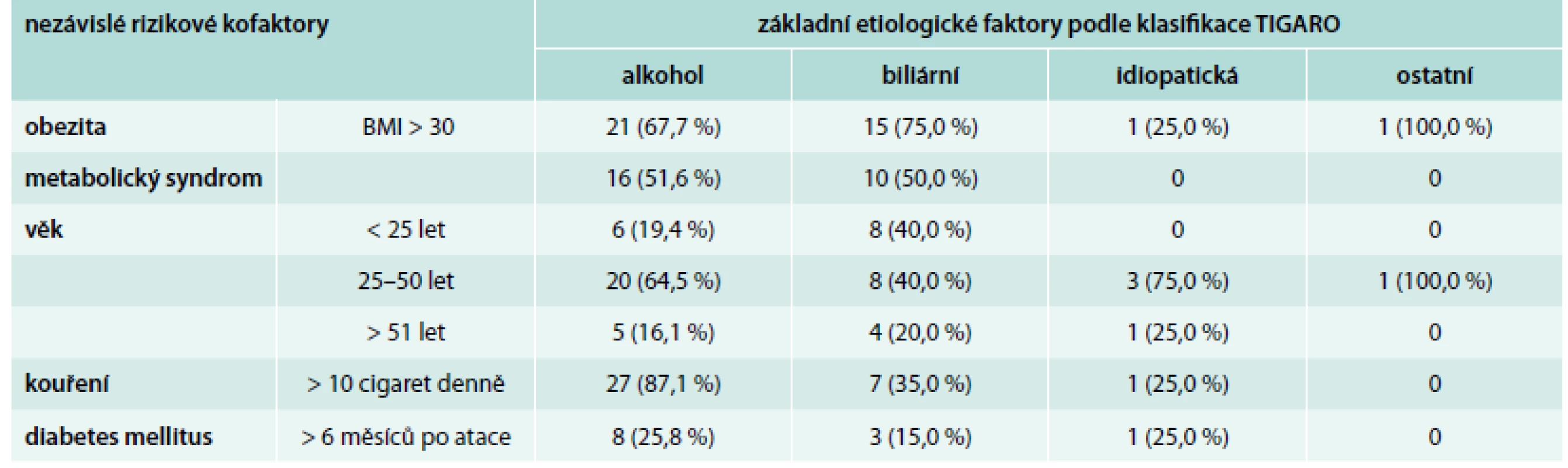
Diskuse
V roce 1992 Kloeppel a Maillet [13] publikovali sdělení zabývající se hypotézou vývoje akutní pankreatitidy v pankreatitidu chronickou z pohledu rozvoje histopatologických změn žlázy. Proces je označen jako „teorie sekvence nekróza – fibróza“. Iniciální změnou je přítomnost tukových nekróz v okolí pankreatických tubulů a duktulů. Následující fibrózní proces ovlivní drenáž interpankreatických vývodů a konečným je proces progredující interlobulární a intralobulární fibrotizace se změnou struktury žlázy včetně její funkce. V této souvislosti je významným rovněž poznatek, že akutní pankreatitida je z pohledu morfologa nikoliv difuzní, ale fokální proces s přítomností fibrotických iregularit, které jsou známy u chronické pankreatitidy. Nejen podle této teorie, ale také podle některých dalších nálezů [14] přejde relabující akutní biliární pankreatitida jen u části nemocných, a to vzácně do obrazu pankreatitidy chronické. Vysvětlením je histomorfologický průkaz především změn peripankreatických s minimálním ovlivněním histomorfolgie tkáně žlázy, na rozdíl od pankreatitidy alkoholové. U alkoholové formy akutní pankreatitidy vede obvykle intrapankreatické i peripankreatické postižení k progresivní fibrotizaci žlázy. Přesto v některých případech nacházíme význačné nekrózy peripankreatické tukové tkáně, avšak bez významnějšího intrapankreatického postižení. Tím lze podle Kloeppla vysvětlit, proč některé i těžké formy akutní alkoholové pankreatitidy nekončí jako forma chronická. Konečně existují nemocní s akutní alkoholovou formou nemoci, u nichž nacházíme nejen peripankreatické tukové nekrózy, ale i velká ložiska intrapankreatických nekróz. Taková forma, především v případech relabující formy nemoci, vede velmi často k fibrotizaci, obliteraci vývodného pankreatického systému a vzniku chronické pankreatitidy.
V populační studii Yadava et al [10] byla v intervalu 40 měsíců prokázána rekurence akutní pankreatitidy po prvé atace akutní pankreatitidy přibližně u 30 % sledovaných osob, přitom následně ke vzniku chronické pankreatitidy došlo pouze v 10 %. Tento nález odpovídá studii Lankische [7], avšak je významně nižší než ve studiích Takayemy a Nojjagarda [8,9]. Všechny zmíněné studie prokázaly konzumaci alkoholu a kouření jako významný rizikový faktor rozvoje chronické pankreatitidy z akutního onemocnění. V této souvislosti je zajímavá další hypotéza vzniku chronické pankreatitidy po atace akutní pankreatitidy označovaná jako teorie dvou „hitů“ [15]. Prvou množinou faktorů, které umožní, aby celý proces proběhl, jsou preexistující faktory genetické, metabolické, environmentální společně s histomorfologickým poškozením pankreatu atakou akutní pankreatitidy a iniciací imunitního systému. U většiny osob po atace akutní pankreatitidy nastane vyhojení. Ovšem u podskupiny osob dochází k progresi, při níž se uplatní druhá část mechanizmů indukujících chronické změny, k nimž patří např. faktory genetické, ale i např. kouření [16,17].
V naší studii, která měla odlišný design od ostatních publikovaných prací, jsme hodnotili osoby s chronickou pankreatitidou diagnostikovanou v intervalu 12–24 měsíců od první a jediné ataky pankreatitidy akutní. Prokázali jsme, že nejčastějším etiologickým faktorem vzniku chronické pankreatitidy po atace akutní pankreatitidy byla konzumace alkoholu, významným faktorem bylo kouření, obezita, resp. přítomnost metabolického syndromu. Na rozdíl od studie Lankische [7], ale ve shodě se studií např. Yadava [10] nebo Takayemy [9] jsme prokázali, že přechod akutní pankreatitidy do formy pankreatitidy chronické je možný i u biliární akutní pankreatitidy, a nejen u alkoholové akutní pankreatitidy. V této souvislosti je pravděpodobný pozitivní efekt optimálního načasování provedení cholecystektomie po atace biliární pankreatitidy.
Doručeno do redakce 23. 9. 2015
Přijato po recenzi 21. 11. 2015
MUDr. Martina Bojková
martina.jelsikova@seznam.cz
Interní klinika LF OU a FN Ostrava
www.fno.cz
Zdroje
1. Etemad B, Whitcomb DC. Chronic pancreatitis: diagnosis, classification, and new genetic developments. Gastroenterology 2001; 120(3): 682-707.
2. Jupp J, Fine D, Johnson CD. The epidemiology and socioeconomic impact of chronic pancreatitis. Best Pract Res Clin Gastroenterol 2010; 24(3): 219-231.
3. Cote GA, Yadav D, Slivka A et al. Alcohol and smoking as risk factors, in an epidemiology study of patients with chronic pancreatitis. Clin Gastroenterol Hepatol 2011; 9(3): 266-273.
4. Ammann RW, Muellhaupt B. Progression of alcoholic acute to chronic pancreatitis. Gut 1994; 35(4): 552-556.
5. Ammann RW, Muellhaupt B, Meyenberger C et al. Alcoholic non-progressive chronic pancreatitis: prospective long-term study of a large cohort with alcoholic acute pancreatitis (1976-1992). Pancreas 1994; 9(3): 365-373.
6. Pelli H, Lappalainen-Lehto R, Piironen A et al. Risk factors for recurrent acute alcohol-associated pancreatitis: a prospective analysis. Scand J Gastoenterol 2008; 43(5): 614-621.
7. Lankisch PG, Breuer N, Bruns A et al. Natural history of acute pancreatitis: a long-term population-based study. Am J Gastroenterol 2009; 104(11): 2797-2805.
8. Nojgaard C, Becker U, Matzen P et al. Progression from acute to chronic pancreatitis: prognostic factors, mortality and natural course. Pancreas 2011; 40(8): 1195-1200.
9. Takeyama Y. Long term prognosis of acute pancreatitis in Japan. Clin Gastroenterol Hepatol 2009; 7(11 Suppl): S15-S17.
10. Yadav D, O´Connell M, Papachristou GI. Natural history following the first attack of acute pancreatitis. Amer J Gastroenterol 2012; 107(7): 1096-1103.
11. Banks PA, Bollen T, Dervenis Ch et al. Classification of acute pancreatitis-2P12-revision of Atlanta classification and definitions by international consensus. Gut 2013; 62(1): 102-111.
12. Albert KC, Eckel RH, Grundy SM et al. Harmonizing the metabolic syndrome. Statement of the International Diabetes Federation. Task Force on Epidemiology and Prevention on National Heart, Lung, and Blood Institute, American Heart Association, Worlds Heart Federation, International Atherosclerosis Society, and International Association for the Study of the Obesity. Circulation 2009; 120(16): 1640-1645.
13. Kloeppel G, Maillet B. The morphological basis for the evolution of acute pancreatitis into chronic pancreatitis. Virchows Archiv A Pathol Anatomy 1992; 420(1): 1-4.
14. Gullo L, Priori P, Labo G. Natural history of acute pancreatitis and its relationship to chronic pancreatitis. In: Bianchi Porro G, Banks PA. Acute pancreatitis. Advances in pathogenesis, diagnosis and treatment. Masson: Milano 1984 : 87-93. ISBN 978-8821416590.
15. Sandzen B, Rosenmmuler M, Haapamaki MM et al. First attack of acute pancreatitis in Sweden 1988-2003: incidence, aetiological classification, procedures and mortality – a register study. BMC Gastroenterol 2009; 9 : 18. Dostupné z DOI: http://dx.doi.org/10.1186/1471-230X-9-18.
16. Yadav D, Whitcomb DC. The role of alcohol and smoking in pancreatitis. Nat Rev Gastroenterol Hepatol 2010; 7(3): 131-145.
17. Nordback I, Pelli H, Lappalainen-Lehto R et al. The recurence of acute-alcohol associated pancreatitis can be reduced: a randomized controlled trial. Gastroenterology 2009; 136(3): 848-855.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článek Fekálna mikrobiálna terapiaČlánek Otrava olovem – editorial
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2016 Číslo 2- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Co dělat při intoleranci statinů?
-
Všetky články tohto čísla
- Chronická pankreatitida diagnostikovaná po první atace akutní pankreatitidy
- Antagonisté receptorů pro angiotenzin II (AT1-blokátory) v léčbě hypertenze
- Pacient si stěžuje na bolesti v páteři nebo na únavu a slabost. Jak rozeznám, zda je příčinou spondylartróza, věk nemocného anebo mnohočetný myelom?
- Racionální diagnostika cholangiokarcinomu
- Použití systémových glukokortikoidů v terapii infekčních nemocí
- Inhibitory protonové pumpy a jejich účinek na kosti
- Fekálna mikrobiálna terapia
- Těžká osteoporóza aneb Příběh chronické polékové hyponatremie
- Otrava olovem – překvapivá příčina bolestí břicha, obstipace a anémie
-
PRAXBIND® – nová jistota při léčbě perorálním antikoagulanciem PRADAXA®
Zpráva z odborného sympozia Další krok k bezpečnější antikoagulaci pořádaného Českou společností pro trombózu a hemostázu ČLS JEP ve spolupráci se společností Boehringer Ingelheim - Ivana Štětkářová (ed) et al. Moderní farmakoterapie v neurologii
- Ladislav Hagara. Ottova encyklopédia húb.
- Chronická pankreatitida diagnostikovaná po první atace akutní pankreatitidy – editorial
- Kortikosteroidy v léčbě infekčních nemocí – editorial
- Fekální transplantace střevní mikroflóry – editorial
- Otrava olovem – editorial
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Pacient si stěžuje na bolesti v páteři nebo na únavu a slabost. Jak rozeznám, zda je příčinou spondylartróza, věk nemocného anebo mnohočetný myelom?
- Kortikosteroidy v léčbě infekčních nemocí – editorial
- Otrava olovem – překvapivá příčina bolestí břicha, obstipace a anémie
- Antagonisté receptorů pro angiotenzin II (AT1-blokátory) v léčbě hypertenze
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



