Farmakoekonomika pro lékaře v klinické praxi
Pharmacoeconomics for physicians in clinical practice
This paper presents basic information on pharmacoeconomics needed for correct evaluation of pharmacoeconomic studies. We describe the various purposes for which pharmacoeconomic studies are generated and what types of pharmacoeconomic studies are used. A cost-effectiveness calculation is described. The dilemma of willingness to pay for healthcare outcomes is discusses. Finally, a simple example of one-way sensitivity analysis and checklist for evaluation of an accuracy of a pharmacoeconomic analysis is presented.
Keywords:
pharmacoeconomics – cost-effectiveness analysis – QALY – sensitivity analysis
Authors:
M. Prokeš; J. Suchopár
Authors‘ workplace:
Infopharm a. s., Praha
Published in:
Kardiol Rev Int Med 2010, 12(3): 143-150
Overview
Tento článek podává základní informace o farmakoekonomice, které jsou zapotřebí pro správné zhodnocení farmakoekonomických studií. Je vysvětleno, za jakým účelem jsou farmakoekonomické studie vytvářeny a jaké typy farmakoekonomických studií jsou používány. Je popsán výpočet nákladové efektivity. Dále je vysvětlena problematika ochoty platit za výsledky zdravotní péče. Nakonec jsou uvedeny jednoduchý příklad jednocestné analýzy senzitivity a seznam kontrolních otázek týkajících se správnosti provedení farmakoekonomické analýzy.
Klíčová slova:
farmakoekonomika – analýza nákladové efektivity – QALY – analýza senzitivity
Úvod
Lékaři interních odborností značnou měrou ovlivňují výběr léčiv, která se v České republice předepisují. Tím, že vyšetřují pacienty a posílají zprávy jiným lékařům, ovlivňují jejich preskripční chování. Řada lékařů též publikuje v odborných časopisech, sestavuje guidelines, přednáší na vzdělávacích akcích, a šíří tak své poznatky dalšími způsoby. Mezi poznatky, které jsou podkladem pro rozhodování o léčebné strategii, patří i informace o cenách léků. V žádné zemi totiž nelze zaplatit veškeré spektrum léků i jiných zdravotnických technologií, které se nabízí [1]. Zdravotní pojišťovny přitom i u nás pobízejí lékaře, aby léčil pokud možno levně, stanovováním finančních limitů pro předepisování léčiv [2]. Proto je vhodné, aby lékaři znali nejen užitek, který příslušné léky pacientům přináší, ale i ceny léků, které předepisují. Lékaři se v poslední době setkávají s pojmem „nákladová efektivita léčivých přípravků“, což znamená, kolik financí musíme při použití určitého přípravku vynaložit na to, abychom pro své pacienty získali určité zlepšení zdravotního stavu: snížení TK, normalizaci glykemie, zabránění jednomu infarktu myokardu nebo zachránění jednoho roku života. Není vyloučeno, že podobné argumenty budou žádat i zdravotní pojišťovny, až bude lékař odůvodňovat překročení finančních limitů, aby se vyhnul finančnímu postihu.
Informace o nákladové efektivitě přináší farmakoekonomické (FE) studie. Tyto studie nám přináší zpravidla reprezentanti jednotlivých výrobců léčiv, aby podpořili argumenty, proč máme opouštět dosud užívaný způsob léčby a přecházet na nové, zpravidla drahé léky. Abychom dokázali rozeznat marketingové aktivity od objektivních informací, měli bychom alespoň okrajově vědět, co to FE studie je a na co se ptát před tím, než se výsledky takové studie začneme řídit ve své klinické praxi.
Výsledky FE studií slouží též jako podklady pro rozhodování o úhradách léčivých přípravků z veřejných prostředků v mnoha vyspělých státech světa.
Definice
Ekonomika (ekonomie) je věda, která se zabývá využíváním finančních zdrojů, jež jsou omezené. Farmakoekonomika je věda, která se zabývá účelným využíváním omezených finančních zdrojů určených na zlepšování zdravotního stavu obyvatel. Nezabývá se tedy samotnými léky, ale terapeutickými intervencemi (za použití léků, zdravotnických prostředků), nebo intervencemi chirurgickými, rehabilitačními aj. V užším smyslu farmakoekonomika hledá odpověď na otázky:
- Jaký užitek pro pacienty můžeme získat tím, že použijeme určitou zdravotnickou intervenci?
- Jakou terapeutickou intervencí je možné (při využití dostupných financí) získat pro pacienty celkově nejvyšší terapeutický prospěch?
Pokud v dalším textu používáme zjednodušení, že porovnáváme dva léky, vždy je třeba mít na paměti, že ve skutečnosti vždy porovnáváme dvě terapeutické intervence.
Upozorňujeme, že při podávání léků musíme brát v úvahu nejen cenu léků, ale i dalších nákladů, např. na monitorování účinků léků, na léčbu nežádoucích účinků aj.
Základem pro studii farmakoekonomickou je studie klinická
Jak výše uvádíme, FE studie se snaží získat informaci, kolik peněz musíme vynaložit na určitou léčebnou intervenci, abychom pro pacienta získali určitý užitek (příklady jsou uvedeny v tab. 2). Hodnotu léku tedy můžeme vyjádřit tímto vzorcem:
Hodnota léčby se tedy vztahuje ke konkrétnímu pacientovi v určité situaci. Onemocním-li pneumonií, jejíž původci jsou citliví na amoxicilin, budu mít stejný užitek z léku obsahujícího amoxicilin samotný i z léku obsahujícího amoxicilin s inhibitorem beta-laktamázy. Naopak když původci mé pneumonie budou produkovat beta-laktamázu, užitek z amoxicilinu s inhibitorem beta-laktamázy bude pro mě podstatně vyšší než ze samotného amoxicilinu.
Základem pro každou FE studii jsou studie klinické. Zatímco klinické studie se snaží odpovědět na otázku Je tato léčba účinná? (kvalitativní ukazatel), FE studie se ptá: Je tato léčba natolik účinná, že se vyplatí za ni utrácet peníze z veřejných zdrojů, které jsou omezené? Z toho vyplývá, že z klinických studií se snažíme získat výsledky kvantitativního charakteru. Než začneme sestavovat (nebo hodnotit) FE studii, musíme tedy zhodnotit základní studii klinickou, zda popisuje podobnou klinickou situaci, kterou řeším já ve své praxi, a zda ji popisuje dobře. S výhodou lze postupovat podle principu „PICO“ (tab. 1).

V této práci se nezabýváme hierarchií důkazů, které jednotlivé typy studií přináší, hodnocením kvality klinických studií ani správnou interpretací jejich výsledků, neboť toto přesahuje rámec našeho sdělení, lze pouze odkázat na jiné zdroje [3,4]. Upozorňujeme však, že nejvíce chyb ve FE studiích jsme zaznamenali právě v nedokonalém použití dat studií klinických. Lékař tedy může odkrýt řadu nesrovnalostí v FE studiích, aniž by byl odborníkem na tuto disciplínu.
Existuje více druhů FE studií. Liší se podle toho, co je v té které studii zkoumáno: kolik peněz ušetříme tím, že podáme určitý lék (CBA), kolik stojí snížení TK (CEA) nebo kolik stojí jeden rok kvalitního života navíc (CUA), atd. (tab. 2 a 3).
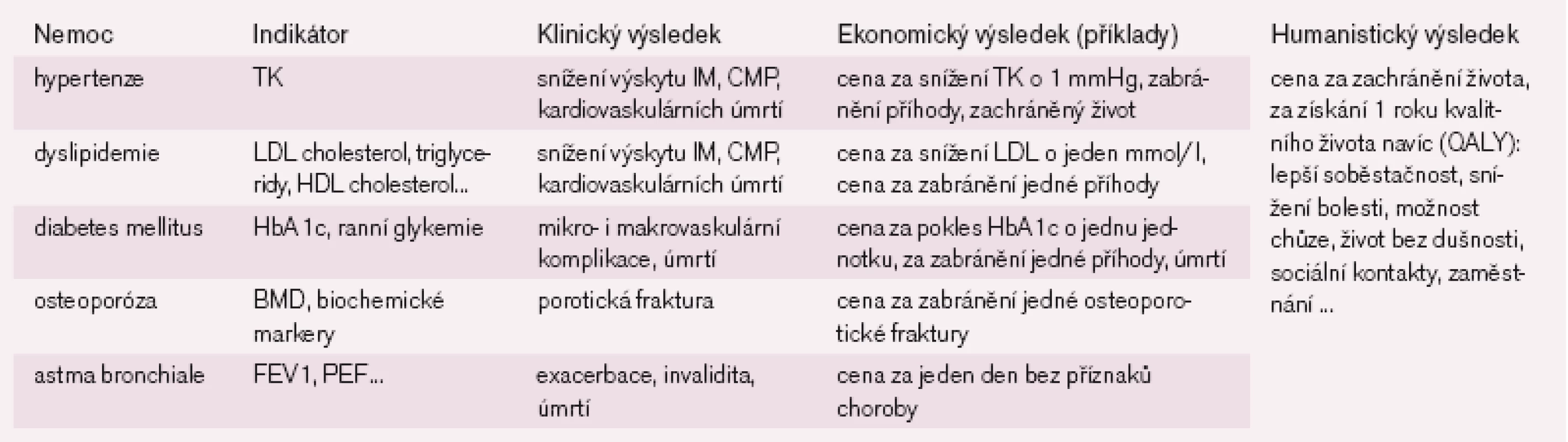
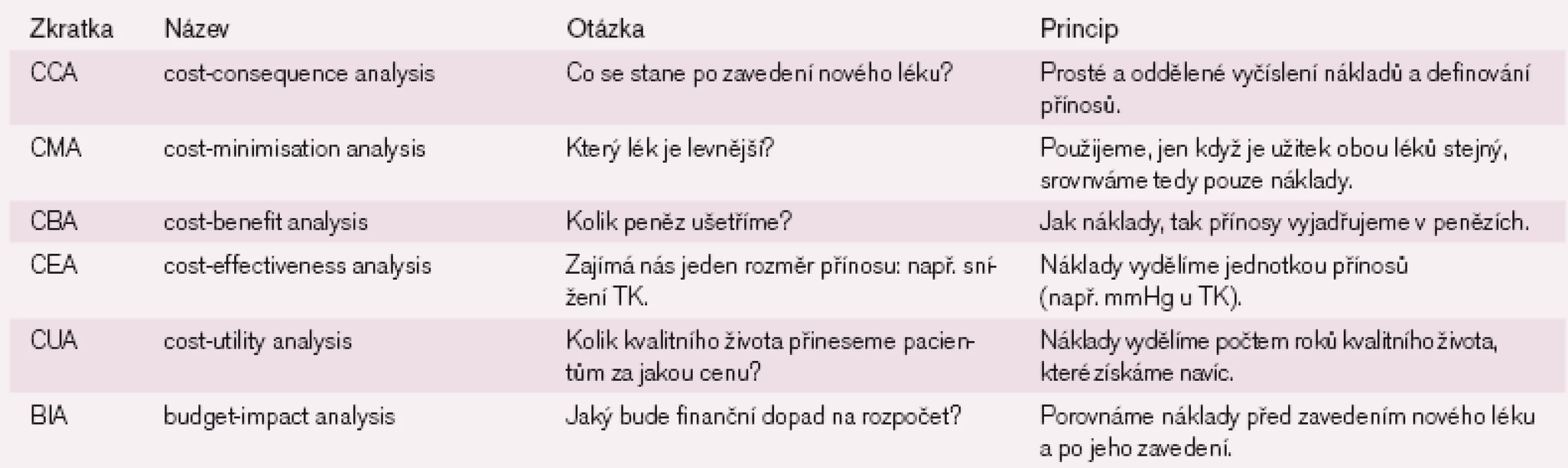
Zvláštním typem studie je „cost of illness study“, ve které se snažíme vyčíslit dopady určité nemoci na čerpání nákladů na zdravotní péči a na kvalitu života pacientů.
Kdy budeme FE studii provádět
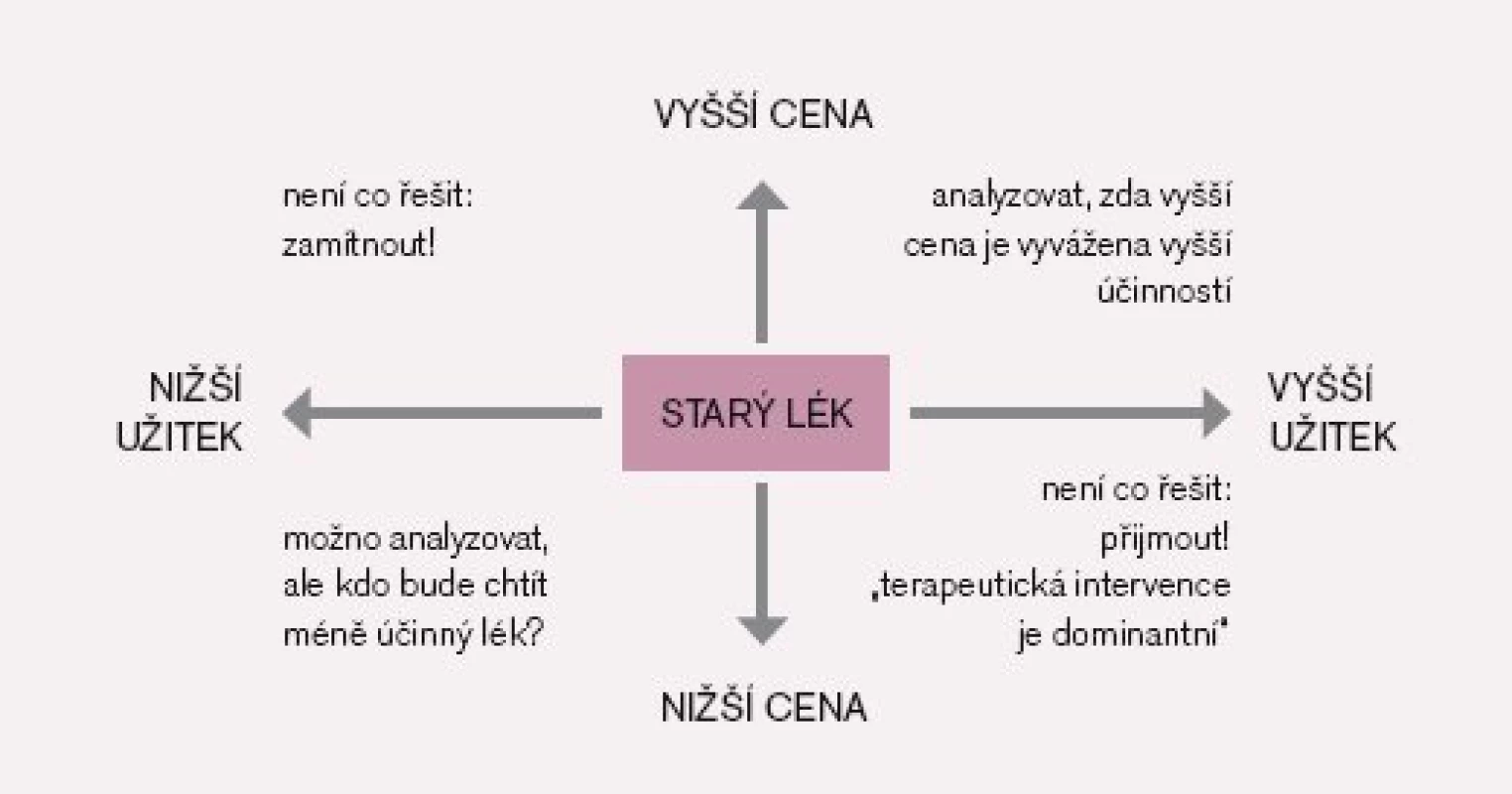
Přijde-li nový lék na trh, hodnotí jeho podávání ve vyspělých zemích ze dvou hledisek: Kolik užitku přinese pacientům s určitou chorobou a kolik bude tato léčba stát. Porovnávají jej přitom s dosud užívaným lékem, který léčí tutéž chorobu podobným způsobem. Obr. 1 ukazuje, že může dojít ke čtyřem situacím:
- Nový lék přináší méně užitku a je dražší než lék starý (levý horní kvadrant). V tomto případě nemusíme vytvářet složité výpočty a tento lék odmítneme.
- Nový lék přináší více užitku a je levnější než lék starý (pravý dolní kvadrant). Říkáme, že nový lék je dominantní oproti léku starému (obr. 4). Ani v tomto případě nemá smysl váhat, tuto nabídku lze rovnou přijmout.
- Nový lék přináší více užitku, ale je dražší (pravý horní kvadrant). V tomto případě je vhodné provést FE studii, abychom zjistili, zda peníze vynaložené navíc na nový dražší lék přináší dostatečnou míru užitku navíc.
- Existuje také možnost, že by nový lék byl levnější a přinášel méně užitku. Lze pouze doufat, že ekonomická krize nebude tak hluboká, abychom museli o takovém léku uvažovat, s výjimkou léčby nemocí, které jsou nezávažné, pacienty příliš neomezují a samy spontánně odezní.
Co musíme znát, než začneme farmakoekonomickou studii sestavovat
Jádrem problému při sestavování FE studie je převést data z klinické studie do jednoduchého výpočtu, kterým zhodnotíme, kolik peněz je třeba na vynaložení jakého užitku pro pacienta. Představme si, že na jemných lékárnických vahách na jednu misku klademe náklady na nový lék (technologii) a na druhou misku přínosy (obr. 2). Jakkoli je situace v reálné praxi složitá, musíme si uvědomit, že víc misek váha nemá a že vše musíme zapracovat do jednoduché rovnice. Přesto se FE studie dokáže vyrovnat i s velmi složitými vztahy i s problémem neurčitosti výsledků studií. Z obr. 2 je zřejmé, že pro každou farmakoekonomickou studii musíme získat tyto údaje, které „klademe“ na jednotlivé misky váhy:
A. údaje o přínosech léčby
B. údaje o nákladech na léčbu

A. Údaje o přínosech léčby: Těmito může být například zabránění úmrtí, zabránění jedné kardiovaskulární příhodě, jedné osteoporotické fraktuře, snížení záchvatů epilepsie o určité procento a další (tab. 2). Optimální je, pokud můžeme přínosy počítat v letech kvalitního života, tedy QALY (Quality Adjusted Life Years). Přitom se posuzuje kvalita života z hlediska zdravotního (nikoliv tedy vlastnictví domácího kina a drahého automobilu či každoroční pobyt na Havajských ostrovech). V podstatě se jedná o rok života bez omezení, které by bylo zapříčiněno chorobou: slepota, dušnost, stavy po amputacích končetin, nezbytnost napojení na přístroje, bolest atd. Člověk vlastnící „jeden kvalitní život“ by se měl umět sám najíst, dojít si na WC, umýt se, nakoupit si, uvařit si, uklidit si, neměl by mít bolesti, měl by mít možnost udržovat sociální kontakt včetně zaměstnání. Toto jsou jednotky užitku („utility“), ze kterých se skládá QALY. Hodnota 1 znamená plné zdraví. Jednotlivá omezení, která nemoc přináší, znamenají snižování hodnoty života, 0 znamená smrt. Průběh snižování kvality života u dvou různých diabetiků je namodelován na obr. 3.
![Náčrt QALY diabetika II. typu léčeného intenzivně (čárkovaně) a bez této léčby (tečkovaně) [podle 10].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/12e424a861b41c43adb14dd314ba0b2d.jpeg)
Čistě pro zajímavost: Jak je zjišťována hodnota jednotlivých utilit (např. slepoty)? Je to vždy výsledek výzkumných aktivit uskutečněných u vzorku populace. Existují dvě metody stanovování utilit: ochota zaplatit časem (time trade-off) a standardní spekulací (standard gamble).
- Ochota zaplatit časem: Výzkumník se probanda ptá takto: Představte si, že jste slepý a že byl vynalezen lék, který vám zrak vrátí. Tento lék ovšem způsobí, že zemřete předčasně. Vezmete si tento lék, když víte, že zemřete již za 20 let? Pokud ano, vzal byste si ten lék, když byste zemřel za 10 let? atd. Hodnota intervalu do smrti se mění do té doby, než u příslušného probanda dojdeme k hodnotě zraku vyjádřené počtem let, které by byl ochoten obětovat proto, aby viděl.
- Zjišťování standardní spekulací (standard gamble): Otázka je podobná, ale virtuální lék nezabije pacienta až s odstupem času, ale ihned. Ne ale vždy, nýbrž s určitou pravděpodobností. Ptáme se tedy: Vezmete si lék, který vám navrátí zrak, i když víte, že je 10% pravděpodobnost, že ihned zemřete? Pokud ano, vzal byste si ten lék, kdybyste věděl, že zemřete se 40% pravděpodobností? atd. Hodnota pravděpodobnosti smrti se mění, až dojdeme k hodnotě zraku vyjádřené počtem pravděpodobnosti, že ihned zemřeme.
Vždy je vypočítán průměr příslušné populace. Bylo zjištěno, že tyto hodnoty se příliš nemění v zemích se srovnatelným životním standardem a kulturou (např. USA – západní Evropa), ale že se liší u populací s jiným světovým názorem (např. jihovýchodní Asie). Metoda standardní spekulací dává poněkud vyšší výsledky pro jednotlivé utility než ochota zaplatit časem.
Zjišťování funkčního stavu pacientů se u nemocných provádí speciálními dotazníky, které se ptají například takto: Jak se dokážete sám umýt a učesat: 1. bez obtíží, 2. s určitými obtížemi, 3. s velkými obtížemi (s dopomocí), 4. nedokážu.
QALY je považováno za univerzální směnnou jednotku užitku mezi jednotlivými zdravotnickými intervencemi. Pokud bychom se rozhodli přednostně věnovat peníze na kardiovaskulární program a nikoliv na onkologickou léčbu, ztratili bychom určitý počet QALY pro pacienty se zhoubnými nádory a získali bychom určitý počet QALY pro pacienty s kardiovaskulárními chorobami. Ne vždy však v odborné literatuře zjistíme, kolik QALY jsme příslušnou léčebnou metodou získali, většinou bývá výsledek vyjádřen v jiných jednotkách. Někdy musíme extrapolovat, například takovýmto způsobem: Z informace, o kolik se podařilo snížit LDL-cholesterol, odhadujeme snížení úmrtí na kardiovaskulární choroby. Zjistíme, jaké je průměrné dožití takových pacientů, a odhadneme tak počet zachráněných let života. Pozor: V každé farmakoekonomické studii musí být jasně uvedeno, jaké údaje jsou zjištěné a jaké údaje jsou odhadnuté pomocí extrapolace a jakým způsobem byl odhad proveden. V analýze senzitivity (viz dále) je pak vhodné namodelovat, jak se výsledek změní, změníme-li data, která jsme odhadli extrapolací.
Údaje o nákladech na léčbu
Rozlišujeme tři typy nákladů:
Přímé náklady na zdravotní služby: Typicky se jedná o náklady na zdravotní výkony, na léky, na jeden den hospitalizace apod. Tyto náklady zajímají zdravotní pojišťovny; pouze tyto náklady jsou v ČR státními orgány považovány za relevantní pro vytváření FE studie, což spolu s chybnou aplikací farmakoekonomiky danou zákonem o veřejném zdravotním pojištění 48/1997 Sb. nedělá naší zemi dobrou reklamu.
Nepřímé náklady: Ztráta produktivity pacienta (zajímavé nejen pro zaměstnavatele, ale také pro zdravotní pojišťovny – nižší výběr pojistného), náklady na sociální dávky (dávky v nemoci, invalidní důchod).
Nedefinovatelné náklady: Pacienta zajímá, zda operační zákrok bude bolet, jak dlouho bude muset být v nemocnici apod.
Ekonomové dělí náklady na pevné (fixní) a variabilní. Pevné náklady musíme vynaložit, i když žádné zákroky neprovádíme (zakoupení CT přístroje, vybavení operačního sálu apod.), naopak variabilní náklady spotřebováváme, jen když zákroky provádíme (elektrický proud, nákup léků, katetrů, kardiostimulátorů apod.).
Odvrácené náklady: Prevencí kardiovaskulárních příhod zabráníme jejich léčbě. Známe-li počet příhod a cenu léčby jedné příhody, při 10% snížení těchto příhod můžeme vypočítat i náklady, které při prevenci KV příhod určitou intervencí ušetříme.
Příklad jednoduché farmakoekonomické studie
Samotný výpočet není nijak složitý, jak ukazuje následující příklad jednoduché FE studie.
V současné době léčíme určité onemocnění jednorázovým podáním léku B, který stojí 1 000 korun a jenž prodlouží život pacienta o půl roku. Nyní přichází na trh lék A, který stojí 300 000 a prodlouží život pacienta o jeden rok. Protože v tomto případě údaje o kvalitě života neznáme, nepoužíváme QALY, ale prosté roky zachráněného života. Regulátor stanovující úhradu léků žádá, abychom provedli farmakoekonomické hodnocení léku A.
Nejprve provedeme jednoduchou analýzu, kolik stojí zachráněný rok života při léčbě A a při léčbě B. Z údajů, jaká je cena léčby A a B a kolik zachráněných životů tyto léčebné postupy nabízí, vypočteme cenu, kterou musíme zaplatit za jeden rok života (tab. 4).

Z tab. 4 můžeme vyčíst, že lék B nám přináší jeden rok života za nižší cenu než lék A. Regulátor by sice mohl být spokojený, že může drahý lék odstranit z pozitivního seznamu, nikoliv však pacient, který nový lék bude chtít, aby mohl žít ještě o půl roku déle. Správná otázka tedy zní: Kolik peněz je třeba vynaložit navíc oproti dosavadní léčbě, abychom získali jeden rok života navíc? Provedeme tedy inkrementální (přírůstkovou) analýzu nákladové efektivity (incremental cost effectiveness ratio – ICER):
Odpověď zní: Abychom pro pacienta získali další půlrok života oproti léčbě B, musíme vynaložit 598 000 Kč navíc.
Pokud laskavý čtenář porozuměl tomuto vzorci, má z farmakoekonomiky to nejhorší za sebou a může se směle ponořit do studia dalšího textu. Tím, že jsme vypočetli, že rok života navíc získáme za 598 000 Kč vynaložených navíc, totiž nejsou naše starosti zcela u konce. Nyní sice známe konkrétní číslo pro nákladovou efektivitu léku A oproti léku B, ale stále nevíme, zda je to málo nebo moc. Záleží totiž na tom, kde leží hranice ochoty platit za léky, respektive za jakékoli terapeutické intervence včetně chirurgických zákroků.
Kde leží hranice ochoty platit za zdravotní péči v solidárním systému zdravotnictví?
Na tuto otázku neexistuje univerzální odpověď. Podle Světové zdravotnické organizace by to měl být trojnásobek hrubého domácího produktu na jednoho obyvatele [5] konkrétní země. Tab. 5 ukazuje, kolik dolarů (USD) by to mělo být ve vybraných zemích.
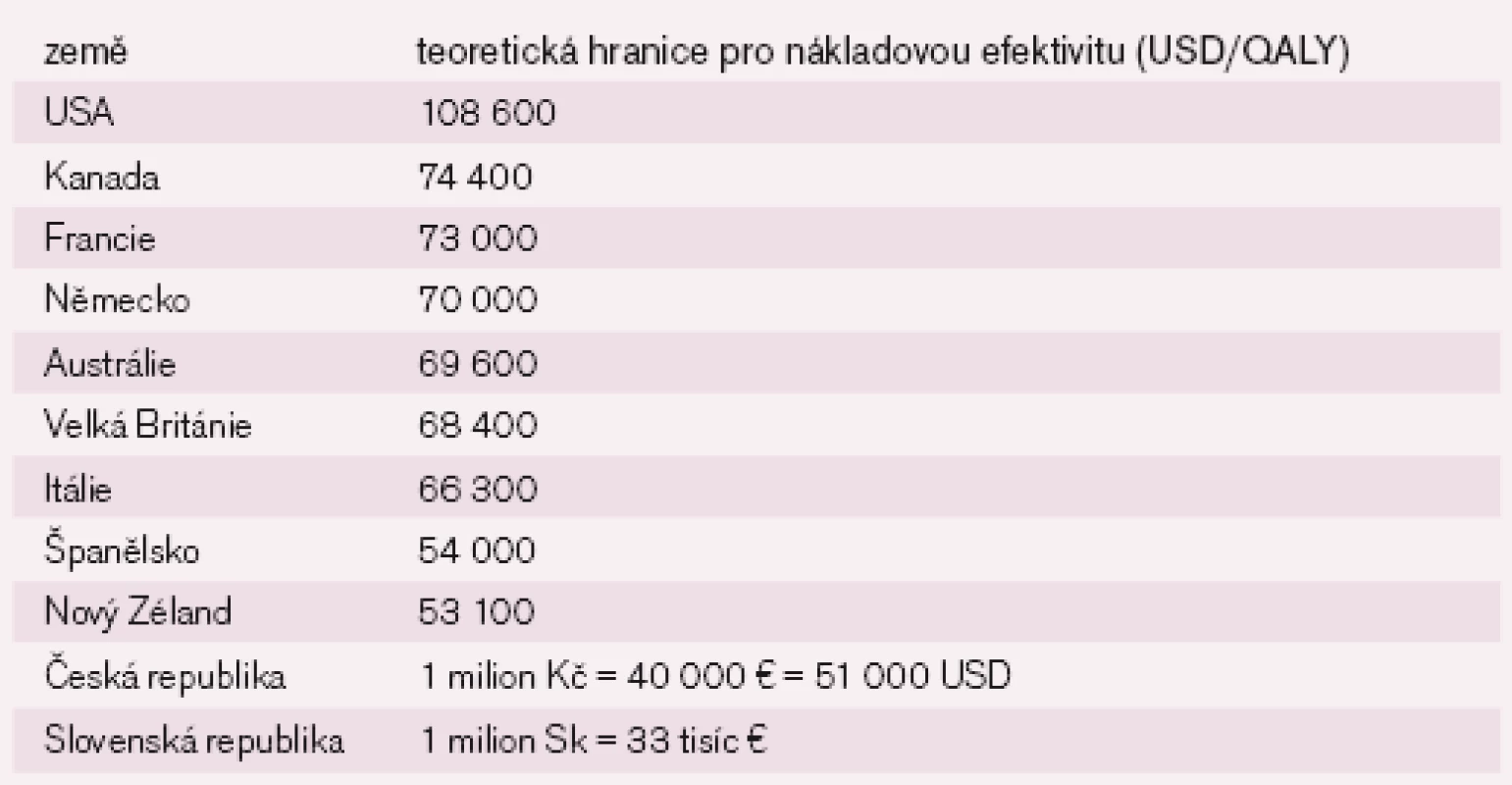
Znázorněna je (teoretická) ochota platit za zdravotní péči na získání jednoho roku kvalitního života (QALY) navíc.
Různé léky, respektive různé terapeutické intervence, poskytují 1 QALY za různé množství peněz. Za nejlevnější se považuje prevence kardiovaskulárních onemocnění, kdy je pomocí letáčku pacient poučen o správné životosprávě (pokud ji ovšem dodržuje). Relativně levně lze získat QALY např. u kardiovaskulárních onemocnění: podáváním antihypertenziv, statinů, prováděním PTCA u akutních koronárních příhod apod. Levná bývá i léčba klasickými cytostatiky. Dražší je péče o nemocné s renální insuficiencí (hemodialýza) a dále léčba metastazujících zhoubných nádorů moderními léky. Nejdráže QALY získáme u nemocných se vzácnými chorobami (např. Gaucherova choroba), neboť léky na vzácné choroby bývají velmi drahé.
Za dolní hranici nákladů na získání 1 QALY je považována cena, kterou musíme vynaložit na terapii jednoho pacienta na hemodialýze. Existuje totiž všeobecná shoda, že takto vynaložené peníze se vyplatí, a když se vyplatí pro nemocného s ledvinným selháním, měly by se vyplatit i pro nemocné s jiným postižením. V některých zemích je explicitně stanoveno, kde leží práh pro nákladovou efektivitu. Například na Slovensku mají v prováděcím předpisu MZ [6] pro kategorizaci léčiv uvedeno, že nad 26 500 € za QALY nemá smysl peníze vydávat a že pod 18 000 € za QALY má smysl peníze na zdravotní péči vydávat. Mezi těmito hodnotami je „šedá zóna“, kdy se musí posoudit další parametry, které se nepřesně nazývají „sociální hodnota léku“.
Při odhadu „sociální hodnoty léku“ se fakticky hodnotí pocity společnosti, zda existuje obecná ochota hradit léčbu konkrétní nemoci z veřejných zdrojů. Toto hodnocení však není tak přesné, jako když byly hodnoceny jednotlivé utility v rámci QALY. Například pro úhradu Viagry a dalších léků na impotenci, která je pacienty subjektivně vnímána jako podstatné snížení kvality života, bychom 1 QALY získali vcelku levně, mezi obyvateli však obecně panuje mínění, že tyto peníze je možno utratit lépe jinde. Vraťme se zpět k situaci na Slovensku. Obr. 4 znázorňuje situaci, kdy je na ose ΔE znázorněn přírůstek účinků nového léku a na ose ΔC suma peněz, které je třeba na nový lék vynaložit.
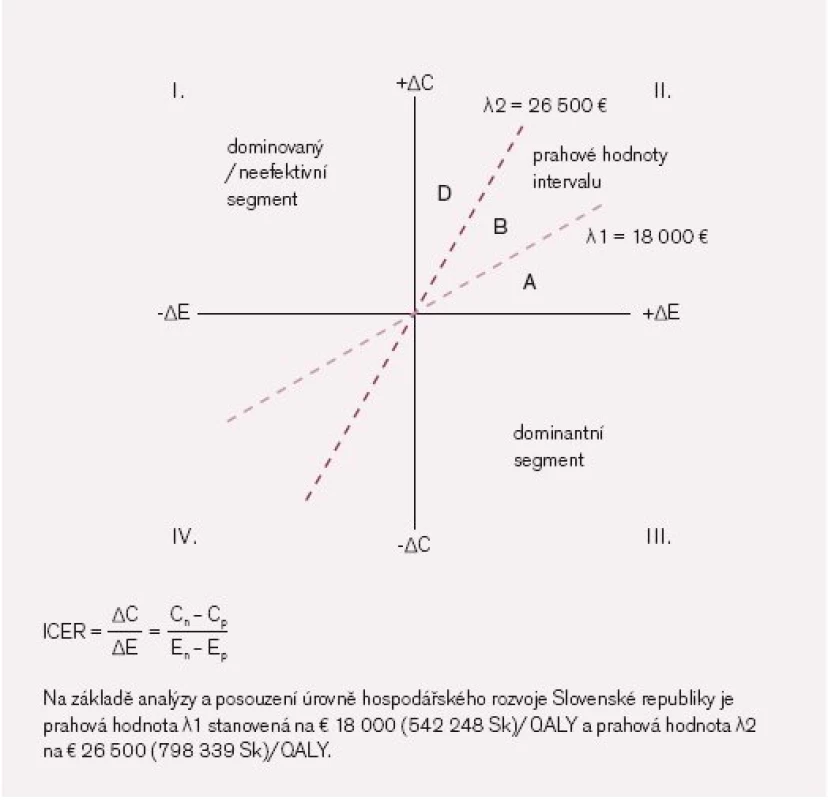
Jedná se vlastně o modifikovaný obr. 1. Na průsečíku těchto os leží starý lék, se kterým nový lék srovnáváme (viz též obr. 1). Soustřeďme se nyní na pravý horní kvadrant, který je rozdělen čárkovanými přímkami na tři segmenty. Písmeno A ukazuje situaci, kdy přírůstek efektivity (účinnosti) oproti starému léku je velký, přičemž tento lék není o mnoho dražší než lék starý. Na Slovensku je takový lék považován za nákladově efektivní, nebude tedy problém s jeho zařazením do seznamu hrazených léků. Naopak písmeno D znázorňuje situaci, kdy přírůstek efektivity je nevelký, ale přírůstek ceny výrazný. Na Slovensku se takový lék považuje za nákladově neefektivní. Písmeno B leží uprostřed mezi oběma čárkovanými čarami, pro jeho úhradu je třeba pečlivě zvažovat další faktory. Situaci je možno řešit například i tak, že lék bude hrazen pouze pro určitou diagnózu.
Je třeba poznamenat, že koncept QALY má i svá „proti“, nelze tedy tento parametr užít bez dalšího posouzení. To by totiž mohlo vést k posílení péče o kardiovaskulárně nemocné, kde získáme QALY relativně levně, ale ke zhoršení péče o onkologicky nemocné, kde léčba novými léky je dosti nákladná. Dále bychom se dopustili diskriminace s ohledem na věk: zachráníme-li život dítěte, získáme tím pravděpodobně 76 let života, zachráníme-li však život 70letému pacientovi, zisk roků života je podstatně nižší, a nákladová efektivita by tak byla podstatně horší. V každém případě je třeba znát, co se za změnou QALY v reálné klinické praxi skrývá, jaké konkrétní utility nový lék zlepšuje, nelze tedy činit žádná rozhodnutí bez podrobnějších znalostí přínosů nového léku.
Analýza senzitivity: Jak přesné výsledky FE studie přináší?
Především nelze ani od FE studie očekávat, že přesně předpoví, kolik korun a haléřů vydáme na získání jednoho roku života. Je třeba upozornit, že výsledky FE studií zjištěné v jedné zemi nezaručují, že v druhé zemi budou výsledky podobné. Toto je základní rozdíl od výsledků studií klinických, jejichž výsledky jsou přenositelné mezi různými zeměmi. Zhruba platí, že čím větší rozdíl v hrubém domácím produktu na jednoho obyvatele mezi dvěma zeměmi existuje, tím rozdílnější výsledky farmakoekonomických studií dostaneme. Příčinou je jiná struktura nákladů na zdravotní péči v Kanadě a v ČR. Platí, že bez řádných a podrobných přepočtů nelze argumentovat výsledky kanadských FE studií v ČR. Při těchto přepočtech lze převzít klinické výsledky, u nákladů je však třeba, aby byly vyjádřeny v přirozených jednotkách (dny hospitalizace, lékařské výkony, počty tablet, …), které by pak byly přepočteny podle našich českých číselníků na koruny.
Dalším problémem je obecná neurčitost výsledků studií: Ani dvě klinické studie nikdy nepřinesou zcela shodný výsledek, vždy existují určité odlišnosti (viz publikace o medicíně založené na důkazech [3, 4]). I když bychom sestavovali další a další studie s identickým designem u týchž pacientů, výsledky našich sledování by se vždy lišily. Pokud bychom sledovali jiné soubory pacientů, výsledky se budou lišit o to více, čím bude populace pacientů odlišnější od studie původní. Proto ani FE studie nedokážou přesně předpovědět situaci, která u nás po zavedení nového léku nastane. Odpověď na otázku, jak moc se mohou výsledky lišit, přináší analýza senzitivity.
Analýza senzitivity je prováděna tak, že při výpočtu nákladové efektivity měníme hodnotu jednotlivých vstupních parametrů. Buď měníme hodnotu jednotlivých parametrů postupně, pak se jedná o jednocestnou analýzu senzitivity, nebo všech parametrů najednou.
Níže popisujeme příklad jednocestné analýzy senzitivity.
Jednocestná analýza senzitivity
Podívejme se zpět na naši jednoduchou studii, v níž starý lék stál 1 000 Kč, nový stál 300 000 Kč a v níž nám přírůstková analýza nákladové efektivity přinesla informaci, že za jeden rok života navíc zaplatíme přesně 598 000 Kč. Tato FE studie se opírá o klinickou studii, která byla provedena v Kanadě a jež prokázala, že jejich průměrný pacient žil s novým lékem o 1 rok déle. Jak moc se může výsledek v běžné klinické praxi v ČR lišit? Budeme přeci léčit poněkud jinou populaci za jiných podmínek. Napovědět nám mohou výsledky dalších studií s týmž lékem, pokud existují. Řekněme, že v Austrálii zjistili průměrné přežití devět měsíců, ve Švédsku 14 měsíců. Velmi nám pomůže, pokud v jednotlivých studiích prováděli vyhodnocování u různých subpopulací pacientů (pacienti předléčení jinou terapií, senioři, diabetici, pacienti s hypertenzí aj.). Je důležité vědět, jak často byli pacienti hospitalizovaní, zda byli léčeni na jednotce intenzivní péče a jak dlouho, jaké zákroky byly prováděny, jaké další léky pacienti užívali, v jakých dávkách byl nový lék podáván, četnost závažných nežádoucích účinků, počty pacientů, kteří museli léčbu přerušit, atd. Klinickou studii si znovu pečlivě přečteme a na papír si vypíšeme seznam proměnných, které výsledek FE studie mohly ovlivnit. Pak budeme výpočty provádět opakovaně s tím, že vždy změníme jeden z parametrů. Výsledky jednotlivých výpočtů nákladové efektivity pak porovnáme s naším původním výpočtem, kdy nám vyšlo, že jeden rok života navíc získáme za 598 000 Kč. Zjistíme tak, jakou měrou změna jednoho z parametrů ovlivní výsledek.
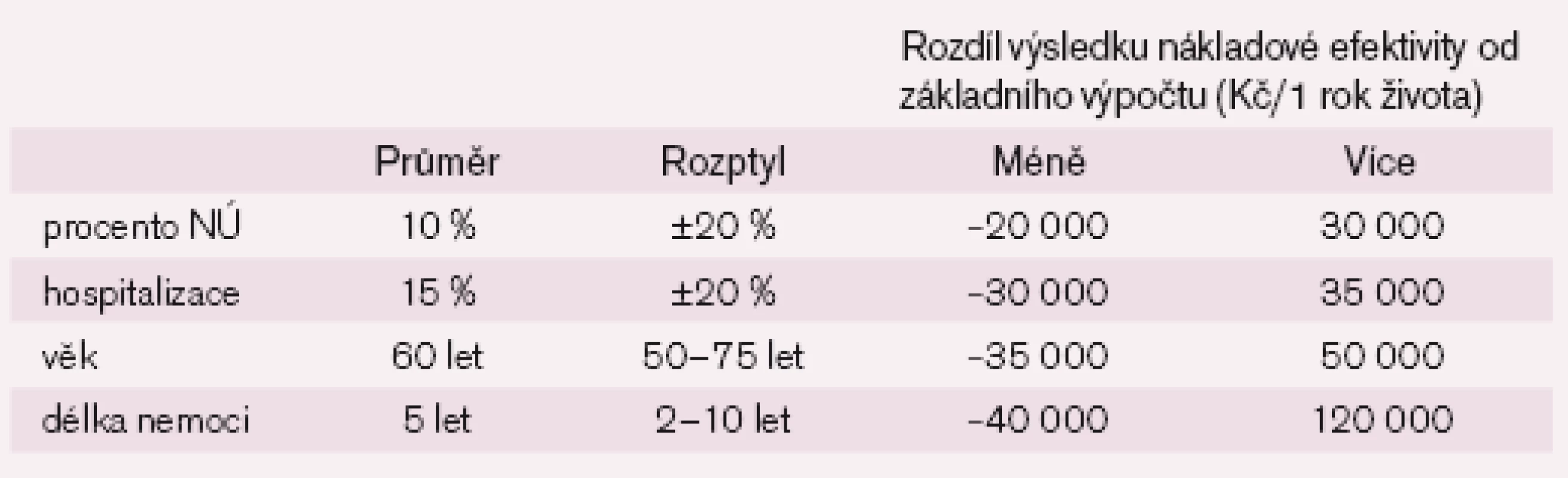
V našem případě jsme zjistili, že výsledky ovlivňuje počet nežádoucích účinků (NÚ), počet hospitalizací, věk pacientů a dosavadní délka nemoci (tab. 6). Tyto údaje vyjádříme graficky – viz obr. 5, který zobrazuje údaje obsažené v tab. 6 takzvaným „tornado grafem“.
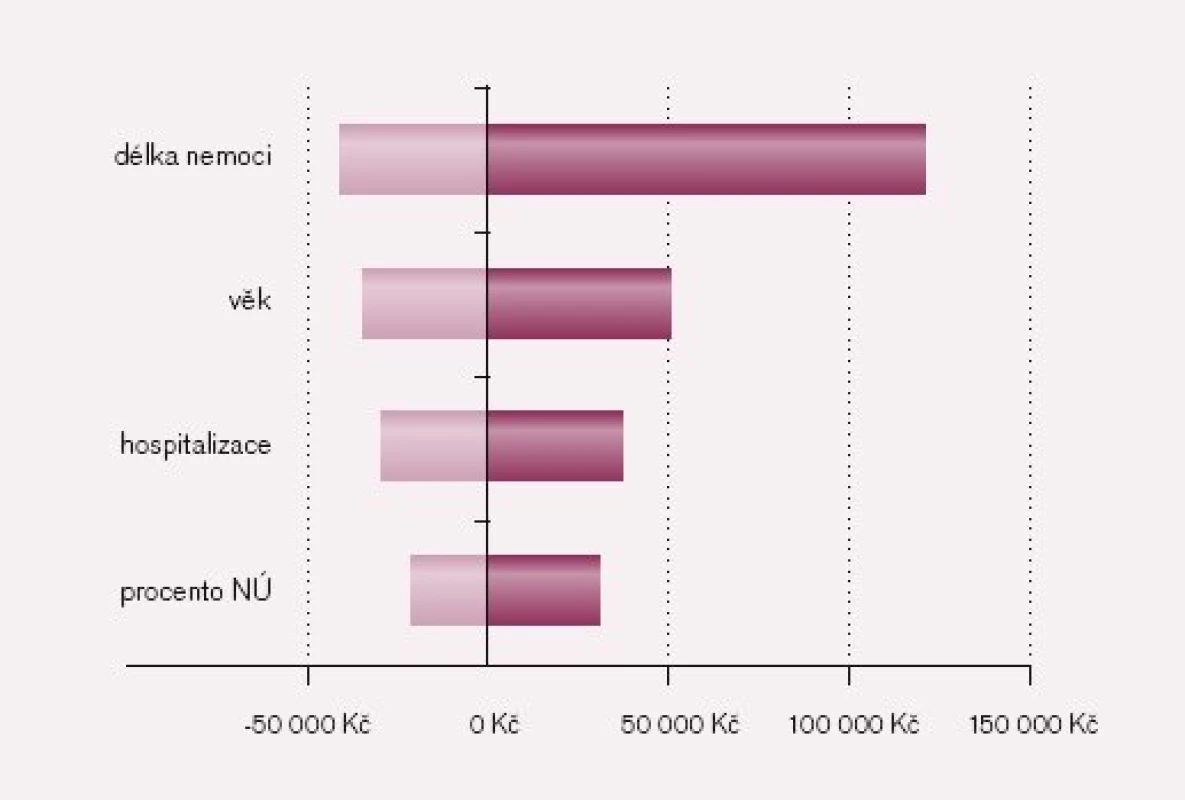
Z obr. 5 jedním pohledem zjistíme, že nejvíce nám ovlivní výsledky dosavadní délka trvání nemoci (než jsme nový lék podali), na druhém místě je věk pacienta při nasazení nového léku, poté procento hospitalizací a na posledním místě je procento nežádoucích účinků.
Z tab. 6, respektive z obr. 5, můžeme vyčíst, že i při změně nejdůležitějšího parametru (délka nemoci) se nákladová efektivita bude pohybovat od 558 000 Kč až do 718 000 Kč.
Byla FE studie provedena řádně?
Než se začneme řídit závěry určité FE studie (ať už ve své klinické praxi nebo při sestavování guidelines), měli bychom si ověřit, zda je dotyčná studie pro náš případ relevantní a zda bylo při jejím sestavování postupováno správně. Je vhodné použít seznam kontrolních otázek (tab. 7), který je součástí Doporučených postupů pro farmakoekonomické analýzy v ČR České farmakoekonomické společnosti [7].
![Seznam kontrolních otázek týkajících se správnosti provedení farmakoekonomické analýzy (check-list) [volně podle 7].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/bf289bc55a271c0d46a011d7f0eba57c.png)
Kromě výše uvedeného se ptáme, zda je studie dostatečně transparentní a zda při prezentaci souhrnných dat (např. ve formě QALY) bylo vysvětleno, z jakých dílčích dat se skládají. Vždy je třeba zjistit, jaké konkrétní utility sledovaná intervence přinese, např. zda odstraní bolest hlavy, usnadní defekaci nebo zachrání životy.
Závěr
Farmakoekonomika je nová interdisciplinární věda. Vzhledem k tomu, že pracuje s nepřesnými výsledky, které mají časově i místně omezenou platnost, ani od výsledků FE studií nemůžeme očekávat, že nám přinesou výsledky na korunu přesné a že tyto výsledky budou platit až do skonání světa. Naopak, s každou změnu vstupních parametrů (např. ceny léků, podíl seniorů v léčené populaci aj.) se bude měnit i hodnota výsledné nákladové efektivity. Přesto je to jediná disciplína, která nám může přinést alespoň základní informace o tom, kolik peněz musíme vynaložit na to, abychom našim pacientům přinesli určité zlepšení zdravotního stavu. Přitom je zřejmé, že peněz na zdravotnictví nikdy nebude dost a že lékaři budou nuceni zvažovat, na co peníze vynaložit. Jedinou alternativou je šetřit penězi bez toho, abychom zvažovali výsledky péče, což by vedlo k odmítání drahé léčby jako takové (pod heslem „šetřit se musí za každou cenu, ať to stojí cokoli“). Je přirozené, že řada lékařů by se úvahám o šetření ráda vyhnula, neboť by se rádi věnovali čistě medicínské problematice. Ve skutečnosti však jako pacient považuji za vhodnější, aby můj ošetřující lékař postupoval při předpisu léků uvážlivě sám, než aby jej řídil ekonom a „odborně“ mu přikazoval, jaké léky použít má a jaké nikoliv.
Čtenář může nalézt další zajímavé informace v dalších publikacích o farmakoekonomice, v publikaci české [8] nebo anglicky psané [9] či na webových stránkách České farmakoekonomické společnosti (www.farmakoekonomika.cz), kde je možno volně stáhnout nejen jednotlivá čísla časopisu Farmakoekonomika s jednotlivými farmakoekonomickými studiemi, ale i doporučený postup při provádění i hodnocení FE studie. Další informace jsou na stránkách nadnárodní farmakoekonomické společnosti ISPOR (www.ispor.org).
MUDr. Michal Prokeš
PharmDr. Josef Suchopár, Ph.D.
INFOPHARM a.s., Praha
prokes@drugagency.cz
Sources
1. Doležal T. Význam farmakoekonomického hodnocení. In: Kolektiv autorů. Základy farmakoekonomiky pro lékaře, lékárníky a další pracovníky ve zdravotnictví. Praha: Česká farmako-ekonomická společnost 2007 : 9–13.
2. Vyhláška č. 471/2009 Sb., o stanovení hodnot bodu, výše úhrad zdravotní péče hrazené z veřejného zdravotního pojištění a regulačních omezení objemu poskytnuté zdravotní péče hrazené z veřejného zdravotního pojištění pro rok 2010. Oddíl D přílohy č. 2, a oddíl B přílohy č. 3. [http://www.mzcr.cz/Odbornik/obsah/vyhlasky_999_3.html].
3. Greenhalgh T. Jak pracovat s vědeckou publikací. GRADA Publishing 2003.
4. Šmerhovský Z, Göpfertová D, Feberová J. Medicína založená na důkazech z pohledu klinické epidemiologie. Univerzita Karlova v Praze. 1. vyd. Praha: Nakladatelství Karolinum 2007.
5. Drummond M. Nalézání prahové hodnoty pro nákladovou efektivitu zdravotnických technologií pro účely rozhodování o úhradě. Přednáška na konferenci ISPOR – Local Chapter Slovakia. Bratislava 2008: osobně zaznamenal Prokeš M.
6. Metodická pomócka k vyhláške Ministerstva zdravotníctva Slovenskej republiky č. 343/2008 Z.z. o podrobnostiach farmako-ekonomického rozboru lieku. Volně dostupné na www.mzsr.sk.
7. Kolektiv autorů. Doporučené postupy pro farmakoekonomické analýzy v ČR České farmakoekonomické společnosti (ČFES). [http://www.farmakoekonomika.cz/doc/cfes_guidelines-2009.doc].
8. Kolektiv autorů. Základy farmakoekonomiky pro lékaře, lékárníky a další pracovníky ve zdravotnictví. Praha: Česká farmako-ekonomická společnost 2007.
9. Kobelt G. Health Economics: An Introduction to Economic Evaluation. 2nd ed. London: Office of Health Economics 2002.
10. Ilavská I, Tomek M. Farmakoekonomické posouzení léčby v diabetologii. 2006.
Labels
Paediatric cardiology Internal medicine Cardiac surgery CardiologyArticle was published in
Cardiology Review

2010 Issue 3
-
All articles in this issue
- Akutní infarkt myokardu u pacientů se srdečním selháním
- Výskyt srdečního selhání po infarktu myokardu v klinických studiích
- Studie SHIFT (The Systolic Heart Failure Treatment with the If Inhibitor Ivabradine Trial) a její význam pro léčbu srdečního selhání
- Kontrola krevního tlaku u diabetiků s ischemickou chorobou srdeční
- Rizikové faktory fibrilace síní
- Co musí vědět intervenční kardiolog o krevních destičkách
- Současné postavení pravastatinu v hypolipidemické léčbě
- Farmakoekonomika pro lékaře v klinické praxi
- Současné metody stanovení glomerulární filtrace a jejich klinický význam
- Je ischemická choroba srdca u žien iná ako u mužov?
- Cardiology Review
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Současné metody stanovení glomerulární filtrace a jejich klinický význam
- Farmakoekonomika pro lékaře v klinické praxi
- Rizikové faktory fibrilace síní
- Je ischemická choroba srdca u žien iná ako u mužov?


