Index kompatibility: Má své místo u pacientů po transplantaci srdce?
Compatibility index: does this apply to patients following a heart transplant?
Based on the Compatibility Index, routinely used in renal transplants, we attempted to identify those patients who had just had a heart transplant for whom a number of agreements in the HLA system meant that they could be receptive to lower doses of immunosuppressants. We carried out a retrospective analysis of 182 consecutive patients who had received transplants in the Centre of Cardiovascular and Transplantation Surgery in Brno from January 2001 to April 2010. According to their Compatibility Index, patients were arbitrarily divided into Group A (83 patients) with Compatibility Index 0–17 and Group B (99 patients) with Compatibility Index 18–26. We recorded a significantly lower incidence of step 2 acute cellular rejection in group A (p ≤ 0,05), with the incidence of level 3 being the same in both groups. There were no significant differences in rates of infections, nor in the malignancy rate, which was relatively low. Long-term survival was similar in both groups, with a tendency to better progress in Group A in the period from the 2nd–5th years following the transplant.
Keywords:
compatibility index – heart transplant – acute cellular rejection – infections – tumours
Authors:
H. Bedáňová; J. Ondrášek; J. Černý; P. Němec
Published in:
Kardiol Rev Int Med 2011, 13(1): 48-51
Category:
From Heart Failure to Heart Transplantation
Overview
Na základě indexu kompatibility, běžně užívaného u renálních transplantací, jsme se pokusili vytipovat ty pacienty po transplantaci srdce, u kterých by vzhledem k řadě shod v HLA systému mohla být účinná imunosuprese dosažena nižší dávkou léků. Retrospektivně jsme analyzovali 182 konsekutivních pacientů transplantovaných v CKTCH Brno od ledna 2001 do dubna 2010. Podle indexu kompatibility byli arbitrárně rozděleni na skupinu A (83 pacientů) s indexem kompatibility 0–17 a skupinu B (99 pacientů) s indexem kompatibility 18–26. Zaznamenali jsme signifikantně nižší výskyt AR stupně 2 ve skupině A (p ≤ 0,05), výskyt stupně 3 byl v obou skupinách stejný. Počtem infekcí se obě skupiny nelišily, stejně jako výskytem nádorových onemocnění, který byl relativně nízký. Dlouhodobé přežívání bylo v obou skupinách podobné, s tendencí k lepšímu průběhu v období mezi druhým až pátým rokem po transplantaci ve prospěch skupiny A.
Klíčová slova:
index kompatibility – transplantace srdce – akutní celulární rejekce – infekce – nádory
Úvod
Celý život pacienta s transplantovaným orgánem je veden snahou o udržení křehké rovnováhy mezi rizikem rejekce na straně jedné a rizikem infekce, později malignity, na straně druhé. Silná imunosupresiva, která máme k dispozici, zredukovala výskyt těžších akutních rejekcí (AR) na minimum a jsme spíše postaveni před problém, že pacienti umírají s fungujícím transplantovaným orgánem na těžké infekce, eventuálně později na nádorová onemocnění. Na rozdíl od transplantací ledvin, kde je alokace orgánů prováděna důsledně podle jejich shody v HLA systému, je běžná praxe u srdečních transplantací alokovat orgány bez znalosti míry shod v HLA systému. Je to dáno jednak nedostatkem času, nedostatkem orgánů a v neposlední řadě i nedostatkem transplantovaných pacientů s vysokou shodou v HLA systému, která by nás mohla upozornit na lepší výsledky u takovýchto nemocných.
Metodika
Definice
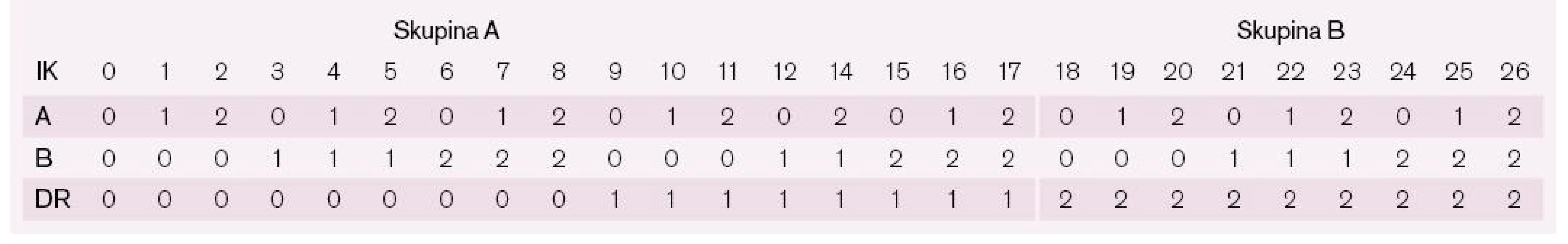
Jako hranici jsme zvolili jednu neshodu v HLA-DR systému, jak je patrné z tab. 1. Tím se pacienti rozdělili na skupinu s indexem kompatibility (IK) 0–17 a s IK 18–26.
Soubor pacientů a sběr dat
Pomocí retrospektivní databázové analýzy jsme identifikovali 182 konsekutivních pacientů transplantovaných na našem pracovišti od 1/2001 do 4/2010. Podle IK byli arbitrárně rozděleni do dvou skupin. Skupina A (83 pacientů) s IK 0–17 a skupina B (99 pacientů) s IK 18–26. Všichni byli léčeni podle stejného imunosupresivního protokolu (daclizumab, resp. basiliximab, kalcineurinové inhibitory, mykofenolát mofetil a kortikosteroidy). Endomyokardiální biopsie byly prováděny podle standardního protokolu. Ze studie jsme vyřadili pouze děti (do 18 let), pacienty, u kterých byla provedena retransplantace, a pacienty, kteří byli před transplantací na mechanické srdeční podpoře.
Analýza dat a statistické zpracování
Kontinuální proměnné jsou vyjádřeny odchylkou ±, kategorické v procentech. K porovnání skupin byl použit Fischerův test a Studentův t-test, k porovnání kategorických dat byl použit chí-kvadrát. Za statisticky významnou je považována hodnota p ≤ 0,05. Přežívání bylo hodnoceno testem podle Kaplan-Meiera.
Výsledky
Klinický profil pacientů
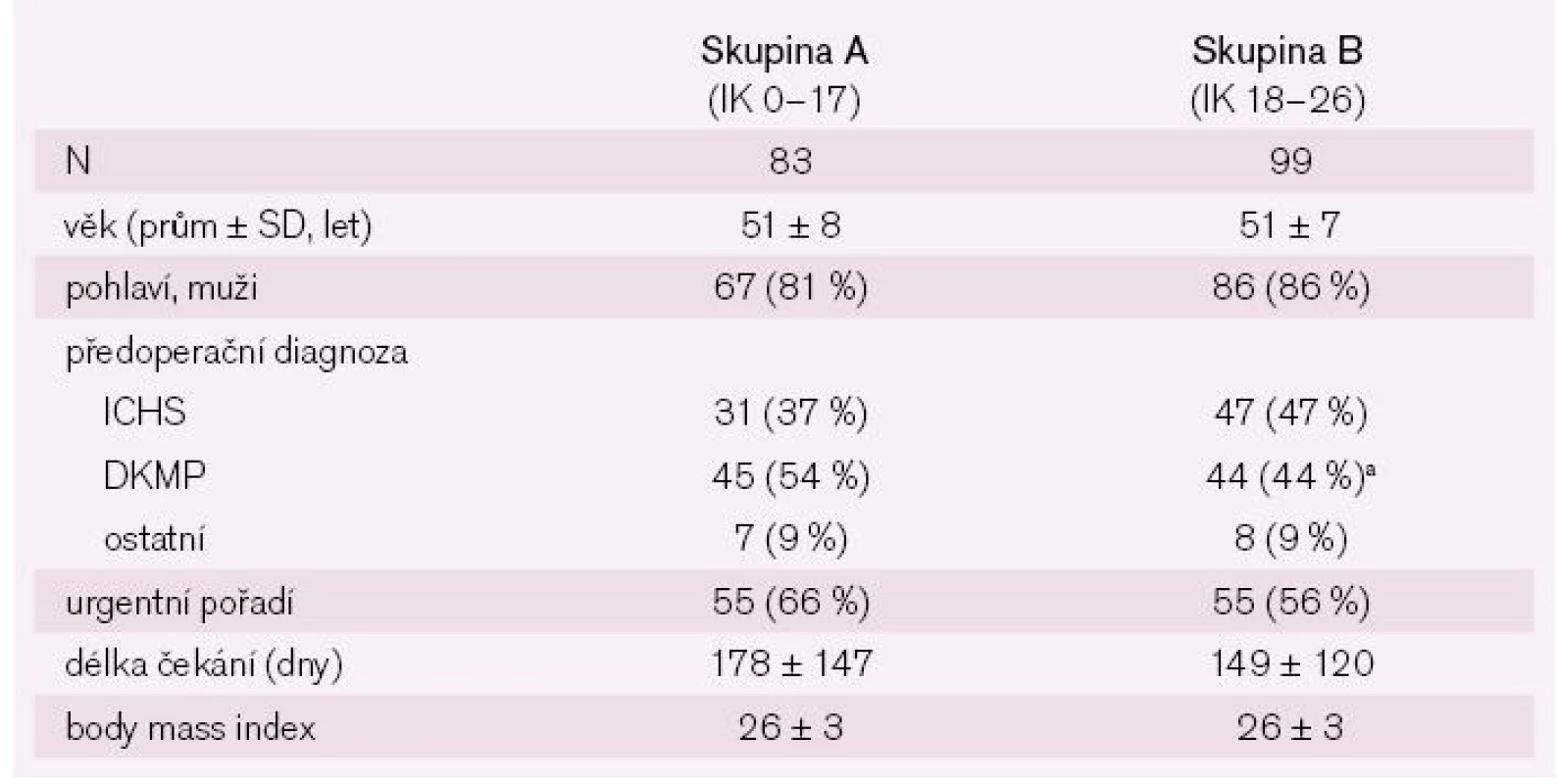
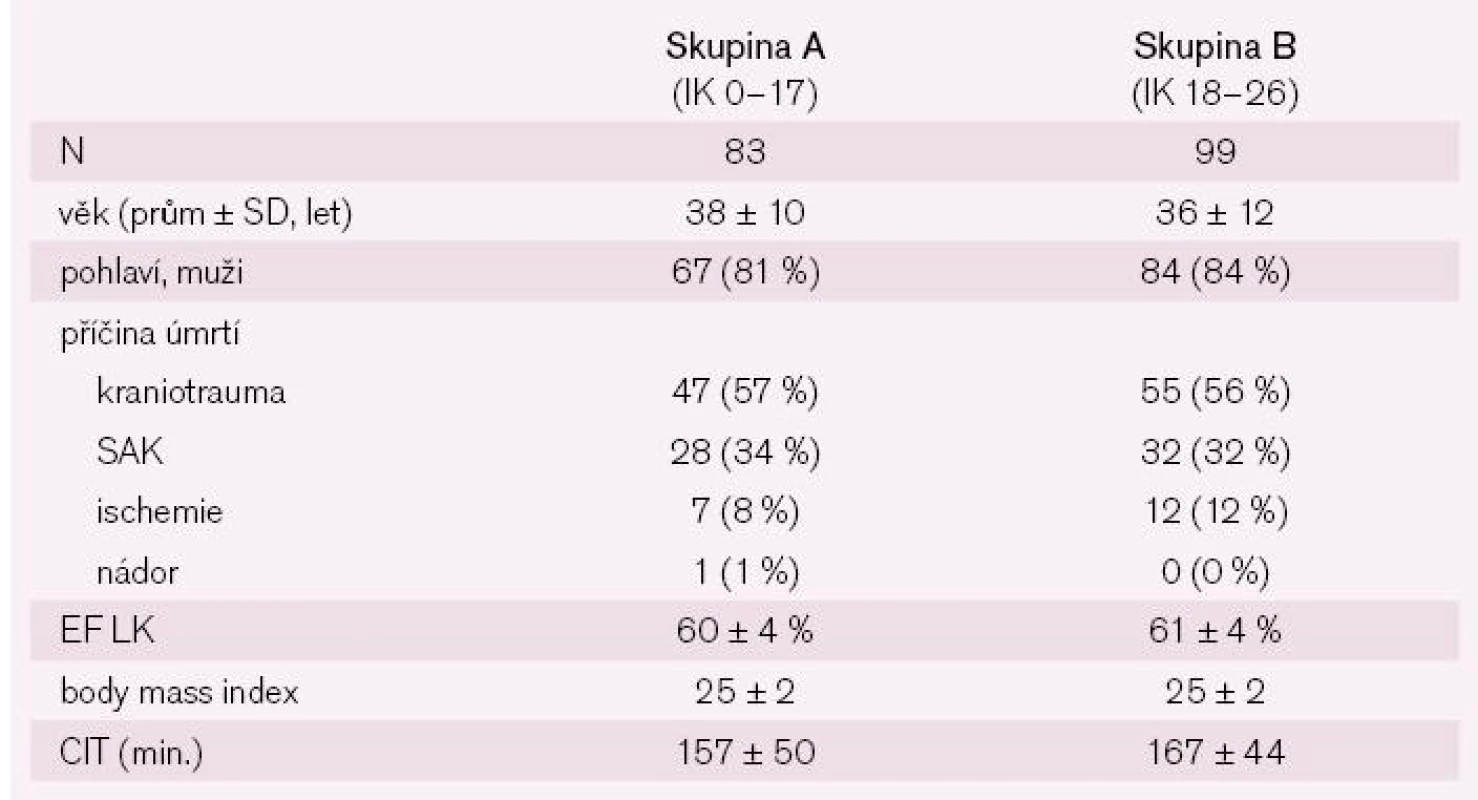
V tab. 2 jsou uvedeny základní charakteristiky obou skupin příjemců a v tab. 3 je charakteristika příslušných dárců štěpu. Z tabulek je patrné, že ze základních údajů se skupiny příjemců lišily pouze v diagnóze vedoucí k transplantaci, ve skupině A byla nejčastější diagnózou dilatační kardiomyopatie (p ≤ 0,01), ve skupině B ischemická choroba srdeční. Příslušní dárci štěpů se nelišili v žádném z významných parametrů.
Akutní rejekce, infekce a nádorová onemocnění
Zaznamenali jsme signifikantně nižší výskyt AR stupně 2 ve skupině A (p ≤ 0,05), výskyt stupně 3 byl v obou skupinách stejný. Počtem infekcí, ani zastoupením jednotlivých typů infekce včetně aspergilové se obě skupiny nelišily (obr. 1, 2).
Nádorová onemocnění se v obou skupinách nevyskytovala příliš často, ve skupině A onemocněli tumorem tři pacienti, ve skupině B čtyři.
Přežívání pacientů
Jak ukazuje křivka přežívání podle Kaplan-Meiera, dlouhodobé přežívání bylo v obou skupinách podobné, s tendencí k lepšímu průběhu v období mezi druhým a pátým rokem po transplantaci ve prospěch skupiny A (graf 1).

Diskuze
Hlavním antigenním podnětem pro rejekci štěpu je HLA systém. T buňky rozpoznají geneticky určené HLA antigeny a iniciují imunitní odpověď proti cizím antigenům. Z tohoto důvodu je znalost shod v HLA systému v centru zájmu transplantologů všech orgánů.
V oblasti transplantace ledvin (TL) mají pacienti s vyšším stupněm shody v HLA systému lepší prognózu a lepší dlouhodobé přežívání [1,2]. Práce z poslední doby dokonce ukazují, že neshoda v oblasti HLA-DR je signifikantním rizikovým faktorem pro vznik non-hodgkinského lymfomu po TL a je rovněž významným faktorem přispívajícím k urychlenému rozvoji osteoporózy, vedoucímu k frakturám krčku femuru a tím výrazně zhoršujícím morbiditu po TL [3,4]. Poněkud rozdílná je situace v případě, že jsou současně transplantovány ledvina a slinivka břišní. Zde je dosaženo excelentních výsledků nezávisle na množství shod v HLA systému [5]. U samotné transplantace pankreatu při poměrně malých počtech pacientů je přijatelných výsledků dosaženo i při nízkém stupni HLA kompatibility [6].
V oblasti transplantací jater (TJ) nebyl prokázán vliv kompatibility HLA systému na lepší přežívání pacientů, i když je udáván nižší výskyt akutních rejekcí u pacientů více HLA kompatibilních [7,8]. Balan et al na souboru více než osmi set pacientů po TJ prokázali zhoršené přežívání v případě neshody na A lokusu a potvrdili známou skutečnost, že v případě shody v HLA systému je častější rekurence autoimunitních postižení jater a hepatitidy C v jaterním štěpu [9].
V oblasti plicních transplantací naopak bylo prokázáno lepší přežívání i nižší výskyt rejekcí u pacientů s dobrou shodou v HLA systému [10].
V letech 1987 až 1997 bylo publikováno několik článků zabývajících se touto problematikou ve vztahu k srdečním transplantacím [11–15]. Výsledky však byly kontroverzní. Zatímco práce Opelze, Yacouba, Smitha a Taylora potvrdily výsledky u ledvinných transplantací, práce Mascarettiho a Sheldona naopak neukázaly vliv HLA shod na prognózu pacientů ve smyslu zlepšeného přežívání a nižšího výskytu komplikací po TS.
Snad nejrozsáhlejší analýzu vlivu HLA kompatibility na potransplantační průběh u ledvin, jater a srdce provedli Opelz et al [16]. Retrospektivní analýze podrobili celkem 150 000 pacientů transplantovaných v různých centrech v období od 1987 do 1997 a závěry z této rozsáhlé studie byly poměrně jednoznačné. Prokázáno bylo výrazně lepší přežívání ledvinných a srdečních štěpů v případě dobré shody v HLA, naopak nebyl prokázán vliv shody HLA na přežívání jaterních štěpů.
Naše výsledky jsou někde na rozhraní prací všech těchto autorů. Prokázali jsme statisticky významně nižší výskyt akutních rejekcí grade 2 u pacientů s větším počtem shod v HLA systému, ale (zřejmě pro nízký výskyt) nebyl prokázán signifikantní rozdíl u rejekcí stupně 3. Rozdíl v přežívání v obou skupinách nebyl statisticky významný, ale při sledování průběhu Kaplan-Meierových křivek je jasně patrné, že zejména kolem čtvrtého roku od TS jsou na tom pacienti s lepším indexem kompatibility zřetelně lépe.
Závěr
Z našich pilotních výsledků je patrný potenciál použití indexu kompatibility ke stratifikaci pacientů po TS a k následné úpravě intenzity imunosuprese. Je potřeba dalších studií s větším počtem nemocných k potvrzení těchto závěrů. V případě, že by bylo možné na základě zhodnocení imunologické podobnosti snížit dávku imunosupresiv bez rizika zvýšené četnosti AR, lze předpokládat u těchto nemocných nižší četnost infekčních a možná i onkologických komorbidit.
Doručeno
do redakce 30. 11. 2010
Přijato
po recenzi 20. 12. 2010
MUDr. Helena Bedáňová, Ph.D.
MUDr. Jiří Ondrášek
prof. MUDr. Jan Černý, CSc.
doc. MUDr. Petr Němec, CSc.
CKTCH Brno
h.bedanova@seznam.cz
Sources
1. Opelz G, Mytilineos J, Scherer D et al. Survival of DNA HLA DR typed and matched cadaver kidney transplant. The Collaborative Transplant Study. Lancet 1991; 338 : 461–463.
2. Held PJ, Kahan BD, Hunsicker et al. The impact of HLA mismatches on the survival of first cadaveric kidney transplants. N Engl J Med 1994; 331: 765–770.
3. Opelz G, Döhler B. Impact of HLA mismatching on incidence of posttransplant non-hodgkin lymfoma after kidney transplantation. Transplantation 2010; 89: 567–572.
4. Opelz G, Döhler B. Association of mismatches for HLA-DR with incidence of posttransplant hip fracture in kidney transplant recipients. Transplantation 2010; 24 Epub ahead of print.
5. Mancini MJ, Connors AF Jr, Wang XQ et al. HLA matching for simultaneous pankreas-kidney transplantation in the United States: a multivariable analysis of the UNOS data. Clin Nephrol 2002; 57: 27–37.
6. Gruber SA, Katz S, Kaplan B et al. Initial results of solitary pankreas pransplants performed without regard to donor/recipient HLA mismatching. Transplantation 2000; 70 : 388–391.
7. Markus BH, Duquesnoy RJ, Blaheta RA et al. Role of HLA antigens in liver transplantation with special reference to cellular imine reaction. Langenbecks Arch Surg 1998; 383 : 87–94.
8. Meng XQ, Zhang X, Fan J et al. Detection of human leukocyte antigen compatibility and antibodies in liver transplantation in China. Hepatobiliary Pancreat Dis Int 2009; 8 : 141–145.
9. Balan N, Ruppert K, Demetris AJ et al. Long-term outcome of human leukocyte antigen mismatching in liver transplantation: results of the National Institute of Diabetes and Digestive and Kidney Diseases Liver Transplantation Database. Hepatology 2008; 48: 878–888.
10. Quantz MA, Bennett LE, Meyer DM et al. Does human leukocyte antigen matching influence the outcome of lung transplantation? An analysis of 3 549 lung transplantations. J Heart Lung Transplant 2000; 19: 473–479.
11. Yacoub M, Festenstein H, Doyle P et al. The influence of HLA matching in cardiac allograft recipients receiving cyklosporine and azathioprine. Transplant Proc 1987; 19 : 2487–2489.
12. Smith JD, Rose ML, Pomerance A et al. Reduction of cellular rejection and increase in longer-term survival after heart transplantation after HLA-DR matching. Lancet 1995; 346 : 1318–1322.
13. Mascaretti L, Poli F, Scalamogna M et al. HLA-DR matching defined by DNA typing in heart transplantation. Transplant Proc 1997; 29 : 1464–1466.
14. Sheldon S, Hasleton PS, Yonan NA et al. Rejection in heart transplantation strongly correlates with HLA-DR antigen mismatch. Transplantation 1994; 58: 719–722.
15. Taylor CJ, Smith SI, Sharples LD et al. Human leukocyte antigen compatibility in heart transplantation: evidence for a differential role of HLA matching on short-and medium-term patient survival. Transplantation 1997; 63 : 1346–1351.
16. Opelz G, Wujciak T, Döhler B et al. HLA compatibility and organ transplant survival. Collaborative Transplant Study. Rev Immunogenet 1999; 1: 334–342.
Labels
Paediatric cardiology Internal medicine Cardiac surgery CardiologyArticle was published in
Cardiology Review

2011 Issue 1
-
All articles in this issue
- Medikamentózní léčba plicní arteriální hypertenze v roce 2011
- Osud nemocných na čekací listině transplantace srdce
- Postavení TOR inhibitorů po transplantaci srdce
- Index kompatibility: Má své místo u pacientů po transplantaci srdce?
- Mechanické podporné systémy v liečbe srdcového zlyhávania
- Nové poznatky v antiagregační léčbě na ESC 2010
- Latentní obstrukce ve výtokovém traktu levé komory srdeční u pacienta s hypertrofickou kardiomyopatií
- Léčba hypertenze u obezity
- Fixní kombinace u arteriální hypertenze
- Ledviny a akutní koronární syndrom
- Kardiogenní šok
- Jaký význam má modulace srdeční frekvence u nemocných se srdečním selháním
- Je prognóza nemocných s chronickým srdečním selháním stále tak špatná?
- Cardiology Review
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Kardiogenní šok
- Je prognóza nemocných s chronickým srdečním selháním stále tak špatná?
- Mechanické podporné systémy v liečbe srdcového zlyhávania
- Latentní obstrukce ve výtokovém traktu levé komory srdeční u pacienta s hypertrofickou kardiomyopatií