Retrospektivní analýza nálezů zrakových evokovaných potenciálů při akutním zánětu zrakového nervu
Retrospective Analysis of Visual Evoked Potentials Findings in Acute Retrobulbar Neuritis
Retrospective analysis of pattern-reversal VEPs (R-VEPs) and motion-onset VEPs (M-VEPs) was performed in 20 patients with first attack of acute Optic Neuritis (ON) subsequently monitored for 36–135 months during which Multiple Sclerosis (MS) developed and was confirmed in 10 of them. It did not develop in the other 10 during the term of the study. The groups with MS and without MS did not differ significantly in the extent of pathological VEP findings: in MS patients, R-VEPs were abnormal in 100 % and M-VEPs in 80 % and the non-MS patients exhibited pathology in 80 % of R-VEPs and in 90 % of M-VEPs. A higher risk of MS after unilateral optic neuritis was found in cases displaying pathological R-VEPs also in the non-affected eye (67 % of MS patients vs 22 % of non-MS patients). Although the inclusion of M-VEPs did not increase VEP examination sensitivity in ON patients, their use improves diagnostic reliability and enables better monitoring of the parvocellular/magnocellular system and ventral/dorsal stream involvement of the visual pathway.
Key words:
visual evoked potentials (VEPs) – optic neuritis (ON) – multiple sclerosis (MS) – magnocellular system – parvocellular system
Authors:
J. Szanyi 1; M. Kuba 1; Z. Kubová 1; J. Kremláček 1; J. Langrová 1; N. Jirásková 2
Authors‘ workplace:
Ústav patologické fyziologie LF UK v Hradci Králové
1; Oční klinika LF UK a FN Hradec Králové
2
Published in:
Cesk Slov Neurol N 2008; 71/104(3): 317-323
Category:
Original Paper
Overview
Zpětně jsme hodnotili nálezy zrakových evokovaných potenciálů (VEPs) vyvolaných reverzací šachovnice (R-VEPs) a pohybovou stimulací (M-VEPs) u 20 pacientů vyšetřených během 1. ataky zánětu zrakového nervu (ON) následně sledovaných po dobu 36–135 měsíců. U 10 pacientů byla diagnostikována roztroušená skleróza (RS), u dalších 10 se v průběhu sledování RS nevyvinula. Obě skupiny se signifikantně nelišily v počtu patologických nálezů R-VEPs (u pacientů s RS 100 %, bez RS 80 %) ani M-VEPs (u pacientů s RS 80 %, bez RS 90 %). Riziko vzniku RS u pacientů s 1. atakou jednostranné ON je významně vyšší, pokud je nález R-VEPs patologický také při stimulaci nepostiženého oka (u RS v 67 %, bez RS v 22 % případů). Ačkoliv rozšíření sady VEPs o pohybové stimulace v tomto souboru pacientů s ON nezvyšuje senzitivitu vyšetření, použití M-VEPs zvyšuje spolehlivost diagnostických závěrů a umožňuje lépe posuzovat vývoj onemocnění z hlediska postižení parvocelulárního/magnocelulárního systému a ventrálního/dorzálního proudu zrakové dráhy.
Klíčová slova:
zrakové evokované potenciály (VEPs) – zánět optiku (ON) – roztroušená skleróza (RS) – magnocelulární dráha – parvocelulární dráha
Úvod
Zánět zrakového nervu (ON) je obvykle jednostranný a je typicky charakterizován poklesem zrakových funkcí daného oka, doprovázeným periorbitální nebo okulární bolestí. Většinou dochází ke spontánní úpravě vizu v rozmezí 1 nebo více měsíců [1]. Zánět zrakového nervu je poměrně častou manifestací roztroušené sklerózy (RS), přičemž může být prvním příznakem onemocnění přibližně u 20 % pacientů [2,3]. V průběhu RS se pak neuritida objevuje u více než 50 % pacientů. Současné oboustranné postižení zrakových nervů je vzácné, ale postupně vzniklé oboustranné postižení je naopak časté, a to zejména u pacientů s RS [4,5].
Na počátku ON kolísá zraková ostrost v širokém rozmezí, v našem souboru od 0,8 až k pouhé detekci pohybu před okem. Můžeme pozorovat různé varianty postižení zorného pole: centrální skotom, altitudinální či arkuátní defekt, které však nemají význam pro diagnostiku demyelinizační neuritidy [6,7]. Bývá poškozeno barevné vidění a citlivost na kontrast. Při vyšetření zornicových reakcí je u jednostranných lézí přítomen relativní aferentní pupilární defekt různého stupně [8]. Oftalmoskopický nález může být kompletně normální, nebo s obrazem papilitidy, kterou charakterizuje edém disku zrakového nervu. Ultrazvukové vyšetření orbitální hemodynamiky může v akutní fázi optické neuritidy (během prvních 7 dnů onemocnění) prokázat zvýšení průtokových rychlostí v arteria ophthalmica na postiženém oku [9].
VEPs (visual evoked potentials) jsou nejpoužívanější paraklinickou metodou v diagnostice akutního zánětu zrakového nervu, neboť umožňují posoudit funkci zrakových nervů v průběhu neuritidy.
Cílem této práce bylo zhodnocení výsledků vyšetření sadou VEPs tvořenou reverzačními a pohybovými stimulacemi u pacientů s 1. atakou zánětu zrakového nervu a posouzení, zda lze pomocí vyšetření VEPs predikovat možné riziko vzniku roztroušené sklerózy.
Metodika
V této práci navazujeme na klinickou studii publikovanou v roce 2006 v České a slovenské neurologii a neurochirurgii pod názvem Záněty zrakového nervu – výsledky retrospektivní klinické studie [8] doplněním výsledků vyšetření VEPs. Zpětně jsme hodnotili nálezy VEPs u 20 pacientů sledovaných na Oční klinice FN v Hradci Králové v rozmezí 36–135 měsíců od 1. ataky zánětu zrakového nervu (tab. 1). Všichni pacienti absolvovali kompletní neurologické vyšetření včetně MRI a lumbální punkce ke stanovení nebo vyvrácení diagnózy RS. Soubor tvořilo 11 žen a 9 mužů s průměrným věkem 32,5 ± 9,7 v rozmezí 13 až 53 let. Doba od začátku příznaků 1. ataky ON do vyšetření VEPs se pohybovala od 1 dne do 7 týdnů. Pacienti absolvovali následující sadu VEPs:
- Pro ověření funkce parvocelulárního systému a primární zrakové korové oblasti (V1) bylo použito VEPs vyvolaných reverzací šachovnice (R-VEPs) – záměna černých a bílých čtverců šachovnice (velikost čtverců 40’, kontrast 96 % podle Michelsona, frekvence 2 reverzace/s), snímaných z centrální okcipitální oblasti (svod OZ). Hodnoceny byly parametry (latence a amplitudy) dominantního vrcholu P100.
- K posouzení funkce magnocelulárního systému zrakové dráhy a asociačních zrakových center v mediotemporální kůře (V5) byly testovány „motiononset“ VEPs při zrakové stimulaci pohybem (M-VEPs). Byly aplikovány tyto varianty stimulací:
- a) Translační pohyb (v = 10 deg/s) izolovaných nízkokontrastních čtverců (úhlová velikost 40’, kontrast 10 %, vzdálenost čtverců ve vertikální i horizontální rovině 120’, perioda opakování 160’) s pseudonáhodným směrem pohybu, který byl použit kvůli redukci adaptace směrově specifických neuronů [10]. Tato varianta pohybové stimulace byla použita u všech pacientů.
- b) Radiální pohyb čtverců – „expanze“ koncentrické čtvercové struktury se snižující se prostorovou frekvencí (1–0,2 deg–1) a zvyšující se rychlostí pohybu (10–23 deg/s) směrem do periferie, respektující přibližně velikost recepčních polí sítnice a její rozdílnou citlivost na rychlost pohybu v centru a periferii. Radiální pohyb vyvolává větší amplitudu „motion-onset VEPs“ vzhledem k jeho uvedeným vlastnostem a také v souvislosti s paralelní aktivací většího počtu směrově specifických neuronů (expanze struktury představuje současný pohyb mnoha směry). Tato varianta radiálního pohybu byla použita u 15 pacientů.
- c) Radiální pohyb kruhů – střídavá „expanze/kontrakce“ (centrifugální/centripetální pohyb) koncentrické kruhové struktury. Jedná se o naši novější variantu radiálního pohybu, která byla použita u zbývajících 5 pacientů. Oproti předchozí variantě radiálního pohybu byla při rychlosti pohybu 5–25 deg/s zajištěna konstantní temporální frekvence 5 Hz v celém rozsahu stimulačního pole a použitá inusoidální modulace kontrastu eliminovala výskyt vysokých prostorových frekvencí. Stimulace s těmito úpravami odpovídá lépe vlastnostem magnocelulárního systému zrakové dráhy. Obě použité varianty radiálního pohybu nevykazují signifikantní rozdíly v latencích.
Všechny varianty zrakové stimulace pohybem využívaly nízkokontrastní strukturu (kontrast = 10 % podle Michelsona) v zájmu selektivní stimulace magnocelulárního systému a dorzálního proudu zrakové dráhy – parvocelulární systém reaguje až při vyšších kontrastech [11]. U všech pohybových stimulací byly dodrženy stejné časové podmínky (pohybová fáze 200 ms, stacionární fáze 1 s). Relativně dlouhou stacionární fází a krátkou fází pohybovou jsme omezili adaptaci na pohyb [12].
Vyhodnocovány byly parametry (latence a amplitudy) hlavního negativního vrcholu N160, který se jeví jako specifická reakce na začátek pohybu v zorném poli. Maximální odpověď byla zaznamenána buď v pravé, nebo levé temporo-okcipitální oblasti (svod OR a OL), nebo v centro-parietální oblasti (svod PZ).
Při všech vyšetřovaných VEPs byly jednotně dodrženy následující stimulační a registrační podmínky. Stimulace byly generovány pomocí vlastního software [26] na 21” monitoru Iyama s vertikální obrazovou frekvencí 105 Hz. Při pozorovací vzdálenosti 0,6 m měla stimulační plocha (s centrálním fixačním bodem) rozsah 28 × 37°. Průměrný jas podnětů byl 17 cd/m2. Prostřednictvím PC Pentium (A/D převodník Data Translation, USA) bylo snímáno a průměrováno 40 jednotlivých odpovědí (délka snímaného úseku 440 ms, vzorkovací frekvence 500 Hz) po zesílení signálu 20 000krát v pásmu 0,1–45 Hz (zesilovače Contact Precision, UK).
VEPs byly snímány pomocí plošných, nepolarizovatelných (Ag-AgCl) elektrod připevněných na povrch hlavy. Na základě předchozích pokusů k lokalizaci maxima jednotlivých odpovědí byly ke snímání potenciálů použity svody OZ, OR, OL a PZ. Elektrody OZ a PZ jsou umístěny v bodech ležících ve střední čáře lebky – OZ v 10 % a PZ v 30 % vzdálenosti inion-nasion nad protuberantia occipitalis externa, OR a OL – 5 cm vpravo a vlevo od OZ. Referenční elektroda byla umístěna na ušním lalůčku.
Prezentovány jsou vždy výsledné hodnoty latencí a amplitud ze svodu s maximální amplitudou reakce. Všechny typy stimulací byly snímány monokulárně. Vyšetřované jsme po dobu snímání monitorovali
infračervenou kamerou pro kontrolu stálé zrakové fixace středu stimulační plochy.
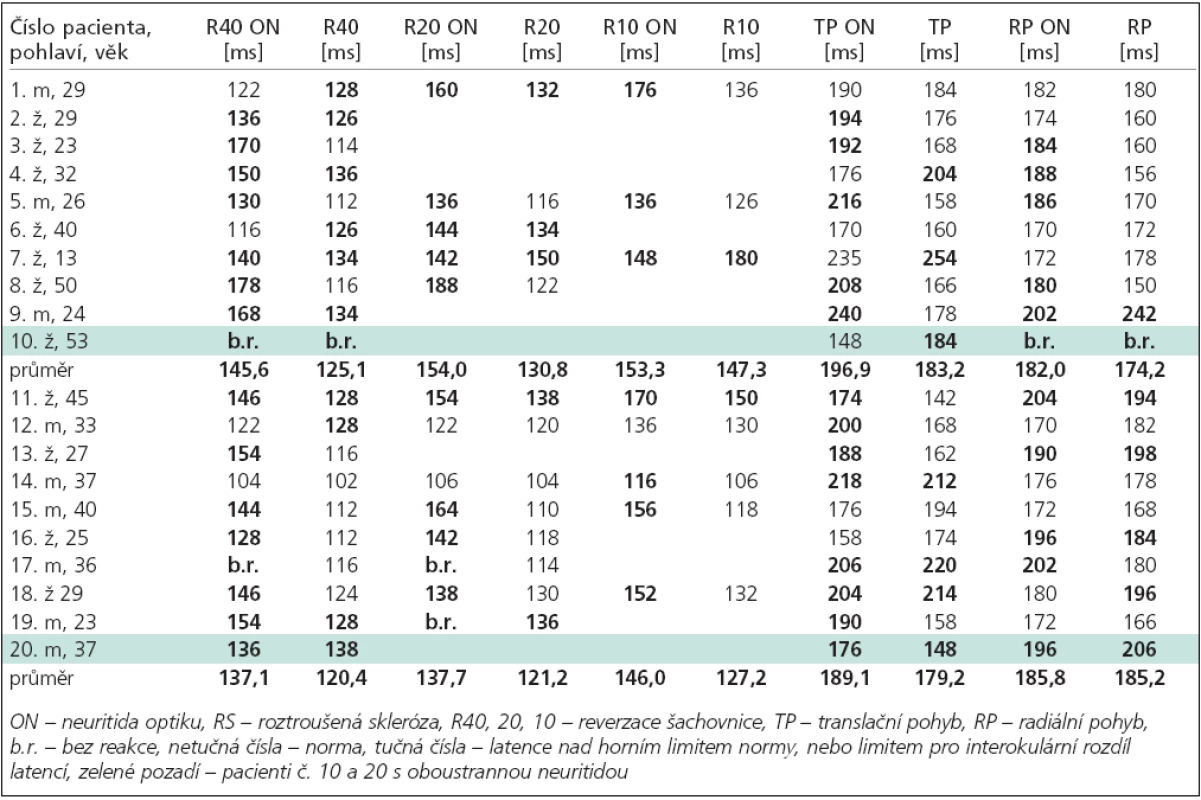
Při vyšetření pacientů reverzační stimulací (R-VEPs) nedochází k významným změnám latencí v souvislosti s věkem pacienta. Byla použita velikost čtverců 40’ (R40), v případě potřeby byly použity i menší velikosti čtverců 20‘ (R20) a 10” (R10). Norma byla vytvořena vyšetřením 70 zdravých dobrovolníků. Horní limit latencí vlny P100 (průměr + 2,5 SD) pro R40 je 125 ms do 39 let a 126 ms nad 39 let, pro R20 je limit 131 ms do 31 let, 132 ms v rozmezí 32–51 let a 133 ms nad 51 let a pro R10 je to 143 ms do 23 let, 144 ms v rozmezí 24–43 let a 145 ms nad 43 let [13].
Reakce na začátek pohybu struktury v zorném poli (M-VEPs) však vykazuje mnohem větší závislost latencí na věku vyšetřované osoby. U latencí vrcholu N160 dochází nejprve ke zkracování, které trvá do 18 let. Od 19 let pozorujeme jejich systematické signifikantní prodlužování. S pomocí lineárních regresních rovnic byly vytvořeny věkové normy z M-VEPs 70 zdravých osob v rozmezí 6–60 let [13].
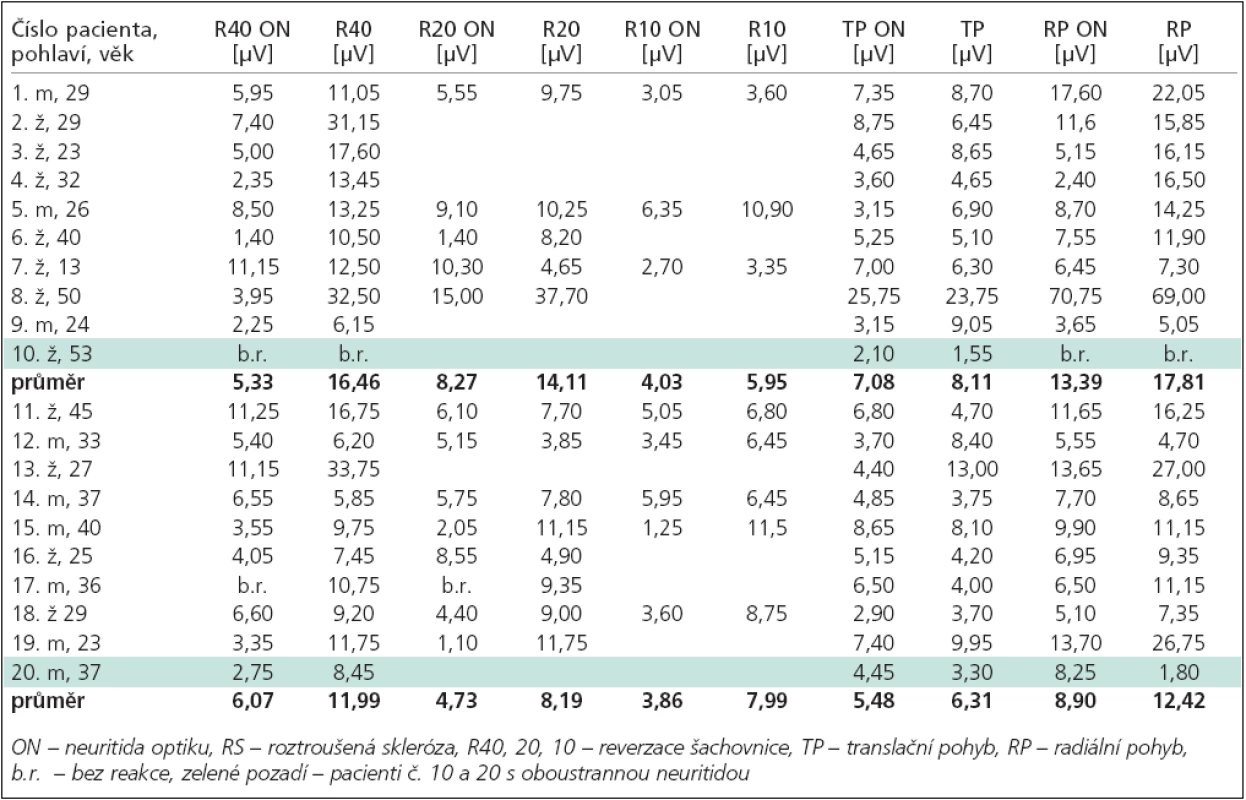
Norma naší laboratoře pro interokulární rozdíly latencí činí maximálně 6,5 ms u reverzační stimulace a 20 ms u stimulace pohybem. Norma pro interokulární rozdíl amplitud vlny P100 a N160 (průměr + 2,5 SD) byla také vytvořena vyšetřením 70 zdravých dobrovolníků, nicméně vzhledem k příliš velké interindividuální variabilitě amplitud R-VEPs i M-VEPs nepoužíváme tento limit pro interokulární rozdíl průměrných mezivrcholových amplitud jako striktní diagnostické kritérium ON.
Pro srovnání latencí a amplitud vln P100 a N160 u pacientů s RS a bez této diagnózy bylo použito nepárového Studentova t-testu. Jako hladina statistické významnosti byla zvolena α = 0,05.
Všichni pacienti a zdraví dobrovolníci byli předem plně informováni o účelu a průběhu vyšetření VEPs a zúčastnili se ho dobrovolně. Vyšetření neodporuje Helsinské deklaraci a bylo odsouhlaseno etickou
komisí LF.
Výsledky
U 10 pacientů s 1. atakou optické neuritidy prokázalo kompletní neurologické vyšetření včetně MRI a lumbální punkce onemocnění RS a byla zahájena léčba na neurologické klinice. U zbývajících 10 pacientů s 1. atakou zánětu zrakového nervu nebyla RS ani později během 36–135 měsíců sledování prokázána. Pacienti s 1. atakou optické neuritidy s diagnostikovanou RS (9 mělo monokulární afekci a 1 binokulární) vykazovali (obr. 1, tab. 2 a 3, graf 1):
- Patologické R-VEPs u 10 pacientů: Všichni nemocní s jednostranným postižením měli menší amplitudu P100 na postiženém oku a prodlouženou latenci (v 7 případech při velikosti čtverců 40’, u 2 pacientů až při použití 20’). Pacient s oboustrannou neuritidou měl na reverzační stimulaci zcela nezřetelné reakce na obou očích. Prodlouženou latenci P100 na oku bez klinických symptomů neuritidy mělo 6 pacientů.
- Patologické M-VEPs u 8 pacientů: Nemocní s jednostranným postižením měli prodloužené latence při translačním pohybu v 7 případech (5 pacientů na postiženém oku, 2 na oku bez neuritidy), při použití radiálního pohybu v 5 případech (4 pacienti na oku s neuritidou, 1 oboustranně). Pacient s oboustrannou neuritidou měl při použití M-VEPs zcela nezřetelné reakce na obou očích při použití radiálního pohybu, ale reakce na translační pohyb byla přítomna a měla jednostranně prodlouženou latenci. Menší amplitudu N160 na postiženém oku měli pacienti v 9 případech při použití radiálního pohybu a u 5 pacientů při translačním pohybu.
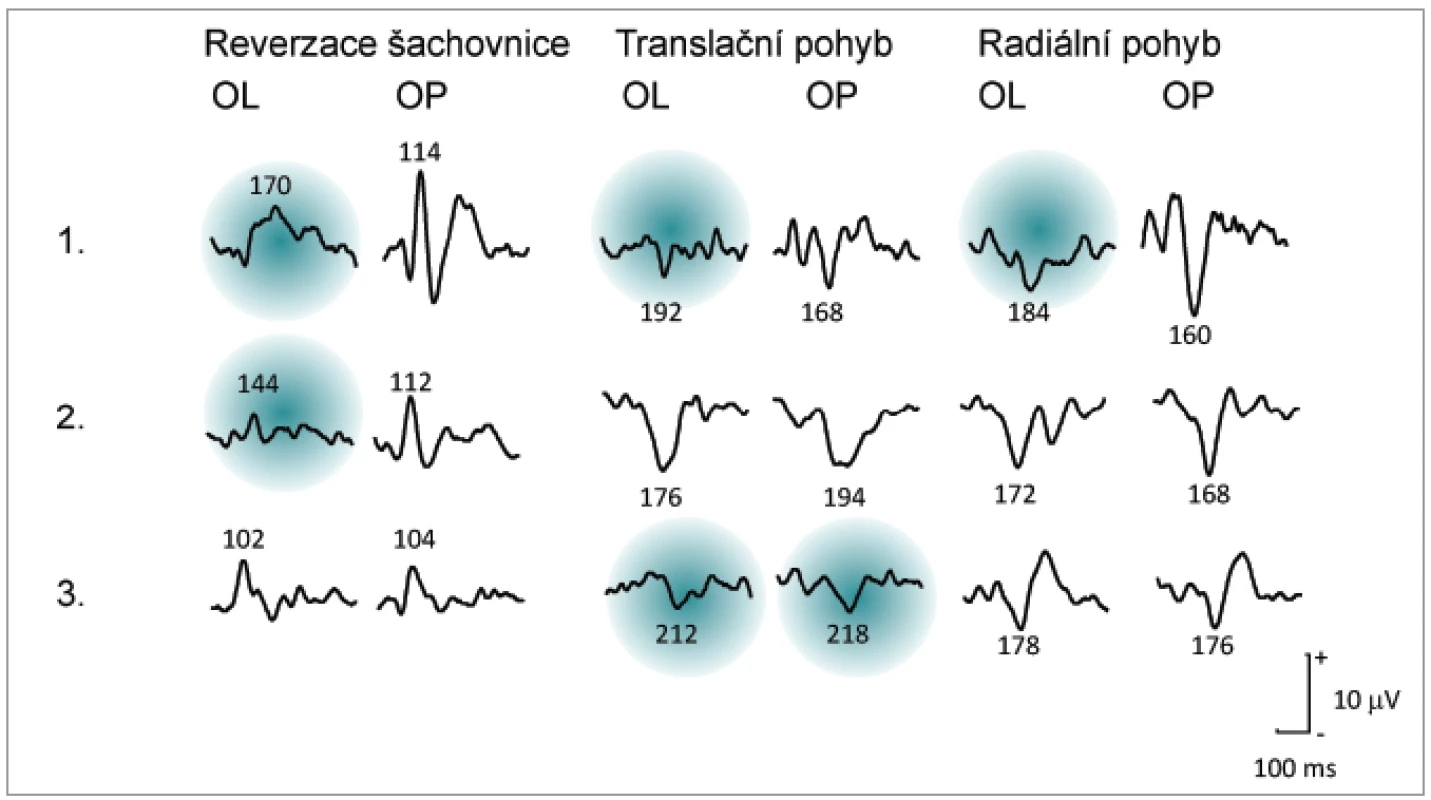

Pacienti s 1. atakou zánětu zrakového nervu bez známek RS během 36–135 měsíců (9 s monokulární afekcí a 1 binokulární) vykazovali (obr. 1, tab. 2 a 3, graf 1):
- Patologické R-VEPs u 8 pacientů: 6 nemocných s jednostrannou lézí mělo menší amplitudu P100 a současně prodlouženou latenci na postiženém oku, 1 pacient s jednostrannou neuritidou vykázal zcela nezřetelnou reakci na oku s ON. Oboustranné prodloužení latencí P100 i na oku bez neuritidy měli 2 pacienti. Pacient s oboustrannou neuritidou měl při použití R-VEPs oboustranně prodloužené latence. Zbývající 2 pacienti s jednostrannou neuritidou neměli zřetelně patologický nález R-VEPs, neboť typický nález pro ON vychází z poklesu amplitudy R-VEPs na postiženém oku, který je doprovázen prodloužením latence vlny P100:
- a) první – menší amplitudu na postiženém oku s normální latencí při R40, 20, 10 a prodlouženou latenci na druhém oku pouze při R40 (VEPs snímány za 30 dnů od vzniku obtíží),
- b) druhý – pouze interokulární rozdíl latencí při použití velikosti čtverců R10, ale oboustranně normální nález při použití R40, R20 (VEPs snímány po 12 dnech od začátku neuritidy).
- Patologické M-VEPs byly u 9 pacientů: nemocní s jednostranným postižením měli prodloužené latence při translačním pohybu v 7 případech (všichni na postiženém oku, 3 z nich oboustranně),při použití radiálního pohybu v 5 případech (3 pacienti oboustranně, 2 jednostranně, z toho 1 pouze na nepostiženém oku). Pacient s oboustrannou neuritidou měl při použití M-VEPs oboustranně prodloužené latence při radiálním pohybu a velký interokulární rozdíl latencí při translačním pohybu. Pacienti s jednostrannou neuritidou měli menší amplitudu N160 na postiženém oku v 8 případech při stimulaci radiálním pohybem a ve 4 případech při stimulaci translačním pohybem. Mezi hodnotami latencí a amplitud R-VEPs i M-VEPs u pacientů s RS a bez RS nebyl zjištěn statisticky významný rozdíl.
Diskuse
Vyšetření VEPs je indikováno u všech pacientů s podezřením na ON. Po potvrzení diagnózy zánětu zrakového nervu následuje kompletní neurologické vyšetření, včetně magnetické rezonance mozku a míchy (MRI) a vyšetření likvoru s cílem co nejčasněji diagnostikovat RS. V předešlé práci naší laboratoře [14], zabývající se srovnáním nálezů VEPs u 50 pacientů s ON při RS a bez této diagnózy, byl nalezen rozdíl v počtu patologických nálezů M-VEPs, kde prodloužené latence mělo 28,6 % pacientů s neuritidou bez RS, oproti 68,2 % u neuritidy s RS. Tento nález nastínil možnost přispět pomocí VEPs ke stanovení možného rizika vzniku RS po izolované atace optické neuritidy. V našem novém, menším souboru (n = 20) se tento rozdíl nezopakoval, neboť prodloužené latence M-VEPs měli pacienti s neuritidou bez RS v 90 % případů a s RS v 80 %. Jednou z hlavních příčin, kromě velikosti souboru, může být zavedení věkových norem v naší laboratoři, neboť pacienti s neuritidou jsou mladšího věku (32,5 ± 9,7) a normy pro nižší věk jsou přísnější než v minulosti, kdy jsme používali 1 hodnotu pro všechny věkové kategorie [13]. Zavedení další pohybové stimulace oproti předešlé studii – radiální pohyb, zvýšilo senzitivitu M-VEPs poměrně málo, neboť prodloužené latence při použití stimulace translačním pohybem mělo 80 % pacientů v souboru, při radiálním pohybu 60 % nemocných a izolované postižení radiálního pohybu jsme zaznamenali pouze u 1 pacienta. Naše dosavadní výsledky M-VEPs ukazují [15], že radiální pohyb je nejefektivnější způsob zrakové stimulace pohybem. Může to souviset s jeho biologickým významem, protože s tímto druhem pohybu (ve smyslu tzv. „optic flow“) se člověk v životě setkává nejběžněji. Naše předchozí i nyní předkládané nálezy M-VEPs při stimulaci radiálním pohybem u pacientů s postižením zrakové dráhy naznačují, že tyto VEPs jsou obvykle více rezistentní k postižení (viz hodnoty latencí v tab. 2) nebo se jejich postižení upravuje rychleji.
Odhadnout riziko vzniku RS u pacientů s 1. atakou ON pomocí VEPs tak bohužel není možné, nicméně, pokud pacient při jednostranné afekci vykazuje prodloužené latence R-VEPs i na oku bez neuritidy, je toto riziko větší (v našem souboru 67 % případů). Pacienti s ON a RS vykázali tuto patologii v 6 případech z 9, zatímco pacienti bez RS pouze u 2 pacientů z 9. V tomto směru se nález téměř neliší od předešlé studie naší laboratoře, kde pacienti s monokulární neuritidou a RS měli oboustranné postižení R-VEPs v 59,1 % případů a pacienti s ON bez RS ani jednou [14]. Bilaterální prodloužení latencí translačního pohybu při jednostranné ON jsme u pacientů s RS nezaznamenali ani v 1 případě, u radiálního pohybu v 1 případě.
Senzitivita vyšetření VEPs při diagnostice optické neuritidy byla díky použití různých velikostí čtverců R-VEPs v našem souboru 90 %, na rozdíl od běžně publikovaných 70–80 % [16].
V případě pozitivního nálezu VEPs u pacientů s ON je vždy indikováno vyšetření magnetickou rezonancí (MRI), které je cenným prediktorem vzniku klinicky definované RS.
MRI se při diagnostice zánětu zrakového nervu obvykle nepoužívá. Pouze v atypických případech, kde je potřeba detailněji prozkoumat oblast orbity v rámci diferenciální diagnostiky [17,18]. Riziko pozdějšího vývoje klinicky definované RS po atace zánětu zrakového nervu koreluje s nálezem demyelinizačních lézí v bílé hmotě při vyšetření MRI podle Optic Neuritis Treatment Trial (ONTT) u pacientů s 2 a více lézemi o velikosti 3 mm. Podle ONTT bylo 5leté riziko vzniku RS 16 % při normální MRI v porovnání s 37 % u 1–2 lézí a 51 % u 3 a více lézí při vyšetření MRI [19]. Další charakteristiky zvyšující pravděpodobnost pozdějšího vývoje RS jsou: mladší věk (15–50 let), častěji ženy, kavkazská rasa, přičemž 57 % vzniklých RS bývá do 3,5 roku od prodělané neuritidy [20].
Po potvrzení diagnózy neuritidy pomocí VEPs následuje ještě vyšetření likvoru. V rámci ONTT byla prokázána pleocytóza u 36 % pacientů, zvýšený bazický myelinový protein u 18 % pacientů, zvýšená intratekální syntéza IgG u 43 % a přítomnost oligoklonálních proužků v 50 % případů. Pouze přítomnost oligoklonálních proužků korelovala s pozdějším vznikem RS [21].
Podle ONTT se zraková ostrost začíná upravovat během 3 týdnů u 79 % a během 5 týdnů u 93 % pacientů [22]. To může být důvodem, proč jsme u 2 pacientů s neuritidou nalezli už jen velmi diskrétní nález při vyšetření R-VEPs, v 1. případě po 30 dnech od vzniku obtíží a v 2. případě po 12 dnech od začátku příznaků. U obou pacientů však bylo přítomno prodloužení latencí M-VEPs. Tento nález je v rozporu s výsledky studie zabývající se vyšetřením zorného pole u pacientů s neuritidou (n = 488), která prokázala, že 80 % patologických nálezů v periferii (při použití Goldmannova perimetru) se znormalizovalo během 1 měsíce, zatímco centrální postižení (při použití statického perimetru Humphrey) přetrvávalo déle a k normě se vrátilo přibližně po 5 měsících u 70 % pacientů [23].
Zánět zrakového nervu má tendenci se opakovat, buď na stejném nebo druhém oku, podle ONTT mělo 28 % pacientů opakovaně ataku během 5 let a 35 % během 10 let. Opakování je častější u pacientů, kde se nakonec vyvine RS, jak tomu bylo u pacientky v našem souboru (obr. 2), i když opakující se neuritidy samotné nestačí ke stanovení definitivní diagnózy [24].
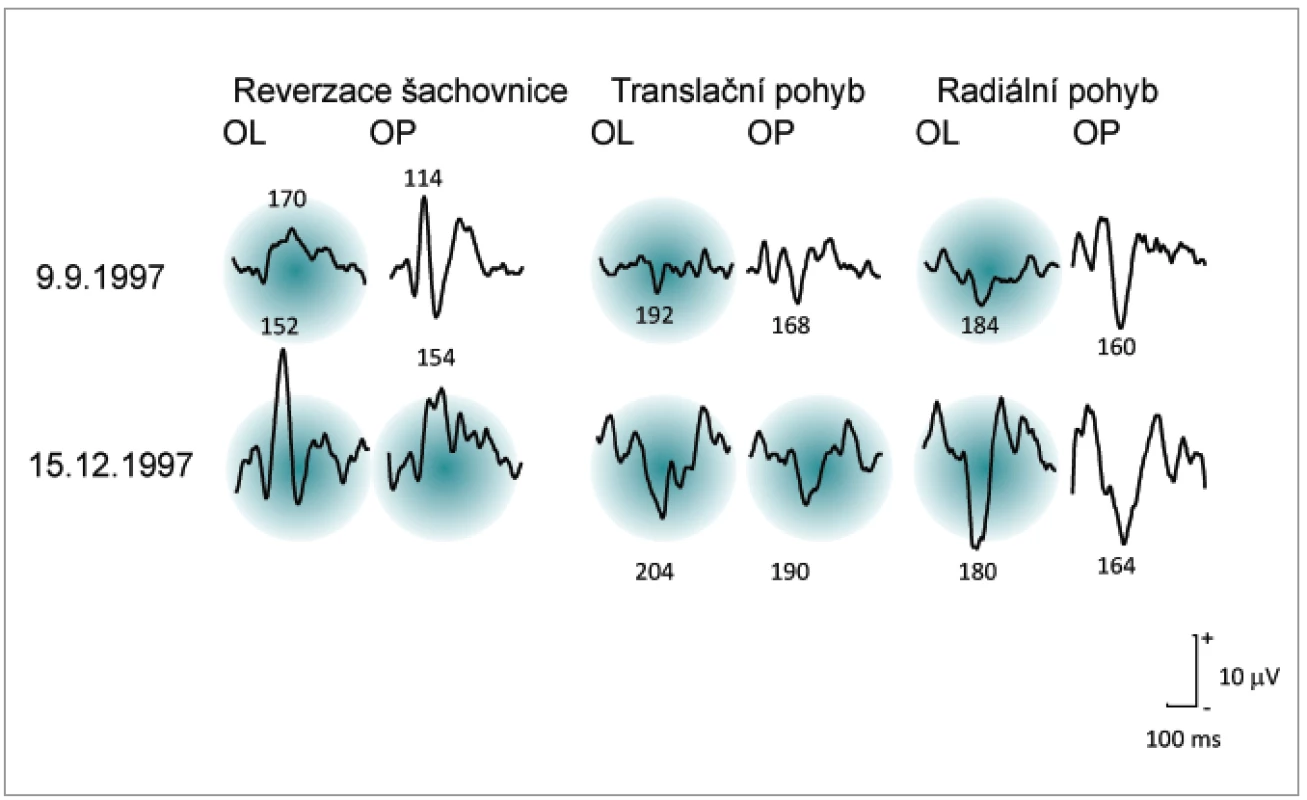
V naší předešlé práci [25] zabývající se testováním VEPs u 39 pacientů s RS mělo 27 (69 %) nemocných patologický nález VEPs. Pouze 7 ze zmíněných 27 pacientů bylo vyšetřeno při současně probíhající akutní optické neuritidě. Zbývajících 20 pacientů bez klinických symptomů ON vykazovalo prodloužené latence R-VEPs u 18 a M-VEPs u 10 nemocných (graf 1).
Závěr
- Zánět zrakového nervu při RS i bez ní postihuje kromě parvocelulárního také magnocelulární systém zrakové dráhy, přičemž prodloužené latence M-VEPs mohou přetrvávat i po návratu R-VEPs k normě.
- U pacientů s jednostrannou neuritidou v důsledku RS pozorujeme častěji oboustranné prodloužení latencí R-VEPs než u pacientů bez známek RS.
Zdroje podpory: Tato práce vznikla s podporou IGA MZ – grant NR 8421-4/2005 a MŠMT ČR – VZ 0021620816.
Poděkování: Výsledky prezentované v této práci vznikly v Elektrofyziologické laboratoři Ústavu patologické fyziologie Lékařské fakulty UK v Hradci Králové díky technickému zabezpečení, na kterém se podíleli Ing. František Vít a Ladislava Kolková.
MUDr. Jana Szanyi, Ph.D.
Ústav patologické fyziologie LF UK
Šimkova 870
500 38 Hradec Králové
e-mail: szanyi@lfhk.cuni.cz
Přijato k recenzi: 18. 2. 2008
Přijato do tisku: 18. 3. 2008
Sources
1. Arnold AC. Optic neuritis. Saudi J Ophthalmol 2002; 16 : 207–218.
2. Jacobs DA, Galetta SL. Multiple sclerosis and the visual system. Ophthalmol Clin North Am 2004; 17(3): 265–273.
3. Frohman EM, Frohman TC, Zee DS. The neuro-ophthalmology of multiple sclerosis. Lancet Neurol 2005; 4(2): 111–121.
4. Foroozan R, Buono LM, Savino PJ, Sergott RC. Acute demyelinating optic neuritis. Curr Opin Ophthalmol 2002; 13(6): 375–380.
5. Chen L, Lynn KG. Ocular manifestation of multiple sclerosis. Curr Opin Ophthalmol 2005; 16(5): 315–320.
6. Keltner JL, Johnson CA, Spurr JO, Beck RW. Baseline visual field profile of optic neuritis: the experience of the Optic Neuritis Treatment Trial. Optic Neuritis Study Group. Arch Ophthalmol 1993; 111(2): 231–234.
7. Keltner JL, Johnson CA, Spurr JO, Beck RW. Visual field profile of optic neuritis: one-year follow-up in the Optic Neuritis Treatment Trial. Arch Ophthalmol 1994; 112(7): 946–953.
8. Jirásková N, Rozsíval P, Taláb R. Záněty zrakového nervu – výsledky retrospektivní klinické studie. Cesk Slov Neurol N 2006; 69/102(6): 452–456.
9. Hradílek P, Vlček F, Zapletalová O, Školoudík D. Vyšetření vizuálních evokovaných potenciálů a sonografické vyhodnocení orbitální hemodynamiky u akutní unilaterální optické neuritidy. Cesk Slov Neurol N 2007; 70/103(1): 78–83.
10. Kuba M, Kubová Z. Visual evoked potentials specific for motion-onset. Doc Ophthalmol 1992; 80(1): 83–89.
11. Kubová Z, Kuba M, Spekreijse H, Blakemore C. Contrast dependence of motiononset and pattern-reversal evoked potentials. Vision Res 1995; 35(2): 197–205.
12. Bach M, Ullrich D. Motion adaptation governs the shape of motion-evoked cortical potentials. Vision Res 1994; 34(12): 1541–1547.
13. Langrová J, Kuba M, Kremláček J, Kubová Z, Vít F. Motion-onset VEPs reflect long maturation and early aging of visual motion-processing system.Vision Res 2006; 46(4): 536–544.
14. Kubová Z, Kuba M. Motion-onset VEPs Improve the Diagnostics of Multiple Sclerosis and Optic Neuritis. Sbor Ved Pr LF UK Hradec Králové 1995; 38(2): 89–93.
15. Kremláček J, Kuba M, Kubová Z, Chlubnová J. Motion-onset VEPs to translating, radial, rotating and spiral stimuli. Doc Ophthalmol 2004; 109(2): 169–175.
16. Frederiksen JL, Petera J. Serial visual evoked potentials in 90 untreated patients with acute optic neuritis. Surv Ophthalmol 1999; 44(1): 54–62.
17. Dunker S, Wiegand W. Prognostic value of magnetic resonance imaging in monosymptomatic optic neuritis. Ophthalmology 1996; 103(11): 1768–1773.
18. Kupersmith MJ, Alban T, Zeiffer B, Lefton D. Contrast-enhanced MRI in acute optic neuritis: relationship to visual performance. Brain 2002; 125(Pt 4): 812–822.
19. Optic Neuritis Study Group. The 5-year risk of MS after optic neuritis. Experience of the Optic Neuritis Treatment Trial. Neurology 1997; 49(5): 1404–1413.
20. Arnold AC. Evolving management of optic neuritis and multiple sclerosis. Am J Ophthalmol 2005; 139(6): 1101–1108.
21. Rolak LA, Beck RW, Paty DW, Tourtellotte WW, Whitaker JN, Rudick RA. Cerebrospinal fluid in acute optic neuritis: experience of the Optic Neuritis Treatment Trial. Neurology 1996; 46(2): 368–372.
22. Beck RW, Cleary PA, Backlund JC. The course of recovery after optic neuritis. The experience of the Optic Neuritis Treatment Trial. Ophthalmology 1994; 101(11): 1771–1778.
23. Keltner JL, Johnson CA, Spurr JO, Beck RW. Comparison of central and peripheral visual field properties in the Optic Neuritis Treatment Trial. Am J Ophthalmol 1999; 128(5): 543–553.
24. Beck RW, Gal RL, Bhatti MT. Visual function more than 10 years after optic neuritis: experience of the Optic Neuritis Treatment Trial. Am J Ophthalmol 2004; 137(1): 77–83.
25. Szanyi J, Kuba M, Kremláček J, Taláb R, Žižka J. Porovnání výsledků vyšetření zrakových evokovaných potenciálů a magnetické rezonance u pacientů s roztroušenou sklerózou. Cesk Slov Neurol N 2003; 66/99(4): 258–262.
26. Electrophysiological Laboratory [online]. Last revision 23th April 2008. Dostupné z: < http://www.lfhk.cuni.cz/ELF/elf_main.html>.
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2008 Issue 3
- Advances in the Treatment of Myasthenia Gravis on the Horizon
- Memantine in Dementia Therapy – Current Findings and Possible Future Applications
- Memantine Eases Daily Life for Patients and Caregivers
-
All articles in this issue
- Přínos vyšetření čichu v časné diagnostice demencí neurodegenerativní etiologie
- Analýza pulzové vlny v objektivizaci bolesti – předběžné sdělení
- Kvalita života u pacientů po subarchnoidálním krvácení – roční katamnéza
- Retrospektivní analýza nálezů zrakových evokovaných potenciálů při akutním zánětu zrakového nervu
- Laboratorní ukazatele neurodegenerace v likvoru a míra motorického postižení u Parkinsonovy nemoci: korelační studie
- Doporučený postup sekundární prevence recidivy po akutní cévní mozkové příhodě: mozkovém infarktu/tranzitorní ischemické atace a hemoragické cévní mozkové příhodě
- Degenerace krční meziobratlové ploténky – indikace a možnosti chirurgické léčby
- Depersonalizace a derealizace – současné nálezy
- Sexuální dysfunkce u žen s epilepsií a jejich příčiny
- Pohybové aktivity pacientů trpících dědičnou polyneuropatií
- Asociace vybraných rizikových faktorů s tíží aterosklerotického postižení v karotické bifurkaci
- Funkce pravé komory srdeční a výskyt plicní hypertenze u pacientů se syndromem obstrukční spánkové apnoe
- Tau-protein, fosforylovaný tau-protein a beta-amyloid42 v likvoru u demencí a roztroušené sklerózy
- Migréna v těhotenství
- Sporadický „guamský parkinsonský komplex“ nebo koincidence více neurodegenerativních onmocnění?
- Použití DTI traktografie v neuronavigaci při operacích mozkových nádorů: kazuistiky
- Management ischemické cévní mozkové příhody a tranzitorní ischemické ataky – doporučení European Stroke Organisation (ESO) 2008 – zestručněná česká verze
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Depersonalizace a derealizace – současné nálezy
- Degenerace krční meziobratlové ploténky – indikace a možnosti chirurgické léčby
- Migréna v těhotenství
- Pohybové aktivity pacientů trpících dědičnou polyneuropatií
