Klinické syndromy z oblasti cervikálního plexu
Cervical plexus lesions in clinical practice
Cervical plexus lesions are relatively rare and may be overlooked by clinical neurologists. Several new clinical syndromes centered upon this region have been published in recent years. Herein we present an overview of possible etiologies of cervical plexus lesions, their diagnosis and treatment. Relatively the most common condition is occipital neuralgia, which is largely considered idiopathic. We report considerable auricular neuralgia and red ear syndrome, and neuralgias of Jacobson’s and Arnold’s nerves (branches of the glossopharyngeal and vagus nerves). We deal also with phrenic nerve lesion, which is usually unilateral and asymptomatic. Nevertheless, bilateral diaphragmatic palsy may result in disabling dyspnea requiring mechanical ventilation.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Keywords:
cervical plexus – occipital neuralgia – great auricular neuralgia – red ear syndrome – phrenic nerve palsy
Authors:
Z. Kadaňka Jr.; J. Bednařík
Authors‘ workplace:
Neurologická klinika LF MU a FN Brno
Published in:
Cesk Slov Neurol N 2019; 82(6): 616-620
Category:
Review Article
doi:
https://doi.org/10.14735/amcsnn2019616
Overview
Léze v oblasti cervikálního plexu jsou relativně vzácné a mohou uniknout pozornosti klinického neurologa. V posledních letech bylo publikováno několik nových syndromů z této lokalizace. Podáváme aktuální přehled možných postižení krční pleteně, jejich diagnostiky a léčby. Jedná se o okcipitální neuralgii, která je relativně nejčastější a většinou bývá považována za idiopatickou. Dále o neuralgie v oblasti ucha, jako jsou léze n. auricularis magnus a syndrom červeného ucha. Popisujeme i postižení Jacobsonova a Arnoldova nervu, které jsou klinicky velmi podobné, i když se jedná o léze n. glossopharyngeus, resp. n. vagus. Zabýváme se i postižením n. phrenicus, které bývá většinou jednostranné a asymptomatické, při bilaterální paréze jím inervované bránice však může vyústit až do respiračního selhání s nutností umělé plicní ventilace
Klíčová slova:
plexus cervicalis – okcipitální neuralgie – neuralgie n. occipitalis magnus – syndrom červeného ucha – postižení nervus phrenicus
Úvod
Léze v oblasti cervikálního plexu zůstávají někdy stranou v diferenciálně diagnostických úvahách klinického neurologa, což může být dáno jednak jejich malou četností, ale i tím, že mohou imitovat příznaky jiných (např. interních či otorinolaryngologických) chorob [1]. Často též bývají mylně považovány za vertebrogenní v rámci cervikokraniálního syndromu [2]. V posledních letech bylo publikováno několik nových (i když vzácných) klinických jednotek z této lokalizace. Podáváme aktuální přehled syndromů lézí cervikálního plexu, jejich diagnostiky a terapie.
Anatomie plexus cervicalis
Cervikální plexus je tvořen ventrálními větvemi prvních čtyř krčních nervů (C1–C4) a jejich spojkami. Tato pleteň se nachází nad m. scalenus medius a m. levator scapulae pod m. sternocleidomastoideus (SCM). Je kryta hlubokou krční fascií (lamina praevertebralis). Z krční pleteně vychází nervy senzitivní i motorické pro svaly a kůži krku a pro bránici (obr. 1).
Fig. 1. Cervicalis plexus scheme.
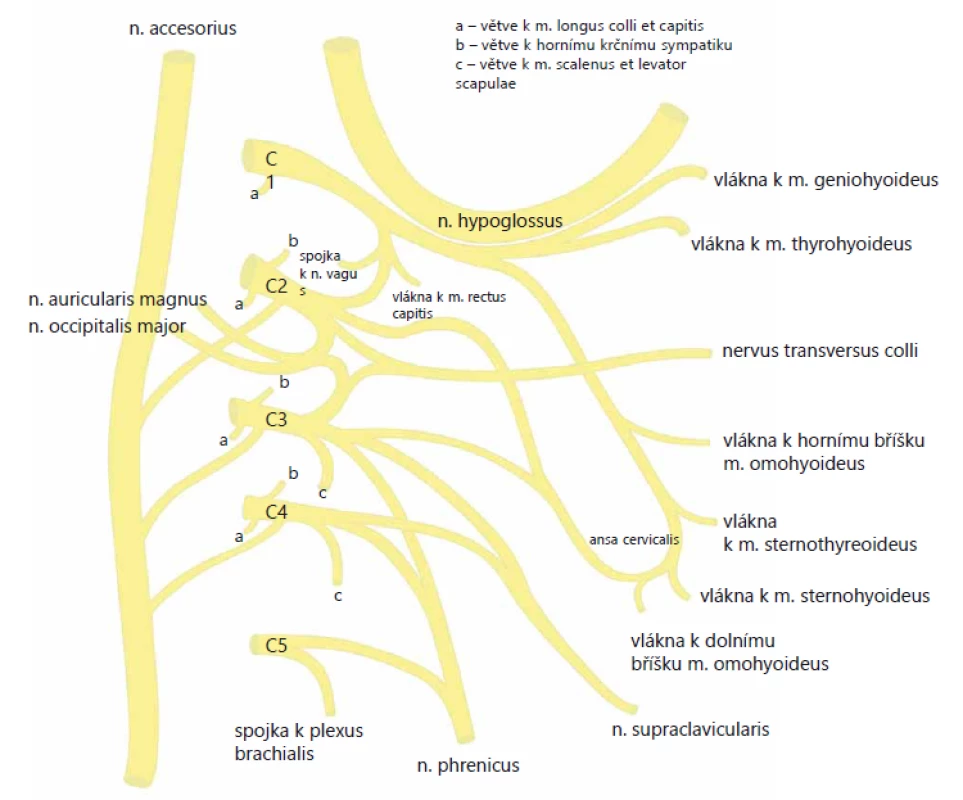
Plexus cervicalis (rami ventrales spinálních nervů)
Senzitivní nervy
N. occipitalis minor (C2, 3) – obtáčí n. accesorius, stoupá kraniálně podél zadního okraje m. SCM. Terminální kožní větévky inervují horní část dorzolaterální strany krku, horní část ušního boltce a malou část skalpu (za ušním boltcem a nad ním). Inervační oblast nervu dorzálně sousedí s n. occipitalis major a ventrálně s inervační oblastí n. auricularis magnus.
N. auricularis magnus (C2, 3) – běží po povrchu m. SCM vzhůru pod boltec, vydává dvě větve:
- r. anterior – inervuje kůži nad příušní žlázou a části přední plochy boltce (mívá spojku s n. facialis);
- r. posterior – senzitivně zásobuje kůži zadní plochy boltce a regio mastoidea.
N. transversus colli (C3) – vystupuje mediálně dopředu přes m. SCM pod kožní sval krční (m. platysma) a dělí se na dvě větve:
- r. superior – inervuje kůži v regio suprahyoidea;
- r. inferior – inervuje kůži v regio infrahyoidea.
N. supraclaviculares (C3,4)
- mediales – probíhají kaudálně a mediálně, inervují kůži ve fossa jugularis a nad manubrium sterni;
- intermedii – sestupují kaudálně a inervují kůži v dolní části krku a v klavikulární a infraklavikulární krajině (v rozsahu m. pectoralis major);
- laterales – sestupují kaudálně a dorzálně, inervují kůži akromiální krajiny.
Motorické nervy
Rami musculares – samostatné svalové větve pro svaly pre - a intervertebrální, m. scalenus medius, m. SCM (C2–4 + n. accesorius), m. trapezius (C2–4 + n. accessorius) a m. levator scapulae (C4, 5 + n. dorsalis scapulae z brachiálního plexu).
Ansa cervicalis (prof.) C1–3: (ansa n. hypoglossi) – vlákna pro infrahyoidní svaly, m. thyrohyoideus
- radix sup. (C1, 2) – spojí se s n. hypoglossus (inervuje m. geniohyoideus);
- radix inf. (C2, 3) – inervuje m. sternohyodeus, m. omohyodeus;
N. phrenicus (C4, méně i C3 a C5) – smíšený, ale převážně motorický nerv. Na krku probíhá na m. scalenus ant., vstupuje do hrudníku, probíhá předním mediastinem k bránici, kterou inervuje. Senzitivní vlákna vydává k perikardu a pleuře.
Funkčně bývají do cervikálního plexu řazeny i rami dorsales spinálních cervikálních nervů (i když se anatomicky samozřejmě o krční pleteň nejedná):
- N. suboccipitalis (C1) – čistě motorický nerv, který inervuje m. rectus a m. obliquus capitis (zajišťují drobné pohyby hlavy);
- N. occipitalis major (C2) – jeho počáteční úsek je smíšený (inervuje m. semispinalis capitis a m. longissimus capitis), v konečném úseku je nervem kožním. Po výstupu z páteřního kanálu se zatáčí kolem dolního okraje m. obliquus capitis inf., prostupuje přes m. semispinalis capitis a m. trapezius do krajiny týlní a inervuje kůži až po tzv. čáru interaurikulární, kde se stýká se senzitivními větvemi n. trigeminus;
- N. occipitalis tertius (C3) – často se spojuje s n. occipitalis major, ale může probíhat i samostatně, senzitivně inervuje úzký pruh kůže šíjové krajiny při střední rovině (mediálně od inervační oblasti n. occipitalis major).
Klinické syndromy při lézích cervikálního plexu
Okcipitální neuralgie (C2 neuralgie, Arnoldova)
Okcipitální neuralgie (ON) je definována jako paroxyzmální vystřelující nebo bodavá bolest v dermatomu n. occipitalis major či minor [3]. Bolest vychází ze subokcipitální oblasti, vystřeluje přes týl a temeno až za oči a může být provázena hypestezií či dysestezií v příslušné distribuci. Incidence onemocnění je cca 3/ 100 000 [4]. Etiologicky je většinou považována za idiopatickou [5], může mít však příčinu:
- cévní – arteriovenózní malformace [6], bulbocervikální kavernom [7], útlak aberantní větví a. cerebelli inferior posterior (posterior inferior cerebellar artery, PICA) [8];
- neurogenní – schwannom [9], C2 myelitis [10] či roztroušená skleróza [11];
- osteogenní – artróza C1/ 2 [12], osteolytické léze krania [13].
Spouštěcím mechanizmem může být komprese v průběhu n. occipitalis major (90 %) či n. occipitalis minor (10 %) [3].
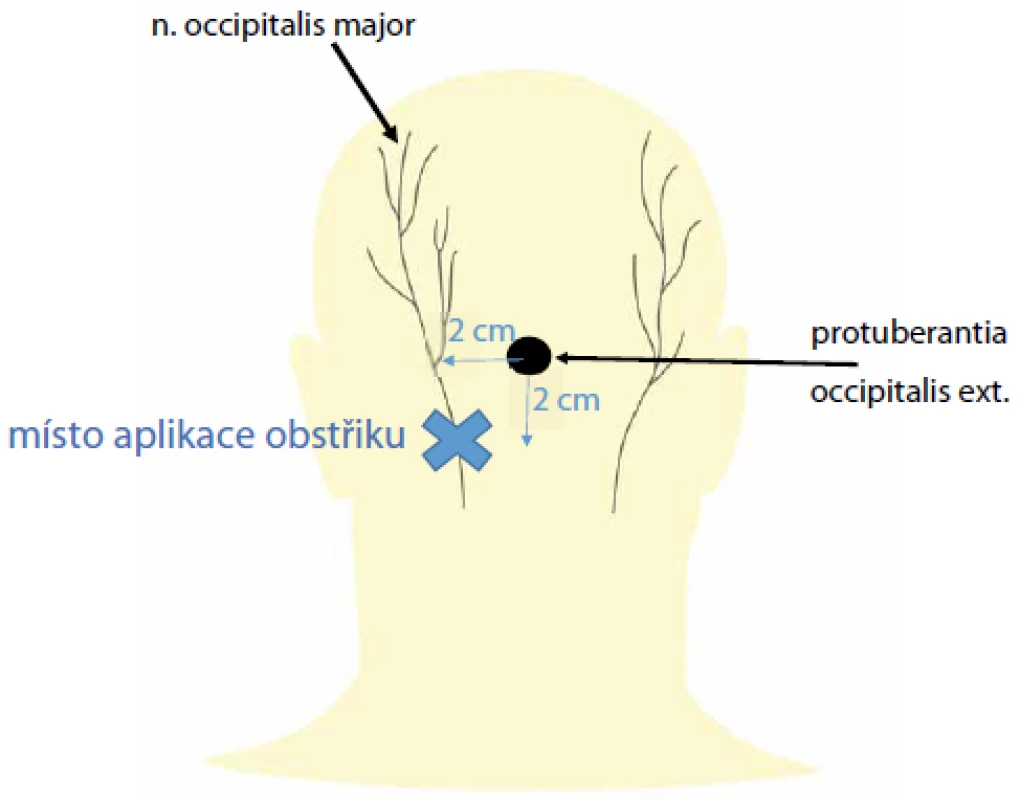
Diagnostika ON je založena na těchto kritériích: bolestivost lokalizovaná ve výše uvedené oblasti, citlivost v průběhu postiženého nervu a alespoň krátkodobá úleva od bolesti při lokálním obstřiku příslušného nervu [2]. Místa provedení obstřiku jsou různá – např. 2 cm laterálně a 2 cm pod protuberantia occipitalis externa [2] (obr. 2). Existuje celá řada možností léčby ON. Imobilizace krku límcem, fyzioterapie a kryoterapie se neprokázaly být účinnější než placebo [14]. Nesteroidní antirevmatika, tricyklická antidepresiva, inhibitory zpětného vychytání serotoninu a antikonvulziva mohou ulevit od bolesti, stejně jako lokální obstřiky – nejlépe pod UZ kontrolou [15]. Pulzní nebo termická radiofrekvenční ablace může přinést déletrvající úlevu od bolesti, podobný efekt má i chemická neurolýza alkoholem nebo fenolem [15]. Chemická neurolýza však není všeobecně akceptovanou léčebnou metodou. Neexistují doporučení či jasná indikační kritéria jejího použití [16]. Měla by být rezervována pouze pro pacienty s perzistující a jinak neovlivnitelnou bolestí. Pacienti by měli být pečlivě vyselektováni s podrobným celkovým vyšetřením vč. psychologického profilu, měl by předcházet lokální anestetický blok nervu alespoň s krátkodobým efektem [16]. Další alternativní metodou léčby je neuromodulace okcipitálního nervu se stimulačními elektrodami v oblasti baze lební [2]. Chirurgická dekomprese je preferována u nejvíce refrakterních případů [13]. Další alternativou invazivní léčby je gangliotomie C2 [14].
Fig. 2. Great occipitalis nerve block for occipital neuralgia (blue cross) – 2 cm lateral and
2 cm inferior to the external occipital protuberance.
Neuralgie v oblasti ucha
Patří sem zejména neuralgie n. auricularis magnus a syndrom červeného ucha, vzhledem ke značné klinické podobnosti uvádíme i neuralgii Arnoldova a Jacobsonova nervu, které jsou však větvemi hlavových nervů (n. X., resp. n. IX.).
Senzitivní inervace ucha
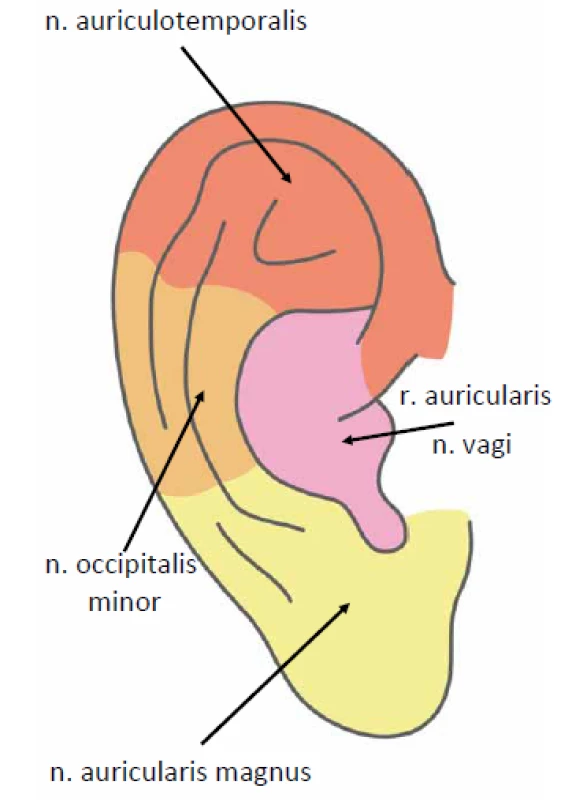
Zadní a dolní část ušního boltce inervují n. auricularis magnus a n. occipitalis minor (z cervikálního plexu). Přední a horní část boltce senzitivně zásobuje n. auriculotemporalis (větev n. mandibularis z n. trigeminus). Okolí tragu, antitragu, cavitas conchae, dolní stěny zvukovodu a dolní část bubínku z vnější strany inervuje r. auricularis n. vagi (tzv. Arnoldův nerv) (obr. 3). Střední ucho (vnitřní strana bubínku, středoušní dutina, kostěná část sluchové trubice) je senzitivně zásobována z n. tympanicus (Jacobsonův nerv), který je větví n. glossopharyngeus. Vnitřní ucho nemá vlastní senzitivní inervaci.
Fig. 3. External ear-innervation
Neuralgie n. auricularis magnus
Jedná se o velmi vzácnou klinickou jednotku. Velký ušní nerv probíhá vertikálně po povrchu m. SCM, senzitivně inervuje spodní část ušního boltce, spodní část obličeje a horní část krku. Neuralgie je charakterizována intermitentní elektrizující, vyčerpávající bolestí ve výše uvedené oblasti, přičemž může být provokována rotací hlavy na opačnou stranu. Etiopatogeneze je nejasná, někdy bývá dávána do souvislostí se stavy po traumatu hlavy a krku či při déletrvajícím útlaku v krční oblasti, v posledních letech i po kosmetických plastických operacích (liftingu krku) [17]. Diagnostika je značně obtížná, obvykle per exclusionem, může nám však pomoci elektrofyziologické vyšetření nervu, které bylo v roce 2018 poprvé popsáno korejskými autory [17]. Postižení je často velmi nepříjemné a má tendenci k chronickému průběhu. V léčbě bývají zkoušena analgetika, antikonvulziva, antidepresiva, dobrý efekt může mít blokáda nervu pod UZ kontrolou [18]. Často je však nutná operační revize s neurolýzou, obvykle s dobrým efektem [19].
Syndrom červeného ucha (red ear syndrome)
Jedná se o další, velmi vzácné postižení (doposud bylo v literatuře popsáno asi 100 případů) poprvé publikované v roce 1996 [20]. Typické jsou jednostranné (62 %) či oboustranné ataky pálivých bolestí a zčervenání zevního ucha (nejvíce v lalůčku), které mohou vystřelovat do tváře a dolní čelisti [21]. Doba trvání záchvatu bývá vteřiny až hodiny. Patofyziologie není známa. Lance et al předpokládali periferní příčinu, kdy při iritaci kořene C3 s následnou bolestivostí dochází k uvolnění vazodilatačních peptidů a zarudnutí ucha [20]. Vzhledem k časté asociaci s migrénou, zejména u mladých lidí, se v etiologii syndromu zvažuje i aktivace trigeminovaskulárního komplexu [22]. V současné době se uznávají dva subtypy syndromu červeného ucha, a to:
primární – častěji u dětí a dospívajících, až v 80 % bývá asociován s migrénou;
sekundární – vyskytuje se spíše u starších jedinců a bývá spojován s postižením v oblasti horní krční páteře, s bolestmi temporomandibulárního kloubu a čelisti.
Oba subtypy se však mohou vyskytovat v jakémkoli věku [23]. Syndrom je obvykle refrakterní na léčbu, zkouší se gabapentin, amitriptylin, imipramin, flunarizin, propranolol, verapamil či pregabalin [24].
Neuralgie Jacobsonova nervu
Jacobsonův nerv (n. tympanicus) je první (smíšenou) větví n. glossopharyngeus po výstupu z foramen jugulare. Senzitivně inervuje střední ucho a processus mastoideus. Klinicky je neuralgie tohoto nervu charakterizována jako nesnesitelná bolest lokalizovaná hluboko v uchu. Diagnostika je možná prakticky pouze per exclusionem (je nutno vyloučit otorinolaryngologickou, zubní etiologii, provést CT temporální kosti, CT krku, MR hlavy – se zaměřením na kořeny IX. a X. hlavového nervu) [25]. Léčba je shodná jako u jiných neuralgií. V refrakterních případech přichází do úvahy neurektomie plexus tympanicus, které jsou v posledních letech v této indikaci prováděny [25].
Neuralgie Arnoldova nervu
Je extrémně vzácná. Arnoldův nerv je aurikulární větví n. vagus. Senzitivně inervuje ušní boltec v oblasti konchy, meatus acusticus externus (tragus, antitragus) a vnitřní povrch zevního zvukovodu. V roce 2016 byly popsány dva případy pacientů s torpidními bolestmi v oblasti zevního zvukovodu, které perzistovaly i po mikrovaskulární dekompresní léčbě neuralgie trigeminu, která byla původně zvažována jako příčina bolestí; peroperačně však byl prokázán těsný kontakt PICA s nervus vagus a významná komprese vláken aurikulární větve tohoto nervu. Následující, tj. druhý mikrovaskulární zákrok s odstraněním neurovaskulárního konfliktu (mezi n. X. a PICA) bolesti zcela eliminoval [26].
Léze v oblasti ansa cervicalis
Neexistuje žádný specifický syndrom postižení nervů z oblasti ansa cervicalis. Jazylka se spolupodílí na procesu polykání, žvýkání, ale tyto pohyby jsou ve značné míře závislé na svalech orofaryngu (např. m. cricothyreoideus) a fungují normálně dokonce i při průkazu úplné denervace infrahyoidních svalů [27]. Z tohoto důvodu bývá ansa cervicalis využívána v transplantologii např. k náhradě postiženého n. laryngeus recurrens [28] či n. facialis [29].
Léze n. phrenicus
Bránice je primární respirační sval a její postižení může vést až k selhání vitálních funkcí. Klinické projevy jsou závislé na etiologii parézy a značně variabilní – od zcela asymptomatických jedinců až po pacienty s nutností trvalé mechanické ventilace. Převažuje jednostranné postižení nervu. Eventuální bilaterální paréza bránice se projevuje nejčastěji ortopnoí a paradoxním dýcháním [30]. Etiologie je značně různorodá. Nejčastějším onemocněním, které se může projevit izolovanou lézí obou bráničních nervů axonálního typu, je bolestivá neuralgická amyotrofie [30]. Brániční nerv bývá nezřídka postižen během chirurgických hrudních operací – zejména srdečního bypassu [31]. Jakékoliv ložiskové procesy plic či mediastina mohou vyústit do postižení bráničního nervu, dokonce byla popsána i komprese phrenicu těžkými degenerativními změnami krční páteře [31]. Brániční nerv může být narušen metabolickým postižením (diabetes mellitus) [32], infekčním agens (Lymeská borelióza a herpes zoster) [33,34], roztroušenou sklerózou či při Guillain-Barrého syndromu [35]. Asi 90 % jednostranných postižení bránice je diagnostikováno náhodně pomocí nativního RTG vyšetření plic, kde se prokáže typicky jednostranná elevace na postižené straně [36]. Lze využít i UZ vyšetření bránice, které zhodnotí i její funkční stav [37]. CT hrudníku by měla být provedena u každého pacienta s lézí n. phrenicus k vyloučení ložiskových změn plic a mediastina. EMG vyšetření bývá někdy obtížné a hůře interpretovatelné vzhledem k technickým limitům a možným komplikacím [38], nicméně na specializovaných pracovištích se rutinně provádí jehlová EMG bránice a jsou stanovena normativní data u kondukčních studií [39,40]. Většina pacientů s asymptomatickou unilaterální parézou bránice nevyžaduje léčbu [41]. Pokud se nám podaří identifikovat základní příčinu, tak ji budeme řešit – např. kompresi nervu ložiskovým procesem. V případech idiopatického postižení léčíme symptomaticky – existují dva způsoby: plikace svalu či stimulace n. phrenicus. Plikace se preferuje zejména u pacientů s jednostranným postižením, bez známek výraznější obezity [41]. Stimulace nervu se provádí u pacientů s intaktním nervem a po vyloučení myopatie [31].
Závěr
Léze v oblasti cervikálního plexu jsou relativně vzácné a někdy opomíjené, často diagnostikované až per exclusionem. Měli bychom na ně však v diferenciálně diagnostických úvahách pomýšlet, protože zejména v poslední době se objevily nové terapeutické možnosti, které mohou přinést zvláště úlevu od bolestí u postižených pacientů.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Zdeněk Kadaňka Jr.
Neurologická klinika LF MU a FN Brno
Jihlavská 20
625 00 Brno
e-mail: kadanka.zdenek2@fnbrno.cz
Přijato k recenzi: 29. 7. 2019
Přijato do tisku: 30. 10. 2019
Sources
1. Kadaňka Z Jr, Hanák J, Gál B. Malignant peripheral nerve sheath tumour of cervical plexus – a case report. Cesk Slov Neurol N 2013; 76/ 109(6): 751–755.
2. Choi I, Jeon SR. Neuralgias of the head: occipital neuralgia. J Korean Med Sci 2016; 31(4): 479–488. doi: 10.3346/ jkms.2016.31.4.479.
3. Headache Classification Committee of the International Headache Society (IHS). The international classification of headache disorders. 3rd ed (beta version). Cephalalgia 2013; 33(9): 629–808. doi: 10.1177/ 0333102413485658.
4. Belvís R, Guerrero ÁL. Benito’s neuralgia: the first description of the occipital neuralgia was made for Spanish doctors at the beginning of the nineteenth century. Neurol Sci 2019. 40(11): 2425–2429 doi: 10.1007/ s10072-019-03734-5.
5. Vanelderen P, Lataster A, Levy R et al. 8. occipital neuralgia. Pain Pract 2010; 10(2): 137–144. doi: 10.1111/ j.1533-2500.2009.00355.x.
6. Ha S, Choi J, Son B. Occipital neuralgia from C2 cavernous malformation. Asian J Neurosurg 2018; 13(2): 442–445. doi: 10.4103/ 1793-5482.181131.
7. Bruti G, Mostardini C, Pierallini A et al. Neurovascular headache and occipital neuralgia secondary to bleeding of bulbocervical cavernoma. Cephalalgia 2007; 27(9): 1074–1079. doi: 10.1111/ j.1468-2982.2007.01363.x.
8. White JB, Atkinson PP, Cloft HJ et al. Vascular compression as a potential cause of occipital neuralgia: a case report. Cephalalgia 2008; 28(1): 78–82. doi: 10.1111/ j.1468-2982.2007.01427.x.
9. Garza I. Craniocervical junction schwannoma mimicking occipital neuralgia. Headache 2007; 47(8): 1204–1055. doi: 10.1111/ j.1526-4610.2007.00887.x.
10. Boes CJ. C2 myelitis presenting with neuralgiform occipital pain. Neurology 2005; 64(6). doi: 10.1212/ 01.WNL.0000154470.19225.49. [online]. Available from URL: https:/ / n.neurology.org/ content/ 64/ 6/ 1093.long.
11. Santi LD, Monti L, Menci E et al. Clinical-radiologic heterogeneity of occipital neuralgiform pain as multiple sclerosis relapse. Headache 2009; 49(2): 304–307. doi: 10.1111/ j.1526-4610.2008.01209.x.
12. Tancredi A, Caputi F. Greater occipital neuralgia and arthrosis of C1–2 lateral joint. Eur J Neurol 2004; 11(8): 573–574. doi: 10.1111/ j.1468-1331.2004.00875.x.
13. Piovesan EJ, Werneck LC, Kowacs PA et al. [Greater occipital neuralgia associated with occipital osteolytic lesion. Case report. Arq Neuropsiquiatr 1999; 57(1): 114–119. doi: 10.1590/ s0004-282x1999000100023.
14. Finiels PJ, Batifol D. The treatment of occipital neuralgia: review of 111 cases. Neurochirurgie 2016; 62(5): 233–240. doi: 10.1016/ j.neuchi.2016.04.004.
15. Greher M, Moriggl B, Curatolo M et al. Sonographic visualization and ultrasound-guided blockade of the greater occipital nerve: a comparison of two selective techniques confirmed by anatomical dissection. Br J Anaesth 2010; 104(5): 637–642. doi: 10.1093/ bja/ aeq052.
16. D’Souza RS, Warner NS. Phenol nerve block. In: StatPearls. Treasure Island (FL): StatPearls Publishing 2019. [onlne]. Available from URL: http:/ / www.ncbi.nlm.nih.gov/ books/ NBK525978/ .
17. Park SW, Choi JY, Jung KJ. Management of great auricular neuralgia confirmed by electrophysiologic examination: a case report. J Oral Facial Pain Headache 2018; 32(32): e53–e56. doi: 10.11607/ ofph.2144.
18. Jeon Y, Kim S. Treatment of great auricular neuralgia with real-time ultrasound-guided great auricular nerve block: a case report and review of the literature. Medicine (Baltimore) 2017; 96(12): e6325. doi: 10.1097/ MD.0000000000006325.
19. Barbour JR, Iorio ML, Halpern DE. Surgical decompression of the great auricular nerve: a therapeutic option for neurapraxia following rhytidectomy. Plast Reconstr Surg 2014; 133(2): 255–260. doi: 10.1097/ 01.prs.0000436861.85892.a1.
20. Lance JW. The red ear syndrome. Neurology 1996; 47(3): 617–620. doi: 10.1212/ wnl.47.3.617.
21. Raieli V, D’Amelio M, Brighina F. The mystery of “red ear syndrome”: sign or syndrome. Headache 2019; 59(4): 624–625. doi: 10.1111/ head.13524.
22. Raieli V, Monastero R, Santangelo G et al. Red ear syndrome and migraine: report of eight cases. Headache 2002; 42(2): 147–151. doi: 10.1046/ j.1526-4610.2002.02033.x.
23. de Amorim IL, Kauppila LA, Martins IP. Red ear: syndrome or symptom? Headache 2018; 58(6): 885–891. doi: 10.1111/ head.13333.
24. Lambru G, Miller S, Matharu MS. The red ear syndrome. J Headache Pain 2013; 14 : 83. doi: 10.1186/ 1129-2377-14-83.
25. Roberts DS, Yamasaki A, Sedaghat AR et al. Tympanic plexus neurectomy for intractable otalgia. Laryngoscope Investig Otolaryngol 2016; 1(5): 135–139. doi: 10.1002/ lio2.31.
26. Watanabe K, Tubbs RS, Satoh S et al. Isolated deep ear canal pain: possible role of auricular branch of vagus nerve-case illustrations with cadaveric correlation. World Neurosurg 2016; 96 : 293–301. doi: 10.1016/ j.wneu.2016.08.102.
27. Ishida R, Palmer JB, Hiiemae KM. Hyoid motion during swallowing: factors affecting forward and upward displacement. Dysphagia 2002; 17(4): 262–272. doi: 10.1007/ s00455-002-0064-5.
28. Faoury M, Frampton S, Allen D et al. Non-selective laryngeal reinnervation in a child with unilateral left vocal fold palsy utilizing laryngeal electromyography. J Surg Case Rep 2019; 2019(2): rjz039. doi: 10.1093/ jscr/ rjz039.
29. Beutner D, Grosheva M. Reconstruction of complex defects of the extracranial facial nerve: technique of “the trifurcation approach”. Eur Arch Otorhinolaryngol 2019; 276(6): 1793–1793. doi: 10.1007/ s00405-019-05418-4.
30. Ehler E, Latta J, Vojtíšek P et al. Oboustranná léze n. phrenicus manifestující se jako ortopnoe – kazuistiky tří případů. Cesk Slov Neurol N 2012; 75/ 108(3): 368–372.
31. Kokatnur L, Rudrappa M. Diaphragmatic palsy. Diseases 2018; 6(1). pii: E16. doi: 10.3390/ diseases6010016.
32. Aslam F, Kolpakchi A, Musher D et al. Unilateral diaphragmatic paralysis in a diabetic patient: a case of trepopnea. J Gen Intern Med 2011; 26(5): 555–558. doi: 10.1007/ s11606-010-1587-3.
33. Djukic M, Larsen J, Lingor P et al. Unilateral phrenic nerve lesion in Lyme neuroborreliosis. BMC Pulm Med 2013; 13 : 4. doi: 10.1186/ 1471-2466-13-4
34. Oike M, Naito T, Tsukada M et al. A case of diaphragmatic paralysis complicated by herpes-zoster virus infection. Intern Med 2012; 51(10): 1259–1263. doi: 10.2169/ internalmedicine.51.6935.
35. Helgeson SA, Heckman AJ, Harris DM. First Reported case of respiratory syncytial virus infection causing Guillain-Barré syndrome. Indian J Crit Care Med 2018; 22(4): 309–310. doi: 10.4103/ ijccm.IJCCM_171_17.
36. Chetta A, Rehman AK, Moxham J et al. Chest radiography cannot predict diaphragm function. Respir Med 2005; 99(1): 39–44. doi: 10.1016/ j.rmed.2004.04.016.
37. Nason LK, Walker CM, McNeeley MF et al. Imaging of the diaphragm: anatomy and function. Radiographics 2012; 32(2): E51–E70. doi: 10.1148/ rg.322115127.
38. Gechev A, Kane NM, Koltzenburg M et al. Potential risks of iatrogenic complications of nerve conduction studies (NCS) and electromyography (EMG). Clin Neurophysiol Pract 2016; 1 : 62–66. doi: 10.1016/ j.cnp.2016.09.003.
39. Maranhão AA, Carvalho SR, Caetano MR et al. Phrenic nerve conduction studies: normative data and technical aspects. Arq Neuropsiquiatr 2017; 75(12): 869–874. doi: 10.1590/ 0004-282X20170153.
40. Podnar S, Harlander M. Phrenic nerve conduction studies in patients with chronic obstructive pulmonary disease. Muscle Nerve 2013; 47(4): 504–509. doi: 10.1002/ mus.23617.
41. Mandoorah S, Mead T. Phrenic nerve injury. In: StatPearls. Treasure Island (FL): StatPearls Publishing 2019. [online]. Available from URL: http:/ / www.ncbi.nlm.nih.gov/ books/ NBK482227/ .
Labels
Paediatric neurology Neurosurgery NeurologyArticle was published in
Czech and Slovak Neurology and Neurosurgery

2019 Issue 6
- Memantine Eases Daily Life for Patients and Caregivers
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Memantine in Dementia Therapy – Current Findings and Possible Future Applications
- Advances in the Treatment of Myasthenia Gravis on the Horizon
-
All articles in this issue
- Střelná poranění mozku
- Predstavujú ticagrelor a prasugrel alternatívu v protidoštičkovej liečbe ischemických CMP? ANO
- Představují tikagrelor a prasugrel alternativu v protidestičkové léčbě ischemických CMP? NE
- Predstavujú ticagrelor a prasugrel alternatívu v protidoštičkovej liečbe ischemických CMP?
- Klinické syndromy z oblasti cervikálního plexu
- Neurorehabilitace poruch chůze s využitím funkční elektrické stimulace – aktuální poznatky z randomizovaných klinických studií
- Úskalí při respektování autonomie u pacientů s Parkinsonovou nemocí
- Současný management pacientů s degenerativní kompresí krční míchy
- Chirurgická terapie oboustranné farmakorezistentní Menièrovy choroby
- Mechanická trombektómia v liečbe akútnej ischemickej cievnej mozgovej príhody v detskom veku
- Doporučení pro mechanickou trombektomii akutního mozkového infarktu – verze 2019
- Osmdesátiny doc. MU Dr. Jiřího Bauera, CSc.
- Krvácení do aterosklerotického plátu u symptomatické a asymptomatické progredující stenózy vnitřní karotidy – pilotní studie
- Významné rizikové faktory pádu v osobnej anamnéze u hospitalizovaných pacientov s neurologickým ochorením
- Spinální meningiomy – 92 pacientů operovaných na našem pracovišti
- Civilní a válečná střelná poranění hlavy
- Epidurální aplikace kortikoidů Část 1 – Profil pacientů před aplikací
- Rekonstrukce lícního nervu štěpem z nervus auricularis magnus při resekci recidivujícího bazaliomu parotideomasseterické krajiny
- Porovnání perioperačního měření tlaku ve vaku aneuryzmatu a v mateřské tepně u prasklých a neprasklých aneuryzmat
- Systematická analýza klinické efektivity stabilizace sakroiliakálního skloubení v rámci terapie bolestí zad
- Mění se při Parkinsonově nemoci tloušťka cévnatky?
- Konzervativní management prasklé Galassi III arachnoideální cysty střední jámy lební
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Klinické syndromy z oblasti cervikálního plexu
- Doporučení pro mechanickou trombektomii akutního mozkového infarktu – verze 2019
- Mechanická trombektómia v liečbe akútnej ischemickej cievnej mozgovej príhody v detskom veku
- Střelná poranění mozku
