Antimalarická profylaxe při cestách do zahraničí
Antimalarial Prophylaxis in Travelers to Malaria Risk Areas
Malaria is one of the most common diseases imported to the Czech Republic with an upward trend in incidence. Travelers are leaving for abroad without antimalarial prophylaxis or refuse preventive antimalarial drugs. Failure to comply with antimalarial prophylaxis in high-risk areas can lead to malaria infection which may manifest itself even after returning home. As the disease is often mistaken for influenza, any traveler to malaria risk areas who presents with fever needs to be tested for malaria. Individual preventive measures consist in the correct use of repellents, insecticides, and bed nets LLITNs, wearing light colored clothing, and regular use of antimalarial prophylaxis.
Keywords:
malaria – antimalarial prophylaxis – prevention – mosquito of the genus Anopheles
Authors:
Vlčková Jana 1,2; Rupeš Václav 1; Prokeš Zdeněk 3; Kollárová Helena 1; Horáková Dagmar 1
Authors‘ workplace:
Ústav preventivního lékařství LF UP Olomouc,
1; Centrum očkování a cestovní medicíny FN Olomouc, 3Infekční oddělení Nemocnice Prostějov.
2
Published in:
Epidemiol. Mikrobiol. Imunol. 62, 2013, č. 1, s. 33-39
Overview
Malárie patří mezi nejčastěji importovaná onemocnění do České republiky se stoupajícím trendem výskytu. Cestovatelé odjíždějí do zahraničí bez antimalarické profylaxe, anebo odmítají preventivně antimalarika užívat. Nedodržením antimalarické profylaxe hrozí v rizikových oblastech infekce malárií, která se může projevit až po návratu domů. Onemocnění se často zaměňuje za virózu, proto je potřeba u každého pacienta, u kterého se po návratu z rizikových oblastí objeví horečka, provést vyšetření na malárii. Individuální preventivní opatření spočívají ve správném používání repelentů, insekticidních prostředků, moskytiér LLITNs, nošení světlého oděvu a pravidelném užívání antimalarik.
Klíčová slova:
malárie – antimalarická profylaxe – prevence – komáři rodu Anopheles
ÚVOD
Podle údajů WHO [7, 8] v poslední dekádě mírně klesá počet případů malárie, meziročně asi o 5 % a počet úmrtní se snížil od roku 2000 o 25–30 %. Přesto je výskyt tohoto onemocnění velmi vysoký. V roce 2010 [7] ve světě onemocnělo malárií kolem 220 miliónů lidí (s odhadovaným rozmezím 154–290 miliónů). Z nich 660 000 (s odhadovaným rozmezím 490–836 tisíc) zemřelo. Z uvedených počtů bylo 81 % onemocnění a 91 % úmrtí zaznamenáno v Africe, z celkového počtu úmrtí bylo 86 % dětí, většinou mladších 5 let. Podíl úmrtí dospělých se však zvyšuje [6]. Původci malárie jsou přenášeni z člověka na člověka komáry rodu Anopheles. Jsou to prvoci rodu Plasmodium, nejrozšířenější druhy jsou P. falciparum, které je nejčastější příčinou úmrtí, a P. vivax. Dalšími druhy působícími malárii lidí jsou P. malariae a P. ovale [7]. V posledních letech byly v oblasti jihovýchodní Asie zaznamenány závažné případy malárie lidí způsobené druhem P. knowlesi, který byl dříve považován jen za původce malárie opic v této oblasti [1, 5]. Další desítky druhů plasmodií parazitují v savcích, ptácích a plazech a nejsou na člověka přenosná.
Při sání krve jsou slinami komárů injikováni do krve lidí sporozoiti plasmodií. Jejich vývoj pokračuje v jaterním parenchymu a erytrocytech několika cykly merogoniálního množení. Po určité době od začátku onemocnění se někteří meronti přestávají množit a dávají vznik gametocytům. Jsou-li gametocyty znovu nasáty komáry, složitý vývoj plasmodií pokračuje v jejich tkáních a za 8–20 dní (inkubační doba plasmodií v komárech), v závislosti na okolní teplotě a druhu parazita, končí tvorbou sporozoitů, kterými mohou být při sání krve infikováni další zdraví lidé. Plasmodia komáry zjistitelným způsobem nijak nepoškozují.
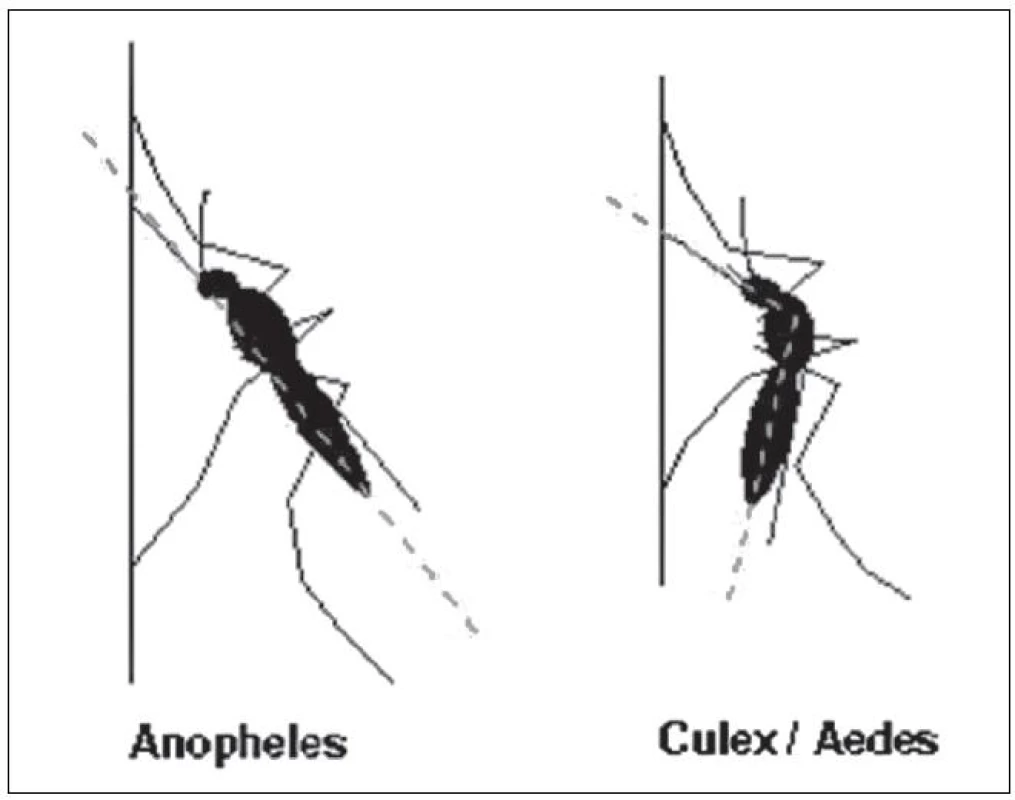
Z celkového počtu asi 460 známých druhů komárů rodu Anopheles, které jsou rozšířeny na všech kontinentech, kromě Antarktidy, jsou schopny přenášet původce malárie z člověka na člověka v různých částech světa jen samičky asi 20 lokálních druhů. Samičky komárů sají krev, samci se živí rostlinnými nektary. Larvy komárů rodu Anopheles dávají při svém vývoji přednost mělkým vodním nádržím různého typu – kaluže, rýžová pole, otisky kopyt zvěře apod. Obecně dochází k častějšímu přenosu původců malárie následně po období dešťů. Přenos je dále pravděpodobnější v oblastech, kde mají samičky komárů vzhledem k přírodním podmínkám zajištěn delší život, aby mohla v jejich těle proběhnout inkubační doba plasmodií. A v neposlední řadě pak tam, kde převládají malaričtí komáři antropofilní (sající častěji krev na lidech) než druhy zoofilní (sající spíše na zvířatech). Tyto podmínky se vyskytují zejména v Africe [7]. Zde jsou nejnebezpečnějšími přenašeči malárie druhy A. gambie a A. funestus, které byly považovány za druhy typicky nocturální (sající v noci). Podle nejnovějších zjištění však dochází ke změně jejich chování, patrně v důsledku masivního používání moskytiér tzv. bed nets, přinejmenším samičky druhého z uvedených druhů sají stále více i ve dne [5]. V tropické Asii může malárii přenášet A. stephensi, v mírném pásu Evropy a Asie A. maculipennis, který je ve skutečnosti komplexem několika druhů a je spíše druhem zoofilním. Druhové určení komárů je věcí specialistů, jednoduše lze komáry rodu Anopheles odlišit od všech ostatních druhů komárů podle polohy jejich těla při odpočinku
Z Evropy byla malárie eliminována v roce 1975, WHO zařadilo v roce 1963 ČR a SR mezi země bez malárie. Podle údajů ECDC z roku 2011 [4] bylo v roce 2009 hlášeno z 26 členských zemí EU a ze Švýcarska, Lichtenštejnska, Norska a Islandu (tj. zemí EEA/EFTA) celkem 6 049 případů malárie, s maximem výskytu v měsících červnu až říjnu. Z těchto případů bylo 99,5 % importováno. Jen 9 případů (z Řecka a Kypru) bylo považováno za autochtonní, další dva případy z Holandska a Irska byly považovány za tzv. letištní malárii, kdy byli lidé v blízkosti letišť infikováni komáry dopravenými v letadlech z malarických oblastí. V roce 2010 byl ve Španělsku laboratorně prokázán jeden autochtonní případ malárie způsobený P. vivax. Na poradě expertů v Paříži v roce 2010 bylo konstatováno, že sporadické případy autochtonní malárie se můžou v Evropě vyskytovat na místech, kde se vyskytují komáři rodu Anopheles, kteří přicházejí do kontaktu se zavlečenými případy malárie. Nebezpečným zdrojem malárie jsou bezpříznakoví migranti [3]. V Evropě je výskyt autochtonní malárie limitován poměrně dobrou ekonomicko-sociální úrovní, používáním insekticidů, lékařskou péčí a tím, že plasmodia jsou schopna přezimovat v tkáních komárů jen při teplotě vyšší než 15 °C [2]. Do České republiky se každoročně importuje několik desítek případů onemocnění malárií.
Součástí přípravy cestovatele před cestou do oblastí výskytu malárie je nastavení antimalarické profylaxe. Část cestovatelů se z různých důvodů antimalarikům brání a tím se vystavují rizikům infekce malárie.
Plasmodia parazitující u člověka se od sebe liší řadou vlastností, jako jsou délka exoerytrocytárního cyklu, počet exoerytrocytárních merogonií, schopností vytvářet hypnozoity v jaterních buňkách a tím oddalovat anebo znovu vyvolat onemocnění malárií. Mezi další vlastnosti patří schopnost výběru zralosti erytrocytů, morfologické vlastnosti plasmodia, patogenita a geografické rozložení parazita a další [7].
KLINICKÉ PŘÍZNAKY
Jako první příznaky se při akutní infekci objeví chřipkovité potíže doprovázené postupně vysokou horečkou se zimnicí a třesavkou, bolestmi hlavy, kloubů, svalů, nevolností a zvracením. Horečka je provázena výrazným pocením, které je spojeno s dilatací cév a poklesem krevního tlaku. Průběh onemocnění je podobný u všech typů malárie. U malárie způsobené P. falciparum může být nástup horečky pomalejší, nemusí se opakovat pravidelné záchvaty, horečka může mít kontinuální charakter. Počet komplikací v posledních letech stoupá, typický je výskyt anémie u dětí, dále byla zaznamenána rhabdomyolýza, idiopatická trombocytopenická purpura, ruptura sleziny či mozková malárie, které komplikovaly onemocnění především u tropické malárie [3]. Onemocnění způsobené P. knowlesi není možné klinicky odlišit od infekcí způsobených P. vivax nebo P. falciparum. U pacientů se objevily nespecifické příznaky charakterizované vysokou horečkou, zimnicí, bolestmi hlavy, dušností a produktivním kašlem. Fyzikálním vyšetřením byla zjištěna hepatosplenomegalie a trombocytopenie. Onemocnění bylo komplikováno syndromem dechové tísně [5].
Inkubační doba je závislá na původci malárie, pohybuje se většinou v intervalu 1–6 týdnů. U P. falciparum a P. knowlesi je to několik dnů, u P. vivax a P. ovale se první příznaky mohou objevit někdy za několik měsíců nebo vzácně i za rok. K relapsům terciány nebo kvartány může docházet po několika měsících, vzácně i letech.
DIAGNOSTIKA
Předpokladem správné diagnózy je pečlivá epidemiologická anamnéza. Lékař musí myslet na malárii u pacienta, který v posledních měsících pobýval v oblastech výskytu malárie a jeví příznaky malárie (především horečka atd.). Dále by měl být informován, z jaké oblasti se cestovatel vrátil, zda užíval antimalarickou profylaxi a ostatní způsoby ochrany. Antimalarická profylaxe zmírňuje příznaky onemocnění, ale před samotným onemocněním chránit nemusí. Malárie může napodobovat i jiná onemocnění, např. chřipku, septický stav, horečku nejasného původu, průběh mohou ovlivnit i některé léky jako jsou tetracykliny, chinolony, makrolidy či co-trimoxazol.
V současné době je možné malárii laboratorně diagnostikovat několika druhy testů. Nejužívanější s nejvyšší výpovědní hodnotou je ale stále mikroskopické vyšetření tzv. tlusté kapky krve a tenkého krevního nátěru. Krev se odebírá z bříška prstu anebo ušního lalůčku. Vyšetřením tlusté kapky se naleznou plasmodia, k určení druhu plasmodia slouží tenký nátěr. Parazitémie se zjišťuje procentem napadených erytrocytů. Negativní vyšetření neznamená, že pacient není infikovaný malárií, vyšetření je potřeba několikrát opakovat v průběhu nejméně 24 hodin, raději 48 hodin.
PROFYLAXE
Proti malárii dosud neexistuje účinná vakcinace [8]. Před odjezdem do rizikových oblastí s endemickým výskytem malárie by měla u každého cestovatele proběhnout konzultace o antimalarické profylaxi. Konzultace zahrnuje nejen doporučení o užívání antimalarik, ale také informace o ochraně před napadením členovci, a to vzhledem k výskytu dalších arboviróz a jiných onemocnění, jejichž původci jsou přenášeni nejen komáry, ale i dalšími druhy členovců. Cestovatelé většinou přijímají doporučení týkající se expoziční ochrany před komáry a ostatními členovci pozitivně, ale užívání antimalarik akceptují jen váhavě. Obávají se především nežádoucích účinků léků, nebo se domnívají, že antimalarika mají zásadní negativní vliv na jaterní funkce. Antimalarika odmítají i z důvodu nutnosti omezení konzumace alkoholu. Tento důvod se jeví jako velmi zásadní, protože i cestovatel rozhodnutý antimalarika užívat, když dostane informaci, že bude muset konzumaci alkoholu omezit, raději léky odmítne, a to i v případě, že odjíždí do země s vysokým rizikem malárie.
Antimalarika
Antimalarická chemoprofylaxe má chránit cestovatele především před těžkým průběhem malárie, nemusí zabránit vzniku malárie jako takové. Stanovuje se na základě výskytu především P. falciparum a jeho rezistenci na chlorochin. Z tohoto pohledu rozděluje WHO oblasti výskytu malárie do 3 zón (obr. 3):
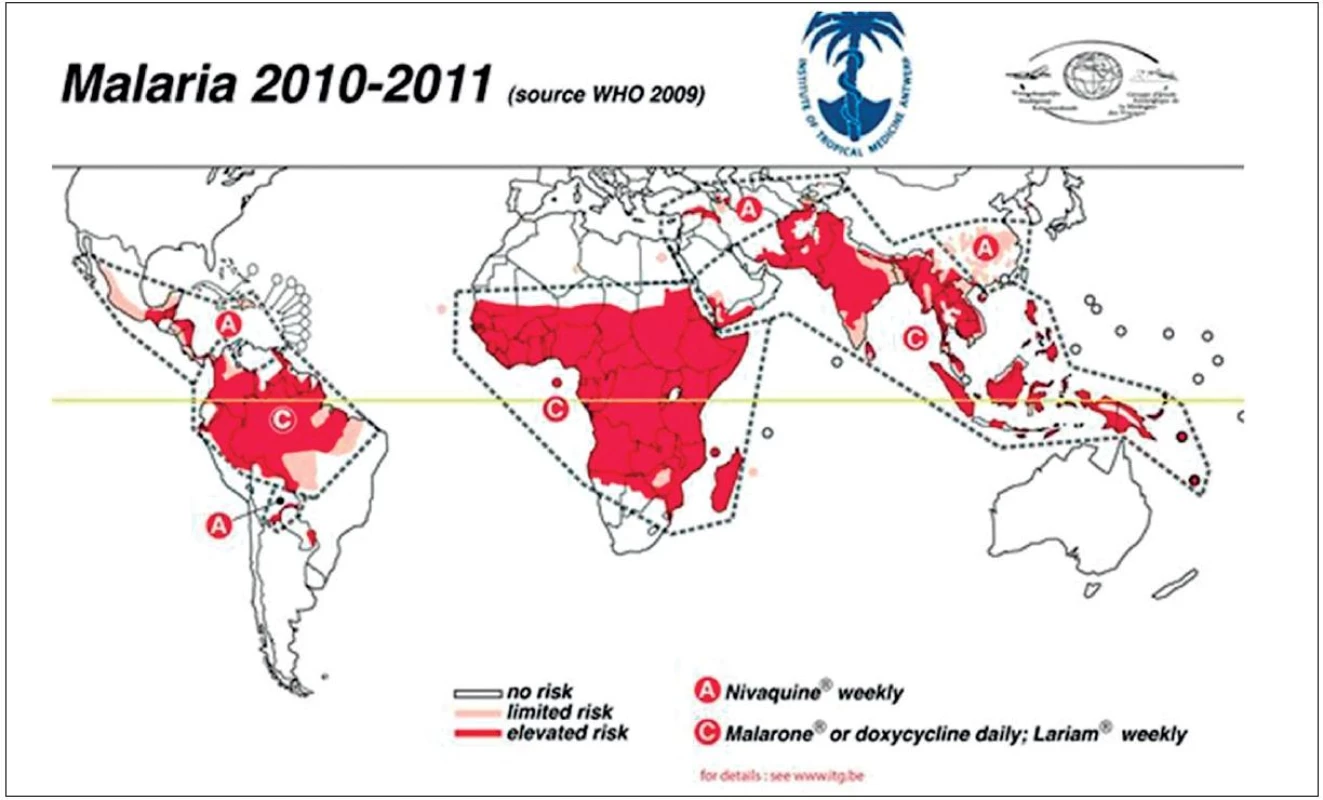
- Zóna A zahrnuje oblasti, kde se P. falciparum nevyskytuje, anebo zde nejsou popsány rezistence na chlorochin (Střední Amerika, Irák, Turecko, severní část Číny).
- Zóna B zahrnuje oblasti s převážným výskytem P. vivax (Pákistán, Afganistán, Írán, Malajsie, Filipíny, část ostrovů Indonésie).
- Zóna C je oblast nejrizikovější, s převažujícím výskytem P. falciparum rezistentním na chlorochin. Patří sem subsaharská Afrika, Jižní Amerika, především Amazonie, jihovýchodní Asie, Šalamounovy ostrovy, Papua Nová Guinea.
Přehled nejčastěji používaných antimalarických chemoprofylaktik a jejich dávkování ukazuje tabulka 2.

V některých případech je možné zvolit pohotovostní či nouzovou léčbu, tzv. stand by treatment, která je navržena pro cestovatele, který nemůže v případě onemocnění navštívit lékaře. Tato léčba může přinášet určitá rizika, např. výskyt nežádoucích účinků. Onemocnění provázené horečkou nemusí znamenat, že cestovatel onemocněl malárií, mohl by být infikován jinou arbovirózou, jako je např. horečka dengue apod. Cestovatel, který se domnívá, že onemocněl malárií by měl začít užívat antimalarika nejpozději do 3 dnů po začátku příznaků.
Expoziční profylaxe
- Ochrana před napadením komáry
Jak vyplývá z výše uvedených údajů, všechny druhy plasmodií způsobujících lidskou malárii, mohou na člověka přenést pouze samice komárů rodu Anopheles, které se nejméně před 8–20 dny nasály krve malárií nemocného člověka. Samičky komárů často odpočívají na vnitřních stěnách obydlí všech typů. Postřik těchto stěn dlouhodobě účinnými insekticidy (IRS – indoor residual spraying) je rovněž součástí antimalarického programu WHO. Používají se k tomu přípravky s pyretroidy, jako je permethrin, deltamethrin nebo cypermethrin, které zůstávají účinné 3–6 měsíců. Jejich účinnost je navíc limitována rezistencí komárů. Před několika lety doporučilo WHO znovu a výhradně k tomuto účelu, používat DDT, které zůstává účinné 9–12 měsíců. Je levné, což je pro chudé tropické země důležité, a při správném způsobu použití nepředstavuje žádné nebezpečí pro životní prostředí, ani necílové organismy včetně člověka [7].
Proti malarickým komárům bodajícím ve dne, stejně tak jako proti dalším druhům komárů a krev sajícím členovcům, kteří mohou přenášet mnoho dalších choroboplodných zárodků, lze používat repelentní přípravky. Nejvhodnější jsou přípravky adjustované ve sprejových bombičkách, které lze nanášet na kůži i oděv. Měly by obsahovat syntetické účinné látky jako je DEET (diethyltoluamid), nebo na komáry ještě účinnější IR3535 (ethyl-buthylacetyl-aminopropionát), nejméně ve 40% koncentraci. Jejich účinnost na kůži přetrvává několik hodin. V závislosti na teplotě a vlhkosti vzduchu a aktivitách člověka je nutné aplikaci během dne opakovat. V tropických oblastech jsou často používány repelentní přípravky s esenciálním olejem citronella, připravovaným z rostlin rodu Cymbopogon. Tyto přípravky jsou sice účinné, ale jen krátkodobě, protože citronella se rychle odpařuje. Někdy jsou používány komerčně vyráběné oděvy, impregnované repelenty.
Zvukové, ultrazvukové nebo jiné elektronické odpuzovače hmyzu nebo repelentní náramky na zápěstí nebo na kotníky jsou neúčinné.
- Moskytiéra
Nejúčinnější preventivní ochranou před malárií je ochrana před pobodáním komáry. Většina druhů malarických komárů se snaží sát krev v noci, mezi 22 : 00 až 4 : 00 hodinou a jejich bodání lze účinně zabránit sítěmi, v češtině označovanými jako moskytiéry. V zahraniční odborné literatuře a materiálech WHO jsou tyto sítě označovány jako „bed nets“. Jsou vyráběny ze syntetických vláken, proti komárům s průměrem ok 1,2 mm. Bed nets staršího typu, označované jako ITNs (insekticide treated nets) bylo nutné impregnovat každých 6 týdnů namočením do insekticidních přípravků k tomu určených. Nový typ sítí, označený jako LLITNs (long lasting insecticide treated nets) vyrobený ze speciálních vláken, je insekticidy impregnován již při výrobě a zůstává účinný 3–7 let, i když je opakovaně vyprán. K impregnaci ITNs se používá permethrin. Typ LLITNs je impregnován účinnějším deltamethrinem. Bed nets mají různé rozměry a tvary pro různé použití, k zavěšení nad postele v místnostech, ve tvaru stanů pro přespávání venku, k zavěšení do oken apod. Důležité je pod těmito na noc pečlivě uzavřenými sítěmi pravidelně spát, i když značně redukují cirkulaci vzduchu. Trvale zapnutý elektrický ventilátor nebo air condition jejich účinnost nesnižují. Masivní používání LLITNs je významnou součástí antimalarického programu WHO. Podle množství dodaných LLTNs by je měla v současné době vlastnit nejméně polovina obyvatel Afriky [7].
K dispozici jsou i moskytiéry, které kryjí pouze hlavu nebo trup a končetiny.
- Světlý oděv
V oblastech s rizikem výskytu malárie se doporučuje nosit světlý oděv s dlouhými rukávy a nohavicemi, který není příliš těsný a který není vyrobený z příliš tenké tkaniny. Nekrytou kůži je potřeba chránit používáním repelentních přípravků.
KAZUISTIKA
Problémy vyplývající z nedodržení navržených antimalarických opatření popisuje uvedená kazuistika. V srpnu 2011 navštívil Centrum očkování a cestovní medicíny (COCM) ve Fakultní nemocnici v Olomouci muž, nar. 1976, zdravý, který plánoval počátkem října odjezd do Ugandy. Postupně proběhlo očkování proti virovým hepatitidám A a B (Twinrix, 2 dávky), proti břišnímu tyfu (Typhim Vi) a proti žluté zimnici (Stamaril). Po očkování nebyla zaznamenaná žádná nežádoucí reakce. Současně byla provedena velmi podrobná konzultace týkající se prevence před infekcemi způsobenými nevhodným stravováním (průjem cestovatelů) a následně i doporučení antimalarické profylaxe. Cestovateli byly doporučeny repelenty s obsahem DEET nad 40 %, používání insekticidních prostředků, moskytiéry a nošení světlého oděvu. Kromě této prevence mu bylo velmi důrazně doporučeno užívání antimalarik, především atovaquon/proguanil (Malarone), protože Uganda patří mezi země s vysokým rizikem onemocnění malárií a převažujícím rizikem infekce P. falciparum. Byl mu vysvětlen režim užívání léku včetně výskytu eventuálních nežádoucích reakcí. Spolupráce cestovatele byla velmi dobrá do okamžiku, kdy došlo na varování před kombinací konzumace alkoholu a antimalarik. Cestovatel antimalarika rezolutně odmítl. Přesto odešel z COCM s předpisem na Ercefuryl a Malarone a písemným doporučením další prevence před expozicí členovci.
Dovolená v Ugandě trvala od 5. 10. do 20. 10. 2011. Během pobytu byl opakovaně popíchán komáry, doporučená antimalarika nebral. Druhý den po návratu z Ugandy (pátek 21. 10) se objevila zimnice a třesavka. V pondělí 24. 10. se přidala horečka 40 °C, celková schvácenost a bolest hlavy. Pacient navštívil svého praktického lékaře, který zhodnotil jeho zdravotní stav jako virózu a pacient začal užívat Apo-Ibuprofen. Vzhledem k tomu, že se stále objevovaly ataky horečky, byl dne 25. 10. hospitalizován na interním oddělení nemocnice v Šumperku, odkud byl téhož dne přeložen k hospitalizaci na infekční oddělení nemocnice v Prostějově. Při přijetí neměl výrazné potíže kromě subfebrilie 37,0 °C. Přesto již na interním oddělení bylo vysloveno podezření na onemocnění malárií. Laboratorním vyšetřením byla nalezena trombocytopenie a elevace CRP a jaterních testů.
Během hospitalizace byl pacient kompletně vyšetřen. Vzhledem k podezření na malárii byla vyšetřená tlustá kapka krve a krevní nátěr. Tato vyšetření potvrdila podezření onemocnění malárií, v tlusté kapce byla prokázaná parazitémie 2,1 % a jako původce onemocnění bylo určeno Plasmodium falciparum. Průběh onemocnění během hospitalizace byl bez komplikací, podávaná léčba byla Riamet, Simepar, Kalnormin, Ibuprofen, Ac. Folicum a Pyridoxin tbl. Konečná diagnóza byla malaria tropica – etiol. P. falciparum, následná hepatopatie a trombocytopenie.
Po deseti dnech byl pacient ve velmi dobrém stavu propuštěn domů. Na začátku listopadu proběhla kontrola jeho zdravotního stavu s negativním výsledkem.
V dubnu 2012 se pacient dostavil do COCM k dokončení očkování proti virovým hepatitidám A a B. Popsal svoji kazuistiku a současně sdělil, že lékařka jej měla důrazněji varovat před malárií a ještě důrazněji trvat na užívání antimalarik, a to přesto, že byl řádně poučený a byl mu předán předpis na antimalarickou profylaxi.
ZÁVĚR
Malárie je velmi závažné onemocnění, které pacienta ohrožuje na zdraví i na životě. V České republice patří mezi jedno z nejčastěji importovaných onemocnění se stoupajícím trendem výskytu. Cestovatelé onemocnění podceňují, do rizikových oblastí odjíždějí bez poučení o možnosti infekce nejen malárií, ale i jiných arboviróz. V případě, že navštíví centra očkování anebo praktického lékaře, dostanou doporučení, jak se před malárií chránit. Většinou jsou ochotni akceptovat expoziční profylaxi založenou na používání repelentních přípravků, insekticidních prostředků, moskytiéry a světlého oblečení, ale na profylaxi antimalariky reaguje velká část negativně. Argumentují obavami z nežádoucích účinků léku a velmi neradi přijímají informaci o omezení konzumace alkoholu spolu s užíváním antimalarik. Před odjezdem do zemí s vysokým výskytem malárie je potřeba cestovatelům vysvětlit epidemiologickou situaci, příznaky a průběh onemocnění malárií a trvat alespoň na ochraně před expozicí komáry. Navíc každý cestovatel, který se vrátí z rizikové oblasti, by měl vědět, že do 6 měsíců po návratu by měl být vyšetřen v případě horečnatého onemocnění i na malárii, a to bez ohledu na užívání antimalarik. Počty importovaných případů malárie budou pravděpodobně stoupat, a to díky zvyšování zájmu o cesty do exotických zemí. Vzhledem k tomu, že komáři rodu Anopheles se vyskytují i v evropských zemích, nelze vyloučit ani sporadický výskyt autochtonní malárie.
Do redakce došlo dne 21. 1. 2013.
Adresa pro korespondenci:
MUDr. Jana Vlčková
Ústav preventivního zdraví
Lékařská fakulta UP
Hněvotínská 3
775 15 Olomouc
e-mail: jana.vlckova@upol.cz
Sources
1. Costa, F. T., Lopes, S. C., Albrecht, L. et al. On the pathogenesis of Plasmodium vivax malaria: Perspectives from the Brazilian field. International Journal for Parasitology, 2012 Nov., 42, 12, p. 1099–1095.
2. Entwistle, J. Mosquitoes in Europe: an emerging Great. International Pest Control, 2012, p. 212–216.
3. ECDC: Consultation on mosquito-borne diseases transmission risk in Europe, Paris,2010, p. 1–9. Dostupný na: http://www.ecole.europa.eu/en/publications/Publications/1102_MER_ Consultation_on_mosquito-borne_diseases.pdf
4. ECDC: Annual epidemiological report Reporting on 2009 surveillance and 2010 epidemic inteligence data. 2011, p. 1–239.
Dostupný na: www.ecdc.europa.eu/en/publications/survaillance reports/Pages/index.aspx
5. Martinez-Salazar, E., Tobón-Castaño, A., Blair, S. Natural Plasmodium knowlesi malaria infections in humus. Biomédica, 2012, (supl), p. 121–130.
6. Murray, C. J., Rosenfeld, L. C., Andrews, K. G. et al. Global malaria mortality between 1980 and 2010: a systematic analysis. Lancet, 2012 Feb 4, p. 413–431.
7. WHO: World malaria report. 2012, p. 1–88. Dostupný na: http://www.inf/malaria/publikations/world_malaria_report_2012wmr 2012_no_profiles.pdf.
8. WHO: Malaria fact sheet No. 94, 2013, p. 1 – 5. Dostupný na: http://www.who.int/mediacentre/factsheets/fs094/eu/index.html
Labels
Hygiene and epidemiology Medical virology Clinical microbiologyArticle was published in
Epidemiology, Microbiology, Immunology

2013 Issue 1
-
All articles in this issue
- Fylogenetická analýza a genotypizace virů chřipky A/H3N2 izolovaných od pacientů hospitalizovaných s příznaky ILI (Influenza-Like Illnesses) v Nemocnici Na Bulovce v sezoně 2011/2012
- Incidence onemocnění klíšťovou encefalitidou v České republice v letech 2001–2011 v jednotlivých krajích a obcích s rozšířenou působností
- Odlišnosti výskytu virových hepatitid A a E v České republice
- Bakteriální infekce jako příčina neplodnosti u lidí
- Antimalarická profylaxe při cestách do zahraničí
- Epidemiology, Microbiology, Immunology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Bakteriální infekce jako příčina neplodnosti u lidí
- Antimalarická profylaxe při cestách do zahraničí
- Odlišnosti výskytu virových hepatitid A a E v České republice
- Incidence onemocnění klíšťovou encefalitidou v České republice v letech 2001–2011 v jednotlivých krajích a obcích s rozšířenou působností
