Spolehlivost klinických ukazatelů novorozenecké sepse
Reliability of clinical indicators of neonatal sepsis
Aim:
To find out which determining clinical signs occur most frequently at neonatal sepsis.
Methods:
searching for valid indicators of sepsis in newborns using the method of evidence-based practice. Specialized licensed databases and freely accessible databases were used for obtaining relevant sources – Academic Search Complete, Medline, CINAHL, Web of Science, ScienceDirect, Scopus, Wiley, Google, Google Scholar.
Results:
Analysis of the results did not show the unequivocal reliability of individual indicators of sepsis. Most of the results agreed with the clinical significance of following clinical indicators: respiratory disorders (respiratory distress, increased rate of breathing over 60 breaths per minute, chest retraction, grunting, apnea), neurological disorders (convulsions, lethargy, irritability, hypotonia), impaired thermoregulation (hypothermia / hyperthermia), gastrointestinal disorders (problems with feeding, vomiting, abdominal distension), peripheral circulatory disorders (cyanosis, prolonged capillary refill time), central circulatory disorders (tachycardia, hypotension), skin changes (jaundice, petechiae, pustules, etc.). Other symptoms are classified as complementary.
Conclusion:
15 analyzed studies show some evidence confirming the reliability of the recommended evaluated symptoms that indicate sepsis in newborns. The best predictive value, according to all authors, has an assessment of a combination of all clinical and laboratory markers of sepsis.
Keywords:
sepsis – newborn – symptoms – diagnostics
Authors:
P. Rabasová; L. Sikorová
Authors‘ workplace:
Vedoucí: doc. PhDr. Darja Jarošová, Ph. D.
; Ústav ošetřovatelství a porodní asistence
; Lékařská fakulta
; Děkan: doc. MUDr. Pavel Zonča, Ph. D., FRCS
; Ostravská univerzita v Ostravě
Published in:
Prakt. Lék. 2015; 95(3): 131-140
Category:
Of different specialties
Overview
Cíl:
Zjistit, které určující klinické znaky se u novorozenecké sepse vyskytují nejčastěji.
Metody:
vyhledávání validních indikátorů sepse u novorozenců prostřednictvím metody praxe založené na důkazech. Pro získání relevantních zdrojů byly využity odborné licencované databáze a volně přístupné databáze – Academic Search Complete, Medline, CINAHL, Web of Science, ScienceDirect, Scopus, Wiley, Google, Google Scholar.
Výsledky:
Analýza výsledků neprokázala jednoznačnou spolehlivost jednotlivých ukazatelů sepse. Většina výsledků se shodovala na klinické významnosti těchto klinických indikátorů: respirační potíže (respirační distres, zrychlené dýchání nad 60 dechů za minutu, retrakce hrudníku, grunting, apnoe), neurologické potíže (křeče, letargie, podrážděnost, hypotonie), poruchy termoregulace (hypotermie/hypertermie), gastrointestinální potíže (potíže s krmením, zvracení, abdominální distenze), poruchy periferního prokrvení (cyanóza, prodloužený kapilární návrat), centrální oběhové potíže (bradykardie, tachykardie, hypotenze), změny na kůži (žluté zabarvení kůže, petechie, pustulky atd.). Další příznaky jsou označeny jako doplňující.
Závěr:
Patnáct analyzovaných studií ukazuje několik důkazů potvrzujících spolehlivost doporučených posuzovaných příznaků svědčících pro sepsi u novorozenců. Nejlepší výpovědní hodnotu má podle všech autorů posuzování kombinace všech klinických i laboratorních ukazatelů sepse.
Klíčová slova:
sepse – novorozence – příznaky – diagnostika
ÚVOD
Infekce je jednou z nejvýznamnějších příčin novorozenecké mortality. Časná identifikace novorozenecké infekce přesto zůstává klíčovým diagnostickým problémem zejména u předčasně narozených novorozenců s velmi nízkou porodní hmotností. Důvodem je nespecifičnost klinických ukazatelů a v mnoha případech i limitace současných aktuálních diagnostických nástrojů (20). V 1. měsíci života prodělá infekci až 10 % novorozenců (28). Na incidenci novorozeneckých infekcí se obecně podílí nízký gestační věk novorozenců, nezralý a nezkušený imunitní systém novorozence, nízká hladina mateřských IgG protilátek transplacentárně přenesených u nezralých novorozenců narozených před 30. gestačním týdnem, nedostatečná ochranná funkce nezralé kůže a sliznic, především sliznic zažívacího traktu a dýchacích cest, množství diagnostických a terapeutických výkonů a vysoký selekční tlak antibiotik na jednotkách intenzivní péče (11, 17). K rizikovým faktorům obecně řadíme stavy nezralosti a nízkou porodní hmotnost. Riziko vzniku infekce u nezralých a hypotrofických novorozenců je 2–8krát vyšší než u novorozenců zralých s průměrnou porodní hmotností. S klesajícím gestačním týdnem se proporcionálně zvyšuje riziko vzniku infekce (6, 17). U předčasného odtoku plodové vody je riziko vzniku infekce 2–12krát vyšší a závisí na délce PROM (Premature Rupture Of Membranes). Předčasné porušení plodových obalů trvající déle než 18 hodin představuje 1 % riziko vzniku infekce (17). PROM se vyskytuje přibližně u 3–5 % všech těhotenství (1). Přítomnost zánětlivé infiltrace v placentě či plodových obalech, tzv. chorioamnitida, zvyšuje riziko vzniku infekce až 10krát. Zároveň febrilie matky za porodu > 38,5 °C zvyšuje riziko infekce na 5,5 %. Zach rovněž uvádí rozdíl v incidenci infekcí u chlapců, která je 2–4krát vyšší než u dívek (17). K dalším obec-ným rizikovým faktorům řadíme vícečetná těhotenství, stavy po kardiopulmonální resuscitaci, asfyxii, aspiraci mekkonia, invazivní výkony a neefektivní hygienu rukou personálu.
NOVOROZENECKÁ SEPSE
Novorozenecká sepse je závažným typem infekce. Je definována jako syndrom systémové zánětové reakce (SIRS) s průkazem infekčního původce v krevním oběhu (31). Dle Zacha (17) je novorozenecká sepse klinický syndrom systémového onemocnění, které je provázené bakteriální infekcí. Má projevy multiorgánového onemocnění, které je způsobené mikroorganismy a jejich toxickými metabolickými produkty (17). Velemínský (33) definuje novorozeneckou sepsi jako „systémovou odpověď organismu na infekci“. Hovoří o novorozenecké sepsi jako o stavu těžké infekce, jejímž původcem je nejčastěji Streptococcus agalactiae (GBS). Podstatou sepse je zánětová odpověď organismu na infekční podnět, spojená s výskytem bakterií v krvi, při které může dojít až k orgánovému selhání.
Novorozenecká sepse má významný podíl na novorozenecké morbiditě a mortalitě, zejména v rozvojových zemích (34). Počet zemřelých v prvních 28 dnech života na 1000 živě narozených udává takzvaná novorozenecká úmrtnost. Celosvětový odhad novorozenecké úmrtnosti je přibližně 23,9. V zemích s nízkými příjmy, jako je Afrika, východní středomoří a jihovýchodní Asie, se novorozenecká úmrtnost pohybuje v rozmezí 30,7–35,9. V zemích s vysokými příjmy je průměr novorozenecké úmrtnosti podstatně nižší a odhaduje se na 3,6. Novorozenecké infekce specifikované jako sepse, pneumonie a meningitidy způsobují přibližně 23,4 % novorozeneckých úmrtí ročně v celosvětovém měřítku. K polovině úmrtí dochází v 1. týdnu života (14). Dle Muntau se novorozenecká sepse objevuje zhruba u 2 % živě narozených dětí. Při předčasném odtoku plodové vody se incidence zvyšuje na 3–5 %. Asi 25 % novorozenců se sepsí onemocní současně meningitidou (22).
Novorozenec je ohrožen zejména sepsí časnou (adnátní), ale také je ohrožen sepsí pozdní, ke kterým řadíme i sepse nozokomiální.
Takzvaná Early-Onset-Sepsis (EOS) neboli časná forma novorozenecké sepse se projevuje převážně jako fulminantně probíhající multisystémové onemocnění, které rychle progreduje do septického šoku. Definice novorozenecké sepse se obecně různí. Časná novorozenecká sepse je dle různých autorů definována jako systémová bakteriální infekce, která může klinicky manifestovat do 48 hodin života, 72 hodin života nebo do 7 dne od narození jako septikemie bez lokalizace, adnátní pneumonie či meningitida (12, 22). Jedná se o vertikální přenos infekčního agens z matky na novorozence. Infekce tedy může do organismu novorozence pronikat transplacentárně, hematogenní cestou při bakteriální infekci matky. Při ascendentní infekci jsou infikovány plodové obaly, plodová voda a plod. Vertikální přenos infekce z matky na novorozence je možný také v průběhu porodu, k osídlení novorozence s následnou možnou diseminací infekce dojde při průchodu porodním kanálem. Novorozenec je vystaven infekci při aspiraci infikované plodové vody, při osídlení kůže nebo střeva apod. Výskyt časné novorozenecké sepse se pohybuje přibližně v rozmezí 1–10 na 1000 živě narozených. Incidence časné novorozenecké infekce u novorozenců s porodní hmotností pod 1500 g dosahuje počtu 15–25 novorozenců na 1000 živě narozených (17). Nejčastějším vyvolavatelem časné novorozenecké sepse jsou streptokoky skupiny B – Streptococcus agalactiae (GBS). Jedná se o fakultativního gram-pozitivního diplokoka, který je od sedmdesátých let 20. století považován za nejčastějšího původce infekcí v neonatálním období (33). Incidence nosičství GBS mezi těhotným ženami se v České republice pohybuje mezi 19 a 29 %, celosvětově mezi 10 a 37 %. U 1–3 % kolonizovaných novorozenců dojde k rozvoji neonatální infekce GBS (17). Mezi další původce časné neonatální sepse patří Staphylococcus aureus, Escherichia coli, Listeria monocytogenes, Enterococcus, Streptococcus pneumoniae (7).
Pozdní forma novorozenecké sepse neboli Late-Onset-Sepsis (LOS) má většinou méně fulminantní průběh. Probíhá většinou jako sepse s lokalizovanou infekcí, ke kterým řadíme zejména meningitidy, osteomyelitidy, pneumonie atd. Klinicky se manifestuje po 7. dni života dítěte. Převážně se jedná o horizontální přenos infekce z okolního prostředí na dítě. Přesto se část intrauterinních nebo intrapartálních infekcí může manifestovat jako pozdní forma (12). Incidence pozdních nozokomiálních infekcí u nezralých novorozenců vyžadujících dlouhodobou intenzivní péči se pohybuje v rozmezí 11–30 % (17). Na rozvoji pozdní novorozenecké sepse, tzv. nozokomiální sepse, se podílejí zejména Staphylococcus epidermidis, Pseudomonas, Klebsiella, Serratia, Proteus, Enterobacter, Hemophilus influenzae, Staphylococcus aureus, GBS a rotaviry (4, 12). Bakterie vyvolávají onemocnění produkcí a uvolňováním zejména proteolytických exotoxinů, ale také endotoxinů, které způsobují buněčné a tkáňové poškození. Dále se spouští patologické zánětové odpovědi, při kterých se uvolní velké množství mediátorů zánětu s následným poškozováním tkání organismu (17).
KLINICKÉ ZNAKY NOVOROZENECKÉ SEPSE
Klinické příznaky novorozenecké sepse jsou velmi často nespecifické, variabilní a zpravidla diskrétní. Klinickou prioritou vhledem k nutnosti zahájení kauzální léčby je časné stanovení diagnózy sepse. U novorozence můžeme pozorovat teplotní instabilitu (hypotermii nebo hypertermii a kolísání teploty o více než 1 °C v termoneutrálním prostředí) (25, 26). Z neurologických projevů můžeme pozorovat apatii, letargii, svalovou hypotonii, hyperexcitabilitu, centrální křik, křeče a vyklenutou fontanelu (2, 18, 27). English definuje abnormální chování jako vyjádření matky, že dítě je podrážděné a ospalé více než obvykle (8). Při gastrointestinálních potížích novorozenec netoleruje stravu, může zvracet (více než tři silná zvracení během 24 hodin) (8). Můžeme pozorovat vzedmuté bříško, hepato-slenomegalii (5, 12, 32). English uvádí také průjem, který definuje jako tři a více vodnaté stolice, které nejsou typické pro stolici kojeného dítěte mateřským mlékem (8). Shah et al. (26) zároveň uvádí pozitivní test na okultní krvácení, tzv. „gauiac test“, který je jednou z možných variant testů na vyšetření okultního krvácení. Na kůži se může objevit ikterus, petechie, exantém, pustulky. Kůže může mít mramorovanou kresbu, bledou až popelavě šedou nebo cyanotickou barvu (8, 12, 24). U tmavého etnika je typická cyanóza dásní a jazyka (8). Z respiračních potíží je nejvíce specifický respirační distres (10), zejména grunting (naříkavé expirium), dyspnoe, tachypnoe > 60/min (měřena po dobu 1 min) (8), retrakce mezižebří a jugula, novorozenec také může dýchat nepravidelně s apnoickými pauzami (13, 36). Někteří autoři uvádějí mimo jiné i zatahování nosního chřípí neboli alární souhyb při každém nádechu (3, 8). Při kardiovaskulárních obtížích se často vyskytuje porucha prokrvení, bledost (těžká palmární bledost) (8), tachykardie, hypotenze, šelest na srdci, šok (12, 21, 23). English definuje zpomalený kapilární návrat jako: kapilární plnění delší než 2 sekundy po 5 sekundách tlaku na teplé prsty ruky nebo nohy (8). Sikorová a Bužgová popisují normální kapilární návrat jako bezprostřední návrat barvy kůže po její kompresi. Dle autorů Schriger a Baraff je vhodné porovnat čas kapilárního návratu na prstu ruky dítěte s paží dí-těte ve výši srdce, v teplé místnosti. Po provedení tlaku na distální část prstu se opětovný krevní návrat dostaví do 2 sekund (29).

LABORATORNÍ DIAGNOSTIKA
Vzhledem k nespecifičnosti klinických příznaků je diferenciální diagnostika velmi široká. Úkolem diagnostických vyšetření je potvrzení nebo vyloučení infekce a identifikace etiologického původce onemocnění.
Při diagnostice vlastní infekce stanovujeme počet leukocytů a diferenciální rozpočet, počet trombocytů a mediátory akutní fáze. Leukopenie podobně jako leukocytóza mohou být známkou infekce (16). Počet nezralých forem neutrofilů oproti všem neutrofilům neboli I/T index > 0,2 může být známkou infekce, I/T index > 0,4 je téměř jistou známkou infekce. Změny v hodnotách leukocytů se mohou objevit až s odstupem několika hodin od počátku infekce. Trombocytopenie je obvykle pozdní a nespecifickou známkou infekce. Z mediátorů akutní fáze zjišťujeme zejména zvýšenou hladinu CRP, cytokinů IL-6; IL-8; TNF-α; dále prokalcitoninu a sérového apolipoproteinu, který může být také přínosem v diagnostice pozdní sepse (17).
C-reaktivní protein (CRP) je protein akutní fáze, jehož koncentrace v krvi se zvyšuje v přítomnosti zánětu způsobeného bakteriální infekcí nebo tkáňovým poškozením. První vzestup CRP je patrný za 4–6 hodin od začátku zánětu, maxima dosahuje za 36–48 hodin. Pro objektivizaci diagnózy infekce je důležitá dynamika vzestupu hodnot CRP, je tedy vhodné vyšetření opakovat za 12–24 hodin. Elevaci CRP mohou způsobovat i neinfekční stavy, jako jsou například hypoxie, syndrom dechové tísně (RDS), aspirace mekkonia, traumata či chirurgické operace (19). Hladina CRP rychle klesá po odstranění zdroje, který působí jeho navýšení (15).

Cytokiny interleukin 6 (IL-6), interleukin 8 (IL-8) a tumor nekrotizující faktor alfa (TNF-α) jsou hlavními mediátory systémové infekční odpovědi. Vzestup jejich koncentrace je časnější než v případě CRP. Přesto se doporučuje kombinace obou těchto vyšetření. Zjištění hladiny prokalcitoninu není vhodné při diagnostice časné sepse, vzhledem k tomu, že v prvních 48 hodinách po porodu dochází u novorozence k fyziologickému vzestupu tohoto propeptidu kalcitoninu. Stanovení hladiny prokalcitoninu, stejně jako sérového apolipoproteinu se tedy uplatní při diagnostice pozdní sepse (17, 35). Pro přesnější odlišení bakteriální infekce od virové a od jiných neinfekčních příčin systémového zánětu je dle Simon et al. (30) vhodnější vyšetření prokalcitoninu než C-reaktivního proteinu. Podezření na sepsi u novorozence podpoří vzhledem ke konkrétní klinické situaci i abnormální hodnoty acidobazické rovnováhy, bilirubinu, glykemie a sodíku. Je důležité mít na paměti, že i negativita všech parametrů zánětu nevylučuje přítomnost infekce (17).
Při diagnostice etiologického agens využíváme metody mikroskopie, kultivace, detekce povrchových antigenů (latex-aglutinační testy), průkaz protilátek (sérologie) a průkaz nukleových kyselin, tj. vlastních mikroorganismů (PCR). Mikroskopické vyšetření z výtěrů, žaludečního aspirátu nebo z moči, je zatíženo vysokou falešnou negativitou. Přínosem je zejména mikroskopické vyšetření mozkomíšního moku. Při kultivačním vyšetření můžeme využít stěry a výtěry ze slizničních povrchů, odběry hemokultury, mozkomíšního moku a moči. Slizniční kultivace obvykle neodráží původce sepse a při detekci a léčbě novorozenecké sepse nemají zásadní význam. Přesto lze provádět výtěry a kultivace z nosohltanu, zevního zvukovodu, podpažní jamky, konečníku, spojivky, ze žaludečního a tracheálního aspirátu. Krev na kultivaci, tzv. hemokulturu, odebíráme vždy při podezření na časnou či pozdní sepsi a vždy před zahájením ATB terapie. Automatické hemokultivační systémy jsou schopny detekovat 94–96 % mikroorganismů v průběhu 48hodinové inkubace. Výsledky hemokultury mohou být ovlivněny například ATB terapií před porodem, příliš malým množstvím odebrané krve, nevhodným transportem do laboratoře a přítomností bakterií, které se špatně izolují (anaerobní bakterie). Mikroskopické a kultivační vyšetření mozkomíšního moku představuje rychlou metodu k potvrzení nebo vyloučení meningitidy a bezprostředně identifikuje pravděpodobného původce onemocnění. Kultivační vyšetření moči se uplatňuje zejména při průkazu pozdní sepse, v případě časné sepse (< 72 hodin) bývá jen vzácně pozitivní. Při detekci povrchových antigenů se využívají latex-aglutinační testy, které jsou schopny prokázat přítomnost povrchových bakteriálních antigenů v moči, mozkomíšním moku, pleurální nebo peritoneální tekutině. Sérologické vyšetření se uplatní při diagnostice infekcí vyvolaných bakteriemi s obtížnou kultivací, jako například treponemy, chlamydie, mykoplazmata nebo ureaplazmata (17).
CÍL
Cílem přehledové práce bylo analyzovat a identifikovat nejčastěji se vyskytující určující klinické znaky novorozenecké sepse.
METODIKA
Podmínkou pro zařazení literárního příspěvku/výzkumného šetření do analýzy bylo publikování výsledků výzkumu v období let 2000–2014 v českém, slovenském či anglickém jazyce. Zdrojem požadovaných dat za období 2000–2014 byly elektronické databáze Academic Search Complete, Medline, CINAHL, Web of Science, ScienceDirect, Scopus, Wiley, Google, Google Scholar. Pro vyhledávání byla zvolena klíčová slova: neonatal sepsis and diagnosis – newborn – validity signs – skin color – capillary refill time – muscle tone – responsiveness to pain – respiratory distress – respiratory rate – temperature – apnea – white blood cell Count – immature: total neutrophil ratio – platelet count – blood acidity – absolute neutrophil count. Hodnocení nalezených důkazů bylo realizováno dle úrovně důkazů, konkretizovaných Fineout-Overholtem a Johnstonem (9), kteří rozlišují sedm specifických kategorií studií. Do výběru naší studie byly zařazeny důkazy úrovně I, II, III a IV.
Úroveň I
Důkaz ze systematických přehledů nebo metaanalýz všech relevantních randomizovaných kontrolovaných pokusů (RCT).
Úroveň II
Důkaz získaný z praktické klinické směrnice zpracované podle systematických přehledů a RCT.
Úroveň III
Důkaz získaný nejméně z jedné dobře zpracované randomizované kontrolované studie.
Úroveň IV
Důkaz z dobře zpracované nerandomizované kontrolované studie a z dobře zpracované studie případů a z kohortové studie.
Při analýze byly vyloučeny studie dokumentující klinické ukazatele sepse v jiném než českém, slovenském nebo anglickém jazyce a studie důkazů V. až VII. úrovně. Při vyhledávání relevantních článků byly používány Booleovské operátory, a to především AND a OR. Pro analýzu vědeckých článků byla provedena kvantitativní obsahová analýza.

VÝSLEDKY
Problematika sepse u novorozenců z pohledu ošetřovatelské odborné společnosti nebyla doposud významně systematicky analyzována. Z naší analýzy nalezených studií (tab. 1) bylo získáno 15 relevantních zdrojů splňujících stanovená kritéria. Nalezené důkazy byly analyzovány a následně byly identifikovány nejčastější určující klinické znaky novorozenecké sepse. Zároveň byla provedena analýza terminologické frekvence klinických znaků užitých ve vybraných studiích (tab. 2).
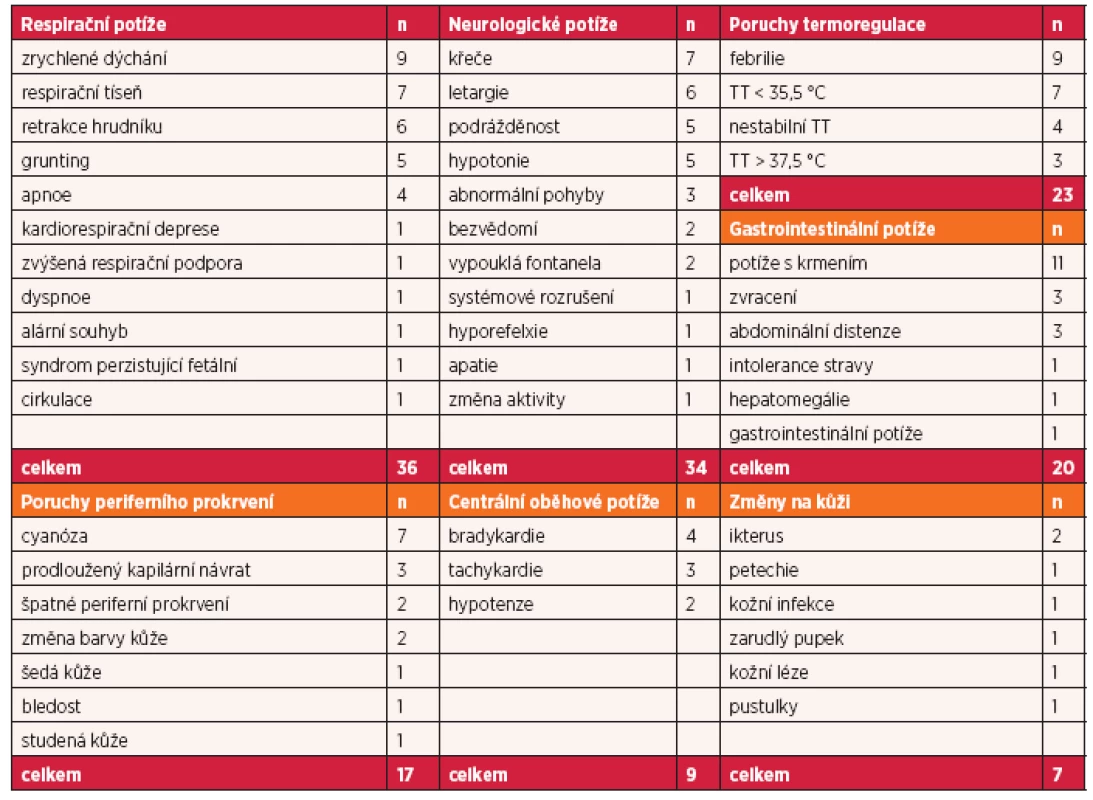
Autoři vyhledaných studií se věnují problematice novorozenecké sepse a jejich klinických ukazatelů z různých úhlů pohledu. Opiyo et al. představují ve svém systematickém přehledu nejčastější klinické ukazatele objektivizující závažné nemoci, jako je sepse, pneumonie a meningitida u malých dětí ve věku 0–59 dnů v rozvojových zemích. Střední až vysokou úroveň spolehlivosti pro identifikaci těchto závažných onemocnění vyžadujících nemocniční péči prokázali tyto klinické příznaky: cyanóza, změna úrovně aktivity, zrychlené dýchání (dechová frekvence ≥ 60 dechů za minutu), grunting, křeče, potíže s krmením, těžká hrudní retrakce, teplota (axilární) ≥ 37,5 °C nebo < 35,5 °C (24). Downie et al. se v systematickém přehledu s metaanalýzou věnuje zejména incidenci novorozenecké sepse v rozvojových zemích, dále pak účinkům antibiotik, doporučených Světovou zdravotnickou organizací, na jednotlivé sepsi vyvolávající patogeny. Kritériem zařazení novorozence do studie byla pozitivní hemokultura s klinickými projevy sepse, které definují jako febrilie s příznaky systémového rozrušení novorozence – potíže s krmením, křeče, letargie, zvracení, cyanóza, zrychlené dýchání, petechie, studená kůže se špatným periferním prokrvením, nízký krevní tlak, obtížně detekovatelný pulz (7). Zaidi et al. (36) se v rámci svého systematického přehledu zabývají ovlivněním novorozenecké úmrtnosti na základě řízeného managementu léčby sepse a pneumonie v rozvojových zemích. V rámci tohoto přehledu stanovili klinické indikátory pro sepsi, kterými jsou apatie nebo podrážděnost, potíže s krmením, zvracení, ikterus, dechová tíseň, apnoe, febrilie nebo hypotermie. Společné klinické znaky pro sepsi stanovili na základě několika variací klinických ukazatelů pro sepsi od různých autorů. Například Baqui et al. (36) definuje sepsi jako přítomnost jednoho nebo více z těchto ukazatelů: křeče, bezvědomí, febrilie ≥ 38,3 °C, hypotermie ≤ 35,3 °C, dýchání ≥ 60 dechů za minutu, těžká retrakce hrudníku, mnohočetné nebo závažné kožní puchýře nebo puchýře na velké ploše s přítomností hnisu nebo zarudnutí s otokem (36). Vouloumanou et al. se v systematickém přehledu s metaanalýzou věnují zhodnocení spolehlivosti sérového prokalcitoninu jako diagnostického markeru pro objektivizaci novorozenecké sepse. V přehledu představují 29 studií, které porovnávají klinické indikátory sepse s hodnotami prokalcitoninu. Šestnáct studií s celkovým počtem 1959 novorozenců podrobili hlubší analýze. Z klinických a laboratorních příznaků novorozenecké sepse se vyskytují v jednotlivých studiích například: gastrointestinální potíže, změna barvy kůže, špatné periferní prokrvení, hypotonie, letargie, podrážděnost, křeče, nestabilní tělesná teplota, bradykardie, tachykardie, respirační tíseň, tachypnoe, grunting, retrakce hrudníku, apnoe, hepatomegalie, leukocytóza/leukopenie, trombocytopenie, metabolická acidóza, pozitivní hemokultura (34). Coghill et al. hodnotí klinické příznaky, které předpovídají závažné onemocnění u dětí mladších než 2 měsíce v rozvojových zemích. U dětí ve věkové skupině 0–6 dnů byly z vybraných studií zjištěny nejvýznamnější prediktory, a to zejména potíže s krmením, horečka, tachypnoe, retrakce hrudníku a křeče, dále pak cyanóza, prodloužený kapilární návrat a grunting. U dětí ve věkové skupině 7–59 dnů se vyskytovali nejčastěji potíže s krmením, respirační příznaky (tachypnoe, retrakce hrudníku), febrilie, cyanóza, abdominální distenze, abnormální chování a vypouklá fontanela. Všechny klinické indikátory ukazují dobrou citlivost, ale mají limitovanou specificitu (5). Chan et al. provedli metaanalýzu s cílem odhadnout riziko časné novorozenecké infekce u novorozenců během prvních 7 dnů života, z důvodu mateřské bakteriální infekce nebo kolonizace v průběhu porodu. U laboratorně prokázaných novorozeneckých infekcí z důvodu laboratorně prokázané mateřské infekce byl na základě kombinace laboratorních a klinických ukazatelů pro sepsi a mateřskou infekci interval spolehlivosti 6,6 (95% CI 09,3–2,11) (14). Kamath-Rayne et al. provedli přezkum klinických algoritmů pro identifikaci rizikových novorozenců ve věku 0–60 dnů se zaměřením na novorozence ve věku 0–7 dnů. Na základě srovnání příslušných studií identifikovali společné ukazatele pro predikci závažného onemocnění. Pro predikci novorozenecké sepse stanovili tato kritéria: potíže s krmením, tachypnoe (dechová frekvence > 60/min), křeče, tělesná teplota > 37,5 °C nebo < 35,5 °C, dítě na dotek teplé nebo studené, těžká retrakce hrudníku, letargie (18). Kohortová studie autorů Fleming et al. vyhodnocuje četnost výskytu klinických a laboratorních ukazatelů při novorozenecké sepsi v Melbernské nemocnici v Austrálii. Z celkového počtu 944 novorozenců byla 54 (5,7 %) novorozenců odebrána hemokultura pro vyloučení sepse. U 43 (80 %) novorozenců byly výsledky hemokultury negativní, u jedenácti (20 %) novorozenců byla potvrzena klinická sepse. Ze studie byli vyloučeni novorozenci narození před 37. týden gestace. Pořadí jednotlivých ukazatelů sepse je sestaveno na základě frekvence výskytu: respirační tíseň 21 (38 %), teplotní nestabilita/febrilie 15 (9 %), kardiorespirační deprese při narození 4 (7 %), potíže s krmením 3 (6 %), ikterus 3 (6 %), cyanotická epizoda 2 (4 %), hypotonie 2 (4 %), zarudlý/zapáchající pupek 2 (4 %), podezření na kožní infekci 1 (2 %), letargie 1 (2 %) (10).
Bekhof et al. provedli prospektivní kohortovou studii, do které zařadili 142 předčasně narozených dětí pod 34. týden gestace, přijatých na novorozeneckou jednotku intenzivní péče s podezřením na infekci. Během 187 epizod bylo hodnoceno 21 klinických příznaků. Pozdní novorozenecká sepse byla zjištěna u 48 % ze 187 případů. Klinické příznaky, které byly nejvíce významné pro objektivizaci pozdní novorozenecké sepse, byly: zvýšená respirační podpora (poměr šancí – dále jen OR 3,6; 95% interval spolehlivosti – dále jen CI 1,9–7,1), zpomalený kapilární návrat (OR 2,2; 95% CI 1,1–4,5), šedá kůže (OR 2,7; 95% CI 1,4–5,5). Rizikovým faktorem byl centrální žilní katétr (OR 4,6; 95% CI 2,2–10,0). Mezi klinické příznaky, které nebyly příliš specifické, ale přesto důležité k vyloučení nebo diagnostice pozdní novorozenecké sepse řadí autorky studie: potíže s krmením, podrážděnost, teplotní nestabilitu (hyper-/hypotermii), apnoe, tachykardii, dušnost (3). V letech 2010–2011 provedli autoři Arani et al. deskriptivní analytickou studii pro stanovení prediktivní hodnoty interleukinu-6 u novorozenců s časnou novorozeneckou sepsí. Studie byla provedena v Iránském Kashanu. Do studie byli zařazeni termínoví novorozenci přijati na novorozeneckou jednotku intenzivní péče pro podezření na sepsi. Ze studie byli vyřazení novorozenci ve věku 7 a více dnů. Celkový soubor čítal 142 novorozenců. Četnost klinických ukazatelů pro sepsi byla: 51 (38,6 %) pro respirační tíseň, 18 (13,6 %) pro febrilii, 30 (22,7 %) pro potíže s krmením, 9 (6,8 %) pro opakované zvracení, 7 (5,3 %) pro hyporeflexii, 6 (4,5 %) pro cyanózu, 4 (3 %) pro kožní léze, 3 (2,3 %) pro křeče, 2 (1,5 %) pro abdominální distenzi, 1 (0,8 %) pro dráždivost a 1 (0,8 %) pro hypotonii (2). Autoři Hofer et al. provedli retrospektivní kohortovou studii se zaměřením na zhodnocení významnosti hypertermie, hypotermie a teplotní nestability při objektivizaci časné novorozenecké sepse u předčasně narozených novorozenců během prvních 3 dnů života. Zároveň identifikovali rizikové faktory pro rozvoj časné novorozenecké sepse u novorozenců vykazující určitý typ teplotního příznaku. Studie probíhala v letech 2004–2007 na jednotce novorozenecké intenzivní péče v rakouském Grazu. Celkový součet novorozenců čítal 851. U 69 novorozenců s febrilií bylo osm novorozenců s laboratorně prokázanou časnou novorozeneckou sepsí, 37 novorozenců s klinickou časnou novorozeneckou sepsí a 24 novorozenců s negativní časnou novorozeneckou sepsí. U 69 novorozenců s hypotermií bylo sedm novorozenců s laboratorně prokázanou časnou novorozeneckou sepsí, 39 novorozenců s klinickou časnou novorozeneckou sepsí a 23 novorozenců s negativní časnou novorozeneckou sepsí. U 55 novorozenců s teplotní nestabilitou bylo pět novorozenců s laboratorně prokázanou časnou novorozeneckou sepsí, 30 novorozenců s klinickou časnou novorozeneckou sepsí a 20 novorozenců s negativní časnou novorozeneckou sepsí. Senzitivita byla 33 %, specificita 92 %, pozitivní prediktivní hodnota 23 %, negativní prediktivní hodnota 95 % a poměr šancí výskytu teplotního příznaku u laboratorně potvrzené časné novorozenecké sepse byl 6,0 (3,9–12,2). Výsledkem studie bylo zjištění, že každý sedmý hospitalizovaný novorozenec měl teplotní příznak (hypotermie, hypertermie nebo teplotní nestabilita). Dvě třetiny z těchto novorozenců měli potvrzenou diagnózu sepse. Autoři uvádějí jako další významný příznak sepse špatnou barvu kůže, z rizikových faktorů poukazují na horečku matky, chorioamnionitidu a na syndrom perzistující fetální cirkulace (13).
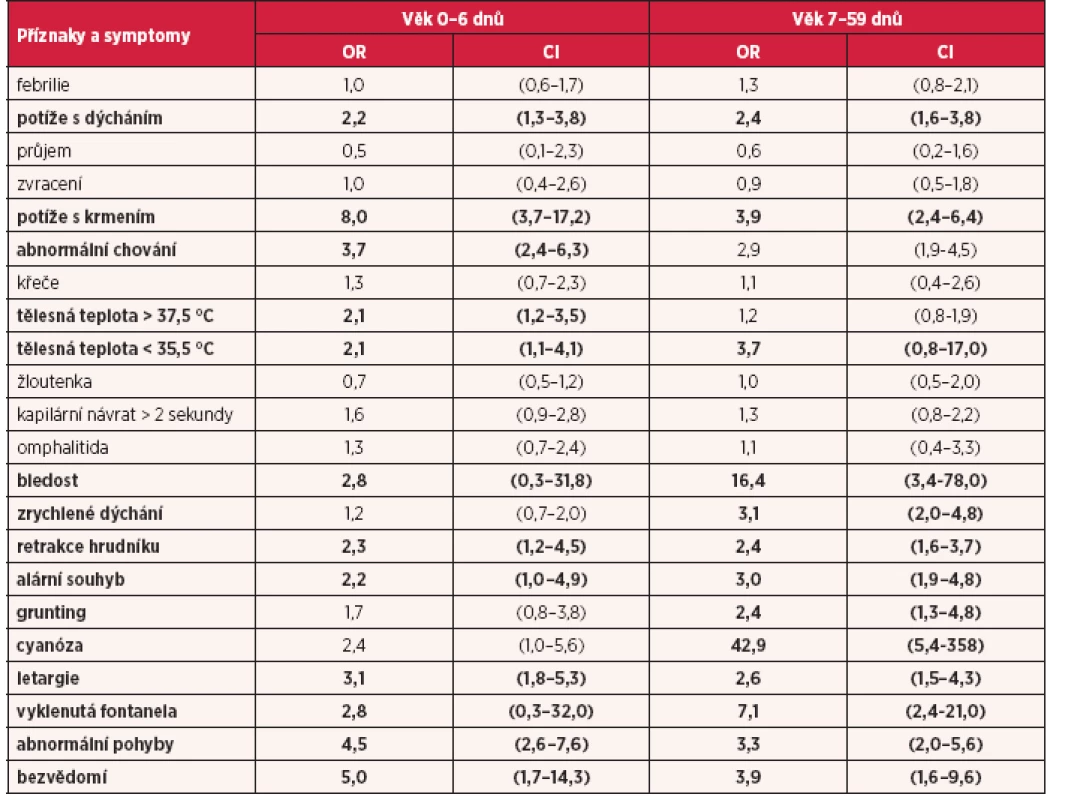
English et al. (8) v letech 1999–2001 prováděli v keňských okresních nemocnicích prospektivní kohortovou studii. Cílem bylo popsat a zhodnotit potenciál jednoduchých klinických ukazatelů pro identifikaci závažných nemocí u malých dětí ve věku pod 60 dnů. Z celkového počtu 2189 narozených dětí analyzovali autoři této studie 467 dětí ambulantně vyšetřených a 759 dětí hospitalizovaných. Soubory byly dále rozděleny do skupin: děti ve věku 0–6 dnů a děti ve věku 7–59 dnů. Z počtu 476 dětí ambulantně vyšetřených bylo 32 dětí ve věku 0–6 dnů. Ze zjištěných klinických problémů v této skupině dětí, převažovali zejména akutní respirační infekce (38 %), kožní infekce (14 %) a záněty spojivek (8 %). Ze skupiny 759 hospitalizovaných dětí bylo 297 dětí ve věku 0–6 dnů. Úmrtnost hospitalizovaných dětí činila 32 % u dětí ve věku 0–6 dnů a 7 % u dětí ve věku 7–60 dnů. Děti s určitými příznaky velmi závažného onemocnění byly definovány jako ty, co zemřely, nebo ty, co přežily s přítomností jednoho nebo více symptomů (hypoxemie, RTG nález hrudníku, pozitivní hemokultura a pozitivní nález v mozkomíšním moku). Poměr šancí výskytu mezi klinickým znakem a závažným onemocněním ve věkové skupině 0–6 dnů a 7–59 dnů je uveden v tabulce 3.
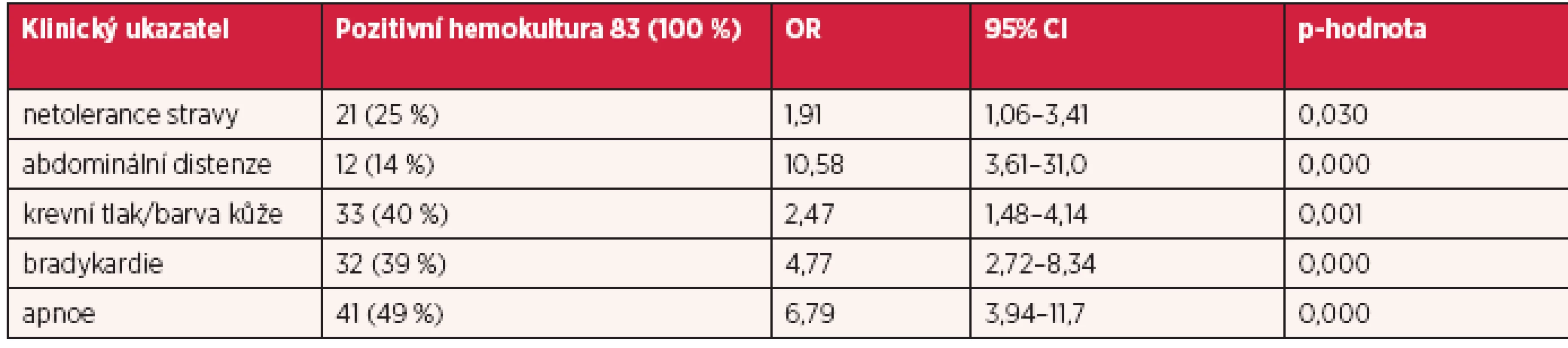
Švédští Autoři Ohlin et al. (23) provedli prospektivní kohortovou studii ve Fakultní nemocnici Örebro ve Švédsku, v letech 1997–2005 s cílem porovnat klinické příznaky a hodnoty CRP v závislosti na výsledcích kultivace krve při hodnocení suspektní sepse u novorozenců a zároveň prokázat prediktivní významnost jednotlivých klinických ukazatelů. První zkoumaný vzorek tvořilo 407 novorozenců v gestačním týdnu < 28 dnů. Z tohoto počtu bylo šest novorozenců vyřazeno pro nejasný gestační týden. Z celkového počtu 401 novorozenců bylo 83 novorozenců s pozitivní hemokulturou. Pět z devíti ukazatelů sepse (intolerance stravy, abdominální distenze, krevní tlak/barva kůže, bradykardie, apnoe) spolu s hodnotou CRP byly statisticky významné s pozitivní hemokulturou (tab. 4).
DISKUZE A ZÁVĚR
Novorozenecká sepse vytváří významnou zátěž pro novorozence vzhledem k jejímu dopadu na novorozeneckou úmrtnost a dlouhodobou nemocnost. I přes pokračující snahu včasné diagnostiky, léčby a prevence, zůstává novorozenecká sepse pro neonatology zásadním problémem. Klíčovou roli sehrávají neustávající změny v epidemiologii a nedostatek ideálních diagnostických markerů. Vysoká diagnostická přesnost a spolehlivost nástroje posuzujícího sepsi má pro lékaře zásadní význam při rozhodování v managementu antibiotické terapie. Vyšetření hemokultury je i přes svou časovou náročnost v současnosti nejpřesnější diagnostický test pro detekci konkrétních bakterií a objektivizaci sepse u novorozenců. Do popředí diagnostické pozornosti se ale také dostává například Inter α inhibitor protein (IAIP) (26). Nezbytnou součástí v diagnostice novorozenecké sepse je i pečlivé zhodnocení klinických příznaků. Je tedy nutné vyhodnotit, které klinické znaky jsou nejvíce prediktivní pro novorozeneckou sepsi. Prediktivní síla jednotlivých znaků se také liší v závislosti na gestačním týdnu. Včasná identifikace klinických znaků sepse v kombinaci s laboratorním vyšetřením může usnadnit lékařům rozhodování při antibiotické terapii a sestrám plánování patřičných intervencí v ošetřovatelské péči. Výsledky přezkoumání příznaků novorozenecké sepse ukazují v nalezených studiích shodu ve vysoké spolehlivosti některých znaků predikujících sepsi. K těmto znakům patří zejména netolerance stravy, abdominální distenze, hypotenze, změna barvy kůže, bradykardie a apnoe. Statisticky významné pro predikci sepse byly dále tyto klinické znaky: zrychlené dýchání, grunting, retrakce hrudníku, alární souhyb, tělesná teplota > 37,5 °C, tělesná teplota < 35,5 °C, bledost, cyanóza, letargie, vyklenutá fontanela, abnormální pohyby. Autoři analyzovaných studií doporučují při hodnocení sepse posuzovat všechny klinické indikátory v kombinaci s dostupnými laboratorními parametry.
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
Mgr. Pavlína Rabasová
U Zámečku 1978/23, 748 01 Hlučín
e-mail: peyrova@seznam.cz
Sources
1. Al-Mandeel H, Alhindi MY, Sauve R. Effects of intentional delivery on maternal and neonatal outcomes in pregnancies with preterm prelabour rupture of membranes between 28 and 34 weeks of gestation: a systematic review and meta-analysis. J Matern Fetal Neonatal Med 2013; 26(1): 83–89.
2. Arani MH, Movahedian A, Arani MG, et al. Predictive value of interleukin-6 (IL6) in term neonates with early sepsis during 2010-2011. Jundishapur J Microbiol 2013; 6(10): 1–4.
3. Bekhof J, Reitsma JB, Kok JH, van Straaten IH. Clinical signs to identify late-onset sepsis in preterm infants. Eur J Pediatr 2013; 172(4): 501–508.
4. Bernardo WM, Aires FT, Carneiro RM, et al. Effectiveness of probiotics in the prophylaxis of necrotizing enterocolitis in preterm neonates: a systematic review and meta-analysis. J Pediatr (Rio J) 2013; 89(1): 18–24.
5. Coghill JE, Simkiss DE. Which clinical signs predict severe illness in children less than 2 months of age in resource poor countries? J Trop Pediatr 2011; 57(1): 3–8.
6. Damodaram M, Story L, Kulinskaya E, et al. Early adverse perinatal complications in preterm growth-restricted fetuses. Aust N Z J Obstet Gynaecol 2011; 51(3): 204–209.
7. Downie L, Armiento R, Subhi R, et al. Community-acquired neonatal and infant sepsis in developing countries: efficacy of WHO’s currently recommended antibiotics-systematic review and meta-analysis. Arch Dis Child 2013; 98(2): 146–154.
8. English M, Ngama M, Mwalekwa L, Peshu N. Signs of illness in Kenyan infants aged less than 60 days. Bull World Health Organ 2004; 82(5): 323–329.
9. Fineout-Overholt E, Johnston L. Teaching EBP: A Challenge for Educators in the 21St Century. Worldviews on Evidence-based Nursing 2005; 2(1): 37–39.
10. Fleming PF, Forster D, Savage T, et al. Evaluating suspected sepsis in term neonates. J Neonatal Nursing 2012; 18(3): 98–104.
11. Franco AC, Torrico AC, Moreira FT, et al. Adjuvant use of intravenous immunoglobulin in the treatment of neonatal sepsis: a systematic review with a meta-analysis. J Pediatr (Rio J) 2012; 88(5): 377–383.
12. Gomella TL, Cunnigham MD, Eyal FG. Neonatology: management, procedures, on-call problems, diseases, and drugs. 6th ed. New York: McGraw-Hill Medical 2009.
13. Hofer N, Müller W, Resch B. Neonates presenting with temperature symptoms: role in the diagnosis of early onset sepsis. Pediatr Int.: Official Journal Of The Japan Pediatric Society 2012; 54(4): 486–490.
14. Chan GJ, Lee ACC, Baqui AH, et al. Risk of early-onset neonatal infection with maternal infection or colonization: a global systematic review and meta-analysis. PLoS Med 2013; 10(8): 1–20.
15. Jan AZ, Zahid SB, Ahmad S. Role of C-reactive protein in diagnosing neonatal sepsis. Khyber Med Univ J 2012; 4(4): 161–164.
16. Jan AZ, Gul Z, Liaqat F. Daignostic value of C-reactive protein and haematological markers in neonatal sepsis. Gomal J Med Sci 2013; 11(2): 212–215.
17. Janota J, Straňák Z. Neonatologie. 1. vydání. Praha: Mladá fronta 2013.
18. Kamath-Rayne BD, MacGuire ER, McClure EM, et al. Clinical algorithms for the identification of sick newborns in community-based settings. Acta Paediatr 2012; 101(4): 344–351.
19. Laishram RS, Khuraijam RD. Hematological and Biological Markers of Neonatal Sepsis. Iran J Pathology 2013; 8(3): 137–146.
20. Jia LQ, Hu QJ, Wan C, et al. Diagnostic accuracy of neutrophil CD64 expression in neonatal infection: a meta-analysis. J Int Med Res 2013; 41(4): 934–943.
21. Wahab Mohamed WA, Saeed MA. Mannose-binding lectin serum levels in neonatal sepsis and septic shock. J Matern Fetal Neonatal Med 2012; 25(4): 411–414.
22. Muntau CA. Pediatrie. 4. přepracované a aktualizované vyd. Praha: Grada Publishing 2009.
23. Ohlin A, Björkqvist M, Montgomery SM, Schollin J. Clinical signs and CRP values associated with blood culture results in neonates evaluated for suspected sepsis. Acta Paediatr 2010; 99(11): 1635–1640.
24. Opiyo N, English M. What clinical signs best identify severe illness in young infants aged 0-59 days in developing countries? A systematic review. Arch Dis Child 2011; 96(11): 1052–1059.
25. Hassanein SM, El-Farrash RA, Hafez HM, et al. Cord blood interleukin-6 and neonatal morbidities among preterm infants with PCR-positive Ureaplasma urealyticum. J Matern Fetal Neonatal Med 2012; 25(10): 2106–2110.
26. Shah BA, Padbury JF. Neonatal sepsis: an old problem with new insights. Virulence 2014; 5(1): 163–171.
27. Shah MN, Desai PB. Clinical and bacteriological profiles of blood culture positive sepsis in newborns. Int J of Pharm & Life Sci 2011; 2(9): 1041–1045.
28. Shahkar L, Keshtkar A, Mirfazeli A, et al. The Role of IL-6 for Predicting Neonatal Sepsis: A Systematic Review and Meta-Analysis. Iran J Pediatr 2011; 21(4): 411–417.
29. Sikorová L, Bužgová R. Důkazy podporující spolehlivost ukazatelů deficitu tělesných tekutin u dětí. Ošetřovatelství a porodní asistence. Ostrava: Ostravská univerzita, Lékařská fakulta 2010; 1(1): 10–16.
30. Simon L, Gauvin F, Amre DK, et al. Serum Procalcitonin and C-Reactive Protein Levels as Markers of Bacterial Infection: A Systematic Review and Meta-Analysis. Clin Infect Dis 2004; 39(2): 206–217.
31. Šeblová J, Knor J. Urgentní medicína v klinické praxi lékaře. 1. vydání – s barevnou obrazovou přílohou. Praha: Grada Publishing 2013.
32. The Young Infants Clinical Signs Study Group. Clinical signs that predict severe illness in children under age 2 months: a multicentre study. Lancet 2008; 371(9607): 135–142.
33. Velemínský M, Švihovec P. Infekce plodu a novorozence. 1. vydání. Praha: Triton 2005.
34. Vouloumanou EK, Plessa E, Karageorgopoulos DE, et al. Serum procalcitonin as a diagnostic marker for neonatal sepsis: a systematic review and meta-analysis. Intensive Care Med 2011; 37(5): 747–762.
35. Yu Z, Liu J, Sun Q, et al. The accuracy of the procalcitonin test for the diagnosis of neonatal sepsis: A meta-analysis. Scand J Infect Dis 2010; 42(10): 723–733.
36. Zaidi AK, Ganatra HA, Syed S, et al. Effect of case management on neonatal mortality due to sepsis and pneumonia. BMC Public Health 2011; 11(3), S13 : 1–16.
Labels
General practitioner for children and adolescents General practitioner for adultsArticle was published in
General Practitioner

2015 Issue 3
- Advances in the Treatment of Myasthenia Gravis on the Horizon
- Hope Awakens with Early Diagnosis of Parkinson's Disease Based on Skin Odor
- Memantine in Dementia Therapy – Current Findings and Possible Future Applications
- Memantine Eases Daily Life for Patients and Caregivers
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
-
All articles in this issue
- Profesionální onemocnění hlášená v České republice v roce 2014
- Výzkum zdravotnických služeb jako vědní disciplína v České republice a na Slovensku
- Srovnání rizika z kouření cigaret a vodní dýmky
- Spolehlivost klinických ukazatelů novorozenecké sepse
- Disekce aorty v běžné klinické praxi
- Sexuální dysfunkce po sfinkter-záchovných resekcích konečníku
- Mikrobióm, respiračné alergie a perspektíva liečby
- General Practitioner
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Srovnání rizika z kouření cigaret a vodní dýmky
- Disekce aorty v běžné klinické praxi
- Spolehlivost klinických ukazatelů novorozenecké sepse
- Mikrobióm, respiračné alergie a perspektíva liečby
