Paliativní péče a chronické srdeční selhání
Palliative care and chronic heart failure
Heart failure is a very common clinical syndrome in cardiology which reduces life expectancy and has a significant impact on the quality of life. The treatment of heart failure improves survival thus the number of patients who reach the terminal state increases with this diagnosis. Major symptoms and psychosocial difficulties begin to appear during therapy which aims to prolong life or cure the life limiting illnesses. The World Health Organization (WHO) changed its definition in 2002 and concluded that palliative care should be provided "in the early stages of disease, together with another treatment that prolongs life." Palliative care involves multiple disciplines in order to solve problems caused by the symptoms of the disease and other related aspects of the patient and family who are considered as a one subject, because a feeling of well-being has an impact on others.
Key words:
heart failure – non-pharmacological treatment – palliative care
Authors:
Jiří Vítovec 1; Ladislav Kabelka 2,3; Lenka Špinarová 1; Jindřich Špinar 4
Authors‘ workplace:
I. interní kardio-angiologická klinika LF MU a FN u sv. Anny Brno, přednostka prof. MUDr. Lenka Špinarová, CSc., FESC
1; Dům léčby bolesti s hospicem sv. Josefa, Rajhrad u Brna, vedoucí lékař MUDr. Ladislav Kabelka, Ph. D.
2; Česká společnost paliativní medicíny České lékařské společnosti J. E. Purkyně Praha, předseda MUDr. Ladislav Kabelka, Ph. D.
3; Interní kardiologická klinika LF MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jindřich Špinar, CSc., FESC
4
Published in:
Vnitř Lék 2014; 60(Suppl 2): 86-90
Category:
70th Birthday - prof. MUDr. Jiří Vorlíček, CSc.
Overview
Srdeční selhání je stále rozšířenější klinický syndrom v kardiologii, který omezuje délku života a má závažný dopad na délku a kvalitu života. Protože léčba srdečního selhání zlepšuje dobu přežití, zvyšuje se počet nemocných, kteří dospějí k terminálnímu stavu s touto diagnózou. Významné symptomy a psychosociální obtíže se začínají objevovat v průběhu léčby, která má za úkol prodloužit život nebo léčit dané život omezující onemocnění. Světová zdravotnická organizace (WHO) změnila svou definici v roce 2002 a konstatovala, že paliativní péče by měla být poskytována „v raném stadiu choroby, ve spojení s jinou léčbou, která prodlužuje život“. Paliativní péče zahrnuje více oborů, aby bylo možné řešit obtíže způsobené symptomy onemocnění, a s tím spojené další aspekty týkající se pacienta i rodiny, kteří jsou chápáni jako jeden celek, protože pocit pohody jednoho má dopad i na ostatní.
Klíčová slova:
nefarmakologická léčba – paliativní péče – srdeční selhání
Komplexní péče u srdečního selhání
Při komplexní péči by měla být zahrnuta paliativní nebo podpůrná péče, která má řešit symptomy, psychosociální nebo existenciální úzkost. Strategie jak zvládat a jak se vyrovnat se srdečním selháním (HF) má být poskytnuta souběžně se zásahy založenými na důkazech o modifikacích choroby. V časné fázi léčby se podpůrné úsilí zaměřuje na vzdělávání pacienta a jeho rodiny o problematice srdečního selhání. K základní farmakologické léčbě inhibicí systému renin-angiotenzin-aldosteron (RAS) patří inhibitory ACE či sartany, ev. antagonisté aldosteronu. Spolu s betablokátory je tato léčba založena na medicíně založené na důkazech (evidence based medicine – EBM). V případě retence tekutin jsou indikována diuretika. Tato léčba vede ke stabilnímu zlepšení srdeční funkce a prodloužení života. Při progresi srdeční dysfunkce jsou dále k dispozici digoxin, nitrožilní diuretika, inotropika či vazodilatancia. Při neúčinnosti farmakologické léčby je u indikovaných nemocných k dispozici resynchronizační léčba (CRT) a prevence náhlé smrti implantací defibrilátoru-kardiovertru (ICD), srdeční transplantace nebo destinační léčba mechanickými srdečními podporami (LVAD), které zlepšují po určitou dobu srdeční funkci a pomáhají nemocným snášet zátěž chronického onemocnění. V konečné fázi života, nebo když převládne výrazná fyzická nedostatečnost nebo souběžné choroby, se hlavním cílem péče stane péče paliativní. Komunikace a rozhodování, které probíhají mezi pacientem a lékařem o léčbě, se rovněž musí stát součástí komplexní péče. Informace a diskuse by měly probíhat po celou dobu choroby a zvažovat, čemu dává pacient přednost, co oceňuje, a to zejména v klíčových fázích průběhu choroby [1,2,9,24].
Hodnocení symptomů
Úroveň dle funkční klasifikace NYHA byla použita jako ukazatel pro hodnocení symptomů u srdečního selhání, představuje obecnou informaci klinického lékaře, která odráží tělesné funkce a závažnost symptomů [3,23]. K dalším nástrojům pro posouzení symptomů, které se používají u nemocných se srdečním selháním, patří Memorial Symptom Assessment Scale (MSAS), upravená pro srdeční selhání MSAS-HF a Edmonton Symptom Assessment Scale (ESA). MSAS-HF je nástroj obsahující 32 položek, které hodnotí četnost symptomů, které se objevily během předchozích 2 týdnů, a rovněž jejich závažnost a obtíže, které vyvolaly. Škála ESAS, která hodnotí závažnost 9 symptomů pomocí vizuální analogové stupnice (0 – žádný až po 10 – nejhorší možný), byla použita až u pacientů s pokročilým selháním. Klinický rozhovor by měl identifikovat faktory, které vyvolávají, zhoršují nebo zlepšují jednotlivé symptomy [5].
Tři výzkumné nástroje pro měření kvality života při HF, dotazníky Minnesota Living With Heart Failure (MLWHF), Chronic Heart Failure questionnaire (CHQ) a Kansas City Cardiomyopathy Questionnaire (KCCQ), citlivě zaznamenávají změny klinického stavu. Všechny 3 dotazníky hodnotí, jak srdeční selhání ovlivní činnost nemocných. MLWHF a CHQ se dotazují, jaké má srdeční selhání dopady na symptomy; tyto dotazníky jsou tedy omezeny na interpretaci nemocného ve smyslu toho, jak konkrétní symptom nebo problém souvisí s poruchou srdeční funkce. KCCQ se dotazuje na únavu, dušnost a četnost otoků a jak moc tyto symptomy obtěžovaly nemocného během 2 týdnů [6–8].
Paliativní péče u symptomů srdečního selhání
Patofyziologický základ pro únavu, dušnost a toleranci námahy, které souvisejí s poruchou funkce LK, hovoří ve prospěch použití postupů, které blokují nebo modifikují neurohormonální a cytokinové abnormality srdečního selhání. Kromě léčby zaměřené na neurohormonální změny byly dokumentovány i jiné intervence, které vykazovaly konkrétní přínos pro pacienta. Mnoho intervencí běžně používaných v oblasti paliativní péče sice nebylo testováno konkrétně, ale zasluhují si pozornost klinických lékařů, kteří o pacienty se srdečním selháním pečují [10,11].
Intervence týkající se neurohormonálních změn a symptomů
Inhibitory angiotenzin konvertujícího enzymu či blokátory receptorů AT1 (sartany) zlepšují u pacienta se sníženou funkcí LK jak symptomy únavy a dušnosti, tak snižují úmrtnost. Betablokátory jako třída mají zpočátku zhoršující vliv na symptomy srdečního selhání a celkovou kvalitu života, což se pravděpodobně vztahuje k jejich počáteční blokádě betareceptorů, ale stav se upravuje při postupné titraci dávky s konečným zlepšením kvality života i jeho délkou. Studie s blokátory mineralokortikoidních receptorů (spironolakton, eplerenon) prokázaly statisticky významné zlepšení ve funkční třídě NYHA a také snížení úmrtnosti [23].
Další léčebné postupy pro zmírnění symptomů
Diuretika, a to především kličková, zlepšují výkon při námaze a dušnosti u nemocných s retencí tekutin. V časném stadiu léčby a při dekompenzaci vede zvýšená diuréza u pacientů s poruchou funkce LK ke snížení dušnosti a k celkově lepšímu stavu. Diuretika podávaná s cílem dosáhnout a udržet euvolemii jsou považována za důležitá pro zvládání symptomů v průběhu jak u systolické, tak diastolické poruchy srdeční funkce. Pacienti, jejich rodiny a ošetřující personál by měli rutinně používat hmotnost jako ukazatel převodnění a úpravy dávky diuretik pro udržení optimální hmotnosti. Dietní intervence, které především omezují příjem tekutin a sodíku, snižují únavu a otoky. Poučení pacientů, které se věnuje příjmu sodíku, zátěžové námaze a medikaci, se musí v průběhu péče o pacienty opakovat a upevňovat, a to zejména v době zhoršení stavu [12,13,23].
Digoxin i přes velkou kritiku stále patří do léčby pokročilého srdečního selhání v případech, v nichž jsou blokátory neurohumorálního systému a diuretika méně účinná. Je to lék, který musíme používat opatrně a respektovat lékové interakce a dodržovat plazmatickou koncentraci v mezích 0,5–0,9 ng/l. Zde zcela jednoznačně platí, že statisticky snížená mortalita není o nic významnější cíl než zlepšení kvality života [23].
Perorální opioidy zmenšují dušnost v akutních i chronických případech u pacientů v NYHA funkční třídě III a IV bez významných nepříznivých důsledků. Opioidy zlepšují ventilační odezvu na zátěž. Několik mechanizmů může být důležitých při působení opioidů na dušnost: způsobují částečně vazodilataci, působí na opiátové receptory v mozku a v plicích, což vyvolá změnu ve vnímání dušnosti a mají anxiolytický účinek [14,15].
Obecné zásady pro předepisování opioidů jsou:
- začít léčbu opioidy s krátkodobým účinkem a dávkovat do výše úlevy od bolesti, jak ji požaduje pacient
- léčit občasné bolesti podáváním léků přerušovaně a chronické nebo trvalé bolesti podáváním celodenních nebo dlouhodobě působících opioidů
- doplnit všechny opioidní recepty také o předpis laxativ
Morfin, kodein (a možná i hydromorfon) mají aktivní ledvinami vylučované metabolity, které způsobují delirium a myoklonus, a jsou proto vhodné pouze pro občasné použití. Fentanyl a metadon nemají aktivní metabolity, ale každý z nich má specifické vlastnosti. Fentanyl je schválen pro použití pouze u pacientů, kteří opioidy snášejí buď podáním perorálně – bukálně nebo pomocí transdermálních dávkovacích systémů. Metadon se hromadí v tkáních a dávka a interval musí být dávkovány pro 5–7dnů, až se dosáhne ustáleného stavu [16,17].
U pacientů se sníženou systolickou funkcí může nitrožilní inotropní léčba zlepšit kvalitu života, a to navzdory zvýšenému riziku náhlého úmrtí. Je ovšem nutné s nemocným a jeho rodinou rozebrat možná rizika této léčby [18,20].
Srdeční resynchronizační terapie (CRT), vnitřní defibrilátory-kardioverty (ICD) a indikování nemocných k levostranné srdeční podpoře jednoznačně prodlužují život, ale vliv na kvalitu životy je individuální. Lékaři nemají zkušenosti s diskusí o rozhodnutí, jako je deaktivace ICD na konci života, ale pokud pacienti prodělají 5 nebo více šoků a mají špatnou kvalitu života, mohou zvažovat možnost deaktivace. Pacienti s pokročilým srdečním selháním, kteří dávají přednost tomu, aby mohli zemřít přirozeně, když přijde jejich čas, by měli mít možnost nechat ICD elektivně deaktivovat. Jakékoliv centrum, které implantuje defibrilátory, by mělo mít jasně definovaný proces jejich deaktivace [19,21]. Další problém představují levostranné mechanické podpory (LVAD – left ventricular assist device), které kromě „přemostění“ k transplantaci či zvládnutí akutního srdeční selhání se používají jako konečná (destinační) léčba pokročilého srdečního selhání, zvláště u pacientů, u nichž nelze provést srdeční transplantaci. Jejich deaktivace bude opět velkým etickým problémem [21].
Komunikace s pacienty o umírání a přístupu k péči
Přestože hlavním cílem léčby je u mnoha pacientů zlepšení funkce a oddálení úmrtí, je třeba si u pacientů se srdečním selháním uvědomit život omezující charakter této choroby a zvýšené riziko náhlé smrti (SCD). To, že pacientům a jejich rodinám poskytneme varování, že k úmrtí může dojít i při chronickém onemocnění náhle, pomáhá odstranit moment překvapení v pozdější komunikaci, pokud se pacientův stav zhorší nebo se blíží konec jeho života [23].
Znalost život omezující povahy srdečního selhání může také pomoci pacientům a jejich rodinám „bojovat“ s onemocněním pomocí stravy, cvičením a léky, a kromě toho jim také pomáhá „mít plán pro nejhorší chvíle“, pokud pacient zemře dříve, než se očekávalo. O tématu umírání hovoříme pouze tehdy, když o to pacient požádá a je to nutné pro rozhodování o intervencích nebo při zhoršení stavu. Lékaři a sestry by měli být připraveni diskutovat o otázkách umírání a o prognóze, kdykoli se toto téma objeví. Odpovědi týkající se prognózy by měly být upřímné a je třeba přiznat i nejistotu. Hovory s pacienty o délce života by měly poskytnout časový odhad a měly by připustit i možnost chyby na obou stranách.
Základní přístupy k tomu, jak sdělovat špatné zprávy, k rozhodování všech zúčastněných a komunikaci o konci života, si musí osvojit všichni kliničtí lékaři, kteří pečují o pacienty se srdečním selháním. Vzdělávání v těchto specializovaných komunikačních dovednostech, které je součástí onkologických kurzů a dalšího vzdělávání, by mělo sloužit jako vzor pro kardiology [22,23].
Léčebné postupy v terminální fázi života
Pokročilé srdeční selhání by mělo vést k úvaze o přehodnocení léčby a o intervencích, které by mohly zlepšit stav pacienta. Při posunu v zaměření péče v terminální fázi života by měli kliničtí lékaři přehodnotit všechny postupy vzhledem k plánu péče a přerušit terapii, která je zatěžující nebo neposkytuje úlevu od symptomů. Poněvadž léčba, která snižuje neurohormonální a sympatickou aktivaci, vede ke zlepšení symptomů, měla by být i nadále podávána do tolerance poklesu krevního tlaku a renálních funkcí. Studie věnované programům paliativní péče se nezabývaly ani stavem pacientů se srdečním selháním ani užíváním léků na základě EBM, ale tyto programy zlepšily dušnost, pocity úzkosti a duševní pohodu, uspokojení pečující osoby a zvýšily počet úmrtí v domácím prostředí. Další výzkum je zapotřebí i v oblasti podpory duševních a existenciálních otázek souvisejících se srdečním selháním. Kliničtí lékaři by měli získat informace o těchto problémech, vzít je na vědomí a najít prostředky na to, jak podpořit pacienta a jeho rodinu. V průběhu péče by měli udržovat kontakt, pacienti i jejich rodiny ocení i krátká písemná nebo telefonická sdělení. Po smrti je důležité, aby kliničtí lékaři vyjádřili rodině upřímnou soustrast písemně či telefonicky, a tím také pro sebe tento vztah důstojně uzavřeli [1,23,25].
Závěr
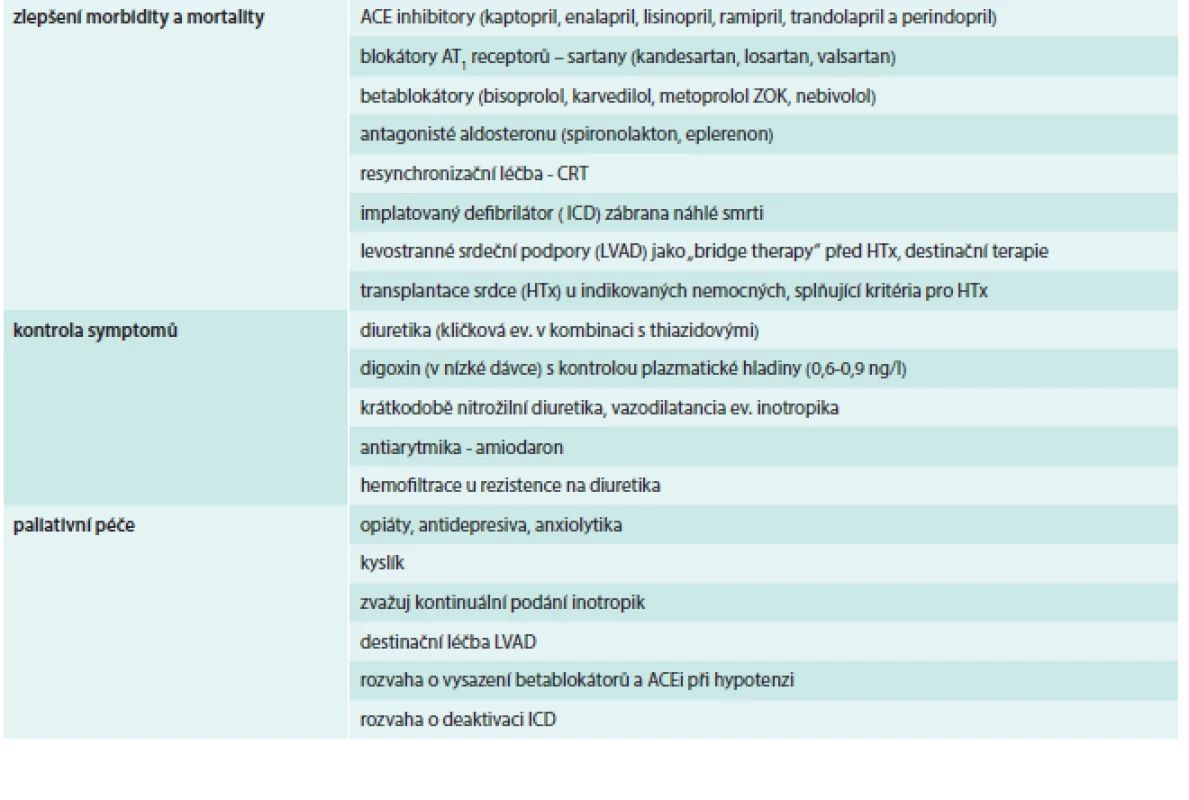
Komplexní péče o nemocné s pokročilým srdečním selháním by měla integrovat paliativní péči v celém průběhu choroby. Etiologie mnoha symptomů se týká neurohormonální, sympatoadrenální a cytokinové aktivace a výsledného dopadu na kosterní a dýchací svaly. Intervence týkající se paliativních symptomů zahrnuje léčbu založenou na důkazech pro inhibici či blokádu neurohumorální a sympatoadrenální aktivace spojené se srdečním selháním. Údaje o symptomatické léčbě, která výrazně zlepšuje symptomy, ale nejsou časté. Důkazy podporují některé intervence, včetně konkrétních fyzických aktivit a podávání opiátů při dušnosti, jsou však zapotřebí další údaje ke zvýšení informovanosti, mimo jiné o léčbě deprese, úzkosti, bolesti a duševním strádání pacientů a jejich rodin. Postup při terminálním srdečním selhání je uveden v tab. a schématu.

Tento článek věnujeme významnému životnímu jubileu prof. MUDr. Jiřího Vorlíčka CSc., našeho přítele a kamaráda, prezidenta České onkologické společnosti, emeritního ředitele Masarykova onkologického ústavu, emeritního děkana naší alma mater LF MU a zakladateli paliativní medicíny v České republice. Přejeme hodně zdraví, elánu do dalších koníčků, úspěšné handicapy v golfu a spokojenosti v osobním i pracovním životě.
Srdečně selhávající Brňáci Jindra a Lenka Špinarovi a Jiří Vítovec a paliativní žák Ladislav Kabelka.
prof. MUDr. Jiří Vítovec, CSc.
jiri.vitovec@fnusa.cz
I. interní kardio-angiologická klinika LF MU a FN u svaté Anny Brno
www.fnusa.cz
Doručeno do redakce 5. 10. 2014
Přijato po recenzi 8. 10. 2014
Sources
1. Vorlíček J, Adam Z, Pospíšilová Y et al. Paliativní medicina. Grada: Praha 2004. ISBN 80–247–0279–7.
2. Goodlin SJ, Hauptman PJ, Arnold R. Consensus statement: palliative and supportive care in advanced heart failure. J CardiacFailure 2004; 10(3): 200–209.
3. Clark AL. Origin of symptoms in chronic heart failure. Heart 2006; 92(1): 12–16.
4. Goode KM, Nabb S, Cleland JG et al. A comparison of patient and physician-rated New York Heart Association class in a community-based heart failure clinic. J Card Fail 2008; 14(5): 379–387.
5. Chang VT, Hwang SS, Feuerman M. Validation of the Edmonton Symptom Assessment Scale. Cancer 2000; 88(9): 2164–2171.
6. Opasich C, Gualco A, De Feo S. Physical and emotional symptom burden of patients with end-stage heart failure: what to measure, how and why. J Cardiovasc Med (Hagerstown) 2008; 9(11): 1104–1108.
7. Rector TS, Cohn JN. Assessment of patient outcome with the Minnesota Living with Heart Failure questionnaire: reliability and validity during a randomized, double-blind, placebo-controlled trial of pimobendan. Pimobendan Multicenter Research Group. Am Heart J 1992; 124(4): 1017–1025.
8. Green CP, Porter CB, Bresnahan DR et al. Development and evaluation of the Kansas City Cardiomyopathy Questionnaire: a new health status measure for heart failure. J Am Coll Cardiol 2000; 35(5): 1245–1255.
9. Evangelista LS, Dracup K, Doering L et al. Emotional well-being of heart failure patients and their caregivers. J Card Fail 2002; 8(5): 300–305.
10. Dracup K, Westlake C, Erickson VS et al. Perceived control reduces emotional stress in patients with heart failure. J Heart LungTransplant 2003; 22(1): 90–93.
11. Goodlin SJ, Quill TE, Arnold RM. Communication and decision-making about prognosis in heart failure care. J Card Fail 2008; 14(2): 106.
12. Lee DS, Austin PC, Rouleau JL et al. Predicting mortality among patients hospitalized for heart failure: derivation and validation of a clinical model. JAMA 2003; 290(19): 2581–2587.
13. Levy WC, Mozaffarian D, Linker DT. The Seattle Heart Failure Model: prediction of survival in heart failure. Circulation 2006; 113(11): 1424–1433.
14. Teuteberg JJ, Lewis EF, Nohria A. Characteristics of patients who die with heart failure and a low ejection fraction in the new millennium. J Card Fail 2006; 12(1): 47–55.
15. Derfler MC, Jacob M, Wolf RE. Mode of death from congestive heart failure: implications for clinical management. Am J Geriatr Cardiol 2004; 13(6): 299.
16. Mac Iver J, Rao V, Delgado DH. Choices: a study of preferences for end-of-life treatments in patients with advanced heart failure. J Heart Lung Transplant 2008; 27(9): 1002–1007.
17. Lewis EF, Johnson PA, Johnson W et al. Preferences for quality of life or survival expressed by patients with heart failure. J Heart Lung Transplant 2001; 20(9): 1016–1024.
18. Stevenson LW, Hellkamp AS, Leier CV. Changing preferences for survival after hospitalization with advanced heart failure. J Am Coll Cardiol 2008; 52(21): 1702–1708.
19. Hauptman PJ, Swindle J, Hussain Z et al. Physician attitudes toward end-stage heart failure: a national survey. Am J Med 2008; 121(2): 127–135.
20. Hauptman PJ, Havranek EP. Integrating palliative care into heart failure care. Arch Intern Med 2005; 165(4): 374–378.
21. Peura JL, Colvin-Adams M, Francis GS et al. Recommendations for the Use of Mechanical Circulatory Support: Device Strategies and Patient Selection: A Scientific Statement From the American Heart Association. Circulation 2012; 126(22): 2648–2667.
22. Goddlin SJ. Palliative Care in Congestive Heart Failure. J Am Coll Cardiol 2009; 54(5): 386–396.
23. Friedrich EB, Böhm M. Management of End Stage Heart Failure. Heart 2007; 93(5); 626–631.
24. Špinar J, Vítovec J, Hradec J et al. Czech Society of Cardiology guidelines for the diagnosis and treatment of chronic heart failure 2011. Cor Vasa 2012; 54(2): e113-e134.
25. Sláma O, Kabelka L, Vorlíček J et al. Paliativní medicina pro praxi. 2nd ed. Galen: Praha 2011. ISBN 978-80-7262-871-1 (PDF); 978-80-7262-872-8 (PDF pro čtečky).
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2014 Issue Suppl 2
-
All articles in this issue
- Testikulární zhoubné nádory – jsme snad u konce cesty?
- Dispenzarizace nemocných po léčbě karcinomu prsu, kolorekta a prostaty
- Diferenciální diagnostika eozinofilie
- Klinické hodnocení nových léčiv u vzácných diagnóz v onkologii – současná situace v Evropě a u nás
- Paliativní péče a chronické srdeční selhání
- Vývoj a současná funkčnost informační základny české onkologické péče
- O bolesti trochu jinak
- Nové antibiotiká: potrebujeme nové molekuly, alebo nové stratégie?
- Geriatrický nemocný v onkologii
- Nové náhledy na roli lidského papilomaviru v léčbě nádorů hlavy a krku
- Ph-negativní myeloproliferativní onemocnění s trombocytemií ve světle účinku léčby přípravkem Thromboreductin® v datech registru ke konci roku 2013
- Diabetes mellitus a zhoubné nádory
- Paliativní medicína a dobrá smrt
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Diferenciální diagnostika eozinofilie
- Paliativní medicína a dobrá smrt
- Dispenzarizace nemocných po léčbě karcinomu prsu, kolorekta a prostaty
- Ph-negativní myeloproliferativní onemocnění s trombocytemií ve světle účinku léčby přípravkem Thromboreductin® v datech registru ke konci roku 2013
