Covid-19 a post‑ covid – Jekyll a Hyde moderní medicíny
COVID-19 and post-COVID – Jekyll and Hyde of modern medicine
COVID-19 pandemic has massive impact on the whole world, lead to the death of milions of people and required excessive restrictions with large economical, psychological and other impacts. Post-COVID syndrome is defined according to the Czech pneumological and phtizeological society as a complex of symptoms persisting for more than 12 weeks from the acute stage of COVID-19 and which is not possible to explain by other causes. Exact pathopysiological mechanisms and its frequency are still not known, and the data from the literature are not consisent. We present case reports of 2 patients with very different disease and convalescence course. COVID-19 and post-COVID syndrome represent large space for the further research. The prediction of the persisting limitations and other consequencies of the diseases is still not possible. Even though there is usualy higher incidence of post-COVID symptoms in patients surviving severe COVID-19 course, the presented case reports show paradoxically exactly the oposite situation.
Keywords:
COVID-19 – case reports – post‑COVID
Authors:
Eliška Sovová 1; Samuel Genzor 2; Milan Sova 2,3; Markéta Sovová 1; Katarína Moravcová 2; Martin Šimek 4; Lenka Obare Pyzsková 5
Authors‘ workplace:
Klinika tělovýchovného lékařství a kardiovaskulární rehabilitace LF UP a FN Olomouc
1; Klinika plicních nemocí a tuberkulózy LF UP a FN Olomouc
2; Klinika nemocí plicních a tuberkulózy LF MU a FN Brno
3; Kardiochirurgická klinika, LF UP a FN Olomouc
4; Klinika anesteziologie, resuscitace a intenzivní medicíny, LF UP a FN Olomouc
5
Published in:
Vnitř Lék 2022; 68(4): 208-211
Category:
Main Topic
Overview
Pandemie nemoci covid-19 zasáhla celý svět a vedla k úmrtí milionů osob a k zavádění hygienických opatření včetně lockdownů s velkými ekonomickými, psychologickými i dalšími následky. Post ‑ covid syndrom je podle České pneumologické a ftizeologické společnosti definován jako soubor příznaků přetrvávajících déle než 12 týdnů po stanovení COVID-19, které nelze vysvětlit jiným způsobem. Patofyziologické mechanismy zatím nejsou přesně popsány, stejně tak jako četnost jeho výskytu, kdy se data v jednotlivých studiích často značně liší. V článku popisujeme dvě kazuistiky pacientů s různým průběhem jak nemoci, tak i doby po nemoci. Covid-19 i post ‑ covid syndrom představují velký prostor pro další výzkum. Predikce možných přetrvávajících limitací a následků onemocnění není při dnešním stavu znalostí prakticky možná. Vyšší incidence post ‑ covidových potíží je u pacientů po těžším průběhu onemocnění. Prezentované kazuistiky však ukazují paradoxně přesně opačnou situaci.
Klíčová slova:
COVID-19 – Kazuistiky – post‑ covid syndrom
Úvod
Pandemie nemoci covid-19 zasáhla celý svět a vedla k úmrtí milionů osob a k zavádění hygienických opatření včetně lockdownů s velkými ekonomickými, psychologickými i dalšími následky. Postupně s vývojem pandemie se začaly vyskytovat i případy vyléčených nemocných, u kterých přetrvávaly příznaky i po odeznění akutní nemoci. Pojmenování tohoto syndromu je dosud nejednotné, používá se název long (dlouhý) nebo post-covid-19 syndrom. Tento syndrom se vyskytuje u osob (u dětí, dospívajících i dospělých), které prodělaly toto onemocnění jak se závažným, tak i s lehkým průběhem. Dle České pneumologické a ftizeologické společnosti je definován jako soubor příznaků přetrvávajících déle než 12 týdnů a déle po stanovení covidu-19 a které nelze vysvětlit jiným způsobem (1). Typické potíže jsou dlouhotrvající únava, dušnost, zhoršení mentálních funkcí, bolesti na hrudi, kloubů, palpitace, bolesti svalů, poruchy chuti a čichu, bolesti hlavy, hematologické a gastrointestinální potíže (2). Patofyziologické mechanismy zatím nejsou přesně popsány, nicméně se zvažuje úloha přímého postižení tkání (např. plíce, srdce, mozek) a patologický zánět (perzistence viru, imunitní dysregulace, autoimunita). Jako rizikové faktory jsou popisovány ženské pohlaví, časná dušnost, předchozí psychiatrická onemocnění a přítomnost specifických biomarkerů (D dimery, CRP, lymfopenie) (3). Časové ohraničení je většinou udáváno jako příznaky trvající více než 4 nebo 12 týdnů po prodělání infekce (4). Někeré studie uvádí dokonce až 24 týdnů (5).
Četnost výskytu tohoto syndromu nebyla zatím stanovena, podle studií se vyskytuje u 4,7–80 % pacientů po nemoci covid-19 (5). Některé metaanalýzy uvádí například výskyt únavy po nemoci až u 32 % pacientů, poruchy mentálních funkcí u 22 % pacientů (6), další například 63,2; 71,9 a 45,9% výskyt více než jednoho post‑covidového symptomu v době 30, 60, nebo více než 90 dní po hospitalizaci. Nejčastěji jsou popisovány symptomy, jako jsou únava a dušnost, dále přetrvávající kašel (20–25 %), poruchy čichu (10–20 %), poruchy chuti (15–20 %) nebo bolesti kloubů (15–20 %) (7).
U některých pacientů po nemoci covid-19 přetrvávají změny na CT plic, které zahrnují zejména opacity mléčného skla a vznik plicní fibrózy. Prediktory tohoto postižení jsou zejména mechanická ventilace, pobyt na jednotce intenzivní péče, vysoké zánětlivé markery, dlouhá hospitalizace a přítomnost ARDS (8, 9).
Mezi kardiologické příznaky long‑covidu patří bolesti na hrudi, dušnost, únava, příznaky poruchy autonomního systému, jako je posturální ortostatická tachykardie. Existuje velká diskrepance mezi tíží příznaků a objektivním zhodnocením kardiálních funkcí (10).
V četnosti výskytu a v jeho tíži existuje mnoho neznámých, a tak v našem článku prezentujeme dva pacienty s post‑covidovým syndromem s velmi odlišným průběhem.
Kazuistika 1
Muž, věk 40 let, dosud bez zásadních onemocnění limitujících kvalitu života. Pacient byl nekuřák, obézní konstituce (BMI 37,45 při hmotnosti 116 kg a výšce 176 cm), bez chronické medikace, sledován na kožní klinice pro vitiligo a steatózu jater. Povoláním se jednalo o pracovníka nemocniční ostrahy, sledován tedy také na Klinice pracovního lékařství FNOL (preventivní lékařské prohlídky). Dosud neměl jakékoliv respirační potíže, v rámci preventivních prohlídek opakovaně normální ventilační hodnoty při funkčních vyšetření plic. Tento pacient prodělal v květnu 2020 lehký průběh onemocnění covid-19, v tuto dobu bez předchozího očkování proti tomuto onemocnění. Klinicky dominovaly horečky 39 °C, kašel a pocit dušnosti, pneumonie však byla vstupně vyloučena. Po akutní fázi onemocnění ale přetrvávaly potíže, a to zejména ponámahová dušnost a kašel. Dále uváděl progresi vitiliga a subjektivní zhoršení paměti. Na mimoplicní potíže byl vyšetřen jednotlivými specialisty (dermatolog, neurolog, psychiatr), bez nálezu patologie a bez indikace specifické léčby. Pacient se dostavil pro tyto potíže v červnu 2020 na ambulanci Kliniky plicních nemocí a tuberkulózy Fakultní nemocnice Olomouc. Zde byl doplněn skiagram hrudníku, spirometrie s bodypletysmografií a vyšetřením plicní difuze. Všechny naměřené parametry byly v mezích normy. Vyloučena aktivní infekce, vzhledem k normálnímu NT‑pro‑BNP a D‑dimerům kardiální příčina potíží či embolizace do plicnice nepravděpodobná. Doplněna i echokardiografie, která byla rovněž s normálním nálezem. Dále byla dne 30. 6. 2020 doplněna počítačová tomografie s vysokým rozlišením (HRCT – high resolution computed tomography) plic, nález byl rovněž v mezích normy. V normě byl rovněž mineralogram, renální a jaterní enzymy, C‑reaktivní protein, krevní obraz. Alergologické vyšetření neprokázalo žádnou alergii na inhalační alergen, FeNO rovněž v normě. Pro přetrvávající kašel byl dne 31. 8. 2020 doplněn bronchokonstrikční test s metacholinem, který prokázal středně těžkou bronchiální hyperreaktivitu (kompletní výsledky viz Tabulka 1). Pacientovi byl do medikace přidán inhalační glukokortikoid ve středně vysoké dávce (ciclesonid 160 mcg 2× denně). Při kontrole 30. 9. 2020 udával pacient parciální zlepšení dušnosti, ale pochvaloval si prakticky úplné vymizení kašle. Byla doplněna bicyklová spiroergometrie, kde sice naměřené hodnoty dosahovaly normálních mezí, ale krátce po ukončení zátěže došlo k rozvoji expiračních pískotů oboustranně. Nález byl vyhodnocen jako známky zátěží indukované bronchokonstrikce a terapie byla eskalována na fixní kombinaci středně vysoké dávky inhalačního glukokortikoidu s dlouhodobě působícím beta-2-agonistou (budesonid 400 mcg + formoterol 12 mcg 2× denně). Posléze došlo k výrazné subjektivní úlevě od potíží pacienta. Kontrolní spiroergometrie byla provedena dne 30. 8. 2021, kdy naměřené hodnoty byly bez signifikantního vývoje od posledního vyšetření (vyšetření provedeno bez předchozí inhalační medikace). Opět došlo k rozvoji zátěží indukovaného bronchospazmu, který po podání předepsaného preparátu během několika minut odezněl. Nález tedy uzavřen jako pravděpodobně nově vzniklé středně těžké perzistující neeozinofilní bronchiální astma s výraznou zátěžovou složkou. Pacient od tohoto období zůstává na trvalé medikaci IKS/LABA ve středně vysoké dávce. Tyto potíže nebyly u pacienta dokumentovány před onemocněním covid-19. Z toho důvodu mu byla přiznána nemoc z povolání včetně odškodnění.

Kazuistika 2
Muž, 30 let, bez předchozích onemocnění, 11. 11. 2020 přišel na Oddělení urgentního příjmu pro 6 dní trvající potíže – kašel a progredující dušnost, bolesti za hrudní kostí, teploty i třesavky, nereagující na antipyretika, poruchy chuti a čichu. Byl přijat na oddělení s bilaterální virovou pneumonií – SARS-CoV-2 pozitivní; bez evidence plicní embolie, podána dávka remdesiviru dle platného schématu. Druhý den byl přeložen na Kliniku anesteziologie, resuscitace a intenzivní medicíny, kde pro progresi respiračního selhání byl od 16. 12. 2020 připojen na umělou plicní ventilaci (UPV), stav byl komplikován pravostranným pneumothoraxem (PNO), viz obrázek 1, dne 19. 12. 2020 byl pro progresi respiračního selhání (kritická hyperkapnie, hypoxie) a limitech konvenční UPV (barotrauma – PNO/podkožní emfyzém) napojen na mimotělní oběh (vv‑ECMO). Setrvale byly problémy s adekvátností drenáže, trvala progredující oběhová nestabilita při tenzně se chovajícím PNO (opakované pokusy o úpravu drenáže pod rtg). Po hrudní drenáži, která byla značně komplikovaná v nepřehledném terénu těžkého podkožního emfyzému se objevilo krvácení do levé dutiny hrudní z levé subklaviální tepny, byla prováděna hemosubstituce. Chirurgicky byla situace neřešitelná, proto bylo dne 23. 12. 2020 provedeno endovaskulární ošetření cévy intervenčním radiologem (zavedení stentgraftu pod skiaskopickou kontrolou). 24. 12. 2020 byla provedena torakotomická revize levého hemithoraxu, evakuace koagul, 26. 12. 2020 byla diagnostikována clostridiová enterocolitis (pozit. antigen/toxin.) – klinicky měl pacient průjmy, trvala střevní paralýza. 28.–29. 12. 2020 byl zahájen weaning z ECMO při lepšící se výměně plynů v nativní plíci, při zatížení plíce konvenční UPV bez recidivy PNO/ emfyzému, ukončení ECMO. Od 2. 1. 2021 se objevila ataka nozokomiální pneumonie v terénu těžkého covidového postižení, pacienta bylo nutno zpět hluboce sedovat/relaxovat a řízeně ventilovat s agresivní podporou. 7. 1. 2021 byla provedena operační tracheostomie. Od 8. 1. do 26. 1. 2021 hospitalizován na oddělení intenzivní péče chirurgických oborů, kde byla od 16. 1. 2021 snižována ventilační podpora, byl zahájen příjem per os. 18. 1. 2021 provedeno psychiatrické konzilium pro neklid a zmatenost, následně neurologické konzilium, které stav uzavřelo jako myopatii kriticky nemocných v kombinaci s proběhlou drobnou CMP v BG vpravo. Pacient byl přeložen na Kliniku plicních nemocí a TBC k doléčení – hospitalizace trvala od 28. 1.–22. 2. 2021 a následně byl hospitalizován na Oddělení rehabilitace, odkud byla propuštěn domů 5. 3. 2021. Den před propuštěním se objevily dva epileptické záchvaty a byla nasazena terapie.
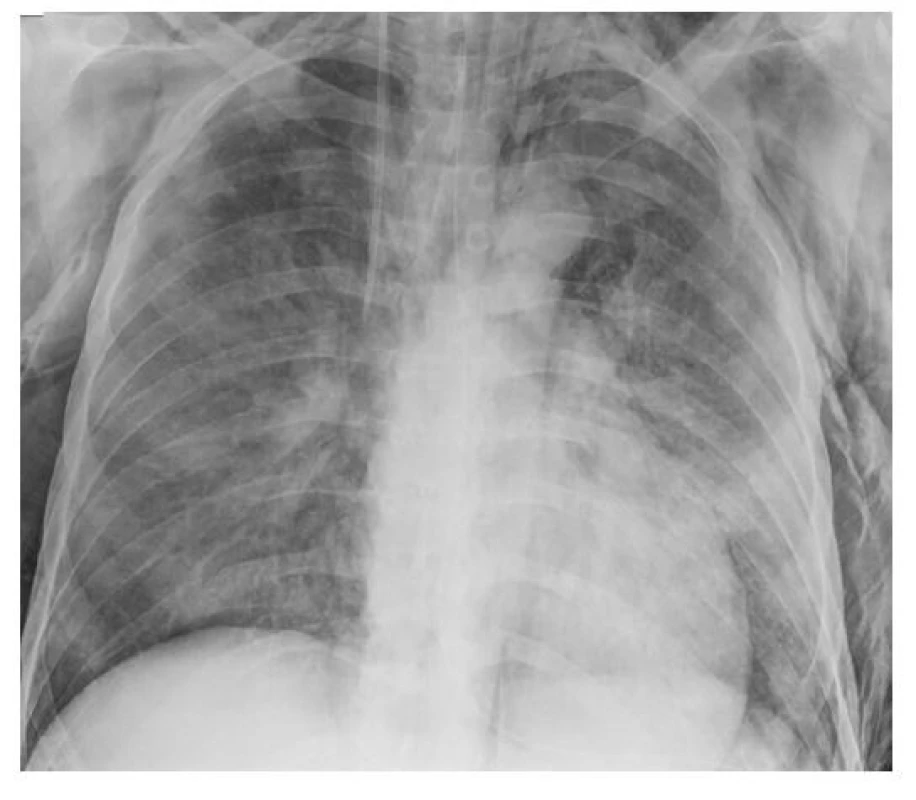
26. 3. 2021 byl vyšetřen v postcovidové poradně Kliniky plicních nemocí a TBC, kde byl proveden kontrolní rtg S+P (viz Obrázek 2), kde je popsán stav po embolizaci větví a. subclavia l. sin., stentgraft v a. subclavia sin. – ve stacionární poloze, oboustranně pruhovitá zastínění v plicním parenchymu oboustranně – pozánětlivé změny ve výrazné parciální regresi. Byla provedena spirometrie včetně bodypletysmografie a vyšetření difuze, kde byla pouze lehce snížená VC bez obstrukce či restrikce, RV, TLC i odpory dýchacích cest v normě. Po korekci na hladinu hemoglobinu jsme našli středně těžké snížení transferfaktoru, lehké snížení transferkoeficientu. 28. 4. 2020 bylo provedeno echokardiografické vyšetření, kde byla fyziologická ejekční frakce levé komory, bez lokální poruchy kinetiky, nevýznamné regurgitace na mitrální a trikuspidální chlopni. Pacient absolvoval léčebný pobyt v lázních Luhačovice.
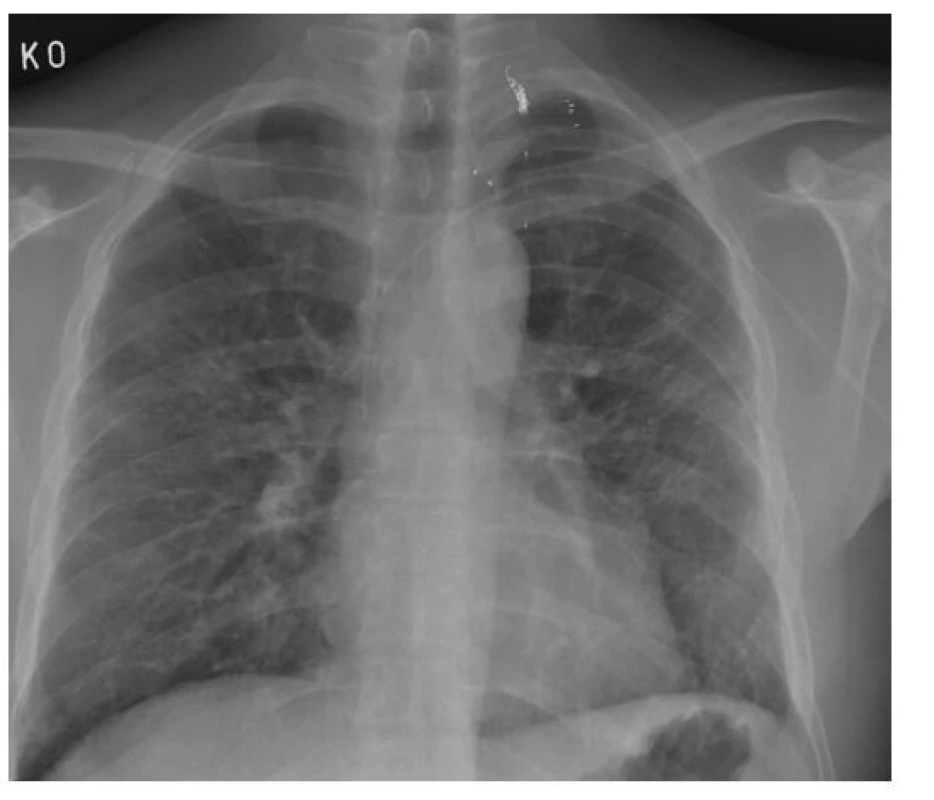
Postupně došlo ke spontánní úpravě ventilačních parametrů i plné normalizaci zobrazovacího vyšetření.
Dne 18. 8. 2021 bylo provedeno spiroergometrické vyšeření do maxima (peak tepová frekvence (TF): 189/min, TK peak: 190/65 mm Hg, Wpeak/kg: 3,6 celkem 240 W, peak spotřeba O2 (ml): 3071–156 % z predikované hodnoty, VO2peak/kg ml/kg/min: 46,5.
Dosažené MET: 13,3, peak tepový kyslík: 16,2, VT (ventilační anaerobní) práh: ml/kg/min: 36,6, TF VT /min: 163/min., peak RER: 1,22 a VE/ VCO2: 23,3) bez patologického nálezu s nadprůměrnou kardiorespirační zdatností. Pacient je v dnešní době bez potíží.
Diskuze
Prezentujeme dva pacienty s nemocí covid-19 s různým průběhem jak onemocnění, tak i doby po vyléčení akutního onemocnění. V prvním případě se jedná o velmi lehký průběh onemocnění, kde se v době po onemocnění objevily příznaky post‑covidového syndromu a u pacienta bylo diagnostikováno asthma bronchiale, které vyžaduje soustavnou léčbu. S největší pravděpodobností se jedná o případ tzv. viry indukovaného astmatu (11). Přetrvávající bronchiální hyperreaktivita po onemocnění covidem-19 byla opakovaně popsaná, její přesná prevalence však vzhledem k různé metodice prací není známá (12). Druhý případ je naprosto odlišný, kdy třicetiletý pacient bez jakéhokoliv rizikového faktoru skončil v rámci nemoci covid-19 na UPV a následně na mimotělním oběhu, kdy strávil v nemocnici 84 dní s výskytem různých komplikací při těžkém stavu. Po absolvování rehabilitace nemá žádné příznaky post‑covidového syndromu a v odstupu 5 měsíců po propuštění má nadprůměrnou kardiorespirační zdatnost. Nutno zmínit, že takto vynikající dlouhodobé výsledky po kritickém průběhu onemocnění covid-19 s nutností ECMO jsou raritní a většina pacientů má déletrvající omezení ve svém životě (13).
Závěr
Je zřejmé, že covid-19 i post‑covid syndrom představují velký prostor pro další výzkum. Lze shrnout, že predikce možných přetrvávajících limitací a následků onemocnění není při dnešním stavu znalostí možná. Vyšší incidence post‑covidových potíží je u pacientů po těžším průběhu onemocnění, prezentované kazuistiky však ukazují paradoxně přesně opačnou situaci.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Samuel Genzor, Ph.D.
Klinika plicních nemocí a tuberkulózy LF UP a FN Olomouc
I. P. Pavlova 6, 779 00 Olomouc
Cit. zkr: Vnitř Lék. 2022;68(4):208-211
Článek přijat redakcí: 31. 3. 2022
Článek přijat po recenzích: 3. 5. 2022
Sources
1. Kopecký P, Skála M, Neumannová K, Koblížek V. Post‑COVID syndrom/postižení; definice, diagnostika a klasifikace.Stručný poziční dokument ČPFS ČLS JEP. Dostupné na www.pneumologie. cz/guidelines/, online 29. 3. 2022.
2. Desai AD, Lavelle M, Boursiquot BC, Wan EY. Long‑term complications of COVID-19. Am J Physiol Cell Physiol. 2022;322(1):C1-c11.
3. Yong SJ. Long COVID or post‑COVID - 19 syndrome: putative pathophysiology, risk factors, and treatments. Infect Dis (Lond). 2021;53(10):737-54.
4. Vance H, Maslach A, Stoneman E, Harmes K, Ransom A, Seagly K et al. Addressing Post‑COVID Symptoms: A Guide for Primary Care Physicians. J Am Board Fam Med. 2021;34(6):1229-42.
5. Cabrera Martimbianco AL, Pacheco RL, Bagattini  M, Riera R. Frequency, signs and symptoms, and criteria adopted for long COVID-19: A systematic review. Int J Clin Pract. 2021;75(10):e14357.
6. Ceban F, Ling S, Lui LMW, Lee Y, Gill H, Teopiz KM et al. Fatigue and cognitive impairment in Post‑COVID - 19 Syndrome: A systematic review and meta‑analysis. Brain Behav Immun. 2022;101 : 93-135.
7. Fernández‑de‑Las‑Peñas C, Palacios‑Ceña D, Gómez‑Mayordomo V, Florencio LL, Cuadrado ML, Plaza‑Manzano G et al. Prevalence of post‑COVID - 19 symptoms in hospitalized and non‑hospitalized COVID-19 survivors: A systematic review and meta‑analysis. Eur J Intern Med. 2021;92 : 55-70.
8. Solomon JJ, Heyman B, Ko JP, Condos R, Lynch DA. CT of Post‑Acute Lung Complications of COVID-19. Radiology. 2021;301(2):E383-e95.
9. McDonald LT. Healing after COVID-19: are survivors at risk for pulmonary fibrosis? Am J Physiol Lung Cell Mol Physiol. 2021;320(2):L257-l65.
10. Raman B, Bluemke DA, Lüscher TF, Neubauer S. Long COVID: post‑acute sequelae of COVID - 19 with a cardiovascular focus. Eur Heart J. 2022;43(11):1157-72.
11. Jartti T, Bønnelykke K, Elenius V, Feleszko W. Role of viruses in asthma. Semin Immunopathol. 2020 Feb;42(1):61-74.
12. Severin R, Arena R, Lavie CJ et al. Respiratory muscle performance screening for infectious disease management following COVID-19: a highly perssurized situation. Am J Med. 2020;133 : 1025-1032.
13. Gribensk A, Schneider A, Gallaher JR et al. Posthospitalization outcomes after extracorporeal membrane oxygenation (ECMO) for COVID-19. Surgery. 2022 Feb 8:S0039-6060(22)00076-9.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2022 Issue 4
-
All articles in this issue
- Hlavní téma – Pneumologie
- Covid-19 a post‑ covid – Jekyll a Hyde moderní medicíny
- Antifibrotická terapie a její indikace u intersticiální plicní fibrózy
- Neo/adjuvantní imunoterapie v léčbě nemalobuněčného plicního karcinomu
- Prevencia a liečba venózneho tromboembolizmu spojeného s malignitou – interdisciplinárny konsenzus
- Akutní poškození ledvin vlivem antimikrobiální terapie
- Vývoj doporučení pro použití venofarmak v léčbě chronického žilního onemocnění – kde je jejich místo a kde jsou slabiny
- Kyselina acetylsalicylová v primární prevenci kardiovaskulárních onemocnění
- Zlepšili sme starostlivosť o pacientov s artériovou hypertenziou v roku 2021?
- Urapidil: neznámé / známé antihypertenzivum
- Hlavní teze směřování interny v příštích letech
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Vývoj doporučení pro použití venofarmak v léčbě chronického žilního onemocnění – kde je jejich místo a kde jsou slabiny
- Antifibrotická terapie a její indikace u intersticiální plicní fibrózy
- Urapidil: neznámé / známé antihypertenzivum
- Kyselina acetylsalicylová v primární prevenci kardiovaskulárních onemocnění
