Pedální bypass a jeho role v záchraně kriticky ischemické končetiny
Pedal bypass occupies an irreplaceable position in the spectrum of vascular surgery interventions
Background.
Pedal bypass grafting has been the method of choice at Na Homolce Hospital’s Vascular Surgery Department since 2008.
Methods and results.
During the period from June 2008 to December 2011, 29 pedal bypass procedures were performed in 27 patients. No perioperative mortality was recorded. Early occlusion of the graft occurred in three patients and two patients experienced delayed occlusion. Loss of the limb as a result of graft occlusion was unavoidable in two cases and one amputation had to be performed despite a patent graft. The primary patency rate for the period under review is 82.75%, and we were able to salvage the limb in 89.65% of cases.
Follow-up results for our cohort are comparable with those from other centres dealing with the same problem.
Conclusions.
Pedal bypass has excellent early and long-term results and makes a significant contribution to reducing the number of major amputations of the lower limbs.
Key words:
pedal bypass, diabetic foot syndrome, amputation.
Authors:
MUDr. Marek Šlais; Petr Czinner; Zuzana Kořisková; Petr Vitásek; Libor Dvořáček; Petr Štádler
Authors‘ workplace:
Oddělení cévní chirurgie Nemocnice Na Homolce, Praha
Published in:
Čas. Lék. čes. 2011; 150: 289-292
Category:
Review Article
Overview
Východisko.
Pedální bypass má své nezastupitelné místo ve škále výkonů cévní chirurgie.
Metody a výsledky.
V Nemocnici Na Homolce na Oddělení cévní chirurgie se pedálními bypassy cíleně zabýváme od roku 2008. V období od 6/2008 do 12/2011 jsme provedli 29 pedálních bypassů u 27 pacientů. Peroperačně jsme nezaznamenali žádné úmrtí. Časný uzávěr rekonstrukce nastal u tří pacientů, dva pacienti pak měli uzávěr pozdní. Ztráta končetiny v důsledku uzávěru bypassu byla nevyhnutelná ve dvou případech, v jednom případě ji bylo nutné amputovat i přes průchodnou rekonstrukci. Primární asistovaná průchodnost ve sledovaném období je 82,75 %, k záchraně končetiny došlo v 89,65 %. Výsledky našeho souboru jsou v tomto sledování srovnatelné s ostatními pracovišti, které se touto problematikou zabývají.
Závěry.
Pedální bypass vykazuje vynikající časné i dlouhodobé výsledky a významně přispívá ke snížení počtu vysokých amputaci dolních končetin.
Klíčová slova:
pedální bypass, syndrom diabetické nohy, amputace.
Úvod
První literární zmínky o pedálních bypassech se datují ve světové literatuře k počátku osmdesátých let 20. století (1). V České republice se objevují až ve druhé polovině devadesátých let a od roku 2000 se staly na některých specializovaných cévních pracovištích součástí běžné klinické praxe.
Pedálním bypassem nazýváme takový způsob chirurgické revaskularizace, kdy je distální anastomóza umístěna na pedální tepny. Nejčastěji jimi jsou arteria dorsalis pedis (ADP) běžící na nártu nebo na arteria plantaris communis (APC) a její větve, umístěné pod vnitřním kotníkem. I při těžkém aterosklerotickém postižení ve femorální i krurální oblasti zůstávají tyto tepny často průchodné a je možné je využít k revaskularizaci končetiny (2).
Většina pacientů, u kterých se pedální bypass provádí, jsou diabetici s takzvaným syndromem diabetické nohy. Ulcerace a gangrény dolních končetin se objeví během života až u 10 % z nich. V České republice je aktuálně se syndromem diabetické nohy léčeno více než 40 000 pacientů a téměř 8000 je již po provedené amputaci. Hlavními patogenetickými faktory vedoucími k rozvoji ulcerace a gangrén u tohoto syndromu jsou diabetická neuropatie a tkáňová ischémie při ischemické chorobě dolních končetin. Aterosklerózou zpravidla nejpostiženější oblastí u pacientů s diabetem je oblast bércových tepen, s relativním šetřením tepen pedálních.
Indikace
Indikací k vytvoření pedálního bypassu je nejčastěji kritická ischémie končetiny (CLI). Typickou postiženou skupinou jsou pacienti se syndromem diabetické nohy s klinicky významnou tkáňovou ischémií a přítomností neuro-ischemických ulcerací, podmiňující riziko vysoké amputace končetiny.
Základem pro indikaci k operaci je cévní vyšetření. Ze subjektivních obtíží pacienta dominují klidové bolesti končetiny, zejména noční. Musíme si ale uvědomit, že u diabetiků nemusí nutně předcházet klaudikační fáze ani klidové bolesti a až ulcerace je prvním projevem CLI.
Objektivní vyšetření je zaměřeno na zjištění pulzací tepen, posouzen je kapilární návrat, stav případné ulcerace a rovněž přítomnost vhodné autologní žíly při úvaze o revaskularizaci.
V další vyšetřovací fázi je důležité objektivizovat stupeň tkáňové ischémie, který souvisí s pravděpodobností úspěšného zhojení ulcerace.
U pacientů s diabetem není vzhledem k mediokalcinóze vhodné se spoléhat na měření indexu kotník/paže (ABI). Validnější informace o prokrvení tkání nám poskytne měření palcových tlaků (TP), kdy hodnota pod 30 mm Hg potvrzuje kritickou končetinovou ischémii.
Novější metodou s palcovými tlaky dobře korelující je měření transkutánního parciálního tlaku O2 (TcPO2). Hodnoty TcPO2 pod 20 mm Hg znamenají špatnou prognózu pro hojení defektu.
Obě tyto metody slouží i k hodnocení zlepšení prokrvení končetiny po revaskularizaci.
V případě klinicky zřejmé CLI nebo hodnot TcPO2 vylučující možné zhojení ulcerace je nutné uvažovat o vhodné možnosti revaskularizace končetiny a je indikováno zobrazovací vyšetření.
Zlatým standardem je končetinová angiografie (DSA) s důrazem na zobrazení pedálních tepen, nejlépe ve dvou projekcích. Jak uvádějí některé práce, při přítomnosti zobrazených pedálních tepen byl následný bypass úspěšně vytvořen v 98 % případů. Pokud se pedální tepny nezobrazují, je doporučováno provést duplexní sonografii. Pokud jsou při ní nalezeny průchodné tepny se zachovalým průtokem, je úspěšnost vytvoření bypassu udávána v 40–57 % (3).
Další z používaných zobrazovacích vyšetření jsou CT angiografie a MR angiografie. Výpovědní hodnota těchto vyšetření však velmi závisí na zkušenosti pracoviště a technické kvalitě přístrojů. Společnou nevýhodou kontrastních vyšetření je možnost zhoršení diabetické nefropatie.
Konečná indikace k provedení pedálního bypassu by měla být multidisciplinární. V indikační komisi by měl být přítomen cévní chirurg a intervenční radiolog nebo angiolog v úzké spolupráci s diabetologem z center zaměřených na léčbu syndromu diabetické nohy.
Je nutné zvážit jak lokální nález a stav končetiny, tak celkový stav pacienta a jeho přidružená onemocnění. I když pedální bypass je výkon s velmi nízkou peroperační mortalitou, v pooperačním období jsou kladeny velké nároky na schopnost spolupráce pacienta.
Pokud stav končetiny není bezprostředně kritický a jedná se o lehčí stadium syndromu diabetické nohy Wagnerovy klasifikace (tab. 1), měla by agresivní léčbě předcházet konzervativní terapie směřující ke zlepšení celkového stavu pacienta a lokální péče o ulceraci. Zejména pokud hodnoty TP a TCPO2 ukazují alespoň hraniční tkáňové prokrvení.

Revaskularizace končetiny je indikována případě CLI, progredující ulcerace nebo gangrény, ulcerace přetrvávající déle než 3 měsíce bez tendence k hojení.
Před vlastní revaskularizací je proveden omezený debridement tkání, incize abscesů a antibiotickou terapií je kontrolována celková sepse. U syndromu diabetické nohy s přítomností polymikrobiálně osídlených trofických defektů není vzácná přítomnost methicillin rezistentních stafylokoků (MRSA). Rovněž první dva případy vankomycin rezistentních stafylokoků (VRSA) byly pozorovány v roce 2002 u pacientů se syndromem diabetické nohy (4).
Pro naplánování způsobu revaskularizace je důležitý výsledek zobrazovacích vyšetření, na jehož základě máme dvě základní možnosti.
První možností je endovaskulární léčba, která je relativně méně zatěžující. Intervenční radiologové dnes disponují celou škálou technik perkutánní angioplastiky (PTA), implantace stentů či subintimální rekanalizace. Primární technický úspěch těchto výkonu je poměrně velký, ale ne vždy stačí k úspěšnému hojení ulcerací. Opakované intervence bývají časté.
U pacientů, kde endovaskulární léčba selhala nebo nebyla pro nález na tepnách indikována, je poslední šancí na zachování končetiny pedální bypass. Důležitou podmínkou jeho uskutečnění je přítomnost autologního žilního štěpu, nejčastěji vena saphena magna (VSM) či vena saphena parva, vzácněji žil horních končetin.
Kontraindikace
Smyslem revaskularizace ischemické končetiny je zajištění dostatečné oxygenace tkání, podmiňující hojení ulcerací a zachování funkční končetiny.
Příznivý výsledek a pooperační průběh je ovlivněn jak technickými detaily při provádění operačního výkonu, tak místním stavem kriticky ischemické končetiny.
Pokud je primární ztráta tkání rozsáhlá a nebyla by možnost zachování funkční končetiny, je lépe provést primární vysokou amputaci. Rovněž v případech život ohrožující sepse, nespolupracujícího, imobilního pacienta má amputace před agresivními pokusy o revaskularizaci přednost.
Velmi rizikovou a z revaskularizace málo profitující skupinou jsou pacienti s chronickým renálním selhálním (CHRS). Leers publikoval výsledky souboru 41 pedálních bypassů u pacientů s CHRS, s dvouletou mortalitou souboru 52 %. Primární roční průchodnost bypassu byla 62%, ale roční záchrana končetiny byla jen 56%. Některé končetiny s gangrénou nebylo možné zhojit i přes průchodný pedální bypass. Jako příklad udává pacienty s defektem paty větším než 4 cm, kteří všichni zemřeli nebo byli časně amputováni (5).
Dlouho uznávanou kontraindikací byl takzvaně inoperabilní angiografický nález, kdy při nezobrazených pedálních tepnách byl bypass takzvaně neuskutečnitelný. V tomto případě duplexní sonografie může zachytit v pedálních tepnách průtok, jak ukazuje ve své práci Staffa, a rekonstrukce následně může být uskutečnitelná (6).
POUŽITÉ METODY
Jako většina periferních cévních rekonstrukcí se i pedální bypass provádí v epidurální anestezii.
Operace začíná revizí pedálních tepen, ADP je nejčastěji používanou tepnou, pod vnitřním kotníkem preparujeme APC. V případě plánovaného větveného Y-graft bypassu preparujeme tepny obě (7) (obr. 1, 2).
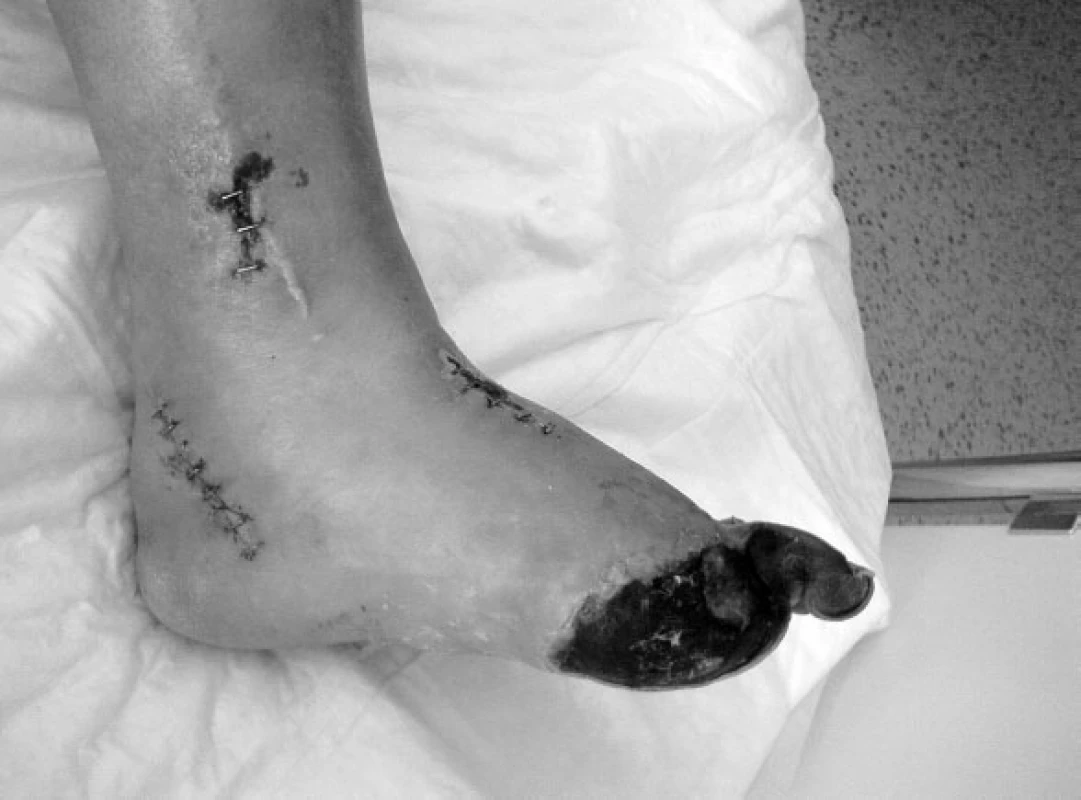
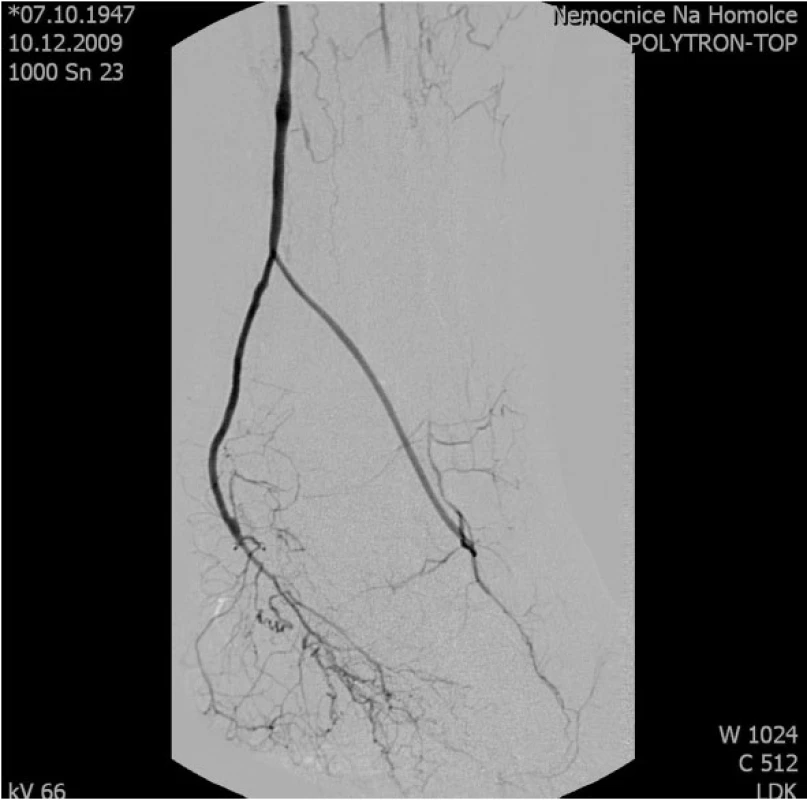
Druhou fází výkonu je revize a odběr kvalitní VSM v potřebné délce. Současně je i zajištěna přítoková tepna k uskutečnění proximální anastomózy. Již z angiografického obrazu se rozhodujeme mezi nejčastěji používanou distální arteria poplitea, arteria femoralis superficialis na stehně, pouze v menším počtu případů je nutné bypass vést z arteria femoralis communis.
V celkové heparinizaci našíváme nejprve proximální anastomózu, žilní štěp protahujeme pod fascií bérce a v distální části podkožím k pedální tepně, kde se našívá anastomóza periferní.
Pooperačně je pacient mobilizován 2. až 3. den a od operace je aplikován nízkomolekulární heparin. Pokud není jiná indikace k antikoagulační terapii, pacienti jsou ponecháni na duální antiagregační terapii.
Někdy je nutné po demarkaci nekrotických tkání provést malé amputace.
Doba hospitalizace se liší v závislosti na celkovém stavu a spolupráci pacienta, jeho rodinném zázemí a také na lokálním stavu hojení revaskularizované končetiny. V ideálním případě odchází pacient po zhojení operačních ran domů se zajištěnou péčí o hojící se defekty na spádové chirurgii, u diabetiků v podiatrických ambulancích s možností komplexní péče dle standardů České diabetologické společnosti.
Sledování
Vlastní chirurgická rekonstrukce není obtížná, ale zachování dlouhodobé průchodnosti vyžaduje pečlivé pooperační sledování pacienta a dobrou spolupráci s intervenční radiologií.
Ambulantní kontroly probíhají v intervalu 1, 3, 6, 12 měsíců od výkonu – všechny včetně duplexní sonografie bypassu. V dalších letech se interval sledování prodlužuje na půl roku.
Pravidelné sledování odhalí vznikající významné stenózy bypassu či přítokových tepen, které je posléze možné úspěšně léčit pomocí PTA. V našem souboru jsme nalezli již několik klinicky zavřených bypassů bez hmatné pulzace štěpu. Duplexní sonografie se ukázaly překvapivě jako stále průchodné se zachovalým extrémě nízký průtokem (5 ml/min) a těsnou stenózou v proximální části. Po provedené PTA byl obnoven běžný pulzatilní průtok a bypass se podařilo zachovat funkční.
Výsledky
Pomposelli v roce 2000 publikoval výsledky souboru 1032 pedálních bypassů, jejich pětiletá sekundární průchodnost byla 62,7%, končetinu se podařilo zachránit dokonce v 78 % případů (8).
V České republice byl v loňském roce publikován největší soubor 110 pedálních bypassů Staffou, jehož výsledky průchodnosti jsou zcela srovnatelné, rovněž se končetinu podařilo v 78 % zachránit (9).
V Nemocnici Na Homolce, na Oddělení cévní chirurgie se pedálními bypassy cíleně zabýváme od roku 2008. Díky fungující spolupráci s podiatrickými a periferními chirurgickými ambulancemi se k nám dostávají pacienti, kteří mají správně indikované cévní vyšetření k vyloučení chronické kritické končetinové ischémie při nehojící se ulceraci a hrozící amputaci končetiny. Řada z nich je poté námi indikována k tepenné revaskularizaci.
V období od 6/2008 do 12/2011 jsme provedli 29 pedálních bypassů u 27 pacientů. Peroperačně jsme nezaznamenali žádné úmrtí. Časný uzávěr bypassu nastal u tří pacientů z důvodu nedostatečné kapacity výtokových tepen, dva pacienti měli uzávěr pozdní.
Ztráta končetiny v důsledku uzávěru bypassu byla nutná ve dvou případech, v jednom případě ji bylo nutné amputovat i přes funkční bypass. Rozsah tkáňových změn vylučoval zachování funkční končetiny.
Primární asistovaná průchodnost ve sledovaném období je 82,75%, k záchraně končetiny došlo v 89,65 %.
Závěr
Revaskularizace kriticky ischemické končetiny pedálním bypassem má své nezastupitelné místo ve škále výkonů cévní chirurgie. Jako metoda vykazuje vynikající časné i dlouhodobé výsledky a vede ke snížení počtu vysokých amputaci dolních končetin. Na pracovištích, které mají dostatečnou zkušenost s touto metodou se průchodnost po 5 letech se pohybuje okolo 50–60 %, počet zachráněných končetin bývá téměř 80 % (3, 9).
Bohužel i přes výborné výsledky průchodnosti a počet zachráněných končetin, pedální bypass v naší zemi nepatří mezi běžně indikovanou cévně chirurgickou rekonstrukci. Stále ještě příliš mnoho pacientů prodělá vysokou amputaci ischemické končetiny bez odpovídajícího cévního vyšetření a pokusu o vhodnou revaskularizaci.
Zkratky
ABI – ankle brachial index
ADP – arteria dorsalis pedis
APC – arteria plantaris communis
CLI – Critical Limb Ischemia, kritická ischémie končetiny
DSA – digitální subtrakční angiografie
CHRS – chronické renální selhání
ICHDK – ischemická choroba dolních končetin
MRSA – Methicillin-resistant Staphylococcus aureus
PTA – perkutanní angioplastika
TcPO2 – transkutánní parciální tlak O2
TP – toe pressure
VRSA – Vankomycin-resistant Staphylococcus aureus
VSM – vena saphena magna
Adresa v korespondenci:
MUDr. Marek Šlais
Oddělení cévní chirurgie Nemocnice Na Homolce
Roentgenova 2, 150 30 Praha 5
e-mail: marek.slais@homolka.cz
Sources
1. Veith FJ, Gupta SK, Samson RH, et al. Progress in limb salvage by reconstructive arterial surgery combined wtth new or improved adjunctive procedures. Ann Surg 1981; 194 : 386–401.
2. Mozes G, Keresztury G, Kadar A, Magyar J, Sipos B, Dzsinich S, Gloviczki P. Atherosclerosis in amputated legs of patients with and without diabetes mellitus. Int Angiol 1998, 17 : 282–286.
3. Pomposelli FB Jr, Marcaccio EJ, Gibbons GW, Campbell DR, FreemanDV, Burgess AM, et al. Dorsalis pedis arterial bypass: durable limb salvage for foot ischemia in patients with diabetes mellitus. J Vasc Surg 1995; 21 : 375–384.
4. Joseph, WS, Lipsky, BA. Medical therapy of diabetic foot infections. J Vasc Surg 2010; 52(3 Suppl): 67S–71S.
5. Leers SA, Reifsnyder T, Delmonte R, Caron M. Realistic expectations for pedal bypass grafts in patients with end-stage renal disease. J Vasc Surg 1998; 28(6): 976–980.
6. Staffa R. Záchrana kriticky ischemické končetiny pedální bypass. 1. vyd. Praha: Grada Publishing 2005.
7. Šlais M, Mitáš P, Hrubý J, Semrád M, Štádler P. Vícenásobná sekvenční revaskularizace infrapopliteálních tepen při záchraně kriticky ischemické končetiny. Rozhl Chir 2010; 89(1): 59–63.
8. Pomposelli FB, Kansai N, Hamdan AD, Belfield A, Sheahan M, Campbell DR, Skillman JJ, Logerfo FW. A decade of experience with dorsalis pedis artery bypass: Analysis of outcome in more than 1000 cases. J Vasc Surg 2003; 37 : 307–315.
9. Staffa R, Kříž Z. Pedální bypass desetileté zkušenosti. Rozhl Chir 2010; 89(1): 55–58.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental HygienistArticle was published in
Journal of Czech Physicians

- Advances in the Treatment of Myasthenia Gravis on the Horizon
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
-
All articles in this issue
- Význam radiochirurgie v léčbě mozkových metastáz
- Současná farmakoterapie epilepsie
- Diagnostika sepse
- Nekonvulzivní status epilepticus
- Aplikace moderní mikroneurochirurgie a současných technologií při řešení nádorových a cévních onemocnění mozku
- Karcinom ledviny v éře nastupujících robotických technologií
- Hluboká mozková stimulace u extrapyramidových poruch pohybu – pražská zkušenost
- Antitrombotická terapie po operacích chlopní – současná doporučení a budoucí trendy
- Syndrom časné repolarizace a idiopatická fibrilace komor
- Psychologická péče jako součást interdisciplinární přípravy pacienta k bariatrické operaci
- Minimálně invazivní výkony v cévní chirurgii
- Význam radiochirurgie v léčbě meningiomů
- Temporální epilepsie dospělých a možnosti neurochirurgické léčby: úloha magnetické rezonance
- Pedální bypass a jeho role v záchraně kriticky ischemické končetiny
- Využití vydechovaného oxidu dusnatého v diagnostice astmatu
- Šestileté zkušenosti s operacemi vrozených srdečních vad u dospělých
- Journal of Czech Physicians
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Syndrom časné repolarizace a idiopatická fibrilace komor
- Temporální epilepsie dospělých a možnosti neurochirurgické léčby: úloha magnetické rezonance
- Nekonvulzivní status epilepticus
- Využití vydechovaného oxidu dusnatého v diagnostice astmatu
