Infikovaná pseudoaneuryzma a. brachialis – raritní kazuistika u dlouholetého intravenózního narkomana
Brachial Artery Pseudoaneurysm – Infrequent Complication Secondary to Parenteral Drug Abuse
Introduction:
Intravenous drug abuse brings many infectious and surgical complications. Considering the duration of a drug scene in Czech Republic, pseudoaneurysms are not frequent complications, but we can expect their increased frequency with time.
Methods:
A 27-year-old patient with known history of parenteral drug abuse (heroin, pervitin) was treated at our department during the autumn of 2006. He had self-injected heroin into an armpit four days before his appearance in our outpatient department. An abscess of his left arm and armpit resulting from cellulitis was his admission diagnosis based on a clinical ground. We did not validate that diagnosis with any radiology test. The operation made clear that pseudoaneurysm in a proximal part of brachial artery was a correct diagnosis. Because of severe inflammation of his left upper extremity, the pseudoaneurysm was dealt with resection, ligation of the brachial artery above and below the defect and leaving the incision to heal by secondary intention.
Results and conclusions:
The pseudoaneurysm was treated with excision, tying the proximal and distal ends of brachial artery without urgent revascularization, extensive debridement of all necrotic tissues and leaving the incision to heal by secondary intention. Our approach did not threaten viability of the limb, which did not show any signs of ischemia during close postoperative monitoring. Our way seems to be appropriate and in agreement with current literature. The peroperative finding stresses the necessity of standard and Doppler ultrasound in every intravenous drug abuser with clinical picture of „a typical abscess” located in groin, elbow and armpit.
Key words:
pseudoaneurysm – brachial artery – intravenous drug abuse – Doppler ultrasound
Authors:
E. Biroš 1; M. Maresch 2; I. Rathous 1; J. Šváb 1
Authors‘ workplace:
I. chirurgická klinika VFN a 1. LF UK, přednosta doc. MUDr. J. Šváb, CSc.
1; II. chirurgická klinika VFN a 1. LF UK, přednosta doc. MUDr. J. Tošovský, CSc.
2
Published in:
Rozhl. Chir., 2007, roč. 86, č. 6, s. 309-311.
Category:
Monothematic special - Original
Overview
Úvod:
Intravenózní užívání návykových látek sebou přináší množství infekčních i chirurgických komplikací. Vzhledem na časovou délku rozvoje drogové scény v ČR, nejsou zatím komplikace typu pseudoaneuryzmat moc častá i když s postupem času lze přepokládat jejich vzestupnou incidenci.
Metoda:
V průběhu podzimu 2006 byl na naší klinice ošetřen 27letý pacient, se známou dlouholetou intravenózní aplikací narkotik (heroin, pervitin) a recentní aplikací heroinu do levého podpaží. Vstupní diagnóza abscedované flegmony levé paže a podpaží byla podpořena klinickým obrazem, bez dalšího zobrazovacího vyšetření. Až peroperační nález potvrdil diagnózu pseudoaneryzmatu arteria brachialis v její proximální části. Vzhledem na infekční terén si její ošetření vyžádalo resekci pseudoaneuryzmatu, podvaz tepny nad a pod místem nepravé výdutě bez rekonstrukce v první době, s ponecháním hojení rány per secundam.
Výsledky a závěr:
K ošetření pseudoaneuryzmatu byla zvolena metoda resekce nepravé výdutě, podvazu obou konců tepny bez urgentní revaskularizace, široký debridment nekrotických tkání s ponecháním hojení defektu per secundam. Uvedený postup nikterak neohrozil vitalitu končetiny a pooperačně za pečlivého klinického sledování končetina nevykazovala známky ischemie. Použitý algoritmus ošetření se jeví jako vhodný a v souladu s poznatky se zahraniční literatury. Operační nález jenom vyzdvihuje potřebu standardní sonografie a Doppler US vyšetření u každého intravenosního narkomana s obrazem „typického“ abscesu v oblastech superficiálního průchodu cév (inguina, kubita, axila).
Klíčová slova:
pseudoaneuryzma – arteria brachialis – intravenózní abúzus drog – Doppler US
ÚVOD
Počet intravenózních uživatelů drog v České republice je podle zveřejněné statistiky z roku 2004 odhadován na 21–38 tisíc osob [1]. Intravenózní užívání návykových látek sebou přináší množství infekčních komplikací interního i chirurgického rázu. Chirurgické infekce postihují především kůži a měkké tkáně. Nejčastější formou chirurgické infekční komplikace u IUD (injekční uživatelé drog) je absces [2, 3]. Pseudoaneuryzma, tedy nepravé tepenné aneuryzma, které ohraničuje fibrózní nebo zánětlivá tkáň v okolí poraněné tepny, vzniká u IUD jako důsledek poranění stěny tepny injekční jehlou nebo jako důsledek zavedení infekce do periarteriálních tkání. Drtivá většina těchto pseudoaneuryzmat je infikovaná, kdy infekce zavedená při aplikaci drogy nesterilní jehlou vyvolá nekrózu stěny arterie a periarteriálních tkání. Problematikou léčby tepenných pseudoaneuryzmat u IUD se v české a slovenské literatuře zabývá jen jedno kazuistické sdělení [4]. V protikladu s tím jsou bohaté zkušenosti zahraničních autorů s léčbou uvedeného typu nepravých výdutí [5, 6, 8, 15]. Naše sdělení rozebírá naši vlastní zkušenost s léčbou tohoto komplikovaného traumatu se zřetelem na diagnostické omyly a možnosti jejich prevence.
KAZUISTIKA
Pacient, 27 let, se známým abúzem heroinu, byl přijat na naší kliniku s příjmovou diagnózou pokročilé abscedované flegmony levé paže a levého podpaží. Vzniku obtíží předcházela podle pacienta aplikace heroinu do levého podpaží před 4 dny. Klinický obraz zahrnoval masivní otok celé levé horní končetiny, nepulzující vyklenutí – fluktuaci – v oblasti mediální strany proximální paže a axily, kde bylo vybavitelné též maximum palpační bolestivosti. Výrazný algický syndrom znemožňoval prakticky jakoukoliv hybnost končetiny. Pulzace na arteria radialis byla při masivním otoku končetiny hmatná oslabeně. Periferie končetiny byla výrazně oteklá, červená a nevykazovala klinické známky akutní ischemie. Teplota 38,7 °C a výrazná elevace zánětlivých markerů (CRP 340, Le 21,0) doplňovaly klinický obraz abscesu v terénu flegmony levé horní končetiny. Vzhledem na velice pokročilý obraz infekčního procesu vyžadujícího urychlené operační řešení, jsme nepřistoupili při příjmu k provedení zobrazovacích vyšetření LHK, ale po běžné předoperační přípravě v cloně antibiotik (Augmentin, Avrazor) jsme urgentně operovali. Předoperační příprava si vyžádala zavedení centrálního žilního katétru cestou v. subclavia l.dx., vzhledem k zdevastovanému perifernímu žilnímu řečišti.
Po incizi nad místem maxima otoku a fluktuace, jsme však neevakuovali očekávané abscesové ložisko, ale z místa incize se pod tlakem vybavovala infikovaná koaguala starší krve a posléze jasně červená arteriální krev. Po prvotní kompresi arteria axilaris, zvětšení operačního přístupu, jsme jako zdroj krvácení nalezli nekrózu ventrální stěny proximálního úseku arteria brachialis. Uvedená aroze cévní stěny zabírala více jako polovinu obvodu tepny v délce 3 cm (Obr. 1 a 2). Rozbředlé okolní tkáně včetně svalu zasahovaly distálně téměř do poloviny paže a znesnadňovaly anatomickou orientaci. Po úvodním zasvorkování obou konců arodované cévy, podání 7500 j Heparinu i.v., jsme posléze již ve spolupráci s cévním chirurgem rozhodli, že infekční terén není vhodný k provedení jakéhokoliv revaskularizačního výkonu. Z periferie tepny nebyl žádný návrat krve – známka neprůchodnosti tepny distálně od místa poškození. Jako metodu ošetření jsme proto provedli podvaz obou konců tepny. Incizi jsme ponechali k hojení per secundam intentionem.
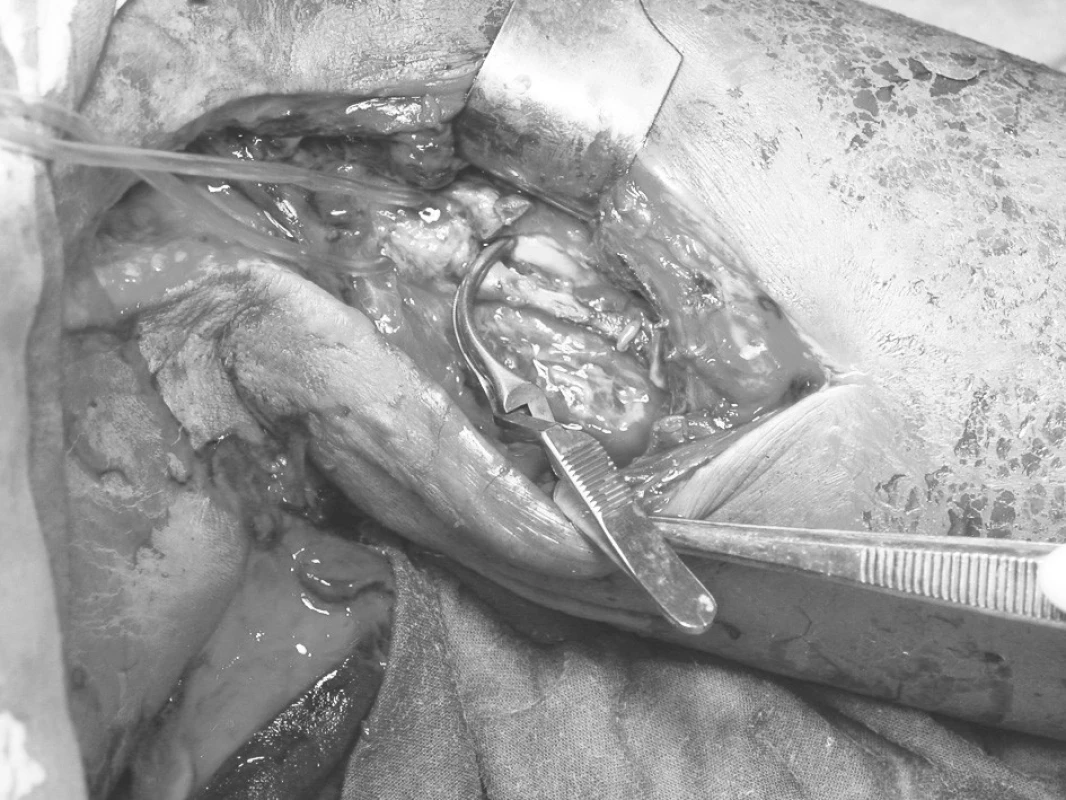
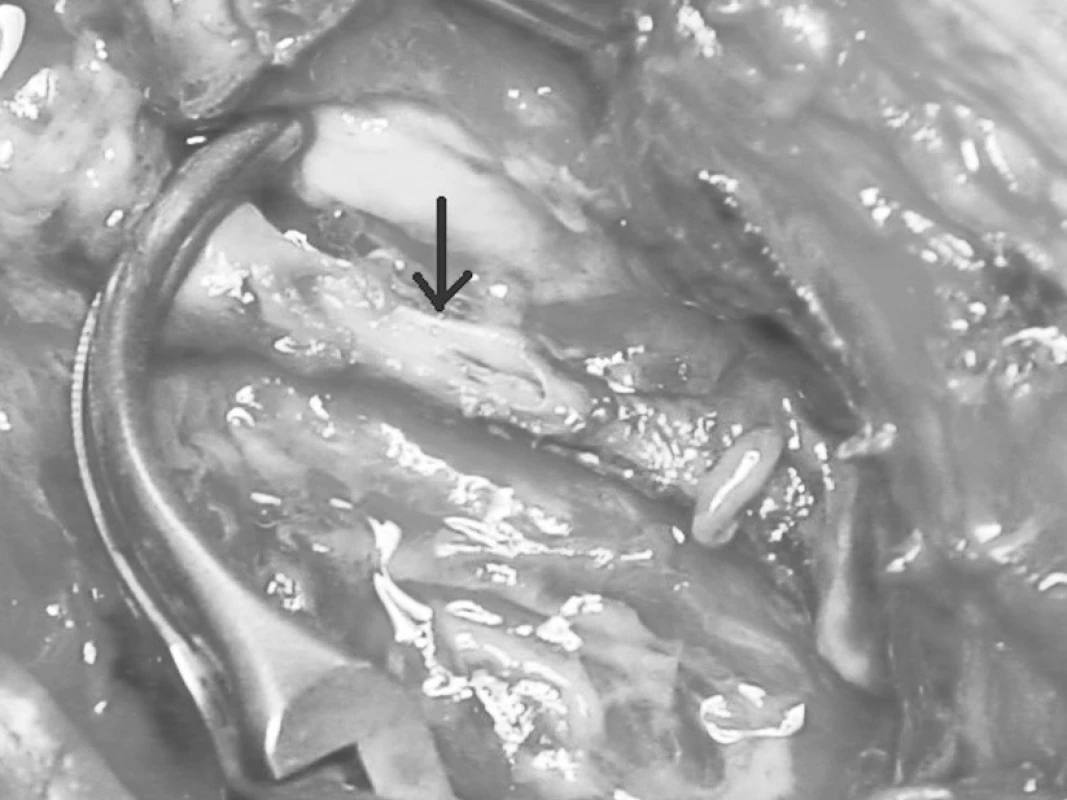
Pooperačně došlo k ústupu otoku celé končetiny, která nevykazovala známky ischemie. Pokračovali jsme v intravenózní heparinizaci a aplikaci antibiotik. Podávali jsme vazodilatační infuze. Kultivačním nálezem z peroperačně odebraného vzorku byl Stafylococcus aureus, s dobrou citlivostí na běžná antibiotika včetně podávané kombinace Augmentinu a Avrazoru. Pacient byl po podepsání negativního reverzu propuštěn 4. pooperační den, afebrilní, s čistící se spodinou defektu po ošetření. Během jeho ambulantního sledování po dobu 3 týdnů, došlo k úplné regresi otoku končetiny, defekt po incizi granuloval a končetina byla bez známek ischemie. Vzhledem k tomu, že k dalším ambulantním kontrolám se pacient již nedostavil, nebylo provedeno angiologické vyšetření končetiny.
DISKUSE
Cévní pseudoaneuryzmata představují velice vážnou komplikaci intravenózní aplikace drog u narkomanů. Jde prakticky výhradně o pseudoaneuryzmata infikovaná. Doba jejich vzniku od poranění stěny cévy nebo zanesení infekce do jejího okolí je nejčastěji do týdne od aplikace drogy [5]. Vzhledem na povrchovou anatomickou lokalizaci, je stehenní arterie nejčastěji postiženou tepnou [6, 8]. Tepny na horních končetinách, jmenovitě pak a. brachialis, představuje druhou nejčastěji tangovanou arterii [5, 6]. Při ošetřování nemocného, který je intravenózním uživatelem drog a má nález zánětlivého ložiska v predilekčních místech (tříslo, axila, kubita) ať s pulzací nebo bez pulzace na postižené končetině, musíme myslet na infekční pseudoaneuryzma [14]. Zlatým standardem diagnostiky je kombinace klasické (gray-scale) a Dopplerovské sonografie [13]. Při možnosti časové prodlevy operačního výkonu nebo nejasného výsledku předchozích vyšetření doplňujeme DSA (digitální subtrakční angiografie). Nejčastějším kultivačním nálezem v peroperačně odebraných vzorcích je Staphylococcus aureus, často v podobě MRSA (methicillin-rezistentní S. aureus).
Možnosti chirurgického ošetření uvedených poranění jsou různé. Od radikálních přístupů s rutinní revaskularizací (suturou tepny či autologním žilním štěpem) [4, 5], přes postupy založené na selektivní revaskularizaci [15], až po konzervativní postupy založené na podvazu postižené tepny proximálně i distálně a širokém debridmentu okolních tkání [7, 8, 9, 10, 14, 15]. Metody ošetření založené na endoluminální aplikaci stentů [11] nebo perkutánní aplikaci thrombinu pod sonografickou kontrolou [12], jsou postupy vhodné k ošetření malých neinfekčních aneuryzmat. Vzhledem na nemožnost použití syntetických protéz v infikovaném terénu, nedostatek vlastních autograftů při automutilaci cévního řečiště a taky vysokou míru komplikací, jsou revaskularisace okrajovou metodou řešení pseudoaneuryzmat v subpopulaci IUD. I při úspěšnosti revaskularizace se implantovaný bypass záhy stává cestou aplikace návykových látek a tak dojde dříve či později k jeho znehodnocení. Proto většina prací soudobé literatury udává jako metodu volby k ošetření pseudoaneuryzmat a. femoralis u IUD podvaz konců tepny bez revaskularizace a široký debridment okolních tkání [7, 8, 9, 10, 14, 15]. Uvedená metoda přináší nízkou morbiditu i mortalitu a ve vztahu k postižené končetině i relativně nízké riziko ischemie a potažmo amputace. Rizika amputace vyvažují rizika komplikací revaskularizačních výkonů, kde dehiscence cévní sutury v infikovaném terénu ohrožuje pacienta exsangvinací. Metoda volby k ošetření infekčních pseudoaneuryzmat v povodí a. brachialis u IUD není v literatuře tak jasně definována jako v případě pseudoaneuryzmat arteria femoralis, ale i zde se více prací kloní k prostému podvazu konců tepny a debridmentu okolních tkání [8, 15] než k cévní rekonstrukci [5]. Námi provedený způsob ošetření pseudo - aneuryzmatu a. brachialis podporuje ligaci bez cévní rekonstrukce jako rychlý a bezpečný postup, který podle literárních pramenů ohrožuje horní končetinu gangrénou ve 4–26 % (při podvazu arteria brachialis proximálně od odstupu arteria collateralis ulnaris inferior [16]). Naše zkušenost též vyzdvihuje potřebu standardního a Doppler sonografického vyšetření u všech IUD s obrazem abscesu nebo kolekce v oblastech superficiální lokalizace cév (axila, inguina, kubita).
MUDr. E. Biroš
I. chirurgická klinika VFN a 1. LF UK
U Nemocnice 2
128 08 Praha 2
e-mail: biros@vfn.cz
Sources
1. Miovský, M., Miovská, L., Mravčík, V. Aktuální přehled stavu užívání nelegálních drog v České republice. Čas. Lék. čes., 2004, roč. 143, č. 11, s. 723–730. ISSN: 0008-7335
2. Ebright, J. R., Pieper, B. Skin and soft tissue infections in injection drug users. Infectious Disease Clinics of North America, 2002, 16, s. 697–712.
3. Binswanger, I. A., Kral, A. H., Bluthenthal, R. N., et al. High prevalence of abscesses and cellulitis among community-recruited injection drug users in San Francisco. Clin. Infect Dis., 2000, 30, s. 579–581.
4. Laca, Ľ., Petrašovič, M., Danninger, F., Olejník, J. Rozsiahly defekt inguinálnej oblasti s poškodením stehenných ciev. Rekonštrukcia arteriálneho zásobenia a kožného krytu v jednej dobe. Rozhl. Chir., 2000, roč. 79, č. 10, s. 471–473.
5. Wing, T. S., Kwok, K. Y., Hester, Y. S. Ch. Management of brachial artery pseudoaneurysms secondary to drug abuse. Ann. Vasc. Surg., 2005, roč. 19, s. 657–661.
6. Coughlln, P. A., Mavor, A. I. D. Review: Arterial consequences of recreational drug use. Eur. J. Vasc. Endovasc. Surg., 2006, roč. 32, s. 389–396.
7. Naql, S. A., Khan, H. M., Akhtar, S., Shah, T. A. Femoral pseudoaneurysm in drug addicts – excision without revascularization is a viable option. Eur. J. Vasc. Endovasc. Surg., 2006, roč. 31, s. 585–587.
8. Behera, A., Menakuru, S. R., Jindal, R. Vascular complications of drug abuse: an Indian experience. ANZ J. Surg., 2003 Dec; 73(12), s. 1004–1007.
9. Ting, A. C., Cheng, S. W. Femoral pseudoaneurysms in drug addicts. World J. Surg., 1997 Oct; 21(8), s. 783–786.
10. Gan, J. P., Leiberman, D. P., Pollock, J. G. Outcome after ligation of infected false femoral aneurysms in intravenous drug abusers. Eur. J. Vasc. Endovasc. Surg., 2000 Feb, 19(2), s. 158–161.
11. Lagattolla, N. R., Baghai, M., Biswas, S., Redinton, A. E., et al. Tuberculous false aneurysm of the femoral artery managed by endoluminal stent graft insertion. Eur. J. Vasc. Endovasc. Surg., 2000, roč. 19, s. 440–442.
12. Goel, P. K., Modi, N., Baijal, S. S., Kathuria, M., Agrawal, S. K. Sonographically guided thrombin injection for the treatment of femoral artery pseudoaneurysm. Indian Heart J., 2003, 55(4), s. 365–367.
13. Ferrer-Puchol, M. D., Esteban, J. E., Gil, J., Guijarro, J. Sonographic diagnosis of a pseudoaneurysm in an intravenous drug abuser. J. Clin. Ultrasound., 2000 Feb; 28(2), s. 104–107.
14. Chan, Y. C., Burnand, K. G. Management of septic groin complication and infected femoral false aneurysms in intravenous drug abusers. British Journal of Surgery, 2006, 93, s. 781–782.
15. Salehian, M. T., Shahid, N., Mohseni, M., Ghodoosi, I., Marashi, S. A., Fazel, I. Treatment of infected pseudoaneurysm in drug abusers: Ligation or reconstruction? Archives of Iranian Medicine, 2006; 9(1), s. 49–52.
16. Petrovický, P., et al. Anatomie s topografií a klinickými aplikacemi. II. svazek. Martin: vydavetelství Osveta, 2001. 560 s. ISBN 80-8063-046-1.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2007 Issue 6
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Pyogenní abscesy jater
- Komplikace laparoskopické apendektomie
- Kontroverze v indikaci chirurgické léčby při akutním krvácení při vředové chorobě gastroduodena
- Odložená rekonstrukce defektů měkkých tkání obličeje
- Chirurgická technika odběru tenkého střeva pro transplantaci
- Benigní lymfoepiteliální cysta pankreatu – kazuistika
- Akutní masivní krvácení z rekanalizované umbilikální žíly jako komplikace portální hypertenze
- Synchrónny nádor rekta a obličky. Kazuistika
- Infikovaná pseudoaneuryzma a. brachialis – raritní kazuistika u dlouholetého intravenózního narkomana
- Laparoskopické řešení epidermoidní cysty sleziny – kazuistika
- Metastatické onemocnění páteře
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Laparoskopické řešení epidermoidní cysty sleziny – kazuistika
- Komplikace laparoskopické apendektomie
- Pyogenní abscesy jater
- Metastatické onemocnění páteře
