Chirurgická léčba intrahepatální cholelitiázy – dvě kazuistiky
Surgical Management of Intrahepatic Cholelithiasis – Two Case Reviews
Introduction:
Intrahepatic lithiasis (IHL) has a low incidence rate in countries with high social-economical level, with mostly secondary ethiology. The commonest signs include: cholangoitis, obstruction icterus, liver absces and secondary biliary cirrhosis. Although a wide range of treatment methods is available, in some cases, surgical management is the only alternative.
Methods:
The authors present two case reviews of IHL patients. The first case includes a 56-year old male, unsuccessfuly operated in another clinic. The patient was referred to the author’s clinic for a relaps of septic complications. He underwent extensive revision of his bile ducts up to the segmental bile duct level with a mechanical removal of concrements, introduction of the T-drain and postoperative cholangiography for secondary IHL of the left hepatic duct. A resection procedure was not indicated due to absence of the liver parenchyma impairment. The other patient, a 77-year old male, underwent left lateral bisegmentectomy for a primary IHL of the SII and SIII liver segments with signs of irreversible bile duct impairment, which could not be managed endoscopically.
Results:
No complications during the first patient’s postoperative course were recorded. A postoperative Day 7 cholangiographic examination detected free intrahepatic bile ducts. The patient has not shown any signs of a IHL relaps. The second patient’s postoperative course was complicated by biliary secretion from the drain, which was managed endoscopically. A histological examination confirmed the preoperative diagnosis.
Conclusion:
IHL which cannot be managed by endoscopy or other procedures, is indicated for surgery. The type of the surgical procedure depends on the extent of the intrahepatic bile duct and liver parenchyma impairment.
Key words:
cholelithiasis – intrahepatic – treatment
Authors:
V. Visokai; L. Lipská; P. Záruba
; J. Rotnágl
Authors‘ workplace:
Chirurgická klinika FTN Praha a 1. LF UK, přednosta: doc. MUDr. V. Visokai, Ph. D.
Published in:
Rozhl. Chir., 2007, roč. 86, č. 7, s. 370-375.
Category:
Monothematic special - Original
Overview
Úvod:
Intrahepatální litiáza (IHL) je v zemích vysoké socioekonomické úrovně onemocnění s nízkou incidencí. Etiologie je zde častěji sekundární. Nejčastějšími příznaky onemocnění jsou cholangoitida, obstrukční ikterus, jaterní absces a sekundární biliární cirhóza. Přes širokou paletu dostupných léčebných metod je u některých druhů postižení chirurgické ošetření jedinou možností.
Metoda:
Autoři prezentují dvě kazuistiky pacientů léčených pro IHL. V prvním případě jde o 56letého muže neúspěšně operovaného na jiném pracovišti. Pro recidivu septických komplikací byl pacient předán na pracoviště autorů. Zde podstoupil extenzivní revizi žlučových cest do úrovně segmentálních žlučovodů s mechanickým odstraněním konkrementů, zavedením T-drénu a peroperační cholangiografií pro sekundární IHL levého jaterního žlučovodů. Resekční výkon nebyl pro absenci postižení jaterního parenchymu indikován. U druhého, 77 let starého muže byla pro endoskopicky neřešitelnou, primární IHL SII a SIII jaterního segmentu se známkami ireverzibilního postižení žlučovodu provedena levá laterální bisegmentektomie.
Výsledky:
Pooperační průběh prvního pacienta byl bez komplikací. Cholangiografické vyšetření 7. pooperační den zobrazilo volné intrahepatální žlučové cesty. Pacient je dosud bez známek recidivy IHL. U druhého pacienta byl pooperační průběh komplikován biliózní sekrecí z drénu, která byla ošetřena endoskopicky. Histologické vyšetření potvrdilo předoperační diagnózu.
Závěr:
IHL neřešitelná endoskopickými nebo jinými postupy je indikována k chirurgické léčbě. Typ chirurgického výkonu pak odvisí od rozsahu postižení intrahepatálních žlučových cest a postižení jaterního parenchymu.
Klíčová slova:
cholelitiáza – intrahepatální – léčba
ÚVOD
Intrahepatální litiáza (IHL) je definována jako přítomnost žlučových konkrementů proximálně od spojení levého a pravého jaterního žlučovodu [1]. Incidence je vyšší ve východních a jihovýchodních asijských zemích, kde je IHL spojována s parazitární infekcí hepatobiliárního traktu. V západních zemích je incidence nízká a IHL tvoří jen asi 0,1–0,5 % všech cholelitiáz [2]. Vznikají-li konkrementy v intrahepatálních žlučovodech de novo, hovoříme pak o primární IHL, kde hlavními etiopatogenetickými momenty jsou cholestáza a ascendentní infekce žluče, které vedou k dekonjugaci bilirubinu a tvorbě vápenných solí žlučových kyselin. Tak tomu bývá např. u kongenitálních anomálií (striktur) žlučových cest, Caroliho onemocnění, primární sklerózující cholangoitidy, u posttraumatických defektů žlučových cest, u vysokých biliodigestivních anastomóz, jejichž postupné zužování vede ke stáze žluči, nebo může být příčinou primární cholelitiázy cizorodý materiál (kovová svorka, stehový materiál) ve žlučových cestách. Sekundární IHL vzniká přesunem konkrementů ze žlučníku. Jejich velikost závisí na průchodnosti ductus cystikus a jejich složení odpovídá složení žlučníkových konkrementů. Incidence cholodocholitiázy je mezi 8–15 % cholelitiáz [3]. Přítomnost konkrementů v intrahepatálních žlučových cestách muže být dlouho asymptomatická, neprojeví-li se nepřímo příznaky spojenými s cholecystolitiázou. Nejčastějšími projevy jsou až komplikace IHL jako cholangoitida, jaterní absces, jaterní selhání, obstrukční ikterus, sekundární biliární cirhóza nebo cholangiogenní karcinom.
KAZUISTIKA 1
Pacient, 65 let, s hypotyreózou na podkladě autoimunitní tyroiditidy, podstoupil v roce 1987 plánovaně klasickou cholecystektomii pro symptomatickou litiázu. Od té doby byl v péči interního spádového pracoviště pro reziduální choledocholitiázu léčenou kombinací extrakorporální rázové vlny (ESWL) a mechanické extrakce cestou endoskopické retrográdní cholangiopankreatografie (ERCP). Podrobnější data z této doby nemáme k dispozici. V dubnu roku 2004, po asymptomatickém období, bylo pro náhodný laboratorní nález cholestázy provedeno CT vyšetření, po kterém byla vyjádřena suspekce na tumorózní stenózu extrahepatálních žlučových cest. Za hospitalizace pak provedeno opakovaně ERCP. Při prvním vyšetření byla popsána hraniční šíře obou hlavních jaterních žlučovodů a přítomnost konkrementů. Pokus o mechanickou extrakci byl neúspěšný. Při druhém ERCP potvrzen minulý nález a navíc popsána stenóza bifurkace společného žlučovodu. Pacient byl indikován k chirurgické intervenci na spádové pracoviště. Zde v červenci 2004 provedena revize žlučových cest s odstraněním konkrementů a cholangiografií T-drénem. Při kontrolním vyšetření T-drénem 11. pooperační den byla opět nalezena nehomogenní náplň větví levého jaterního žlučovodu s dilatací. Pacient byl propuštěn s uzavřeným T-drénem do domácí léčby. Naplánováno kontrolní cholangiografické vyšetření s odstraněním T-drénu dva týdny od propuštění. Při tomto vyšetření již cholangiolitiáza neprokázána, T-drén extrahován a pacient předán do ambulantní léčby. V prosinci 2004 pacient opět přijat na interní spádové pracoviště pro febrilní stav s tělesnou teplotou kolem 40 °C, zimnice, třesavky, nechutenství a pocity dyskomfortu v oblasti epigastria. Při přijetí byly přítomny laboratorní známky cholestázy (GMT 4,22 μkat/l, ALP 2,97 μkat/l), bez výrazné elevace zánětlivých parametrů. Ultrasonografické vyšetření ukázalo jen mírnou dilataci levostranného jaterního žlučovodu, bez průkazu litiázy. Vzhledem k předchorobí pacienta bylo bezprostředně indikováno ERCP vyšetření (Obr. 1). To ukázalo dilataci levého ductus hepaticus s naznačenou stenózou v oblasti odstupu a mnohočetnou litiázu. Vhledem k absenci objektivních příznaků komplikované IHL pacient propuštěn do ambulantní léčby s profylaktickou antibiotickou terapií. Naplánována cholangiopankreatografíe magnetickou rezonancí (MRCP). Zde popsána dilatace levostranného jaterního žlučovodu a defekty v náplni svědčící pro přítomnost konkrementů nejen v samotném jaterním žlučovodu, ale i v jeho větvích. Pravostranný žlučový systém byl bez dilatace a bez defektů v náplni. S nálezem recidivující, symptomatické, intrahepatální, levostranné hepatikolitiázy pacient odeslán na naše pracoviště. Vzhledem k nálezu litiázy až do úrovně segmentálních větví levého ductus hepaticus byla u pacienta plánována revize žlučových cest s eventuálním doplněním levostranné laterální bisegmentektomie, nebo levostranné hepatektomie při přítomnosti ireverzibilního poškození jaterního parenchymu, nebo žlučovodů. Před vlastním výkonem provedena peroperační ultrasonografie jater, která ukázala masivní litiázu segmentálních jaterních žlučovodu b2 a b3. Po té preparovány struktury hepatoduodenálního ligamenta, vypreparován ductus hepatocholedochus a provedena podélná choledochotomie. Pak sondáž obou žlučovodů, kde vlevo nalezena překážka. Proto dále preparován levý ductus hepaticus a jeho větvení až k segmentálním žlučovodům b2 a b3 (Obr. 2). Pak provedena podélná hepatikotomie a extrahováno několik fazetováných konkrementů. Dále již sondáž volná, bez známek stenóz nebo obturace. Provedena sutura hepatikotomie a choledochotomií zaveden T-drén. Peroperační cholangiografií pak znázorněna fyziologická průchodnost extrahepatálních i intrahepatálních žlučových cest. Pooperační průběh byl bez komplikací. Kontrolní cholangiografické vyšetření T-drénem potvrdilo absenci defektu v náplni extra a intrahepatických žlučových cest a vyloučilo extravazaci kontrastní látky. T-drén byl odstraněn 7. pooperační den. Pacient propuštěn do domácí léčby 10. pooperační den v dobrém zdravotním stavu s laparotomií zhojenou per primam.
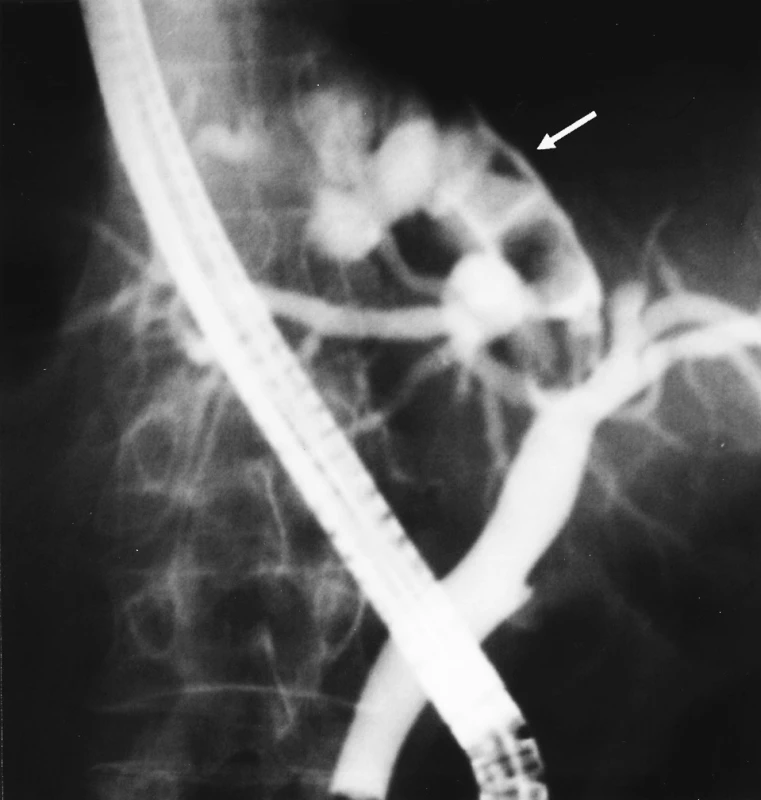
KAZUISTIKA 2
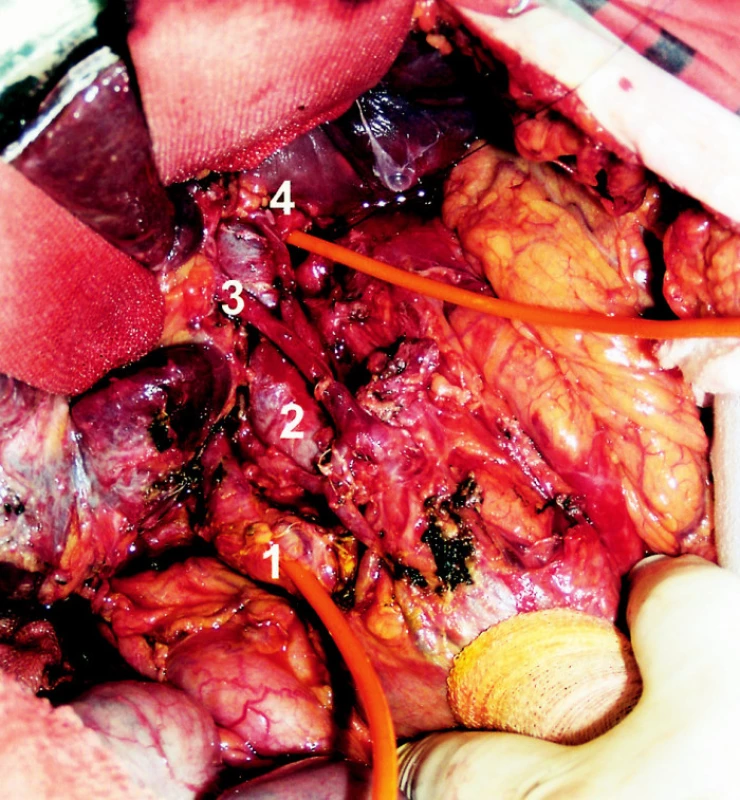
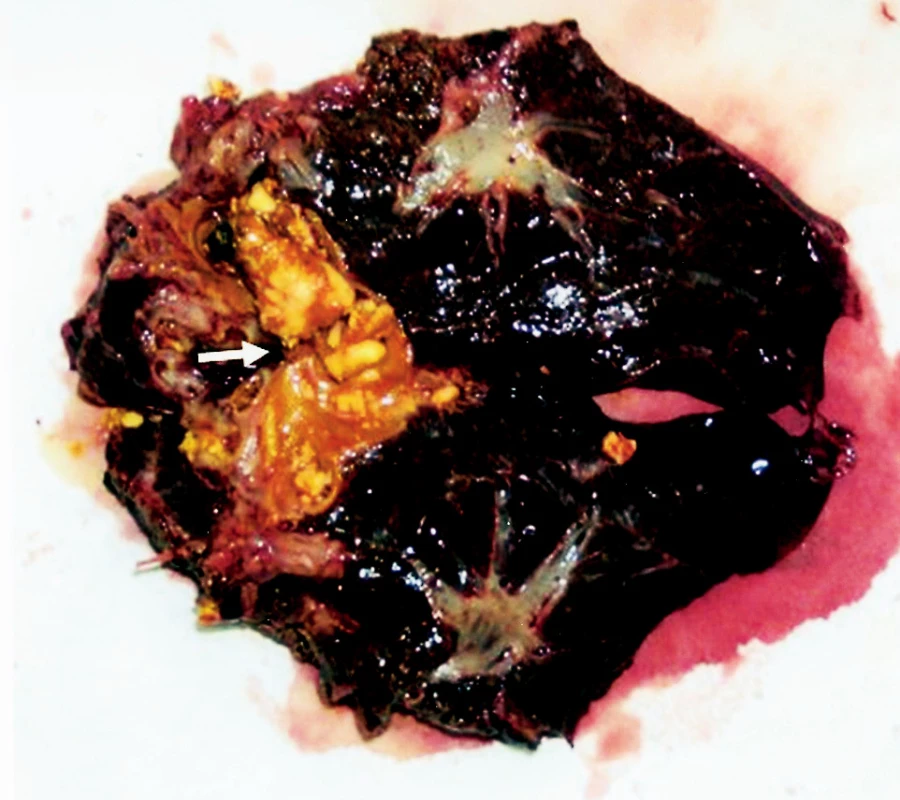
Muž, 77 let, s osobní anamnézou arteriální hypertenze, karcinomu prostaty léčeného prostatektomií, po klasické cholecystektomii před lety pro symptomatickou litiázu, byl léčen v říjnu 2006 na interním pracovišti pro akutní cholangoitidu. Provedeným ERCP vyšetřením byla prokázána choledocholitiáza a litiáza levostranných intrahepatálních žlučovodů. Po endoskopické papilosfinkterotomii a odstranění konkrementů z extrahepatálních žlučových cest a za současné antibiotické terapie postupně vymizely klinické i laboratorní příznaky akutní cholangoitidy. Pro reziduální litiázu nitrojaterních levostranných žlučovodů, která nebyla řešitelná endoskopicky, pacient ambulantně podstoupil MRCP a CT vyšetření, která obě prokázala dilataci větví levého jaterního žlučovodů, zejména pro levý laterální lalok (segment S2+3), s přítomností konkrementů, cystických dilatací a periduktálních abscesů (Obr. 3). Pro známky relapsu akutní cholangoitidy pacient znovu hospitalizován na interním pracovišti, kde bylo provedeno kontrolní ERPC vyšetření (Obr. 4). To potvrdilo nález levostranné intrahepatální litiázy s cystickou dilatací a chronickými zánětlivými změnami žlučovodů. Pravostranné žlučovody byly při vyšetření bez patologie. Nález znovu nebyl endoskopicky řešitelný. Pacient byl pro nález intrahepatální litiázy SII a SIII segmentu jater s příznaky recidivující cholangoitidy předán na naše pracoviště k chirurgickému řešení. S ohledem na provedená předoperační vyšetření jsme indikovali levou laterální bisegmentektomii. V listopadu 2006 byl pacient operován s vyšším operačním rizikem v antibiotické profylaxi. Z horní střední laparotomie manuálním vyšetřením (parenchym indurován, hmatné konkrementy) a peroperační sonografií potvrzen nález dilatace intrahepatálních žlučovodů S2 a S3 segmentů a přítomnost konkrementů v nitrojaterních žlučovodech s chronickými změnami jaterního parenchymu. Ostatní parenchym byl bez patologických změn. Bez komplikací provedena standardní levá laterální bisegmentektomie se založením pojistného drénu. Makroskopický nález na řezu i mikroskopické vyšetření resekátu odpovídalo předoperační diagnóze (Obr. 5). Pooperační průběh komplikován biliózní sekrecí z drénu. Provedeným ERCP vyšetřením verifikován únik z resekční plochy. Po endoskopickém zavedení stentu do pravého žlučovodu biliózní sekrece postupně ustává. Pacient propuštěn do domácího ošetřování 14. pooperační den v dobrém zdravotním stavu.
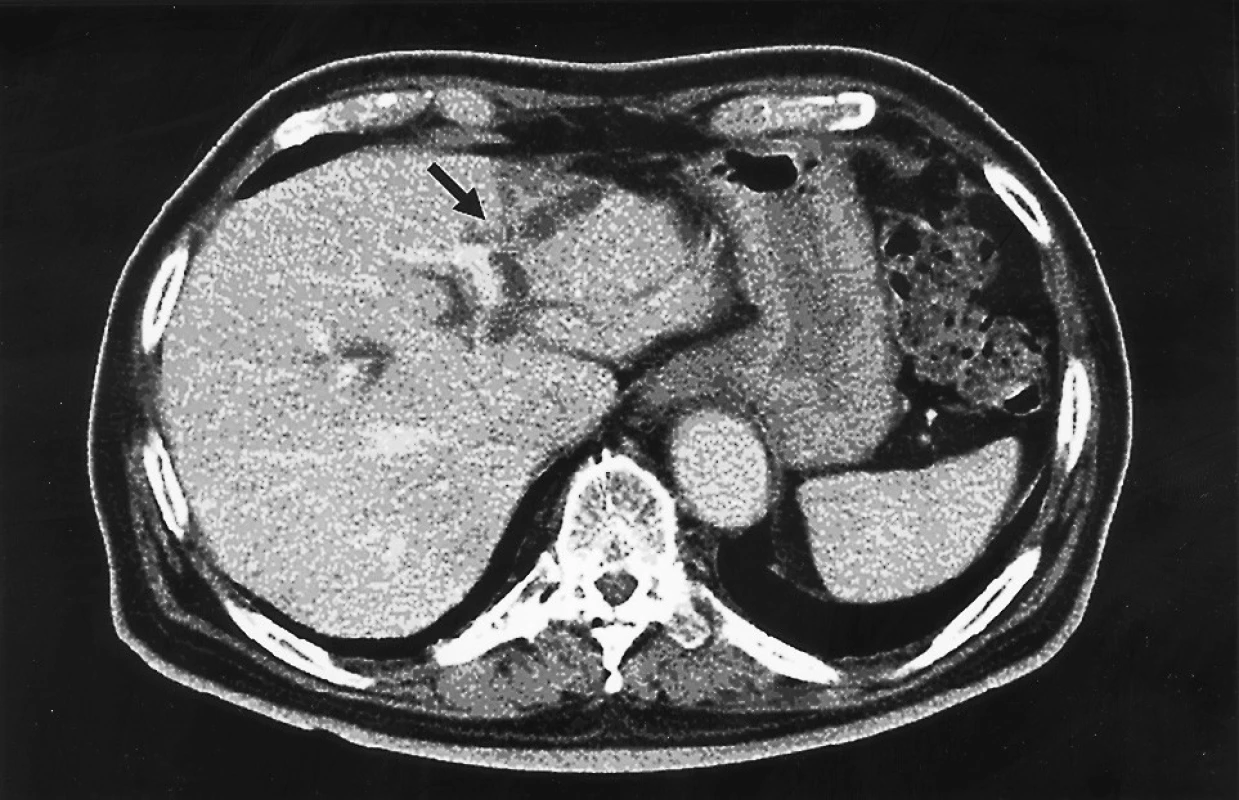
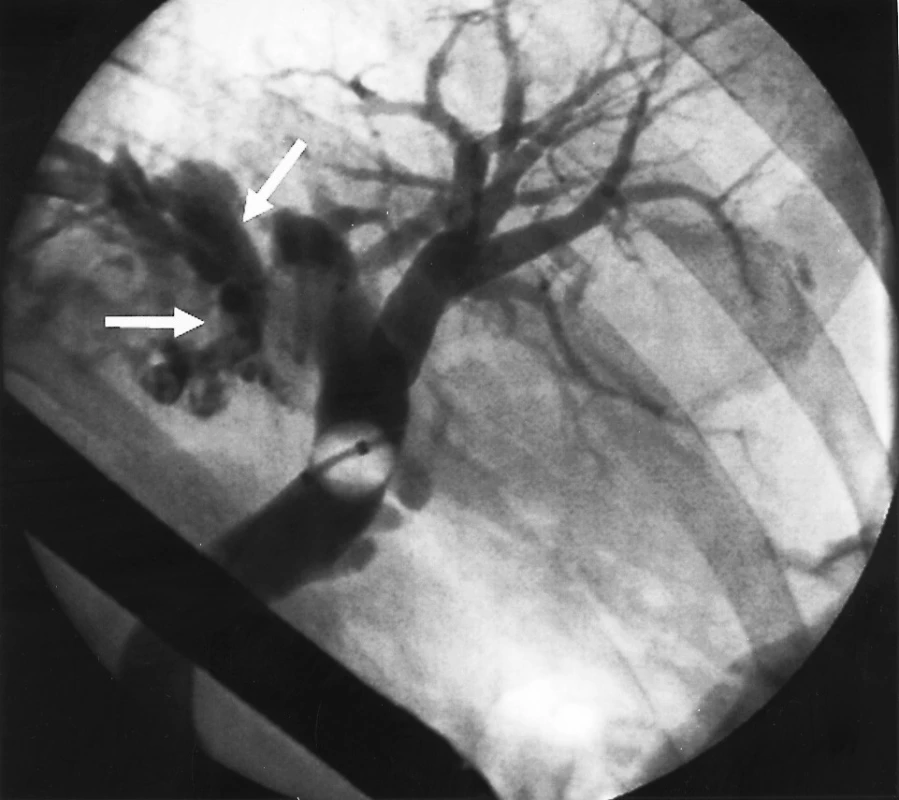
DISKUSE
Přestože má intrahepatální litiáza v západních zemích poměrně nízkou incidenci je k dispozici celá řada prací dokumentujících velké soubory pacientů s tímto onemocněním. Většina z nich se shoduje na několika závěrech. IHL se vyskytuje zhruba stejně často u obou pohlaví a maximum výskytu je mezi třetí a čtvrtou dekádou [4]. Epidemiologické studie ukazují na vyšší výskyt IHL v nižších socioekonomických vrstvách a důležitější úlohu enviromentálních vlivů nežli etnických [5]. Intrahepatální litiáza může být přítomna v obou jaterních lalocích a může být doprovázena přítomností konkrementů v extrahepatálních žlučových cestách. Častěji je intrahepatální litiáza přítomna v levém jaterním laloku. Jak jsme se již zmínili nejčastějším projevem IHL je recidivující cholangoitida s klinickým obrazem Charcotovy trias, kterou se prezentují dvě třetiny pacientů. Dlouhodobá cholestáza a infekt způsobují zánětlivé změny nitrojaterních žlučovodů, které vedou k tvorbě stenóz a jaterních abscesů [6]. Rekurentní cholangoitidy způsobují atrofii postiženého jaterního segmentu, fibrózní přestavbu parenchymu, pak vzniká sekundární biliární cirhóza s portální hypertenzí s rozvojem jaterní insuficience. Intrahepatální litiáza je spojena s vyšší incidencí cholangiocelulárního karcinomu [7].
Zlatými standardy v diagnostice IHL jsou ultrasonografické vyšetření, endoskopická cholangiografie (ve specifických indikacích i transhepatická) a počítačová tomografie. Vysokou senzitivitu i specificitu v diagnostice IHL, srovnatelnou s ERCP, má i cholangiopankreatografie magnetickou rezonancí [8]. V léčbě IHL je k dispozici celá škála terapeutických metod. Od konzervativních, přes metody endoskopické, metody invazivní radiologie až k postupům chirurgickým. Konzervativní přístup představuje disoluční léčba a litotrypse extrakorporální rázovou vlnou (ESWL). Disoluce je vyčleněna pro relativně úzké spektrum pacientů. V případě IHL je pak podmíněna kontraindikací, nebo selháním endoskopické a chirurgické léčby. Disoluvatelné jsou pouze rentgen nekontrastní, cholesterolové konkrementy, v případě litiázy žlučových cest, do velikosti 3 mm. Úspěšnost této léčby se pohybuje mezi 10–44 % [3]. Úspěšnost fragmentace konkrementů extrakorporální rázovou vlnou je kolem 90 % [3]. Často ale nedojde k samovolnému odchodu rozmělněných konkrementů a je proto nutné tuto metodu doplnit o mechanické odstranění konkrementů cestou ERCP. Tento léčebný postup je vhodný u objemných, endoskopicky neřešitelných konkrementů, limitací je hlavně dostupnost přístrojového vybavení Endoskopická retrográdní cholangiopankreatografie je v problematice litiázy žlučových cest metodou první volby.
Umožňuje jednak upřesnění diagnózy, určení rozsahu postižení žlučových cest a navíc i terapeutickou intervenci formou standardní mechanické litotrypse pomocí balonu nebo koše. Asi u 10–15 % pacientů s konkrementy žlučových cest je standardní mechanická ERCP litotrypse neúspěšná [9]. Příčinou bývají změněné anatomické poměry po chirurgických intervencích v oblasti žaludku a duodena (Billroth II resekce, Y Roux anastomóza), velikost konkrementů nad 15 mm v průměru, zaklínění konkrementu, nebo právě intrahepatální litiáza. V takových případech je žluč z obturované části žlučového stromu do doby definitivního ošetření derivována pomocí stentu. Alternativně je možné zavedení stentu doplnit in situ aplikací ursodiolu k dosažení dekomprese a chemické disoluce konkrementů [9]. K dalším alternativám endoskopické litotrypse, užívaným při klasickými postupy neodstranitelných konkrementech, patří intrakorporální fragmentace pomocí elektrohydraulického litotryptoru a laserového litotryptoru [10]. Jako poslední z nechirurgických metod zmíníme perkutánní, transhepatickou léčbu IHL. Při tomto postupu je nejprve pomocí perkutánní transhepatické cholangiografie (PTA) vytvořen kutaneobiliární trakt. S odstupem několika dní je pak touto cestou zaveden 5mm choledoskop a provedena mechanická, elektrohydraulická, nebo laserová litotrypse [11].
Chirurgická léčba je indikována v případech selhání nechirurgických metod, při recidivující IHL, tam kde došlo vlivem dlouhodobé cholestázy k rozvoji atrofie nebo cirhózy jaterního parenchymu, nebo tam kde příčinou recidivující litiázy je primární patologie intrahepatálních žlučovodů typu stenózy, cystické dilatace, nebo vrozené anomálie žlučových cest. Technika a rozsah chirurgického ošetření IHL je volena podle typu onemocnění. Jedná-li se o IHL primární, nebo sekundární, podle rozsahu onemocnění, jde-li o unilobární, nebo bilobární postižení jater, podle stavu extrahepatálních žlučových cest a stavu jaterního parenchymu. Zde o chirurgickém výkonu rozhoduje přítomnost striktur, nebo dilatací nitrojaterních žlučovodů, atrofie jaterního parenchymu, cirhotické přestavby, nebo cholangiocelulárního karcinomu [12]. Technicky nejsnadnějším řešením je cholecystektomie a extenzivní revize žlučových cest s mechanickým odstraněním konkrementů, výplachem a založením T-drénu, nebo konstrukcí billiodigestivní anastomózy. Takový postup je indikován u sekundární IHL, kdy zdrojem litiázy je žlučník a kde nebyla prokázána patologie nitrojaterních žlučovodů. Smyslem chirurgické léčby IHL je odstranění konkrementů, obnovení drenáže žlučových cest a snížení rizika recidivy litiázy. U primární IHL je příčina tohoto onemocnění v patologii nitrojaterních žlučovodů, na druhou stranu může neléčená, symptomatická, sekundární IHL rozvoj takových patologií způsobit. V případech kdy je přítomna stenóza nebo dilatace nitrojaterních žlučovodů, cystické změny nitrojaterních žlučovodů u Carolliho nemoci, atrofie okolního jaterního parenchymu, nebo známky cirhotické přestavby je metodou volby hepatektomie [13, 14]. Výhodou resekčních výkonů je 85–95% úspěšnost v prevenci recidiv IHL. Riziko rozvoje IHL v ponechané jaterní tkáni je 4–16 %. V případě přítomnosti velké dilatace extrahepatálních žlučových cest je resekční výkon kombinován s biliodigestivníanastomózou. V případě bilobárního postižení primární IHL s prokázanou patologií nitrojaterních žlučovodů je kurativní odstranění jaterní tkáně možné pouze v případě transplantace [15]. V ostatních případech je volena jaterní resekce, nejčastěji levostranná hepatektomie s drenážním výkonem na žlučových cestách a konstrukcí „vstupní kličky“ (access loop) [16]. To jest konstrukcí neanatomické komunikace horní části trávicí trubice s biliárním traktem, nebo ke stěně břišní (tzv. exteriorizace kličky) různým způsobem vyvedené kličky tenkého střeva komunikující s extrahepatálními žlučovými cestami. Oba způsoby umožňují opakované, pro pacienta i lékaře šetrné, odstranění recidivující litiázy ponechané části jaterní tkáně pomocí ERCP, respektive perkutánní choledochoskopie.
V našem případě byla u prvního pacienta recidiva onemocnění diagnostikována náhodně na základě laboratorních známek cholestázy při rutinním laboratorním vyšetření. Přes známou anamnézu recidivující cholelitiázy bylo pojato podezření na nádorovou obstrukci. CT-vyšetření příčinu obstrukce neidentifikovalo. Definitivní diagnóza byla stanovena až po vyšetření endoskopickou cholangiografíí. Instrumentální mechanická litotrypse při ERCP se opakovaně nezdařila a pacient byl indikován k chirurgickému výkonu. Při tom byla provedena revize extrahepatálních žlučových cest. Ponechaná intrahepatální cholelitiáza se projevila opakováním akutní cholangoitidy a byla potvrzena ERCP a MRCP vyšetřením. Podle anamnestických dat a provedených instrumentálních vyšetření se jednalo o sekundární, levostrannou intrahepatální cholelitiázu bez průkazu patologie v oblasti levostranných intrahepatálních žlučových cest, nebo jaterního parenchymu. Dilatace žlučových cest byla homogenní, ne cystická, reaktivní při přetlaku ve žlučových cestách. Pacient byl tedy indikován k revizi žlučových cest až do úrovně segmentálních větví levého jaterního žlučovodů. Po odstranění konkrementů nebyla peroperační cholangiografií prokázána žádná patologie v oblasti levého ductus hepaticus a jeho větvení, proto nebyl resekční výkon indikován. Pacient je dosud bez známek recidivy onemocnění. V případě opakování by byla indikována levostranná hepatektomie.
U druhého pacienta se přítomnost konkrementů ve žlučových cestách projevila klinickými příznaky akutní cholangoitidy. Provedeným ERCP vyšetřením byly prokázány konkrementy v extrahepatálních i intrahepatálních žlučových cestách. Choledocholitiáza byla ošetřena endoskopickou mechanickou litotrypsí. Intrahepatální litiáza nebyla touto cestou řešitelná. CT a MRCP vyšetření potvrdily přítomnost konkrementů ve žlučovodech segmentů SII a SIII levého jaterního laloku, cystické změny žlučovodů a přítomnost abscesů, svědčících pro chronickou cholangoitidu. Protože u pacienta došlo k dalšímu relapsu akutní cholangoitidy byl i přes vyšší věk indikován k chirurgickému řešení. Velmi dlouhé asymptomatické období od provedené klasické cholecystektomie svědčilo spíše pro primární vznik konkrementů v intrahepatálních žlučovodech. Zobrazovací vyšetření ukázala chronické zánětlivé změny nitrojaterních žlučových cest. Narozdíl od předchozího pacienta, šlo v tomto případě o primární intrahepatální cholelitiázu s chronickými zánětlivými změnami žlučových cest, lokalizovanou do SII a SIII segmentu jaterního. Pouhé odstranění konkrementů by u takového typu postižení téměř jistě vedlo k recidivě litiázy a progresi chronické cholangoitidy s rozvojem sekundární biliární cirhózy jater. Definitivní ošetření bylo možné pouze resekcí postižené části jaterního parenchymu. Peroperační klinický a sonografický nález potvrdil rozsah postižení a u pacienta byla provedena levá laterální bisegmentektomie. Pooperační komplikace byly zvládnuty konzervativně.
ZÁVĚR
Intrahepatální cholelitiáza je v našich zeměpisných šířkách onemocněním s nízkou incidencí. V západních zemích je častější sekundární IHL, která vzniká migrací nebo progresí cholecystolitiázy do extrahepatálních a intrahepatálních žlučových cest. Neléčené, symptomatické onemocnění může vézt k rozvoji vážného a nevratného poškození jaterní tkáně a žlučových cest. V diagnostice a terapii IHL je k dispozici celá řada metod. Selžou-li v léčbě miniinvazivní postupy (endokospické, perkutánní), nebo dojde-li k recidivě onemocnění je indikována léčba chirurgická. Technika chirurgické léčby závisí na rozsahu postižení jaterní tkáně a na stavu intrahepatálních žlučových cest. Problémem v léčbě intrahepatální cholelitiázy obecně zůstává poměrně vysoké procento recidiv.
MUDr. P. Záruba
Chirurgická klinika 1. LF UK a FTNsP
Vídeňská 800
140 59 Praha 4
e-mail: pavel.zaruba@ftn.cz
Sources
1. Choi, T. K. Intrahepatic stones. Br. J. Surg., 1989, 76 : 213–214.
2. Černý, et al. Špeciálna chirurgia brusných orgánov. Naklad. Osvěta, 1996, s. 159.
3. Mařatka, Z., et al. Gastroenterologie. Naklad. Karolinum 1999, s. 355.
4. Vachell, H. R., Stevens, W. M. Case of intrahepatic calculi. Br. Med. J., 1906, 1 : 434–436.
5. Glen, F., Moody, P. G. Intrahepatic calculi. Ann. Surg., 1961, 153 : 711–724.
6. Chou, S. T., Chan, C. H., Reccurent pyogenic cholangitis: a necropsy study. Patology, 1980, 12 : 415–428.
7. Thuluvath, P. J., Rai, R., Vembrux, A. C., Yeo, C. J. Cholangiocarcinoma: a review. Gastroenterologist, 1997, 5 : 306–315.
8. Park, D. H., Kim, M. H., Lee, S. S., Lee, S. K., Kim, K. P., Han, J. M., Kim, S. Y, Song, M. H., Seo, D. W., Kim, A. Y., Kim, T. K., Min, Y. I. Accuracy of magnetic resonance cholangiopancreatography for locating epatolithiasis and detecting accompanying biliary strictures. Endoscopy, 2004, Nov; 36(11): 987–992.
9. McHenry, L., Lehman, G. Difficult bile duet stones. Curr. Treat. Options Gastroenterol., 2006, 9 : 123–132.
10. Hochberger, J., Tex, S., Miss, J., Hahn, E. G. Management of difficult common bile duet stones. Gastrointest. Endosc. Clin. N. Am., 2003, 13 : 623–634.
11. Bonnel, D., Liguory, C., Lebevre, J. F., Cornud, F. Percutaneus treatement of intrahepatic lithiasis. Gastroenterol. Clin. Biol., 2001, 25 : 581–588.
12. Prakasch, K., Ramesh, H., Jakob, G., Venugopal, A., Lekha, V., Varma, D., Ramesh, G. N., Augustine, P. Multidisciplinary approach in the long term management of intrahepatic stones: Indian experience. Indian J. Gastroenterol., 2004, Nov-Dec; 23(6): 209–213.
13. Herman, P., Perini, M. V., Machado, M. A., Bacchella, T., Pugliese, V., Saad, W. A., da Cunha, J. E., Machado, M. C., Rodrigues, J. G. Liver resection as the definitivě treatment for unilateral non-oriental primary intrahepatic lithiasis. Am. J. Surg., 2006, Apr; 191(4): 460–464.
14. Pafko, P., Kabát, J., Chlumska, A. Caroli‘s disease. Rozhl. Chir., 1996, Jan; 75(1): 23–25.
15. Strong, R. W., Chew, S. P., Wall, D. R., Fawcett, J., Lynch, S. V. Liver transplantation for hepatolithiasis. Asian J. Surg., 2002, Apr; 25(2): 180–183.
16. Ramia, J. M., Palomeque, A., Muffak, K., Villar, J., Garrote, D., Ferron, J. A. Indications and therapeutical options in hepatolithiasis. Rev. Esp. Enferm. Dig., 2006, Aug; 98(8): 597–604.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2007 Issue 7
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Dokončenie totálnej tyreoidektómie pre diferencovaný karcinóm štítnej žľazy
- Chirurgická léčba intrahepatální cholelitiázy – dvě kazuistiky
- Neobvyklá příčina obstrukce duodena – kazuistika
- Diagnostika okultních pertrochanterických zlomenin proximálního femuru magnetickou rezonancí
- Vplyv laserového žiarenia rôznych intenzít na hojenie incíznych rán u zdravých a diabetických potkanov
- „Pankreatická jednotka“ v liečbe ťažkej nekrotizujúcej pankreatitídy
- Kvadruparéza ako komplikácia akútnej pankreatitídy – kazuistika
- Taktika stomovania pri vrodených chybách črevného traktu
- Zkušenosti s léčbou empyému hrudníku během sedmiletého období
- Disekující aneuryzma aorty u Marfanova syndromu – kazuistika
- Disekce hrudní aorty. Kombinace chirurgické a endovaskulární léčby
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- „Pankreatická jednotka“ v liečbe ťažkej nekrotizujúcej pankreatitídy
- Chirurgická léčba intrahepatální cholelitiázy – dvě kazuistiky
- Diagnostika okultních pertrochanterických zlomenin proximálního femuru magnetickou rezonancí
- Neobvyklá příčina obstrukce duodena – kazuistika
