Řešení diafyzárních zlomenin předloktí pomocí úhlově stabilní dlahy LCP a nitrodřeňového hřebování
Management of Diaphyseal Forearm Fractures Using LCP Angle - Stable Fixation Devices and Intramedullary Nailing
Aim of the Study:
The aim of this study is to assess treatment outcomes of diaphyseal radial and ulnar fractures using angle - stable LCP device (Synthes, Švýcarsko), compared to ForeSight intramedullary nailing (Smith&Nephew, USA).
Material and Methods:
The prospective study included 80 patients with 115 forearm fractures, assigned to two equal groups, based on the fixation method. The group included 53 males and 27 females, the mean age was 36.6 years of age (range 18–77). the mean folow up period was 18 months (range 12–32 months). The patients were repetitevely x-rayed and their functional assessment was performed at the same time. Furthermore, treatment - related complications were also evaluated.
Results:
Two cases of prolonged healing were recorded in the LCP device treatment group. Four cases of prolonged healing were recorded in the intramedullary nailing group, which healed within 18 months and did not require reoperation. The mean fracture healing time was 20.5 weeks (range 9–80 weeks) in the group with intramedullary nailing, and 19.0 weeks (range 12–46 weeks) in the LCP group. No significat differences in surgery time, healing time, postoperative pain scores or final 1-year functional outcomes were detected between the both treatment groups. Statistically significant prolonged healing was demonstrated in the intramedullary nailing group in cases, where fragment dislocation exceeded 3 mm, compared to a group of patients with anatomical repositioning and dislocation of less than 2 mm (p = 0.015; Anova). No cases of deep infections were recorded. Complications, recorded in the intramedullary nailing group, included the following: partial migration of securing nails in two subjects and incomplete synostosis in two subjects. Complications, recorded in the LCP device group, included: early re-fracturing in the original fracture location in a single subject (3 weeks after extraction).
Discussion:
The results correspond with outcomes of other recent studies. Although open repositioning and internal fixation is considered a standard treatment method in forearm diaphyseal fractures, recently changing opinion on the use of nails in this indication is apparent. Considering ongoing improvements of these implants, the trend of nailing should be more widely accepted.
Conclusion:
Although their concept of fracture fixation is different, the both implants appear indicated for the management of forearm diaphyseal fractures.
Key words:
diaphyseal forearm fractures – secured intramedullary nailing – ForeSight system – angle-stable fixation device
:
P. Višňa; Martin Vlček
; M. Valcha; E. Beitl; E. Jaganjac; Z. Šmídl
:
I. ortopedická klinika 1. LF UK a FN Motol, Praha, přednosta kliniky: prof. MUDr. Antonín Sosna, DrSc.
:
Rozhl. Chir., 2009, roč. 88, č. 12, s. 708-715.
:
Monothematic special - Original
Cíl studie:
Cílem práce je srovnat výsledky ošetření diafyzárních zlomenin radia a ulny pomocí úhlově stabilní dlahy LCP (Synthes, Švýcarsko) a nitrodřeňového hřebování ForeSight (Smith&Nephew, USA).
Materiál a metoda:
V prospektivní studii je zhodnoceno 80 pacientů se 115 zlomeninami předloketních kostí rozdělených podle typu fixace do dvou stejně velkých skupin. Soubor zahrnoval 53 mužů a 27 žen, průměrný věk pacientů byl 36,6 roku (rozsah 18–77 let). Průměrná doba sledování výsledků byla 18 měsíců (rozsah 12–32 měsíců). Pacienti byli periodicky vyšetřování rentgenologicky a souběžně sledovány funkční výsledky. Současně byly hodnoceny komplikace provázející operační léčbu.
Výsledky:
Ve skupině pacientů ošetřených LCP dlahou jsme zaznamenali dva případy prodlouženého hojení. Ve skupině ošetřené hřebem jsme zachytili čtyři případy prodlouženého hojení, které se zahojily do 18 měsíců bez dalšího chirurgického výkonu. Průměrná doba hojení zlomenin ošetřených hřebem byla 20,5 týdnů (rozsah 9–80 týdnů), v LCP souboru 19,0 týdnů (rozsah 12–46 týdnů). Nezaznamenali jsme staticky signifikantní rozdíl mezi oběmi skupinami v operačním čase, době hojení zlomenin, v pooperační bolestivosti ani v konečných funkčních výsledcích po jednom roce. Prokázali jsme statisticky významné prodloužení hojení ve skupině ošetřené hřebem při pooperační dislokaci fragmentů 3 a více mm proti skupině pacientů s anatomickou repozicí a dislokací do 2 mm (p = 0,015; Anova). Nezaznamenali jsme žádný případ hlubokého infektu. Z komplikací jsme v souboru ošetřeném hřebem zaznamenali dvakrát parciální migraci zajišťovacích šroubů a dvakrát vznik nekompletní synostózy. Ve skupině ošetřeném LCP dlahou jsme zachytili lx případ časné refraktury v místě původní zlomeniny (3 týdny po extrakci).
Diskuse:
Dosažené výsledky v obou skupinách odpovídají výsledkům v jiných recentních studiích. Přestože je otevřená repozice a vnitřní fixace dlahou považována za standard léčby diafyzárních zlomenin předloktí, je dnes patrný názorový posun na použití hřebů v této indikaci. Vzhledem k zdokonalení těchto implantátů je nutné trend hřebování diafyzárních zlomenin předloktí stále více akceptovat.
Závěr:
Přes rozdílný koncept fixace zlomenin se jeví oba implantáty jako indikované pro léčbu diafyzárních zlomenin předloktí.
Klíčová slova:
diafyzární zlomeniny předloktí – zajištěné nitrodřeňové hřebování – ForeSight systém – úhlově stabilní dlaha
ÚVOD
V posledním desetiletí je kladen stále větší důraz na myšlenku „biologické osteosyntézy“ při ošetření zlomenin dlouhých kostí. Konvenční dlahy a šrouby jsou ukotveny ke kosti pomocí axiálních sil, které způsobují zvýšený tlak mezi kostí a dlahou. Nadměrný tlak a třecí síly v místě kontaktu dlahy a kosti vedou k lokálnímu porušení cévního zásobení a především k poškození periostu. Tento faktor vedl k vývoji nových typů implantátů, které snižují tlak a velikost kontaktní plochy mezi kostí a dlahou. Postupně byly vyvinuty:
- Dynamická kompresní dlaha s limitovaným kontaktem (LC-DCP).
- Bodový kontaktní fixator (PC-Fix).
- Zámková kompresní dlaha (LCP).
Především poslední typ dlahy LCP v sobě spojuje několik moderních principů fixace. Každý otvor v dlaze umožňuje zavedení jak konvenčního šroubu, tak úhlově stabilního zámkového šroubu. Dlaha vzhledem ke svému nízkokontaktnímu designu, možnosti zavedení unikortikálního zámkového šroubu a možností aplikace metodou vnitřní fixace snižuje vaskulární poškození poraněné kosti. Zároveň si zachovává v indikovaných případech možnost tvarování a možnost dosažení mezifragmentové komprese. Tyto výhody umožňují její použití i v osteoporotickém terénu.
Souběžně se zdokonalováním implantátů pro dlahovou osteosyntézu došlo v poslední době k vývoji nových typů nitrodřeňových hřebů pro osteosyntézu předloketních kostí. Tato nová generace hřebu již zajišťuje dostatečnou rotační a délkovou stabilitu osteosyntézy pomocí příčných zajišťovacích šroubů [10, 16]. V oblasti předloktí je poměrně složitý anatomicko-funkční vztah mezi radiem a ulnou a podmínkou pro použití nitrodřeňového hřebu je obnovení kompletního rozsahu prono-supinace a exaktní rekonstrukce geometrie kostí (rotace, délka, angulace a fyziologické zakřivení: radius – dorzoradiální zakřivení, ulna – esovité zakřivení). Z hlediska biologie hojení kosti je považováno za zásadní výhodu hřebovací techniky zachování primárního krevního výronu v okolí zlomeniny a omezení deperiostace jednotlivých fragmentů zlomeniny.
Cílem naší práce je srovnat výsledky ošetření akutních diafyzárních zlomenin radia a ulny pomocí úhlově stabilní dlahy LCP (Synthes, Švýcarsko) a nitrodřeňového hřebování ForeSight (Smith&Nephew, USA). Ke studii byla vybrána LCP dlaha, která je v současné době považována za nejvíce stabilní dlahový implantát a hřeb ForeSight, který díky příčným zajišťovacím šroubům zajišťuje dostatečnou rotační a délkovou stabilitu osteosyntézy.
MATERIÁL A METODY
Soubor pacientů
Do studie byli zařazeni pacienti nad 18 let s akutní diafyzární zlomeninou předloktí. Operace byly prováděny v jednom centru v období od června 2004 do dubna 2007. Ze studie byli vyloučeni pacienti s patologickou nebo inveterovanou zlomeninou a pacienti s nekompletní dokumentací.
Celkově bylo do prospektivní studie zařazeno 80 pacientů, soubor zahrnoval 53 muže a 27 žen, průměrný věk byl 36,6 roku (rozsah 18–77 let). Pacienti byli rozděleni do dvou srovnatelných podskupin (40 pacientů ošetřeno hřebem a 40 pacientů ošetřeno LCP dlahou).
Délka průměrného follow-up byla 18 měsíců (12–32 měsíců).
Operační technika
Operační výkon při aplikaci hřebu zahrnoval zavřenou repozici zlomeniny, trepanaci dřeňové dutiny poraněné kosti (radius – radiálně od Listerova hrbolu, ulna – na hrotu olekranonu), jemné předvrtání s rozšířením kanálu v dřeňové dutině o 0,5 až 1,0 mm proti vybranému průměru hřebu a následnou stabilizaci hřebem. Jištění bylo prováděno individuálně dle charakteru zlomeniny. V případě neúspěchu zavřené repozice byla prováděna otevřená repozice z limitovaného přístupu za přísného šetření periostu všech fragmentů.
Druhou variantou operace byla aplikace LCP dlahy. Používali jsme Thompsonův přístup k diafýze radia a dorzální přístup v intermuskulárním septu k diafýze ulny. Přímou repozicí fragmentů byla obnovena délka a rotace kosti. Ke stabilizaci byla použita 3,5 mm dlaha LCP.
V žádném ze souborů nebyla použita spongioplastika, sádrová fixace byla naložena výjimečně při konkomitantních vazivových poraněních v oblasti karpu.
Hodnocení
V rámci hodnocení výsledků léčby byly sledovány obecné parametry:
- počet pacientů, pohlaví, věk, celková doba sledování,
- počet monotraumat, sdružených poranění a polytraumat,
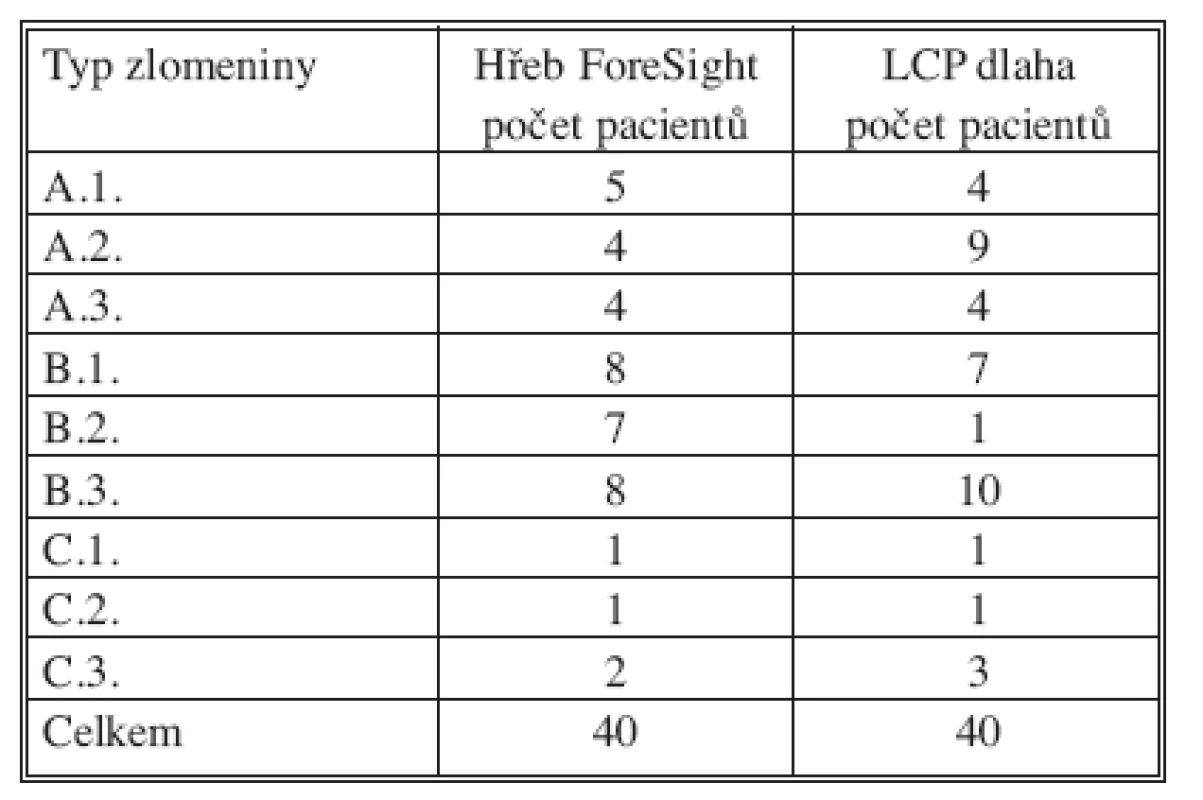
- typ zlomeniny podle AO klasifikace,
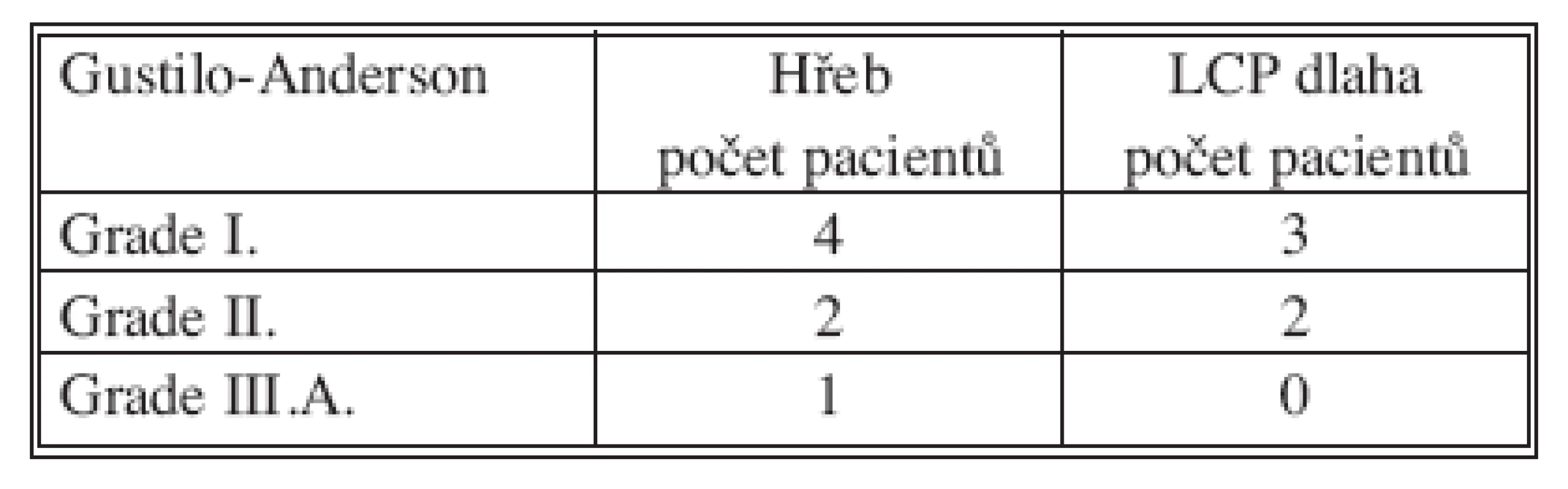
- typ otevřené zlomeniny podle Gustila a Andersona,
- interval mezi úrazem a operací,
- způsob zavedení implantátu,
- komplikace,
- peroperační komplikace,
- časné pooperační komplikace,
- porucha hojení rány (hematom v ráně, povrchový infekt, hluboký infekt),
- nervová léze,
Pozdní komplikace
- selhání implantátu (uvolnění jistících šroubů, uvolnění celého implantátu),
- refraktura po extrakci implantátu.
V rámci srovnání výsledků mezi jednotlivými skupinami byly sledovány následující parametry:
- doba operace,
- doba RTG hojení, poruchy RTG hojení,
- kvalita peroperační repozice ve vztahu k době hojení,
- funkční výsledky,
- skóre podle Andersona,
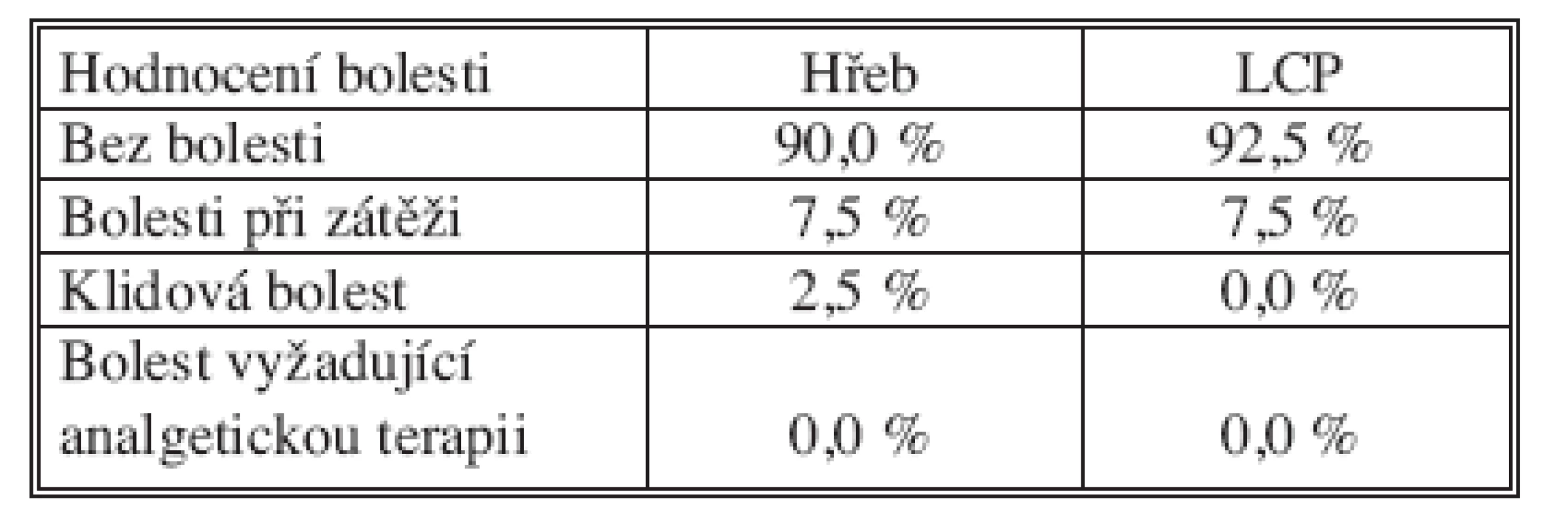
- hodnocení bolesti.
Statistické zhodnocení
Statistická analýza byla provedena s využitím tří testů – Studentův T-test, Anova analýza a chí-kvadrát test (signifikantní rozdíl p < 0,05).
VÝSLEDKY
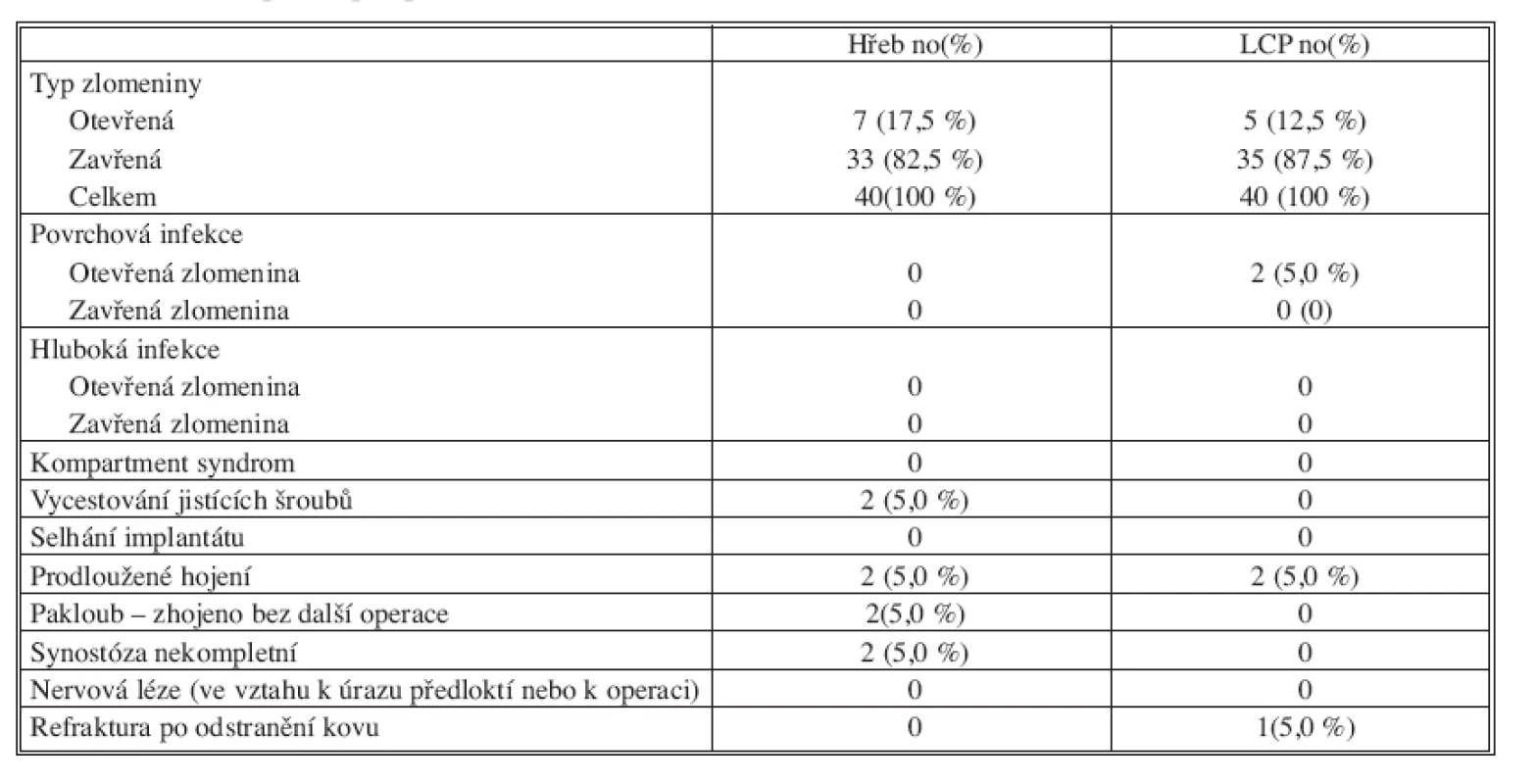
Z hodnocených 80 pacientů se o monotrauma se jednalo u 48 pacientů, sdružené poranění se vyskytovalo u 17 pacientů a polytrauma u 15 pacientů. Vysokoenergetické násilí bylo příčinou vzniku úrazu v 44 případech, sportovní úraz jsme zaznamenali u 31 pacientů, pracovní u 19 a násilný čin u 3 pacientů. Zlomeniny byly klasifikovány podle AO klasifikace (Tab. 1), otevřená poranění podle Gustila a Andersona (Tab. 2).
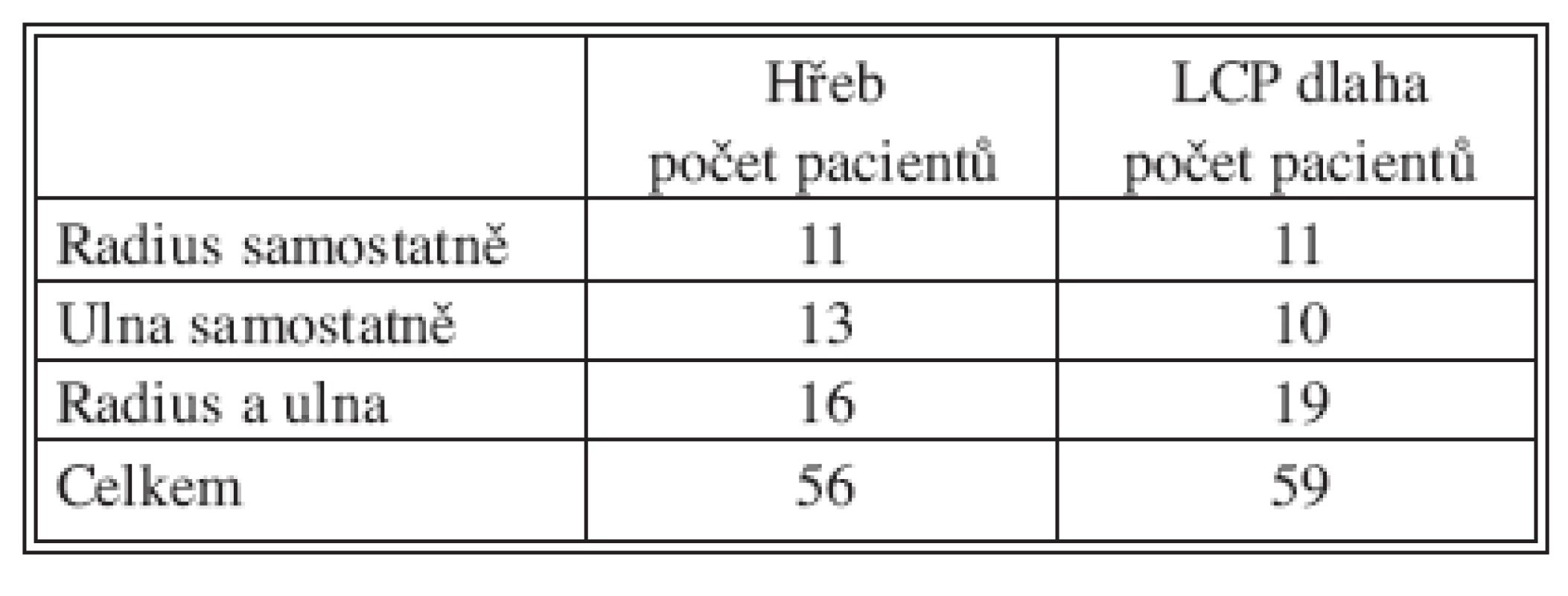
Skupina pacientů ošetřená hřebem ForeSight zahrnovala 40 pacientů, u kterých bylo ošetřeno celkem 56 diafyzárních zlomenin (Tab. 3). Otevřená zlomenina se vyskytovala 7krát, dominantní končetina byla postižena u 19 pacientů. Časně, do 6 hod. od úrazu, bylo operováno 15 pacientů, do 24 hodin 32 pacientů a s odstupem více než 5 dní pouze 3 pacienti. Jen jeden pacient měl předoperační paresu nervus radialis, příčinou byla ipsilaterální zlomenina diafýzy humeru. Vaskulární lézi jsme v hodnoceném souboru nezaznamenali.
Skupina pacientů ošetřených dlahou LCP zahrnovala 40 pacientů, u kterých bylo ošetřeno celkem 59 diafyzárních zlomenin (Tab. 3). Otevřená zlomenina se vyskytovala 5krát, dominantní končetina byla postižena u 15 pacientů. Časně, do 6 hod od úrazu, bylo operováno 17 pacientů, do 24 hodin 34 pacienti a s odstupem více než 5 dní pouze 2 pacienti. Vaskulární ani neurologickou předoperační lézi jsme v hodnoceném souboru nezaznamenali.
Operace
Průměrný operační čas byl při použití hřebu 65,5 min (rozsah 30–130 minut), při použití LCP dlahy 71,0 minut (rozsah 30–160 minut). Dosažené operační časy nebyly signifikantně rozdílné (p = 0,350; Anova).
Hřeb jsme zavedli zavřenou technikou u 38 zlomenin (67,8 %), z minincize jsme reponovali (cca 3 cm) u 11 zlomenin (19,7 %) a otevřenou repozici jsme provedli u 7 zlomenin (12,5 %). Staticky – oboustranně byl hřeb zajištěn ve 37 případech (66,1 %), jednostranně ve 19 případech (33,9 %).
LCP dlahu jsme aplikovali u 57 zlomenin otevřeně (96,6 %), ve 2 případech jako podvlékanou dlahu (3,4 %).
Z peroperačních komplikací jsme zaznamenali v 1 případě zalomení předvrtání, které jsme extrahovali při otevřené repozici.
Hojení zlomenin
Kostní zhojení bylo definováno jako vymizení lomné linie nebo přítomnost vyzrálého periostálního svalku na RTG. Jako prodloužené hojení byl definován případ, kde došlo ke zhojení po více jak 6 měsících bez další operace. Jako pakloub je označena fraktura, která se prodlouženě hojila a musela být reoperována.
Při použití hřebu se zlomenina zahojila u 14 pacientů do 12 týdnů, u 23 pacientů do 16 týdnů, u 26 pacientů do 20 týdnů a u 35 pacientů do 24 týdnů (Obr. 1a–c). Zaznamenali jsme 4 případy prodlouženého hojení a žádný případ pakloubu. Všichni pacienti se zahojili spontánně bez nutnosti dalšího operačního zákroku. Průměrná doba hojení byla 20,5 týdnů (rozsah 9–80 týdnů).

Při použití LCP se zlomenina u 7 pacientů zahojila do 12 týdnů, u 17 pacientů do 16 týdnů, u 32 pacientů do 20 týdnů a u 36 pacientů do 24 týdnů (Obr. 2a–d). Zaznamenali jsme 2 případy prodlouženého hojení a žádný případ pakloubu. Průměrná doba hojení byla 19,0 týdnů (rozsah 12–46 týdnů).

Doba hojení mezi oběmi soubory nebyla signifikantně rozdílná (p = 0,570; t-test).
Kvalita peroperační repozice ve vztahu k době hojení
Při hodnocení časných pooperačních RTG jsme u hřebů zaznamenali anatomickou repozici kosti u 9 případů (22,5 %); vzájemnou dislokaci fragmentů do 2 mm v 23 případech (57,5 %); rozestup 3 a více mm jsme zachytili u 8 pacientů (20,0 %). Délkovou diskrepanci v distálním radioulnárním kloubu nad 2 mm jsme zaznamenali ve 2 případech (5,0 %).
Při použití LCP byla anatomická repozice dosažena u 22 pacientů (55,0 %), rozestup do 2 mm u 17 (42,5 %) a větší dislokace pouze u 1 pacienta (2,5 %).
Srovnáním podskupin podle kvality peroperační repozice ve vztahu k délce hojení zlomenin bylo zjištěno:
- statisticky významné prodloužení hojení ve skupině ošetřené hřebem při pooperačním rozestupu fragmentů 3 a více mm proti skupině pacientů s anatomickou repozicí a dislokací do 2 mm (p = 0,015, Anova);
- statisticky nevýznamné změny v délce hojení při vzájemném srovnání kvality repozice u všech ostatních podskupin při použití dlahy nebo hřebu (p = 0,062 – 0,350; Anova).
Lze tedy konstatovat, že neanatomická repozice s dislokací fragmentů 3 a více mm již vede k prodlouženého kostního hojení při použití hřebu.
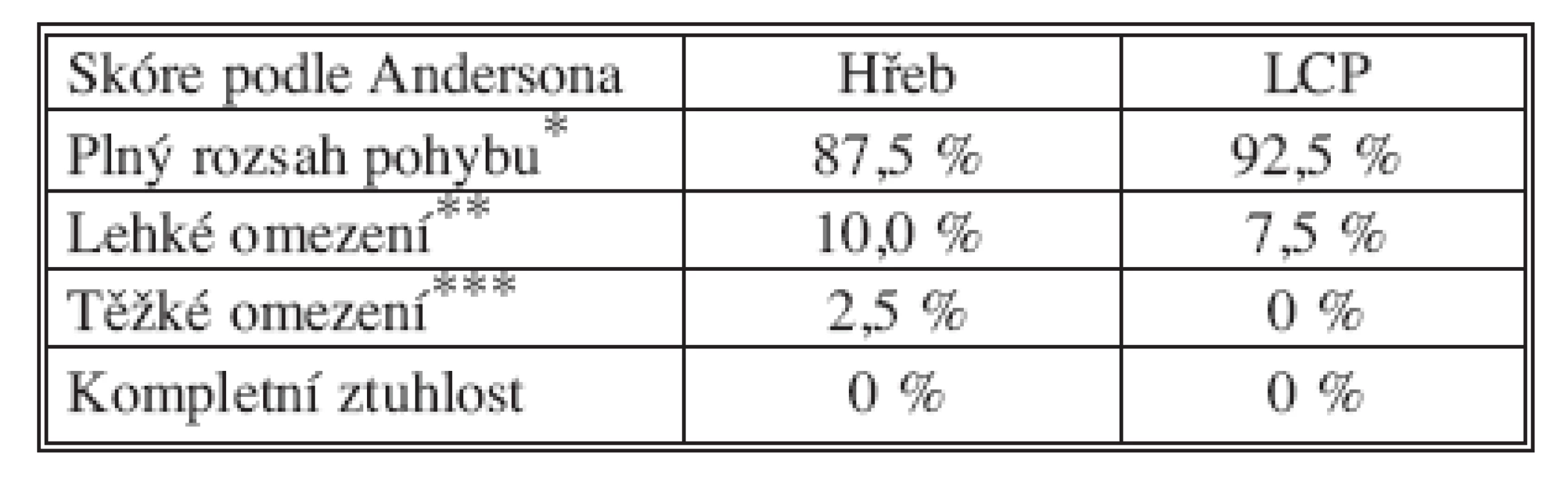
Funkční hodnocení
Rozsah pohybu zápěstí a předloktí byl měřen metodou podle Andersona [1, 6]. Výsledky jsou shrnuty v tabulce 4. Bolest byla hodnocena s ohledem na potíže v klidu, při zátěži a s ohledem na nutnost analgetické terapie (Tab. 5). Mezi oběma skupinami nebyl zjištěn signifikantní rozdíl (p = 0,702; p = 0,990; chí-kvadrát).
Extrakce kovu
Po osteosyntéze hřebem jsme provedli extrakci u 12 pacientů v průměru po 14 měsících od primární operace (rozsah 9–20 měsíců). Refrakturu po extrakci hřebu jsme nezaznamenali. Extrakci LCP dlahy jsme provedli u 20 pacientů v průměru po 16 měsících (12–22 měsíců). Zaznamenali jsme 1 případ refraktury po 3 týdnech od extrakce.
Komplikace
V žádném ze souborů jsme nezaznamenali hematom v operační ráně ani hlubokou infekci. Dvakrát byl zaznamenán povrchový infekt v oblasti otevřené zlomeniny po osteosyntéze dlahou. Stav se podařilo zvládnout aplikací antibiotik a lokální léčbou, osteosyntetický materiál nebylo nutné extrahovat.
V žádném ze souborů jsme nezaznamenali selhání osteosyntézy, rozvoj kompartment syndromu ani iatrogenní nervovou nebo šlachovou lézi. Při osteosyntéze hřebem jsme zachytili 2x částečné uvolnění jistících šroubů a dvakrát vznik nekompletní synostózy (Tab. 6).
DISKUSE
Otevřená repozice a vnitřní fixace dlahou je považována za standard léčby diafyzárních zlomenin předloktí již od sedmdesátých let minulého století. Konvenční dlahy jsou postupně nahrazovány novými typy dlah a řada autorů publikovala srovnatelné výsledky při použití nitrodřeňových hřebů [1–5, 9, 11, 14–21].
Operační čas se při použití různých typů implantátů příliš neliší, pohybuje se v rozmezí 63–92 min [7, 11, 17]. V naší práci jsme zaznamenali průměrný operační čas při použití hřebu 65,5 min a při použití LCP dlahy 71,0 min, což je výsledek na dolním okraji tohoto rozmezí. Z technického hlediska považujeme za snazší použití dlahové osteosyntézy, učební křivka práce s intramedulárním hřebem je bezesporu násobně delší.
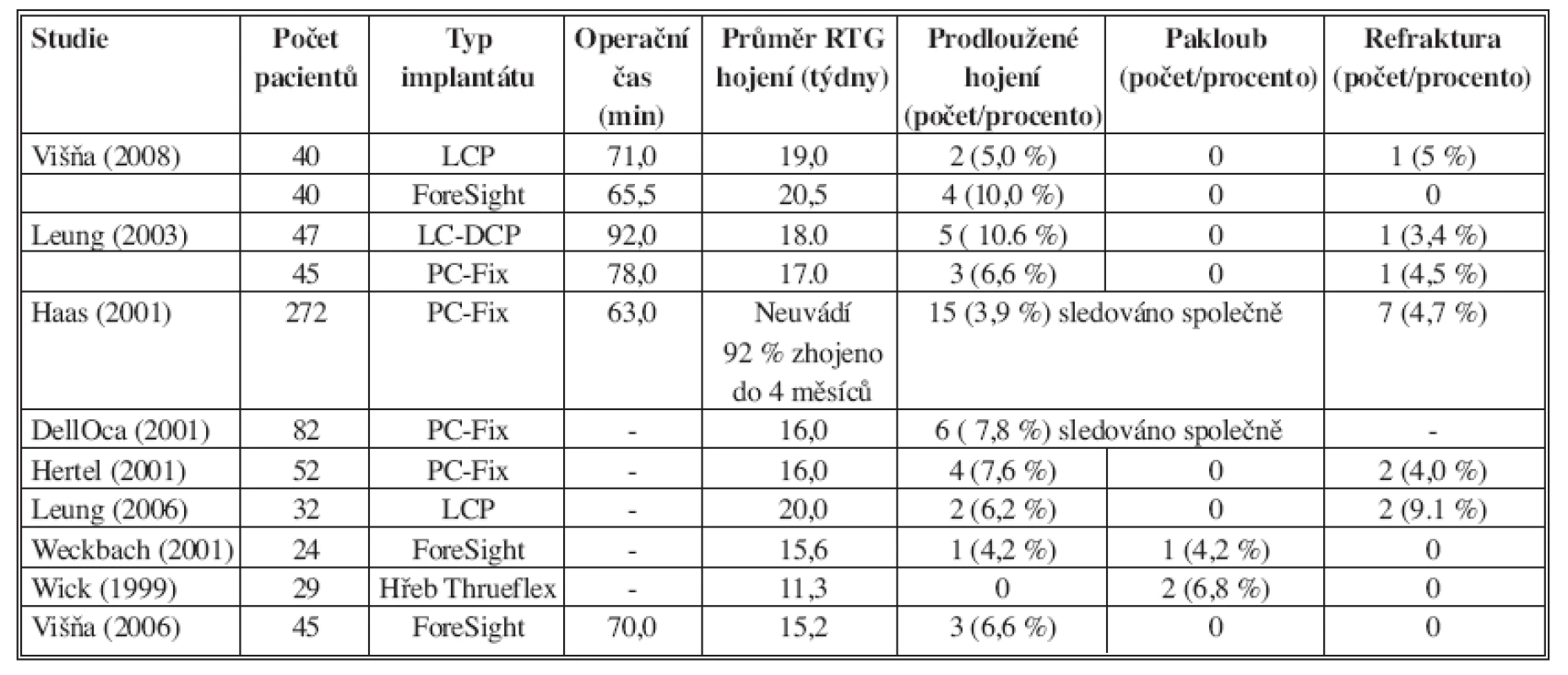
Důležitým výsledkem při hodnocení souboru je doba nutná k RTG průkazu zhojení. Rešerše současné literatury potvrzuje krátkou dobu potřebnou ke zhojení zlomeniny při použití dlahy i hřebu (rozsah 11,3–20,5 týdne). Opožděné hojení a paklouby při zlomeninách předloktí jsou dle literatury málo frekventní a jejich procentuální zastoupení většinou nepřesahuje deset procent (rozsah 3,9–10,6 %) [4, 7, 8, 11, 12, 19, 21]. V našem souboru jsme dosáhli srovnatelného hojení jak ve skupině s použitím dlahy typu LCP, tak ve skupině s použitím ForeSight hřebu (Tab. 7). Průměrná doba kostního zhojení byla 20,5 týdne při osteosyntéze hřebem a 19,0 týdne při osteosyntéze LCP dlahou. Ve skupině pacientů ošetřených hřebem bylo prokázáno zhojení po 12 týdnech u 14 pacientů, kdežto ve skupině ošetřené dlahou po 12 týdnech pouze u 7 pacientů. Z uvedených údajů je vidět určitý trend k časnému hojení především při použití hřebu.
V souboru ošetřeném hřebem jsme zaznamenali 4 případy prodlouženého hojení. Všechny případy se dohojily spontánně bez nutnosti dalšího chirurgického výkonu. V hodnocených případech byl patrný svalek, ale jeho vyzrávání bylo zpomalené. Příčinou byla ve všech případech suboptimální peroperační repozice (Obr. 3a–c). Při rozboru jednotlivých případů jsme u dvou pacientů zaznamenali dislokaci motýlového interfragmentu o 8, respektive o 9 mm (RTG hojení za 32, respektive 80 týdnů). V obou případech byl výkon proveden zavřeně. U jednoho pacienta se jednalo o dislokaci vzniklou vlivem úrazového mechanismu, v druhém případě došlo ke zhoršení postavení fragmentů při zavádění hřebu. V třetím případě byl hřeb zaveden zavřenou technikou s pooperační dislokací ad latus o 4 mm (hojení 72 týdnů). Jednalo se o zlomeninu v oblasti distální čtvrtiny diafýzy radia v místě, kde je široká dřeňová dutina a vlastní hřeb vyplňuje jen část intramedullární dutiny. V posledním případě prodlouženého hojení byla repozice provedena z minincize, přesto po operaci přetrval v místě zlomeniny rozestup 2 mm v longitudinálním směru (hojení 42 týdnů).

V souboru ošetřeném LCP dlahou jsme zaznamenali 2 případy prodlouženého hojení (Obr. 4a–b). V prvním případě jsme verifikovali pooperační diastázu fragmentů 2mm a ke zhojení došlo až po 46 týdnech. Ve druhém případě se jednalo o defektní otevřenou zlomeninu se ztrátou poloviny obvodu kortikalis, zbylá část byla anatomicky reponována s kompresí v místě zlomeniny (hojení 30 týdnů). V souladu s názorem Mikeka považujeme za vhodné u obdobných případů provést primární spongioplastiku [13].

Rozbor souboru našich pacientů prokazuje, že na délku hojení předloketních kostí má větší vliv kvalita peroperační repozice, než typ použitého implantátu. Kritická hranice rozestupu fragmentů je mezi 2–3 mm dislokace [11, 13]. Na našem pracovišti se kloníme k názoru, že prodloužené hojení lze očekávat při rozestupu ad latus o 3 a více mm, v případě distrakce zlomeniny je kritická hranice dokonce při posunu o 2 mm.
Z dalších komplikací jsme v našem souboru zaznamenali při osteosyntéze hřebem 2x částečnou migraci jistících šroubů a 2x nekompletní synostózu. Parciální synostóza vznikla u 2 polytraumatizovaných pacientů, typicky na přechodu 5. a 6. šestiny ulny. Při osteosyntéze LCP dlahou jsme dvakrát zaznamenali povrchový infekt po otevřené zlomenině a jedenkrát refrakturu po extrakci dlahy. V žádném z podsouborů jsme nezaznamenali selhání osteosyntézy, rozvoj kompartment syndromu ani iatrogenní nervovou nebo šlachovou lézi. Výskyt komplikací v naší studii je v souladu s recentní literaturou. Například Haas a kol. v jedné z nejrozsáhlejších práci zaznamenal 32 případy komplikací před zhojením (soubor 272 pacientů, osteosyntéza pomocí dlahy PC-Fix) [7]. V hodnoceném souboru bylo 15 případů opožděného hojení, 7x došlo k selhání implantátu, 1x vznikla RU synostóza, 3 případy „další“ fraktury předloktí po adekvátním úraze a 2 případy korekčních výkonů pro postoperační malalignment. Celkem 27x byla nutná reoperace. Extrakce dlahy byla provedena 150x, u těchto pacientů bylo zaznamenáno 7 případů refraktury (4,7 %) v odstupu průměrně 3 týdny. V další práci Weisser a Weckbach hodnotili výsledky u 32 pacientů po aplikaci 40 hřebů ForeSight [18]. Z komplikací zaznamenali pseudoartrózu u 1 pacienta (3,1 %), opožděné hojení u 2 pacientů, 1 případ kompletní a 2 případy nekompletní synostózy. Extrakci hřebu provedli u 13 pacientů (40 %), případ refraktury nezaznamenali.
Funkční výsledky po osteosyntézách diafýzy předloktí jsou ve všech publikovaných pracích velmi dobré. Plný rozsah pohybu nebo lehké omezení uvádí většina autorů u více jak 95 % sledovaných souborů [5, 6, 11]. Tomu odpovídají i naše výsledky, kdy plný rozsah nebo lehké omezení pohybu bylo zaznamenáno u 97,5 % pacientů ošetřených hřebem a u 100 % pacientů ošetřených dlahou.
ZÁVĚR
Osteosyntéza zlomenin diafýzy kosti předloktí zajištěným hřebem v našem souboru prokázala výsledky srovnatelné s osteosyntézou pomocí LCP, proto se domníváme, že tuto techniku lze považovat při léčení zlomenin předloktí za indikovanou. Důležitým předpokladem rychlého hojení je šetrná operační technika a co nejlepší repozice fragmentů zlomeniny.
Indikace pro použití dlahové osteosyntézy jsou všeobecně známé. Hřebovací technika se nám jeví jako vhodná k použití především u otevřených, etážových a široce kominutivních zlomenin předloketních kostí. Z hlediska lokalizace lomné linie je optimální indikací oblast s úzkou částí dřeňové dutiny. Opatrnější indikace je namístě při zlomeninách s krátkým periferním fragmentem a v místě široké dřeňové dutiny (především distální čtvrtina diafýzy radia).
Práce vznikla za podpory grantu IGA MZ ČR: NR-8927-3.
Doc. MUDr. P. Višňa, Ph.D.
I. ortopedická klinika 1. LF UK a FN Motol
FN Motol
V Úvalu 84
150 06 Praha 5
e-mail: petr.visna@fnmotol.cz
Sources
1. Anderson, L. D., Sisk, D., Topme, R. E., Park, W. I. III. Compression plate fixation in acute diaphyseal fractures of the radius and ulna. J. Bone Jt. Surg., 1975; 57-A: 287–297.
2. Bartoníček, J. Diafyzární zlomeniny předloktí. Acta Chir. orthop. Traum. čech., 2000; 67 : 133–137.
3. Bhandari, M., Shemitsch, E. H. Fractures of the Shaft of the Ulna. J. Orthop. Trauma., 2004; 18 : 473–475.
4. Dell’Oca, F., Tepic, S., Frigg, R., Meisser, A., Haas, N., Perren, S. M. Treating forearm fractures using an internal fixator: a prospective study. Clin. Orthop., 2001; 389 : 196–205.
5. Gao, H., Luo, C.F., Zhang, C. Q., Shi, H. P., Fan, C. Y., Zen, B. F. Internal fixation of diaphyseal fractures of the forearm by interlocking intramedullary nail: short-term results in eighteen patients. J. Orthop. Trauma., 2005; 19 : 384–391.
6. Goldfarb, C. A., Ricci, W. M., Tull, F., Ray, D., Borrelli, J. Functionel outcome after fracture of both bones of the forearm. J. Bone Jt. Surg., 2005; 87-B: 374–379.
7. Haas, N., Hauke, C., Schutz, M., Kaab, M., Perren, S. M. Treatment of diaphyseal fracturesof the forearm using the point contact fixator (PC-FIX): results of 387 fractures of a prospective multicentric study (PC-FIX II). Injury, 2001, 32 : 51–62.
8. Hertel, R., Diner, H., Meisser, A., Hauke, C., Perren, S. M. Biomechanical and biological considerations relating to the clinical use of the Point Contact-Fixator – evaluation of the device handling test in the treatment of diaphyseal fractures of the radius and/or ulna. Injury, 2001; 32(Suppl. 2): 10–14.
9. Chapman, M. W., Gordon, J. E., Zissimos, A. G. Compression plate fixation of acute fractures of the diaphysis of the radius and ulna. J. Bone Jt. Surg., 1989; 71-A: 159–169.
10. Kuhn, S., Hansen, M., Romens, P. M. Extending the indications of intramedullary nailing with the Expert tibia nail? Acta Chir. orthop. Traum. čech., 2008; 75 : 77–87.
11. Leung, F., Chow, S. P. A prospective, randomized trial comparing the limited contact Dynamic Compression Plate with the Point Contact Fixator for forarm Fractures. J. Bone Jt. Surg., 2003; 85-A: 2343–2348.
12. Leung, F., Chow, S. P. Locking compression plate in the treatment of forearm fractures: a prospective study. J. Orthop. Surg., 2006;14 : 291–294.
13. Mikek, M., Vidma, G., Tonin, M., Pavlovic, V. Fracture-related and implant-specific factors influencing treatment results of comminuted diaphyseal forearm fractures without bone grafting. Arch. Orthop. Trauma. Surg., 2004; 124 : 393–400.
14. Myers, G. J., Gibbons, P. J., Glithero, P. R. Nancy nailing of diaphyseal forearm fractures. J. Bone Jt. Surg., 2004; 86-B(4): 581–584.
15. Taller, S., Lukáš, R., Buchar, J. Nitrodřeňové hřebování zlomenin předloktí u dospělých. Acta Chir. orthop. Traum. čech., 2000; 67 : 181–186.
16. Višňa, P., Beitl, E., Šmídl, Z., Kalvach, J., Jaganjac, E. Revizní operace diafyzárních zlomenin předloktí. Acta Chir. orthop. Traum. čech., 2007; 74 : 342–348.
17. Višňa, P., Kalvach, J., Valcha, M., Beitl, E., Vlček, M. Ošetření diafyzárních zlomenin předloktí pomocí zajištěného nitrodřeňového hřebu. Rozhl. Chir., 2006; 85 : 631–636.
18. Weißer, Ch., Weckbach, A. Die Verriegelungsnagelung von Unterarmfrakturen mit dem ForeSightTM - Ulna/Radius-Nagel. Operat. Orthop. Traumatol., 2003; 15 : 151–169.
19. Weckbach, A., Weißer, C. H., Blattert, T. R. Marknagelung am Unterarm. Trauma Berufskrank., 2001; 3(Suppl 2): 5297–5302.
20. Weckbach, A., Blattert, T. R. Die Unterarmschaftfraktur des Erwachsenen. Unfallchirurg., 2002; 73 : 627–641.
21. Wick, M., Müller, E. J., Muhr, G. Intramedullary nailing of forearm fractures: The Trueflex Nail. Injury., 1999; 30(Suppl. 3): 74–80.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2009 Issue 12
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole vs. Tramadol in Postoperative Analgesia
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
-
All articles in this issue
- Management of Deep Device Related Infection in Patient Implanted with Mechanical Cardiac Support Device Using V.A.C. System
- Injuries of Posterior Dudoenal Wall
- Can the Sacral Spongiosa Bleeding Cause Fatal Complications of Unstable Pelvic Fracture?
- Blunt Carotid Injury
- Management of Diaphyseal Forearm Fractures Using LCP Angle- Stable Fixation Devices and Intramedullary Nailing
- The Czech Republic Register of Injuries (ÚRČR) – Experience with the Database Management in the Brno Faculty Hospital
- Intraoperative Angioplasty and Cross-Over Bypass with Aorto-Bifemoral Bypass in Revascularization of Iliac Arteries
- Comparison of Oncological Outcomes between Laparoscopic and Open Procedures in Non-Metastazing Colonic Carcinomas
- Liver Cystadenoma
- Colorectal Malignancies with Respect to Hemocoagulation
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Management of Diaphyseal Forearm Fractures Using LCP Angle- Stable Fixation Devices and Intramedullary Nailing
- Liver Cystadenoma
- Blunt Carotid Injury
- Intraoperative Angioplasty and Cross-Over Bypass with Aorto-Bifemoral Bypass in Revascularization of Iliac Arteries







