Analýza souboru primipar s indukovaným porodem
Analysis of the set of primiparous women with induced labor
Objective:
To analyse effect of induced labor in primiparous women after completed 41st gestation week without any other pathology.
Design:
Retrospective clinical study.
Setting:
Department of Gynaecology and Obstetrics, First Faculty of Medicine, Charles Univesity in Prague, Hospital Na Bulovce.
Material:
Altogether 6 317 women delivered at Hospital Na Bulovce in Prague between years 2011–2013. In 203 primiparous women after completed 41st gestation week, labor was induced by prostaglandin dinoproston. The control group consisted of 291 primiparae with spontaneus onset of labor after the term.
Methods:
We compared the groups in respect to patient´s age, parity, total duration of labor, total blood loss, frequency of different ways of delivery, frequency of analgesia, frequency of diverse delivery injuries, manual removal of placenta and uterine hypotonia, neonatal outcomes (Apgar score of newborns, and the pH of umbilical arterial and vein blood). Data were retrospectively obtained from the medical documentation and statistically processed.
Results:
We proved significantly higher frequency of Caesarean sections (21,2 % vs 11,0 %, p < 0,002), statistically significant higher blood loss (341 ml vs 314 ml, p = 0,002), and frequency of epidural analgesia applications (25,1 % vs 11,7 %, p < 0,001) in the study group. Other analysed parameters were similar in both groups. Expected effect of age more than 35 years on frequency of Caesarean section was not proved in the study group.
Conclusion:
We found a substantially higher frequency of Cesarean sections in primiparous women with induced labor. The duration of delivery and the frequency of uterine hypotonia were similar as in the control group. The pharmacological labor induction is a strong risk factor for Caesarean delivery in primiparous women with induced labor for postterm pregnancy.
Key words:
Caesarean section – dinoproston – forceps – induced labor – postterm pregnancy – primipara – prostaglandins – vacuum extraction
Authors:
Lenka Krajčiová; Michael Halaška; Iva Mikysková; Eva Homolková; Borek Sehnal
Authors‘ workplace:
Gynekologicko-porodnická klinika 1. LF UK a Nemocnice Na Bulovce, Praha
Published in:
Prakt Gyn 2015; 19(2): 89-95
Category:
Gynecology and Obstetrics: Original Article
Overview
Cíl práce:
Analyzovat výsledky indukovaných porodů u primipar po ukončeném 41. týdnu těhotenství bez další zátěže.
Typ studie:
Retrospektivní klinická studie.
Název a sídlo pracoviště:
Gynekologicko-porodnická klinika 1. LF UK v Praze, Nemocnice Na Bulovce.
Materiál:
V letech 2011–2013 porodilo na Gynekologicko-porodnické klinice v Nemocnici Na Bulovce celkem 6 317 žen. U 203 prvorodiček byl porod indukován po ukončeném 41. týdnu těhotenství prostaglandinem dinoproston. Do kontrolní skupiny bylo zařazeno 291 primipar se spontánním začátkem porodu po termínu.
Metodika:
Porovnali jsme u obou skupin věk rodiček, celkovou délku porodu, celkovou krevní ztrátu, rozdíly ve způsobu ukončení porodu, výskyt hypotonie děložní a manuální vybavení placenty, porodní poranění, četnost epidurální analgezie a poporodní adaptaci novorozenců (Apgarové skóre a pH z pupečníkové krve novorozenců). Údaje byly retrospektivně získány ze zdravotnické dokumentace a statisticky zpracovány.
Výsledky:
Ve sledované skupině jsme zjistili signifikantně vyšší četnost ukončení porodu císařským řezem (21,2 % vs 11,0 %, p < 0,002), statisticky významně vyšší krevní ztrátu (341 ml vs 314 ml, p = 0,002) a četnost podání epidurální analgezie (25,1 % vs 11,7 %, p < 0,001). Další sledované parametry byly srovnatelné u obou skupin. Předpokládaný vliv věku nad 35 let na frekvenci císařského řezu nebyl v této studii prokázán.
Závěr:
U primipar s indukovaným porodem jsme zjistili výrazně vyšší frekvenci císařských řezů. Délka porodů a frekvence hypotonie děložní byly srovnatelné s kontrolní skupinou. Farmakologická indukce porodu prostaglandinem E2 z důvodu potermínové gravidity představuje u primipar silný rizikový faktor k ukončení císařským řezem.
Klíčová slova:
císařský řez – dinoproston – indukce porodu – klešťový porod – primipara – potermínová gravidita – prostaglandiny – vakuumextrakce
Úvod
Indukce porodu je definována jako vyvolání děložní činnosti u normotonického myometria za účelem ukončení těhotenství [1]. Počet indukovaných porodů se ve vyspělých zemích neustále zvyšuje. Indukuje se až 25 % všech porodů, jedná se tedy o jednu z nejčastějších porodnických intervencí [2]. Jedním z nejčastějších důvodů indukce porodu je potermínová gravidita [3,4]. Potermínová gravidita je však definována jako ukončený 42. týden těhotenství (294 dní) [5]. Důvodem indukce porodu je tedy podle definice zabránění dosažení potermínové gravidity. Kroky vedoucí k indukci porodu by se měly zahájit po ukončeném 41. týdnu gravidity, protože při možné makrosomii plodu hrozí vyšší riziko porodního traumatu a při prohlubující se insuficienci placenty může dojít k hypoxii plodu vedoucí v extrémním případě až k úmrtí plodu [1]. Podle doporučených postupů ČGPS (Česká gynekologická a porodnická společnost) je potermínová gravidita po ukončeném 41. týdnu těhotenství indikací k lékařské indukci porodu [4].
Preindukce je soubor metod, které vedou k přípravě děložního hrdla k indukci, tedy k jeho zkrácení, prosáknutí a zvýšení prostupnosti, a tím zvýšení senzibility mateřského organizmu k působení indukčního preparátu. Provokace porodu znamená vyvolání děložních kontrakcí po předčasném odtoku plodové vody (PROM – premature rupture of membranes), který může být před ukončeným 37. týdnem těhotenství (PPROM – preterm premature rupture of membranes) nebo u těhotenství staršího než 37 týdnů (TPROM – term premature rupture of membranes) [6]. Základními podmínkami k indukci porodu jsou nepřítomnost kontraindikací k vaginálnímu porodu a zralost děložního hrdla [7,4].
Použití prostaglandinů v perinatologii
Nezastupitelnou roli v indukci porodu mají nenasycené 20uhlíkaté mastné kyseliny – prostaglandiny (PG). Základem jejich struktury je kyselina arachidonová vázaná v buněčných membránách, odkud je uvolňována vlivem fosfolipáz. Prostaglandiny jsou produkovány a rychle metabolizovány v místě účinku na tkáňových membránách, vylučovány jsou močí, žlučí a stolicí.
Systémový účinek prostaglandinů způsobuje zvýšení tělesné teploty, vykazují pozitivní chronotropní a inotropní efekt, stimulují chemorecepční zónu pro zvracení, zrychlují motilitu ureterů a močového měchýře, zvyšují nitrooční tlak, způsobují miózu, erytém kůže, urychlují vylučování histaminu. Prostaglandiny skupiny E2 působí vazodilatačně a vyvolávají bronchodilataci, zatímco prostaglandiny F2a účinkují opačně. Ke konci gravidity vykazují prostaglandiny dvojí porodnický účinek. Jejich kolagenolytická aktivita způsobuje zrání děložního hrdla, uterokinetická vyvolává děložní kontrakce.
Prostaglandiny je možné aplikovat různými způsoby (perorálně, intravenózně, intraamniálně, intramyometrálně, intramuskulárně, rektálně, vaginálně, intracervikálně, extraamniálně). Vzhledem k výraznějším nežádoucím účinkům při celkovém podání (nauzea, zvracení, průjem, hypertonus dělohy, vazodilatační erytém a hypotenze) dáváme přednost jejich lokální aplikaci.
Účinek prostaglandinů se využívá především k preindukci a indukci porodu, k indukci potratu ve 2. trimestru gravidity a k řešení závažné poporodní metroragie. Z 5 skupin prostaglandinů se v klinické praxi využívají 2 přirozené – prostaglandin F2α a E2 a jeden syntetický – prostaglandin E1.
Dinoproston
Dinoproston (PG E2) je nejčastěji používaným prostaglandinem k indukci a preindukci porodu. Existuje ve formě gelu (Prepidil® Gel 0,5 mg), který je možné aplikovat cervikálně nebo vaginálně, a ve formě vaginálních tablet (Prostin E2 3 mg). Dinoproston je rychle metabolizován a tvoří řadu účinných metabolitů. Jeho derivát sulproston (Nalador®, v ČR neregistrovaný) působí selektivněji s menšími nežádoucími účinky. Uplatňuje se hlavně při indukci potratů v 2. trimestru a při zástavě poporodního krvácení. Některé práce studovaly jeho využití při vypuzení zadrženého lůžka ve 3. době porodní [8].
Dinoprost
Dinoprost (PG F2α) se uplatňuje u indukce potratů ve 2. trimestru a řešení poporodního krvácení. V praxi se využívá intraamniální a intravenózní aplikace dinoprostu (Enzaprost). Jeho biologický poločas se v intramniální tekutině pohybuje mezi 3–6 hodinami, v krevní plazmě trvá jen 1 minutu. V případě refrakterního atonického poporodního krvácení lze s výhodou využít silnějšího účinku jeho derivátu karboprostu (Prostin M15), který se aplikuje intramuskulárně nebo přímo do děložního svalu.
Misoprostol
Misoprostol (PG E1) byl původně určen k léčbě duodenálních a žaludečních vředů a k jejich prevenci při užívání nesteroidních antiflogistik. Jedná se o první syntetický prostaglandin pro perorální užití. Při perorálním podání je v žaludku rychle absorbován, poločas rozpadu je 12 minut, vylučován je převážně ledvinami. Při vaginálním podání plazmatická koncentrace postupně narůstá s dosažením vrcholu kolem 70–80 minut po podání a poté pomalu klesá. Misoprostol (Cytotec 200 µg) sice není v ČR registrován, ale pro perinatologické užití je distribuován asi v 80 zemích. Například ve Švýcarsku až 78 % z oslovených porodníků úspěšně využívá misoprostol k indukci porodu [9]. Ve srovnání s prostaglandinem E2 byla u misoprostolu prokázána vyšší úspěšnost indukce a kratší délka porodu [10]. Své místo má misoprostol i v prevenci poporodní hemoragie podáním 600 µg per os [11]. V ČR se Cytotec na některých pracovištích používá ve formě vaginálních tablet k indukci potratu ve 2. trimestru. Některé studie preferují sublingvální podání misoprostolu pro lepší biologickou dostupnost s rychlejším nástupem účinku a dosažením vyšších plazmatických koncentrací. V loňském roce publikovaná belgická studie prokázala nižší incidenci poporodní hemoragie v případě sublingválního podání misoprostolu ve srovnání s intramuskulární aplikací oxytocinu, ovšem s častějším výskytem nežádoucích účinků. Po sublingválním podání misoprostolu se vyskytla u 53,9 % rodiček zimnice [12].
V České republice je použití misoprostolu (Cytotec 200 µg) upraveno zákonem č. 378/2007 Sb, § 8 odst. 3, který uvádí, že při poskytování zdravotní péče jednotlivým pacientům může ošetřující lékař za účelem poskytnutí optimální zdravotní péče předepsat nebo použít i léčivé přípravky neregistrované podle tohoto zákona, pokud se jedná o léčivý přípravek v zahraničí již registrovaný. Toto použití je pak nutno oznámit Státnímu ústavu pro kontrolu léčiv (SÚKL). Rozsah podaných informací je stanoven vyhláškou č. 228/2008 Sb.
Materiál a metodika
V letech 2011–2013 bylo na Gynekologicko-porodnické klinice Nemocnice Na Bulovce v Praze indukováno 1 424 těhotných žen aplikací prostaglandinu E2. U každé těhotné jsme při příjmu postupovali podle doporučení ČGPS [4–6]. Provedli jsme kontrolu termínu porodu, non stress test, vaginální vyšetření k zhodnocení Bishopova skóre děložního hrdla a ultrasonografické vyšetření k určení polohy a biometrie plodu, posouzení amniálního indexu a flowmetrie. Při absencí kontrakcí na kardiotokogramu podstoupila těhotná oxytocinový zátěžový test. U rodiček s nezralým vaginálním nálezem (cervix skóre < 5) předcházela samotné indukci preindukce porodu zavedením Prostinu 3 mg do zadní poševní klenby, která byla opakována maximálně 3krát. Porod byl indukován extraamniální aplikací prostaglandinu E2 v dávce 0,5–1 mg. Zavedení prostaglandinu předcházelo kardiotokografické (CTG) monitorování stavu plodu. Za hodinu po zavedení prostaglandinu a rovněž během porodu byl opakovaně pořizován CTG-záznam a při nefyziologickém CTG-záznamu jsme přistoupili ke kontinuálnímu monitorování stavu plodu nebo jsme při příznivém vaginálním nálezu připojili další metodu monitoringu plodu pomocí intrapartální fetální pulzní oxymetrie.
Podrobnější analýze jsme podrobili soubor 203 prvorodiček, u kterých byl porod indukován po ukončeném 41. týdnu bez přítomnosti další přidružené patologie matky nebo plodu. Hodnotili jsme věk rodičky, délku porodu (od počátku pravidelné děložní činnosti do porodu plodu), způsob ukončení porodu, celkovou krevní ztrátu, četnost a typ porodního poranění, frekvenci výskytu děložní hypotonie a adherující placenty s nutností manuální lýzy a instrumentální revize dutiny děložní, četnost podání epidurální analgezie, Apgarové skóre novorozenců (1., 5., 10. minuta po porodu) a hodnoty pH z arteriální a venózní pupečníkové krve. Sledované parametry jsme porovnali s kontrolní skupinou tvořenou 291 prvorodičkami bez přidružené patologie matky nebo plodu se samovolným začátkem porodních kontrakcí v 41. a 42. gestačním týdnu. Výsledky z obou souborů byly zpracovány a statisticky zhodnoceny. Rozdíly v četnostech kvalitativních proměnných (způsob ukončení porodu, komplikace porodu, typ porodních poranění, aplikace epidurální analgezie) byly testovány Fisherovým testem v důsledku malých četností v některých políčkách kontingenční tabulky. Dvouvýběrovým t-testem byl u obou skupin porovnán věk pacientek, délka porodu, hodnoty Apgarové skóre novorozenců a pH pupečníkové krve. K porovnání krevní ztráty jsme vzhledem k rozptýlení hodnot použili Wilcoxonův test. Pro porovnání číselných proměnných pro skupiny do 35 let a nad 35 let věku byla použitá dvoufaktorová analýza rozptylu (ANOVA). Za významný byl považován výsledek testu při p < 0,05. Statistická analýza byla provedena v programu SAS v.9.3.
Výsledky
V období od 1. 1. 2011 do 31. 12. 2013 porodilo na našem pracovišti 6 317 žen. Celkem jsme indukovali nebo provokovali porod pomocí prostaglandinů E2 u 1 424 rodiček, což představuje 22,5 % všech porodů. Z těchto 1 424 rodiček bylo 794 primipar (55,8 %), 461 sekundipar (32,4 %), 133 tercipar (9,3 %) a 36 kvartipar (2,5 %). Nejčastějším důvodem indukce porodů byla potermínová gravidita po ukončeném 41. týdnu těhotenství u 381 těhotných (26,8 %), PROM u 303 rodiček (21,3 %) a hrozící kefalopelvický nepoměr pro velký plod při pokračující graviditě u 159 matek (11,2 %). Přesný procentuální výčet indikací zobrazuje graf 1.

Spontánní porod nastal u 1 160 indukovaných rodiček (81,5 %), císařský řez byl proveden u 192 žen (13,5 %). Nejčastější indikací k císařskému řezu bylo selhání indukce (28,1 % žen nereagovalo na zavedení prostaglandinů vůbec a u 39,1 % rodiček byla důvodem dystokie děložní). Celkem u 42 indukovaných rodiček (3,4 %) bylo nezbytné po porodu plodu provést manuální vybavení placenty s následnou instrumentální revizí dutiny děložní. Hypotonie děložní po porodu placenty se vyskytla v celém souboru jen u 27 rodiček (1,8 %). Nezaznamenali jsme žádnou rupturu dělohy.
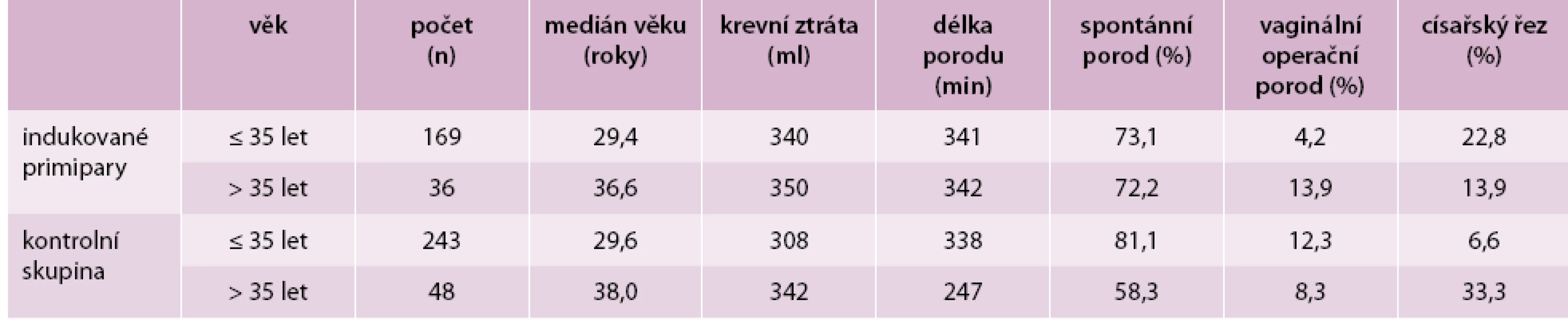
Ze 794 indukovaných primipar jsme vybrali skupinu 203 rodiček s indukcí porodu pro potermínovou graviditu po ukončeném 41. týdnu těhotenství bez jiné přítomné patologie matky a plodu. Parametry v tomto souboru jsme srovnávali s kontrolní skupinou 291 prvorodiček se samovolným začátkem porodu po termínu porodu. Věkový medián rodiček byl v obou skupinách obdobný (p = 0,37). Ve studované skupině byl průměrný věk rodiček 30 let a 8 měsíců (nejstarší 38 let a 10 měsíců, nejmladší 16 let a 2 měsíce), v kontrolní skupině byl průměrný věk 31 let a 2 měsíce (nejstarší 42 let a 2 měsíce, nejmladší 20 let a 4 měsíce). Věkové rozložení v obou skupinách zobrazuje graf 2. Zatímco délka porodu se v obou skupinách signifikantně nelišila (p = 0,31), množství krevní ztráty bylo významně statisticky vyšší ve skupině indukovaných primipar (p = 0,002). Maximální krevní ztráta byla ve sledované skupině 900 ml, v kontrolní skupině 750 ml. Medián věku matek, průměrnou délku porodu a krevní ztrátu u obou skupinu ukazuje tab. 1.

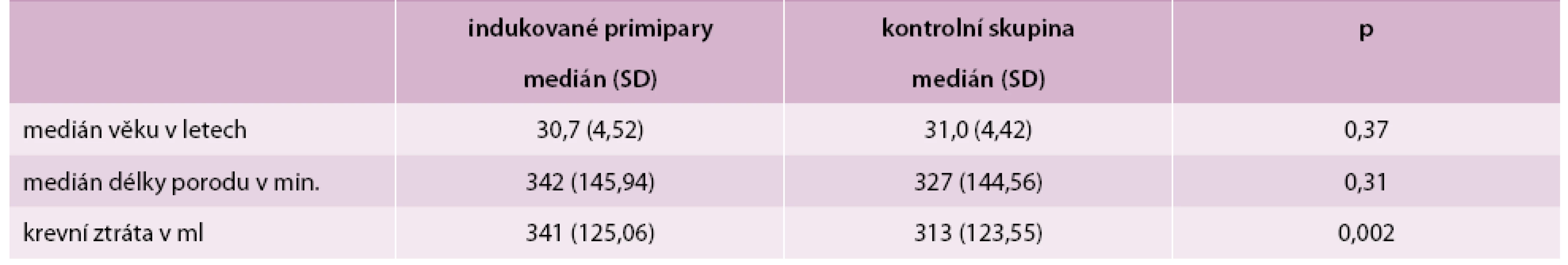
Velké statistické rozdíly byly zjištěny ve způsobu ukončení porodu a v četnosti podání epidurální analgezie. Ve sledované skupině indukovaných primipar byla v porovnání s kontrolní skupinou daleko častěji využita porodnická epidurální analgezie (25,1 % vs 11,7 %, p < 0,0001) a bylo provedeno statisticky významně více císařských řezů (21,2 % vs 11,0 %, p = 0,002). Naopak v kontrolní skupině bylo těhotenství ukončeno ve vyšším procentu případů extrakční vaginální operací (tab. 2). Výskyt děložní hypotonie s krevní ztrátou nad 500 ml byl v obou skupinách obdobný (p = 0,59). Zastoupení různých způsobů ukončení porodů shrnuje tab. 2.
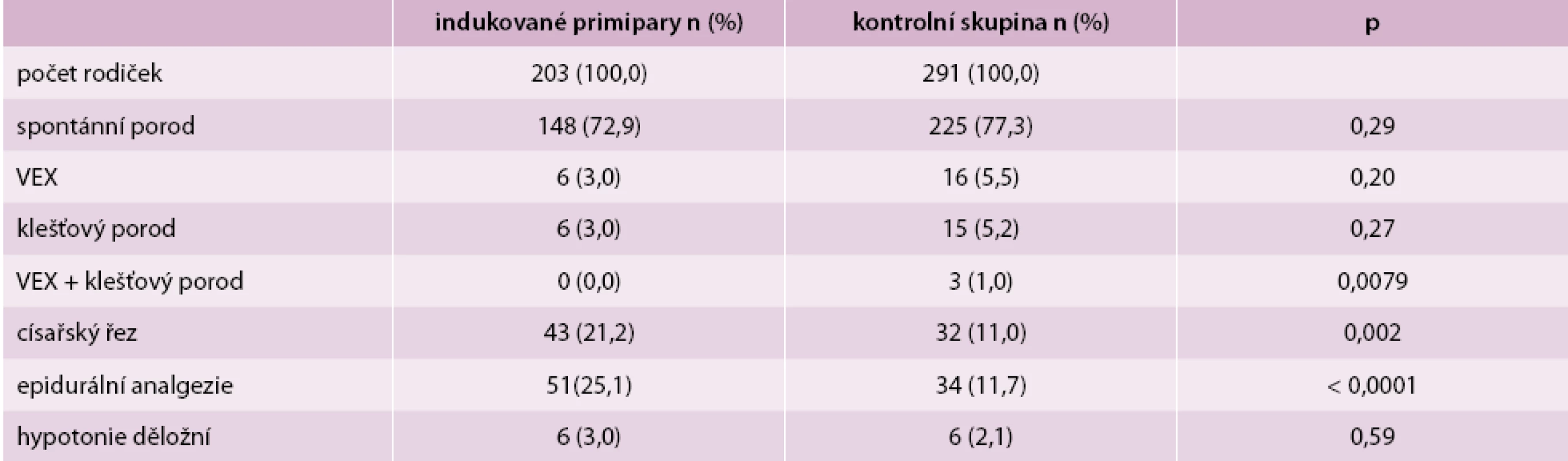
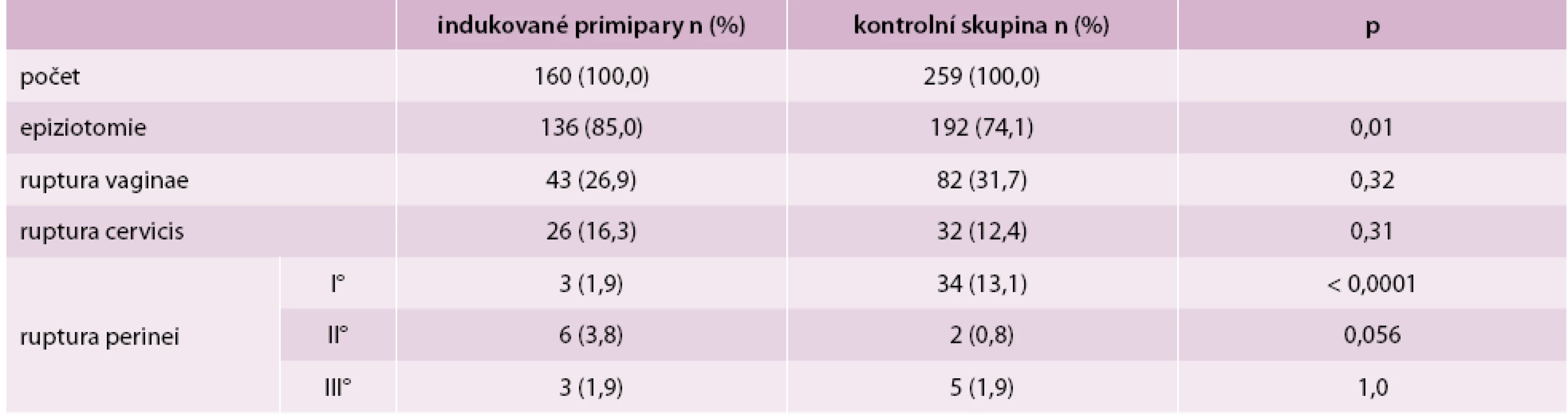
V podskupině vaginálně ukončených porodů se zase signifikantně lišila frekvence některých poranění porodních cest. Zjistili jsme významně vyšší výskyt provedení epiziotomie u indukovaných primipar (85,0 % vs 74,1 %, p = 0,01), zatímco frekvence diagnostikovaných spontánních ruptur hráze I. stupně byla vyšší v kontrolní skupině (1,9 % vs 13,1 %, p < 0,0001). Ostatní typy poranění se statisticky neodlišovaly (tab. 3). Výskyt manuální lýzy placenty (5,0 % vs. 3,1 %, p = 0,43) a hypotonie děložní (3,0 % vs. 2,1 %, p = 0,59) byl srovnatelný u obou skupin.
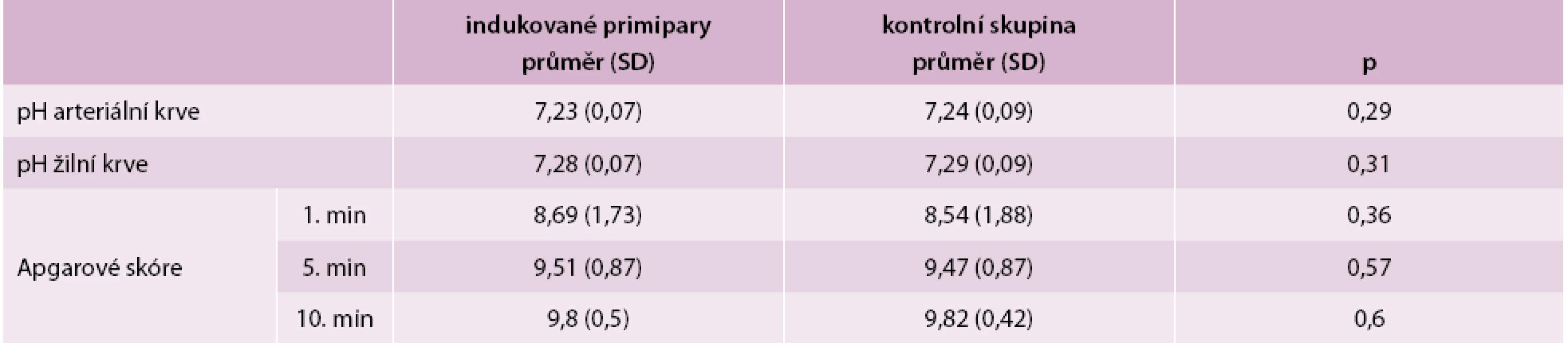
Také jsme studovali poporodní stav a adaptaci novorozenců v obou skupinách. Hodnoty Apgarové skóre a pH pupečníkové krve z indukovaných porodů byly obdobné jako ve skupině novorozenců u neindukovaných porodů (tab. 4).
Zajímal nás i vliv věku rodiček na způsob ukončení porodu v obou skupinách. Porovnáním výsledků podle věku rodiček do 35 let a nad 35 let jsme zjistili zajímavé výsledky. Zatímco u indukovaných primipar bylo procento spontánních porodů u mladších a starších žen téměř totožné, v kontrolní skupině se významně statisticky lišilo (81,1 % vs 58,3 %, p < 0,001). Paradoxně frekvence císařských řezů byla ve skupině starších indukovaných primipar nižší na rozdíl od kontrolní skupiny se spontánním začátkem porodu, v níž se u žen starších 35 let věku 1/3 porodů ukončila císařským řezem (tab. 5).
Diskuse
Frekvence indukovaných a programovaných porodů se ve vyspělých zemích neustále zvyšuje a narůstá i počet císařských řezů [12]. Jednoznačná spojitost zvýšeného rizika porodu císařským řezem v souvislosti s indukcí porodu prostaglandiny se ale neprokázala [13]. K indukci porodu přistupujeme často již u diagnostikované patologie matky nebo plodu, která sama o sobě může být důvodem k ukončení porodu císařským řezem. Letos byly publikovány výsledky velké retrospektivní studie italských autorů zabývající se indikacemi k indukci porodu a rizikem císařského řezu. Ze závěrů této studie vyplynulo signifikantně vyšší riziko nutnosti císařského řezu u indukcí provedených pouze z indikace prodlouženého těhotenství. Věk matky, parita a nízké cervikální skóre byly další faktory zvyšující riziko císařského řezu [13]. V naší studii se vyšší věk matky jako rizikový faktor císařského řezu u indukovaných porodů nepotvrdil. Předpokládaný vliv vaginálního pH na efekt prostaglandinů při zrání děložního hrdla, a tím i ovlivnění četnosti císařského řezu nebyl prokázán [14]. Tento vliv jsme ale v naší studii nezjišťovali. Indukce porodu z nejrůznějších příčin se v ekonomicky vyspělých zemích podílí až 25 % na všech porodech [3]. Potermínová gravidita po ukončeném 41. týdnu těhotenství je jedním z nejčastějších důvodů. Expektační postup do ukončeného 42. gestačního týdne u jinak zcela fyziologických těhotenství není doporučován [5]. Kdyby tomu tak bylo, počet indukcí by z této indikace výrazně poklesl [3]. Není výjimkou zahájení indukce porodu u žen s nepřesně stanoveným termínem porodu a se zcela nepřipraveným děložním hrdlem. V těchto případech bývá indukce i samotný porod protrahovaný, rodička vystresovaná, často unavená, a to má nezanedbatelný vliv na průběh porodu se zvýšeným podílem císařských řezů [3,15–16].
Indukovaný porod je považován za porod pro rodičku obecně více stresující a bolestivější. U indukovaných porodů by se tedy nemělo váhat s využitím epidurální analgezie [17]. To potvrzují i údaje z naší studie, během níž byla u indukovaných primipar epidurální analgezie podána významně častěji než ve skupině kontrolní. Taktéž efektivní dávky sufentanilu používaného při epidurální analgezii jsou vyšší u indukovaných porodů než u porodů samovolných [18]. Tento poznatek jsme v našem souboru neověřovali.
Zajímavá data byla zjištěna při porovnávání frekvence typů různých poranění u vaginálních porodů (tab. 3). Ve skupině indukovaných rodiček byla v 10,9 % případů častěji provedena epiziotomie (85,0 % vs 74,1 %), naopak u porodů se spontánním začátkem bylo zaznamenáno v 11,2 % případů více spontánních ruptur hráze I. stupně (1,9 % vs 13,1 %). Přestože čísla se statisticky výrazně liší, při součtu epiziotomií a ruptur hráze 1. stupně jsou čísla téměř identická (86,9 % vs 87,2 %). Ukazuje se, že při indukovaných porodech porodník častěji indikuje epiziotomii pro větší hmotnost plodu nebo chce porod u více stresovaných matek urychlit.
Zajímavou a často diskutovanou problematikou je indukce porodu u žen po předcházející operaci na děloze [19]. Na našem pracovišti přistupujeme k indukci porodu u pacientek po předchozím porodu císařským řezem vždy přísně individuálně. Nezbytností je pečlivé poučení pacientky zakončené podepsáním informovaného souhlasu. Ve světové literatuře se tímto problémem zabývá mnoho prací, jejichž výsledky se ale liší. Z recentních studií vyplývá, že při pečlivé selekci pacientek s císařským řezem v anamnéze není indukce porodu prostaglandiny zatížená zvýšeným rizikem komplikací [20–22]. Relativně vzácná, ale nejobávanější komplikace ohrožující matku i plod na životě je ruptura dělohy, která se naštěstí v našem souboru nevyskytla. Spontánní porod po předcházejícím císařském řezu je spojen s menší morbiditou než opakovaný plánovaný císařský řez. Naopak akutní císařský řez při primárně vedeném spontánním porodu je zatížen vysokou morbiditou pacientek [19]. Z těchto důvodů každá rodička vyžaduje individuální přístup se stanovením způsobu vedení porodu a zvážením možnosti indukce. Studie porovnávající morbiditu matky a dítěte v souvislosti s porodem spontánním, indukovaným a porodem plánovaným císařským řezem u pacientek s jizvou na děloze ukázaly signifikantně vyšší riziko krvácivých komplikací a provedení hysterektomie u porodu plánovaným císařským řezem. Ze studie vyplynulo také vyšší riziko nutnosti umístění novorozence na neonatální JIP po porodu císařským řezem [20].
Indukce porodu je neoddělitelnou součástí porodnické péče a prostaglandiny mají při indukci nezastupitelnou roli. Pokud jsou dodrženy kontraindikace jejich podání a zvolí se správný postup indukce porodu, jedná se o bezpečnou metodu, která nezvyšuje mortalitu matky a plodu.
Závěr
Ze souboru indukovaných porodů vedených na našem pracovišti s užitím prostaglandinu E2 byla v podsouboru primipar po ukončeném 41. týdnu těhotenství signifikantně vyšší frekvence císařských řezů v porovnání se skupinou potermínových rodiček se spontánním začátkem porodu. Vyšší věk matky neměl na zvýšenou četnost císařských řezů vliv.
U indukovaných primipar jsme také zaznamenali častější podání epidurální analgezie a provedení epiziotomie. Stav novorozenců hodnocený pomocí Apgarové skóre a hodnot pH z pupečníkové krve byl u obou skupin srovnatelný.
Poděkování
Děkujeme RNDr. Ivaně Malé za pečlivé statistické zpracování zjištěných parametrů, které umožnilo sepsání této práce.
Doručeno do redakce 12. 2. 2015
Přijato po recenzi 15. 4. 2015
MUDr. Lenka Krajčiová
krajciovalenka@gmail.com
prof. MUDr. Michael Halaška, DrSc.
MUDr. Iva Mikysková
MUDr. Eva Homolková
MUDr. Borek Sehnal, Ph.D.
Gynekologicko-porodnická klinika, Na Bulovce
Sources
1. Čech E, Hájek Z, Maršál K et al. Porodnictví. 2. ed. Grada Publishing: Praha 2007. ISBN 80–247–1313–9.
2. Basu A, Elgey S, Haran M. Outcome of Induction of Labour in Nulliparous Women Following Replacement of Cervidil with Prostin. ScientificWorldJournal 2012; 2012 : 325968. Dostupné z DOI: <http://dx.doi.org/10.1100/2012/325968>.
3. Binder T. Přistupujeme správně k potermínové graviditě? Actual Gyn 2009; 1 : 30–33.
4. Roztočil A. Preindukce a indukce porodu – doporučený postup. Čes Gynek 2013; 78(Suppl): 19–20.
5. Roztočil A, Měchurová A. Potermínová gravidita – doporučený postup. Čes Gynek 2013; 78(Suppl): 18–19.
6. Měchurová A. Současné názory na management odtoku plodové vody. Čes Gynek 2013; 78(Suppl): 15–18.
7. Roztočil A. Předčasné ukončení těhotenství; indukce porodu. In: Hájek Z (ed). Rizikové a patologické těhotenství. Grada Publishing: Praha 2004. ISBN 80–247–0418–8.
8. Stefanovic V, Paavonen J, Loukovaara M et al. Intravenous sulprostone infusion in the treatment of retained placenta. Acta Obstet Gynecol Scand 2013; 92(4): 426–432.
9. Krause E, Malorgio S, Kuhn A et al. Off-label use of misoprostol for labor induction: a nation-wide survey in Switzerland. Eur J Obstet Gynecol Reprod Biol 2011; 159(2): 324–328.
10. Kadanali S, Küçüközkan T, Zor N et al. Comparison of labor induction with misoprostol vs. oxytocin/prostaglandin E2 in term pregnancy. Int J Gynaecol Obstet 1996; 55(2): 99–104.
11. Tang J, Kapp N, Dragoman M et al. WHO recommendations for misoprostol use for obstetric and gynecologic indications. Int J Gynaecol Obstet 2013; 121(2): 186–189.
12. Mozurkewich EL, Chilimigras JL, Berman DR et al. Methods of induction of labour: a systematic review. BMC Pregnancy Childbirth 2011; 11 : 84. Dostupné z DOI: <http://doi: 10.1186/1471–2393–11–84>.
13. Gerli S, Favilli A, Giordano C et al. Single indications of induction of labor with prostaglandins and risk of cesarean delivery: a retrospective cohort study. J Obstet Gynaecol Res 2013; 39(5): 926–931.
14. Basirat Z, Barat SH, Ghanbarpour A et al. Does vaginal pH affect the efficacy of dinoprostone in cervical ripening/labor duration? Clin Exp Obstet Gynecol 2012; 39(4): 522–525.
15. Memon F, Wijesiriwardana A, Jonker L. Maternal and prenatal factors influencing the outcome of prostaglandin E2 induced labour. J Obstet Gynaecol 2011; 31(3): 220–223.
16. Melamed N, Ben-Haroush A, Kremer S et al. Failure of cervical ripening with prostaglandin-E2 can it be predicted? J Matern Fetal Neonatal Med 2010; 23(6): 536–540.
17. Pařízek A. Epidurální analgezie. In: Pařízek A (ed). Analgezie a anestezie v porodnictví. 2. ed. Galén: Praha 2012. ISBN 978–80–7262–893–3.
18. Capogna G, Parpaglioni R, Lyons G et al. Minimum analgesic dose of epidural sufentanil for first-stage labor analgesia: a comparison between spontaneous and prostaglandin-induced labors in nulliparous women. Anesthesiology 2001; 94(5): 740–744.
19. Islam A, Ehsab A, Arif S et al. Evaluating trial of scar in patients with a history of caesarean section. North Am J Med Sci 2011; 3(4): 201–205.
20. Cogan A, Barlow P, Benali N et al. An audit about labour induction, using prostaglandin, in women with a scarred uterus. Arch Gynecol Obstet 2012; 286(6): 1399–1406.
21. Jozwiak M, Dodd JM. Methods of term labour induction for women with a previous caesarean section. Cochrane Database Syst Rev 2013; 3:CD009792. Dostupné z DOI: <http://doi: 10.1002/14651858.CD009792.pub2>.
22. Schmitz T, Pourcelot AG, Moutafoff C et al. Cervical ripening with low-dose prostaglandins in planned vaginal birth after cesarean. PLoS One 2013; 8(11): e80903. Dostupné z DOI: <http://doi: 10.1371/journal.pone.0080903>.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Practical Gynecology

2015 Issue 2
-
All articles in this issue
- Editorial
-
Kam se ubírá asistovaná reprodukce?
Rozhovor s profesorem P. Ventrubou - Hovory s Laurou. Tentokrát s MUDr. O. Šottnerem
- Analýza souboru primipar s indukovaným porodem
- Význam příjmu kalcia v době gravidity a laktace a možnosti jeho suplementace
- Možnosti terapie kondylomat formou imunomodulačního preparátu Isoprinosine
- Perforovaná apendicitida v graviditě: kazuistika
- Zlepšil se osud gravidit žen s pregestačním diabetes mellitus za deset let?
- Metody screeningu nejčastějších morfologických a chromozomálních vrozených vývojových vad plodu
- Nehormonální terapie klimakterického syndromu
- Osteoporóza v postmenopauze – „syndrom dysmobility“
- Chování novorozence a jeho psychosociální potřeby
- Spontánní porod po císařském řezu – význam ultrazvukového měření dolního děložního segmentu
- Porodní asistentkou v Londýně
- Kateřina Štechová a kol. Dítě diabetické matky. Komplexní pohled na diabetes a těhotenství
- Practical Gynecology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Možnosti terapie kondylomat formou imunomodulačního preparátu Isoprinosine
- Spontánní porod po císařském řezu – význam ultrazvukového měření dolního děložního segmentu
- Chování novorozence a jeho psychosociální potřeby
- Metody screeningu nejčastějších morfologických a chromozomálních vrozených vývojových vad plodu
