-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Ultrazvukové vyšetření aorty v urgentní medicíně
Autoři: Michálek Pavel; Rulíšek Jan; Dobiáš Miloš
Působiště autorů: Klinika anesteziologie, resuscitace a intenzivní medicíny, 1. LF UK a Všeobecná fakultní nemocnice, Praha
Vyšlo v časopise: Anest. intenziv. Med., 25, 2014, č. 2, s. 117-122
Kategorie: Postgraduální vzdělávání - Echodidaktika
ÚVOD
Aneurysma břišní aorty je patologické rozšíření jejího průměru a je nejčastěji způsobeno aterosklerózou. Nejvíce se vyskytuje u mužů vyššího věku – odhaduje se, že postihuje 2–5 % populace starší než 60 let [1]. Ruptura výdutě břišní aorty je desátou nejčastější příčinou smrti ve vyspělých zemích. Ve Velké Británii zemře ročně přibližně 7 000 lidí na následky ruptury výdutě. Část z nich zemře ještě před příjezdem na operační sál. U operací ruptury aneurysmatu se třicetidenní úmrtnost pohybuje mezi 30–80 % podle pracoviště, zatímco u elektivních výkonů pouze okolo 5 % [2].
Jedním z úkolů vyspělých zdravotnických systémů je vyhledat nemocné s aneurysmatem břišní aorty ještě před tím, než začne být symptomatické, a tak zvýšit šance na úspěšné operační řešení (endovaskulární léčba pomocí stentgraftu, otevřená chirurgická operace, laparoskopická/robotická resekce výdutě). Zatímco v diagnostice ruptury výdutě má stále nejdůležitější roli výpočetní tomografie (CT) – obrázek 1, v primární diagnostice asymptomatického aneurysmatu je hlavní metodou sonografie, především vzhledem k nižší technické, personální náročnosti a také ceně [3, 4]. „Screening“ starších pacientů na výduť břišní aorty již rutinně probíhá, např. ve Spojeném království, USA a Švédsku [5, 6].
Potenciální role ultrazvuku ve vyšetření břišní aorty je tedy v preventivní medicíně v odhalení aneurysmatu u asymptomatického pacienta, v urgentní medicíně potom v diagnostice výdutě u symptomatického nemocného (bolesti v zádech, boku, břiše, ischémie dolních končetin) a k potvrzení přítomnosti rozšíření aorty a hemoperitonea/retroperitoneálního hematomu u suspektní ruptury aneurysmatu. Poprvé bylo použití ultrazvuku v této indikaci popsáno již v roce 1966 [7], ale v posledních deseti letech se používá rutinně i v urgentních situacích.
ANATOMIE
Břišní aorta začíná těsně pod bránicí, v úrovni posledního hrudního obratle, Th12. Probíhá v retroperitoneu, ventrálně nebo ventrolaterálně (na levé straně) od obratlových těl a paralelně s dolní dutou žílou (obr. 2). Ve svém průběhu břišní aorta vydává větve pro cévní zásobení orgánů splanchnické oblasti – truncus coeliacus (dělící se dále na a. gastrica sinistra, a. hepatica communis a a. lienalis), aa. mesentericae superior a inferior, renální tepny a další menší tepénky zásobující orgány břišní dutiny, retroperitonea a pánve. Ventrálně od obratlového těla L5 se břišní aorta rozděluje na dvě společné ilické tepny – bifurkace aorty.
Obr. 1. CT ruptury aneurysmatu břišní aorty s retroperitoneálním hematomem 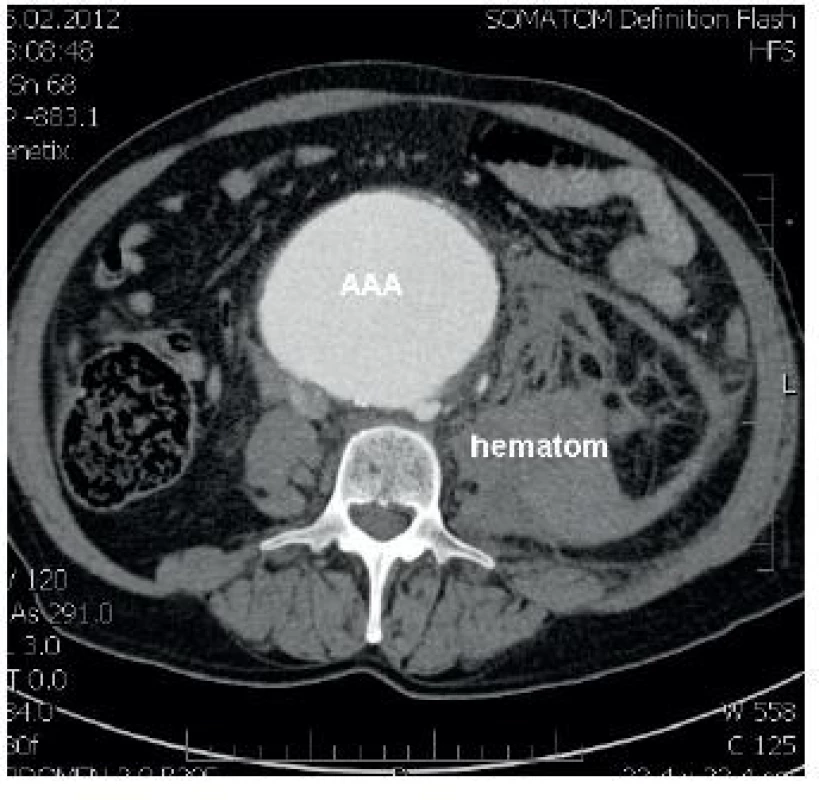
Obr. 2. Anatomie průběhu břišní aorty 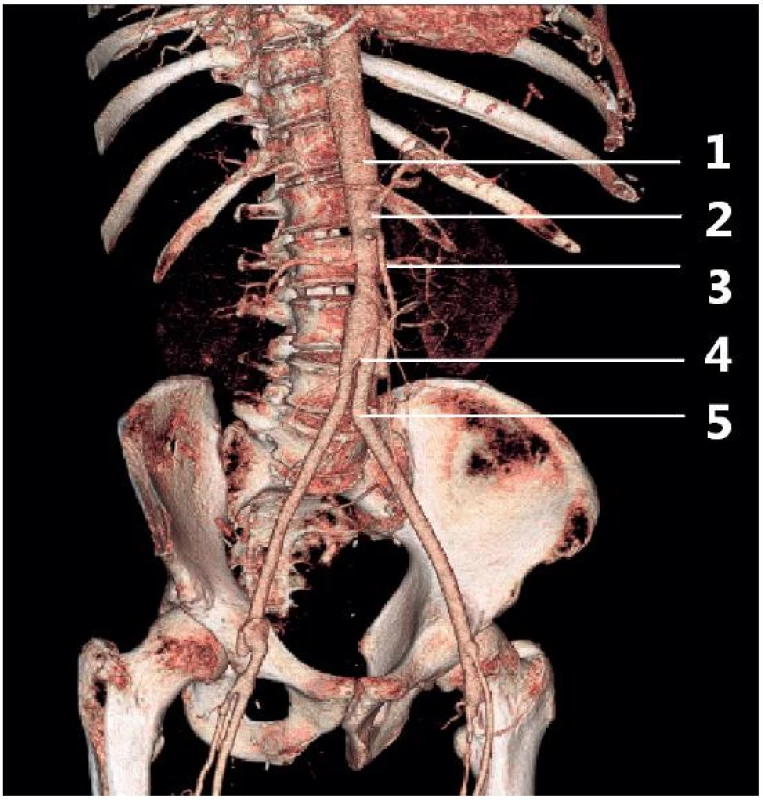
1 – proximální část břišní aorty, 2 – střední část břišní aorty, 3 – distální část břišní aorty, 4 – bifurkace, 5 – společné ilické tepny TECHNIKA VYŠETŘENÍ
- Výběr sondy – konvexní sonda (frekvence 5-2 MHz), v případě nedostupnosti konvexní sondy, sonda sektorová („phased array“ – frekvence 5-1 MHz) [8].
- Aortu bychom měli vyšetřit v celém průběhu, od bránice až k jejímu rozdělení na společné ilické tepny [1].
- Základním požadavkem je provést nejméně 5 snímků aorty – příčné (transverzální) zobrazení proximální aorty (obr. 2, 3), příčné zobrazení střední části břišní aorty (obr. 2, 4), příčné zobrazení distální břišní aorty (obr. 2, 5), příčné zobrazení bifurkace aorty a obou společných ilických tepen (obr. 2, 6) a podélné (longitudinální) zobrazení břišní aorty (obr. 2, 7) [1].
- Při základním zobrazení leží pacient na zádech. Stojíme nad pacientem nebo sedíme po jeho pravé straně. Stranové označení sondy (tečka, šipka, žlábek podle výrobce) je na pravé straně.
- Nejprve umístíme sondu těsně pod processus xiphoideus v transverzální pozici (viz obr. 3) a zobrazíme břišní aortu, truncus coeliacus, dolní dutou žílu a nejvíce dorzálně, stín obratlového těla (viz obr. 4). Snižujeme nebo zvyšujeme hloubku zobrazení podle konstituce pacienta. Alternativně můžeme zahájit skenování longitudinální projekcí a po nalezení pulzující aorty v podélném průřezu otočíme sondu do transverzální polohy.
- Sondu pomalu posouváme kaudálním směrem a skenujeme břišní aortu v příčné projekci až k její bifurkaci. Vždy bychom měli zobrazit odstup truncus coeliacus, arteria mesenterica superior a odstup renálních tepen. Měříme opakovaně průměr aorty alespoň ve dvou měřeních (obr. 8).
- Průměr aorty je vždy měřen v nejširším místě a od zevního okraje stěny k protějšímu zevnímu okraji [9]. Zaznamenáváme skeny a měření všech čtyřech požadovaných úrovních.
- Pro operační řešení je důležitý vztah aneurysmatu a renálních tepen – jestli výduť začíná pod úrovní odstupu (nízké riziko komplikací) nebo nad odstupem renálních tepen (zvýšená perioperační i pooperační morbidita a mortalita).
- Skenování opakujeme v longitudinální projekci stejným způsobem až po viditelnou bifurkaci a sledujeme i průběh společných ilických tepen.
Obr. 3. Poloha sondy pro základní transverzální projekci horní části břišní aorty a vyznačené projekce 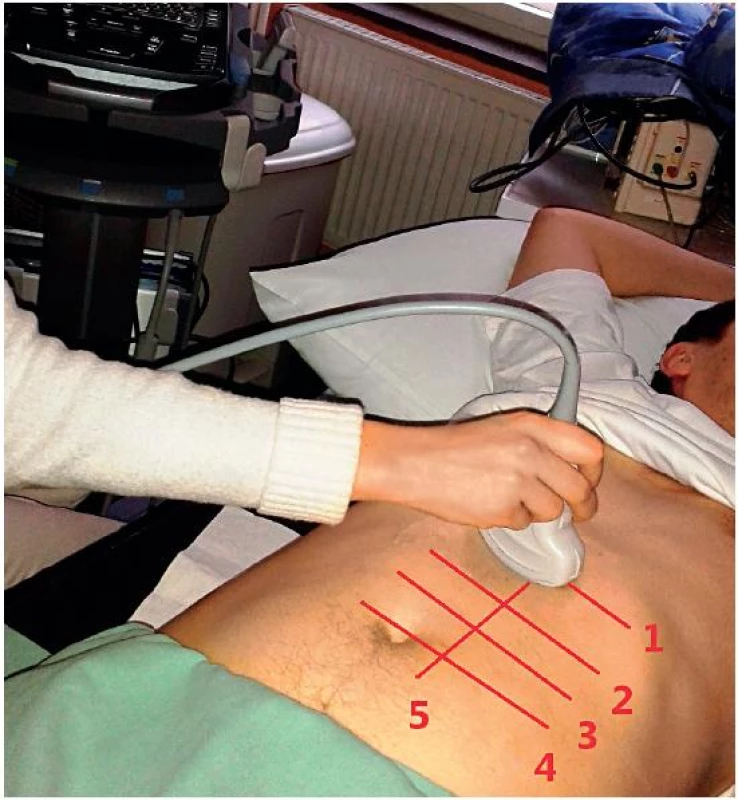
1 – úroveň zobrazení proximální břišní aorty, 2 – úroveň zobrazení střední části aorty, 3 – úroveň zobrazení distální části aorty, 4 – úroveň zobrazení bifurkace aorty a odstupu ilických tepen, 5 – podélné zobrazení břišní aorty Obr. 4. Příčné zobrazení proximální břišní aorty v úrovni odstupu truncus coeliacus (barevný Doppler) 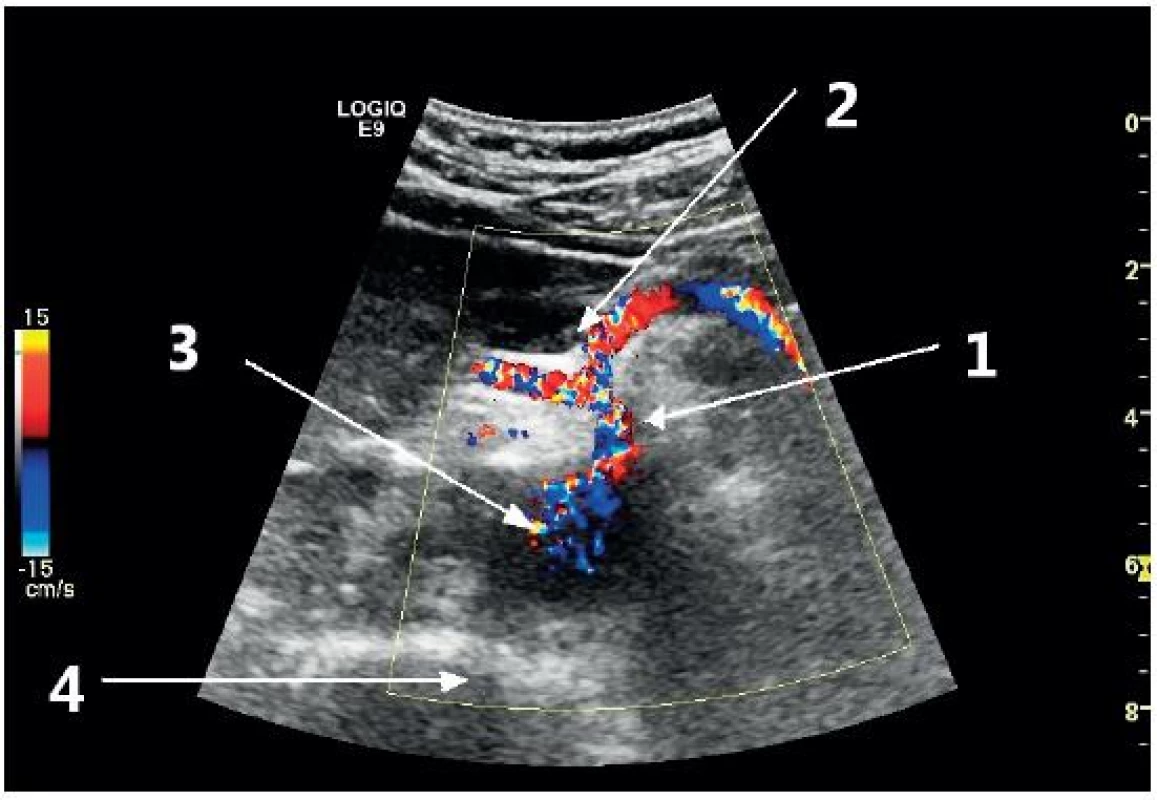
1 – truncus coeliacus, 2 – větvení truncu na a. hepatica a a. lienalis, 3 – břišní aorta, 4 – stín obratlového těla Obr. 5. Příčné zobrazení distální břišní aorty s fyziologickými rozměry 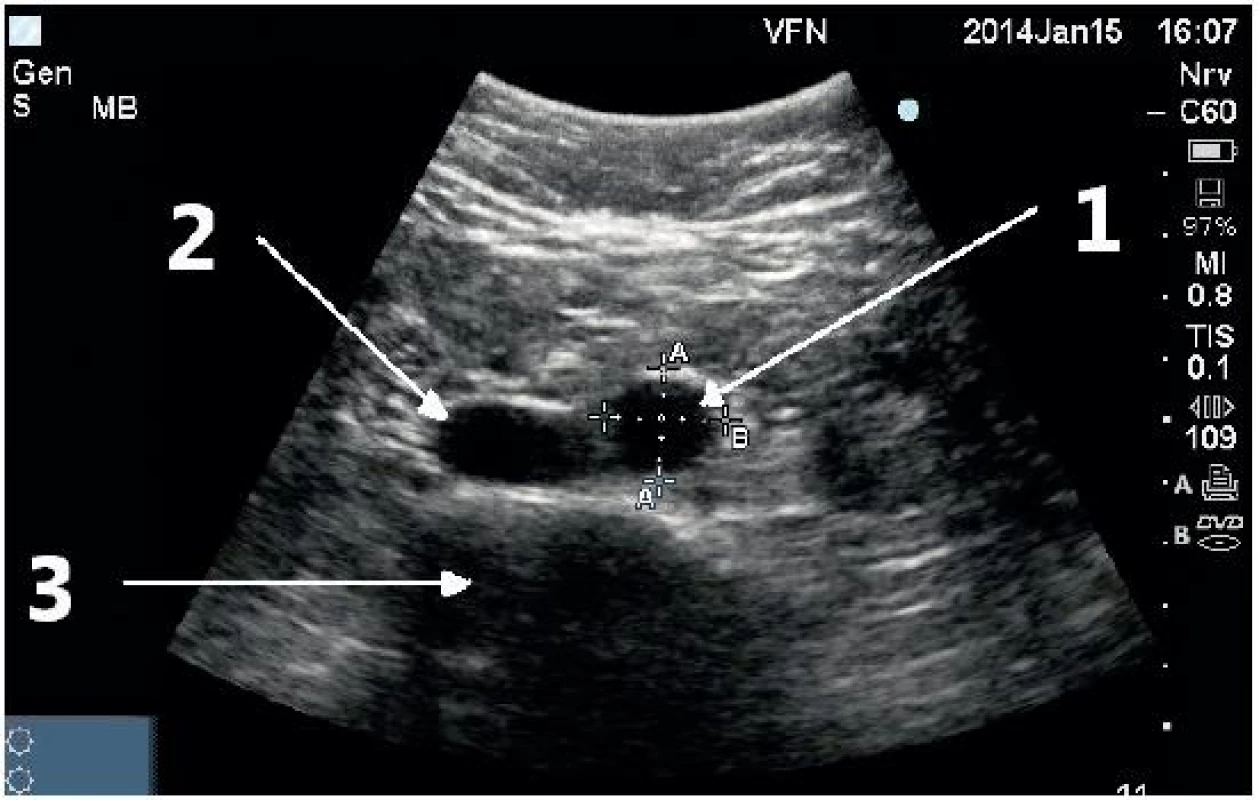
1 – břišní aorta, 2 – dolní dutá žíla, 3 – stín obratlového těla Obr. 6. Příčné zobrazení pod bifurkací aorty 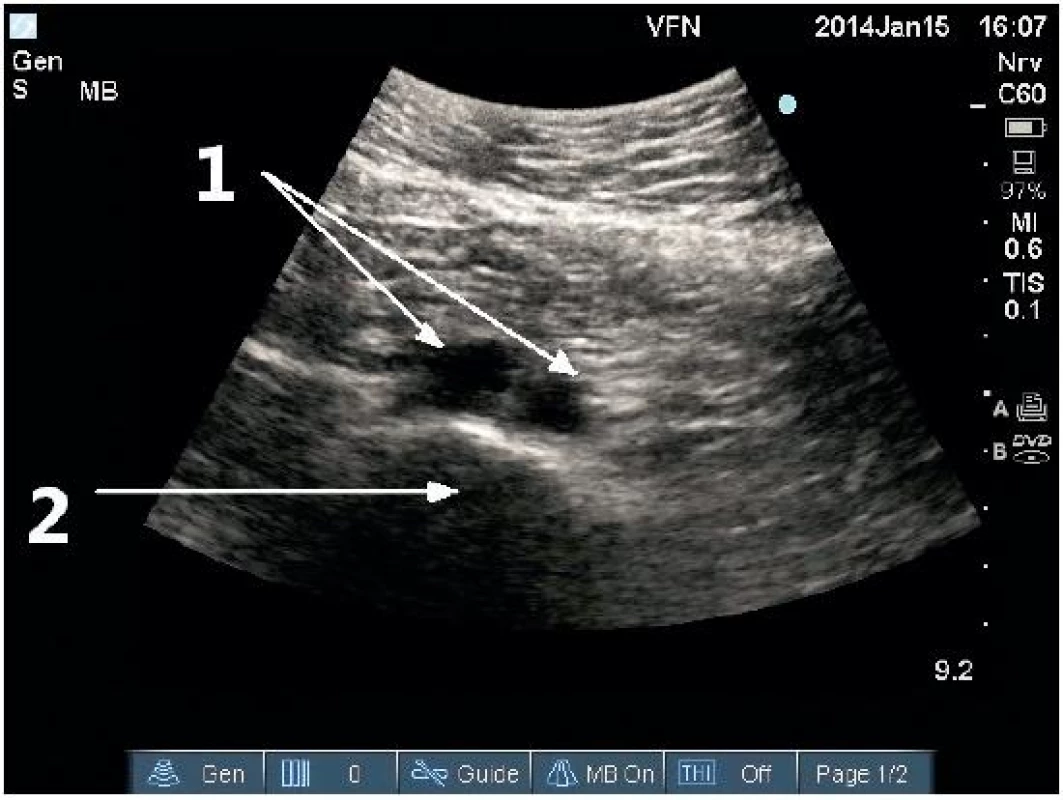
1 – společné ilické tepny, 2 – stín obratlového těla Obr. 7. Podélné (longitudinální) zobrazení střední břišní aorty 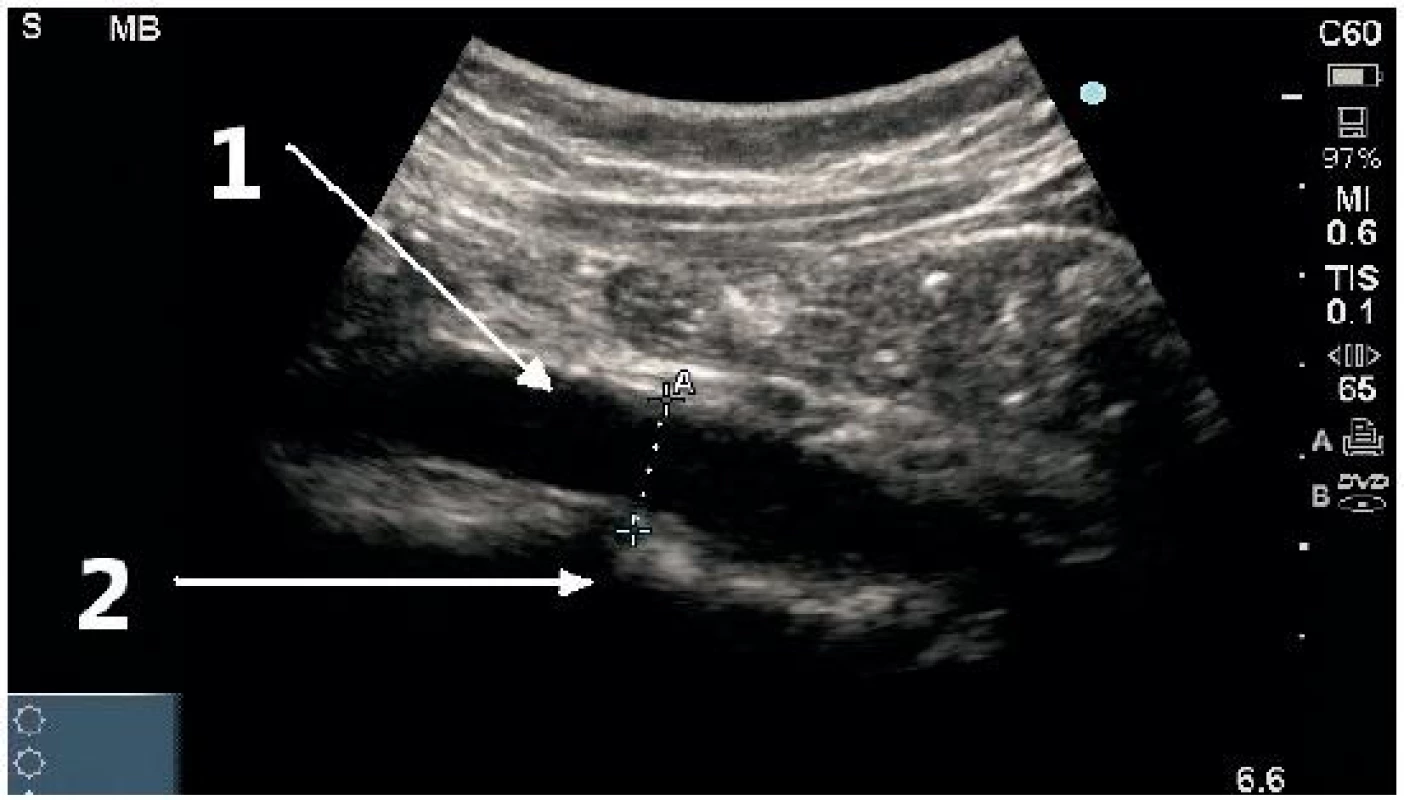
Fyziologický průměr 1,49 cm u mladé ženy. 1 – břišní aorta, 2 – stíny obratlových těl Obr. 8. Aneurysma břišní aorty v transverzální projekci 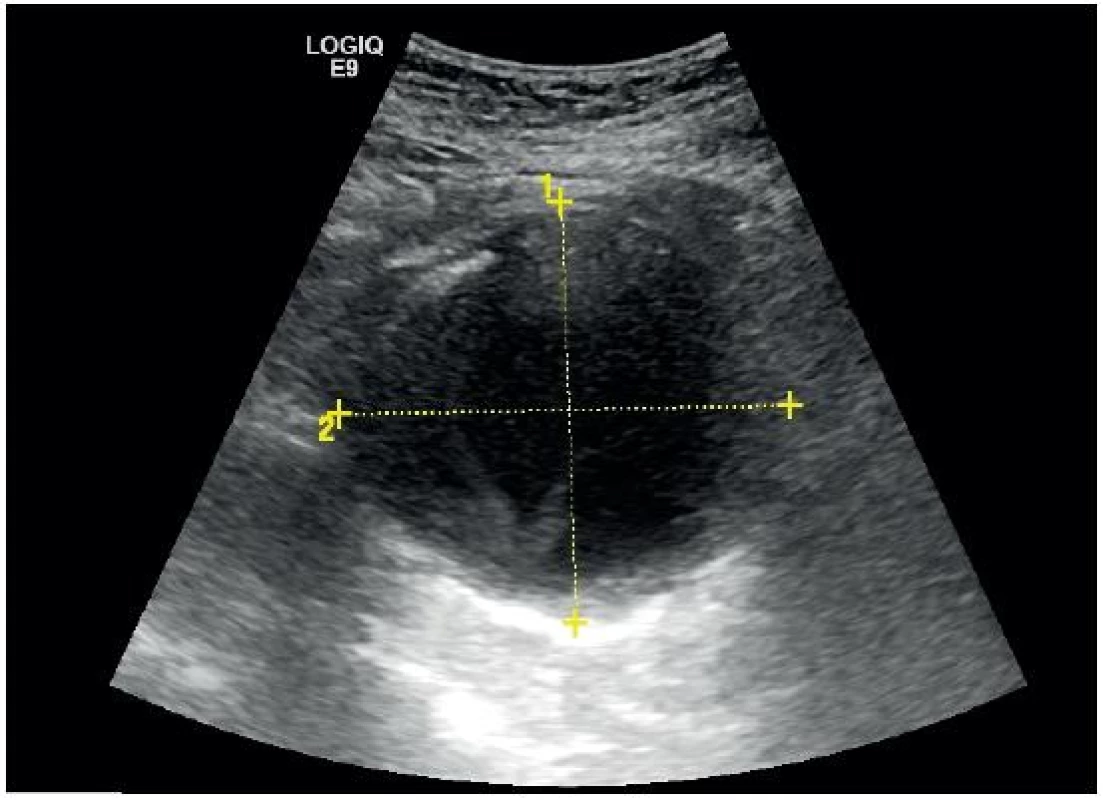
Obr. 9. Velké aneurysma břišní aorty, částečně vyplněné trombem a s dobře viditelným průchodným lumen 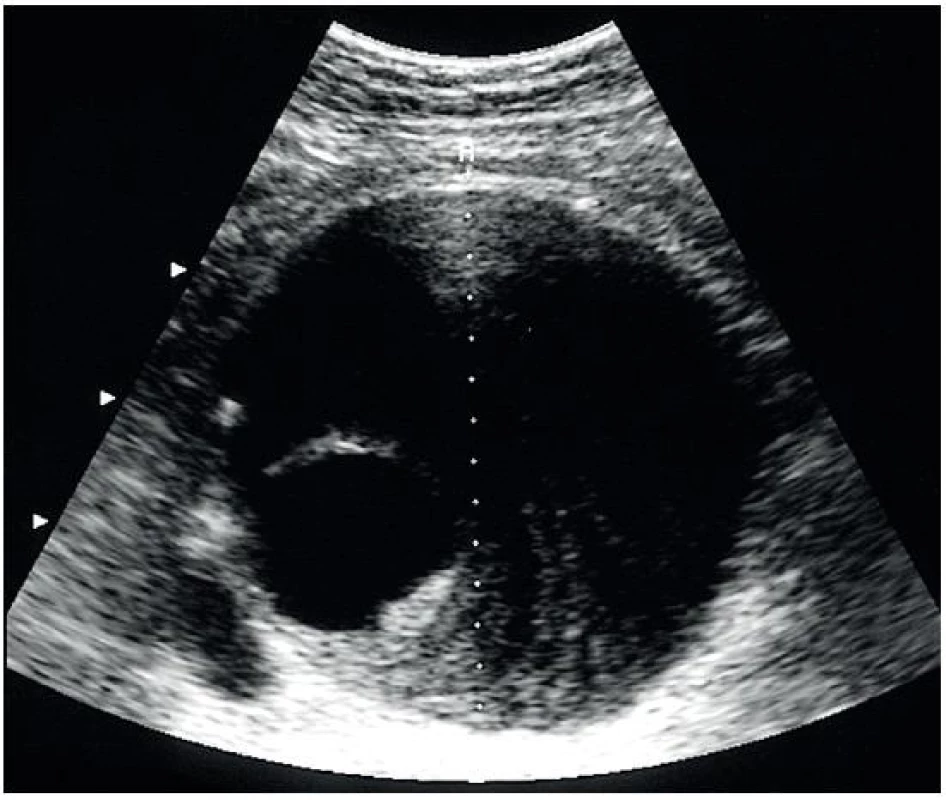
Obr. 10. Podélné (longitudinální) zobrazení vakovitého aneurysmatu břišní aorty 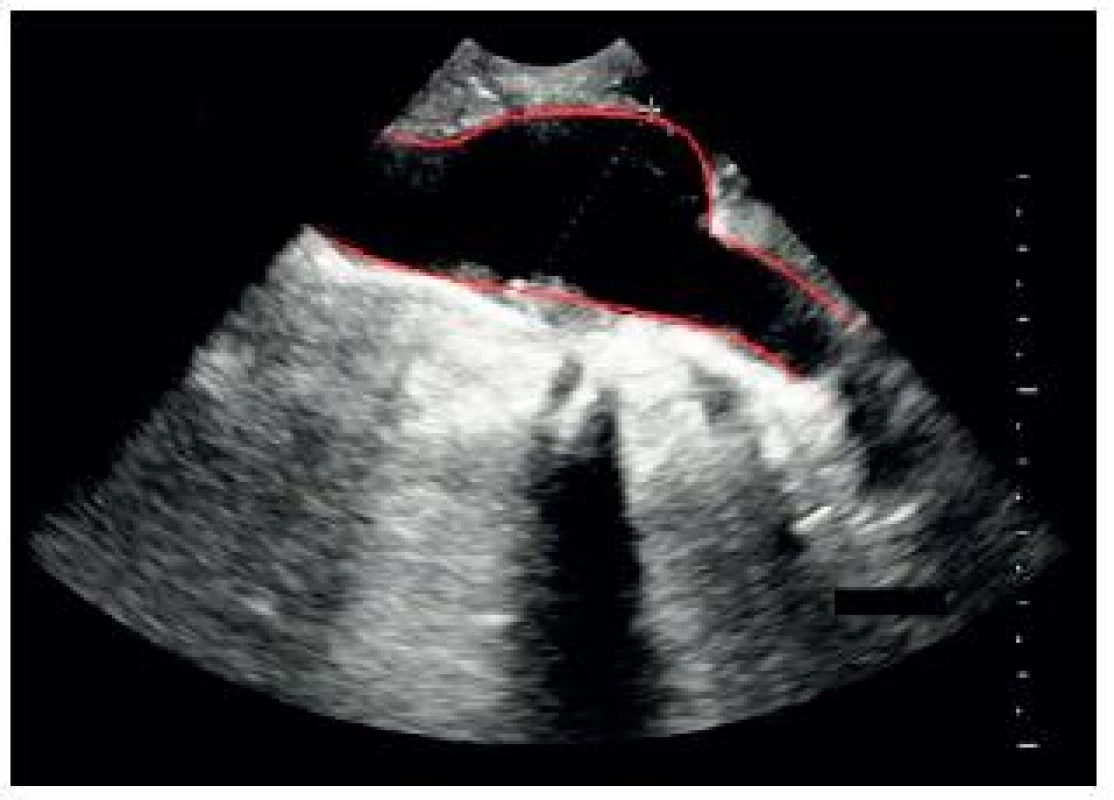
Obr. 11. Aneurysma břišní aorty s přechodem na společné ilické tepny (barevný Doppler) 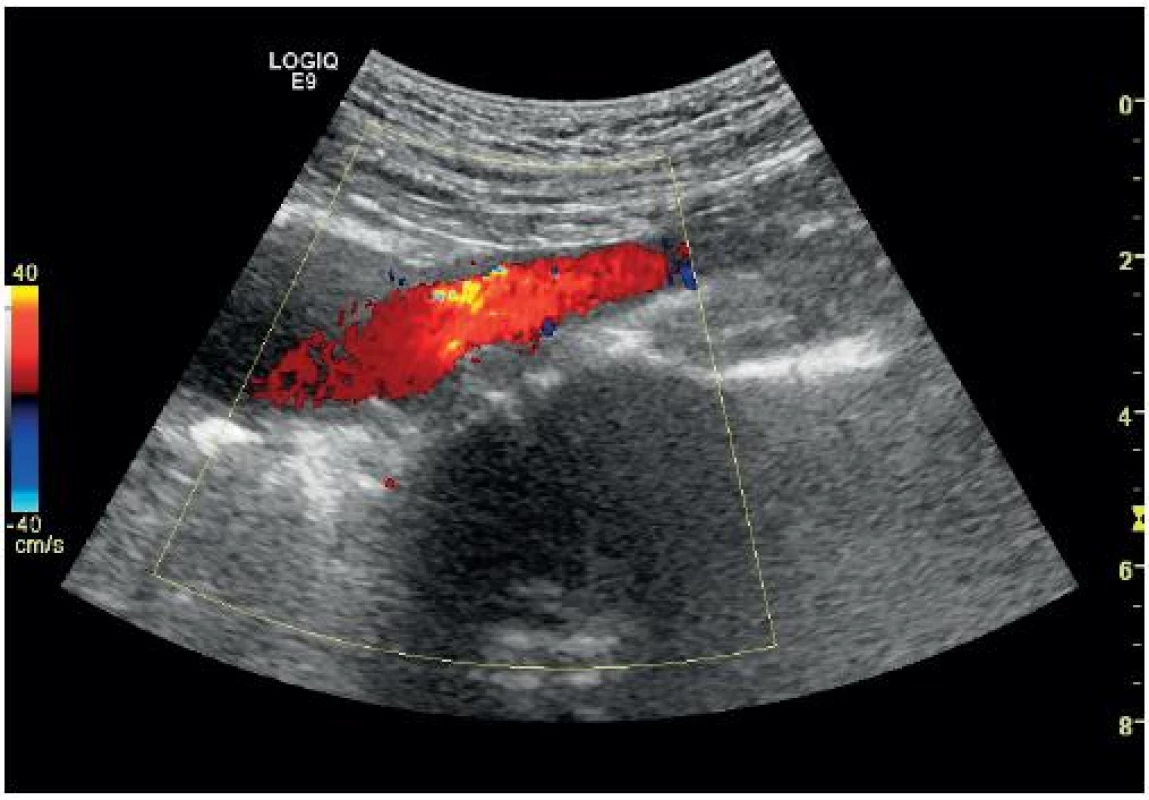
PATOLOGICKÉ NÁLEZY
Jakékoliv rozšíření aorty nad 30 mm u mužů a nad 25 mm u žen je považováno za aneurysma [1]. Z patologických nálezů na břišní aortě můžeme na ultrazvuku diagnostikovat:
- a) Aneurysma břišní aorty – může být fusiformní (difuzní rozšíření průměru, často se v něm vyskytují tromby, je nejčastější) – obr. 9, nebo sakulární, vakovité – obr. 10 (je méně časté, vypadá jako kapsa nebo výchlipka vycházející z přední stěny aorty).
- b) Disekce břišní aorty – vyskytuje se pravé lumen a falešné laterální lumen. Ultrazvuk není dostatečně přesnou metodou k zobrazení nebo vyloučení disekce břišní aorty.
ALGORITMUS
Hlavní diagnostickou otázkou u oběhově stabilního pacienta s možnou diagnózou výdutě břišní aorty by mělo být, jestli je průměr aorty větší než 3 cm nebo průměr společných ilických tepen větší než 1,5 cm (obr. 11) [1]. Jestliže u ambulantního asymptomatického pacienta zachytíme náhodně aneurysma břišní aorty, jehož průměr je méně než 5 cm, můžeme jej dále vyšetřovat ambulantně (cévní chirurg). Všechna aneurysmata větší než 5,5 cm by měla být co nejdříve operována [2]. U oběhově nestabilního pacienta musíme zjistit, jestli je přítomné patologické rozšíření aorty a dále pátrat po přítomnosti volné tekutiny v dutině břišní (FAST sken), případně po přítomnosti retroperitoneálního nebo intrapsoatického hematomu [10].
Algoritmus skenování – schéma 1 – je nejužitečnější u stabilního nemocného, u něhož vyloučíme aneurysma břišní aorty a také u oběhově nestabilního pacienta s nálezem výdutě břišní aorty.
Schéma 1. Algoritmus UZ vyšetření břišní aorty 
U pacientů, kteří mají velké množství plynu ve střevě, je často břišní aorta obtížně zobrazitelná. Doporučujeme mírně posunovat sondou na levou nebo pravou stranu tak, aby bylo možné zobrazit průběh aorty ze semilaterální nebo laterální projekce [11]. Protože tvar břišní aorty je (alespoň přibližně) cirkulární, neovlivní změna projekce měření, jestliže aorta zůstane v transverzální projekci. Dále můžeme aplikovat mírný tlak na břišní stěnu, což po nějaké chvíli vytlačí střevní plyn z ultrazvukového okna. Stejně tak je možné zkusit krouživý pohyb sondy nad bublinou střevního plynu.
TIPY A TRIKY
- Zobrazení břišní aorty je obtížné u obézních lidí. Zobrazení se může zlepšit při uložení pacienta na levý bok, čímž se mechanicky přesune část střev doleva.
- Jestliže není možné aortu zobrazit zepředu, můžeme použít výše popsanou laterální projekci.
- Někdy máme problém vůbec zobrazit břišní aortu. Za těchto podmínek se doporučuje otočit pacienta na levý bok a zobrazit břišní aortu z pravého subkostálního prostoru s použitím jater jako akustického okna.
- Pro základní orientaci v dutině břišní a retroperitoneu je vhodné zvýšit hloubku zobrazení na maximum a snažit se najít stín obratlového těla.
- Častou chybou je nastavení hloubky obrazu příliš povrchně.
- Odlišení aorty a dolní duté žíly:
- a) pulzace – aorta je pulzatilní, kdežto dolní dutá žíla se pohybuje s dechovým cyklem;
- b) lokalizace – aorta probíhá vlevo, zatímco dolní dutá žíla vpravo;
- c) síla stěny cévy – aorta má silnější, více echogenní stěnu, někdy je možné v ní zobrazit hyperechogenní sklerotické pláty. Dolní dutá žíla má tenčí stěnu;
- d) tvar – aorta je cirkulární na transverzálním řezu, dolní dutá žíla má oválný tvar;
- e) kompresibilita a distenze – dolní dutá žíla je částečně stlačitelná, její průměr se zvyšuje při Valsalvově manévru.
- Hrudní aorta je nejlépe zobrazena pomocí jícnové echokardiografie. Kořen aorty (dilatace, disekce typu A) je většinou velmi dobře přehledný z parasternální projekce v dlouhé ose.
- Pro zobrazení disekce břišní aorty není ultrazvuk příliš přesný. Přesto je někdy falešné lumen viditelné a přidání barevného dopplera pomůže potvrdit diagnózu. Metodou volby pro potvrzení disekce břišní aorty (typ B) je výpočetní tomografie.
- Moderní ultrazvukové přístroje jsou schopny vytvořit 3D sonografický obraz aneurysmatu [12].
CHYBY A OMYLY
- Záměna aorty za dolní dutou žílu, zvláště u hypervolemických pacientů nebo u nemocných s pravostranným srdečním selháváním.
- Podcenění skutečného průměru aorty tím, že měříme jen lumen s průtokem a ne zevní průměr stěn aorty. Vak aneurysmatu může být částečně vyplněn trombem.
- Špatná technika měření průměru aorty – není dosaženo přesného příčného zobrazení, ale aorta je skenována v šikmé projekci.
- Záměna artefaktu za intraluminální trombus a naopak.
- Potíže nebo neúspěch při nalezení hlavních odstupů aorty a její bifurkace.
- Ultrazvukové vyšetření vykazuje relativně velkou variabilitu mezi jednotlivými lékaři a radiografisty [13]. Je závislé na zkušenosti a počtu provedených vyšetření [14].
ULTRAZVUKOVÉ VYŠETŘENÍ AORTY A EBM
Několik studií sledovalo využití ultrazvuku v diagnostice aneurysmatu břišní aorty. Tayal zjistil 93% pozitivní prediktivní hodnotu (PPV) a 100% negativní prediktivní hodnotu (NPV) u diagnostiky aneurysmatu břišní aorty na urgentním příjmu [4]. Téměř 40 % pacientů bylo ihned po ultrazvukovém vyšetření transportováno na operační sál a u všech byla nalezena výduť aorty. Jiná práce zjistila, že ultrazvuk na urgentním příjmu zrychlil patnáctkrát čas diagnózy proti CT (5,4 min vs. 83 min) [15] a také významně zrychlil interval do operačního řešení. Metaanalýza publikovaných studií doporučuje ultrazvuk jednoznačně jako diagnostickou metodu potvrzení/vyloučení aneurysmatu břišní aorty se senzitivitou 99 % a specificitou 98 % [16].
Preventivní ultrazvukový screening ve velkých souborech pacientů ve věku 65 a 70 let ukázal prevalenci aneurysmatu břišní aorty 3,0 % u mužů [5,6] a pouze 0,5 % u žen [17]. Nezávislým rizikovým faktorem bylo kouření a zhruba polovina výdutí v populaci již byla odhalena předešlými jinými vyšetřovacími metodami [6].
VZDĚLÁVÁNÍ
Ve Velké Británii je vyšetření břišní aorty součástí certifikovaného kurzu „Základy ultrazvukového vyšetření v urgentní medicíně“ („Emergency Medicine Ultrasound – Level 1“ – www.sonositeeducation.com). V České republice je vyšetření aorty součástí kurzů ultrazvuku v intenzivní medicíně.
Adresa pro korespondenci:
Doc. MUDr. Pavel Michálek, Ph.D. DESA M. Sc.
1. LF UK a VFN Praha KARIM VFNU Nemocnice 2128 08 Praha 2
e-mail: pavel.michalek@vfn.cz
Zdroje
1. Noble, V. E. Abdominal aortic aneurysm. In Noble, V. E., Nelson, B., Sutingco, A. N. Manual of emergency and critical care ultrasound. Cambridge University Press, New York, 2007, p. 105–118.
2. Ferket, B. S., Grootenboer, N., Colkesen, E. B., Visser, J. J., van Sambeek, M. R., Spronk, S., Steyerberg, E. W., Hunink, M. G.Systematic review of guidelines on abdominal aortic aneurysm screening. J. Vasc. Surg., 2011, vol. 55, no. 5, p. 1296–1304.
3. LaRoy, L. L., Cormier, P. J., Matalon, T. A. et al. Imaging of abdominal aortic aneurysms. Am. J. Roentgenol., 1989, vol. 152, no. 4, p. 785–792.
4. Tayal, V. S., Graf, C. D., Gibbs, M. A. Prospective study of accuracy and outcome of emergency ultrasound for abdominal aortic aneurysm over two years. Acad. Emerg. Med., 2003, vol. 10, no. 8, p. 867–871.
5. Hager, J., Länne, T., Carlsson, P., Lundgren, F. Lower prevalence when expected when screening 70-year-old men for abdominal aortic aneurysm. Eur. J. Vasc. Endovasc. Surg., 2013, vol. 46, no. 4, p. 453–459.
6. Svensjö, S., Björck, M., Wanhainen, A. Five-year outcomes in men screened for abdominal aortic aneurysm at 65 years of age: a population-based cohort study. Eur. J. Vasc. Endovasc. Surg., 2013, v tisku.
7. Segal, B. L., Likoff, W., Asperger, Z., Kingsley, B. Ultrasound diagnosis of an abdominal aortic aneurysm. Am. J. Cardiol., 1966, vol. 17, no. 1, p. 101–103.
8. Bhatt, S., Ghazale, H., Dogra, V. S. Sonographic evaluation of the abdominal aorta. Ultrasound Clin., 2007, vol. 2, no. 3, p. 437–453.
9. Thapar, A., Cheal, D., Hopkins, T., Ward, S., Shalhoub, J., Yusuf, S. W. Internal or external abdominal wall diameter for abdominal aortic aneurysm screening? Ann. R. Coll. Surg. Engl., 2010, vol. 92, no. 6, p. 503–505.
10. Catalano, O., Siani, A. Ruptured abdominal aortic aneurysms. Categorization of sonographic findings and report of 3 new signs. J. Ultrasound Med., 2005, vol. 24, no. 8, p. 1077–1083.
11. Studer, M., Hempel, D., Rouhani, S., Dubsky, H., Pivetta, E., Kimberly, H. H. Additional of lateral view improves adequate visualization of the abdominal aorta during clinician performed ultrasound. Am. J. Emerg. Med., 2013, v tisku.
12. Long, A., Rouet, L., Debreuve, A., Ardon, R., Barbe, C., Becquemin, J. P., Allaire, E. Abdominal aortic aneurysm imaging with 3-D ultrasound: 3-D based maximum diameter measurement and volume quantification. Ultrasound Med. Biol., 2013, vol. 39, no. 8, p. 1325–1336.
13. Nguyen, A. T., Hill, G. B., Versteeg, M. P., Thomson, I. A.,van Rij, A. M. Novices may be trained to screen for abdominal aortic aneurysms using ultrasound. Cardiovasc. Ultrasound, 2013, vol. 11, no. 1, p. 42.
14. Hoffmann, B., Bessman, E. S., Um, P., Ding, R., McCarthy, M. L.Successful sonographic visualisation of the abdominal aorta dif-fers significantly among a diverse group of credentialed emergency depatment providers. Emerg. Med. J., 2010, vol. 28, no. 6, p. 472–476.
15. Plummer, D., Clinton, J., Matthew, B. Emergency department ultrasound improves time to diagnosis and survival in ruptured abdominal aortic aneurysm. Acad. Emerg. Med., 1998, vol. 5, no. S1, p. S417.
16. Rubano, E., Mehta, N., Caputo, W., Paladino, L., Sinert, R. Systematic review: emergency department bedside ultrasonography for diagnosing suspected abdominal aortic aneurysm. Acad. Emerg. Med., 2013, vol. 20, no. 2, p. 128–138.
17. Svensjö, S., Björck, M., Wanhainen, A. Current prevalence of abdominal aortic aneurysm in 70-year-old women. Br. J. Surg., 2013, vol. 100, no. 3, p. 367–372.
Štítky
Anestéziológia a resuscitácia Intenzívna medicína
Článek Acidobazická rovnováhaČlánek XX. kongres ČSARIM Brno 2013Článek Oceněné práce 2013Článek Kongresy a konferenceČlánek Právo, etika, náš obor a my
Článok vyšiel v časopiseAnesteziologie a intenzivní medicína
Najčítanejšie tento týždeň
2014 Číslo 2- Realita liečby bolesti v paliatívnej starostlivosti v Nemecku
- MUDr. Lenka Klimešová: Multiodborová vizita je kľúč k efektívnejšej perioperačnej liečbe chronickej bolesti
- Metamizol v liečbe pooperačnej bolesti u opioid-tolerantnej pacientky – kazuistika
- e-Konzilium.cz — Masivní plicní embolie při tromboembolické nemoci
- DESATORO PRE PRAX: Aktuálne odporúčanie ESPEN pre nutričný manažment u pacientov s COVID-19
-
Všetky články tohto čísla
- Statické a dynamické testy v řízení volumoterapie
- Ultrazvukové vyšetření aorty v urgentní medicíně
- Současné postupy v porodnické anestezii IV. – anesteziologické komplikace u císařského řezu
- Acidobazická rovnováha
- Mozková (mikro)cirkulace – základní struktura a funkce
- iNO a ARDS: Vyšetřování skončilo, zapomeňme!
-
The Canadian Critical Care Nutrition Guidelines in 2013
An Update on Current Recommendationsand Implementation Strategies - Doporučený postup před odběrem orgánů od zemřelých dárcůpo nevratné zástavě oběhu
- Pojem standardu péče v kontextu reformních změn
-
XX. kongres ČSARIM
Brno 2013 - MUDr. Peter Gašparec (14. 12. 1951 – 29. 11. 2013)
- Zemřel emeritní primář MUDr. Jiří Brabec (31. 8. 1925 – 19. 2. 2014)
- European Association of Cardiothoracic Anaesthesiologists v roce 2014
- Oceněné práce 2013
- Jubilejní XX. kongres České společnosti anesteziologie, resuscitace a intenzivní medicíny
- Kongresy a konference
- Stanovisko výboru ČSARIM k návrhu rozsahu požadovaných kompetencí v ultrazvukových metodách pro lékaře oboru Anesteziologiea intenzivní medicína
- Zamyšlení nad XX. kongresem ČSARIM v Brně
- Extrakorporální membránová oxygenace a respirační selhání
- Právo, etika, náš obor a my
- Fast-track není jen fyziologická anestezie
- Hodnoty diference silných iontů (SID) u kriticky nemocných pacientů s normálními hodnotami arteriálního pH, pCO2, BE a HCO3-a jejich vliv na mortalitu
- Metody mimotělní oxygenacea eliminace CO2 určené primárně k náhradě plicních funkcí
- Anesteziologie a intenzivní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Acidobazická rovnováha
- Statické a dynamické testy v řízení volumoterapie
- Současné postupy v porodnické anestezii IV. – anesteziologické komplikace u císařského řezu
- Extrakorporální membránová oxygenace a respirační selhání
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



