-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Účinek noční směny/služby na repolarizaci srdce u sester a lékařů (studie EQUINDOC)
Impact of night work on the QT interval in nurses and doctors (EQUINDOC trial)
Objective:
To determine the impact of sleep deprivation due to night shift/duty in ITU nurses and doctors on the QT interval and the index of cardio-electrophysiological balance (ICEB), predictors of arrhythmias.Design:
Observational trial.Setting:
University Hospital ITU.Materials and methods:
Nurses/doctors on night shift/duty. Standard 12-lead ECG before and after the shift was recorded. Heart rate, QRS, QT from automated analysis, corrected QTc using Hodges formula and ICEB = QT/QRS were calculated. A questionnaire on the health status and sleep behaviour was filled in.Results:
Total 59 participants, 18 men (30.5%), 41 women (69.5%), 45 nurses (76.3%, 35 women, 10 men), 13 doctors (22 %, 7 men, 6 women), 1 hospital attendant (1.7%), age 35.3 ± 5.6 years, all fit for night shift/duty. Mean usual sleep duration was 6.7 ± 0.6 hours, mean sleep duration before the shift was 6.3 ± 1.9 hours, nurses did not sleep during the shift, doctors slept for 4.3 ± 1.0 hour with 0-3 interruptions per night. Heart rate before the shift was 68 ± 10, after the shift 64 ± 10, QRS 90.9 ± 12.3 ms and 92.6 ± 12,8 ms respectively, QT 387.6 ± 28 ms and 402.9 ± 31.3 ms respectively, corrected QT interval (Hodges) 400.2 ± 19.3 ms and 409.2 ± 21.5 ms respectively, ICEB increased from 4.32 ± 0.57 to 4.43 ± 0.66.Conclusion:
One night of insufficient sleep due to a night shift on the ITU prolongs the QT and QTc intervals, and increases ICEB. These changes might contribute to the negative impact of shift work on the health status of healthcare workers in the short and long-term perspective.Keywords:
QT interval – index of cardio-electrophysiological balance – sleep deprivation
Autori: M. Horáček; J. Beroušek; T. Vymazal
Pôsobisko autorov: Klinika anesteziologie, resuscitace a intenzivní medicíny, 2. lékařská fakulta Univerzity Karlovy a Fakultní nemocnice v Motole, Praha
Vyšlo v časopise: Anest. intenziv. Med., 28, 2017, č. 2, s. 85-92
Kategória: Intenzivní medicína - Původní práce
Súhrn
Cíl studie:
Ověřit, zda nedostatek spánku jako stresor navozený noční směnou/službou u zdravotníků pracujících na resuscitačním oddělení prodlouží QT interval a změní hodnotu indexu kardio-elektrofyziologické rovnováhy (ICEB), ukazatelů náchylnosti k arytmiím.Typ studie:
Observační.Typ pracoviště:
Lůžkové resuscitační oddělení fakultní nemocnice.Materiál a metoda:
Sestry/lékaři v nočních směnách/službách. Standardní dvanáctisvodové EKG před noční směnou/službou, po ní. Automatizovanou analýzou byly zjištěny hodnoty srdeční frekvence, QRS, QT, výpočtem korigovaný QTc (Hodges), ICEB = QT/QRS. Dotazník o zdravotním stavu, spánkových zvyklostech.Výsledky:
59 lidí, 18 mužů (30,5 %), 41 žen (69,5 %), 45 sester (76,3 %, 35 žen, 10 mužů), 13 lékařů (22 %, 7 mužů, 6 žen), 1 sanitář (1,7 %), stáří 35,3 ± 5,6 roku, všichni podle preventivní prohlídky schopni noční práce, cítili se zdrávi. Průměrná obvyklá doba spánku 6,7 ± 0,6 hod, průměrná doba spánku před směnou/službou 6,3 ± 1,9 hodiny, sestry v noční směně nespaly, lékaři spali 4,3 ± 1,0 hod s 0–3 přerušeními. Srdeční frekvence před 68 ± 10, po 64 ± 10, QRS 90,9 ± 12,3 ms, respektive 92,6 ± 12,8 ms, QT 387,6 ± 28 ms, respektive 402,9 ± 31,3 ms, korigovaný QT interval podle Hodgese 400,2 ± 19,3 ms, respektive 409,2 ± 21,5 ms, ICEB stoupl ze 4,32 ± 0,57 na 4,43 ± 0,66. Nebyly významné arytmie.Závěr:
Prokázali jsme, že jedna noc nedostatečného spánku v důsledku noční směny/služby na velkém resuscitačním oddělení prodlužuje QT, QTc, zvyšuje ICEB. Tyto změny mohou přispívat k negativním účinkům práce ve směnách na zdraví zdravotnického personálu i v dlouhodobé perspektivě.Klíčová slova:
QT interval – index kardio-elektrofyziologické rovnováhy – spánková deprivaceÚVOD
Lidé stráví asi třetinu života ve spánku. Spánek je nezbytný pro přežití a pro zdraví. Nedostatek spánku vede nejenom ke zhoršení psychických funkcí, ale je spojen i s vyšší mortalitou [1], je rizikovým faktorem kardiovaskulárních onemocnění, obezity, diabetes mellitus, zhoršení imunity. Jeho důsledkem může být i vyšší výskyt nádorů nebo roztroušené sklerózy.
Nedostatek spánku a narušení cirkadiánních rytmů provázejí práci na směny. Ve směnném provozu je zaměstnáno asi 20–25 % pracujících v USA i v Evropě [2]. Mnozí z nich pracují i v noci, přičemž zejména střídání práce ve dne a práce v noci výrazně narušuje cirkadiánní rytmy a zhoršuje kvalitu spánku. Takový režim je přitom obvyklý např. ve zdravotnictví či v dopravě.
Nedostatek spánku nepochybně představuje pro organismus zátěž. Každá zátěž vede k aktivaci sympatiku a inhibici parasympatiku, což se projevuje např. zvýšením krevního tlaku či aktivací endotelových buněk a sklonem k vazokonstrikci, trombóze a zánětu. Na srdci může nerovnováha mezi sympatikem a parasympatikem vést ke zhoršení zejména diastolické funkce, ale též k poruchám srdečního rytmu, k fibrilaci síní i ke komorovým arytmiím [3].
Ukazatelem náchylnosti ke komorovým arytmiím je tradičně prodloužení intervalu QT, jež koreluje s trváním akčního potenciálu, respektive s repolarizací komor, je-li normální trvání jejich depolarizace, tj. je-li normální šíře komplexu QRS na EKG. Prodloužený QT interval, vrozený nebo získaný účinkem poruch vnitřního prostředí, nemocí a léků, je spojen s vyšším rizikem polymorfní komorové tachykardie typu torsade de pointes (TdP), která může degenerovat do fibrilace komor. Torsade de pointes je příčinou asi 6 % náhlých zástav oběhu [4].
Ve studiích z poslední doby se však ukazuje, že trvání QT intervalu není dostatečně spolehlivým prediktorem TdP, protože k TdP může dojít i v nepřítomnosti prodlouženého QT intervalu. Závažné arytmie jako komorová tachykardie nebo fibrilace komor se mohou dokonce objevit i při zkrácení QT intervalu [5]. Bylo tudíž navrženo mnoho dalších parametrů umožňujících zpřesnění předpovědi arytmií. Jedním z nich je index kardio-elektrofyziologické rovnováhy ICEB (index of cardio-electrophysiological balance), který se vypočítává jako poměr trvání QT a QRS [6]. Hodnota QT ukazuje trvání repolarizace, zatímco trvání QRS koreluje nepřímo úměrně s rychlostí vedení vzruchu během depolarizace, index tedy vyjadřuje rovnováhu mezi repolarizací a depolarizací. Při narušení této rovnováhy oběma směry stoupá riziko arytmií.
Cílem studie bylo ověřit hypotézu, že nedostatek spánku navozený noční směnou u středního zdravotnického personálu či sanitářů nebo noční službou u lékařů pracujících na lůžkovém resuscitačním oddělení jako stresor (spánková deprivace) prodlouží QT interval a změní hodnotu ICEB.
SOUBOR A METODA
Toto je observační klinická studie. Podle zájmu jsme do ní zařazovali střední zdravotnické pracovníky (muže i ženy, dále jen sestry) a sanitáře nebo lékaře a lékařky pracující v nočních směnách, respektive v nočních službách u lůžka na resuscitačním oddělení kliniky anesteziologie, resuscitace a intenzivní medicíny ve fakultní nemocnici. Všichni účastníci studie byli podle výsledku pravidelných lékařských preventivních prohlídek uznáni za schopné noční práce, a proto jsme nedefinovali žádná vylučovací kritéria.
Všichni účastníci studie poskytli písemný informovaný souhlas s účastí ve studii, vzhledem k observačnímu charakteru studie provedené u zájemců z řad odborného zdravotnického personálu jsme nežádali o souhlas ústavní etické komise.
Za spánkovou deprivaci jsme považovali dobu spánku kratší než obvyklou dobu, kterou účastníci uvedli, že jsou zvyklí spát. Toto kritérium jsme zvolili proto, že regeneraci organismu, ale i účinek na kardiovaskulární ukazatele ovlivňuje nejen vhodná a přiměřená délka, ale i kvalita spánku jako rychlost usínání, hloubka spánku, počet přerušení apod. [7, 8]. Předpokládali jsme, že sestry nebudou během noční směny spát vůbec, kdežto lékaři sice možná ano, ale kratší dobu a často s přerušeními.
Všem účastníkům studie jsme natočili standardní dvanáctisvodové EKG se záznamem na papír v poloze vleže na zádech, u sester či sanitářů večer na začátku směny, u lékařů ráno v den služby, respektive u lékařů nezařazených trvale na lůžkovém oddělení odpoledne či večer na začátku služby jako u sester. Druhou EKG křivku po spánkové deprivaci navozené směnou, respektive službou jsme natočili opět vleže na zádech ráno na konci směny/služby. Vzhledem k tomu, že se do studie aktivně zapojily i sestry pracující nejenom na lůžkovém resuscitačním oddělení pro dospělé, kde jsme původně provedení studie plánovali, ale i na obou stanicích resuscitačního oddělení pro děti, natáčeli jsme EKG křivky celkem třemi různými přístroji, které tam byly v běžném provozu, u každého jednotlivce však vždy stejným přístrojem.
Z EKG křivek analyzovaných jednotlivými přístroji jsme zaznamenávali hodnoty srdeční frekvence, trvání QRS intervalu a trvání QT intervalu. Jelikož se trvání QT intervalu mění se srdeční frekvencí, sledovali jsme i hodnotu QT intervalu korigovanou na srdeční frekvenci (QTc). Poněvadž jednotlivé EKG přístroje při automatizované analýze křivek používaly ke korekci různé vzorce (první přístroj měl lineární korekci podle Hodgese, kdežto ostatní dva vypočítávaly hodnotu QTc klasicky podle Bazetta), vypočítávali jsme hodnoty QTc sami s použitím tabulkového kalkulátoru Excel s použitím korekce podle Hodgese, která se v poslední době doporučuje více [10]. Za patologické (prodloužené, nebo zkrácené) jsme považovali hodnoty QT a QTc mimo rozmezí uvedená v tabulce 1 [9].
Tab. 1. Horní a dolní meze normálních hodnot QT intervalu korigovaného podle Hodgese v závislosti na srdeční frekvenci a pohlaví [9] ![Horní a dolní meze normálních hodnot QT intervalu korigovaného podle Hodgese v závislosti na srdeční frekvenci a pohlaví [9]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/06fc2304b391b2ddc83edfb5cbfcbc7a.png)
K hodnocení účinku spánkové deprivace na elektrofyziologii srdce jsme použili i nedávno popsaný index kardio-elektrofyziologické rovnováhy ICEB vyjadřující rovnováhu mezi repolarizací a depolarizací [6]. Vypočítali jsme ho rovněž sami v Excelu podle vzorce ICEB = QT/QRS. ICEB jsme považovali za patologický při hodnotách pod 3,14, respektive nad 5,35 [10].
Všichni účastníci studie ráno po noční směně/službě (z provozních důvodů) vyplnili rovněž krátký dotazník (tab. 2) o svém zdravotním stavu, jimi užívaných lécích, spánku a pocitu odpočatosti před začátkem směny/služby, respektive únavy po jejím konci na čtyřstupňové škále odpočatý/á – trochu unavený/á – hodně unavený/á a vyčerpaný/á. Ptali jsme se rovněž na pití kávy a energetických nápojů během noční směny/služby, protože energetické nápoje vedou mimo jiné i ke změnám repolarizace [11]. Všechny užívané léky uvedené účastníky v dotazníku jsme zkontrolovali v pravidelně aktualizované databázi CredibleMeds® vedené nezávislou a nevýdělečnou organizací AZCERT (Arizona Center for Education and Research on Therapeutics), v níž jsou shromážděny všechny léky s vlivem na QT interval, které jsou podle rizika rozděleny do kategorií známé riziko, možné riziko a podmíněné riziko [12]. Použili jsme k tomu revizi z 15. 6. 2016.
Tab. 2. Dotazník o zdravotním stavu a spánkových zvyklostech použitý ve studii EQUINDOC 
Statistická analýza
Statistické hodnocení jsme provedli programem Statistica 13 CZ. Spojité proměnné jsou vyjádřeny jako průměr ± směrodatná odchylka, kategorické proměnné jako počet a procenta.
Ke zjištění, zda bylo rozložení spojitých proměnných normální, jsme použili Kolmogorovův-Smirnovův test. Statistická srovnání kvantitativních proměnných jsme provedli párovým t-testem. Hodnotu P nižší než 0,05 jsme považovali za statisticky významnou.
VÝSLEDKY
Studie se zúčastnilo 59 lidí, 18 mužů (30,5 %) a 41 žen (69,5 %), 45 sester (76,3 %, 35 žen a 10 mužů), 13 lékařů (22 %, 7 mužů a 6 žen) a jeden sanitář (1,7 %), stáří 35,3 ± 5,6 roku (rozmezí 25,0–65,4 roku, sestry v průměru 35,0 roku, lékaři 36,7 roku). Všichni účastníci byli podle závěru pravidelné preventivní prohlídky schopni práce v noci a všichni se cítili zdrávi. Hypertenzi měli tři (5,1 %), jedna sestra měla v rodině diagnózu prodlouženého intervalu QT, jedna sestra měla diabetes mellitus během těhotenství, pět (jeden lékař a čtyři sestry) měli sníženou funkci štítné žlázy (tři byli léčeni), dvě sestry měly zánětlivé onemocnění svalů či kloubů, šest mělo jiné zánětlivé onemocnění, 15 (25,4 %) užívalo léky (dva léky s vlivem na QT interval – azitromycin, salmeterol).
Průměrná obvyklá doba spánku podle údajů uvedených účastníky byla 6,7 ± 0,6 hod (4,5–8,5 hod, 11 neuvedlo), u lékařů 6,5 ± 0,7 hod, u sester 6,8 ± 1,0 hod. Průměrná doba spánku před nástupem noční směny/služby byla 6,3 ± 1,9 hodiny (4–14 hodin [sanitář], 1 neuvedla) a nelišila se mezi sestrami (6,2 ± 1,8 hod) a lékaři (6,1 ± 1,1 hod). Sestry v noční směně nespaly vůbec, lékaři spali průměrně 4,3 ± 1,0 hod, nejčastěji s jedním přerušením (4krát, jinak 0–3), takže všichni vyhověli našemu kritériu spánkové deprivace.
Hodnotili jsme rovněž pocit odpočatosti, nebo únavy před službou a po službě s použitím čtyřstupňové stupnice. Z 59 účastníků bylo při nástupu do noční směny/služby 20 odpočatých (34 %), ostatní (asi 2/3) byli trochu unaveni. Ráno po noční směně/službě se necítil odpočatý nikdo, 18 bylo trochu unavených (30,5 %) – 12 sester a 6 lékařů z 13 s 3,5–5 hod spánku s 0–3 přerušeními; 24 bylo hodně unavených (40,7 %) – 20 sester a 4 lékaři spící 2,5–6 hod s 0–3 přerušeními spánku, jedna sestra byla vyčerpána (1,7 %), 16 (27,1 %) neuvedlo (únava?).
Účastníci studie běžně pili kávu během noční směny/služby. Energetický nápoj, který může rovněž významně prodloužit QT interval, však překvapivě pil pouze jeden muž v kategorii sester, který nastoupil na směnu trochu unavený, ráno svůj pocit neuvedl. Devět účastníků (15,3 %) však na tuto otázku nezodpovědělo.
První záznam EKG jsme natočili na začátku směny/služby. U sedmi lékařů (tři ženy a čtyři muži) jsme to provedli ráno či dopoledne před službou v období 8 : 44 až 12 : 01 hod., u ostatních na začátku noční služby, respektive u sester noční směny v období 17 : 02 až 21 : 27 hod. Druhou křivku jsme získali ráno po skončení noční směny/služby v období 4 : 52 až 8 : 09 hod.
Výsledné hodnoty EKG parametrů (srdeční frekvence, QT interval, QTc a ICEB) před začátkem směny/služby a po jejím skončení jsou uvedeny v tabulce 3. Srdeční frekvence se ráno po směně/službě statisticky, nikoliv však klinicky významně, snad trochu překvapivě snížila z 67 na 63/min. Trvání QRS komplexu se statisticky významně prodloužilo v průměru o 1 ms, což svědčí o lehkém zpomalení vedení vzruchu komorami. Jedna sestra měla kvůli blokádě pravého raménka Tawarova prodloužené QRS již před začátkem směny (124 ms) stejně jako po jejím skončení (126 ms). Trvání intervalu QT bylo po skončení noční směny/služby rovněž statisticky významně delší, a to v průměru o 16,3 ± 7 ms, trvání QT intervalu korigovaného podle Hodgese vzrostlo o 8,4 ± 7,7 ms, což odpovídá prodloužení v průměru o 4,4 ± 4,1 % (rozmezí -3,7 až +15,7 %), respektive o 2,4 ± 3,1 % (rozmezí -4,8 až +7,6 %). Mezi účastníky však byly značné rozdíly, u deseti (16,9 %) došlo dokonce ke zkrácení QT intervalu, u 15 (25,4 %) ke zkrácení QTc (obr. 1). Prodloužený QT interval neměl před začátkem noční služby/směny nikdo, po jejím skončení se objevil u jedné sestry (QT interval se prodloužil ze 432 ms před směnou na 500 ms po směně, QTc podle Hodgese ze 443 ms na 474 při frekvenci, 66, respektive 45 tepů/min). Zkrácený QT interval neměl před začátkem noční směny nikdo, po jejím skončení dvě ženy (QTc podle Hodgese byl u první 375 ms při frekvenci 90/min, u druhé 355 ms při frekvenci 58/min). U obou sester užívajících léky s vlivem na QT interval (salmeterol, respektive azitromycin) se QT a QTc prodloužily (asi stejně jako u ostatních), ale nepřesáhly horní hranici normálních hodnot.
Tab. 3. Výsledné EKG parametry před začátkem noční směny/služby a ráno po jejím skončení 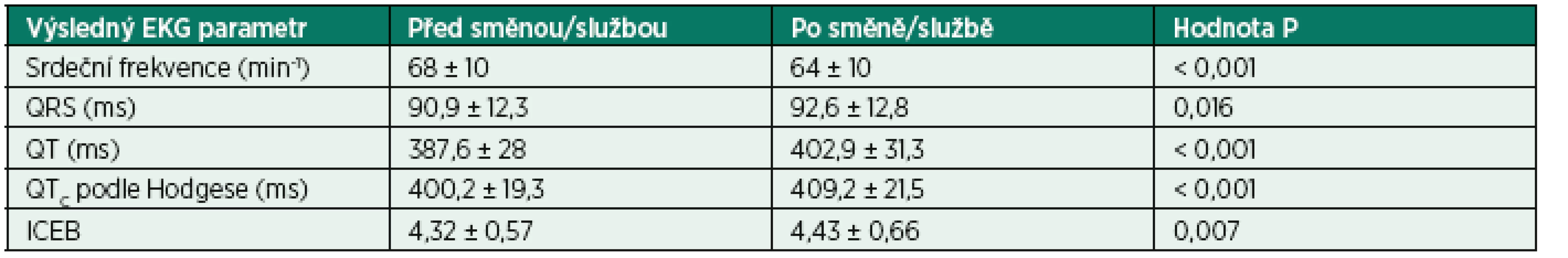
ICEB – index kardio-elektrofyziologické rovnováhy = QT/QRS [6] Obr. 1. Relativní změna QTc intervalu (Hodges) EKG před začátkem noční směny/služby a po jejím skončení 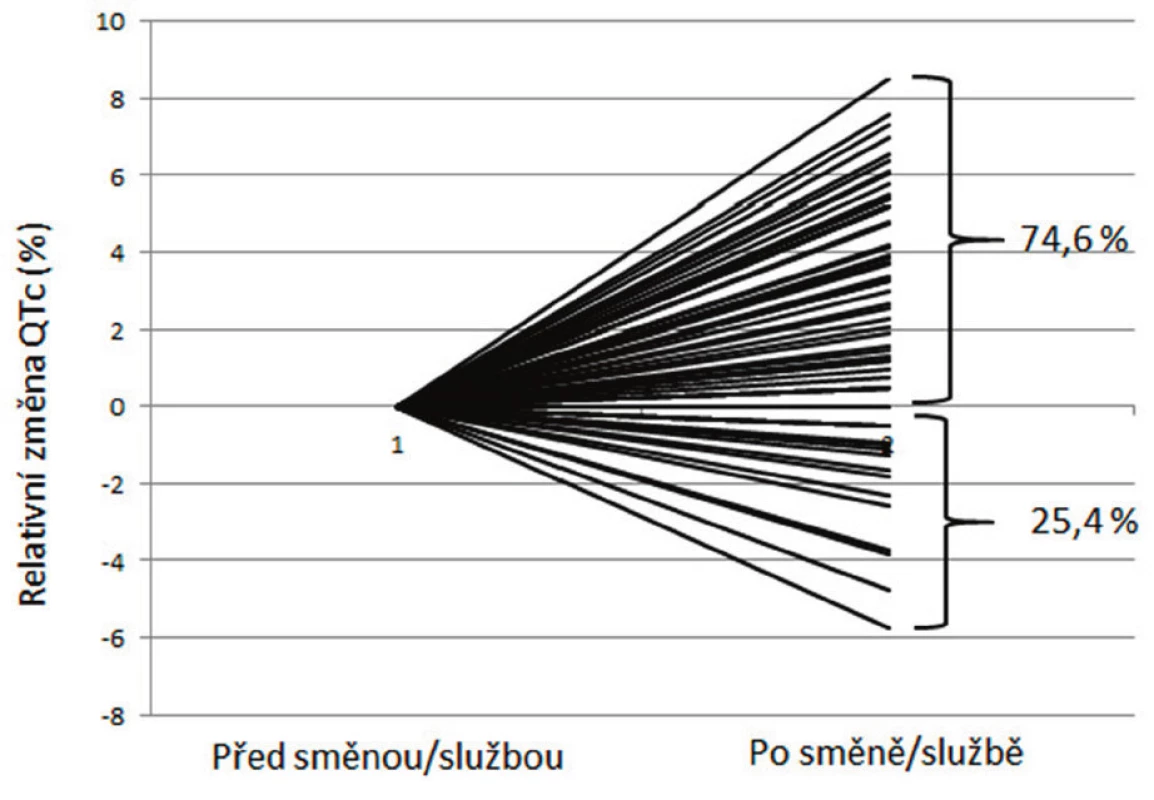
Dalším vypočítávaným ukazatelem, který jsme sledovali, byl index kardio-elektrofyziologické rovnováhy ICEB = QT/QRS. Zpomalení rychlosti vedení vzruchu komorami (tj. rozšíření QRS) je menší než prodloužení repolarizace (trvání QT), čemuž odpovídá i statisticky významný nárůst hodnoty ICEB. Hodnotu ICEB kratší než norma (3,14) neměl nikdo ani na začátku ani na konci noční směny/služby, hodnotu delší než norma (5,35) měly před začátkem noční směny/služby tři ženy (5,1 %), na jejím konci čtyři ženy (6,8 %).
V tabulce 4 navíc uvádíme hodnoty EKG parametrů u lékařů, jimž bylo první EKG natočeno ráno (v období 8 : 44 až 12 : 01 hod.) v den služby a druhé další den ráno po službě (v období 5 : 41 až 8 : 09 hod.). Je zřejmé, že se parametry repolarizace QT, QTc a ICEB po spánkové deprivaci prodloužily, což potvrzuje její účinek a svědčí proti diurnální variabilitě. Vzhledem k malému počtu případů (n = 7) jsme však neposuzovali statistickou významnost změn.
Tab. 4. Změny výsledných EKG parametrů u sedmi lékařů* 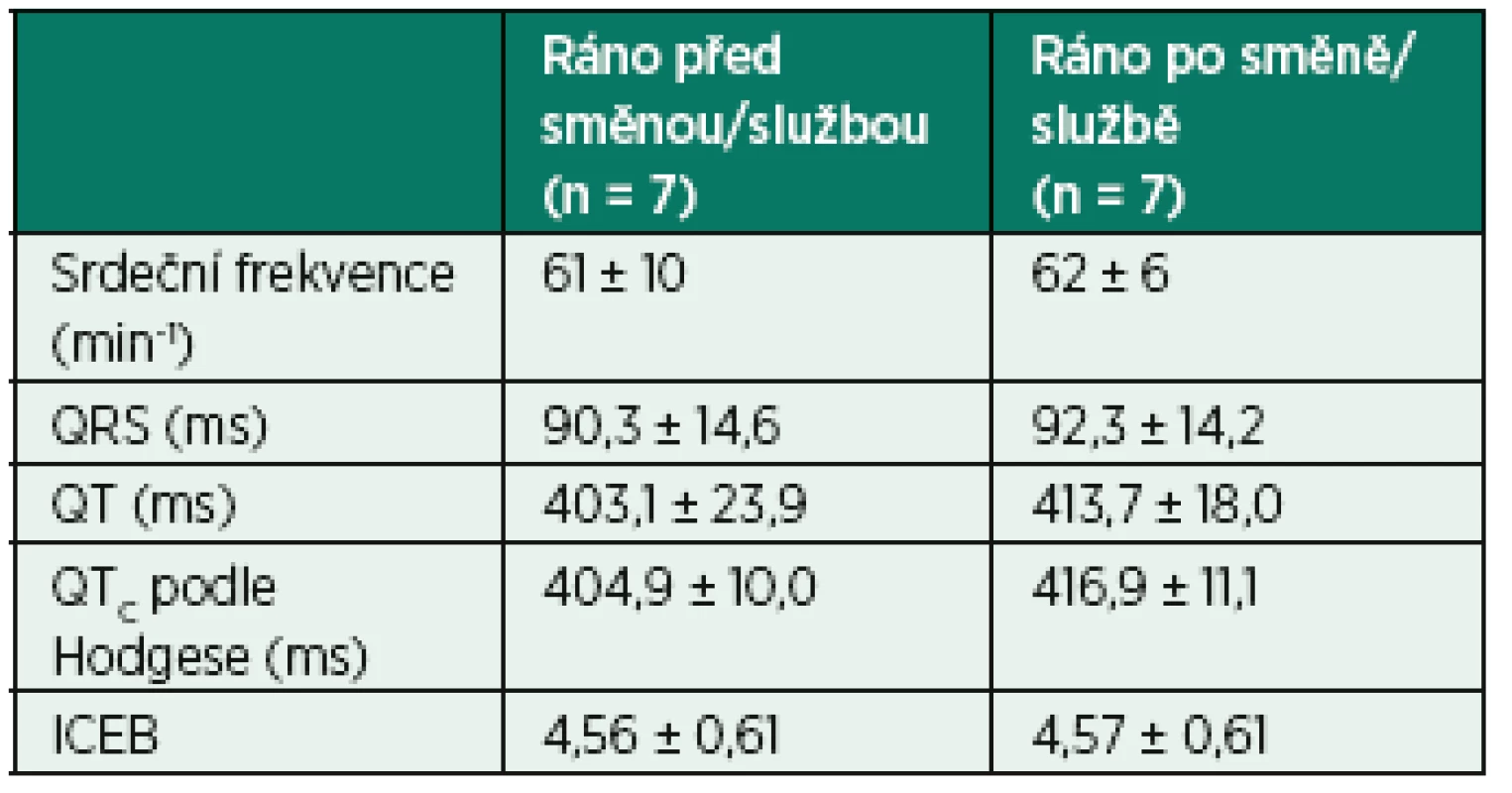
*Čtyři muži a tři ženy, u nichž byla první EKG křivka natočena ráno (v období 8:44 až 12:01 hod.) v den služby a druhá další den ráno po službě (v období 5:41 až 8:09 hod.). ICEB – index kardio-elektrofyziologické rovnováhy = QT/QRS [6] V průběhu studie jsme z praktických důvodů museli použít tři různé EKG přístroje, protože výzkumu se zúčastnily sestry ze všech tří našich resuscitačních oddělení. Křivky jednotlivých účastníků před službou/směnou a po ní však byly vždy natočeny na témže přístroji. V tabulce 5 uvádíme relativní změny hodnot QT intervalu a korigovaného QT intervalu podle Hodgese vůči vstupním hodnotám odděleně podle EKG přístrojů. Jsou patrné rozdíly mezi přístroji, nicméně kvůli malému počtu účastníků, jejichž křivky byly natočeny přístrojem 2 (n = 7) a přístrojem 3 (n = 8), jsme neprovedli statistické posouzení významnosti rozdílů mezi skupinami a v hlavní analýze jsme všechny skupiny sloučili do jedné, protože téměř 75 % křivek bylo získáno přístrojem 1. Z tabulky 5 je patrné, že ve skupině s EKG 1 došlo po směně/službě k prodloužení QT, respektive QTc zhruba o 4 %, respektive o 2 % vstupních hodnot, u EKG 2 o 6 %, respektive 3 %, u EKG 3 o 2 %, respektive 1 %. Tyto rozdíly jsou zřejmě způsobeny rozdílnými algoritmy, které jednotlivé přístroje používají k měření QT intervalu, přesněji řečeno k detekci konce vlny T, což může být problematické zejména u plochých vln T.
Tab. 5. Relativní změny hodnot QT intervalu a korigovaného QT intervalu podle Hodgese po noční směně/službě oproti vstupním hodnotám před noční směnou/službou odděleně podle jednotlivých EKG přístrojů 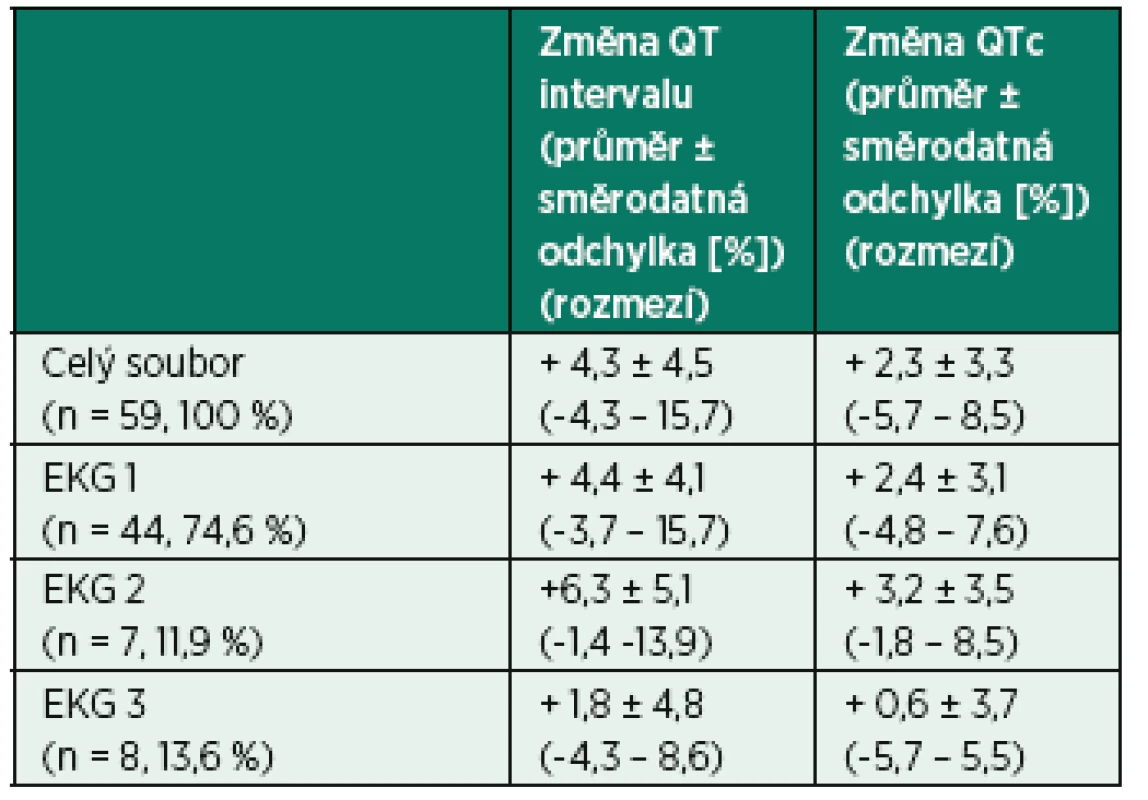
Ve studii jsme nezaznamenali žádné klinicky významné poruchy srdečního rytmu.
DISKUSE
Prokázali jsme, že nedostatek spánku v důsledku noční směny/služby u lůžka na velkém resuscitačním oddělení statisticky, ne však klinicky významně zpomaluje srdeční frekvenci, zpomaluje vedení vzruchu komorami (prodloužení QRS) a prodlužuje repolarizaci (prodloužení QT a QTc). Mění i elektrofyziologickou rovnováhu mezi repolarizací a depolarizací podle indexu kardio-elektrofyziologické rovnováhy (ICEB), jehož hodnota stoupla. Celkově lze výše uvedené změny EKG parametrů shrnout tak, že se v nich projevuje účinek zátěže způsobené prací v nočních směnách a souvisejících s nedostatkem spánku. Ačkoliv průměrné hodnoty zůstaly po skončení směny/služby v normálním rozmezí, u několika jednotlivců byly přesto meze parametrů repolarizace nebo ICEB překročeny.
Zdá se, že tato studie je první, v níž se ICEB používá k hodnocení změn depolarizace a repolarizace vyvolaných nedostatkem spánku kvůli noční směně/službě. Navíc, dříve publikované studie zkoumající účinek nedostatku spánku na repolarizaci srdce byly provedeny u administrativního zdravotnického personálu, který normálně nepracoval v nočních směnách [13, 14], nikoliv u pracovníků zařazených do směnného provozu. Naše výsledky jim však přibližně odpovídají.
V longitudinálních studiích se ukazuje spojení mezi prodloužením QT intervalu a rizikem náhlé srdeční smrti, ischemické choroby srdeční nebo syndromem inzulinové rezistence [15–18]. Stejně tak je znám negativní účinek práce ve směnách na morbiditu, jako např. na výskyt metabolického syndromu, zvláště u žen [19, 20], diabetes mellitus [21], cévní příhody [22], zhoršení funkce ledvin [23], karcinomu prsu [24] i mortalitu [25, 26]. Prodloužení QT intervalu je tedy zřejmě jedním z mechanismů, kterým nedostatek spánku a narušení cirkadiánních rytmů vedou k nepříznivým důsledkům.
Délka QT intervalu záleží na srdeční frekvenci, čím je srdeční frekvence vyšší, tím je QT interval kratší [27]. Vliv sympatiku na QT interval je složitý a dosud ne zcela objasněný. Sympatikus zvyšuje srdeční frekvenci (proto může zkracovat QT interval), ale současně aktivuje kalciové kanály v buněčné membráně a v membráně sarkoplazmatického retikula, takže zvýšením nitrobuněčné koncentrace kalcia může prodlužovat fázi 2 (plateau) akčního potenciálu (ta je důsledkem rovnováhy mezi sodíkovým a kalciovým proudem do nitra myocytu a ven jdoucími kaliovým proudy) i celý akční potenciál. Výsledný efekt stimulace sympatiku na QT interval proto může záležet na přítomnosti strukturálního srdečního onemocnění, které mění expresi a funkci různých iontových kanálů, ale i na dalších modulujících faktorech, jako jsou teplota, acidita, měnící se koncentrace iontů apod.
K vyloučení vlivu srdeční frekvence na trvání QT intervalu se používají různé způsoby korekce, při nichž se přepočítává trvání QT intervalu při aktuální srdeční frekvenci na srdeční frekvenci 60/min. Dosud bylo publikováno snad 30 různých vzorců, takže je zřejmé, že ideální korekce neexistuje. Ideální korekce by totiž neměla mít korelaci mezi trváním QT intervalu a srdeční frekvencí [28]. Kvůli tradici se v praxi asi nejčastěji používá Bazettova korekce QTc = QT/√ RR, kdy RR je trvání intervalu mezi dvěma po sobě následujícími kmity R v sekundách (RR = 60/srdeční frekvence). Tato metoda poskytuje přiměřené hodnoty v rozmezí srdečních frekvencí 60–100/min, ale mimo ně není spolehlivá. Luo et al. proto na základě velké studie u více než 10 000 pacientů doporučují dávat přednost spíše lineární korekci podle Hodgese, která vypočítává QTc podle vzorce
QTc = QT + 1,75 x (srdeční frekvence – 60) [9].
Tu jsme využili i v naší studii.
Výzkumem v posledních letech se ukázalo, že samotný QT interval je nespolehlivý k predikci komorových arytmií [29]. Samotné prodloužení QT intervalu totiž v mnoha případech může mít naopak antiarytmický účinek. Například antiarytmika III. třídy podle Vaughanovy-Williamsovy klasifikace působí blokádou kaliových kanálů, prodlužují tak trvání akčního potenciálu a zpomalují repolarizaci, tj. prodlužují QT interval. Jsou proto třeba další prediktory. Náchylnost k arytmiím např. zvyšují Triangulace akčního potenciálu (zpomalení jeho terminální fáze 3, která je zprostředkována kaliovými kanály typu delayed rectifier s rychlou [IKr] a pomalou složkou [IKs], tj. prodloužení sestupné části vlny T), vyšší účinek léku při nižší srdeční frekvenci („Reverse use dependence“), Instabilita a Disperze QT intervalu (jeho proměnlivost v prostoru a čase) (TRIaD) [30]. K EKG parametrům, které odpovídají těmto patofyziologickým příčinám, patří zejména disperze QT (QTd) a prodloužení sestupné části vlny T (Tpeak – Tend = Tpe). Disperze QT je definována jako rozdíl mezi QT intervalem ve svodu, v němž je nejdelší, a QT intervalem ve svodu, v němž je nejkratší. QTd vyjadřuje prostorovou variabilitu repolarizace v myokardu. Trvání intervalu mezi vrcholem a koncem vlny T vypovídá o transmurální disperzi repolarizace, protože vrchol vlny T odpovídá dokončení repolarizace epikardiálních buněk a konec vlny T konci repolarizace tzv. M (mid-myokardiálních) buněk, které repolarizují nejpomaleji. Tpe lze navíc vyjádřit v poměru k trvání QT (Tpe/QT), přičemž tento poměr je konstantní v rozmezí srdečních frekvencí 60–100 a též i u různých živočišných druhů. Tento ukazatel se proto považuje za citlivý prediktor arytmogeneze [31]. Na druhé straně QT interval vypovídá i o funkci síní, je neinvazivním ukazatelem jejich refrakternosti (prodloužení QT intervalu koreluje se zvýšením refrakternosti) [32], predikuje riziko jejich fibrilace [33], prodloužený QT interval a Tpe jsou spojeny s dysfunkcí endotelu, tuhostí tepen, zhoršenou koronární perfuzí a urychlením stárnutí tepen [34].
Omezení naší studie je několik. V první řadě je to použití tří různých EKG přístrojů. To jsme se snažili překonat vlastním výpočtem korigovaných hodnot QT intervalu a použitím nového parametru ICEB. Přesto jsou mezi skupinami patrné zřejmě statisticky významné rozdíly. Ve studiích se ukazuje, že novější algoritmy automatizovaného měření QT intervalu jsou přesnější než starší, ale přesto mohou být méně spolehlivé zejména u suboptimálních, nebo abnormálních EKG křivek či u plochých vln T [28]. Ruční měření je časově velmi náročné a rovněž nemusí být zcela spolehlivé.
Dalším omezením je, že z praktických důvodů bylo ve studii jen sedm lékařů, u nichž jsme měli k dispozici křivky natočené ráno před službou. Nemohli jsme proto jednoznačně prokázat rozdíl v prodloužení ukazatelů repolarizace a ICEB v závislosti na míře nedostatku spánku, tj. mezi sestrami, které nespí ve směně, a lékaři, kteří spali asi 4 hodiny, i když s přerušeními.
Třetím nedostatkem je to, že jsme nebyli schopni sledovat vliv noční směny/služby na další ukazatele repolarizace, které se považují za důležitější pro predikci arytmií než QT interval. Bohužel, jejich automatizované měření, snad s výjimkou disperze QT intervalu, kterou jsou nejmodernější EKG přístroje schopny analyzovat, je prozatím nedostupné.
ZÁVĚR
Prokázali jsme, že jedna noc nedostatečného spánku v důsledku noční směny/služby u lůžka na velkém resuscitačním oddělení se projevuje změnami QT a QTc a mění index kardio-elektrofyziologické rovnováhy ICEB. Tyto změny dokládají zátěž noční práce a mohou přispívat k negativním účinkům práce ve směnném provozu na zdraví zdravotnického personálu i v dlouhodobé perspektivě.
Poděkování: Autoři děkují všem účastníkům studie EQUINDOC za spolupráci a ochotu, s níž se studie zúčastnili.
Předběžné výsledky byly prezentovány formou přednášky (Účinek noční směny/služby na repolarizaci srdce podle QT intervalu a iCEB u sester a lékařů) na XXIII. kongresu České společnosti anesteziologie, resuscitace a intenzivní medicíny v Praze dne 7. 10. 2016.
Práce je původní a nebyla publikována ani není zaslána k recenznímu řízení do jiného média.
Autoři prohlašují, že nemají střet zájmů v souvislosti s tématem práce.
Všichni autoři rukopis četli, souhlasí s jeho zněním a zasláním do redakce časopisu Anesteziologie a intenzivní medicína.
Do redakce došlo dne 18. 11. 2016.
Do tisku přijato dne 20. 12. 2016.
Adresa pro korespondenci:
MUDr. Michal Horáček, DEAA
e-mail: michal.horacek@fnmotol.cz
Zdroje
1. Cappuccio FP, D’Elia L, Strazzullo P, Miller MA. Sleep duration and all-cause mortality: a systematic review and meta-analysis of prospective studies. Sleep, 2010, 33, 5, 585–92.
2. Szosland D. Shift work and metabolic syndrome, diabetes mellitus and ischaemic heart disease. Int J Occup Med Environ Health. 2010, 23, 3, 287–291.
3. Zhong X, Hilton HJ, Gates GJ, et al. Increased sympathetic and decreased parasympathetic cardiovascular modulation in normal humans with acute sleep deprivation. J Appl Physiol (1985), 2005, 98, 6, 2024–32.
4. Pickham D, Helfenbein E, Shinn JA, et al. High prevalence of corrected QT interval prolongation in acutely ill patients is associated with mortality: results of the QT in Practice (QTIP) Study. Crit Care Med. 2012, 40, 2, 394–99.
5. Shah RR, Hondeghem LM. Refining detection of drug-induced proarrhythmia: QT interval and TRIaD. Heart Rhythm, 2005, 2, 7, 758–772.
6. Lu HR, Yan GX, Gallacher DJ A new biomarker – index of cardiac electrophysiological balance (iCEB) – plays an important role in drug-induced cardiac arrhythmias: beyond QT-prolongation and Torsades de Pointes (TdPs). J Pharmacol Toxicol Methods, 2013, 68, 2, 250–59.
7. Aziz M, Ali SS, Das S, et al. Association of Subjective and Objective Sleep Duration as well as Sleep Quality with Non--Invasive Markers of Sub-Clinical Cardiovascular Disease (CVD): A Systematic Review. J Atheroscler Thromb, 2016, Nov 11, publikováno electronicky předem.
8. St-Onge, MP, Grandner MA, Brown D, et al., American Heart Association Obesity, Behavior Change, Diabetes, and Nutrition Committees of the Council on Lifestyle and Cardiometabolic Health, Council on Cardiovascular Disease in the Young, Council on Clinical Cardiology; and Stroke Council: Sleep Duration and Quality: Impact on Lifestyle Behaviors and Cardiometabolic Health: A Scientific Statement From the American Heart Association. Circulation, 2016, 134, 18, p. e367–e386.
9. Luo S, Michler K, Johnston P, Macfarlane PW. A comparison of commonly used QT correction formulae: the effect of heart rate on the QTc of normal ECGs. J Electrocardiol. 2004, 37, Suppl, 81–90.
10. Robyns T, Lu HR, Gallacher DJ, et al. Evaluation of Index of Cardio-Electrophysiological Balance (iCEB) as a New Biomarker for the Identification of Patients at Increased Arrhythmic Risk. Ann Noninvasive Electrocardiol. 2016, 21, 3, 294–304.
11. Kozik TM, Shah S, Bhattacharyya M, et al. Cardiovascular responses to energy drinks in a healthy population: The C-energy study. Am J Emerg Med, 2016, 34, 7, 1205–9.
12. QTDrugs Lists, dostupné na internetu: https://crediblemeds.org/
13. Ozer O, Ozbala B, Sari I, et al. Acute sleep deprivation is associated with increased QT dispersion in healthy young adults. Pacing Clin Electrophysiol, 2008, 31, 8, 979–84.
14. Cakici M, Dogan A, Cetin M, et al. Negative effects of acute sleep deprivation on left ventricular functions and cardiac repolarization in healthy young adults. Pacing Clin Electrophysiol, 2015, 38, 6, 713–22.
15. Dekker JM, Meppelink P, Kok FJ, Vandenbroucke JP, Pool J. QT interval prolongation predicts cardiovascular mortality in an apparently healthy population. Circulation, 1991;84(4):1516–23.
16. Dekker JM, Schouten EG, Klootwijk P, Pool J, Kromhout D. Association between QT interval and coronary heart disease in middle-aged and elderly men. The Zutphen Study. Circulation, 1994;90(2):779–85.
17. Dekker JM, Crow RS, Hannan PJ et al. ARIC Study: Heart rate-corrected QT interval prolongation predicts risk of coronary heart disease in black and white middle-aged men and women: the ARIC study. J Am Coll Cardiol. 2004, 43, 4, 565–71.
18. Dekker JM, Feskens EJ, Schouten EG, Klootwijk P, Pool J, Kromhout D. QTc duration is associated with levels of insulin and glucose intolerance. The Zutphen Elderly Study. Diabetes. 1996;45(3):376–80.
19. Kirk M, Van Den Kerkhof E, Janssen I, Tranmer J. The influence of work patterns on indicators of cardiometabolic risk in female hospital employees. J Nurs Adm, 2015, 45, 5, 284–91.
20. Lajoie P, Aronson KJ, Day A, Tranmer J. A cross-sectional study of shift work, sleep quality and cardiometabolic risk in female hospital employees. BMJ Open., 2015, 5, 3, e007327.
21. Briançon-Marjollet A, Weiszenstein M, Henri M, et al. The impact of sleep disorders on glucose metabolism: endocrine and molecular mechanisms. Diabetol Metab Syndr. 2015, 7, 25.
22. Vyas MV, Garg AX, Iansavichus AV, et al. Shift work and vascular events: systematic review and meta-analysis. BMJ. 2012, 345, e4800.
23. Charles LE, Gu JK, Fekedulegn D, et al. Association between shiftwork and glomerular filtration rate in police officers. J Occup Environ Med. 2013, 55, 11, 1323–8.
24. Lin X, Chen W, Wei F, et al. Night-shift work increases morbidity of breast cancer and all-cause mortality: a meta-analysis of 16 prospective cohort studies. Sleep Med. 2015, 16, 11, 1381–7.
25. Liu TZ, Xu C, Rota M, et al. Sleep duration and risk of all-cause mortality: A flexible, non-linear, meta-regression of 40 prospective cohort studies. Sleep Med Rev. 2016, S1087-0792(16)00021-6.
26. Nielsen JB, Graff C, Rasmussen PV, et al. Risk prediction of cardiovascular death based on the QTc interval: evaluating age and gender differences in a large primary care population. Eur Heart J. 2014, 35, 20, 1335–1344.
27. van Noord Ch, Eijgelsheim M, Stricker BHCh. Drug - and non-drug-associated QT interval prolongation. Br J Clin Pharmacol. 2010, 70, 1, 16–23.
28. Postema PG, Wilde AAM. The Measurement of the QT Interval. Current Cardiology Reviews, 2014, 10, 287–294.
29. Hondeghem L. QT prolongation is an unreliable predictor of ventricular arrhythmia. Heart Rhythm. 2008, 5, 8, 1210–2.
30. Hondeghem L. Relative Contributions of TRIaD and QT to Proarrhythmia. J Cardiovasc Electrophysiol, 2007, 18, 655–657.
31. Gupta P, Patel C, Patel H, et al. Tp-e/QT ratio as an index of arrhythmogenesis. J Electrocardiol. 2008, 41, 567–574.
32. Nguyen KT, Gladstone RA, Dukes JW, et al. The QT interval as a Noninvasive Marker of Atrial Refractoriness. Pacing Clin Electrophysiol. 2016, Oct 18, publikováno elektronicky předem: doi: 10.1111/pace.12962.
33. Mandyam MC, Soliman EZ, Alonso A, et al. The QT interval and risk of incident atrial fibrillation. Heart Rhythm. 2013, 10, 10, 1562–8.
34. Mozos I. The link between ventricular repolarization variables and arterial function. J Electrocardiol., 2015, 48, 2, p. 145–9.
Štítky
Anestéziológia a resuscitácia Intenzívna medicína
Článek Zajímavosti z literaturyČlánek Zajímavosti z literaturyČlánek Zajímavosti, tipy a trikyČlánek Současné trendy v zajištění dýchacích cest u dětí – tradice a mýty versus evidence based medicineČlánek Zajímavosti z literaturyČlánek Zajímavosti z literaturyČlánek Zajímavosti z literaturyČlánek Zajímavosti z literatury
Článok vyšiel v časopiseAnesteziologie a intenzivní medicína
Najčítanejšie tento týždeň
2017 Číslo 2- DESATORO PRE PRAX: Aktuálne odporúčanie ESPEN pre nutričný manažment u pacientov s COVID-19
- Realita liečby bolesti v paliatívnej starostlivosti v Nemecku
- MUDr. Lenka Klimešová: Multiodborová vizita je kľúč k efektívnejšej perioperačnej liečbe chronickej bolesti
- Metamizol v liečbe pooperačnej bolesti u opioid-tolerantnej pacientky – kazuistika
- e-Konzilium.cz — Masivní plicní embolie při tromboembolické nemoci
-
Všetky články tohto čísla
- Inhalační aplikace furosemidu - univerzální lék na dušnost?
- Zajímavosti z literatury
- Dlouhodobá léčba opioidy a závislost
- Zajímavosti z literatury
- Dexmedetomidin a jeho využitie v anestéziológii a intenzívnej medicíne
- Zajímavosti, tipy a triky
- Současné trendy v zajištění dýchacích cest u dětí – tradice a mýty versus evidence based medicine
- Zajímavosti z literatury
- Lékař a právo II – soudní znalci a znalecké ústavy
- Volba způsobu anestezie – celková a/nebo regionální
- Zajímavosti z literatury
- Selhání kostí u kriticky nemocných – zapomenutá oblast pro lékaře pracovišť intenzivní péče?
- K tekutinové léčbě hospitalizovaných dospělých pacientů
- Zajímavosti z literatury
- Vztah citrátu podaného v transfuzních přípravcích a hladiny ionizovaného kalcia u kardiochirurgických pacientů
- Anafylaktická reakce po podání sugammadexu při vyvádění z anestezie
- Zajímavosti z literatury
- Účinek noční směny/služby na repolarizaci srdce u sester a lékařů (studie EQUINDOC)
- Anesteziologie a intenzivní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Dexmedetomidin a jeho využitie v anestéziológii a intenzívnej medicíne
- Inhalační aplikace furosemidu - univerzální lék na dušnost?
- Lékař a právo II – soudní znalci a znalecké ústavy
- Vztah citrátu podaného v transfuzních přípravcích a hladiny ionizovaného kalcia u kardiochirurgických pacientů
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



