-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Flebotrombóza lýtkových žil
Deep calf vein thrombosis
Isolated calf vein thrombosis in the population of patients with deep vein thrombosis is found approximately in 10 to 25 % of cases. We present 3 cases of calf vein thrombosis which occurred due to unusual causes. Specific characteristics of this form of thromboembolic disease are discussed and compared to proximal deep vein thrombosis with emphasis to symptoms, risk of complications, prognosis and therapeutic approach.
Key words:
isolated calf thrombosis, deep vein thrombosis, “Coup de Fouet” syndrome, vascular ultrasonography, anticoagulant treatment
Autoři: David Ručka; Jean Claude Luanda; Lenka Skalická; Petr Vařejka; Miroslav Chochola; Debora Karetová
Působiště autorů: Univerzita Karlova v Praze, 1. lékařská fakulta, II. interní klinika – klinika kardiologie a angiologie VFN
Vyšlo v časopise: Čas. Lék. čes. 2012; 151: 356-358
Kategorie: Kazuistika
Souhrn
V populaci pacientů s flebotrombózou se izolované postižení lýtkových žil vyskytuje v 10–25 % případů. Uvádíme tři krátké kazuistiky nemocných s lýtkovou flebotrombózou, které vznikly z ne zcela obvyklých příčin. V diskuzi si pak všímáme řady specifik této formy onemocnění, které se od proximálního postižení odlišuje symptomatologií, rizikovými nebo vyvolávajícími faktory, prognózou a částečně i terapií.
Klíčová slova:
flebotrombóza lýtkových žil, flebotrombóza, „Coup de Fouet“ syndrom, vaskulární ultrasonografie, antikoagulační léčba.Úvod
Výskyt hluboké žilní trombózy je udáván v širokém rozmezí 56–160 případů na 100 000 obyvatel v závislosti na použité metodě a sledované populaci (1, 2). Jedná se o časté onemocnění, jehož diagnostika i léčba je „denním chlebem“ ambulantních angiologů a vaskulárních ultrasonografistů. V obecné rovině jsou diagnostické i léčebné metody podrobně propracovány a všeobecně známy. V případě izolované trombózy lýtkových žil se však můžeme setkat s diagnostickými potížemi při špatné ultrasonografické vyšetřitelnosti lýtka i s terapeutickými rozpaky, kdy platná doporučení jsou stále zdrojem určitých kontraverzí. Čtenáře se zájmem o tuto problematiku v úvodu seznamujeme se třemi krátkými kazuistikami nemocných s lýtkovou flebotrombózou, které vznikly z ne zcela obvyklých příčin. Téma posléze rozebíráme v diskuzi. Důraz klademe na diagnostická i terapeutická specifika této formy onemocnění.
Kazuistika 1
Muž, 41 let, byl odeslán k vaskulární ultrasonografii pro náhlou intenzivní bolest lýtka pravé dolní končetiny, která vznikla v průběhu squashového zápasu. Nebyl si vědom chybného došlapu nebo jiné zjevné vyvolávající příčiny úrazu, s výjimkou déletrvající intenzivní fyzické zátěže. Jednalo se o muže atletické postavy, nekuřáka, bez rodinného výskytu trombembolické nemoci (TEN). Traumatické změny na skeletu byly vyloučeny ortopedickým vyšetřením i rentgenem pravého hlezenního kloubu. Při klinickém vyšetření nebylo pravé lýtko významněji oteklé. Palpační bolestivost dosahovala maxima ve střední části lýtka poněkud mediálně, v místě m. gastrocnemius medialis. Vaskulární ultrasonografii jsme provedli standardním způsobem. Žilní systém jsme v příčných řezech scanovali od safeno-femorální junkce až po periferii lýtkových žil. Proximálně od popliteální žíly nebyla flebotrombóza přítomna. V podkolení jsme vyloučili přítomnost Bakerovy cysty. Příčinu potíží nemocného jsme diagnostikovali v oblasti lýtka příčnými řezy přes mediální hlavu m. gastrocnemius (obr. 1). Intramuskulárně byla patrna hypoechogenní až anechogenní dutina odpovídající intramuskulárnímu hematomu. Hyperechogenní okrsky v centru odpovídaly tvorbě krevních koagul. Dalším nálezem byla flebotrombóza v. tibialis posterior, která byla na úrovni hematomu ztrojena. Flebotrombózou byly postiženy všechny tři žíly. Ve zbývajících lýtkových žilách jsme trombózu nedetekovali.
Obr. 1. Krvácení do m. gastrocnemius medialis a trombóza vv. tibiales posteriores 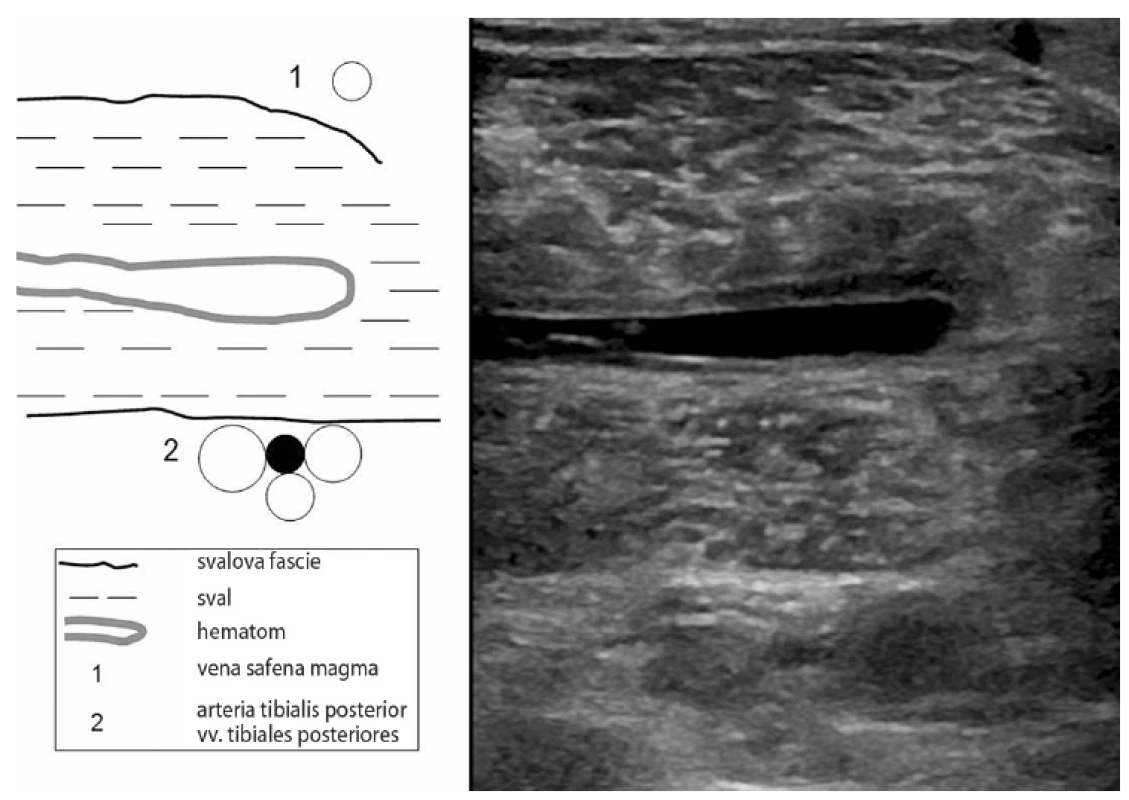
Pro obavy z pokračujícího krvácení jsme se rozhodli nemocného léčit poloviční dávkou nízkomolekulárního heparinu (LMWH) v kombinaci s kompresní terapií. Po týdnu byla dávka zvýšena na dávku terapeutickou. Po měsíci byl nemocný převeden na warfarin. Po třech měsících byla antikoagulační terapie ukončena. Kontrolní ultrasonografie byla provedena po týdnu a po 3 měsících. V prvním případě jsme vyloučili proximální progresi trombózy do lýtkové žíly a detekovali částečnou koagulaci hematomu. Po 3 měsících byl hematom zcela koagulován. Trombóza se rekanalizovala a její velikost se zmenšila. U nemocného se po celou dobu léčby nevyskytly klinické známky plicní embolie nebo krvácivé komplikace. Bolest lýtka zcela ustoupila po 7 dnech léčby.
Kazuistika 2
Pro bolest pravého lýtka byla indikována k cévní ultrasonografii 38letá žena, občasná kuřačka užívající hormonální antikoncepci. V anamnéze neměla žádné vážné onemocnění. Trombembolická nemoc se u ní a ani v rodině dosud nevyskytla. Měla za sebou dva nekomplikované porody. Příčinou bolesti bylo celodenní lyžování při pobytu v Alpách. Lékařskou pomoc nevyhledala, protože předpokládala, že má jen otlačené lýtko po přílišném utažení přezek lyžařských bot. Bolest byla lokalizována přesně v místě tlaku lyžařských bot na lýtko. Její intenzita prakticky znemožňovala další lyžování. Když potíže neustupovaly ani po 7 dnech lokální léčby mastmi s nesteroidními antirevmatiky, vyhledala lékařskou pomoc.
Ultrasonograficky jsme vyloučili flebotrombózu žil proximálně od v. poplitea i flebotrombózu hlavních lýtkových žil. Při cíleném vyšetření v místě maximální bolesti jsme detekovali flebotrombózu svalových žil laterální hlavy m. gastrocnemius. Nemocná byla warfarinizována po dobu 3 měsíců. Kontrolní ultrasonografií jsme po této době prokázali úplné rozpuštění trombu. Trombofilie byla laboratorními testy vyloučena.
Kazuistika 3
Muž, 47 let, byl indikován k cévní ultrasonografii pro bolest lýtka, která v neměnné intenzitě trvala 4 dny. Nemocný je povoláním herec a bolest v lýtku si přivodil přílišným utažením bércových chráničů při divadelní zkoušce. Ultrasonograficky jsme detekovali flebotrombózu svalových žil mediální hlavy m. gastrocnemius (obr. 2). Trombóza byla opět nejlépe ultrasonograficky detekovatelná v místě maxima bolesti. Po tříměsíční antikoagulační léčbě došlo k úplnému rozpuštění trombózy. Trombofilie byla laboratorními testy vyloučena.
Obr. 2. Flebotrombóza dvojice svalových žil m. gastrocnemius medialis 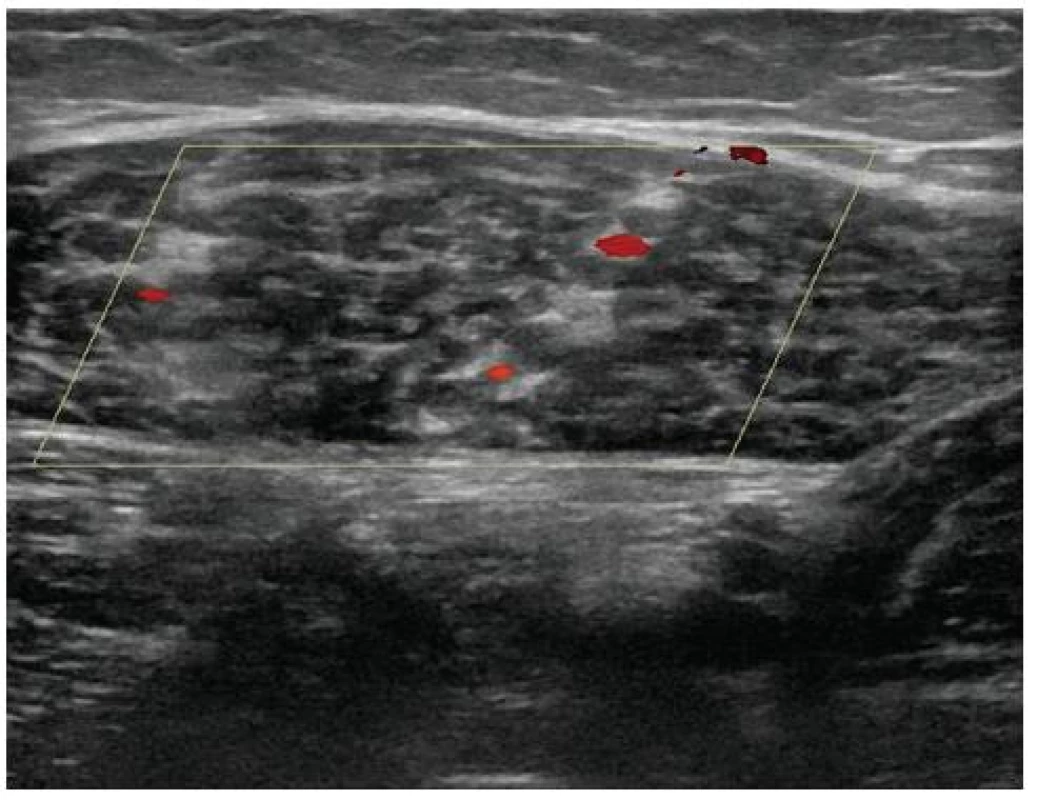
Diskuze
Hluboký žilní systém bérců je tvořen dvěma anatomicky odlišnými skupinami. První je reprezentována žílami, které doprovázejí stejnojmenné bércové tepny. Jedná se o přední a zadní tibiální žíly a fibulární žíly. Probíhají v hloubce mezi jednotlivými svalovými skupinami trojhlavého svalu. Druhou skupinu tvoří žíly svalové, které probíhají intramuskulárně. Mediální a laterální hlavu m. gastrocnemius drénují žíly gastrocnemické, m. soleus drénují žíly soleální. Ve střední čáře, paralelně s malou safénou probíhá intergemelární žíla. Všechny žíly lýtka bývají vícečetné, nejčastěji zdvojené (3).
Flebotrombóza, která je lokalizovaná pouze v lýtkových žilách a nepřechází na podkolení žílu, je označována jako distální. Po průniku trombu do žíly podkolenní nebo stehenní se jedná o flebotrombózu proximální.
Bércové žíly jsou charakterizovány pomalým krevním průtokem a vysokým hydrostatickým tlakem. V případě působení dalších rizikových faktorů zde vznikají příhodné podmínky pro vznik flebotrombózy. Není proto překvapením, že přibližně 60 % flebotrombóz dolních končetin vzniká primárně v této lokalizaci. Místem formování trombu jsou nejčastěji kapsy žilních chlopní nebo soutoky (confluens) jednotlivých hlubokých žil (1). Trombus posléze narůstá proximálně a proniká do různé výše podkolenní nebo povrchové stehenní žíly. V této lokalizaci se stává rizikovým pro vznik plicní embolie (4). Přibližně v 10–25 % případů zůstává trombóza lokalizovaná na bércové řečiště (5, 6).
Distální flebotrombóza se od proximální částečně liší v etiologii, klinických projevech, diagnostice i léčbě. To je patrné například z italského registru „MASTER“, který zahrnoval 1772 nemocných s hlubokou flebotrombózou z 23 klinických center. Nemocní s distální flebotrombózou byli v průměru mladší a trombóza byla častěji způsobena traumatem nebo operací. Oproti tomu proximální flebotrombóza byla převážně vyvolána imobilizací nebo nádorovým onemocněním (6). Naše tři kazuistiky ukazují, že onemocnění se nevyhýbá ani jinak zdravým a aktivním jedincům bez zřetelných rizikových faktorů trombembolické nemoci. Za pravděpodobnou příčinou vzniku trombózy v prezentovaných kazuistikách považujeme stázu krve podmíněnou kompresí lýtkových žil (hematom v první a mechanická komprese v následujících dvou kazuistikách) v kombinaci s mikrotraumatizací žilní stěny.
Rozdílnost klinických projevů mezi oběma formami onemocnění spočívá především v tom, že všeobecně známé a zažité klinické příznaky, jako jsou otok, bolest, dilatace povrchových žil a barevné změny postižené končetiny, nebývají u lýtkové flebotrombózy tak jednoznačně vyjádřeny. Zatímco bolest v místě trombózy zůstává dominantním symptomem, ostatní příznaky ustupují do pozadí a velmi často chybí (6–8). Příkladem mohou být také námi uvedené kazuistiky. Vzácný není ani asymptomatický průběh, jak dokládají screeningové studie nemocných po ortopedických operacích (9). Naší první kazuistice odpovídá v literatuře zmiňovaný termín „Coup de Fouet“ syndrom (převzato z francouzštiny: syndrom šlehnutí bičem). Označuje náhlou intenzivní bolest v lýtku vzniklou při fyzické aktivitě. Podkladem bývá krvácení do lýtkového svalu, jednak jako samostatný nález nebo v kombinaci s lýtkovou flebotrombózou. Krvácení může být spontánní, častěji však vzniká v důsledku svalového poranění (10).
Necharakteristické klinické příznaky mohou v kombinaci s horší ultrasonografickou vyšetřitelností lýtkových žil vést k diagnostickým potížím. Ultrasonografie se s rostoucí kvalitou přístrojů i zkušeností lékařů stala diagnostickou metodou první volby (obr. 3). Dřívější práce dokládající horší výtěžnost vyšetření v detekci flebotrombózy lýtkových žil nepotvrdila metaanalýza sedmi studií zahrnující 4731 nemocných. Riziko trombembolické nemoci u pacientů, kteří neobdrželi léčbu na základě negativní kompresní ultrasonografie, nepřevyšovalo 0,7 % (11).
Obr. 3. Příčný ultrasonografický řez lýtkem, přes mediální hlavu m. gastrocnemius 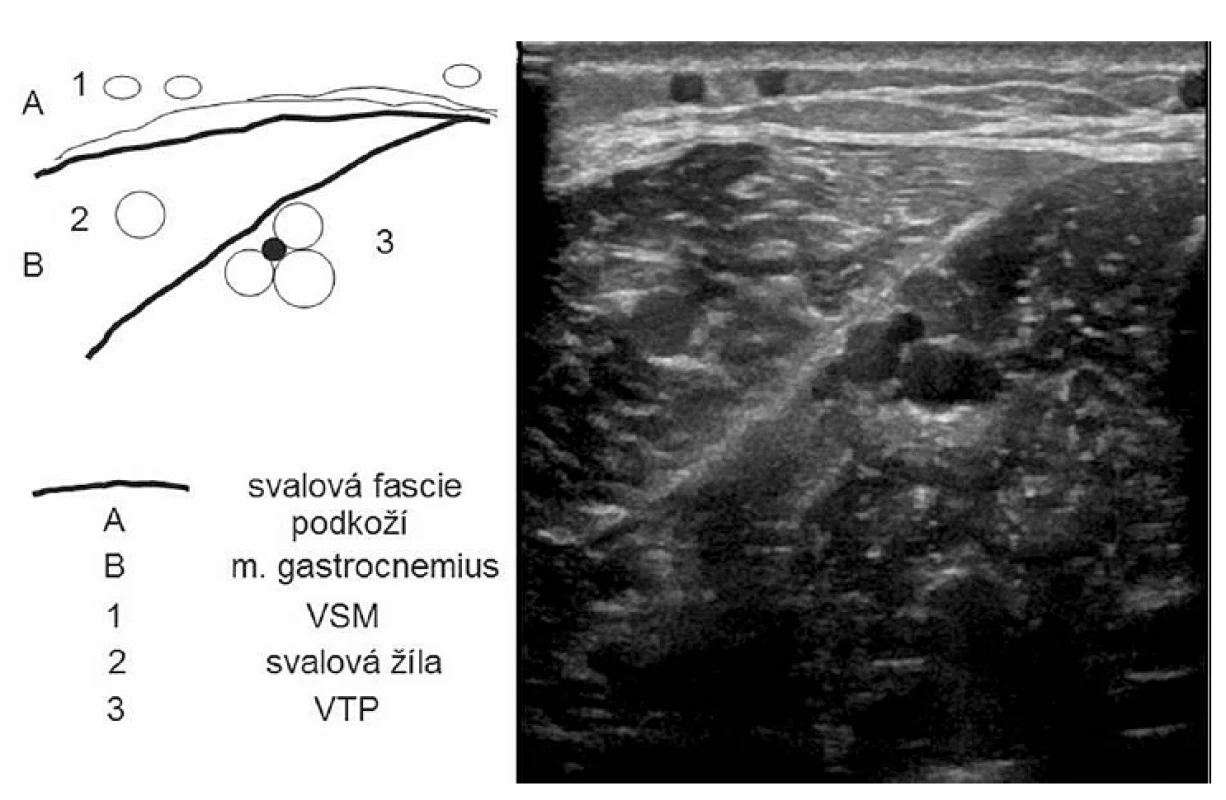
V případě, že lýtkové žíly nejsou ultrasonograficky dobře detekovatelné a výsledek vyšetření nemůžeme pokládat za jednoznačný, máme v záloze dvě diagnostické alternativy. První je zopakování ultrasonografie za 5–7 dní.Tentokrát vyšetřujeme pouze povrchní stehenní žílu a popliteální žílu, v nichž vylučujeme progresi trombózy proximálním směrem. Jedná se o tzv. opakovanou proximální ultrasonografii. V případě tohoto postupu, kdy nemocné na základě opakovaně negativní ultrasonografie ponecháme bez antikoagulační léčby, je riziko trombembolické nemoci nízké a nepřevyšuje 0,6 % (12).
Druhou alternativou je stanovení hladiny D-dimeru, který se vyznačuje vysokou negativní prediktivní hodnotou. Riziko trombembolické nemoci při negativní hladině D-dimerů a negativním výsledku ultrasonografie žil dolních končetin proximálně od popliteální žíly nepřevyšuje 0,4 %. V případě pozitivity D-dimeru je doporučována kontrolní ultrasonografie za 5–7 dní (13, 14).
Zatím nedostatečně definované riziko trombembolie u nemocných s distální flebotrombózou vede i ke kontraverzím terapeutickým. Diskutována je nutnost i délka antikoagulační léčby. Pacienty referované v našich kazuistikách jsme podle platných doporučení léčili antikoagulancii po dobu 3 měsíců (15). Doporučení jsou však cílena především na nemocné s idiopatickou žilní trombózou. Pro pacienty s distální trombózou a přítomným vyvolávajícím faktorem máme jen omezené množství informací. V subanalýze studie „DURAC 1“ byla u těchto nemocných 6týdenní léčba stejně účinná jako léčba 12týdenní a byla provázena nižším rizikem krvácení (16). Ke stejným výsledkům došel ve své studii i Pinede (17). Righini et al. pokládají antikoagulační léčbu dokonce za zbytečnou, pokud trombóza nepřestupuje do popliteální žíly. Odkazuje přitom na nízké riziko embolie u pacientů s negativní opakovanou proximální ultrasonografií (12). Jisté východisko z tohoto dilematu opět nalezneme v 8. edici „ACCP guidelines“ z roku 2008. V těchto doporučeních je ukončení antikoagulační léčby po 6 týdnech považováno za bezpečné, pokud se jedná o distální flebotrombózu jednoznačně vyvolanou přechodným rizikovým faktorem.
Závěr
Izolované postižení lýtkových žil se vyskytuje u 10–25 % nemocných s flebotrombózou. Často je vyvoláno traumatem nebo operací. Dominantním klinickým příznakem je bolest lýtka v místě trombózy. Ostatní klinické příznaky mohou ustupovat do pozadí a častý je i asymptomatický průběh. Diagnostickou metodou volby je kompresní ultrasonografie. V případě nejednoznačného nálezu můžeme nemocné ponechat bez antikoagulační léčby v případě negativity D-dimeru nebo při negativním výsledku opakované proximální ultrasonografie provedené za 5–7 dní. Doporučená délka antikoagulační léčby je 3 měsíce nezávisle na příčině vzniku trombózy. Bezpečná je pravděpodobně i léčba 6týdenní.
Adresa pro korespondenci:
MUDr. David Ručka
II. interní klinika – klinika kardiologie a angiologie 1. LF UK a VFN
128 08 Praha 2, U Nemocnice 2
e-mail: david.rucka@vfn.cz
Zdroje
1. Meissner MH, et al. Acute venous disease: Venous thrombosis and venous trauma. J Vasc Surg 2007, 46 : 25S–53S.
2. Heller S, Mrázek V, Chochola M, Vařejka P, Skalická L, Urbánková J, Šmírová S, Aschermann M. Základní epidemiologické ukazatele žilních onemocnění. Čas Lék čes 2002; 141(24): 763–764.
3. Musil D, et al. Ultrazvukové vyšetření žil dolních končetin. Praha: Grada Publishing 2008; 46–49.
4. Cogo A, Lensing AWA, Prandoni P, et al. Distribution of thrombosis in patiens with symptomatic deep-vein thrombosis: implications for simplifying the diagnostic process with compression ultrasound. Arch Intern Med 1993; 153 : 2777–2780.
5. Auzký O, Piha J. Výskyt a příčiny hluboké žilní trombózy dolních končetin v neselektované populaci interních pacientů. Cor Vasa 2005; 47(2): 45–49.
6. Palareti G, Agnelli G, Imberti D, Moia M, Ageno W, Pistelli R, Rossi R, Verso M. Do italian vascular centers look for isolated calf deep vein trombosis? Analysis of isolated calf deep vein thromboses included in the „Master“ Registry. Int Angiol 2008; 27 : 482–488.
7. Gillet JL, Perrin MR, Allaert FA. Short-term and mid-term outcome of isolated symptomatic muscular calf vein thrombosis. J Vasc Surg 2007; 46 : 513–519.
8. MacDonald PS, Kahn SR, Miller N, Obrand D. Short-term natural history of isolated gastrocnemius and soleal vein thrombosis. J Vasc Surg 2003; 37 : 523–527.
9. Solis MM, Ranval TJ, Nix ML, Eidt JF, Nelson CL, Ferris EJ, Lavender RC, Barnes RW. Is anticoagulation indicated for asymptomatic postoperative calf vein thrombosis? J Vasc Surg 1992; 16 : 414–419.
10. Antignani PL, Todini AR, Di Fortunato T, Bartolo M. The Syndrome of the „Coup de Fouet“ Is It Always a Benign Disease? Dermatos Surg 1995; 21(10): 872–875.
11. Johnson SA, Stevens SM, Woller SC, Lake E, Donadini M, Cheby J, Labarere J, Douketis JD. Risc of Deep Vein Thrombosis Following a Single Negative Whole-Leg Compression Ultrasound. JAMA 2010; 303(5): 438–445.
12. Righini M, Bounameaux H. Clinical Relevance of Distal Deep Vein Thrombosis. Curr Opin Pulm Med 2008; 14 : 408–413.
13. Wells PS, Anderson DR, Rodger M, Forgie M, Kearon C, Dreyer J, Kovacs G, Mitchell M, Lewandowski B, Kovacs MJ. Evaluation of d-Dimer in the Diagnosis of Suspected Deep-Vein Thrombosis. N Engl J Med 2003; 349 : 1227–1235.
14. Kaeron C, Ginsberg J, Douketis J, et al. A Randomized Trial of Diagnostic Strategie after Normal Proximal Vein Ultrasonography for Suspected Deep Venous Thrombosis: d-Dimer Trstiny Compared with Repeated Ultrasonography. Ann Intern Med 2005;142 : 490–496.
15. Kaeron C, Kahn S, Agnelli G, Goldhaber S, Raskob G, Comerota A. Antithrombotic Therapy for Venous Thromboembolic disease: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th edition). Chest 2008; 133 : 454S–545S.
16. Schulman S, Rhedin AS, Lindmarker P, et al. A comparison of six weeks with six months of oral anticoagulant therapy after a first episode of venous thromboembolism. N Engl J Med 1995; 332 : 1661–1665.
17. Pinede L, Ninet J, Duhaut P, Chabaud S, Rague SD, Durien I, Nony P, Sanson Ch, Boissel JP. Comparsion of 3 and 6 Months of Oral Anticoagulant Therapy After a First Episode of Produmal Deep Vein Thrombosis or Pulmonary Emboliím and Comparsion of 6 and 12 Weeks of Therapy After Isolated Calf Deep Vein Thrombosis. Circulation 2001; 103 : 2453–2460.
Štítky
Adiktológia Alergológia a imunológia Angiológia Audiológia a foniatria Biochémia Dermatológia Detská gastroenterológia Detská chirurgia Detská kardiológia Detská neurológia Detská otorinolaryngológia Detská psychiatria Detská reumatológia Diabetológia Farmácia Chirurgia cievna Algeziológia Dentální hygienistka
Článok vyšiel v časopiseČasopis lékařů českých
Najčítanejšie tento týždeň
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Kolorektální karcinom a kanonická Wnt signalizace
- Hesperidin a bariéra
- Týraná a netýraná děvčata – dětství, partnerství, mateřství: longitudinální studie
- Urea v epidermální bariéře
- Flebotrombóza lýtkových žil
- Akutní febrilní neutrofilní dermatóza – Sweetův syndrom
- Prevence problémů působených alkoholem v pracovním prostředí je naléhavý problém
- Devadesát let od zahájení výuky Sociálního lékařství na Lékařské fakultě MU v Brně
- Zvýšené riziko reprodukčních poruch pro nositele heterochromatinových variant?*
- XVIII. sympozium o morfologii a funkci střeva
-
Výroční kongres České glaukomové společnosti
Olomouc, 19. až 21. dubna 2012 -
Medicína pro praxi
Olomouc, 26.–27. dubna 2012 -
Dermatologie pro praxi
Olomouc, 27. dubna 2012 - Plánované akce odborných složek ČLS JEP
- Konrad Zacharias Lorenz
- Časopis lékařů českých
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Flebotrombóza lýtkových žil
- Akutní febrilní neutrofilní dermatóza – Sweetův syndrom
- Týraná a netýraná děvčata – dětství, partnerství, mateřství: longitudinální studie
- Kolorektální karcinom a kanonická Wnt signalizace
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



