-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Importovaná kožná parazitóza
Imported skin parasitosis
Larva migrans cutanea is a typical skin parasitosis of tropical and subtropical regions. In Central European countries, such as Slovakia and Czech Republic, larva migrans cutanea is just an imported disease. Its clinical symptoms are characterized by formation of erythematous focus with serpiginous morphology, which is caused by migration of helminth in epidermis. The disease does not threaten the patient’s life, but causes significant discomfort, especially in form of pruritus in the affected area.
Thanks to growing trend of today’s tourism more tourists are exposed to the harmful effects of the environment in final destinations. This leads to an increase in frequency of imported diseases, with which physicians in our latitudes may not have enough experience.
Keywords:
larva migrans cutanea, skin parasitosis, imported skin disease
Autoři: Peter Bánovčin; Róbert Rosoľanka; Katarína Šimeková; Mária Szilágyiová; Jana Masná
Působiště autorů: Jesseniova lekárska fakulta v Martine Univerzity Komenského v Bratislave, Univerzitná nemocnica v Martine
Vyšlo v časopise: Čas. Lék. čes. 2018; 157: 208-210
Kategorie: Kazuistika
Souhrn
ako je Slovenská a Česká republika, je len importovanou nákazou. Klinický obraz je charakterizovaný formáciou erytematózneho ložiska serpiginóznej morfológie, čo je spôsobené migráciou helminta v epiderme. Ochorenie neohrozuje pacienta na živote, ale spôsobuje výrazný dyskomfort najmä v zmysle pruritu v postihnutej oblasti.
Pri vzrastajúcom cestovateľskom trende súčasnosti sú turisti čoraz viac vystavení nebezpečným vplyvom prostredia cieľových destinácií, čo vedie zároveň k zvyšovaniu importovaných nákaz, s ktorými lekár v našich zemepisných šírkach nemusí mať dostatok skúseností.
Kľúčové slová:
larva migrans cutanea, kožná parazitóza, importovaná kožná nákaza
Úvod
Larva migrans cutanea (ďalej LMC) je kožná parazitóza vyskytujúca sa typicky v tropických a subtropických oblastiach. V svetovej literatúre sú parazity spôsobujúce toto ochorenie tiež známe pod názvom „piesočné červy“ (z angl. sand worms) (1). V krajinách centrálnej Európy, ako je Slovensko a Česko, je LMC len importovanou nákazou vyskytujúcou sa u turistov prichádzajúcich z endemických regiónov (2).
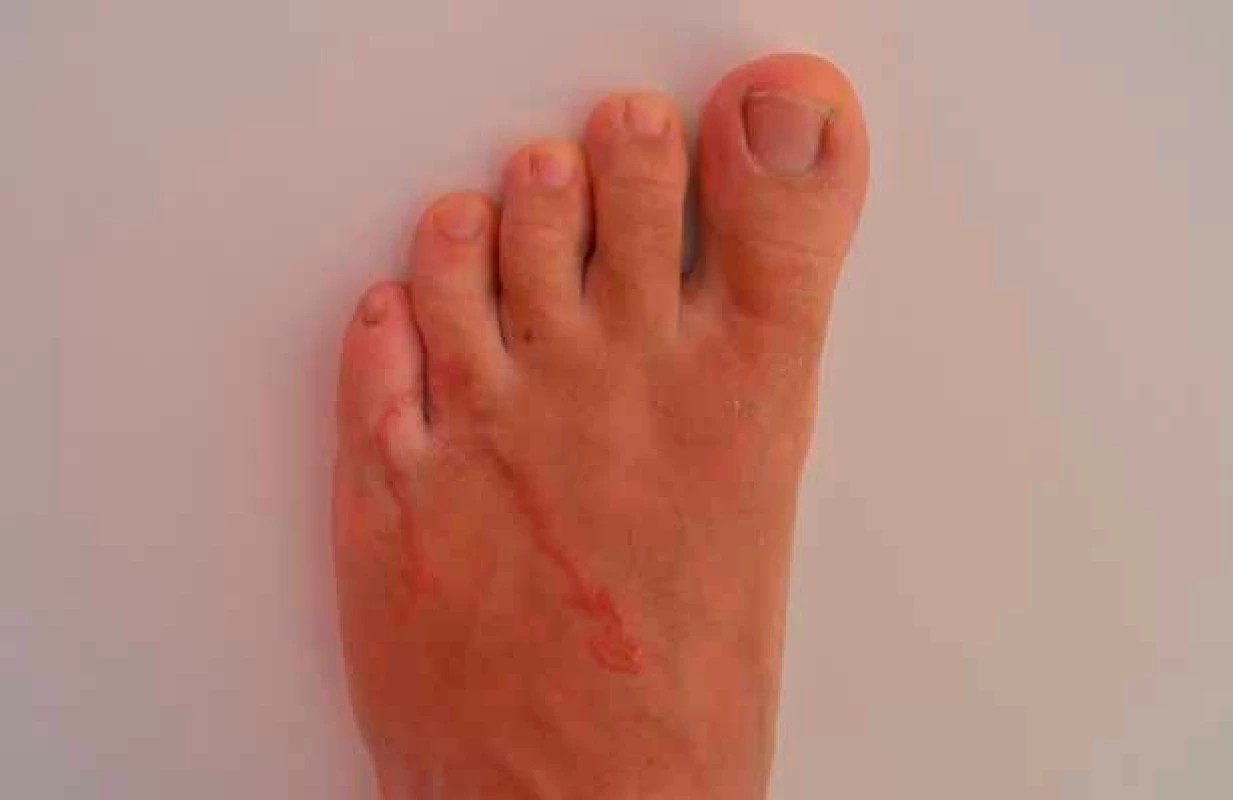
Typický endemický výskyt LMC je hlásený z rozvojových krajín, ide najmä o oblasti Brazílie a Indie, hlavne jej východnej časti. Klinický obraz je charakterizovaný vznikom erytematózneho ložiska serpiginóznej morfológie, čo je spôsobené migráciou helminta v epiderme. Pohyb parazita je následne sprevádzaný nepríjemným pruritom (3, 4).
Existuje množstvo druhov nematód, ktoré môžu vyvolávať toto ochorenie, pre infestáciu človeka je však najdôležitejšia Ancylostoma braziliense (5). Medzi ďalšie významné parazity, ktoré sa môžu podieľať na ochorení, patrí Strongiloides stercoralis, Necator americanus, Ancylostoma duodenale, Ancylostoma caninum alebo u nás známejšia Toxocara canis (6, 7). Dospelé parazity spôsobujúce LMC kolonizujú tráviaci trakt najčastejšie mačiek a psov, kedy prostredníctvom ich výkalov dochádza ku kontaminácii vonkajšieho prostredia s možnosťou šírenia infekcie na človeka (8). V kazuistike prezentujeme prípad 34-ročného pacienta po návrate z Portorika.
Popis prípadu
34-ročný pacient bez výraznejšieho predchorobia bol vyšetrený na Klinike infektológie a cestovnej medicíny Univerzitnej nemocnice v Martine pre exantém nejasnej etiológie v oblasti prstov dolných končatín. Pacienta na vyšetrenie odporučil lekár gastroenterológie, ku ktorému bol pacient odoslaný pre iné nesúvisiace gastrointestinálne ťažkosti. Pre pozitívnu cestovnú anamnézu spolu s nálezom migrujúceho exantému v oblasti kože dolných končatín, na ktoré sa pacient počas objektívneho vyšetrenia sťažoval, gastroenterológ odoslal pacienta na pracovisko infektológie a cestovnej medicíny.
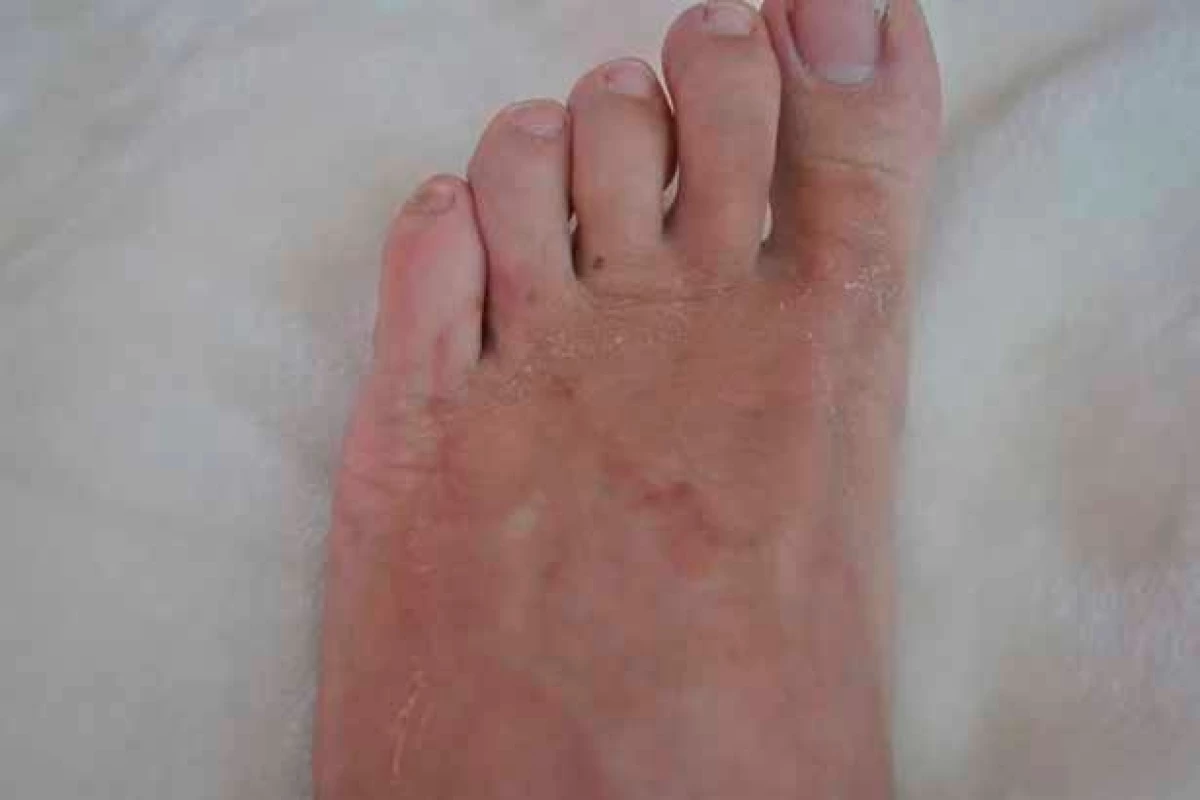
Pri vstupnom vyšetrení bola infektológom odobratá dôkladná cestovateľská anamnéza a vykonané objektívne vyšetrenie. Pacient si po absolvovaní dvojtýždňovej dovolenky v Portoriku všimol zvláštne začervenanie medzi prstami ľavej dolnej končatiny. Subjektívne pociťoval výrazný pruritus v mieste začervenania, ktorý sa zhoršoval najmä v noci. Ďalej udával aj menlivý charakter lézie. Pri objektívnom vyšetrení infektológ detekoval erytematózne ložisko serpiginózneho tvaru lokalizované na priehlavku ľavej dolnej končatiny tiahnuce sa medzi prsty (obr. 1, 2).
Na základe subjektívneho a objektívneho nálezu bola bez väčších ťažkostí stanovená diagnóza larva migrans cutanea. U pacienta sa realizovalo štandardné vyšetrenie krvi, ktoré nevykazovalo patologické hodnoty. Takisto hladina protilátok IgE spolu s hodnotou eozinofílie vykazovali normálne hodnoty. Keďže diagnóza ochorenia bola na základe klinického obrazu vyslovená jednoznačne, ďalšie sérologické ani iné vyšetrenia neboli indikované. Infektológ zahájil terapiu dostupným liekom v štandardnom dávkovaní. Podávaný albendazol v dávke 400 mg v priebehu 5 dní viedol k ústupu ťažkostí ako aj vymiznutiu ložiska na ľavej dolnej končatine.
Diskusia a teoretický základ
Infekčné parazitózy sú zriedkavými ochoreniami v krajinách centrálnej Európy, ako je Slovenská a Česká republika. Pri zintenzívňovaní cestovného ruchu sú v súčasnosti turisti čoraz viac vystavení nebezpečným vplyvom prostredia cieľových destinácií, medzi ktoré patria aj infekčné ochorenia rôzneho typu. Tento vzrastajúci trend vedie zároveň k zvyšovaniu sa nákaz importovaných, s ktorými lekár v našich zemepisných šírkach nemusí mať dostatok skúseností. Medzi importované infekčné ochorenia patrí napríklad malária, leishmanióza alebo rickettsióza (9–11). Larva migrans je ochorenie, ktoré sa môže vyskytovať v niekoľkých formách: pri postihnutí oka sa jedná o larva migrans ocularis, systémová forma ochorenia je známa pod názvom larva visceralis (12).
U nášho pacienta sa prejavila afekcia kože po návrate z Portorika, ktorá neohrozuje človeka na živote, ale spôsobuje výrazný dyskomfort najmä v zmysle pruritu v postihnutej oblasti. Štúdie dokladujú, že až 81 % pacientov má práve pre intenzívny pruritus problémy so spánkom (13). Medzi ďalšie typické klinické manifestácie patrí vytvorenie erytematózneho ložiska serpiginóznej štruktúry, prípadne sa môže objaviť aj bolesť. Inkubačná doba ochorenia trvá najčastejšie viac ako 15 dní, v niektorých prípadoch aj niekoľko mesiacov. Larva zahynie spontánne obvykle za 2–8 týždňov, ale boli zaznamenané prípady larválnej migrácie po dobu 2 rokov (14, 15).
Epidemiológia ochorenia je založená na kontaminácii vonkajšieho prostredia vajíčkami dospelého parazita žijúceho v tráviacom trakte psov alebo mačiek. Infekcia je u zvierat často asymptomatická, ale môže viesť aj k úhynu nakazeného zvieraťa. Po približne jednom dni dôjde k vyliahnutiu lariev v horných častiach pôdy, ktoré v priebehu týždňa dozrievajú a získavajú schopnosť infikovať hostiteľský organizmus (4). Larva následne u hostiteľa penetruje do korneálnej vrstvy epidermy, čomu napomáha vylučovanie proteázy a hyaluronidázy. Tieto látky umožňujú larve zároveň aj ďalší pohyb v koži (16).
Človek sa najčastejšie nakazí pri chôdzi na boso, resp. pri sedení na piesku, event. pôde, ktorá je kontaminovaná. Typicky je preto infekcia lokalizovaná v týchto miestach. Diagnostika ochorenia je pomerne ľahká a pozostáva z dôslednej cestovnej anamnézy a typického klinického obrazu. Biopsia z kože je nepoužiteľná, a teda nie je odporúčaná. Táto invazívna procedúra len zriedkavo identifikuje parazita v koži. Eozinofília môže, ale aj nemusí byť prítomná a nie je špecifická. Na druhej strane vysoká eozinofília môže indikovať migráciu parazita do viscerálnych orgánov, čo je považované za raritnú komplikáciu. Sérologické vyšetrenie je v prípade kožnej formy len málo využiteľné.
Lekár, ktorý s diagnózou LMC nemá skúsenosti, môže nálezy na koži interpretovať ako napríklad kontaktnú dermatitídu, scabies, alebo dokonca herpes zoster, ale pri zohľadnení širších súvislostí sa tieto diagnózy vylúčia pomerne jednoducho (4).
V rámci ďalšej diferenciálnej diagnostiky je pomerne dôležité odlíšiť infekciu parazitom Strongyloides sterkoralis, ktorý spôsobuje obdobu LMC nazývanú larva currens, kde sa človek môže stať aj definitívnym hostiteľom. Klinicky sa tieto ochorenia dajú odlíšiť rozdielom v rýchlosti migrácie parazita v epiderme. Lézie spôsobené larva currens progredujú 5–15 cm za hodinu a majú skôr lineárnu štruktúru, na druhej strane pri LMC lézie progredujú rýchlosťou 2–3 cm za deň a majú serpiginóznu štruktúru. Nebezpečenstvo pri infekcii Strongyloides stercoralis spočíva v potencionálnej penetrácii cez bazálnu membránu kože a invázii do krvi a lymfatických ciev, kde parazit v gastrointestinálnom trakte dokončí svoj vývojový cyklus. Táto migrácia v tele človeka môže vyprovokovať anémiu s nedostatku železa, gastrointestinálne ťažkosti alebo tzv. Lofflerov syndróm, ktorý pozostáva z eozinofílie, horúčky, kašľa a nálezu prchavých pľúcnych infiltrátov na rtg pri migrácii parazita cez pľúcne tkanivo, čo môže spôsobiť ťažkosti v rámci diferenciálnej diagnostiky iných bežnejších ochorení. Ojedinelé prípady Lofflerovho syndrómu boli popísane tiež pri LMC (3, 17–19).
V liečbe LMC sa v súčasnosti odporúčajú tri silné antiparazitárne liečivá, ktoré je možné použiť systémovo. Za liek prvej voľby je považovaný ivermektin v dávke 200 μg/kg hmotnosti, ktorý by mal už po jednorázovom užití larvu usmrtiť a rýchlo redukovať pruritus. Podľa štúdií sa efektivita pohybuje v rozmedzí 77–100 %. V prípade zlyhania terapie je u pacienta indikovaná druhá dávka ivermektinu, ktorá obyčajne zabezpečí definitívne vyliečenie. Ivermektin je kontraindikovaný u detí do 5 rokov a tehotných žien. Druhým liekom voľby je albendazol v dávkovaní 400 mg raz denne po dobu 5–7 dní. Albendazol sa používa ako alternatíva ivermektinu s veľmi dobrým efektom (92–100 %) a pomerne bezpečným profilom v krajinách, kde ivermektin nie je dostupný. Na druhej strane jednorázová dávka albendazolu nie je až tak efektívna ako jednorázová dávka ivermektinu, preto je odporúčaná dĺžka liečby albendazolom prolongovaná. V súčasnosti sa neodporúča systémová liečba tiabendazolom (50 mg/kg na 2–4 dni) pre nízku toleranciu so vznikom nežiaducich účinkov, ako je napr. závrat, nauzea, vomitus alebo intestinálne kŕče. Tiabendazol bol od roku 1963 používaný ako systémová liečba LMC až do objavenia albendazolu, resp. ivermektinu. Za efektívnu je ale považovaná topická aplikácia 10–15% roztoku tiabendazolu 3× denne po dobu 5–7 dní, čo má porovnateľnú účinnosť s orálne podávaným ivermektinom, ale bez negatívnych vedľajších efektov (4, 20).
Turisti si často nie sú vedomí rizík ohľadom kožných parazitárnych nákaz spojených s pobytom na piesočnatých plážach. Je dokázané, že nosenie obuvi, resp. použitie osušky alebo iného protektívneho materiálu, ktorý zamedzí kontakt piesku s kožou výrazne znižuje infestáciu kože. Edukácia cestovateľov aj v tomto smere môže redukovať výskyt LMC ako importovaného ochorenia (21).
Záver
Je vysoko pravdepodobné, že zvyšujúca sa popularita cestovania spolu s migráciou veľkého množstva obyvateľstva bude spojená s narastaním výskytu importovaných ochorení do našich regiónov, medzi ktoré patrí aj LMC. Zvyšovanie povedomia o tejto chorobe môže v budúcnosti pomôcť k rýchlejšej diagnostike, a teda aj k vyliečeniu pacienta.
Čestné vyhlásenie
Autori deklarujú, že táto práca nebola uverejnená a ani nie je v súčasnosti posudzovaná v inom medicínskom periodiku a všetci spoluautori prácu revidovali a zhodli sa na uverejnení tejto verzie textu. Zároveň autori potvrdzujú, že s predmetom práce nemajú žiadne komerčné záujmy.
Korešpondenčná adresa:
MUDr. Róbert Rosoľanka, PhD.
Klinika infektológie a cestovnej medicíny
Univerzitná nemocnice Martin
Kollárova 2, 036 59 Martin
Tel.: 00421 434 203 539
e-mail: rosolanka@jfmed.uniba.sk
Zdroje
1. Padmavathy L, Rao LL. Cutaneous larva migrans – a case report. Indian J Med Microbiol 2005; 23 : 135–136.
2. Šimeková K. Larva cutanea migrans ako importovaná nákaza z Thajska. Interná medicína 2006; 6(1): 25–27.
3. Pánes-Rodríguez A, Piera-Tuneu L, López-Pestana A. Autochthonous cutaneous larva migrans infection in Guipúzcoa. Actas Dermosifiliogr 2016; 107(5): 407–413.
4. Heukelbach J, Feldmeier H. Epidemiological and clinical characteristics of hookworm-related cutaneous larva migrans. Lancet Infect Dis 2008; 8 : 302–309.
5. Zimmerman RF, Belanger ES, Pfeiffer CD. Skin infections in returned travelers: an update. Curr Infect Dis Rep 2015; 17 : 10.
6. Nevoralová Z. Larva migrans cutanea. Časopis lékařů českých 2006; 145 : 325–326.
7. Rosoľanka R, Nováková E. Larva migrans cutanea – importovaná kožná nákaza a možnosti jej liečby. Praktický lékař 2016; 96(3): 141–143.
8. Montgomery SP, Zajac AM, Eberhard ML et al. Hookworms of dogs and cats as agents of cutaneous larva migrans. Trends Parasitol 2010; 26 : 162–167.
9. Švihrová V, Szilágyiová M, Krkoška D et al. Analysis of the direct and indirect costs of treatment of imported malaria in the Slovak republic. Revista da Sociedade Brasileira de Medicina Tropical 2009; 42(4): 377–380.
10. Šimeková K. Rickettsia conori – pôvodca infekcie importovanej z Juhoafrickej republiky. Praktický lékař 2005; 85(10): 573–574.
11. Šimeková K, Stejskal F, Lobovská A. Kožná leishmanióza importovaná občanom Českej republiky z Mexika. Slovenský lekár 2005; 15(3/4): 66–67.
12. Knorr HL, Weber A. Ocular manifestation of selected zoonoses in humans. Tierarztl Prax 1992; 20(4): 347–354.
13. Jackson A, Heukelbach J, Calheiros CM et al. A study in a community in Brazil in which cutaneous larva migrans is endemic. Clin Infect Dis 2006; 43 : 13–18.
14. Indira SP, Bhagirath S. Cutaneous larva migrans in children: a case series from Southern India. Indian J Paediatr Dermatol 2017; 18(1): 36–38.
15. Bouchaud O, Houzé S, Schmiemann R et al. cutaneous larva migrans in travelers: a prospective study, with assessment of therapy with ivermectin. Clin Infect Dis 2000; 31 : 493–498.
16. Albanese G, di Cintio R, Beneggi M et al. Larva migrans in Italy. Int J Dermatol 1995; 34 : 464–465.
17. Pichard DC, Hensley JR, Williams E et al. Rapid development of migratory, linear and serpiginous lesions in association with immunosuppression. J Am Acad Dermatol 2014; 70 : 1130–1134.
18. Tan SK, Liu TT. Cutaneous larva migrans complicated by Loffler syndrome. Arch Dermatol 2010; 146 : 210–212.
19. Sadloňová J, Osinová D, Rozborilová E et al. Importance of GOLD guidelines for chronic obstructive pulmonary disease. Adv Exp Med Biol 2017; 1022 : 45–52.
20. Hochedez P, Caumes E. Hookworm-related cutaneous larva migrans. J Travel Med 2007; 14 : 326–333.
21. Tremblay A, MacLean JD, Gyorkos T et al. Outbreak of cutaneous larva migrans in a group of travelers. Trop Med Int Health 2000; 5 : 330–334.
Štítky
Adiktológia Alergológia a imunológia Angiológia Audiológia a foniatria Biochémia Dermatológia Detská gastroenterológia Detská chirurgia Detská kardiológia Detská neurológia Detská otorinolaryngológia Detská psychiatria Detská reumatológia Diabetológia Farmácia Chirurgia cievna Algeziológia Dentální hygienistka
Článek ÚvodemČlánek Klinická kardiologie
Článok vyšiel v časopiseČasopis lékařů českých
Najčítanejšie tento týždeň
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
-
Všetky články tohto čísla
- Úvodem
- Zobrazovací metody 21. století
- Hybridní zobrazení PET/MR u karcinomu prostaty
- Ultrazvukové vyšetření s kontrastní látkou
- CT angiografie koronárních tepen – současné možnosti a budoucí perspektivy v diagnostice ischemické choroby srdeční
- Klinická kardiologie
- Endovaskulární rekanalizace a zrychlení diagnostiky vede ke zlepšení výsledků léčby ischemických cévních mozkových příhod
- Terapie nádorů postihujících játra metodami intervenční radiologie
- Vertebroplastika a epiduroskopie očima intervenčního radiologa
- Importovaná kožná parazitóza
- Standardizovaný pacient a sestavování kurikula – inspirace z konference AMEE 2017
- ISBER 2017 – mezinárodní konference o biobankách
- Biobanky – diskuse o terminologii
-
Slavnostní řeč profesora Pavla Pafka při převzetí Ceny J. E. Purkyně
(20. června 2018, zámek Libochovice) - Vzpomínka na prof. Vladimíra Pacovského
- 75 let prof. MUDr. Jana Kvasničky, DrSc.
- Zemřel prof. MUDr. Václav Zamrazil, DrSc.
- Zemřel prof. MUDr. Jaroslav Rybka, DrSc.
- Časopis lékařů českých
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Hybridní zobrazení PET/MR u karcinomu prostaty
- CT angiografie koronárních tepen – současné možnosti a budoucí perspektivy v diagnostice ischemické choroby srdeční
- Ultrazvukové vyšetření s kontrastní látkou
- Terapie nádorů postihujících játra metodami intervenční radiologie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy