-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Štítna žľaza v gravidite
Thyroid gland in the gravidity
Objectives:
Disorders of the thyroid gland are the most common endocrinopathies in the gravidity. The spectrum of thyroid diseases in the pregnancy is not different from the diseases that affect the thyroid outside this period of life. However, clinical manifestations of thyreopaties can be modified by gravidity. Some thyreopaties are associated with gravidity or post partum period, or become manifest in this periods for the first time. The aim of this study was to assess thyroidal status of healthy pregnant women without history or clinical signs of thyreopathy.Type of the study:
One-time cross-sectional study. Setting: 3rd internal clinic FNLP, Košice.Methods:
We examined 76 pregnant women (mean age 34.46 ± 5.34 years). The protocol included medical history, physical examination and assessment of TSH, fT4 and anti-TPO concentrations.Results:
The mean concentration of TSH was 2.78 ± 1.25 mIU/ml. We found TSH concentration over 5.0 mIU/ml in 5 participants (6.58%), TSH levels in the borderline range between 4.0 – 5.0 mIU/ml had another 2 pregnants (2.63%). fT4 concentration was 15.02 ± 3.61 pmol/l. The mean anti-TPO concentration was 43.28 ± 15.75 IU/ml. 17 pregnant women (22%) had anti-TPO concentration over 25 IU/ml, which is the level that indicates autoimmune thyroiditis.Conclusions:
Thyreopathies are the most common endocrinopathies in the population and there is the evidence that almost one third of European population is affected from diseases of thyroid gland, predominantly women in fertile age. In the clinical praxis it is essential to think of thyroid disorders and in the case of need screening of the thyroid function.Key words:
thyroid gland, thyreopathies, gravidity, fertility, postpartum thyroiditis.
Autoři: V. Vargová 1; V. Mechírová 2; M. Pytliak 3
Působiště autorů: III. interná klinika LF UPJŠ a FN LP, Košice, vedúci pracoviska doc. MUDr. P. Mitro, Ph. D. 1; I. interná klinika LF UPJŠ, Košice 2; Ústav pre bakalárske a magisterské štúdiá, LF UPJŠ, Košice 3
Vyšlo v časopise: Ceska Gynekol 2009; 74(1): 12-17
Souhrn
Cíl:
Poruchy štítné žlázy jsou nejčastěji se vyskytujícími endokrinopatiemi v graviditě. Spektrum onemocnění štítné žlázy v graviditě se podstatně neodlišuje od tyreopatií vznikajících mimo tohoto období. Klinický průběh některých z nich však může být těhotenstvím modifikován. Některé tyreopatie jsou ale s těhotenstvím nebo s poporodním obdobím asociovány, nebo se v tomto období poprvé manifestují. Cílem téhle studie bylo ohodnotit tyroidální status těhotných žen bez anamnézy nebo klinických známek tyreopatie.Typ studie:
Jednorázová průřezová studie.Název a sídlo pracoviště:
III. interní klinika FNLP, Košice.Soubor a metodika:
Vyšetřili jsme 76 gravidních žen ve věku 34,46 ± 5,34 let. Vyšetřovací protokol zahrnoval důkladnou anamnézu, fyzikální vyšetření a stanovení koncentrací TSH, fT4 a anti-TPO.Výsledky:
V sledovaném souboru byla koncentrace TSH 2,78 ± 1,25 mIU/ml. Ze 76 žen mělo 5 (6,58 %) koncentrace TSH nad 5,0 mIU/ml a další dvě (2,63 %) měly koncentrace TSH v hraničním pásmu. Koncentrace fT4 v sledovaném souboru byla 15,02 ± 3,61 pmol/l, koncentrace anti-TPO protilátek byla 43,28 ± 15,75 IU/ml, přičemž 17 žen (22 %) mělo koncentrace anti-TPO nad 25 IU/ml.Závěr:
Onemocnění štítné žlázy jsou nejčastějšími endokrinopatiemi a podle některých údajů postihují téměř třetinu evropské populace a jsou asi pětkrát častější u žen než u mužů, přičemž velmi často postihují ženy ve fertilním věku. V klinické praxi je na onemocnění štítné žlázy u žen třeba myslet a v případě potřeby screeningově vyšetřit funkci štítné žlázy.Kľúčové slova:
štítná žláza, tyreopatie, gravidita, fertilita, postpartální tyreoiditida.ÚVOD
Pokrok v tyreológii v ostatných desaťročiach priniesli najmä poznatky z oblasti patofyziológie a molekulárnej genetiky. Boli objasnené molekulové mechanizmy rastu štítnej žľazy, biosyntézy, distribúcie, transportu a kinetiky hormónov štítnej žľazy. Týmto sa rozšírili vedomosti o patogenéze jednotlivých ochorení štítnej žľazy, predovšetkým mechanizmy autoimunitných ochorení a účasť hereditárnych faktorov.
Ochorenia štítnej žľazy sú najčastejšie zo všetkých endokrinopatií a ich výskyt sa podľa niektorých literárnych údajov popisuje takmer v 30 % európskej populácie. Pritom je potrebné brať do úvahy, že ešte stále sa vyskytujú prípady nerozpoznaných ochorení štítnej žľazy [30].
Choroby štítnej žľazy postihujú 4-5krát častejšie ženy ako mužov, a to predovšetkým vo fertilnom veku. Obdobie najväčších nárokov organizmu na funkciu štítnej žľazy je obdobie puberty a gravidity. Z toho zákonite vyplýva, že postihnutie štítnej žľazy môže na jednej strane ovplyvňovať fertilitu žien, graviditu, samotný pôrod ako aj postpartálne obdobie, na druhej strane ochorenia štítnej žľazy majú závažný vplyv na vývoj a rozvoj plodu tak v období gravidity, ako aj v postpartálnom období. Príčiny vzniku porušenej funkcie štítnej žľazy v gravidite môžu byť rôzne. Častý je výskyt autoimunitných ochorení, kde práve gravidita je mnohokrát obdobím prvej klinickej manifestácie, resp. vzniku autoimunitného ochorenia. Vplyv zmenenej imunity a následky včas nerozpoznaných a neliečených tyreopatií môžu mať rôzny charakter čo sa týka ochorenia matky, ale predovšetkým ochorenia, vývoja a životaschopnosti plodu [11, 16].
Gravidita je špecifickým obdobím v živote ženy. Dochádza k zmene funkcií v rozličných orgánových systémoch, k zvýšeniu alebo zníženiu produkcie niektorých biologicky aktívnych látok a k produkcii pre graviditu špecifických látok. Produkty fyziologicky zvýšenej syntézy počas gravidity možno rozdeliť na látky typicky fetálne, placentárne a typicky materské (tab. 1).
Tab. 1. Produkty zvýšenej syntézy počas gravidity 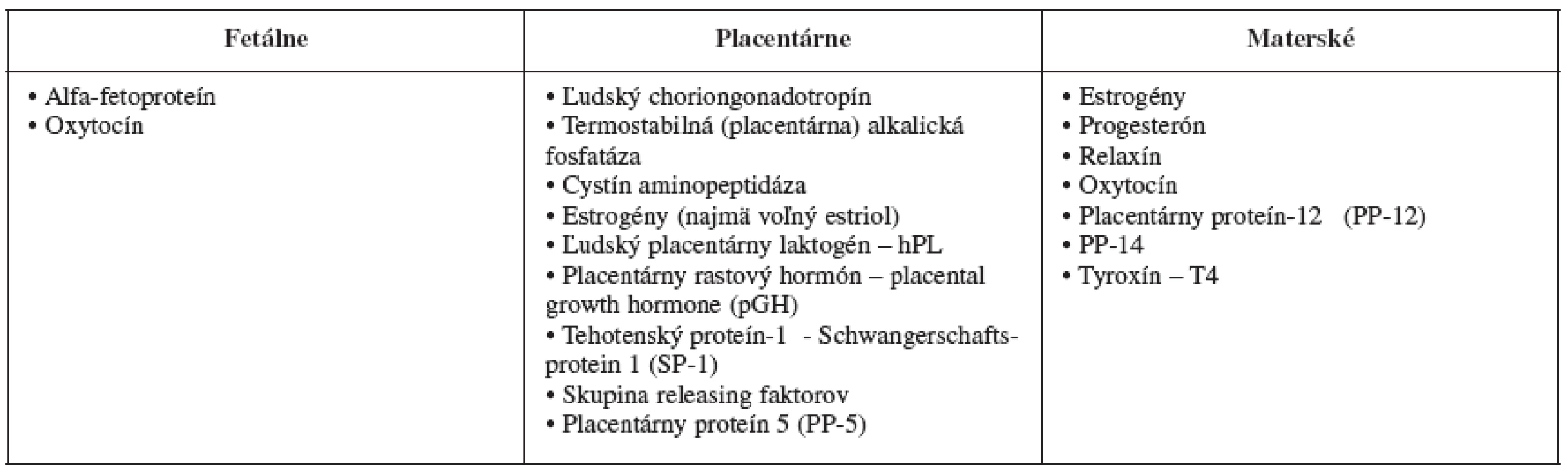
Zdroj: Voľne podľa Burrow G.N. et. al., 1994 [6] Gravidita výrazne zasahuje do metabolizmu jódu a komplexnej činnosti štítnej žľazy a predstavuje jednu zo situácií, keď sú nároky na funkciu štítnej žľazy a rovnováhu bilancie jódu podstatne zvýšené [5].
Hormóny štítnej žľazy sú nevyhnutné pre normálny vývoj tkanív a orgánov, predovšetkým pre vývoj centrálneho nervového systému.
Graf 1. Koncentrácie TSH (IU/ml) plodu počas gravidity Zdroj: Voľne podľa Lazarus.J.H., 1997 [21] ![Koncentrácie TSH (IU/ml) plodu počas gravidity
Zdroj: Voľne podľa Lazarus.J.H., 1997 [21]](https://pl-master.mdcdn.cz/media/image/93612b80b55121bd1d28f0e42aa33d6c.jpeg?version=1537790220)
Medzi ich najdôležitejšie účinky patrí regulácia metabolizmu, ovplyvnenie rastu a vyzrievanie tkanív, hlavne vo fáze ich včasného vývoja. Vývoj mozgu sa začína v prvých týždňoch embryonálneho života a zníženie hladiny tyreoidálnych hormónov v tomto období spôsobí ireverzibilné neuropsychické poškodenie. Stupeň poškodenia závisí od fázy vývoja mozgu pri hypotyroxinémii, od jej stupňa a dĺžky trvania. Na nedostatok tyreoidálnych hormónov je najcitlivejšie prenatálne a perinatálne obdobie vývoja. Predpokladá sa, že tyreoidálne hormóny majú najdôležitejší efekt v terminálnych štádiách mozgovej diferenciácie, vrátane synaptogenézy, regulácie rastu dendritov a axónov, myelinizácie a neuronálnej migrácie. Hormóny štítnej žľazy pôsobia väzbou na jadrové receptory a modulujú transkripciu zodpovedných génov. Neuróny a oligodendrocyty exprimujú receptory pre tyreoidálne hormóny už v prvých týždňoch embryonálneho života. Tieto receptory sú distribuované vo fetálnom mozgu omnoho skôr, než je plod už schopný syntetizovať tyreoidálne hormóny [4, 15].
Tkanivo štítnej žľazy plodu je schopné syntetizovať hormóny asi v 17. až 19. týždni, avšak jadrové receptory pre trijódtyronín (T3) v rôznych orgánoch ľudských plodov sa dokázali už od 9. týždňa gravidity, teda skôr, ako sa vytvorí štítna žľaza plodu. Aj keď nastúpi činnosť štítnej žľazy plodu, je stále nevyhnutný prísun tyroxínu (T4 – tetrajódtyronín) matky. Podiel hormónov matky do 4.–5. mesiaca je takmer 100 %, aj neskôr sa predpokladá, že okolo 50 % T4 pochádza od matky, teda úloha hormónov matky je rozhodujúca. Z uvedeného vyplýva, že pre fetálnu fázu vývoja mozgu sú nevyhnutné tyreoidálne hormóny plodu aj matky. Adekvátna funkcia oboch štítnych žliaz, materskej aj fetálnej, je optimálnou situáciou pre normálny vývoj plodu [18]. Maturáciu sekrécie tyreocyty stimulujúceho hormónu (TSH) počas gravidity znázorňuje graf 1 [24].
V tehotenstve môže byť štítna žľaza postihnutá rovnakými chorobami ako v iných obdobiach života. Choroby štítnej žľazy sú v tehotenstve závažnejšie tým, že môžu negatívne ovplyvniť priebeh tehotenstva, plod i stav matky počas tehotenstva aj v popôrodnom období. Priamo s tehotenstvom sú spojené dve chorobné jednotky a to prechodná tehotenská tyreotoxikóza a popôrodná tyreoiditída [28].
Struma
V priebehu gravidity sa v súvislosti s vyšším nárokom na funkciu štítnej žľazy o niečo zväčšuje jej objem. V gravidite sa zvyšuje produkcia tyreoidálnych hormónov a stúpa obrat jódu v štítnej žľaze, preto je dôležité, aby denný príjem jódu bol v tehotenstve 200 až 250 μg/den [29].
Podľa niektorých autorov sa zväčšuje objem štítnej žľazy iba v oblastiach s nedostatkom jódu. Struma môže byť rôzne veľká, podľa vyšetrenia pohmatom sa klasifikuje do troch skupín. Najpresnejšie je volumetrické USG vyšetrenie. Struma môže byť difúzna, jedno - a viacuzlová, difúzna a uzlová súčasne. Funkcia štítnej žľazy pri strume môže byť normálna (eufunkčná, eutyreózna, ev. netoxická struma). Pri zníženej funkcii štítnej žľazy pri strume ide o hypofunkčnú strumu, pri zvýšenej funkcii o hyperfunkčnú ev. toxickú strumu [3].
V gravidite je potrebné pacientku so strumou akejkoľvek povahy endokrinologicky vyšetriť. Je vhodné zistiť, či struma bola už pred graviditou, a sledovať, či sa nemení charakter strumy a jej funkcia. Je dôležité objektivizovať prísun jódu tak v zmysle nedostatočného, ako aj nadmerného prívodu. V oboch prípadoch hrozia závažné následky. V rámci gravidity je potrebné si uvedomiť, že podanie jódu v akejkoľvek podobe (jódová kontrastná látka, expektoranciá s obsahom jódu, natieranie väčších kožných plôch jódovým dezinfekčným prostriedkom) je rizikové pre možnosť vyvolania prechodnej hypotyreózy plodu. Taktiež podávanie rádiojódu a rádiofarmák vychytávaných štítnou žľazou je v gravidite absolútne kontraindikované pre možnosť vzniku trvalej hypotyreózy plodu [21].
Hypotyreóza
Primárna hypotyreóza sa popisuje v rôznych krajinách od 1,5–2,5 % u zdanlivo zdravých žien. Najčastejšou príčinou u žien vo fertilnom veku je chronická autoimunitná tyreoiditída a nedostatok jódu [31].
Závažná hypotyreóza bez náležitej liečby sa obvykle neobjavuje v spojení s graviditou, pretože je často asociovaná so zníženou schopnosťou otehotnieť. Ženy s hypotyreózou majú primárne ovulačné poruchy fertility dvakrát častejšie ako eutyreoidné ženy. Manifestná hypotyreóza môže spôsobiť poruchy menštruácie, anovulačné cykly, defekt luteálnej fázy, amenoreu, ale aj metrorágiu [17]. Často je prítomná hyperprolaktinémia a galaktorea. Z uvedeného vyplýva, že neliečená hypotyreóza znižuje fertilitu a vedie k neschopnosti otehotnieť.
Klinická diagnóza hypotyreózy je sťažená, keďže príznaky je niekedy ťažko odlíšiť od nešpecifických ťažkostí sprevádzajúcich tehotenstvo. Pri diagnostike je dôležité uvedomiť si, že v prvej polovici gravidity je TSH „down-regulované“ vplyvom hCG (human choriongonadotropin – ľudský chroriongonadotropín) a tyreoidálna funkcia u žien s pozitívnymi protilátkami má tendenciu sa v priebehu tehotenstva zhoršovať, čo vyžaduje aj u eutyreoidných žien s pozitívnymi protilátkami kontrolu funkcie štítnej žľazy - predovšetkým TSH ešte v 2. trimestri [13].
Z hľadiska plodu je hypotyreóza mimoriadne závažná a má omnoho ťažšie dôsledky ako u matky. Hrozia vážne poruchy vývoja mozgu ako aj iných orgánov, kongenitálne malformácie, psychoneurologické poruchy, hypotrofia plodu, nízka pôrodná hmotnosť, zvýšená perinatálna mortalita ako aj postnatálne následky. Adekvátna liečba tyreoidálnymi hormónmi tieto abnormality takmer potláča [12].
Hypertyreóza
Hypertyreóza v tehotenstve má tiež rovnaké príčiny ako v iných obdobiach života ženy.
Z klinických foriem hypertyreózy sa najčastejšie vyskytuje Gravesova-Basedowova choroba a autonómny toxický adenóm, ktorý sa s toxickou viacuzlovou strumou často zhrňuje pod spoločný názov – funkčná autonómia štítnej žľazy [20, 22].
Ostatné príčiny (subakútna, tichá tyreoiditída a jódom indukovaná tyreotoxikóza - tyreotoxicosis facticia) sú v tehotenstve mimoriadne vzácne.
Gravesova-Basedowova choroba predstavuje najčastejšiu formu hypertyreóz mladého a stredného veku. Ide o ochorenie imunologického charakteru s genetickou predispozíciou a hereditárnymi faktormi. Uplatňujú sa aj exogénne faktory, z ktorých častým je práve gravidita, ako aj zvýšený príjem jódu a vírusové infekcie.
Ženy sú postihnuté 4–5krát častejšie ako muži. Diagnostika tyreotoxikózy je dôležitá z hľadiska matky aj plodu [23].
Fyzikálny nález v tehotenstve je rovnaký ako u netehotných žien, diagnostika je však sťažená podobnosťou príznakov hypertyreózy s normálnym tehotenstvom (únava, intolerancia tepla, palpitácie, psychické výkyvy). Užitočným príznakom je úbytok hmotnosti ev. hmotnosť sa nezvyšuje i napriek zvýšenej chuti do jedla [22].
Pri hypertyreóze je cieľom liečby udržať matku na hornej hranici eutyreoidnej normy, tj. aby sa koncentrácia voľného tyroxínu matky pohybovala v hornej štvrtine normálneho rozmedzia hodnôt v priebehu celého tehotenstva, a to čo možno najnižšími dávkami tyreostatík [26].
Po pôrode často dochádza k relapsu tyreotoxikózy. Zvláštnu situáciu tvorí gestačná tyreotoxikóza (prechodná tehotenská tyreotoxikóza). Ide o prechodné ochorenie neautoimunitného charakteru, vyskytujúce sa v prvej polovici gravidity, najčastejšie na konci 1. trimestra gravidity. Jej vznik sa dáva do súvisu so stimuláciou štítnej žľazy ľudským choriongonadotropínom [23].
Galambos a spol. roku 2002 definovali gestačnú tyreotoxikózu klinickými príznakmi zhrnutými v tabuľke 2 [12].
Tab. 2. Klinické príznaky gestačnej tyreotoxikózy 
Zdroj: Voľne podľa Galambos C. et.al., 2000 [12] Zápaly štítnej žľazy
Difúzna chronická lymfocytárna tyreoiditída: Je závažnou autoimunitnou tyreopatiou a najčastejšou formou zápalu štítnej žľazy. Postihuje omnoho častejšie ženy (až 18krát) ako mužov. Dokázaný je familiárny výskyt a väzba na HLA systém [2]. Pri chronickej tyreoiditíde dochádza k lymfocytárnej infiltrácii tkaniva štítnej žľazy s prítomnosťou plazmatických buniek, ktoré sú zodpovedné za tvorbu protilátok proti tyreoidálnym antigénom, čo môže viesť k postupnej deštrukcii buniek štítnej žľazy a následnej hypotyreóze. Najznámejšou formou chronickej tyreoiditídy je Hashimotova tyreoiditída. Jej priebeh býva pozvoľný, nenápadný, v gravidite často môže uniknúť pozornosti. Na začiatku ochorenia sa môže klinicky prejaviť hypertyreóza (tzv. hashitoxikóza), neskôr však prechádza do hypotyreózy [10].
Eutyreózna autoimunitná tyreoiditída je stav, kedy je štítna žľaza postihnutá autoimunitným procesom, ale je ešte dostatok normálneho tkaniva pre udržanie jej funkcie. Vo väčšine prípadov sú už v krvi prítomné protilátky. Jej výskyt je uvádzaný okolo 10 % u tehotných žien pri vyšetrení v 16. týždni gravidity [8].
Postpartálna tyreoiditída: Vyskytuje sa v 8-10 % u žien po pôrode. Autori udávajú jej výskyt najčastejšie od 6. týždňa do troch mesiacov po pôrode s možným vývinom hypotyreózy medzi 3.-9. mesiacom po pôrode [27].
Menej často sa postpartálna tyreoiditída prejaví aj hyperfunkciou štítnej žľazy, väčšinou so spontánnou úpravou eventuálne prechodom do hypotyreózy. Ženy s diabetes mellitus 1. typu majú trojnásobne vyššie riziko výskytu postpartálnej tyreoiditídy ako kontrolná populácia. Rizikové sú najmä ženy, ktoré už prekonali postpartálnu tyreoiditídu v minulosti, a tie, u ktorých boli zistené tyreoidálne protilátky. Recidíva pri ďalšom pôrode sa udáva až v 70 % [9].
Vznik popôrodnej tyreoiditídy sa vysvetľuje imunitným reboundom u žien s pozitívnymi antityreoidálnymi protilátkami [1]. Symptomatológia hypotyreóznej fázy môže byť významná a ťažkosti sa môžu prejavovať ešte pred poklesom koncentrácie hormónov a pretrvávať aj po ich úprave. Vývoj do trvalej hypotyreózy sa popisuje až u 25 – 30 % žien, ktoré prekonali popôrodnú tyreoiditídu [19].
SÚBOR ŽIEN A METÓDY
Dohromady sme vyšetrili 76 gravidných žien v treťom trimestri s priemerným vekom 34,46 Ī 5,34 rokov. Vyšetrenia a odbery materiálu boli realizované na I. internej klinike FNLP a LF UPJŠ v Košiciach. Biochemické analýzy zabezpečovalo RIA laboratórium v Košiciach. Získané údaje boli štatisticky spracované na Ústave lekárskej informatiky UPJŠ v Košiciach. Pred zaradením do súboru podpísali všetky pacientky informovaný súhlas.
Všetky pacientky sa podrobili základným vyšetreniam a odberom. Vyšetrovací protokol zahŕňal:
Odber anamnestických údajov.
Fyzikálne vyšetrenie.
Vyšetrenie koncentrácie vybraných hormónov a autoprotilátok.
- tyreocyty stimulujúci hormón (TSH) – IRMA (Immunotech),
- voľný T4 (fT4) – IRMA (Immunotech),
- anti-TPO – IRMA (Diagnostic Systems Laboratories).
Štatistické vyhodnotenie údajov.
VÝSLEDKY
Základné charakteristiky súboru sú uvedené v tabuľke 3.
Tab. 3. Základné charakteristiky súboru 
Koncentrácie TSH boli stanovované metódou IRMA. Odbery vzoriek na vyšetrenie plazmatických koncentrácií hormónov boli realizované štandardne nalačno, medzi 8. až 9. hodinou ráno. Pri použitej metodike malo laboratórium normu koncentrácie TSH 0,17–4,0 mIU/ml, koncentrácie medzi 4,0–5,0 mIU/ml boli označované ako hraničné. V sledovanom súbore bola koncentrácia TSH 2,78 Ī 1,25 mIU/ml. Zo 76 žien malo 5 (6,58 %) koncentrácie TSH nad 5,0 mIU/ml a ďalšie 2 (2,63 %) mali koncentrácie TSH v hraničnom pásme. Žiadna zo sledovaných žien nemala koncentrácie TSH pod 0,17 mIU/ml.
Koncentrácie fT4 boli stanovované metódou IRMA. Koncentrácia fT4 v sledovanom súbore bola 15,02 Ī 3,61 pmol/l. 6 žien (7,89 %) malo koncentrácie fT4 pod 11 pmol/l (graf 2).
Graf 2. Koncentrácie TSH a fT4 v sledovanom súbore 
Koncentrácie anti-TPO boli stanovované metódou IRMA. Za pozitívne sa považovali koncentrácie nad 25 IU/ml. V sledovanom súbore bola koncentrácia anti-TPO protilátok 43,28 Ī 15,75 IU/ml, pričom 17 žien (22%) malo koncentrácie anti-TPO nad 25 IU/ml.
DISKUSIA
Tehotenstvo je komplexný fyziologický stav, v ktorom prebieha rada hormonálnych a metabolických zmien. Predstavuje obdobie v živote ženy charakterizované početnými zmenami vo viacerých orgánových systémoch. Navyše, na niektoré orgány sú v gravidite kladené zvýšené nároky. Takýmto orgánom je aj štítna žľaza. Zmeny funkcií v gravidite zahŕňajú vzostup sérového TBG, celkových tyreoidálnych hormónov, vzostup klírensu jódu, zvýšenú produkciu a obrat tyroxínu [6].
Ochorenia štítnej žľazy sú najčastejšími endokrinopatiami a podľa niektorých údajov postihujú takmer tretinu európskej populácie a sú asi päťkrát častejšie u žien ako u mužov, pričom veľmi často postihujú ženy vo fertilnom veku [14].
Autoimunitné ochorenia štítnej žľazy patria medzi najčastejšie autoimunitné ochorenia vôbec. Ako sme uviedli, patria medzi orgánovo špecifické autoimunitné choroby s polyfaktoriálnym a polygénovým základom.
Okrem ovplyvnenia funkcie štítnej žľazy, či už v zmysle možnej hypotyreózy alebo hypertyreózy, je pre väčšinu prípadov autoimunitných tyreopatií charakteristická prítomnosť autoprotilátok proti štítnej žľaze.
Aj keď jednoznačne preukázateľná úloha tyreoidálnych protilátok nebola dokázaná, predsa ich pozitivita je jedným z najzrejmejších markerov imunitnej dysregulácie s následnou tyreoidálnou dysfunkciou a negatívnym dopadom na vývoj plodu.
Mnohí autori uvažujú, že okrem následkov zmenených koncentrácií tyreoidálnych hormónov, je u žien s autoimunitným ochorením štítnej žľazy prítomný určitý „autoimunitný fenomén“ reprezentujúci sekundárny znak predispozície na autoimunitné ochorenia, ktoré takisto vplývaju negatívne na vývoj plodu [25].
Nevyjasnenou otázkou zostáva, či autoprotilátky majú priamy efekt na plod alebo na placentu a jej funkciu.
Antityreoidálne protilátky sú prítomné aj u zdravej populácie a ich frekventnejší výskyt u žien počas ich reprodukčných rokov nasvedčuje, že imunologické faktory môžu hrať úlohu v reprodukčnom procese fertilizácie, implantácie a placentárneho vývoja.
Vzťah medzi ochoreniami štítnej žľazy matky a vývojom plodu bol pozorovaný, sledovaný a dokázaný množstvom štúdií a popísaný mnohými autormi.
Ochorenia štítnej žľazy matky môžu negatívne ovplyvňovať vývoj plodu a sú spojené so zvýšeným výskytom potratov, hypotrofie resp. intrauterinnej rastovej retardácie a vrodených vývojových chýb a s nimi súvisiacou zvýšenou neonatálnou morbiditou i mortalitou [7].
ZÁVER
Na základe literárnych údajov a výsledkov v našom súbore možno súhrne konštatovať, že ochorenia štítnej žľazy sa v období gravidity vyskytujú často a patria medzi najčastejšie choroby v gravidite vôbec. V našom súbore malo 6 gravidných žien (7,89 %) manifestnú neliečenú hypotyreózu, 1 pacientka spĺňala kritériá pre latentnú hypotyreózu (TSH nad 5 mIU/ml, fT4 ešte vo fyziologickom pásme). Ani jedna respondentka nemala laboratórne znaky hypertyreózy.
Z ochorení štítnej žľazy sa najviac uplatňujú autoimunitné choroby s tvorbou protilátok proti tkanivám štítnej žľazy. Autoimunitné tyreopatie vedú obvykle k poruchám funkcie štítnej žľazy, na druhej strane funkcia štítnej žľazy ovplyvňuje imunitu. V nami vyšetrenom súbore malo až 17 žien (22 %) koncentrácie anti-TPO nad 25 IU/ml, pričom u desiatich z nich nebol tento jav asociovaný so zmenou koncentrácie TSH ani fT4.
Z uvedeného vyplýva, že na ochorenie štítnej žľazy u žien je potrebné v ambulantnej praxi vždy myslieť a v prípade potreby vyšetriť aspoň koncentrácie TSH.
MUDr. Viola Vargová, Ph.D.
III. interná klinika
LF UPJŠ A FNLP
Rastislavova 43
040 11 Košice
Slovenská republika
Zdroje
1. Amino, N., Tada, H., Hidaka, Y. Postpartum autoimmune thyroid syndrome: a model of aggravation of autoimmune disease. Thyroid, 1999, 9, p. 705-713.
2. Bandenhoop, K., Schwarz, G., Walfish, PG., et al. Susceptibility to thyroid autoimmume disease: molecular analysis of HLA-D region genes identifies new markers for goitrous Hashimotos’ thyroiditis. J Clin Endocrinol Metab, 1990, 71, p. 1131-1137.
3. Berghout, A., Wiersinga, W. Thyroid sial and thyroid function during pregnancy. An analysis. Eur J Endocrinol, 1998, 138, p. 536-541.
4. Branch, DW., Scott, JR. Autoimmunity and pregnancy loss. JAMA, 1990, 246, p. 1453-1454.
5. Bučková, K., Šeböková, E., Klimeš, I. et al. Sledovanie jodúrie a hladiny TSH u žien počas gravidity. Abstrakt. XXIV Endokrinologické dny. September 2001, Hradec Králové.
6. Burrow, GN., Fisher, DA., Larsen, PR. Maternal and fetal thyroid function. N Engl J Med, 1994, 331, p. 1072-1078.
7. Bussen, S., Steck, T. Increased prevalence of thyroid antibodies in euthyroid women with a history of reccurent in-vitro fertilization failure. Hum Reprod, 2000, 15, p. 545-548.
8. Bussen, S., Steck, T. Thyroid autoantibodies in euthyroid non-pregnant and pregnant women with recurrent abortions. Hum Reprod, 1995, 10, p. 2938-2940.
9. Davies, TF. The thyroid immunology of postpartum period. Thyroid, 1999, 9, p. 675-687.
10. Dayan, CM., Daniels, GH. Chronic autoimmune thyroiditis. N Engl J Med, 1996, 335, p. 99-107.
11. Fantz, CR., Dagogo, J., Ladenson, J., et al. Thyroid function during pregnancy. Clin Chem, 1999, 45, p. 2250-2258.
12. Galambos, C., Brink, DS., Chung, HD. Thyroid function during pregnancy. Clin Chem, 2000, 46, 7, p. 1115-1117.
13. Glinoer, D., Delange, F. The potential repercussions of maternal, fetal and neonatal hypothyroxinemia of the progeny. Thyroid, 2000, 10, 10, p. 871-87.
14. Greenspan, FS., Gardner, DG. Basic and clinical endocrinology. London: Mc Graw Hill, 2001.
15. Haddow, JE., Polomaki, GE., Allan, WC., et al. Mathernal thyroid deficiency during pregnancy and subsequent neuropsychological development of the child. N Engl J Med, 1999, 341, p. 549-555.
16. Krassas, GE. Thyroid disease and female reproduction. Fertil Steril, 2000, 74, p. 1063-1070.
17. Kutteh, WH., Yetman, DL., Carr, AC., et al. Increased prevalence of antithyroid antibodies identified in women with recurrent pregnancy loss but not in women undergoing assisted reproduction. Fertil Steril, 1999, 71, p. 843-848.
18. Langer, P. Patofyziológia ochorení štítnej žľazy matky v gravidite. Ochorenia štítnej žľazy v gynekologickej praxi. Čes Gynek, 1998, s. 16-17.
19. Lazarus, JH., Premawardhana, LKDE., Parkes, AB. Postpartum thyroiditis. In Weetman, AP., et al. Immunology and medicine. Endocrine autoimmunity and associated conditions. London: Kluwer Academic Publishers, 1998, p. 83-97.
20. Lazarus, JH. Hyperthyroidism. Sem. Lancet, 1997, 349, p. 339-343.
21. Lazarus, JH. Thyroid disease and pregnancy. In Grossman, A., et al. Clinical endocrinology. 2nd Ed. Oxford: Blackwell Science, 1997, p. 376-382.
22. Masiukiewicz, US., Burrow, GN. Hyperthyroidism in pregnancy: diagnosis and treatment. Thyroid, 1999, 9, p. 647-652.
23. Mestman, JH. Thyroid diseases in pregnancy other than Graves’ disease and postpartum thyroid dysfunction. Endocrinologist, 2001, 9, p. 294-307.
24. Moravec, R. K diagnostike a liečbe chorôb štítnej žľazy. Medicínsky monitor, 2004, 1, s. 13-14.
25. Rushworth, FH., Backos, L. Prospective pregnancy outcome in untreated recurrent miscarries with thyroid antibodies. Hum Reprod, 2000, 7, p. 1637-1639.
26. Shahid, R. Pregnancy with hyperthyroidism. J Coll Physicians Surg Pak, 2003, 13, 5, p. 255-259.
27. Stagnaro-Green, A. Postpartum thyroiditis: prevalence, etiology and clinical implications. Thyroid Today, 1993, 16, p. 1-11.
28. Tajtáková, M., Hančinová, D. Tehotenstvo a štítna žľaza. Čes Gynek, 1994, 59, 2, s. 54-57.
29. Tajtáková, M., Langer, P., Fodor, G., et. al. Epidemický profil objemu štítnej žľazy a tyreopatií na Slovensku. Vnitř Lék, 2000, 46, s. 756-761.
30. Vanderpump, MPJ, Tunbridge, WMG, French, JM. The incidence of thyroid disorders in the community: a twenty-year follow-up of the Whickham Survey. Clin Endocrinol, 1995, 43, p. 55-58.
31. Weetman, AP., McIntosh, RS., Watson, PF. Autoimmune hypothyroidism. In Weetman, AP., et al. Immunology and medicine. Endocrine autoimmunity and associated conditions. London: Kluwer Academic Publishers, 1998, p. 39-61.
Štítky
Detská gynekológia Gynekológia a pôrodníctvo Reprodukčná medicína
Článok vyšiel v časopiseČeská gynekologie
Najčítanejšie tento týždeň
2009 Číslo 1- Ne každé mimoděložní těhotenství musí končit salpingektomií
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Gynekologické potíže pomáhá účinně zvládat benzydamin
- Mýty a fakta ohledně doporučení v těhotenství
-
Všetky články tohto čísla
- Štítna žľaza v gravidite
- Význam hysterosalpingografie v průkazu tubárního faktoru neplodnosti
- Novinky a perspektivy v radiologické léčbě děložních myomů
- Životní styl plzeňských vysokoškolaček a jeho vliv na mykotická onemocnění
- Řešení přetrvávající stresové inkontinence moči u žen po neúspěšné operaci TVT-SECUR*
- Vrozené vady v České republice v období 1994 – 2007
- Prenatální diagnostika chromozomálních aberací Česká republika: 1994 – 2007
- Novinky v patofyziologii a managementu předčasného porodu
- Spontánní ruptura symfýzy následovaná profúzním krvácením do dutiny břišní během vaginálního porodu
- Protrúzia apendixu cez perforačný otvor v cervixe maternice ako zriedkavá komplikácia pri umelom prerušení gravidity
- Prohlášení
- NOVÉ KNIHY
- Zprávy
- Analýza bioimpedance – nová metoda v predikci ovariálního hyperstimulačního syndromu?
- Česká gynekologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Štítna žľaza v gravidite
- Spontánní ruptura symfýzy následovaná profúzním krvácením do dutiny břišní během vaginálního porodu
- Význam hysterosalpingografie v průkazu tubárního faktoru neplodnosti
- Novinky v patofyziologii a managementu předčasného porodu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



