-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Abstrakta 62. sjezdu českých a slovenských revmatologů 20.–22. září 2018, Kongresový hotel Clarion, Praha
Vyšlo v časopise: Čes. Revmatol., 26, 2018, No. 3, p. 162-215.
Kategorie: Abstrakta
SLAVNOSTNÍ PŘEDNÁŠKY
REVMATOCHIRURGIE NA POČÁTKU 21. STOLETÍ – POKROKY A PROBLÉMY
Vavřík Pavel, I. ortopedická klinika 1. LF UK a FN Motol, Praha
Revmatochirurgie se v Čechách začala uplatňovat jako součást komplexní revmatologické terapie na přelomu 60. a 70. let minulého století. O její efektivitě se vedly diskuse a často byla její účelnost zpochybňována. Hlavním výkonem byla synovektomie, nejčastěji kolena. Indikace byly spíše ojedinělé a z dnešního hlediska velmi pozdní. Zlom nastal kolem poloviny 70. let. Kdy se zakladatelé moderní revmatochirurgie u nás prof. Popelka a prof. Rybka měli možnost seznámit s revmatochirurgickou školou ve finské Heinole a později se zasadili o to, abych se s ní seznámil i já osobně. Rozšířili nejprve spektrum revmatochirurgie na další velké klouby a malé klouby ruky a zasadili se o mnohem časnější indikace. Počátkem 80. let se spektrum výkonů rozšířilo o rekonstrukční výkony, jako byly artrodézy a resekční plastiky a běžnou indikcí se staly náhrady kyčle. Techniky chirurgické intervence byly propracovány nejen pro všechny velké končetinové klouby, ale i malé klouby ruky a nohy. V té době začala být revmatochirurgie opravdu respektována jako součást komplexní terapie a také vznikla Evropská společnost pro revmatochirurgii (ERASS), která přispěla k rozšíření této chirurgické specializace nejen v Evropě, ale na celém světě. Dalším zlomem u nás byl konec 70. let, kdy byly zahájeny rutinní aplikace náhrad kolena zahraniční a krátce na to i domácí provenience. Ve druhé polovině 80. let se připojily i náhrady lokte a ramena. V 90. letech pak náhrady drobných kloubů ruky a karpu. Na přelomu tisíciletí se začaly běžně implantovat náhrady hlezna.Co se od té doby změnilo: 1. revmatochirurgická léčba se zastala nedílnou součástí terapie; 2. indikace jsou stále časnější; 3. indikace zpřesnil nebývalý rozvoj zobrazovacích metod a nové laboratorní možnosti; 4. synovektomie a další operace se řeší miniinvazivními technikami; 5. rostou nároky pacientů na konečný výsledek a jeho trvanlivost; 6. zlepšila se pooperační rehabilitace; 7. nástup biologické léčby zásadně ovlivnil průběh některých revmatických chorob k lepšímu, ale přinesl i další komplikace a indikační omezení; 8. na straně ortopedů rostou problémy s přibývajícím počtem revizních operací, jejich rozsahem, technickou i ekonomickou náročností a možností kvalitní náhrady destruovaných struktur.
Perspektiva musí směřovat: 1. nejen k dalšímu zdokonalení farmakologické léčby, ale i zhodnocení jejího sekundárního vlivu na komplikace chirurgické léčby; 2. k dalšímu omezování invazivity chirurgických postupů; 3. k hledání nových metod, jak nahradit poškozené struktury v původní kvalitě, a nikoliv jen technickými prostředky; 4. propracování kvalitních rehabilitačních technik po revmatochirurgických výkonech.
Z uvedeného je zjevné, že budoucnost bude potřebovat ještě mnohem užší mezioborovou spolupráci než doposud.
INTERAKCE MEZI KOSTERNÍM SVALEM A KOSTÍ A PREVENCE NÍZKOTRAUMATICKÝCH ZLOMENIN
Štěpán Jan, Revmatologický ústav, Praha
Během intrauterinního vývoje sdílejí svaly a kosti společný mesenchymální prekursor. Během časného postnatálního vývoje a v dospívání záleží utváření muskuloskeletálního systému na mechanických a biochemických interakcích svalu a kosti. Tyto interakce a jich poruchy se uplatňují také v dospělosti. V endokrinních interakcích obou tkání se uplatňují faktory tvořené svalem (IL-5, IL-6, IL-7, IL-15, TGFα, TGFβ1, PGE2, CXCL1, irisin) a faktory tvořené kostí (PGE, Dkk-1, sclerostin, FGF23, osteoprotegerin, RANKL). Faktory tvořené ve svalu urychlují hojení zlomenin. Sarkopenie a osteoporóza jsou biologickým výrazem syndromu frailty, který je asociován s dlouhotrvajícím zánětem nízkého stupně. Se stárnutím populace se akcentují zdravotní a so-ciální důsledky těchto onemocnění – pády, zlomeniny, invalidita a zvýšená mortalita. Důsledky účinků chronického zánětu na sval a na kost se tlumí při fyzické aktivitě, lze je ovlivnit také nutričními opatřeními. Nízkomolekulární faktory tvořené ve svalu chrání osteocyty před apoptózou, navozenou glukokortikoidy. Význam cvičení pro zvýšení svalové hmoty a výkonnosti a pro prevenci ztráty kostní hmoty a rizika zlomenin je potvrzen řadou studií. Účinnost cvičení na kvalitu kostní hmoty při pokročilé osteoporóze a ve vyšším věku je ověřována. Probíhají klinické studie farmakoterapeutických opatření ke zvýšení svalové hmoty, ale pro léčení sarkopenie zatím nebyla registrována žádná z testovaných možností. Pro prevenci nízkotraumatických zlomenin byla v posledních 40 letech registrována řada antiosteoresorpčních léků, které jsou často doporučovány místo fyziologicky působících sexagenů. V České republice jsou v současnosti dostupné aminobisfosfonáty a denosumab. Antiresorpční léky zpomalují úbytek kostní hmoty s věkem, zpomalují ale také obnovování kvality kostního materiálu. Stav svalové hmoty při léčbě bisfosfonáty zatím není dostatečně ověřen. Z osteoanabolicky působících léků je v současné době jediným dostupným farmakoterapeutickým opatřením teriparatid, který navozuje remodelaci kosti s převahou novotvorby, a (podobně jako svalové kontrakce) novotvorbu kosti modelací. Oba procesy obnovují kvalitu kostního materiálu a zvyšují pevnost kostní hmoty. Snižování rizika obratlových i neobratlových zlomenin pokračuje po celou dobu podávání léku. Interakce mezi kosterním svalem a kostí při této terapii je vyjádřena asociací nárůstu kostní hmoty s fyzickou aktivitou.
DEBATA NA AKTUÁLNÍ TÉMA: „KDY A JAK LÉČIT HYPERURIKÉMII“
Pavelka Karel, Revmatologický ústav, Praha
Otázka, zda léčit asymptomatickou hyperurikémii, je diskutována již několik desetiletí a ani velké epidemiologické studie nepřinesly jednoznačnou odpověď. Hlavní otázkou tedy je, zdali asymptomatická hyperurikémie zvyšuje kardiovaskulární riziko? Poslední doba přinesla řadu experimentálních dat, která ukazují, že hyperurikémie hraje multifaktoriální úlohu u mnohých kardio-nefro-metabolických poruch. Jako možné mechanismy byly identifikovány: zvýšený oxidativní stres vytvářený xanthin-oxidázou, přímý vliv na endoteliální dysfunkci, zvýšená intenzita zánětu nízké intenzity v tofech, vliv na funkci ledvin, vznik a zhoršení stávající hypertenze. Například metaanalýza 18 prospektivních kohort ukázala adjustované riziko pro novou hypertenzi 1,41 (95% CI 1,23–1,6). Ve studii NHANES bylo zvýšené riziko HR pro vyšší hladinu kyseliny močové 1,32. Poměrně málo je dat o tom, že inhibitory xanthinoxidázy mají kardioprotektivní efekt. Nicméně dvě menší randomizované kontrolované studie s inhibitory XO zlepšovaly endoteliální dysfunkci a oxidační stres.
V současné době existují dvě koncepce přístupů ke dně a k hyperurikémii. Přístup EULAR je možné charakterizovat koncepcí Treat to target (T2T). Esencí této koncepce je pravidelné měření urikémie v určitých intervalech (3–6 měsíců) a adjustace léčby tak, aby bylo trvale dosaženo cílové hodnoty urikémie pod 360 µmol/l u všech pacientů s dnou a pod 300 µmol/l u pacientů s tofózní dnou. Vzhledem k dostupnosti dat považuji tuto koncepci za vhodnou.
LUPUS A PŘÍBUZNÉ CHOROBY
ČASNÁ DIAGNOSTIKA A KLASIFIKAČNÍ KRITÉRIA SLE
Horák Pavel, III. interní klinika – nefrologická, revmatologická, endokrinologická, FN a LF UP Olomouc
Systémový lupus erythematodes (SLE) jako velmi heterogenní systémová choroba pojiva je charakterizovaná od počátku velmi variabilními klinickými projevy, které zahrnují jak typické symptomy, jako je nefropatie, motýlovitý exantém či anti-dsDNA protilátky, tak velmi nespecifické projevy anémie, únavy, horeček, artritidy či pozitivity ANA. Choroba je navíc charakterizovaná sklonem k výkyvům v aktivitě nemoci, střídáním období nízké aktivity či remise se vzplanutím – flarem. Z těchto důvodů je diagnostika choroby i jejich flarů mnohdy velmi komplikovaná i pro zkušené lékaře. Včasná diagnóza choroby či jejího vzplanutí je nezbytnou podmínkou pro zkrácení doby do nasazení adekvátní terapie, což představuje významný faktor prognózy nemoci. Doba od počátku symptomů do finální diagnózy SLE se v průběhu posledních let výrazně zkracuje. Diagnostika choroby se opírá o správnou interpretaci řady anamnestických, klinických, laboratorních a paraklinických nálezů. Pro diagnózu SLE neexistuje žádný zlatý standard, nález, příznak či vyšetření, které by s velmi vysokou pravděpodobností diagnózu choroby potvrdilo. Ačkoliv inkompletní formy nemoci (ILE – incomplete lupus erythematodes) jsou charakterizovány menším množstvím klinických manifestací, než je tomu u definitivního SLE, mohou i tak vést k poškození orgánů a zvýšené mortalitě. Mezi běžné rysy ILE patří přítomnost antinukleárních protilátek, polyartritidy, hematologické projevy jakož i pestrá variabilita imunologických nálezů. Nemocní s inkompletním lupusem mohou rozvinout rovněž renální, neuropsychiatrickou formu nemoci či vaskulární poškození včetně plicní arteriální hypertenze. Je třeba mít na vědomí rozdíl mezi diagnostikou a klasifikací nemoci. Diagnostika je zaměřena na individuum pro stanovení co nejpřesnější diagnózy umožňující správnou léčebnou intervenci a vyžaduje zejména senzitivní metody. Klasifikace míří na vytvoření pokud možno homogenní a srovnatelné skupiny nemocných, kde je kladen důraz na specificitu nálezů. Zatímco diagnostická kritéria pro SLE k dispozici nejsou, pro klasifikaci SLE se využívají kritéria ACR či novější SLICC (Systemic Lupus International Collaborating Clinic). Poslední jmenovaná se skládají z klinických a laboratorních kritérií, jsou rozšířena především o některé neurologické i imunologických nálezy. Dle pravidel SLICC pro klasifikaci SLE se přítomnost definitivní choroby opírá o pozitivitu nejméně 4 kritérií, z nichž musí být alespoň jedno klinické a laboratorní nebo pacient musí mít biopticky prokázanou lupusovou nefritidu se současnou přítomností ANA či anti-dsDNA protilátek. Ve fázi přípravy jsou nová, bodově vážená klasifikační kritéria připravovaná společně organizacemi ACR a EULAR, která jsou recentně ve fázi validizace. Vycházejí z pozitivity ANA protilátek jako nepostradatelné podmínky, kdy zvažovat klasifikaci choroby jako SLE a jednotlivým klinickým či laboratorním nálezům přikládají bodovou hodnotu dle jejich specifičnosti pro SLE.
Podpora grantů AZV 15-28659A a IGA_LF_2018_010.
POKROKY V MANAŽMENTE SYSTÉMOVÉHO LUPUS ERYTHEMATODES
Lukáč Jozef, Národný ústav reumatických chorôb, Piešťany
Prežívanie a prognóza pacientov so SLE sa v ostatných desaťročiach zlepšila. Pokrok priniesla včasná diagnostika, rozpoznanie závažných foriem a dôležitých prognostických faktorov lupusu. V liečbe najzávažnejších foriem lupusu ako sú neuropsychiatrický lupus (NPSLE), lupusová nefritída, systémová vaskulitída, pľúcna alveolová hemorágia sa v úvode okrem podávajú vysoké dávky glukokortikoidov (GK) a pulzy cyklofosfamidu (PT Cy). V prípade nedostatočného efektu tejto terapie sa využívajú iv. imunoglobulíny (IVIg), imunoadsorpcia alebo plazmaferéza. Z biologických liekov sa pri závažných formách SLE najčastejšie podáva rituximab (RTX). Rituximab je účinný i v liečbe kožných foriem lupusu najmä akútneho kožného LE. V udržiavacej fáze sa využíva azatioprin, mykofenolát mofetil (MMF), methotrexát (MTX), cyklosporín A (CyA). Do kombinácie sa dlhodobo podáva hydroxychlorochín (OHChl). Po supresii aktivity sa GK redukujú na čo najnižšie účinné dávky. Mortalita a morbidita v neskorých štádiách lupusu je zapríčinená orgánovým poškodením (damage index). Chronické poškodenie (SLICC DI) pri SLE je asociované s vekom, trvaním choroby, počtom relapsov a liečbou GK. V súčasnosti sú kardiovaskulárne (KV) komplikácie hlavnou príčinou morbidity a mortality pri SLE. Hlavné rizikové faktory KV komplikácií sú vysoké dávky GK, pozitivita AFP, aktivita lupusu a endotelová dysfunkcia. Uplatňujú sa i klasické rizikové faktory KV morbidity ako sú diabetes, hypertenzia, hypercholesterolémia, metabolický syndróm, predčasná menopauza, nefropatia a vysoké hodnoty homocysteínu. Podávanie statínov je protektívny faktor prevencie pred trombózami u pacientov s antifosfolipidovými protilátkami (AFP). Ukázalo sa, že statíny nie sú rizikovým faktorom vzniku lupusu.
Cieľom liečby lupusu by malo byť dosiahnutie nízkej aktivity alebo remisie pri čo najnižších dávkach GK. Potrebné je preto monitorovanie aktivity, indexu poškodenia, prevencia a liečba KV komplikácií a komorbidít vyplývajúcich z liečby GK. Intenzívne sledovanie a liečba zameraná na prevenciu relapsov vedie k zlepšenie prognózy, poklesu DI a komorbidít u pacientov so SLE.
RIZIKO PROGNOSTICKY ZÁVAŽNÝCH INFEKCÍ U SYSTÉMOVÉHO LUPUS ERYTHEMATODES
Hrnčíř Zbyněk, II. interní gastroenterologická klinika Lékařské fakulty UK a Fakultní nemocnice Hradec Králové
Systémový lupus erythematodes (SLE) je onemocnění s rizikem nepříznivé životní prognózy. Od poloviny 20. století se dařilo snižovat mortalitu u SLE tak, že na přelomu milénia bylo v interkontinentální multicentrické studii (9,547 SLE, 23 center – Asie, Evropa, Sev. Amerika) zjištěno standardizované mortalitní riziko (SMR) celkově 2,4 (u SLE s infekcí SMR 5). Během posledních dvou dekád se životní prognóza u SLE výrazně nezlepšila: hlavní příčiny lze shrnout do triády „aktivita – infekce – aterogeneze“. Zdrojem informací o prognostické závažnosti infekcí u SLE jsou zvl. data z celonárodních nemocničních registrů (USA, Švédsko, Španělsko, aj.); dominantně jde o pneumonie a syndrom sepse, který je také největším fatálním rizikem už během hospitalizace (USA). Sepse u SLE je >90 % bakteriální: SLE s nejasnou horečkou je proto vždy indikací pro vyšetření sérového prokalcitoninu. SLE pacienti jsou náchylní k infekcím proto, že jde o imunokompromitované osoby s variabilní příčinnou kombinací aktivity, komorbidit, farmakoterapie a zákroků. Příkladem jsou data ze systematického review o kombinované terapii lupusové nefritidy: nejméně rizikovou se ukázala být kombinace mykofenolát/tacrolimus a AZA. Riziko infekcí snižují u SLE antimalarika, jak bylo doloženo i dlouhodobou komparativní analýzou (CA). Do širokého spektra zákroků (dutina ústní, kanylace, OP aj.) patří také splenektomie (3 % SLE v registru RELESSER) s následným rizikem až fulminantní sepse (zvl. pneumokokové, imperativem je preventivní vakcinace). Funkční hyposplenie není vzácná ani u nesplenektovaných SLE nemocných. Vlastní zkušenost demonstruje sledování SLE po splenektomii a longitudinální studie 60 nesplenektomovaných SLE se zjištěním signifikantního deficitu „marginal-zone-like“ (CD19+, CD27+, IgM+) B buněk v absolutních hodnotách (x106/l) v periferní krvi, perzistentně v rozmezí 12 měsíců (N: 56) a při setrvale nízké aktivitě dle LLDAS (Lupus Low Disease Activity State): tato skrytá imunodeficience se nejspíše spolupodílí na spektru příčin imunkompromitace u SLE, a zvl. u septického syndromu je třeba i s touto složkou počítat; zvažovaný vztah k lineálním funkcím je podnětem pro bližší verifikaci.
Podán nástin aktuální situace o riziku prognosticky závažných infekcí u SLE a některých přístupů k tomu, jak s nimi počítat a jak jim čelit.
KATASTROFICKÝ ANTIFOSFOLIPIDOVÝ SYNDROM
Soukup Tomáš, Bělobrádková M, Subkatedra revmatologie, II. interní gastroenterologická klinika, Lékařská fakulta UK a Fakultní nemocnice Hradec Králové
Katastrofický antifosfolipidový syndrom (CAPS) je vzácné autoimunitní onemocnění charakterizované disseminovanou intravaskulární trombotizací „thrombotic storm“ rezultující v multiorgánové selhání. Typicky jde o akutní trombotickou mikroangiopatii postihující především cévy středního a malého kalibru. Úmrtí přichází v 40–50 % případů na multiorgánové selhání.
CAPS definován jako akcelerovaná forma antifosfolipidového syndromu (APS) rezultující v multiorgánové selhání. Jde o vzácné onemocnění s incidencí okolo 1–10/10 000 000, proto bylo velmi účelné vytvoření registru. Za 13 let působení „CAPS registry“ na webu „https://ontocrf.costaisa.com/en/web/caps/” bylo do registru zařazeno 433 pacientů, to odpovídá 469 epizodám CAPS. Z dat registru vyplývají některá důležitá data. U méně jak 1 % pacientů s APS se rozvine CAPS, polovina CAPS má v anamnéze APS, zbytek je prvomanifestací CAPS. Rizikovými faktory CAPS jsou: ženské pohlaví ve fertilním období, předcházející infekce (22 %), předchozí operační výkon (10 %), přerušení antikoagulace (8 %), jiná medikace (7 %), porodnické komplikace (7 %), neoplazie (5 %). Orgánové postižení ve smyslu plně vyvinutého syndromu diseminované intravaskulární koagulace se vyskytuje ve 25 %. Četnost orgánového postižení v souboru byla následující: ledviny 71 %, plíce 64 %, centrální nervový systém 62 %, srdce 51 %, kůže 50 %, játra 33 %, gastrointestinální trakt 25 %, venózní trombóza 23 %, slezina 19 %, nadledviny 13 %, arteriální trombóza 11 %. Velmi obtížné je stanovení správné diagnózy. K dispozici jsou validovaná klasifikační kritéria z roku 2003. Velmi často dochází k situaci, kdy akutní stav vyžaduje razantní léčebný zásah, přestože klasifikační kritéria jsou naplněna pouze na úrovni dg. „pravděpodobné“. Na péči o pacienta se závažným trombotickým stavem by měli spolupracovat specialisté řady oborů, společně sledovat vývoj stavu, odpověď na terapii a řešit případné komplikace.
KATASTROFICKÝ ANTIFOSFOLIPIDOVÝ SYNDROM – SOUČASNÉ POZNATKY A KAZUISTIKA
Smržová Andrea, Horák P, III. interní klinika – nefrologická, revmatologická a endokrinologická, Fakultní nemocnice a Univerzita Palackého v Olomouci
Katastrofický antifosfolipidový syndrom (CAPS) je závažná forma antifosfolipidového syndromu (APS) s trombotickým postižením tří a více orgánových systémů. CAPS je vzácné onemocnění a nyní více než 500 kazuistických případů čítá CAPS registr. Prevalence CAPS je nízká (0,8 %), ale mortalita vysoká (37 %). Větší počet úmrtí je popisován u APS v rámci systémového lupus erythematodes (48 %), než u primárního APS (33 %). V 65 % epizod CAPS byly pozorovány přidružené precipitační faktory. Nejčastěji se jednalo o infekce (49 % epoxid), v menší míře pak chirurgické výkony, malignity či rizikové léky jako antikoncepce. Z infekčních faktorů byly nejfrekventnější respirační infekty (33 %), v menším zastoupení pak urogenitální a kožní infekce. Nejčastěji se u pacientů s CAPS vyskytovalo renální postižení, a to formou renálního selhání či proteinurie, plicní postižení manifestováno ARDS či plicní embolií. Časté bylo ischemické postižení myokardu projevující se kardiálním selháním či chlopenními vadami. Postižení mozku se v registru CAPS popisovalo v 56 %, nejčastěji se vyskytovala mozková příhoda a encefalopatie. Hyperthyreóza byla spíše vzácněji zachycena jako projev CAPS. Nejčastěji se v terapii využívala kombinovaná léčba antikoagulační, glukokortikoidy, plazmaferézy, intravenózní imunoglobuliny, cyklofosfamid, rituximab a eculizumab. Nejfrekventnější byla trojkombinace antikoagulace, glukokortikoidy a plazmaferézy nebo imunoglobuliny.
Ukázkou závažnosti CAPS je předkládaná kazuistika mladé 24leté pacientky s primomanifestací primárního APS s multiorgánovým selháním a kardiogenním šokem (ischemické mikroembolizační selhání srdce, ledvin, štítné žlázy, mozku s quadruhyper-reflexií a neocerebelární symptomatologií, ischemizací sítnice bilaterálně s monokulární slepotou vpravo a mikroembolizační porucha prokrvení prstů rukou i nohou s gangrénou II. prstu pravé ruky). Prvním příznakem byla porucha prokrvení prstů, která předcházela 2 měsíce ostatním manifestacím. Po rozvoji gangrény prstu byl průběh velmi akutní. Během jednoho dne došlo ke ztrátě zraku pravého oka a následně do pěti dnů k rozvoji všech zmíněných mikroembolizačních manifestací. Rychlá diagnostika umožnila zahájení terapie do 6 dnů. Pacientka byla hospitalizována na JIP. Byly podány vysokodávkované glukokortikoidy, plazmaferézy a antikoagulační terapie a komplexní symptomatická terapie. Efekt léčby byl velmi dobrý a pacientka mohla být po 14 dnech pobytu v nemocnici dimitována. Téměř všechny orgánové projevy regredovaly (vymizely neurologické příznaky a regredovala ischemická ložiska na MRI mozku, normalizace EF srdce, renálních funkcí, úprava hormonů ŠŽ, zhojení defektu II. prstu pravé ruky), zůstává amauróza pravého oka s potřebou pravidelné fotoelektrokoagulace sítnice a Raynaudův syndrom. Po třech letech ambulantní léčby pacientka zůstává na trvalé antikoagulační terapii s cílovými hodnotami INR 3-3,5, antiagregační a vazodilatační terapii.
GUILLAIN-BARRÉ SYNDRÓM AKO MANIFESTÁCIA SYSTÉMOVÉHO LUPUS ERYTHEMATODES
Šteňová Emöke1, Jurkovičová I1, Wágnerová H2, Martinka J,3
¹I. interná klinika LF UK a UN Bratislava
²I. neurologická klinika LF UK a UN Bratislava,
³Klinika hematológie a transfúziológie LF UK, SZU a UN Bratislava
Neuropsychiatrický systémový lupus erythematodes (NPSLE) sa prejavuje širokou škálou nešpecifických príznakov, ktoré sa častejšie rozvíjajú počas ochorenia, avšak môžu byť aj prvomanifestáciou SLE. Postihnutie periférneho nervového systému je relatívne raritné, hlavne vo forme Guillanovho-Barrého syndrómu (GBS). Popis prípadu: Kazuistikou chceme poukázať na túto raritnú manifestáciu ochorenia u 52-ročnej pacientky bez významného predchorobia, ktorá bola v úvode hospitalizovaná na neurologickom oddelení pre progredujúcu slabosť horných a dolných končatín s rýchlym prechodom do kvadruparézy. Stav hodnotený ako Guillanov-Barrého syndróm. V laboratórnom statuse bez závažnejších patologických zmien (FW, CRP, krvný obraz, renálne parametre v norme), v tomto období bola prítomná pozitivita reumatoidného faktora, antinukleárnych protilátok, ostatné autoprotilátky nedokázané (a-ds-DNA, a-DNP, ENA, ANCA), neboli splnené klasifikačné kritériá pre systémové reumatologické ochorenie. Intravenózne podanie imunoglobulínov malo prechodný efekt, avšak neskôr zaznamenaná progresia do kvadruparézy ťažkého stupňa, pridružili sa deglutinačné ťažkosti a dyzartria pri zachovanej funkcii ostatných životne dôležitých orgánov (dýchanie, renálne funkcie). Pri ďalšej kontrole autoprotilátok s 2-mesačným odstupom (v inom referenčnom laboratóriu) sa objavila pozitivita a-ds-DNA a a-Sm protilátok, echokardiografickým vyšetrením zistené menšie množstvo perikardiálneho výpotku, zistená leukopénia ľahkého stupňa. Po prehodnotený diagnózy na NPSLE zahájená pulzná kortikoterapia metylprednisolon 500 mg denne v 5 nasledujúcich pulzoch a následne sme pokračovali v perorálnej liečbe prednison 1 mg/kg denne. Pre nedostatočný efekt tejto terapie sme pristúpili k plazmaferéze v 5 sedeniach. Už po 2. plazmaferéze sme pozorovali obnovu hybnosti prstov na rukách. Indikovali sme liečbu intravenóznym cyklofosfamidom v dávke 1000 mg v mesačných intervaloch. Po trojmesačnej imunosupresívnej liečbe a intenzívnej fyzioterapii pacientka bola schopná samostatnej chôdze bez zjavného neurologického deficitu.
GBS je raritná manifestácia SLE a literárne zmienky o jej prvomanifestácii pri SLE sú ojedinelé. V úvode ochorenia diagnostika môže byť sťažená absenciou iných príznakov a autoprotilátok patognomických pre SLE. Progresia ochorenia je prevažne rýchla, čo vyžaduje promptnú diagnostiku ochorenia a zahájenie liečby. V prípade nedostatočného efektu pulznej kortiko-terapie a i.v. podávaného cyklofosfamidu v prípade závažných stavov liečbou voľby je intravenózne podávanie imunoglobulínov a plazmaferéza.
PRŮBĚH GRAVIDITY U SLE A APS – VÝSLEDKY DLOUHODOBÉHO SLEDOVÁNÍ
Tegzová Dana1, Andělová K2
1Revmatologický ústav, Praha
2ÚPMD, Praha
Gravidita a laktace jsou období, která u nemocných žen s revmatickým onemocněním mohou být dosti riziková. Riziko možného poškození existuje pro matku, pro plod v průběhu těhotenství a také pro novorozence v době laktace. I normálně probíhající gravidita u zdravé ženy znamená větší zátěž na některé orgány, resp. na páteř, nosné klouby, a hlavně na orgány a systémy zajišťující metabolismus. Gravidita u ženy postižené revmatickou chorobou je tudíž rizikovější, neboť uvedené orgány nebo systémy mohou být současně postiženy revmatickou nemocí a zátěž z gravidity je pak významně vyšší. Riziko vyplývá jednak z povahy samotné revmatické choroby (např. vysoká zátěž pohybového aparátu u degenerativního nebo zánětlivého onemocnění axiálního skeletu a nosných kloubů, častější vzplanutí SLE u gravidní ženy, lupus neonatorum vzácně postihující novorozence matek s pozitivitou anto-Ro a anti-La protilátek apod.), jednak z terapie matky před koncepcí a v průběhu těhotenství a laktace. Určitým rizikem může být i terapie otce v období krátce před koncepcí. Farmakoterapie léky používanými v revmatologii, jež je aplikována ženě v době před početím, v graviditě a v laktaci, může mít značný nežádoucí vliv jak na matku, tak zejména na plod či novorozence. Při léčbě revmatických chorob jsou používaná nesteroidní antirevmatika, kortikosteroidy, antimalarika, soli zlata, sulfasalazin, methotrexát, azatioprin, cyklosporin A, cyklofosfamid, biologické léky a dále antikoagulační a antiagregační léčba. Naprostá většina těchto léků má určité riziko pro těhotenství.
Nejvíce riziková je gravidita u pacientek se systémovým lupus erythematodes (SLE). Riziko vyplývá ze samotné choroby, která má v graviditě tendenci ke vzplanutí, její aktivity, typu orgánového postižení, autoprotilátkového spektra a dále z typu léčby matky. Nejčastěji dojde ke vzplanutí nemoci ve formě kožně kloubních změn a leukopenie, častý bývá i renální relaps. Existuje i riziko vzniku lupus neonatorum s ireverzibilním AV blokem až III. stupně u novorozenců u matek s pozitivitou anti-Ro a anti-La protilátek. Vyšší je riziko opakovaných abortů v důsledku antifosfolipidového syndromu (APS). Charakter systémového onemocnění s přítomností autoprotilátek s protrombotickou a prozánětlivou aktivitou může být příčinou řady dalších komplikací v průběhu gravidity od vyššího počtu abortů, vyšší incidence preeklampsie, hypertenze, růstové retardace až po předčasné porody. Rovněž imunosupresivní léčba SLE má s ohledem na graviditu závažná rizika.
Zásadní význam pro sledování rizikových gravidních pacientek se SLE má koordinovaná léčba, která by měla být zahájena již před graviditou výběrem správné antikoncepce a plánováním koncepce na dobu, kdy je onemocnění pod kontrolou nebo zcela v remisi. V Revmatologickém ústavu ve spolupráci s ÚPMD v Praze-Podolí probíhá dlouholetý výzkum rizikových gravidit u SLE.
MEZINÁRODNÍ DOPORUČENÍ PRO DIAGNOSTIKU A LÉČBU DĚTSKÉHO SYSTÉMOVÉHO LUPUS ERYTHEMATODES: PROJEKT SHARE
Doležalová Pavla, Centrum dětské revmatologie a auto-inflamatorních onemocnění, Klinika dětského a dorostového lékařství Všeobecní fakultní nemocnice a 1. LF UK, Praha
Systémový lupus erythematodes (JSLE) je v dětském věku vzácným, ale závažným multisystémovým autoimunním onemocněním, které nejčastěji postihuje dívky v období dospívání. Evropský projekt SHARE (Single Hub and Access point for paediatric Rheumatology in Europe) měl za úkol zformulovat a zveřejnit klinická doporučení diagnostiky a léčby dětských revmatických onemocnění včetně JSLE. Doporučení byla tvořena podle standardní metodiky doporučené Evropskou ligou proti revmatismu (EULAR). Skupina odborníků z řad dětských revmatologů se zástupci dětské nefrologie z různých evropských zemí diskutovala návrhy doporučení vzniklé na základě předem připravené podrobné analýzy publikovaných dat. V průběhu dvou „konsenzus“ konferencí přijala doporučení, na kterých se shodlo minimálně 80 % expertů. Celkem bylo zformulováno 25 doporučení týkajících se zásadních aspektů diagnostiky (N = 11), monitorace (N = 9) a obecných pravidel terapie JSLE (N = 5). Pokryla problematiku správného použití klasifikačních kritérií pro SLE, hodnocení aktivity a poškození, použití a interpretace vyšetření autoprotilátek, otázku sekundárního syndromu aktivace makrofágů. V terapii se vyjádřila k použití hydroxychlorochinu a dalších léčiv a zdůraznila význam problematiky compliance. Dále bylo formulováno 10 doporučení týkajících se obecné diagnostické strategie a léčby neuropsychiatrických manifestací JSLE. Zvláštní pozornost byla věnována problematice lupusové nefritidy (LN), pro kterou vznikl separátní soubor doporučení pro diagnostiku (N = 6) a terapii (N = 20) pro jednotlivé třídy LN. Doporučení SHARE byla vytvořena za účelem podpořit vznik jednotných, vysoce kvalitních standardů péče o děti a mladistvé s JSLE.
KLINICKY SUSPEKTNÍ ARTRALGIE: SOUČASNÝ POHLED NA PREKLINICKOU FÁZI REVMATOIDNÍ ARTRITIDY
Filková Mária, Revmatologický ústav, Praha
Na vývoj revmatoidní artritidy (RA) se díváme jako na několikastupňový proces, který podmiňuje přítomnost genetických a environmentálních rizikových faktorů, pokračuje prolomením imunitní tolerance a vznikem autoimunitních procesů spojených s RA, objevením prvních symptomů bez klinické artritidy, vznikem (nediferencované) artritidy, až manifestací artritidy splňující klasifikační kritéria RA.
Cílem sdělení je přehled současných poznatků o fázi onemocnění předcházející manifestaci RA (tzv. preklinická fáze, pre-RA) a důkazů o prevenci vzniku RA zásahem do této časné fáze patogeneze.
I přes typické kloubní postižení u pacientů s RA začíná patogeneze onemocnění daleko od kloubních struktur – první imunopatogenetické procesy pravděpodobně začínají v plicích, v periodonciu, střevním mikrobiomu či v tukové tkáni, což podporuje i normální nález v synoviální tkáni u pacientů s artralgiemi s pozitivními protilátkami proti citrulinovaným proteinům (ACPA). Přítomnost ACPA je detekovatelná již několik měsíců až let před první manifestací RA. Kombinace ACPA a revmatoidních faktorů až desetkrát zvyšuje riziko progrese do RA v porovnání s jedinci bez přítomnosti těchto autoprotilátek.
S vývojem poznatků o průběhu RA se posouvají nejenom hranice pro její diagnostiku, což dokazuje použití EULAR/ACR 2010 kritérií, které lze uplatnit u pacientů s minimálně 1 oteklým kloubem, ale i hranice časné léčby s cílem zabránit ireverzibilním destrukcím. V současnosti se zájem diagnostiky a potenciální léčby posouvá již do stadií předcházejících manifestaci RA – do tzv. preklinického stadia RA. Vytvoření definice jedinců v riziku vývoje RA (clinically suspect arthralgia, CSA) z iniciativy EULAR umožňuje sjednocení klinické charakteristiky těchto jedinců a potenciálních pacientů, zatím zejména pro účely výzkumu a klinických hodnocení. Tento převrat v pohledu na pre-RA dokazují i četná probíhající klinická hodnocení, jejichž primárním cílem je oddálení manifestace, resp. úplné zabránění vzniku RA pomocí různých léčebných modalit.
Poděkování: grant AZV-17-32612A.
VZÁCNĚJŠÍ REVMATICKÉ NEMOCI
AKUTNÍ POLYARTRITIDA S PLASTICKÝM OTOKEM RUKOU U STARŠÍCH JEDINCŮ: JEDNÁ SE O RS3PE SYNDROM?
Šenolt Ladislav, Revmatologický ústav, Praha
Syndrom remitující symetrické séronegativní synovitidy s plastickým edémem (RS3PE – remitting seronegative symmetrical synovitis with pitting edema) je velice vzácné onemocnění, které postihuje starší jedince a je charakterizované kombinací polyartritidy a periferního plastického edému. V rámci diferenciální diagnostiky je třeba odlišit revmatoidní artritidu, revmatickou polymyalgii, periferní spondyloartritidy, sarkoidózu nebo amyloidózu. Diskutována bude kazuistika pacienta, kde pro akutní začátek obtíží a přítomnou hyperurikémii připadala v úvahu dnavá artritida. U jedinců s podobnými příznaky je třeba pomýšlet na praneoplastický projev maligního onemocnění, zejména při nedostatečné odpovědi na glukokortikoidy. Příčina RS3PE syndromu není známa, v patogenezi onemocnění má významnou roli vaskulární endoteliální růstový faktor. Obvykle má onemocnění dobrou odpověď na malou až střední dávku prednisonu, prognóza je většinou dobrá.
PERIODICKÉ SYNDRÓMY SPOJENÉ S KRYOPYRÍNOM (CAPS)
Vargová Veronika1, Macejová Ž 2
1Klinika detí a dorastu LF UPJŠ a DFN v Košiciach,
2I. Interná klinika LF UPJŠ a UN LP v Košiciach, Košice
Periodické syndrómy spojené s kryopyrínom CAPS) patria do skupiny zriedkavých autozómovo dominantne dedičných autoinflamatórnych chorôb. Charakterizuje ich zvýšená aktivita inflamazómu s nadmernou produkciou IL1ß, spôsobená mutáciami v géne CIAS1/NLRP2 (chromozóm 1q44) pre kryopyrín. Fenotypovo sa jedná o syndrómy s rôznou intenzitou a závažnosťou klinických prejavov. Medzi ich spoločné klinické príznaky patrí horúčka, urtikariálny exantém, muskuloskele-tálne symptómy a konjunktivitída. Jednotlivé fenotypy: Familiárny chladový autoinflamatórny syndróm – FCAS, Muckle-Wellsov syndróm – MWS a chronický infantilný neurologický, kožný a kĺbový syndróm/multisystémové zápalové ochorenie so začiatkom v novorodeneckom období CINCA/NOMID syndróm sa môžu čiastočne prekrývať. Navzájom sa líšia najmä stupňom neurologického postihnutia a mierou rizika rozvoja systémovej amyloidózy.
Vyhodnotiť účinnosť a bezpečnosť anti-IL1 liečby u 2 pacientiek s CINCA/NOMID syndrómom. Metódy: kazuistiky
Na 2 kazuistikách (36-ročná žena – začiatok liečby vo veku 25 rokov; 6-ročné dievčatko – začiatok liečby vo veku 27 mesiacov) autori demonštrujú význam a potrebu nielen včasnej diagnostiky, ale rovnako aj včasnej kauzálnej liečby pacientov s CAPS. Pacientka č. 1: Prvé príznaky choroby sa u pacientky zjavili v prvom roku života, kauzálna liečba sa však stala dostupnou až vo veku 25 rokov. Napriek začiatku liečby v „dospelosti“ sme po jej zavedení konštatovali dramatické zlepšenie každodenných príznakov (horúčka, exantém, artralgie, bolesti hlavy) a tým výrazný pozitívny dopad na každodennú kvalitu života. Za ďalší benefit 11-ročnej anti-IL1 liečby považujeme fakt, že vo veku 36 rokov má normálne obličkové funkcie, aktuálna koncentrácia sérového amyloidu je 13,9 mg/l (pri hornej hranici referenčného rozmedzia do 6,4 mg/l). Napriek liečbe pretrváva prepercepčná porucha sluchu (strata sluchu na 81,6 %), ktorú sa nepodarilo zvrátiť a zjavujú sa migrenózne bolesti hlavy.Pacientka č. 2: Prvé príznaky choroby sa u pacientky zjavili v 6. mesiaci života, liečba anti-IL1 začala vo veku 27 mesiacov. Rovnako sme konštatovali jednoznačný a rýchly ústup každodenných prejavov choroby, úpravu zápalových laboratórnych ukazovateľov vrátane sérového amyloidu. Vo veku 6 rokov, po 4 rokoch anti-IL1 liečby, je jej psychomotorický vývoj primeraný. Má mierny stupeň dyslalie, ale bez poruchy sluchu, je bez poruchy zraku, bez rozvoja deformujúcej artropatie, s fyziologickými obličkovými funkciami.
Kontinuálna liečba anti-IL1 viedla u oboch našich pacientiek k výraznému a trvalému ústupu väčšiny každodenných symptómov a poklesu laboratórnych ukazovateľov zápalu. Je dobre tolerovaná a bezpečná.
DĚDIČNÉ DEFEKTY PURINOVÉHO METABOLISMU: RARITNÍ PŘÍČINY HYPERURIKÉMIE A DNY
Stibůrková Blanka, Revmatologický ústav, Praha, Klinika dětského a dorostového lékařství 1. LF UK a VFN, Praha
Raritní dědičné enzymové defekty recyklace a syntézy purinů mohou být příčinou hyperurikémie a dny mechanismem nadprodukce kyseliny močové (KM). Jedná se o X-vázané dysfunkce hypoxantin-guaninfosforibozyltransferázy (HPRT, OMIM 308000) a superaktivitu fosforibozylpyrofosfátsyntetázy (PRPS, OMIM 311850).
Deficit HPRT, klíčového enzymu recyklační dráhy, je nejčastější poruchou metabolismu purinů. Parciální deficit je obvykle asociován pouze s klinickou manifestací nadprodukce purinů a následnou zvýšenou syntézou KM (hyperurikémie/dna, urolitiáza a nefrolitiáza). Může se vyskytovat také variabilní spektrum neurologické manifestace, které je typické pro těžší deficience HPRT (atetoidní/choreoatiformní pohyby, hyperreflexie, torzní dystonie, hypotonie, zpomalení a zástava psychomotorického vývoje). Typickým a nezbytným klinickým symptomem pro těžký deficit HPRT, Lesh-Nyhanův syndrom, je přítomnost psychiatrických projevů ve formě automutilačního chování, které se objevuje zhruba od druhého roku života. Děti se rodí klinicky zdravé, jedním z prvních příznaků může být oranžové zabarvení moče a plenek od vysrážených krystalů KM. Diagnóza je založena na přítomnosti hyperurikémie, hyperurikosurie a zvýšené hladině hypoxanthinu a xanthinu v moči a/nebo plazmě, následuje stanovení snížené HPRT aktivity v erytrocytech/fibroblastech a finální genetická konfirmace. V současnosti je známo okolo 500 genetických variant HPRT. Kauzální léčba onemocnění není k dispozici. Nadprodukce KM je ošetřena podáváním inhibitorů xanthin oxidázy/dehydrogenázy, z důvodu možného negativního ovlivnění neurologických symptomů je preferován nepurinový analog febuxostat.
Superaktivita PRPPs, zajišťující první krok nukleotidové syntézy, zvyšuje hladinu KM nadměrnou produkcí purinů projevující se hyperurikémií a hyperurikurií. Onemocnění je vysoce klinicky variabilní a bylo diagnostikováno celosvětově u třech desítek pacientů, s nálezem necelé desítky kauzálních alelických variant. Pacienti s mírným fenotypem mají klinický nález purinové nadprodukce bez neuropatických symptomů. Poruchy růstu, zpomalení psychomotorického vývoje, hypotonie, ataxie, percepční hluchota jsou častými projevy těžšího fenotypu superaktivity PRPPs. Diagnostické schéma je obdobné jako u deficitu HPRT. Kauzální léčba není k dispozici, možná je opět pouze úprava hyperurikémie.
Projev obou onemocnění u žen je závislý na podílu X-inaktivace. V rodinách se můžeme setkat s plně symptomatickými (vzácně), částečně symptomatickými či asymptomatickými nositelkami dysfunkčních variant. Diagnostický algoritmus u dívek a žen s dysfunkcemi HPRT/ PRPS, klinicky se projevujícími jako hyperurikémie/případně dna, může být také narušen nálezem fyziologických hodnot xanthinu/hypoxanthinu i normální aktivitou HPRT a PRPS. Role molekulárně genetického vyšetření je tedy primární, ačkoli u zhruba 5 % pacientů není nalezena kauzální varianta.
Přestože dysfunkce HPRT i PRPS jsou raritní dědičná metabolická onemocnění, opakovaný nález hyperurikémie/dny u dětí a mladých žen a/nebo familiární výskyt onemocnění s časným nástupem je jasnou indikací k detailnímu vyšetření purinového metabolismu.
Podpořeno projektem Ministerstva zdravotnictví ČR pro konceptuální rozvoj výzkumné organizace VFN64165 a 00023728 (Revmatologický ústav).
SYNDROM SAPHO
Franekova Lenka1, Pašek P2, Jareš M2
1Interní klinika – revmatologická a osteologická ambulance,
2Radiodiagnostické odd., Ústřední vojenská nemocnice, Praha
V roce 1987 byl popsán syndrom SAPHO (synovitis-acne-pustulosis-hyperostosis-osteitis), při kterém dominuje postižení skeletu ve smyslu osteitidy a hyperostózy a synovitidy přilehlých kloubů, které může být i erozivní. Častější je asociace s neutrofilními dermatózami, jako je palmoplantární pustulóza, psoriáza, ale také těžké formy akné (acne conglobata, acne fulminans) a hidradenitis suppurativa. Kožní příznaky mohou zcela chybět. Osteitida se projeví otokem, bolestí nebo jen citlivostí na dotek. Kromě sterna mohou být postiženy klíčky, ventrální konce žeber, mandibula, těla obratlů a metafýzy dlouhých kostí. V rentgenovém obraze postižené kosti je zpočátku sterilní osteomyelitida, postupně je patrný přestavbový proces s osteolýzou a sklerotizací. S přechodem do chronicity dominuje kostní skleróza a hyperostóza (hypertrofie kosti). V oblasti páteře je popisováno 6 typů postižení, která se mohou vzájemně kombinovat – osteoskleróza, eroze předních rohů obratlů pokračující na krycí ploténky a ev. i přední hranu obratle, paravertebrální kalcifikace (DISH like), spondylodiscitida, velmi obtížně odlišitelná od infekční, kolaps obratle (vertebra plana) a sakroileitida. V MRI zobrazení se osteitida projeví kostním edémem, v okolí může být reaktivní otok měkkých tkání. Specifickým nálezem při scintigrafickém vyšetření skeletu je obraz „býčí hlavy“, který je vytvořen osteitidou klíčků, sterna a synovitidou sternoklavikulárních kloubů.
Budou prezentovány nálezy na skeletu pacientů se syndromem SAPHO léčených v Ústřední vojenské nemocnici. Laboratorně je SAPHO syndrom většinou doprovázen elevací laboratorních parametrů zánětu. V případě diagnostických pochyb na rtg či MRI je třeba za účelem vyloučení infekční osteomyelitidy, osteolytické nádorové léze, Pagetovy choroby či fibrózní dysplazie provést kostní biopsii.
Etiopatogeneze onemocnění je zřejmě multifaktoriální, hrají zde roli faktory genetické, imunologické a infekční (Propionibacterium acnes). Onemocnění se v současné době řadí k autoinflamatorním chorobám.
Jelikož je onemocnění vzácné (výskyt 1/10000), doporučení terapie vychází pouze z kazuistických sdělení a malých sérií léčených pacientů. Lékem první volby jsou nesteroidní antirevmatika. Při nedostatečném efektu je možné použít kortikoidy, kolchicin, sulfasalazin anebo methotrexát. Léčba ATB neprokázala účinnost. Terapeutické účinky měly i.v. bisfosfonáty (pamidronát, zoledronát, ibandronát). Účinná je biologická terapie (anti-TNF terapie, anakinra). První pacienti rezistentní na anti-TNF terapii byli léčeni ustekinumabem a secukinumabem, převážně však neúspěšně. Apremilast podaný u jednoho pacienta rezistentního na biologickou terapii byl účinný.
Průměrná doba od iniciálních symptomů do stanovení diagnózy syndromu SAPHO je 6,4 roku. Typické je postižení přední stěny hrudníku, ev. v kombinaci s postižením páteře. Akné a palmoplantární pustulóza mohou chybět. Pacienti mohou být vedeni pod chybnou diagnózou Tietzova syndromu, ankylózující spondylitidy, psoriatické artritidy, DISH, infekční spondylodiscitidy či se skrývat za příčinou nejasného přestavbového procesu ve skeletu.
RELABUJÚCA POLYCHONDRITÍDA – DLHODOBÁ ÚČINNOSŤ A BEZPEČNOSŤ BIOLOGICKEJ LIEČBY
Killinger Zdenko 1, Brázdilová K 1, Čierny D 1, Tomková S 2, Payer J 1
1 V. interná klinika LFUK a UN Bratislava,
2 Interná klinika, Nemocnica Košice – Šaca
Relabujúca polychondritída (RP) je zriedkavé systémové zápalové ochorenie primárne postihujúce štruktúry chrupaviek. Systémová vaskulitída a renálne postihnutie predstavujú spravidla najzávažnejšie komplikácie. Okrem kortikosteroidov a imunosupresívnej liečby u aktívnej a progredujúcej formy ochorenia prichádza do úvahy aj použitie biologickej terapie. Autori na prípade 44-ročného pacienta s diagnózou na liečbu rezistentnej a progredujúcej formy RP uvádzajú možnosti a úskalia liečby tohto pomerne vzácneho ochorenia. U pacienta s cca 7-ročnou anamnézou RP liečba kortikosteroidmi v kombinácii s viacerými imunosupresívami nedokázala zastaviť klinickú aktivitu a progresiu orgánového postihnutia. Naviac liečba viedla k rozvoju viacerých komplikácii ovplyvňujúcich kvalitu života. Vzhľadom na progresiu orgánového postihnutia (stenóza trachey, strata sluchu, závažná, na liečbu rezistentná skleritída) a potrebu podávania pomerne vysokej dávky kortikosteroidov s rozvojom viacerých komplikácii kortikoterapie bola indikovaná liečba adalimumabom. Liečba bola len čiastočne efektívna a po 7 mesiacoch terapie sme indikovali zmenu liečby za tocilizumab. Klinické príznaky ochorenia sa výrazne zlepšili, normalizovali sa laboratórne parametre a bolo možné výrazne znížiť dávku kortikosteroidov. Liečba je dobre tolerovaná a bezpečná. T.č. už 5. rok pretrváva klinická a laboratórna remisia ochorenia a nezaznamenali sme žiadne nové orgánové postihnutie. Naše skú-senosti ako aj viaceré kazuistické literárne dáta podporujú dobrý efekt tejto terapeutickej modality u pacientov s aktívnou progredujúcou formou relabujúcej polychondritídy.
DOPORUČENÍ PRO DIAGNOSTIKU A LÉČBU UVEITIDY ASOCIOVANÉ S JUVENILNÍIDIOPATICKOU ARTRITIDOU: ČESKO-SLOVENSKÁ ADAPTACE EVROPSKÝCH DOPORUČENÍ SHARE
Malcová Hana 1, Bouchalová K 2, Brejchová I 3, Brichová M 4,Dallos T 5, Fráňová J 6, Horváth R 1, Jarošová K 7, Kobrová K 8, Kostolná B 9, Macků M 6, Minxová L 10, Němcová D 11, Říhová E 4, Schüller M 6, Skalická E 12, Svozílková P 4, Vargová V 13, Doležalová P 11, Heissigerová J 4 pro Pracovní skupinu dětské revmatologie při ČPS a SPS a Českou a Slovenskou oftalmologickou společnost
1Oddělení revmatologie dětí a dospělých, Fakultní nemocnice Motol, Praha,
2Dětská klinika, LF UP a FN Olomouc,
3Nemocnice České Budějovice,
4Oční klinika VFN a 1. LF UK, Praha,
5Detská klinika LF UK v Bratislave a NÚDCH, Bratislava,
6Pediatrická klinika LF MU a FN Brno,
7Revmatologický ústav, Praha,
8Dětská klinika Masarykovy nemocnice, Ústí nad Labem,
9Klinika detskej oftalmológie LF UK a NÚDCH, Bratislava,
10Dětská klinika LF UK a FN Hradec Králové,
11Klinika dětského a dorostového lékařství 1. LF UK a VFN v Praze
12Dětská klinika LF UK a FN Plzeň
13Klinika detí a dorastu, LF UPJŠ, Košice
V roce 2012 byla v rámci projektu SHARE (Single Hub and Access point for paediatric Rheumatology in Europe) zahájena snaha o optimalizaci a zveřejnění doporučení pro péči o děti a mladé dospělé s revmatickými chorobami, která by usnadnila klinickou praxi pediatrům a (dětským) revmatologům. Juvenilní idiopatická artritida (JIA) je nejčastější revmatické onemocnění v dětském věku a uveitida je jeho nejčastější a pravděpodobně nejzávažnější extraartikulární manifestací. Potencionálně ohrožuje pacienta ireverzibilním poškozením až ztrátou zraku. V současné době se spektrum terapeutických možností uveitidy asociované s JIA rozšiřuje, a kromě lokální léčby, systémových kortikoidů a konvenčních syntetických chorobu modifikujících léků (csDMARDs), se stále častěji používají také léky biologické (bDMARDs). Doporučení založená na důkazech jsou k dispozici jen omezeně, a proto se management uveitidy asociované s JIA opírá většinou o zkušenost ošetřujícího lékaře. V důsledku toho se léčebné postupy mohou jak na národní, tak i mezinárodní úrovni velmi lišit.
Evropská doporučení byla vyvinuta podle standardní metodiky pro tvorbu doporučení Evropské ligy proti revmatismu (EULAR) skupinou odborníků v revmatologii dětí a dospělých. Doporučené postupy vycházejí ze systematického přehledu literatury získaného z definovaných literárních zdrojů, které byly hodnoceny odborníky formou online průzkumu a následně diskutovány za využití Nominální skupinové techniky. Byla zřízena komise sestávající z devíti zkušených dětských revmatologů a tří odborníků z oblasti oftalmologie. K přijetí doporučení došlo na základě dosažení ≥ 80% shody mezi experty (včetně všech tří oftalmologů).
Celkem bylo přijato 22 doporučení: 3 doporučení pro diagnostiku, 5 pro monitorování aktivity onemocnění, 12 terapeutických doporučení a 2 doporučení pro budoucí vývoj. Překlad originálního textu byl aktualizován a modifikován údaji specifickými pro český a slovenský systém zdravotní péče. Cílem iniciativy SHARE je zlepšit a sjednotit péči o dětské pacienty s revmatickými chorobami v celé Evropě. Proto byla formulována doporučení pro diagnostiku a léčbu uveitidy asociované s JIA založené na důkazech a shodě předních evropských odborníků na tuto problematiku.
NENÍ KAŽDÁ SVALOVÁ SLABOST MYOzITIDA ANEB POMPEHO CHOROBA V AMBULANCI REVMATOLOGA
Brábníková Marešová Kristýna, Revmatologický ústav, Praha
Svalová slabost se projevuje obtížemi při fyzické námaze, je typickým příznakem u nemocných s idiopatickými zánětlivými myopatiemi, může být také projevem neuropatie, svalové atrofie v okolí postižených kloubů nebo léčby glukokortikoidy, vzácněji může být i projevem střádavých onemocnění.
Idiopatické zánětlivé myopatie se vyznačují typickou symetrickou proximální svalovou slabostí, zvýšenými hladinami svalových enzymů, přítomností multifokálních myopatických EMG příznaků a bioptickým průkazem zánětu ve svalu a poškození svalových vláken.
Genetické metabolické myopatie mohou začít v dětství i dospělosti a jsou většinou pomalu progresivní. EMG u nich nevykazuje klasickou triádu krátkých, úzkých a polyfázických potenciálů. V bio-psii není nalézán zánětlivý infiltrát. Na diagnózu metabolické myopatie je potřeba myslet u pacientů rezistentních na imunosupresivní terapii.
Pompeho choroba (glykogenóza II. typu) je střádavé onemocnění, které je způsobeno deficitem lyzozomálního hydrolytického enzymu kyselé maltázy (alfa-glukosidázy). Nízká aktivita enzymu způsobuje hromadění strukturálně normálního glykogenu v lysozomech i intracelulárně. Mohou být postiženy svalové buňky kosterního svalstva, myokardu, glykogen se hromadí i v játrech. Podle období prvních příznaků, průběhu a klinického obrazu lze onemocnění rozdělit na časnou formu – infantilní, pozdní formu – adultní a přechodnou juvenilní formu. Pro časnou formu je typické postižení jak myokardu, tak kosterního svalstva, zatímco u pozdějších forem nebývá myokard postižen. Pro adultní formu Pompeho choroby je tedy typická pomalu progredující proximální pletencová slabost, slabost svalstva trupu a bránice s příznaky prohlubující se respirační insuficience. Laboratorně může, ale nemusí být přítomna elevace svalových enzymů. Na EMG vidíme vysoké komplexy připomínající myotonii, komplexní repetitivně výboje a mohou se také objevit známky spontánní aktivity jako fibrilace a pozitivní ostré vlny. Svalová biopsie může potvrdit nahromadění glykogenu v myocytech.
Popis případu: Kazuistika prezentuje případ 58leté ženy, s anamnézou karcinomu levého prsu, na léčbě antiestrogeny, v remisi, s autoimunitní thyreoiditidou, kterou jsme vyšetřili pro, od roku 2017, progredující svalovou slabost a dušnost.
První příznak myopatie udává ve 40 letech, kdy pozorovala myalgie a slabost pelvifemorálních svalů. Ve 48 letech nesvedla dřep, problémy s chůzí po schodech. V 57 letech rozvoj námahové dušnosti a dušnosti v horizontále, z indikace pneumologa byl schválen BiPAP.
Objektivně přítomna kolébavá chůze, obtížně se zvedne ze židle, dřep nesvede, při řeči dušná, lehká makroglosie, břišní stěna chabá, hyperlordóza L páteře, atrofie gluteálních svalů, harmstringů a obou vastů, lýtka naopak pseudohypertrofická. Laboratorně CK mezi 3 a 7, myoglobin mezi 120 a 250, dlouhodobě rovněž dvojnásobná elevace transamináz. V imunologii pouze pozitivita antiRo. EMG s nálezem spontánních řídkých fibrilací a PSW, ojedinělý repetitivně výboj. Při volním úsilí pokročilá myogenní léze s typickými malými a úzkými MUPs. Dle MRI svalů stehen z roku 2014 je patrna atrofie a tuková náhrada svalové hmoty zejména m. semimembranosus, semitendinosus a dlouhé hlavy m. biceps femoris bil., bez patrného edému měkkých tkání stehen. Dle svalové biopsie, která ale provedena v roce 2009, je mírný necharakteristický myopatický vzorec změn společně s prvky neurogenní atrofie. Etiologicky je nález nepříznačný. Žádná z primárních myopatií nebyla prokázána – enzymově histochemická a imunohistologická vyšetření byla v normě.
U pacientky jsme indikovali stanovení aktivity alfa-glukosidázy metodou suché kapky, které bylo pozitivní. Další verifikace proběhla poté enzymologicky a molekulárně geneticky. V současné době je pacientka dispenzarizována v Ústavu dědičných metabolických poruch Kliniky dětského a dorostového lékařství 1. LF UK a VFN, v plánu je enzymatická substituční terapie.
Na adultní formu Pompeho choroby je potřeba pomyslet u pacientů s pomalu progredující proximální svalovou slabostí, zhoršenou činností dýchacích svalů a bránice v horizontální poloze, negativní imunologií a negativním nálezem zánětlivého infiltrátu ve svalové biopsii. Typické pro Pompeho nemoc je také stížnost na myalgie, unilaterální ptóza a porucha sluchu. Vhodným a dostupným vyšetřením je zhodnocení aktivity alfa-glukosidázy metodou suché kapky.
MNOHO TVÁŘÍ IgG4-RELATED DISEASE
Průcha Miroslav1, Zdráhal P2, Kříž R3, Prokopová P4, Voska L5,Sedláčková L1, Horváth R6,
1Oddělení klinické biochemie, hematologie a imunologie, Nemocnice Na Homolce, Praha,
2Oddělení cévní chirurgie, Nemocnice Na Homolce, Praha,
3Radiodiagnostické oddělení, Nemocnice Na Homolce, Praha,
4Oddělení patologie, Nemocnice Na Homolce, Praha,
5Pracoviště klinické a transplantační patologie, IKEM, Praha,
6Oddělení revmatologie dětí a dospělých, FN Motol, Praha
Onemocnění asociovaná s IgG4 (IgG4-RD) představuje relativně nově definovanou skupinu chorob, v jejichž patogenezi se uplatňují imunitní mechanismy, vedoucí k fibróze postižených orgánů. U větší části pacientů je zvýšená koncentrace IgG4 v séru a v postižených orgánech jsou přítomny IgG4 produkující plazmatické buňky. Nejdůležitějším diagnostickým kritériem je ale histopatologický nález, charakterizovaný lymfoplazmocytárním infiltrátem, storiformní fibrózou, obliterující flebitidou a přítomností IgG4 produkujících plazmatických buněk. Je zajímavé, že klinická charakteristika onemocnění byla popsána v průběhu uplynulých desítek let v rámci jiných nosologických jednotek a teprve objevení úlohy IgG4 v patogenezi onemocnění přineslo relativně sjednocující prvek v rámci pestrého spektra chorob. Nutno ovšem podotknout, že úloha IgG4 v etiopatogenezi onemocnění dosud není dostatečně objasněna. Onemocnění asociované s IgG4 může postihnout prakticky jakýkoli orgán – slinné žlázy, periorbitální tkáň, ledviny, plíce, meningy, aortu, prostatu, perikard, kůži. Nejčastější manifestací onemocnění je postižení pankreatu a slinných žláz. V poslední dekádě byly ale objeveny a prokázány další klinické entity s postižením aorty, retroperitonea a dalších orgánů. Diagnostika IgG4-RD je velmi komplexní proces, zahrnující kombinaci klinického vyšetření, zobrazovacích metod, histologických a laboratorních vyšetření. Zlatým standardem je vyšetření bioptického vzorku s typickým histopatologickým nálezem. Definice IgG4-RD byla publikována v roce 2012. Uvádíme 4 kazuistiky IgG4-RD, které dokumentují velmi různorodý klinický fenotyp pacientů, a s tím související problémy při diagnostice onemocnění. Případ polycystické formy Ormondovy choroby je podle našich poznatků unikátní v dosud publikované literatuře. Z hlediska terapie je důležité, že IgG4-RD dobře reagují na kortikoterapii. Problémem je ale recidiva onemocnění, ke které dochází u relativně vyššího počtu pacientů. Proto se zkoušejí postupy kombinace kortikoterapie s imunosupresivní terapií nebo nové postupy imunoterapie. Přes výrazný progres poznatků v posledních letech zůstává celá řada dosud nezodpovězených otázek týkajících se epidemiologie, patofyziologie, diagnostiky a léčby IgG4-RD.
SPONDYLOARTRITIDY
DEPRESE U NEMOCNÝCH S AXIÁLNÍ SPONDYLOARTRITIDOU
Mann Heřman, Revmatologický ústav, Praha
Deprese patří mezi nejčastější duševní poruchy. Je charakterizována zhoršenou náladou‚ anhedonií a apatií, které jsou spojené s poklesem sebedůvěry a pocity viny a beznaděje. U nemocných bývá přítomna únava, porucha spánku a nechutenství. Na vzniku deprese se podílí i zánět a zřejmě proto je deprese jednou z nejčastějších komorbidit u nemocných s revmatoidní artritidou. Ankylozující spondylitidy a nonradiografická axiální spondyloartritida jsou také spojené s vyšší prevalencí deprese ve srovnání s běžnou populací. Deprese u těchto nemocných koreluje s aktivitou nemoci a ovlivňuje odpověď na léčbu. Přednáška představuje současné znalosti o prevalenci deprese u nemocných s axiální spondyloartritidou, o vlivu deprese na průběh onemocnění a o vlivu léčby spondyloartritidy na depresi.
DOKÁŽEME V SÚČASNEJ DOBE DOSIAHNUŤ REMISIU U PACIENTOV S AXIÁLNOU SPA?
Žlnay Martin, Národný ústav reumatických chorôb, Piešťany
Biologická terapia priniesla významný pokrok v liečbe pacientov s axiálnou spondyloartritídou (SpA). Hlavným cieľom liečby sa v súčasnej dobe stáva remisia alebo stav nízkej zápalovej aktivity. Jej dosiahnutie je súčasťou stratégie liečby k do-siahnutiu cieľa (treat-to-target; T2T). V súčasnej dobe však stále chýba jednoznačná definícia remisie ochorenia u pacientov s axiálnou SpA, ktorá by bola univerzálne akceptovaná pre potreby klinických štúdií ako aj pre bežnú klinickú prax. Klinická remisia alebo nízka aktivita ochorenia je podľa T2T stratégie definovaná neprítomnosťou klinického, ako aj laboratórneho dôkazu signifikantnej zápalovej aktivity, ale stále nie je jasné, ako dôsledne má byť hodnotená v klinickej praxi. Pre hodnotenie aktivity ochorenia sa používajú validované indexy BASDAI a ASDAS, ktoré sú súčasťou protokolov pre biologickú liečbu. Napriek širokému použitiu indexu BASDAI, nie sú pri ňom v súčasnosti validované jednoznačné hranice pre stanovenie remisie alebo nízkej aktivity ochorenia. Index ASDAS prináša viac objektivity pri hodnotení zápalovej aktivity, pretože zahŕňa FW alebo CRP, ktoré sú markermi zápalu a môžu predikovať štruktúrnu progresiu. Hodnota ASDAS <1,3 poukazuje na inaktívne ochorenie, doposiaľ však chýba jednoznačná validácia tejto hodnoty vo vzťahu k rádiografickej progresii. Parciálna remisia podľa the Assessment of Spondyloarthritis international Society (ASAS PR) bola vytvorená pre potreby klinických štúdií a nie je vhodná pre použitie v bežnej klinickej praxi. Zahŕňa posúdenie štyroch domén ako je hodnotenie celkového stavu pacientom, spinálnu bolesť, fyzickú funkciu a zápal hodnotený stuhnutosťou. ASAS PR však nezahŕňa objektívne známky zápalu ako je CRP. Na druhej strane index ASDAS zase nezahŕňa posúdenie funkčného postihnutia, čo môže viesť k situácii, pri ktorej pacienti s výraznejším postihnutím chrbtice, ktorí by nedosiahli ASAS PR, môžu spĺňať kritéria ASDAS inaktívneho ochorenia. Oba indexy ASDAS ako aj ASAS PR tiež zlyhávajú pri posúdení aktivity ochorenia u pacientov s periférnymi a extra-artikulárnymi manifestáciami ochorenia, ako je entezitída, uveitída a zápalové črevné ochorenie (IBD). Žiaden z kompozitných indexov nezahŕňa hodnotenie prítomnosti zápalu verifikovaného MRI vyšetrením; pričom hodnotenie včasných zápalových a štruktúrnych zmien pomocou MRI je veľmi dôležité najmä v začiatočných fázach ochorenia, pretože prítomnosť osteitídy ako aj pozápalových lézií je asociovaná s novotvorbou kosti. Aj v prípade MRI chýba univerzálny skórovací systém a tak diskrepancie medzi „klinickou“ a „zobrazovaciou“ remisiou sa môžu vyskytovať. Spomalenie rtg. progresie je jedným z terapeutických cieľov, nie je však zahrnuté v súčasných kompozitných indexoch pre axiálnu SpA. Hoci NSA majú potenciál spomaliť rtg. progresiu ochorenia u pacientov s AS, najmä v prípadoch so zvýšenými hodnotami CRP, nedokážu vo veľkej mierne docieliť remisiu. Napriek tomu, že inhibítory TNF neviedli k spomaleniu tvorby syndezmofytov v prvých 2 rokoch ochorenia, docielili remisiu ochorenia vo vyššej miere. Ostatné roky sa ukazuje, že pri dlhšom trvaní anti-TNF liečby a pri jej včasnom zavedení sa môže priaznivo ovplyvniť aj štruktúrna progresia. Sľubnou perspektívnou pri potlačení zápalovej aktivity ochorenia ako aj spomalení rtg. progresie prináša inhibícia Th17 cytokínovej kaskády.
SELHÁNÍ BIOLOGICKÉ LÉČBY SPONDYLOARTRITID
Bradna Petr, Tošovský M, Soukup T, Baštecká D, Kodeda M, II. interní GE klinika, subkatedra revmatologie, FN Hradec Králové
Biologická léčba spondyloartritid je dosud nejúčinnější léčebnou metodou z hlediska kvality života nemocných. Současné studie prokazují i chorobu modifikující efekt léčby při dostatečné délce terapie. I když nemocní se spondyloartritidami zpravidla jeví pronikavý a rychle nastupující efekt terapie, není léčba účinná u všech pacientů. Dochází k primárnímu selhání (efektu se vůbec nedosáhne) a v průběhu léčby k sekundárnímu selhání pro vymizení efektu nebo vedlejší účinky. Práce mapuje selhání biologické léčby v sestavě jednoho centra. Léčba byla zahájena u celkem 151 pacientů. U 114 nemocných šlo o ankylozující spondylitidu nebo axiální spondyloartritidu , u 37 nemocných (24,5%) o psoriatickou artritidu. K selhání léčby došlo v 47 %. K primárnímu selhání došlo u 28 změn terapie, tj. 10 % změn léčby. Vícenásobné změny (3 a více switchů) byly nutné u 18,5 % pacientů.
I když je léčba inhibitory TNF zásadním a markantním přelomem v osudu nemocných se spondyloartritidami, dochází k selhání. V našem případě to bylo u 47 % nemocných. Záměnou preparátu byla zpravidla obnovena účinnost, u 18,5 % bylo třeba opakovaných změn a v některých případech nebylo dosaženo dostatečného efektu ani po vícenásobné změně preparátu. Příchod léku s jiným mechanismem účinku (blokátor IL-17) a pravděpodobné další rozšíření spektra indikovaných léků může pro takové nemocné znamenat novou naději.
NOVÉ BIOMARKERY AXIÁLNÍ SPONDYLOARTRITIDY: MMP-ROZŠTĚPENÉ METABOLITY KOLAGENU TYPU I, II, III A IV LZE DETEKOVAT V SÉRU A JEJICH HLADINY REFLEKTUJÍ AKTIVITU ONEMOCNĚNÍ
Hušáková Markéta1, Siebuhr AS2, Forejtová Š1, Zegzulkova K1, Tomčík M1, Gregová M1, Bubová K1, Hořínková J1, Gatterová J1,Pavelka K1, Bay-Jensen AC2
1Revmatologický ústav, Praha,
2Department of Rheumatology, Nordic Bioscience, Biomarkers and Research, Herlev, Denmark
Axiální spondylartritida (axSpA) je chronické zánětlivé onemocnění, při kterém dochází, díky zánětlivým změnám, k vysoké aktivitě metalloproteináz (MMP) a následně vysokému obratu mezibuněčné hmoty (extracellular matrix, ECM). Kolageny typu I, II, III a IV patří k hlavním stavebním jednotkám ECM v kloubní chrupavce, kosti i entezích.
Hypotéza:
Po působení zánětem indukovaných MMP vznikají metabolity kolagenu typu I (C1M), II (C2M), III (C3M) a IV (C4M). Při detekci těchto metabolitů v séru lze usuzovat na lokální zánětlivé procesy probíhající v kosti, chrupavce a entezích u axSpA.
Cíle práce:
Detekovat C1M, C2M, C3M a C4M v séru u nemocných axSpA a zdravých kontrol. Zjistit, zda hladiny C1M, C2M, C3M a C4M reflektují aktivitu onemocnění a tíži radiografického nálezu u axSpA. Zjistit, zda hladiny C1M, C2M, C3M a C4M mohou sloužit jako diagnostický biomarker diskriminující axSpA samostatně a její obě formy.
Pacienti:
axSpA n = 193 (z kohorty PRASPAC), charakterizováni formou axSpA (radiografická, r-axSpA a neradiografická, nr-axSpA), aktivitou onemocnění (laboratorní markery – CRP, FW a komplexními indexy ASDAS-CRP, BASDAI, BASFI) a radiografickou charakteristikou (mSASSS, SPARCC MRI, Berlin MRI). Kontrolní skupina (n = 100) bez klinických známek zánětlivého onemocnění páteře a kloubů.
Laboratorní analýza:
ELISA C1M, C2M, C3M, C4M2 (Nordic Bioscience).
Výsledky:
U axSpA, jsou v séru hladiny C1M (39,0 ng/ml), C2M (0,35 ng/ml), C3M (14,1 ng/ml) a C4M (25,1 ng/ml) vyšší než u zdravých kontrol (C1M 24,5; C2M 0,26; C3M 7,8; a C4M 15,2 ng/ml), p < 0,001. Hladiny C1M korelují s C2M, C3M, C4M a C3M s C4M. U r-axSpA jsou hladiny C1M (43,4), C3M (15,4) a C4M (27,8) signifikantně vyšší než u nr-axSpA (C1M 34,9; C3M 12,8; C4M 22,4), p < 0,001 a zároveň jsou vyšší než u zdravých kontrol (p < 0,001). Ač jsou hladiny C2M vyšší u obou forem axSpA než u kontrol (p < 0,001), tak obě formy se mezi sebou neliší (r-axSpA C2M: 0,35 ng/ml a nr-axSpA C2M: 0,36 ng/ml). C1M koreluje s aktivitou onemocnění (CRP, FW i ASDAS-CRP) u nr-axSpA (ρ = 0,57; ρ = 0,38 a ρ = 0,37) i r-axSpA (ρ = 0,71; ρ = 0,66 a ρ = 0.57), vše p < 0,001, a BASFI u r-axSpA (ρ = 0,38; p < 0,001). Hladiny C3M a C4M korelují pozitivně s CRP i FW u nr-axSpA (ρ = 0,36; ρ = 0,30 a ρ = 0,42; ρ = 0,35) i AS (ρ = 0,44; ρ = 0,36 a ρ = 0,59; ρ = 0,53), vše p < 0,001. S ASDAS-CRP koreluje pozitivně hladina C3M u nr-axSpA (ρ = 0,27) a u r-axSpA pak hladiny C2M (ρ = 0,34) i C4M (ρ = 0,38), vše p < 0,001. V modelu mnohonásobné regrese vztahu ASDAS-CRP a hladin biomarkerů, po úpravě vzhledem k věku, pohlaví, trvání choroby a BMI (body-mass index), zůstává signifikantní nález u C1M, C3M a C4M u obou forem onemocnění a C2M u r-axSpA. U žádného z biomarkerů jsme nezjistili signifikantní vztah mezi jejich hladinou a radiografickou tíží onemocnění charakterizovanou indexy mSASSS, SPARCC MRI a Berlin MRI. Hladiny C3M mohou nejlépe odlišit jak celou skupinu axSpA, tak jednotlivé r-axSpA a nr-axSpA od zdravých (AUC 0,95; 0,98 a 0,93, vše p < 0,001). Potenciálními diskriminačními biomarkery (AUC >0,75) jsou i C1M a C4M o obou axSpA forem (p < 0,001). I přes statisticky signifikantní nález není žádný z testovaných biomarkerů klinicky relevantní k odlišení r-axSpA od nr-axSpA (AUC u všech <0,70).
Obrat v ECM je jednoznačně vyšší u obou forem axSpA než u zdravých jedinců. Hladiny C1M a C3M vypovídají o změnách kolagenu typu I a III, základních jednotky kosti, chrupavek i entezí a jsou vyšší u obou forem axSpA než u zdravých kontrol. Hladina C4M reflektuje změny kolagenu IV, základní jednotky bazálních membrán. C1M, C3M a C4M jsou spojeny s pokročilým onemocněním, ale současně velmi dobře reflektují aktivitu choroby u obou axSpA forem. Hladina C2M je známkou degradace kolagenu typu II, základního kolagenu chrupavky, a vzhledem k tomu, že jejich hladiny jsou shodné u obou forem axSpA onemocnění lze usuzovat, že degradace kolagenu typu II se zdá být nezávislou na pokročilosti onemocnění, ale je společným znakem vyvíjející se axSpA od časných začátků choroby.
Poděkování: Projekt pro rozvoj výzkumných organizací Ministerstva zdravotnictví České Republiky (MZČR) – Revmatologický ústav, č. 023728 a grant MZČR č. 17-33127A.
NEFROLOGIE V REVMATOLOGII
PACIENT S REVMATOLOGICKÝM ONEMOCNĚNÍM NA JEDNOTCE INTENZIVNÍ PÉČE
Tesař Vladimír, Klinika nefrologie 1. LF UK a VFN, Praha
Pulmorenální syndrom, katastrofický antifosfolipidový syndrom a sklerodermická renální krize jsou akutní stavy, které obvykle vyžadují hospitalizaci na jednotce intenzivní péče a spolupráci revmatologa s nefrologem.
Nejčastější autoimunitní příčinou difuzního alveolárního krvácení je anti-PR3 pozitivní ANCA-asociovaná vaskulitida nebo s Goodpastureův syndrom. Difuzní alveolární krvácení se vyskytuje u cca 25 % pacientů s granulomatózou s polyangiitidou, je často provázeno progredující renální insuficiencí a výrazně zhoršuje nejen krátkodobou, ale i dlouhodobou prognózu pacientů. V léčbě se obvykle kombinuje kombinovaná imunosuprese s plazmaferézou, i když jsou doklady pro účinnost plazmaferézy v této indikaci zatím nedostatečné.
Katastrofický antifosfolipidový syndrom je charakterizován mnohočetnými orgánovými trombózami, které mohou postihovat centrální nervový systém, plíce, srdce, kůži i ledviny. Léčba je často obtížná a zahrnuje antikoagulancia, imunosupresiva a plazmaferézy. Prognóza zůstává závažná a mortalita se pohybuje mezi 35–50 %.
Vzácnou, ale život ohrožující komplikaci systémové sklerodermie představuje sklerodermická renální krize. Přes léčbu inhibitory angiotenzin konvertujícího enzymu a imunosupresivy zůstává mortalita vysoká (40 %) a více než 50 % pacientů musí být léčenou dialýzou, u ¾ z nich musí být dialyzační léčba dlouhodobá.
Akutní stavy v revmatologii vyžadují rychlou diagnostiku a léčbu (obvykle na jednotce intenzivní péče) ve spolupráci s dalšími specialisty, mezi které vzhledem k časté nutnosti použití očišťovacích metod (plazmaferézy a/nebo dialýzy) patří také nefrologové.
ANCA ASOCIOVANÉ VASKULITÍDY –MOŽNOSTI LIEČBY
Valočíková Ivana, I. interná klinika UPJŠ LF a UNLP, Košice
ANCA asociované vaskulitídy (AAV) – granulomatóza s polyangiitídou (GPA), eozinofilná granulomatóza s polyangiitídou (EGPA) a mikroskopická polyangiitída (MPA) tvoria široké spektrum klinických prejavov, s postihnutím jedného alebo viacerých orgánových systémov, s alebo bez postihnutia obličiek. Vaskulitídy patria medzi život limitujúce, resp. až ohrozujúce choroby. Včasné rozpoznanie a najmä začatie adekvátnej liečby klinicky aktívnej choroby je dôležitým bodom k dlhotrvajúcemu zachovaniu funkcií jednotlivých orgánov. Kombinovaná imunosupresívna liečba a najmä biologická liečba v posledných rokoch znamená významný posun dopredu a zlepšenie tak krátkodobých, ako aj dlhodobých výsledkov u jedincov so systémovou vaskulitídou. Najčastejšie používanou biologickou liečbou je Rituximab – anti CD 20 monoklonálna protilátka, ktorá sa používa pri navodení remisie u závažnej GPA a MPA, ako aj pri liečbe relapsov týchto vaskulitíd. Ďalším užívaným typom biologickej liečby je Belimumab, anti B Ly monoklonálna protilátka, ktorý bol v klinických štúdiách používaný pri liečbe GPA. Iné možnosti biologickej liečby predstavujú – Mepolizumab (anti interleukín 5 protilátka) a Omalizumab (anti-IgE monoklonálna protilátka) boli efektívne v liečbe refraktérnej astmy pri EGPA. Menej jasná je úloha anti TNFα liečby pri navodení remisie choroby, najmä kvôli nedostatku výsledkov podporných štúdií. Najnovšia štúdia Cortazara a kol. z r. 2018, potvrdila navodenie remisie kombinovanou liečbou rituximabom, nízkej dávky cyklofosfamidu a kortikoidov, pri ktorej 84 % chorých (129 osôb zaradených v štúdii) dosiahlo kompletnú remisiu do 5 mesiacov. Odpoveď na liečbu bola dlhotrvajúca, len u 1 pacienta v priebehu roka došlo k rozvoju veľkého relapsu. Snahou tohto príspevku je podať prehľad o súčasných možnostiach liečby a terapeutickej odpovede ANCA – asociovaných vaskulitíd.
TRANSPLANTÁCIA ORGÁNOV A BIOLOGICKÁ LIEČBA
Kmečová Zlata, Škamlová M, Miklošková E, II. interná klinika SZU FNsP, Banská Bystrica
Biologická liečba je moderná liečba chronických imunitne mediovaných zápalových chorôb kĺbov, tráviaceho traktu a kože, ktoré nereagujú na konvenčné liečebné režimy. Je zameraná nie-len na blokádu anti-TNF alfa, ale aj iné cytokíny, cytokínové receptory a adhezívne molekuly. Anti-TNF – alfa je liečba spojená s vyššou incidenciou bakteriálnej, vírusovej a oportúnnej infekcie, včítane tbc a malignity. V súčasnej dobe stúpa počet transplantácií (Tx) solídnych orgánov – obličiek, pečene, srdca, pľúc a pankreasu. O biologickej liečbe u tejto skupiny imunokompromitovaných pacientov je málo údajov. Pre predpoklad vyššieho rizika infekcie a rakoviny títo pacienti boli vylúčení z randomizačných štúdií.Zatiaľ máme k dispozícii len málo údajov, malé súbory pacientov, resp. len kauzistické prípady, ktoré potvrdzujú účinnosť anti-TNF liečby u pacientov so zápalovými reumatickými chorobami, chorobami čriev a kože po transplantácii orgánov. Potvrdzujú vyšší infekčných komplikácií, najmä urogenitálneho traktu, ktoré nesúvisia s pohlavím, ani dávkou kortikosteroidov. Vyšší výskyt infekčných komplikácií bol potvrdený u pacientov vo vyššom veku. U pacientov po transplantácii obličiek s anti-TNF liečbou nebola porušená funkcia štepu.
Autori uvádzajú kazuistiku pacienta s ankylozujú-cou spondylitídou (AS) po transplantácii kadaveróznej obličky. Po poklese dávky imunosupresívnej liečby po Tx obličky u pacienta došlo k zvýšeniu aktivity AS. Po nasadení anti-TNF je pacient už 4 roky dlhodobo v remisii AS, bez závažných komplikácií a bez poruchy funkcie štepu.
Terapia anti-TNF sa ukazuje ako účinná pri liečbe zápalových reumatických ochorení po Tx a nevedie k zhoršeniu funkcie štepu. Pravidelné skríningy infekcie a rakoviny môžu byť okrem antiinfekčnej profylaxie odporúčané aj pre túto rizikovú skupinu. Súčasná imunosupresívna liečba musí byť preskúmaná v ďalších štúdiách, aby sa zabezpečila bezpečnosť liečby anti-TNF u pacientov po Tx obličky a iných orgánov.
POSTIŽENÍ LEDVIN JAKO NEOBVYKLÝ PROJEV VZÁCNÉHO ONEMOCNĚNÍ SARKOIDÓZOU
Pískovský Tomáš 1,2, Němcová D2, Doležalová Š2, Srp R2, Brichová M3, Doležalová P2
1Klinika dětského lékařství, LFOU a FN Ostrava,
2Centrum dětské revmatologie a autoinflamatorních onemocnění, Klinika dětského a dorostového lékařství 1. LF UK a VFN Praha,
3Oční klinika 1. LF UK a VFN Praha
Sarkoidóza je multisystémové granulomatózní onemocnění neznámé etiologie charakterizované přítomností epiteloidních granulomů s centrální fibrinoidní nebo hyalinní nekrózou.V dětském věku je sarkoidóza velmi vzácné onemocnění: jeho roční incidence se pohybuje od 0,06/100 000 dětí ve věku 0–5 let až do 1,02/100 000 dětí do 15 let věku. Vyskytuje se ve dvou odlišných formách: Blaův syndrom a sarkoidóza s časným nástupem (EOS – Early Onset Sarcoidosis) se vyskytují familiárně a jsou charakterizovány triádou příznaků: polyartritida, uveitida a typický exantém. Mají unikátní asociaci s mutací NOD 2 genu přímo v centrální doméně NOD/NACHT či blízko ní. Druhou formou je sarkoidóza s průběhem podobným jako u dospělých pacientů s rozmanitým multiorgánovým postižením, která se vyskytuje zpravidla u starších dětí. Mutace v NOD 2 genu zde není přítomna.
Postižení ledvin se vyskytuje u 0,5–1 % dětí se sarkoidózou bez ohledu na její formu, nejčastěji souvisí s poruchami metabolismu kalcia. V moči nacházíme proteinurii, hyperkalciurii, v močovém sedimentu zvláště leukocyturii. Až u jedné pětiny pacientů pozorujeme hyperkalcémii. V mikroskopickém obraze se nejčastěji vyskytují intersticiální a granulomatózní změny; glomerulopatie, tubulopatie a vaskulopatické změny jsou vzácné. Granulomatózní tubulointersticiální nefritida je nejčastější renální lézí, která vede u pacientů se sarkoidózou k terminálnímu selhání ledvin. U těchto pacientů se intersticiální fibróza objevuje již v rané fázi sarkoidózy a je hlavním prognostickým faktorem vyžadujícím včasnou terapii kortikosteroidy ke snížení rizika závažného postižení ledvin.
Kazuistika: třináctiletá dívka byla sledována v oční ambulanci v místě bydliště pro uveitidu. Rezistence k běžné lokální terapii vedla k jejímu doporučení do specializované uveální ambulance, kde byla konstatovaná granulomatózní panuveitida a bylo doporučeno revmatologické vyšetření k vyloučení JIA či jiné systémové choroby. Překvapením bylo zjištění významné poruchy ledvinných funkcí (glomerulárních i tubulárních) s významnou proteinurií, které vedlo k úvodní pracovní diagnóze syndromu TINU a vedlo k renální biopsii. Tato však ukázala obraz chronické intersticiální nefritidy s disperzní fibrotizací intersticia a atrofií tubulů. Systémová kortikoterapie a podávání methotrexátu (MTX) vedly k úpravě renálních funkcí a ústupu očního zánětu, ale při poklesu dávky kortikoidů došlo k náhlému rozvoji percepční hluchoty jednostranně, které vedlo k urgentní vysokodávkované intravenózní kortikoterapii. Celkové přehodnocení klinického obrazu a výsledků vyšetření včetně významného zvýšení chitotriosidázy vedlo ke stanovení vysoce suspektní diagnózy sarkoidózy dospělého typu a zahájení biologické léčby adalimumabem. Tato terapie vedla ke stabilizaci onemocnění a umožnila postupné snižování kortikoterapie. Uvedená kazuistika dokumentuje neobvyklou manifestaci vzácného onemocnění a podtrhuje význam multioborové spolupráce specialistů různých interních i chirurgických oborů pro děti i dospělé. Prognóza postižení zraku a sluchu při sarkoidóze je nejistá, zejména granulomatózní uveitida patří mezi terapeuticky nejrezistentnější projevy tohoto onemocnění. Naopak tubulointersticiální nefritida se u naší pacientky projevila jako léčbou dobře ovlivnitelný orgánový projev.
REVMATICKÁ POLYMYALGIE A OBROVSKOBUNĚČNÁ ARTERITIDA, DALŠÍ VASKULITIDY
DIAGNOSTIKA REUMATICKEJ POLYMYALGIE A OBROVSKOBUNKOVEJ ARTERITÍDY V SÚČASNOSTI
Tuchyňová Alena, Národný ústav reumatických chorôb, Piešťany
Reumatická polymyalgia (PMR) a obrovskobunková arteritída (OBA) sú najčastejšie zápalové ochorenia vyskytujúce sa u ľudí vo vyššom veku.
Na PMR treba myslieť u pacientov s anamnézou symetrických bolestí a stuhnutosti ramenných a panvových pletencov, ktoré sú často sprevádzané vysokými hladinami zápalových reaktantov (FW, CRP). Na potvrdenie diagnózy PMR neexistuje žiadna autoprotilátka ani špecifický diagnostický test. Doposiaľ bola diagnostika PMR založená na zhodnotení klinického stavu lekárom – podľa prítomnosti typických klinických prejavov, vysokej zápalovej aktivite, veku pacienta a vylúčení iných ochorení, ktoré sa môžu manifestovať polymyalgickým syndrómom. V r. 2012 boli publikované EULAR/ACR klasifikačné kritériá pre PMR, ktoré ako prvé využívajú aj zobrazovacie vyšetrenie, a to muskuloskeletálnu ultrasonografiu.
Obrovskobunková arteritída (OBA) je systémová vaskulitída postihujúca cievy veľkého a stredne veľkého kalibru. Pre diagnostiku kraniálnej formy OBA – temporálnej arteritídy sú platné diagnostické kritériá, ktoré zahŕňajú novovzniknuté bolesti hlavy u pacientov vo veku nad 50 rokov, oslabenie pulzácií a palpačnú bolestivosť temporálnych artérií, vysokú zápalovú aktivitu, pričom zlatým štandardom pre diagnózu je biopsia temporálnej artérie. Postihnutie extrakraniálnych artérií sa v úvode často manifestuje len nešpecifickými príznakmi ako sú teploty, celková slabosť, chudnutie. Stanovenie správnej diagnózy je v tomto prípade možné len na základe zobrazovacích vyšetrovacích metód, ktoré hodnotia ako morfologické, tak aj metabolické zmeny na postihnutej cieve. Najčastejšie sa využíva farebná duplexná ultrasonografia, PET/CT vyšetrenie, CT a MRI angiografia.
Uvedená práca je prehľadom súčasných možností diagnostiky PMR a OBA, vrátane odporučení EULAR pre diagnostiku PMR a vaskulitídy veľkých ciev.
ÚSKALÍ TERAPIE POLYMYALGIA RHEUMATICA A OBROVSKOBUNĚČNÉ ARTERIITIDY
Tomčík Michal, Revmatologický ústav a Revmatologická klinika 1. LF UK, Praha
Polymyalgia rheumatica (PMR) a obrovskobuněčná arteriitida (GCA) patří mezi zánětlivá revmatická onemocnění, která jsou charakteristická právě pro pacienty vyššího věku. Jedná se o úzce propojené syndromy, které se mohou vyskytovat izolovaně, současně nebo v návaznosti na sebe. Společným rysem obou je, že častěji postihují starší populaci (nad 50 let, s vrcholem výskytu v 70–80 letech) kavkazské rasy, zejména severní Evropy a převážně se vyskytují u žen (1,5x častěji než u mužů). Dalšími charakteristickými společnými rysy je jejich patogeneze, nespecifické celkové projevy (např. subfebrilie, únava, slabost, nechutenství), zvýšení zánětlivých parametrů v krvi a dobrá terapeutická odpověď na glukokortikoidy (GK). PMR je klinický syndrom provázený bolestí a ztuhlostí krku, ramenních a pánevních pletenců. Na druhou stranu GCA je primární systémová vaskulitida, která postihuje cévy velkého a středního kalibru, zejména velké cévy odstupující z aortálního oblouku (typicky právě větve a. carotis externa). Diagnóza PMR je sice per exclusionem a většinou není důvod uspěchat nasazení léčby glukokortikoidy, avšak včasné rozpoznání GCA a okamžité nasazení GK v adekvátní dávce může zabránit rozvoji vážných ireverzibilních zdravotních komplikací (zejména ztrátu zraku či aneuryzmatu aorty). Přednáška je zaměřená na doporučené postupy farmakologické terapie PMR a GCA, nové možnosti léčby a na aspekty, se kterými se běžně setkáváme v rutinní revmatologické praxi u těchto pacientů.
NOVÉ TRENDY V MONITOROVÁNÍ A TERAPII ANCA ASOCIOVANÝCH VASKULITID
Bečvář Radim, Revmatologický ústav, Revmatologická klinika 1. LF UK, Praha
Vaskulitidy s pozitivitou autoprotilátek proti cytoplazmě neutrofilních leukocytů (ANCA, AAV) patří mezi primární vaskulitidy postihující tepny malého, méně často středního kalibru. Klinicky lze rozlišovat tři základní typy AAV: granulomatóza s polyangiitidou, eozinofilní granulomatóza s polyangiitidou a mikroskopická polyangiitida. ANCA protilátky nejsou v současnosti již považovány za spolehlivé biomarkery aktivity AAV. Proto se začínají objevovat nové molekuly a faktory. Patří k nim cirkulující mikročástice a sítě na neutrofily NET, určité subpopulace T-lymfocytů a některé třídy imunoglobulinů ANCA protilátek.
V moderní léčbě AAV se z biologických preparátů v současnosti nejvíce uplatňuje rituximab, u refrakterních případů pak intravenózní imunoglobuliny a antithymocytární globulin. Blokátory TNF alfa se neosvědčily. Výsledky klinických hodnocení s alemtuzumabem jsou zatím sporné, ale selektivní inhibitor receptoru pro složku komplementu C5a avacopan a antagonista aktivačního faktoru B lymfocytů belimumab jsou zřejmým příslibem do budoucnosti.
POUŽITÍ TOCILIZUMABU V LÉČBĚ POLYMYALGIA RHEUMATICA
Němec Petr1, Řehák Z2, Šprláková-Puková A3
1Revmatologická ambulance, II. interní klinika LF MU a FN u sv. Anny v Brně,
2Oddělení nukleární medicíny a Regionální centrum aplikované molekulární onkologie, Masarykův onkologický ústav, Brno,
3Klinika radiologie a nukleární medicíny LF MU a FN, Brno
Polymyalgia rheumatica je nejčastější zánětlivé onemocnění osob starších 50 roků s vrcholem výskytu v osmém decenniu. Skutečnost, že toto onemocnění postihuje zejména osoby vyššího věku, způsobuje, že se často jedná o jedince s četnými komorbiditami a s vysokým rizikem výskytu nežádoucích účinků léčby. Zlatým standardem v léčbě revmatické polymylagie zůstávají glukokortikoidy. Léčebná strategie onemocnění by měla být stanovena individuálně tak, aby byly optimálně vybalancovány přínosy a rizika léčby. Relapsy onemocnění se v průběhu léčby objevují u 23–55 %pacientů v závislosti na délce jejich sledování a značná část pacientů se potýká s nežádoucími účinky léčby glukokortikoidy. U takových pa-cientů může být zvažováno použití methotrexátu. Současná doporučení k léčbě PMR nedoporučují použití biologických léků zejména z důvodu nedostatku důkazů o jejich účinnosti, z důvodů obav z potenciálních nežádoucích účinků a vysoké ceny léčby. V odborné literatuře však přibývá důkazů o pozitivním efektu tocilizumabu v léčbě revmatické polymyalgie. Příznivý efekt a bezpečnost tocilizumabu v léčbě polymyalgia rheumatica potvrzují i naše zkušenosti.
ULTRAZVUKOVÁ DIAGNOSTIKA OBROVSKOBUNĚČNÉ VASKULITIDY
Hánová Petra, Revmatologický ústav, Praha, Hána CB spol. s r. o., Č. Budějovice
U vaskulitid jsou zobrazovací metody důležitou součástí diagnostiky. Ultrazvuk jako metoda neinvazivní, všeobecně dostupná se přímo nabízí. S rozvojem technického vybavení a vyšší rozlišovací schopnosti nových vysokofrekvenčních sond je možné zobrazit jednotlivé součásti arteriální stěny i u malých arterií. Aby se toto vyšetření dalo využít v klinické praxi, bylo nutno zodpovědět mnoho otázek. V rámci expertní skupiny OMERACT byly nejprve stanoveny normální rozměry arteriálních stěn v závislosti na lokalizaci, poté definovány pravidla pro základní patologie v akutní fázi onemocnění na základě expertního konsensu a tyto teorie byly ověřeny klinickým testováním spolehlivosti. Autor přednášky se aktivně zúčastnil tohoto projektu.
FYZIOTERAPIE ZÁNĚTLIVÝCH REVMATICKÝCH ONEMOCNĚNÍ
POHYBOVÁ LÉČBA U AXIÁLNÍ SPONDYLOARTRITIDY – NOVÁ DOPORUČENÍ
Levitová Andrea, Hušáková M, FTVS UK, Praha a Revma-tologický ústav, Praha, Revmatologický ústav, Praha
Axiální spondyloartritida (axSpA):
ankylozující spondylitida (AS) a neradiografická forma axiální spondyloartritidy (nr-axSpA) vykazují četné podobnosti, ale i odlišnosti v průběhu léčby. Vedle farmakologické léčby je edukace a cvičení nezbytná součást péče o nemocné s axSpA.
Cíl práce:
Představit, jaké prostředky uplatnit při vedení rehabilitace nemocných s axSpA. V hlavní části prezentovat pohybové aktivity, které vedou k udržení nebo zlepšení klinického stavu.
Literární rešerše provedených klinických studií o vlivu pohybové aktivity na axSpA, zejména AS. Shrnout praktické poznatky z denní praxe fyzioterapeuta. Předložit mezinárodní doporučení k pohybové léčbě pro axSpA.
Na mezinárodním poli i v Revmatologickém ústavu v Praze proběhly četné studie zabývající se pravidelnou pohybovou aktivitou u nemocných s axSpA (AS i nr-axSpA). Tyto práce ukazují nejen klinické benefity pravidelného cvičení – signifikantní zlepšení v pacientských hodnoceních aktivity onemocnění, bolesti a kvality života, ale i změnu v laboratorních biomarkerech spojených s aktivním onemocněním. Zároveň je prokázána bezpečnost pravidelného cvičení, neboť prozatím nebyl popsán relaps onemocnění, včetně extramuskuloskeletálních manifestací při cvičebních programech. První komplexní přehled 10 doporučení vydala skupina 12 odborníků působících v Austrálii v oborech fyzioterapie, revmatologie a epidemiologie. Opírá se o proběhlé intervenční studie. Pohybové intervenční studie jsou heterogenní a najít konsensus bylo obtížné. Platí pro mezinárodní použití v pohybové léčbě jak AS, tak její časné formy. Recentní doporučení uvádí vhodné pohybové intervence jako prevenci obezity, osteoporózy, rizik pro rozvoj ischemické choroby srdeční a dalších civilizačních chorob. Akceptuje osobnost nemocného vzhledem k tomu, že každý jedinec má jiný vztah k pohybovým aktivitám. Zároveň navrhují, jakou zvolit pohybovou aktivitu po operacích, jak vhodně zkombinovat pohybovou aktivitou s farmakologickou léčbou, jaká zvolit specifická cvičení a vhodné rekreační sporty pro nemocné s axSpA. Přizpůsobit pohybovou aktivitu pracovnímu zařazení nemocného (manuální vs. sedavé zaměstnání), aby nedocházelo k dalšímu přetěžování pohybového systému. Zároveň doporučují, jak nemocné motivovat, jak dávkovat cvičení, hodnotit a monitorovat efekt pohybové léčby při zachování bezpečnosti pohybové léčby.
V současné době jsou jasná doporučení pro pohybovou terapii u axSpA. Každý nemocný by měl být v pravidelné péči nejen revmatologa, ale i fyzioterapeuta a měl by být veden k pravidelnému pohybu. Pohybové aktivity by měly být vedeny tak, aby reflektovaly aktuální klinický stav nemocného s axSpA. Ačkoliv je efekt pohybové terapie na zlepšení hybnosti a snížení aktivity onemocnění prokázán, evidence o vlivu pohybové aktivity na rentgenovou progresi není znám. Až dlouhodobé práce mohou odpovědět, zda se pravidelný pohyb podílí na udržení nízké aktivity onemocnění. Je důležité pokračovat ve sledování i ověřování účinků pohybových intervencí v rámci klinických studií.
REHABILITAČNÝ MANAŽMENT PACIENTA S REUMATOIDNOU ARTRITÍDOU
Popracová Zuzana, Ďurinová E, Rosinová I, Inštitút fyzioterapie, balneológie a liečebnej rehabilitácie Univerzity Cyrila a Metoda, Trnava
Napriek skutočnosti, že rehabilitácia reumatických chorôb nemá vlastné metodiky a využíva špecifické metodiky z iných medicínskych odborov, má svoje pravidlá – odporučenia, ktoré sa musia dodržiavať. Medzi prvé a zásadné pravidlo platí, že prístup k pacientovi s reumatoidnou artritídou by mal byť vzhľadom na rozmanitý klinicky obraz aj v rámci rovnakej klinickej aktivity prísne individuálny. Podľa samotného zamerania možno všeobecne rozdeliť rehabilitáciu reumatika na preventívnu, korekčnú, alebo udržiavaciu. Rehabilitáciu determinuje dĺžka ochorenia, klinická a humorálna aktivita, ako aj funkčné postihnutie prípadne prekonané reumochirurgické operácie. Veľmi dôležitým aspektom, ktorý limituje komplexnú rehabilitáciu, je bolesť a celkový psychický stav – najčastejšie depresia. Cieľom komplexnej rehabilitácie reumatika je udržať rozsah pohybu v postihnutých aj nepostihnutých kĺboch, udržať svalovú silu a rovnováhu, realizovať prevenciu deformít, držať sa pravidiel ochrany kĺbov a adekvátne informovať pacienta a rodinu.
INCIDENCIA ZÁVAŽNÝCH NEŽIADÚCICH ÚČINKOV V PRIEBEHU KÚPEĽNEJ BALNEOREHABILITÁCIE V SLK DANUBIUS HEALTH SPA PIEŠŤANY
Rybár Ivan1, Kolníková V1, Tribulová E1, Ursínyová U1, Zimanová T2, Gašpar R2
1Katedra reumatológie LF SZU Piešťany,
2Slovenské liečebné kúpele Piešťany, a.s.
Hoci incidencia závažných nežiadúcich účinkov sa v priebehu farmakoterapie pravidelne monitoruje a hodnotí, v ne-farmakologickej liečbe, ktorá je neoddeliteľnou súčasťou manažmentu zápalových, metabolických i degeneratívnych reumatických chorôb, nie je presne známa.Cieľom tejto štúdie bolo zistiť incidenciu a popísať výskyt závažných nežiadúcich účinkov spojených s kúpeľnou balneorehabilitáciou.
V období od 1. 1. 2016 do 31. 12. 2017 sa sledoval výskyt závažných nežiadúcich účinkov (zhodne podľa definície FDA i EMA) u všetkých pacientov s nezápalovými aj zápalovými reumatickými chorobami, lumboischiadickými syndrómom a poúrazovými stavmi, ktorí boli hospitalizovaní v SLK Piešťany. Pozornosť sa popri tom venovala aj evidencií zlomenín a poranení, ktoré komplikujú kúpeľnú liečbu.
Dĺžka sledovania kúpeľných pacientov v roku 2016 dosiahla hodnotu 401 066 paciento-dní a v roku 2017 408 272 paciento-dní. Závažné nežiadúce účinky sa vyskytli v roku 2016 u 29 a v roku 2017 u 25 kúpeľných pacientov. Ročná incidencia závažných nežiadúcich účinkov dosiahla v roku 2016 hodnotu 2,60 prípadu na 100 paciento-rokov a v roku 2017 hodnotu 2,24 prípadu na 100 paciento-rokov. V roku 2016 sa v priebehu kúpeľnej balneorehabilitácie zaznamenali 2 úmrtia – incidencia 0,18 prípadu na 100 paciento-rokov a v roku 2017 1 úmrtie 0,09 prípadu na 100 paciento-rokov. V roku 2016 sa zaznamenali pády a poranenia u 109 a v roku 2017 u 107 pacientov. Prevažná väčšina pádov a poranení sa nevyskytla na balneoterapiíi, ale v ubytovacom zariadení.
V priebehu kúpeľnej liečby sa zaznamenala nízka incidencia závažných nežiadúcich účinkov i fatálnych komplikácií. Zároveň sa ukazuje nutné podrobnejšie sledovať príčiny pádov a poranení, ktoré sú zodpovedné za komplikácie v priebehu kúpeľnej liečby. Podrobné vyšetrenie ich príčin umožňuje vytvárať pre kúpeľných pacientov bezpečnejšie zázemie.
ANALGETICKÝ EFEKT RÁDIOFREKVENČNEJ DENERVÁCIE NERVI GENICULARES U PACIENTOV S POKROČILOU GONARTRÓZOU
Rapčan Róbert1, Poliak L1, Mláka J2, Griger M3, Tirpák R4
1EuroPainClinics, Algeziologická ambulancia, Bardejov,
2Algeziologická ambulancia, Poliklinika Terasa, Košice,
3EuroPainClinics, Algeziologická ambulancia, Bratislava,
4EuroPainClinics, Algeziologická ambulancia, Praha
Rádiofrekvenčná ablácia nervi geniculares v prípade bolesti spojenej s pokročilou gonartrózou je jedno z možných riešení efektívneho tlmenia bolesti, ak pre nejaký dôvod nie je možná chirurgická liečba alebo čakacia doba na operáciu je spojená s výrazným znížením kvality života pre bolesť. Cieľom prezentácie je oboznámiť s autormi používanou technikou bipolárnej denervácie pod kontrolou USG a pod fluoroskopickou kontrolou a tiež informovať o klinických výsledkoch tejto metódy v rámci medicíny založenej na dôkazoch.
AKTUÁLNÍ PROBLÉMY V SOUKROMÉ REVMATOLOGICKÉ PRAXI
JAKÉ JSOU AKTUÁLNÍ PROBLÉMY V PRIVÁTNÍ REVMATOLOGICKÉ PRAXI?
Dvořák Zdeněk, ARTHROMED, s.r.o., Pardubice
Diagnostika a léčba většiny nemocných s revmatologickým onemocněním probíhá ambulantně v nestátních zdravotnických zařízeních. Jen malé procento z nich se nepodaří přesně diagnostikovat a optimálně léčit v privátních revmatologických ambulancích. Jde o nemocné, kteří potřebují revmatologickou péči na vyšším pracovišti (RÚ Praha, FN) nebo hospitalizaci. Zajištění co nejlepších podmínek pro neproblémové fungování privátních revmatologických ambulancí je proto zásadně důležité pro správnou a včasnou diagnostiku i léčbu většiny revmatologicky nemocných.Jaké jsou aktuální problémy v privátní revmatologické praxi? 1. Nedostatečný počet atestovaných revmatologů pracujících v ambulanci, který je příčinou dlouhé objednací doby zejména pro nové pacienty. 2. Relativně nízké finanční ocenění práce ambulantních revmatologů zdravotními pojišťovnami, které snižuje atraktivitu oboru pro mladé lékaře. 3. Špatná dostupnost biologické léčby pro většinu privátních revmatologů, kvůli níž se část indikovaných nemocných k uvedené léčbě dostane se zpožděním a část se k ní nedostane vůbec. 4. Suboptimální popisy RTG a MR SI skloubení od lokálních radiologů. 5. Muskuloskeletální UZ ve svých ambulancích využívá jen malá část privátních revmatologů přesto, že díky UZ vyšetření můžeme okamžitě neinvazivně získat velké množství informací velmi cenných pro diagnostiku i léčbu. 6. Obtížná dostupnost časného vyšetření kloubního punktátu cytologicky a polarizačním mikroskopem. 7. Malé využívání pacientských dotazníků (DAS28, BASDAI, ASDAS, DAPSA, HAQ ...) u „běžných“ nemocných, kteří nemají biologickou léčbu ani nejsou v klinické studii v revmatologické ambulanci.Jaká jsou řešení uvedených problémů?
- Ke zvýšení počtu atestovaných revmatologů by pomohlo a) zlepšit finanční podmínky přípravy na atestaci z revmatologie přiznáním tzv. rezidenčního místa na celou dobu přípravy na atestaci (v návrhu je nyní jen na 6/36 měsíců), b) motivovat privátní revmatology, aby získali akreditaci pro revmatologii a stali se školiteli (aktuálně je nedostatek ambulancí akreditovaných pro přípravu na atestaci z revmatologie), c) přesvědčit zdravotní pojišťovny, aby nasmlouvaly nové revmatologické ambulance do míst s nízkou dostupností revmatologické péče.
- Zvýšení ceny bodu nebo přiznání více bodů, než dosud za výkony využívané revmatology by vedlo a) k většímu zájmu o obor mezi mladými lékaři, b) ke zlepšení podmínek pro získání co nejlepší revmatologické zdravotní sestry, c) k možnosti vyčlenit více času na vstupní a kontrolní revmatologické vyšetření bez nutnosti vykázat poměrně velký počet vyšetření, aby měla privátní revmatologická ordinace dostatečně dobré ekonomické výsledky.
- Přesvědčit zdravotní pojišťovny a) aby hradily biologickou léčbu všem jasně indikovaným nemocným místo omezené paušální platby, b) aby písemně schválily možnost prodloužit intervaly podávání biologik dané SPC u nemocných v déle trvající remisi s cílem snížit možné vedlejší efekty léčby a ušetřit peníze pro další nemocné, c) schvalovat další revmatologické ambulance jako centra pro biologickou léčbu.
- Intenzivní komunikace s radiology o jednotlivých nemocných a upozornění na RTG a MR kritéria sakroiliitidy může optimalizovat popis RTG a MR SI skloubení.
- Větší edukace o výhodách muskuloskeletálního UZ vyšetření a více UZ kurzů v ČR společně s lepším bodovým ohodnocením uvedeného vyšetření zdravotními pojišťovnami by vedla k většímu a dokonalejšímu využití této zobrazovací metody.
- Optimálním řešením může být pořízení vlastního polarizačního mikroskopu. Zdravotní pojišťovny revmatologům vyšetření kloubního punktátu cytologicky a polarizačním mikroskopem nehradí. Pokud nechceme provádět uvedené vyšetření zdarma, je nutné nabídnout uvedené vyšetření pacientovi za úplatu.
- Dobře informovaná a empatická revmatologická zdravotní sestra může pomoct nemocným s edukací, kontrolou a vyhodnocením pacientských dotazníků ještě před vyšetřením revmatologem.V tomto abstraktu jsem uvedl sedm problémů, které jako privátní ambulantní revmatolog vnímám nyní jako nejpalčivější. Počítám s tím, že během diskuse s ostatními privátními revmatology budou zmíněny další aktuální problémy a návrhy jejich řešení.
VČASNÁ DIAGNOSTIKA ARTRITÍDY V AMBULANTNEJ PRAXI – REALITA ALEBO NEDOSIAHNUTEĽNÝ CIEĽ?
Jančovičová Janka, ROMJAN s.r.o., Bratislava
Podľa odporúčaní EULAR 2016 by mal byť každý pacient s príznakmi artritídy odoslaný k reumatológovi do šiestich týždňov. Pri diferenciálnej diagnostike sa odporúča využívať zobrazovacie metodiky, predovšetkým v ambulantnej praxi dostupnú myoskeletálnu ultrasonogafiu. Dôvodom je začať liečbu v tzv. „okne príležitosti“ (medián 3 mesiace), kedy je pravdepodobnosť dosiahnutia cieľa liečby najvyššia. Sú v podmienkach ambulantnej praxe v SR odporúčania EULAR dosiahnuteľným cieľom? Prevažná väčšina novodiagnostikovaných artritíd je diagnostikovaná práve v ambulancii. Zastihnúť „okno príležitosti“ je však stále skôr želaním ako bežnou praxou. Aké sú dôvody? Trendom zdravotníckej politiky v SR je presúvanie diagnostiky do ambulantnej sféry. Nakoľko počet lekárov primárneho kontaktu klesá, znamená to v praxi nárast vyšetrení v ambulanciách špecialistov. Počty špecializovaných ambulancii však nenarastajú, v niektorých špecializáciách ako je aj reumatológia skôr klesajú. Vekový priemer praktizujúcich reumatológov v ambulanciách v SR stúpa a počet novoatestovaných reumatológov klesá. Výsledkom je predlžovanie priemernej doby čakania na vyšetrenie, ktorá vo viacerých regiónoch presahuje 3 mesiace. Ďalším z dôvodov neskorej diagnostiky je narastajúci počet neindikovaných vyšetrení zo strany odosielajúcich lekárov. Podľa dotazníkových zisťovaní počet neindikovaných vyšetrení v niektorých reumatologických ambulanciách v SR dosahoval až 25 % zo všetkých vyšetrení. V roku 2016–2017 bol v SR realizovaný projekt edukácie praktických lekárov s cieľom zlepšiť diagnostiku včasnej artritídy a zároveň znížiť počet neindikovaných vyšetrení. Tento spôsob edukácie sa však ukázal ako nedostatočný, navyše do projektu boli zahrnutí len praktickí lekári. Východiskom sa javí skôr „screeningové“ rýchle vyšetrenie reumatológom, ktorý zhodnotí indikovanosť a naliehavosť reumatologického vyšetrenia, pomocným mu môžu byť dotazníky a vyškolené zdravotné sestry. Tu však narážame na ďalšie prekážky – nedostatok stredného zdravotníckeho personálu, preťaženosť a podfinancovanie reumatologických ambulancii. Finančné ohodnotenie reumatologického vyšetrenia zo strany zdravotných poisťovní nedosahuje vo väčšine prípadov ani 50 % prevádzkových nákladov ambulancie a dofinancovanie zo strany pacientov nie je v podmienkach slovenskej legislatívy možné. Ambulantný lekár je nútený realizovať veľké množstvo vyšetrení denne aj na úkor prekračovania ordinačných hodín, čo spôsobuje jeho preťažovanie. Popisy rtg snímok z rtg pracovísk sú pre potreby reumatológa nedostatočné, ako cesta sa ukázala možnosť popisovania priamo reumatológmi, čo však ešte viac preťažuje ambulancie. Pri včasnej diagnostike zohráva významnú úlohu myoskeletálna ultrasonografia. Zaradenie USG prístroja do materiálneho vybavenia ambulancie predstavuje v podmienkach súčasného financovania neúmerný vstupný náklad. Potrebné je rovnako sústavné vzdelávanie v „sonografických“ zručnostiach, čo predstavuje ďalší nielen finančný, ale hlavne časový náklad na úkor prevádzky ambulancie, čo opäť predlžuje čakaciu dobu na vyšetrenie. Jednou z najzávažnejších prekážok v dosiahnutí cieľa – včasnej a presnej diagnostiky reumatoidnej artritídy – sa v konečnom dôsledku javí práve podfinancovanie zo strany zdravotných poisťovní, a preto Slovenská reumatologická spoločnosť začala sériu rokovaní zo zdravotnými poisťovňami s cieľom zvýšenia a sprehľadnenia financovania reumatologických vyšetrení. Cestou spolupráce s ostatnými odbornými spoločnosťami by bolo možné znížiť počet neindikovaných vyšetrení od odosielajúcich lekárov a tým znížiť preťaženie ambulancií.
VYUŽITÍ ULTRAZVUKU V SOUKROMÉ REVMATOLOGICKÉ PRAXI
Hánová Petra, Hána CB spol. s r.o., České Budějovice
Ultrazvuk (UZ) je užitečný nástroj pro diagnostiku i monitorování revmatologických onemocnění. Jeho používání předpokládá pokročilou znalost anatomie a nutností je určitá doba vzdělávání v tomto oboru. Kurzy v tomto oboru jsou nákladné. V různých státech jsou nastaveny podmínky používání UZ různě, v České republice je definováno odlišně pro různé obory. Nákup a provoz přístroje znamená pro soukromou praxi značnou finanční zátěž. Platby pojišťoven za UZ vyšetření nejsou nijak vysoké, zvyšují nákladnost vyšetření, mohou ale naopak snížit náklady ordinace na vyžádanou péči. Kupodivu se platby v různých státech EU za UZ vyšetření významně liší a srovnání způsobu výplaty je velice zajímavé.
LÉKAŘ JAKO SEBEVĚDOMÝ SMLUVNÍ PARTNER POJIŠŤOVEN
Pechánek Pavel, infoprolékaře.cz s.r.o., Praha
Vztah zdravotní pojišťovna – lékař bylo v minulosti, zejména v 90. letech, možno charakterizovat jako vztah někoho, kdo má vládu nad „zdravotními“ penězi a je si toho dobře vědom (pojišťovny), a někoho, kdo žádá, aby mohl za část těchto prostředků dělat svoje povolání (lékař). Dozvuky tohoto poměru jsou patrné ještě dnes, i když nutno říci, že i toto se mění, avšak příliš zvolna. Postoje zdravotních pojišťoven musí projít výraznou změnou, a to nejen ve slovech generálních ředitelů, ale zejména na úrovních, se kterými přichází do styku lékař jako smluvní partner. Jeden příklad za všechny – proč musí lékař, který nemá absolutně žádný vliv na cenu výkonů vyžádané péče (magnetická rezonance, RTG, laboratoře), zdůvodňovat, že ji předepsal svým klientům za více peněz než v referenčním období? Často je to způsobeno pouze tím, že si pojišťovny nedokážou pohlídat ceny u dodavatelů vyžádaných služeb a přesunují toto břemeno na lékaře, který s cenami ovšem neudělá vůbec nic.
V přednášce a následné krátké diskusi se pokusíme nastínit, jak procesu proměny zdravotních pojišťoven z pána na služebníka napomoci svým sebevědomým postojem.
* „sebevědomý“ v tomto smyslu by se dalo spíše popsat jako „vědom-si-svých-práv“.
KOMBINOVANÝ ÚHRADOVÝ MECHANISMUS V ŠPECIALIZOVANEJ AMBULANTNEJ STAROSTLIVOSTI
Dorčák Igor, Špaňo P, Fiala P, Všeobecná zdravotná poisťovňa, Bratislava
Pilotný projekt kombinovaného paušálno-výkonového úhradového mechanizmu v špecializovanej ambulantnej starostlivosti;
Ciele zavedenia mechanizmu;
Metodika výpočtu výšky mesačnej úhrady za poskytovanie zdravotnej starostlivosti;Mechanizmy monitorovania výkonnosti ambulancie.
PRÁVNE ASPEKTY OFF LABEL A EXPERIMENTÁLNEJ LIEČBY V REÁLIÁCH PRÁVNEHO PORIADKU SLOVENSKEJ REPUBLIKY
Humeník Ivan, Tomková K, h&h PARTNERS, advokátska kancelária s.r.o. Košice, www.hhpartners.eu, Komora pre medicínske právo – MEDIUS, Košice, www.medius.sk
Liečba vážnych, život ohrozujúcich ochorení je spojená s viacerými právnymi otázkami. Uvedené platí špeciálne v situácii, keď na liečbu ochorenia nie je registrovaný žiaden liek. Aký je rozsah práv pacientov na off label, alebo na experimentálnu liečbu v prípade, ak druh jeho ochorenia neumožňuje efektívne využitie registrovaných liekov? Je poskytovateľ zdravotnej starostlivosti oprávnený vyjsť pacientovi v ústrety a liečiť ho takýmito prípravkami aj mimo režim klinického skúšania liekov? V akom rozsahu je štát povinný upraviť podmienky pre prístup pacientov a poskytovateľov k vysoko experimentálnym liekom? Otázka nie je vôbec teoretická, pretože sa týka právneho režimu regulovaného produktu (lieku), ktorého použitie zakladá rôzne druhy právnych zodpovedností, a to nielen pre poskytovateľa zdravotnej starostlivosti, ale aj samotného zdravotníckeho pracovníka zainteresovaného do liečby a v neposlednom rade aj konkrétneho pacienta.Európska právna úprava na túto otázku ponúka odpoveď skrz špeciálny režim „liečby zo súcitu“. Podľa článku 83 ods. 1 nariadenia Európskeho parlamentu a Rady (ES) č. 726/2004 majú členské štáty v nevyhnutných prípadoch právo urobiť výnimku zo zásady používania (len) registrovaných liekov. V ods. 2 citovaného článku nájdeme výklad pojmu „použitie v nevyhnutných prípadoch“, ktorým je potrebné rozumieť sprístupnenie lieku, ktorý v zmysle nariadenia podlieha centrálnej registrácii z nevyhnutných dôvodov skupinám pacientov s invalidizujúcim, chronickým alebo závažným ochorením alebo s ochorením, ktoré sa pokladá za ohrozujúce život a ktorých nie je možné uspokojivo liečiť povoleným liekom. Príslušný liek musí byť buď predmetom žiadosti o povolenie na uvedenie na trh v súlade s článkom 6 nariadenia č. 726/2004 alebo musí byť v klinickom skúšaní. Pokiaľ členský štát využije právo „implementovania“ výnimky liečby zo súcitu a na základe žiadosti povolí jeho využitie má súčasne povinnosť o tom notifikovať EMA.
Lieková legislatíva na Slovensku rešpektuje generálne pravidlo, podľa ktorého sa môžu používať len také humánne lieky (ďalej lieky), ktoré boli príslušným spôsobom registrované (k tomu pozri napríklad rozhodnutie Súdneho dvora vo veci Komisia v. Poľsko [C–185/10]). Uvedené vyplýva z § 46 zákona č. 362/2011 Z.z. o liekoch a zdravotníckych pomôckach (ďalej len ako „zákon o liekoch“). Zákon o liekoch vo svojich ustanoveniach týkajúcich sa podmienok pre registráciu lieku, ako aj podmienky pre jeho uvedenie na trh transponoval úpravu Smernice 2001/83/ES Európskeho parlamentu a Rady, ktorou sa ustanovuje zákonník spoločenstva o humánnych liekoch ako aj nariadenie Európskeho parlamentu a Rady (ES) č. 726/2004.
Obsahuje zákon o lieku opatrenia týkajúce sa liečby zo súcitu, alebo slovenský právny predpis umožňuje použitie len štandardne registrovaných liekov (§ 46 ods. 1)? Odpoveď čiastočne nachádzame v bezprostredne nasledujúcom odseku 3, ktorý upravuje tzv. terapeutické použitie lieku. Uvedená právna úprava však neostáva bez otáznikov a tie nachádzame aj praxi samotného MZSR pri vydávaní terapeutických povolení.
Autori sa v kontexte rozhodnutia ESĽP vo veci Hristozov a spol. proti Bulharsku (sťažnosť 47039/11 a 358/12) zamýšľajú nad právom pacientov na inovácie v zdravotnej starostlivosti a nad povinnosťou štátu a poskytovateľa zdravotnej starostlivosti reagovať pozitívne na požiadavku pacienta o sprístupnenie of label, prípadne experimentálnej liečby. Súčasne autori nenechávajú bokom ani otázky zodpovednosti poskytovateľa a zdravotníckych pracovníkov za škodu pri inovatívnej liečbe, či rozmer práva pacienta na určovanie budúceho obsahu postupov lege artis v liečbe ochorení.
VARIA
ZMĚNA DEFINICE ULTRAZVUKOVÉ SYNOVITIDY, KROK SPRÁVNÝM SMĚREM?
Hánová Petra, Revmatologický ústav, Praha
V roce 2017 byla publikována skupinou OMERACT změna definice ultrazvukové synovitidy. Dosud byla definována jako zmnožení synoviální tkáně, nitrokloubní výpotek, možnost positivity Dopplerovského mapování a skórována nejčastěji semikvantitativně stupni 0–3, kde 0 je normální nález a 3 významný stupeň synovitidy. Vzhledem k tomu, že výpotek v kloubu se jeví z ultrazvukového hlediska autorům jako nespecifický a nachází se v některých případech i u zdravých či například při artróze ručních kloubů a po traumatických změnách, byl z ultrazvukové definice nově vypuštěn. V posledních 10 letech bylo systematickou prací určena nadřazenost ultrazvukového vyšetření nad klinickým vyšetřením v otázce stanovení synovitidy na úrovni kloubů (včetně výpotku). Klinicky se pak orientujeme podle definice skóre DAS28, který zahrnuje mimo jiné oteklé a bolestivé klouby. Součástí klinického stanovení synovitidy je tedy jistě i zmnožení kloubní tekutiny. Jaké praktické dopady by změna definice mohla mít? Nebude znamenat spíše rozevření diagnostických nůžek mezi UZ a klinickým vyšetřením?
VZTAH KVALITY ŽIVOTA NEMOCNÝCH S REVMATOIDNÍ ARTRITIDOU K AKTIVITĚ NEMOCI A VÝSLEDKŮM ULTRASONOGRAFICKÉHO SKÓRE US7
Skácelová Martina, Horák P, III. IK-NRE, LF UP a FN Olomouc
Onemocnění revmatoidní artritidou má významný negativní dopad na kvalitu života nemocných, jejich psychosociální vazby a schopnost pracovat. Pacienty hlášené výstupy (hodnocení celkového pocitu zdraví či aktivity nemoci, bolesti a fyzických funkcí) by měly být vedle hodnocení kloubního indexu a laboratorních ukazatelů zánětu součástí pravidelné monitorace nemocných. K posouzení vztahu aktivity choroby ke kvalitě života nemocných bylo vyšetřeno celkem 98 pacientů s revmatoidní artritidou, kteří splňovali klasifikační kritéria ACR/EULAR z r. 2010. U všech pacientů byla zhodnocena aktivita nemoci pomocí DAS28 skóre, provedeny rtg snímky k posouzení stupně postižení, u 89 pacientů (87,2 %) bylo provedeno ultrasonografické vyšetření s hodnocením US7 skóre. Sledovaná skupina pa-cientů byla požádána o vyplnění dotazníků kvality života (HAQ, EG-5D a WPAI:RA), jejichž návratnost činila 86,2 %. Index disability hodnocený pomocí HAQ dotazníku činil 1,25 ± 0,88. K hodnocení kvality života byla použita česká verze dotazníku EQ-5D (European Quality of Life Questionnaire EQ 5D Version). Aktivita onemocnění měřená pomocí DAS28 statisticky významně korelovala s hodnocením pohyblivosti pacientů hodnocenou na tříbodové škále dotazníku EQ-5D (r = -0,244, p = 0,025), dále pak s mírou sebeobsluhy (r = -0,295, p = 0,006) a zvládáním běžných denní činností (r = -0,294, p = 0,007). Hodnoty DAS 28 rovněž významně korelovaly s globálním hodnocením nemoci (r = -0,355, p = 0,001). Všechny modality EQ -5D dotazníku statisticky významně korelují s funkčními schopnostmi pacientů hodnocenými pomocí HAQ dotazníku (pohyblivost: r= -0,517, sebeobsluha: r = -0,552, zvládání běžných činností: r = -0,645, míra bolesti: r = -0,470, míra úzkosti: r = -0,439, globální hodnocení nemoci: r = -0,501, přičemž p < 0,001). Při ultrasonografickém vyšetření skóre synovitidy hodnocené v šedé škále vykazuje významnou negativní korelaci s mírou pohyblivosti (r = -0,268, p = 0,017), dále pak se sebeobsluhou nemocných (-0,349, p = 0,002) a se zvládáním běžných denních činností (r = -0,264, p = 0,019) i s pacientovým globálním hodnocením nemoci (r = -0,243, p= 0,031). Při hodnocení skóre synovitidy v PD mapování byla prokázána souvislost se schopností sebeobsluhy nemocných (r = -0,254, p = 0,024) a s hodnocením bolesti (r = -0,241, p = 0,032), Při ultrasonografickém hodnocení erozí byla prokázána souvislost s mírou pohyblivosti (r = -0,245, p = 0,029) a s mírou sebeobsluhy (r = -0,344, p = 0,002). Všechny podjednotky dotazníku EQ-5D statisticky významně korelují i s hodnocením radiografického stupně postižení.
Předložené výsledky prokazují přímý vztah aktivity revmatoidní artritidy hodnocené pomocí kompozitního indexu DAS28 a ultrasonografického indexu US7 skóre na zhoršení funkčních schopností nemocných, výrazný je vliv aktivity onemocnění na vnímání bolesti a úzkosti, jakož i na subjektivní vnímání celkového zdravotního stavu. Stupeň postižení hodnocený pomocí objektivního ukazatele, jakým je ultrasonografické skóre, velmi dobře odráží pacientem vnímané omezení chorobou. Jako vhodný prediktor zhoršené kvality života se jeví především přítomnost synovitidy (v GS i PD škále) a počet erozí.
KLASIFIKAČNÍ KRITÉRIA ACR/EULAR PRO SYSTÉMOVOU SKLERÓZU Z ROKU 2013 NA PŘÍKLADU PACIENTKY S ČASNÝMI PROJEVY SKLERODERMIE V DĚTSKÉM VĚKU
Bouchalová Kateřina1, Horák P2, Pospíšilová D1
1Dětská klinika, FN a LF UP Olomouc,
2III. interní klinika NRE, FN a LF UP, Olomouc
Sklerodermie představuje vzácné onemocnění dětského věku. Tradiční klasifikační kritéria vyžadovala přítomnost kožních projevů. Nicméně v nejrozsáhlejší publikované sérii (Padua) 153 dětských pacientů bylo 79 dětí bez těchto projevů (Martini et al., 2006). Nyní jsou i v pediatrii používána Klasifikační kritéria ACR/EULAR pro systémovou sklerózu z roku 2013, vyvinutá pro dospělé, která umožňují diagnostiku tohoto onemocnění v časné fázi.
Kazuistika 17leté pacientky s projevy výrazného Raynaudova fenoménu a nálezem patologické kapilaroskopie, u které se posléze objevily i pozitivní autoprotilátky asociované se systémovou sklerózou. Dívka byla odeslána dermatologem pro patologickou kapilaroskopii, která byla provedena pro Raynaudův fenomén. Nebyly přítomny kožní ani jiné projevy systémové sklerózy. Vstupní hladiny autoprotilátek byly normální. Po roce sledování byly detegovány pozitivní autoprotilátky a zjištěna progrese kapilaroskopického nálezu. Klinické vyšetření ani pomocné metody, včetně zobrazovacích nezjistily žádná další orgánová postižení. Překvapením byly nález vaskulitidy pravého oka. Zánětlivé markery byly negativní, vyšetření moči rovněž. Efekt kombinace vazodilatačních léků (amlodipin, naftidrofuril hydrogenooxalas, Gingium) byl minimální. Vzhledem k věku byla dívka konzultována i s revmatologem pro dospělé, k němuž bude výhledově předána do péče, a bylo učiněno konsenzuální doporučení systémové imunosupresivní léčby methotrexátem. V době přípravy abstraktu je trvání této léčby měsíc.
Systémová skleróza bez kožních projevů představuje nezanedbatelnou část dětských nemocných. Časná diagnóza je zásadní pro zahájení léčby.
Grants: KB byla podpořena Národním programem udržitelnosti (LO1304).
MYOKARDIÁLNÍ FIBRÓZA U PACIENTŮ S PROGRESIVNÍ SYSTÉMOVOU SKLERÓZOU
Suchý David, Hromádka M, Seidlerová J, Rajdl D, Lhotský J, Ludvík J, Rokyta R, Baxa J, Fakultní nemocnice, Plzeň
Přítomnost symptomatického srdečního postižení lze považovat za špatný prognostický faktor u pacientů se systémovou sklerózou. Databáze EUSTAR potvrdila negativní prognostický dopad kardiálního postižení a vliv na mortalitu z kardiální příčiny, která se pohybuje okolo 26 %.Typické poškození srdce u systémové sklerózy představuje myokardiální fibróza, která neodpovídá typické lokalizaci koronárních tepen a je výsledkem vlivu opakované ischemie – reperfúze.Cílem naší studie bylo zhodnotit potenciální přínos parametrů vyšetření magnetickou rezonancí schopných definovat lokalizovanou a difuzní myokardiální fibrózu, a to ve vztahu k doposud užívaným klinickým parametrům a novým laboratorním markerům kardiálního postižení u 33 pacientů se SSc zařazovacími kritérii bylo: 1. splnění kritérií užívaných pro diagnostiku SSc podle American College of Rheumatology [Arthritis Rheum. 1980] a 2. sinusový rytmus. Výsledky studie budou prezentovány v rámci ústního sdělení.
TREATMENT OF DISCOGENIC PAIN WITH PERCUTANEOUS DECOMPRESSION BY DISC-FX APPEAR EFFECTIVE IN THE TREATMENT OF CHRONIC BACK PAIN IN DAILY PRACTICE.
Hammond Anthony, EPC Prague, Praha
Back pain is a complex syndrome with numerous contributing pathologies. Pain from damaged intervertebral discs (discogenic pain) is common but not frequently treated. We here report the results of adding the diagnosis and treatment of disc pain by percutaneous decompression and annulus denervation (DISC-FX) as the last step in usual interventional care amongst 100 sequential cases of chronic back and leg pain.
Data collection in daily clinical practice. Single practitioner. Follow up to discharge ie when patient was recovered or until no further treatment available. Therefore, early discharge implies rapid response. Median was 3 months, 26 patients at 1 month, 36 by 2 months and 52 by 3 months, 25 took over 6 months and the longest was 13 months.
Demographics: 53 women. Mean age 44.8yrs. 38 back pain, 40 back and leg, 5 Sciatica, 10 complex, 7 non-assigned. Mean total duration of pain 58.5 months, continuous pain 22.4 months. 1, 2, 3 and 4 levels treated in 39, 52, 8 and 1 cases respectively.
Results: Mean improvements in initial to final 100mm VAS score in:
- average daily back pain were 58.2, 29.3 (49.6 %)
- worst back pain: 74.7, 39.9 (46.6 %)
- average daily leg pain: 36.9, 13.8 (62.7 %)
- worst leg pain: 41.2, 20.0, (51.5 %)
- area of pain: 11.3, 5.2 (52.8 %)
- Oswestry DI 40.1, 27.1 (32.5 %)
- patients’ Global Improvement (GI) (57.4 %)
Considering responder analysis:
- 22 % did not respond (0–24 % GI)
- 68 % achieved over 50 % GI (mean 77.7 % GI)
- 43.3 % achieved over 75 % GI (mean 87.7 % GI)
Forty-one patients received only DISC-FX and 130 general interventional procedures were also deployed. Almost the benefit seen was achieved by DISC-FX.
Diagnosis and treatment of discogenic pain contribute the majority of improvement seen in an apparently successful scheme of interventional back pain management in daily practice.
VAKCINACE, DOPORUČENÍ PRO BĚŽNOU PRAXI
Problematika očkování při léčbě inhibitory Janusových kináz a novými biologiky
Filková Mária, Revmatologický ústav, Praha
Úvod:
Pacienti s autoimunitním revmatickým onemocněním (AIRD) mají zvýšené riziko infekčních komplikací v důsledku dysfunkce imunitního systému, aktivity onemocnění, přidružených komorbidit a imunosupresivní léčby. Očkování pacientů s AIRD je jako možnost snížení rizika infekčních komplikací doporučováno jak národními, tak mezinárodními společnostmi. Dlouholeté zkušeností potvrzují účinnost vakcinace proti chřipce a pneumokokům při terapii inhibitory TNFα a sníženou odpověď při léčbě rituximabem.
Cíl:
Cílem sdělení je shrnout poznatky o účinnosti vakcinace při terapii novými biologickými léky s jiným mechanismem účinku a inhibitory januskináz (JAKi).
Závěr:
Abatacept v porovnání s pacienty léčených methotrexátem (MTX) v jednom pozorování snížil humorální odpověď na očkování proti chřipce, zatím co výsledky multicentrické observační studie ukazují imunitní odpověď u 50 % a dosažení protektivních hladin protilátek u 82 % pacientů léčených abataceptem, avšak chybí přímé srovnání s komparátorem. Podobně konfliktní je i odpověď na očkování proti pneumokokům. Tocilizumab v monoterapii nebo v kombinaci s MTX neovlivňuje imunitní odpověď na očkování proti chřipce, zatím co odpověď na očkování proti pneumokokům polysacharidovou vakcínou PPV23 je v kombinaci s MTX snížena. Limitovaná data ukazují, že secukinumab nepotlačuje imunitní odpověď na meningokokovou nebo chřipkovou vakcínu, vliv na očkování proti pneumokokům není znám. Z JAKi máme nejvíc zkušeností s tofacitinibem, který v monoterapii nelimituje odpověď na očkování proti chřipce, odpověď je snížená při kombinaci s MTX. Odpověď na očkování proti pneumokokům byla v porovnání s placebem snížená, zejména v kombinaci s MTX. Studie na bezpečnost vakcinace proti varicella zoster po dobu léčby chybí. Tato vakcinace se u pacientů na imunosupresivní léčbě obecně nedoporučuje a její podání by mělo předcházet zahájení terapie o 2–4 týdny. Očkování proti lidskému papiloma viru má rovněž limitované údaje, pokud je indikované, tak ho lze provést bez ohledu na terapii. Málo dat je k dispozici i pro očkování proti hepatitidě B, imunitní odpověď se jeví jako snížená.
VAKCINÁCIA DOSPELÝCH PACIENTOV SO ZÁPALOVÝM REUMATICKÝM OCHORENÍM Z POHĽADU REUMATOLÓGA
Mičeková Dagmar, Mlynáriková V, Národný ústav reumatických chorôb, Piešťany
Liečba zápalových reumatických chorôb zaznamenala za uplynulých 20 rokov nevídaný pokrok. Okrem rozšírenia tzv. klasických syntetických DMARDs sú do liečby začleňované postupne nové a nové biologické DMARDs, ich biosimilars, ako i cielené syntetické DMARDs. Zo základného mechanizmu účinku týchto liekov, a to je potlačenie imunitného systému, vyplývajú i najčastejšie uvádzané nežiaduce účinky, ktorými sú práve závažné infekcie. U pacientov na biologickej liečbe je dlhodobo známy výskyt bakteriálnych infekcií, včítane granulomatóznych infekcií, ako je tuberkulóza. Podstatne menej údajov je o výskyte vírusových infekcií, hlavne zo skupiny herpetických infekcií. Výskyt nežiaducich účinkov sa u pacientov liečených biologickou liečbou v jednotlivých terapeutických indikáciách môže líšiť. K odchýlkam môžu prispievať riziká spojené so samotným ochorením, výskyt pridružených chorôb, ako i napríklad súčasne podávanie kortikosteroidov. Asi najúčinnejším prostriedkom ako predchádzať infekciám je vakcinácia. Na základe dostupných informácií o účinnosti a bezpečnosti vakcinácie vypracovala skupina expertov EULARu 13 odporúčaní na vakcináciu dospelých pacientov s reumatickými chorobami. Odporúčanie číslo 1 poukazuje na nutnosť zistiť vakcinačných status hneď po diagnóze. Potrebné je zmapovať i možné reaktivácie reumatického ochorenia po vakcinácii. Status by mal byť zameraný hlavne na vakcináciu proti Haemophilus influenzae, hepatitíde A a B, ľudskému papilóma vírusu, chrípke, Neisseria meningitides, rubeole (ženy v reprodukčnom období), Streptococcus pneumoniae a tetanovému toxoidu. Vakcinácia by mala byť realizovaná v stabilnej fáze ochorenia. Je potrebné vyhnúť sa živým atenuovaným vakcínam. Týka sa to vakcinácie MMR (morbili, mumps, rubeola, varicella, herpes zoster). Vakcinácia pacientov sa zápalovým ochorením môže byť uskutočnená pri liečbe DMARDs a antiTNF, ale v ideálnom prípade by mala predchádzať liečbe liekmi pôsobiacimi na B bunkovú depléciu. Inaktívna vakcína proti chrípke je jednoznačne doporučená, podobne i 23 valentná polysacharidová pneumokoková vakcína. Pacienti so zápalovým reumatickým ochorením majú dostať vakcináciu tetanickým toxoidom v súlade s vakcináciou zdravej populácie. V prípade veľkých/alebo kontaminovaných rán má byť u pacientov, ktorí dostali rituximab posledných 24 týždňov, aplikovaná imunizácia imunoglubulínmi tetanu. Vakcinácia voči herpes zoster môže byť zvažovaná, ale má byť uskutočnená u menej závažne imunosuprimovaných pacientov, alebo za zvláštnych podmienok. Vakcinácia voči ľudskému papiloma vírusu má byť zvážená u vybranej populácie pacientok. Ide hlavne o populáciu mladých pacientok s SLE do veku 25 rokov. U hyposplenických a asplenických pacientov je odporúčaná vakcinácia voči chrípke, Haemophilus influenzae a meningoková C vakcinácia. Vakcinácia voči hepatitíde A a B je doporučená len v skupine rizikových pacientov. Ide o pacientov s plánovaným rizikom kontaktu, ako je cestovanie do endemických oblastí, zvýšené riziko expozície, alebo potvrdená expozícia, infikovaný člen rodiny, a to v prípade, keď chýbajú protektívne protilátky. Pacienti cestujúci do rizikových oblastí majú byť vakcinovaní podľa všetkých pravidiel, s výnimkou živých vakcín (BCG, perorálna polio vakcína, orálna tyfoidna vakcína, žltá zimnica), ak je to možné. BCG vakcína nie je odporúčaná u pa-cientov so zápalovými reumatickými chorobami. Podobne ako u dospelých pacientov boli pravidlá vakcinácie stanovené pre detskú populáciu so zápalovými reumatickými chorobami.
Naviac jednotlivé krajiny si podľa aktuálnych miestnych podmienok vytvorili svoje vlastné vakcinačné pravidlá. Z 52 krajín Európy boli národné odporúčania konštituované v 18 krajinách. Samostatné pravidlá boli stanovené pre USA, Austráliu, Kanadu. Jednotlivé rozdiely sa týkajú napríklad palety vakcín zohľadňujúcej miestne rozdiely. Ide napríklad o vakcináciu voči Q horúčke v Austrálii. Podobne sa niektoré odporúčania líšia v intervaloch timingu vysadenia liečby pred vakcináciou. Na jednom sa však všetky odporúčania zhodujú. Vakcinácia pacientov so zápalovými reumatickými choroba je prospešná a pomáha predchádzať komplikáciám liečby.
KDY ZVAŽOVAT U REVMATOLOGICKÝCH PACIENTŮ OČKOVÁNÍ PROTI VIRU HERPES ZOSTER?
Šléglová Olga, Revmatologický ústav, Praha
Jednou z obávaných komplikací při biologické léčbě je zvýšená náchylnost k infekcím, a to jak k bakteriálním, tak i virovým, mykobakteriálním či oportunním. Z publikovaných studií vyplývá, že riziko infekce je nejvyšší po zahájení léčby a častější výskyt přetrvává v prvním roce léčby. Zvýšenou pozornost je rovněž třeba věnovat pacientům v perioperačním období. Pokud je porovnávána skupina pacientů s anti-TNF léčbou oproti skupině pacientů na standardní léčbě je popisována častější infekce kůže, měkkých tkání a kloubů. Obecně je zvýšena tendence ke granulomatózním infekcím. Vedle prokazatelně zvýšeného rizika TBC během anti-TNF léčbyje zvýšeno i riziko mykotických infekcí. Z virových infekcí byl prokázán vyšší výskyt herpes zoster. Herpes zoster je endogenní reaktivací viru varicella zoster. Primoinfekce je typická pro dětský věk. Po prodělané infekci zůstává virus v latentní fázi v nervových gangliích. Nejčastější komplikací je postherpetická neuralgie.
Od dubna 2014 je v ČR k dispozici vakcína proti pásovému oparu. Vakcína je primárně doporučovaná k imunizaci jedinců od 50 let věku. Vakcína působí na principu zablokování aktivace viru, aby se nedostal do periferních nervů. Není hrazena z prostředků zdravotního pojištění, ale jednotlivé zdravotní pojišťovny na očkování přispívají. Vakcína obsahuje atenuovaný virus varicella zoster. Jedná se tedy o živou vakcínu aplikovanou v jedné dávce.
V přednášce budou shrnuty současné názory na možné využití vakcíny u revmatologických pacientů.
VAKCINACE U SYSTÉMOVÉHO LUPUS ERYTHEMATODES – SOUČASNÝ POHLED
Ciferská Hana, Revmatologický ústav a Revmatologická klinika, 1. lékařská fakulta Univerzity Karlovy, Praha
Systémový lupus erythematodes (SLE) je autoimunitní multiorgánové onemocnění se závažnou prognózou spojené s celou řadou imunologických abnormalit. Onemocnění nemá jednotnou manifestaci a jednotlivé projevy se u různých pacientů projevují s odlišnou závažností. SLE je onemocnění, které zasahuje do pochodů buněčné i humorální imunity a vyžaduje dle závažnosti manifestací imunosupresivní terapii, která vede k potlačení akcelerované zánětlivé odpovědi, ale ovlivňuje i složky imunitního systému, které se podílejí na obranyschopnosti organismu. Infekční onemocnění patří k významným komorbiditám. Včasná vakcinace nemocných se SLE snižuje riziko potenciálně fatálních komplikací. Obecně se nedoporučuje podávání živých vakcín u vysoce imunokompromitovaných nemocných. Vakcinace nemocných se SLE v remisi, či s nízkou aktivitou onemocnění je obecně doporučována dle zvyklého očkovacích schématu, pokud nejsou kontraindikace spojené s podávanou terapií, či nemůže být vakcína podána z jiných příčin. Podání vakcinace může vyvolat krátkodobou nadprodukci autoprotilátek většinou bez klinického významu. Studie na velkých kohortách pacientů většinou popisovaly jen ojedinělé vzplanutí SLE následkem podání vakcíny. EULAR doporučení na vakcinaci pacientů s revmatickými onemocněními obecně doporučují podání vakcíny u nemocných v remisi, u kterých není podávána biologická terapie ovlivňující B lymfocyty. Toto sdělení se bude zabývat analýzou dat kohort pacientů se SLE, u kterých byla monitorována bezpečnost imunogenicita a efektivita vakcín proti chřipce, pneumokokům, hepatitidám, herpes zoster a dalších. Dosud chybí spolehlivé údaje o vakcinaci nemocných se SLE v údobí relapsu onemocnění, kdy se obecně nedoporučuje podávat.
SATELITNÍ SYMPOZIUM POŘÁDANÉ FIRMOU SANOFI GENZYME
Současný pohled na metabolickýzánět
Šenolt Ladislav, Revmatologický ústav, Praha
Interleukin-6 (IL-6) je multifunkční cytokin, který ovlivňuje mnoho různých tkání včetně buněk imunitního systému. U pacientů s revmatoidní artritidou se podílí na syntéze reaktantů akutní fáze zánětu hepatocyty, tím přispívá ke zvýšené tělesné teplotě, únavě a anémii. Podporuje neovaskularizaci a zvýšenou akumulaci imunitních buněk v místech zánětu. Výsledkem je aktivace jak imunitních buněk, tak rezidentních buněk kloubních struktur (synoviální fibroblasty, chondrocyty a osteoklasty), což přispívá k tvorbě autoprotilátek, úbytku hyalinní chrupavky a destrukci kosti. Je známo, že chronický zánět ovlivňuje metabolismus glukózy a lipidů. Zvýšené hladiny IL-6 představují rizikový faktor inzulinové resistence, rozvoje diabetes mellitus 2. typu a kardiovaskulárních komplikací. Kromě účelné imunosuprese je léčebná inhibice IL-6 u jedinců s revmatoidní artritidou často provázena nechtěnou hyperlipoproteinémií a zvýšenou tělesnou hmotností. V této práci bude diskutována role IL-6 v metabolických pochodech a potenciální uplatnění biologické léčby proti IL-6 v metabolické dysregulaci u revmatických onemocnění.
INHIBICE IL-6 V LÉČBĚ AUTOIMUNITNÍCH ONEMOCNĚNÍ: SOUČASNOST A BUDOUCNOST
Pavelka Karel, Revmatologický ústav, Praha
Interleukin 6 (IL-6) je pleiotropní prozánětlivý cytokin s komplexní funkcí v patogenezi revmatoidní artritidy (RA). Zvýšené hladiny IL-6 a trans signalizace přispívají ke tvorbě pannu v RA kloubu a tvorbě kloubních příznaků. Kromě toho IL-6 přispívá k řadě extraartikulárních komplikací RA, jako jsou kardiovaskulární projevy, anémie, osteoporóza, únava a deprese a ranní ztuhlost.
Lidská monoklonální protilátka proti receptoru pro IL6 α (anti-IL-6Rα), která se selektivně váže na membránově vázaný i na rozpustný IL-6R.
Program klinického hodnocení sarilumabu fáze III byl rozsáhlý a obsahoval celkem 7 studií, a to jak u pacientů selhávajících na MTX (SARIL-RA-MOBILITY), tak na csDMARDs (SARIL-RA-EASY) nebo u TNF selhávajících (SARIL-RA-TARGET). Všechny studie byly pozitivní a prokázaly vysokou účinnost sarilumabu, a to jak při ovlivnění symptomů, tak při zpomalení rentgenové progrese. Ve studii MONARCH byl hodnocen v monoterapii sarilumabu proti adalimumabu a ve všech primárních i sekundárních ukazatelích byl účinnější než adalimumab (obr. 1). Bezpečnost sarilumabu byla hodnocena ve výše zmíněných studiích a v jejich otevřených extenzích. Bezpečnostní profil je obdobný, jako u dalšího inhibitoru IL-6 tocilizumabu.
Dalšími indikacemi, u kterých je sarilumabu zkoušen, je systémová juvenilní idiopatická artritida, Takayasuova arteritida, systémová sklerodermie, polymyalgia rheumatica a neinfekční panuveitida.
V Doporučeních EULAR i ČRS je sarilumabu uváděn v první linii biologické léčby při selhávání MTX a je uveden, jako zvláště výhodná varianta při nucené monoterapii biologickým lékem.
SATELITNÍ SYMPOZIUM POŘÁDANÉ FIRMOU MERCK SHARP&DOHME
DLOUHODOBÉ VÝSLEDKY LÉČBY SPONDYLOARTRITID GOLIMUMABEM V KLINICKÝCH STUDIÍCH A REÁLNÉ PRAXI
Pavelka Karel1, Svoboda M2, Křístková Z2
1Revmatologický ústav, Praha,
2Institut biostatistiky a analýzy, MU, Brno
Spondyloartritidy (SpA) jsou zánětlivá, chronická onemocnění, u kterých byla prokázána vynikající účinnost anti TNF preparátů. Důležitým ukazatelem kvality léku je persistence na léčbě. Persistence na léčbě je složený ukazatel, který v sobě obsahuje: dobrou účinnost, dobrou snášenlivost, komfort užívání, dostupnost, cenu a úhradu.
Cílem projektu bylo vyhodnotit persistenci na léčbě golimumabem u ankylozující spondylitidy (AS) a psoriatické artritidy (PsA) a vyhodnotit prediktivní faktory na začátku léčby pro ukončení léčby.
Do studie byli zařazeni pacienti léčeni golimumabem v centrech biologické léčby u ankylozující spondylitidy a psoriatické artritidy, zařazeni do národního registru ATTRA. Do studie bylo zařazeno 510 pacientů s ankylozující spondylitidou s následujícími výsledky: retence na léčbě golimumabem po 5 letech byla 58,6 %, BASDAI pokleslo z iniciálních 5,9 ± 2,0 na 2,4 ± 1,8. Hodnoty ASDAS poklesly z 3,8 ± 1,0 na 1,8 ± 0,9, dobrá a střední odpověď ASDAS byla získána v 62,8 %. Predikce zvýšeného rizika ukončení léčby u AS byla: glukokortikoidy v minulosti, csDMARD v minulosti, csDMARD jako kombinace na začátku léčby. Do studie u psoriatické artritidy bylo zařazeno 178 pacientů, přičemž retence na léčbě golimumabem po 5 letech byla 43,2, průměrné DAS 28 pokleslo z 4,9 ± 5,1 na 2,43 ± 0,7, dobrá odpověď dle EULAR byla 80,6 %, predikce zvýšeného rizika ukončení léčby nebyla zjištěna žádná. Persistence na léčbě byla hodnocena takto: RA vs. AS p < 0,001, RA vs. PsA p = 0,300, AS vs. PsA p = 0,001. Data ze švédského registru a systematický přehled rady mezinárodních studií mohou naznačovat, že persistence na léčbě golimumabem je delší než u ostatních anti TNF. Jde ale o metodiku nepřímého srovnání.
Analýza dat z registru ATTRA ukazuje dobrou účinnost a persistenci golimumabu při léčbě spondyloartritid a je ve shodě se zahraničními registry, i provedenými systematickými přehledy.
SATELITNÍ SYMPOZIUM POŘÁDANÉ FIRMOU NOVARTIS
VYSOCE AKTIVNÍ FORMA PSORIATICKÉ ARTRITIDY NASEDAJÍCÍ NA PEMPHIGUS VULGARIS A JEJÍ ÚSPĚŠNÁ LÉČBA SEKUKINUMABEM (KAZUISTIKA)
Olejárová Marta 1,2, Kodet O 3.
1Revmatologický ústav Praha,
2Revmatologická klinika 1. LF UK Praha,
3Dermatovenerologická klinika 1. LF UK a VFN, Praha
Autoři popisují případ pacienta, léčeného pro pemphigus vulgaris dlouhodobě kombinovanou imunosupresivní terapií (cyklofosfamid + glukokortikoidy), u něhož došlo i přes tuto léčbu k manifestaci psoriázy a těžké psoriatické artritidy s polyartikulárním postižením. Pacient byl nejprve léčen methotrexátem v dávce až 25 mg týdně parenterálně v kombinaci s glukokortikoidy per os i ve formě intraartikulárních injekcí aktivních kloubů, terapie cyklofosfamidem byla ukončena. Tato intenzivní terapie však přinesla jen mírné zlepšení a po 3 měsících byla pro její selhání indikována biologická léčba. Standardní volbou je anti-TNFα terapie, avšak z důvodu předcházející dlouhodobé terapie cyklofosfamidem a možné potenciace rizika vzniku malignity při kombinaci cyklofosfamidu s inhibitorem TNFα, byl zvolen jako lék první volby secukinumab, podávaný souběžně s parenterálním methotrexátem. Terapie byla velmi úspěšná, již v prvních týdnech bylo pozorováno výrazné zlepšení stavu a během několika týdnů bylo dosaženo remise psoriatické artritidy i kompletní regrese psoriázy, jež přetrvávaly i po vysazení glukokortikoidu. Léčba byla ze strany pacienta velmi dobře tolerována, žádné závažné nežádoucí účinky se nevyskytly, nebyl pozorován ani případný relaps pemphigu.
SATELITNÍ SYMPOZIUM POŘÁDANÉ FIRMOU ELI LILLY
BOLEST JAKO ZÁKLADNÍ SYMPTOM REVMATOIDNÍ ARTRITIDY
Pavelka Karel, Revmatologický ústav, Praha
Bolest je základní symptom revmatických onemocnění. Nejčastěji jde o bolest nociceptivní, ale vyskytuje se i bolest neuropatická. Bolest v širším kontextu řadíme mezi tzv. PRO (patients reported outcomes) a bolest je z těchto PRO ukazatel nejdůležitější. Hodnotí se buď samostatně, nebo je součástí dotazníků kvality života, jako je například SF-36, RAID a EuroQol.
Studie BEAM zařazovala pacienty s nedostatečnou odpovědí na methotrexát, s vysokou aktivitou, s již přítomnými erozemi na začátku studie. Pacienti byli léčeni ve třech větvích, buď placebem, baricitinibem 4 mg a adalimumabem 40 mg. Baricitinib účinně potlačoval bolest, a to signifikantně proti placebu již od druhého týdne léčby. Při srovnání průměrné změny bolesti od začátku léčby byl baricitinib účinnější než adalimumab. Medián času k docílení zlepšení bolesti o 50 % byl u baricitinibu 4 týdny, zatímco u adalimumabu 8 týdnů (graf 1). Zlepšení bolesti po baricitinibu ve srovnání s adalimumabem bylo prokazatelné u různých prahů bolesti. Kromě bolesti byly baricitinibem ovlivněny více než adalimumabem i další PROs, tzn. únavnost (skóre FACIT), kvalita života – fyzikální komponenta (SF-36) a emoční komponenta (SF-36).
Bolest je z pohledu pacienta s revmatoidní artritidou nejdůležitější symptom, a proto lze zjištěné významné ovlivnění bolesti baricitinibem, které přesahuje adalimumab, považovat za velmi významné.
„JAK“ INHIBITORY – OVLIVNĚNÍ NEJEN BOLESTI (BARICITINIBEM)
Šenolt Ladislav, Revmatologický ústav, Praha
Inhibitory Janus kinázy (JAK) představují novou léčebnou modalitu, která zasahuje na úrovni nitrobuněčné signalizace imunitní a zánětlivé odpovědi. Baricitinib je selektivní JAK1 a JAK2 inhibitor, který může být podáván v monoterapii nebo v kombinaci s methotrexátem u středně až vysoce aktivní revmatoidní artritidy při neúčinnosti nebo intoleranci alespoň jednoho konvenčního syntetického nebo biologického léčiva. Baricitinib prokázal účinnost napříč širokým spektrem pacientů s revmatoidní artritidou. Klinická účinnost baricitinibu byla lepší v porovnání s placebem, ale i adalimumabem. Výsledky studie RA-BEAM prokazují větší úlevu od bolesti při léčbě baricitinibem v porovnání s placebem, ale i adalimumabem. U baricitinibu byl navíc v porovnání s adalimumabem pozorován rychlejší nástup úlevy od bolesti, a to zejména u jedinců s vyšší hladinou CRP. V této práci bude diskutován nepřímý, ale také přímý analgetický účinek baricitinibu.
SATELITNÍ SYMPOZIUM POŘÁDANÉ FIRMOU ABBVIE
MÁ ÚČINNÉ POTLAČENÍ AKTIVITY RA VLIV NA SNÍŽENÍ FREKVENCE NÁHRAD KOLENNÍCH A KYČELNÍCH KLOUBŮ U PACIENTŮ S REVMATOIDNÍ ARTRITIDOU?
Pavelka Karel, Revmatologický ústav, Praha
V průběhu revmatoidní artritidy má až 50 % pacientů postižené kolenní klouby. Často dochází k destrukcím a nutnosti náhrady kolenních kloubů aloplastikou. Byla prokázána asociace mezi aktivitou revmatoidní artritidy a limitací funkce a dlouhodobým rizikem pro ortopedický výkon. Rizikovým faktorem je především dlouhodobě přetrvávající aktivita. Většina kohortových studiích ukazuje v posledních 20 letech vzestup frekvence totální náhrady kolenních a kyčelních kloubů u degenerativních onemocnění a pokles u zánětlivých revmatických onemocnění.
Byly provedeny kohortové studie, které pro-kázaly, že dlouhodobé snížení aktivity revmatoidní artritidy biologickou léčbou snižuje frekvenci totálních náhrad kyčelních a kolenních klou-bů, zlepšuje kvalitu života a snižuje náklady na léčbu.
Závěrem je možné konstatovat, že časná agresivní a účinná léčba revmatoidní artritidy biologickými preparáty snižuje riziko nutnosti aplikace totálních náhrad kyčelních a kolenních kloubů. V tomto smyslu jí lze považovat i za farmakoekonomicky výhodnou.
PODPOROVANÁ PŘEDNÁŠKA FIRMOU ROCHE
SROVNÁNÍ ÚČINNOSTI MONOTERAPIE TOCILIZUMABEM A KOMBINACE ANTI TNF + MTX U PACIENTŮ V MINULOSTI LÉČENÝCH DMARD V KLINICKÉ PRAXI EVROPSKÝCH REGISTRŮ (TOCERRA)
Pavelka Karel, Revmatologický ústav, Praha
Kombinace anti TNF + methotrexát (MTX) je v léčbě revmatoidní artritidy účinnější než monoterapie anti TNF. Nicméně 25–35 % pacientů v běžné klinické praxi netoleruje žádné csDMARD. Studie ACT-RAY prokázala, že tocilizumab (TCZ) může být stejně účinný v monoterapii jako v kombinaci s MTX. Ve studii ADACTA pak byl v monoterapii TCZ účinnější než adalimumab.
Cílem studie TOCERRA bylo porovnat účinnost tocilizumabu v monoterapii oproti kombinaci anti TNF + csDMARD v běžné klinické praxi.
Metodologie:
Souhrnná analýza 10 evropských registrů.
Design studie:
Otevřená, kontrolovaná, retrospektivní, multicentrická.
Statistika:
Kaplan-Mayerova analýza, hodnocení remise, Lundex index.
Výsledky:
Do studie bylo zařazeno celkem 771 pacientů na tocilizumabu a 4 660 pacientů na kombinaci anti TNF + methotrexát. na začátku studie nebyly skupiny zcela srovnatelné, když pacienti na monoterapii TCZ měli vyšší CRP a vyšší HAQ. Přežívání na monoterapii TCZ bylo signifikantně delší než při kombi terapii anti TNF + methotrexát (HR 0,78, p < 0,001). Medián retence na TCZ byl 1,82 roku (95% CI 1,59–2,04) a na anti TNF + MTX 1,54 (95% CI 1,43–1,64), p = 0,65. Účinnost monoterapie tocilizumabem vs. anti TNF kombo stejná (CDAI), vyšší DAS 28 (CRP). Změna CDAI za 1 rok – 3,34 (anti TNF + MTX) vs. -3,86 (tocilizumab monoterapie). Lundex korigovaná CDAI remise 7,4 % tocilizumab vs. 11,8 % kombinace (4,4% rozdíl, 95% CI -0,1 – 7,9 %). Lundex korigovaná LDA 36,6 % vs. 34,8 %, (rozdíl -1,8, 95% CI -6,2–2,5).
Závěr:
Výsledky této kohortové studie potvrzují předešlé studie i Doporučení EULAR v tom smyslu, že pokud je nutná monoterapie biologickým lékem, nejvhodnější alternativou je blokáda IL-6.
PODPOROVANÁ PŘEDNÁŠKA FIRMOU UCB
OČKOVÁNÍ NOVOROZENCŮ PO EXPOZICI BIOLOGICKÉ LÉČBĚ BĚHEM TĚHOTENSTVÍ
Pavelka Karel, Revmatologický ústav, Praha
V současné době dochází ke změně pohledu na možnost aplikace biologických léků v graviditě a laktaci. Stávající data podporují možnost podávat infliximab a adalimumab do 20. týdne gravidity, etanercept do 30 a 32. týdne gravidity a certolizumab v průběhu celé gravidity. Právě certolizumab se zdá pro léčbu v graviditě nejvhodnější, protože studie CRIB nepotvrdila transfer certolizumabu přes placentu. Studie CRADLE pak nepotvrdila žádný transfer certolizumabu do mléka kojících matek (2).
S rozšiřováním možnosti biologické léčby během gravidity vznikla otázka, jak je ovlivněna možnost očkování novorozenců. U infliximabu a adalimumabu byly zjištěny relativně zvýšené přenosy přes placentární bariéru a možnost vzniku neutropenií po narození. Byly také hlášeny relativně časté infekce horních cest dýchacích u kojenců vystavených anti TNF během těhotenství a léčby. Očkování těchto dětí není problémem u neživých vakcín. Živé atenuované vakcíny by neměly být podávány během prvních 6 měsíců života dítěte. Byly totiž popsány fatální případy po aplikaci tuberkulózní vakcíny a vakcíny proti rotavirům.
Certolizumab pegol neproniká placentární bariérou a zdá se být nejvýhodnější alternativou pro léčbu biologiky v těhotenství, a to i vzhledem k očkování novorozenců.
SBORNÍK ABSTRAKT POSTERŮ
DRUG SURVIVAL OF ADALIMUMAB IN PATIENTS WITH RHEUMATOID ARTHRITIS, ANKYLOSING SPONDYLITIS AND PSORIATIC ARTHRITIS OVER 10 YEARS IN REAL-WORLD SETTING OF CZECH REGISTRY ATTRA
Pavelka Karel 1, Závada J 1, Křístková Z 2, Szczuková L 3
1Institute of Rheumatology, Prague,
2Institute of Biostatistics and Analyses, Ltd., Spin-off company of the Masaryk University, Brno,
3Institute of Biostatistics and Analyses, Faculty of Medicine, Masaryk university, Brno
Drug survival in real clinical practice is reflecting both efficacy and safety of the drug. It is valuable outcome measure complementary to data from RCT.
To evaluate 10 years efficacy and survival of adalimumab (ADA) in Czech registry ATTRA. To analyse reasons for drug discontinuation and analyse baseline demographic and clinical characteristics predictive for drug discontinuation. We also aimed to compare survival of ADA between 3 different diagnoses (RA, AS, SpA). Finally we aimed to compare survival between different anti TNF drugs.
All patients fulfilled criteria of Czech Rheum. Soc. for indication of anti TNF therapy and were included in registry. They were followed each 3 month first year and than each 6 month. The main outcome measures in RA were DAS 28, HAQ, EuroQuol, SF36, CRP, in AS BASDAI, HAQ and ASDAS. Reasons for drug discontinuation were reported as primary failure, secondary failure, adverse advent, remission and others. Statistics – survival on therapy was estimated by Kaplan-Meier analysis. The search for outcome predictors was performed by log-rank test (continuous predictors were appropriately categorized).
Altogether 3159 patients with RA, 1785 with AS and 723 with PsA were included. 1598 patients with RA were treated with adalimumab and retention was 75,8 % in one year, 43,8 % in 5 years and 27,7 % in 10 years. The reasons for drug discontinuation were: primary failure 24,9 %, secondary failure 30,5 %, and adverse events (19,8 %). Predictive factors for adalimumab retention in rheumatoid arthritis were: younger age < 50 years, failure of £1 csDMARDs in past, combination therapy with csDMARDs at baseline. Sex, RF and anti CCP were not predictive. Drug retention was longest in AS (median 99,6 m), than PsA (median 62,5 m) and shortest in RA (median 43,9 m) (graph 1). Drug survival in rheumatoid arthritis was longer on etanercept than on infliximab (p < 0,001), longer on adalimumab than infliximab (p<0,001) and equal between adalimumab and etanercept (p=0,85).
Adalimumab retention in registry ATTRA was comparable to other European registries. Predictors of drug retention in RA were: younger age (<50 years),£1 csDMARDs in past and in combination with csDMARDs. Survival on adalimumab was longer in AS, than PsA and RA and the same was true for all three anti TNF drugs. Survival on drug in rheumatoid arthritis was longer in adalimumab and etanercept compared to infliximab.
FOKÁLNÍ MYOZITIDA – KAZUISTIKA
Voříšek Jan, Jeremiáš P, Oddělení klinické farmakologie, FN Plzeň
Fokální myozitida je vzácné zánětlivé onemocnění neznámé etiologie s variabilním průběhem. Přestože etiologie onemocnění je většinou neznámá, jsou dokumentovány případy asociované s předchozím traumatem nebo infekcí. V rámci diferenciální diagnostiky je nutné vyloučit atypický průběh polymyozitidy/dermatomyozitidy, myozitidu s inkluzními tělísky, sarkoidózu a řadu dalších jednotek. Převážně se onemocnění manifestuje jako jednostranné postižení svalů dolních končetin, nejčastěji v oblasti lýtka a stehna. Vzestup CRP a svalových enzymů bývá variabilní. Ze zobrazovacích metod se využívá magnetická rezonance s označením vhodného místa pro biopsii. Imunohistochemicky jsou nalézány intersticiální infiltráty tvořené převážně T-lymfocyty. Onemocnění mívá zpravidla benigní průběh s odezněním příznaků do 4 let. Rekurence se vyskytují přibližně v 18 % případů. V léčbě se využívají především nesteroidní antirevmatika a glukokortikoidy. V rámci našeho sdělení prezentujeme kazuistiku chronického průběhu lokalizované myozitidy s limitovanou odpovědí na léčbu.
BIOLOGICKÁ LIEČBA U PACIENTOV S REUMATICKÝMI CHOROBAMI A MALIGNITOU
Kmečová Zlata1, Škamlová M1, Tomková S2, Miklošková E1
1II. Interná klinika SZU FNsP Banská Bystrica,
2Nemocnica Košice-Šaca
Reumatické choroby vyžadujú imunosupresívnu liečbu za účelom kontroly symptómov a rozvoja deštrukcie kĺbov. Pacienti s malignitou a súčasným reumatickým ochorením majú zvýšené riziko morbidity a mortality, avšak ich terapia je nevyhnutná. Syntetické chorobu modifikujúce lieky ako aj biologické lieky môžu zvýšiť riziko rakoviny alebo progresiu tumoru už potvrdenej malignity. Avšak údaje rizika výskytu rakoviny pri biologickej liečbe sú kontroverzné.
Súbor pacientov a kazuistika: V práci uvádzame naše skúsenosti v súbore pacientov s reumatickými chorobami liečených biologickou liečbou, výskyt malignity počas biologickej liečby, ako aj možnosť následnej liečby po prekonanej malignite.
Dokumentujeme prípad pacienta s ankylozujúcou spondylitídou (AS) periférnou formou, ktorému po zlyhaní konvenčnej liečby pre vysokú klinickú a humorálnu aktivitu bola indikovaná anti-TNF terapia. Po dvoch rokoch sa však stav pacienta skomplikoval, diagnostikovaný mu bol adenokarcinóm obličky s následnou nefrektomiou. Biologická liečba bola ukončená. Postupne sa však znova zvyšovala aktivita choroby AS, aplikované vysoké dávky kortikosteroidov a NSAID mali len prechodný efekt. Preto po roku po komplexnom prešetrení pacienta po dohode onkourológa, reumatológa a pacienta znova aplikovaná – anti-TNF terapia. Po štyroch rokoch tejto liečby pacient vykazuje nízku klinickú a humorálnu aktivitu AS, stav je stabilizovaný, bez relapsu malignity.
Onkologické ochorenie nepredstavuje kontraindikáciu biologickej liečby. Potrebné je však dlhodobejšie sledovanie a štandardizované registre v prípade možného rizika anti-TNF prípadne inej biologickej liečby. Riziká a benefity liečby reumatického ochorenia a aj malignity je potrebné zhodnotiť z aspektu prognózy ďalšieho života pacienta, kvality jeho života a v neposlednom rade zohľadniť želanie pacienta.
TEPENNÁ TUHOST U PACIENTŮ S VYBRANÝMI REVMATICKÝMI ONEMOCNĚNÍMI JAKO POTENCIÁLNÍPREDIKTOR ČASNÉHO KARDIOVASKULÁRNÍHO RIZIKA
Schubertová Markéta1, Smržová A1, Horák P1, Mrázek F2, Heřmanová Z2, Skácelová M1, Zadražil J 1
1III. interní klinika – nefrologická, revmatologická, endokrinologická, Fakultní nemocnice Olomouc,
2Ústav imunologie, Fakultní nemocnice Olomouc
Kardiovaskulární onemocnění patří mezi hlavní příčiny celosvětové morbidity a mortality. Autoimunitní chronická zánětlivá onemocnění jsou považována za riziková z kardiovaskulárního hlediska. Příčinou je uplatnění tradičních i netradičních rizikových faktorů spojených se základním onemocněním. Zvýšení tepenné tuhosti je považováno za jeden z ukazatelů kardiovaskulárního rizika. Stanovení tepenné tuhosti u pacientů s vybranými revmatickými onemocněními – revmatoidní artritidou (RA), systémovým lupusem erythematodem (SLE) a systémovou sklerodermií – její porovnání s aktivitou onemocnění a dalšími rizikovými faktory kardiovaskulárních chorob. Tepenná tuhost byla stanovena pomocí přístroje Sphygmocor, založeném na principu aplanační tonometrie, stanovením rychlosti šíření pulzní vlny. Byly porovnány tradiční rizikové faktory kardiovaskulárních onemocnění (kouření, obezita, hypertenze, dyslipidémie) s dalšími faktory (koncentrace endothelinu – 1, fetuinu A, adiponectinu), délkou trvání onemocnění, jeho aktivitou, terapií. Do této pilotní studie bylo zařazeno celkem 56 pacientů se systémovou sklerodermií, 54 pacientů se systémovým lupusem a 35 pacientů s revmatoidní artritidou. Výsledky byly statisticky zpracovány. Je známo, že chronická zánětlivá onemocnění jsou spojena s vyšší kardiovaskulární morbiditou a mortalitou. Zatímco u pacientů se SLE a systémovou sklerodermií se tepenná tuhost signifikantně nelišila od zdravých kontrol s průměrnými hodnotami 6,2 m/s respektive 6,88 m/s, u pacientů s revmatoidní artritidou byla výrazně vyšší, a to průměrně 9,4 m/s. U třetiny pacientů s RA byla tepenná tuhost patologicky zvýšená.
TRAPS (PERIODICKÁ HORÚČKA SPOJENÁ S RECEPTOROM TNF), KAZUISTIKA
Lukáčová Olga1, Lukáč J1,2
1Národný ústav reumatických chorôb, Piešťany,
2Inštitút fyziatrie, balneológie a liečebnej rehabilitácie, Piešťany
Autoimflamatórne syndrómy sú skupina rôznych syndrómov, medzi ktoré patria aj periodické/rekurentné horúčky. Najčastejšími periodickými horúčkami sú Familiárna stredomorská horúčka (FMF), Tumor necrosis factor receptor-asociovaný periodický syndróm (TRAPS), menej časté sú: HIDS: Hyperimunoglobulinémia-D s periodickým horúčkovým syndrómom, MKD: Deficit mevalonát kinázy, CAPS: Kryopyrin-asociovaný periodický syndróm, NALP12-asociovaná periodická horúčka.
TRAPS je druhý najčastejší dedičný syndróm periodickej horúčky (po Stredomorskej familiárnej ho-rúčke), ktorý postihuje približne 1000 ľudí na svete, najviac zo strednej a južnej Európy, zo severských krajín, Ameriky, Japonska. V klinickom obraze sú rekurentné epizódy horúčky, ktoré trvajú dni až mesiace. Počas horúčky sa môže vyskytnúť abdominálna bolesť, svalová bolesť, kožný raš, hlavne na končatinách. Môžu sa vyskytovať artralgie, okulárny syndróm (periorbitálny edém, konjunktivitída, uveitída, iritída). Môže sa vyvinúť amyloidóza, ktorá môže viesť k obličkovému zlyhaniu. V detskom veku sa ochorenie môže prejavovať ako juvenilná idiopatická artritída, systémová forma (febrility, migruj, raš, IBD).
Pri TRAPS dochádza k mutácii v géne TNFR SF1A, ktorý zabezpečuje interakcie pre TNF receptor 1. Po mutácii sa tvorí nekorektný tvar TNFR proteínu, ktorý sa nedokáže naviazať na bunkový povrch, neviaže sa s TNF. Dochádza k alternatívnej ceste iniciácie zápalu. V liečbe TRAPS sa používajú NSA, glukokortikoidy, kolchicín. Po identifikácii mutácie TNFRSFA1 génu sa začala používať biologická liečba: etanercept, anakinra (Dhanrajani A, Khubchandani RP, Indian Pediatric, 2014, 51).
Kazuistika: 30–ročná pacientka s anamnézou JIA systémovou formou od r. 1998, v 11 rokoch veku. Matka mala amyloidózu obličiek a zomrela ako 43–ročná. V r. 2009 bola u pacientky diagnostikovaná primárna amyloidóza obličiek ťažká forma. V r. 2012 bola robená biopsia, boli zistené depozity amyloidu v cievach. Po vysokodávkovej chemoterapii sa urobila autológna transplantácia kostnej drene. V r. 2014 bola robená rebiopsia s nálezom AA amyloidózy. V r. 2015 bola zahájená liečba etanerceptom. Postupne došlo k poklesu KVP z 6,1 (2014, 1,83 (2015) na 1,5 (2017). V súčasnosti sa plánuje podávanie anakinry.
STANOVENÍ CHEMOKINŮ METODOU PRŮTOKOVÉ CYTOMETRIE U ACPA POZITIVNÍCH PACIENTŮ S ARTRALGIEMI
Prajzlerová Klára1, Kryštůfková O1, Hulejová H2, Gregová M1, Vencovský J1, Šenolt L1, Filková M1
1Revmatologická klinika, 1. lékařská fakulta, Univerzita Karlova a Revmatologický ústav, Praha,
2Revmatologický ústav, Praha
U jedinců s klinicky suspektními artralgiemi (CSA) a pozitivitou ACPA protilátek je zvýšené riziko rozvoje revmatoidní artritidy. Našim cílem bylo u těchto jedinců analyzovat cirkulující a buněčné miRNA a porovnat je se zdravými kontrolami (ZK), a následně zhodnotit expresi vybraných cílových genů na transkripční a proteinové úrovni.
Z periferních mononukleárních buněk (PBMC) a plazmy jedinců s CSA (n = 19) a ZK (n = 20) byla izolována RNA a následně stanovena genová exprese miR-451a a chemokinů CXCL16 a CXCL8 metodou Real-Time PCR pomocí TaqMan Low Density Array nebo jednotlivých esejí. Metodou průtokové cytometrie bylo v periferní krvi stanoveno procentuální zastoupení subpopulací leukocytů a následně u jednotlivých subpopulací stanovena povrchová exprese CXCL16. Intracelulární CXCL8 byl stanoven in vitro po 4hodinové stimulaci plné krve lipopolysacharidem (100 ng/ml) společně s brefeldinem, který zadržuje protein v endoplazmatickém retikulu. Plazmatické hladiny obou chemokinů byly měřeny metodou ELISA.
Analýza miRNA v PBMC odhalila zvýšenou expresi miR451a u CSA v porovnání se ZK (p < 0,001), v plazmě se exprese miR-451a mezi skupinami nelišila. Predikční algoritmy poukazují na CXCL16 a CXCL8 jako cílové geny miR-451a. Exprese těchto chemokinů na transkripční úrovni v PBMC byly u CSA zvýšené v porovnání se ZK (CXCL16 : 1,51x, p = 0,013; CXCL8 : 3,17x, p = 0,032) a pozitivně korelovaly s expresí miR-451a u pacientů s CSA (CXCL16: r = 0,497, p = 0,030; CXCL8: r = 0,485, p = 0,035). Na rozdíl od buněčné exprese se plazmatické koncentrace CXCL16 u CSA oproti ZK na stejném souboru nelišily, hladiny CXCL8 byly u CSA dokonce nižší (p = 0,005).
Prvotní analýza chemokinů na proteinové úrovni v leukocytech z plné krve metodou průtokové cytometrie prokázala konstitutivní expresi CXCL16 v granulocytech, monocytech a NK buňkách. V monocytech byla exprese CXCL16 u CSA nižší (p = 0,0247, n = 6) oproti ZK (n = 7), rozdíly u ostatních subpopulací leukocytů nalezeny nebyly. CXCL8 se v buňkách plné krve nativně neexprimoval, jeho exprese byla proto indukována in vitro. Stimulovaná exprese CXCL8 byla přítomna v monocytech a granulocytech, bez rozdílu mezi CSA a ZK.
Závěr:
MiR-451a je zvýšeně exprimovaná v PBMC u pacientů s CSA, kde pozitivně koreluje se zvýšenou expresí chemokinů CXCL16 a CXCL8. Naše data u CSA nabízí spíš možnost nepřímé regulace těchto genů v PBMC pomocí miR-451a. Význam dysregulace miR-451a a CXCL16 v patogenezi CSA je předmětem dalšího výzkumu a vyžaduje rozšíření souboru pacientů pro analýzu exprese chemokinů na proteinové úrovni metodou průtokové cytometrie.
Poděkování: Grant AZV-17-32612A.
TĚLESNÉ SLOŽENÍ PACIENTŮ SE SYSTÉMOVOU SKLERODERMIÍ A ASOCIACE SE ZÁNĚTLIVÝMI CYTOKINY
Oreská Sabina1,2, Špiritovič M1,3, Štorkánová H1,2, ČesákP2, Česák M2, Šmucrová H1 , Heřmánková B1,3, Růžičková O1,2, Šumová B1,2, Pavelka K1,2, Šenolt L1,2, Vencovský J1,2, Bečvář R1,2,Tomčík M1,2
1Revmatologický ústav, Praha,
2Revmatologická klinika, 1. LF UK, Praha,
3Fakulta tělesné výchovy a sportu, UK, Praha
Fibróza kůže a trávicího traktu u systémové sklerodermie (SSc) může mít spolu s dalším postižením negativní dopad na mobilitu, výživu a tělesné složení. Cílem bylo analyzovat tělesné složení u SSc a zdravých kontrol (ZK) a asociaci s vybranými zánětlivými cytokiny.
Studie zahrnovala 59 pacientů se SSc splňujících kritéria ACR/EULAR 2013 (50 žen; prům. věk 52,5 let; trvání nemoci 6,7 let; lcSSc/dcSSc = 34/25) a 59 ZK se srovnatelným věkem a pohlavím. Tělesné složení bylo měřeno pomocí denzitometrie (iDXA Lunar) a bioimpedance (BIA 2000M), fyzická aktivita pomocí dotazníku HAP, analýza koncentrace vybraných 27 cytokinů pomocí komerčního multiplex kitu (Bio-Rad Laboratories).
U SSc byly oproti ZK zjištěny nižší hodnoty BMI a podíl celkového tuku (BF%) i hmotnost viscerálního tuku. Současně byla u SSc menší hmotnost tuku prosté hmoty (LBM) a vyšší poměr ECM/BCM než u ZK, odpovídající horší nutrici a predispozici k fyzické aktivitě a také nižší BMD i fyzická aktivita (HAP). Vyšší ECM/BCM u SSc pozitivně koreloval s aktivitou nemoci (ESSG), kožním skóre (mRSS) a zánětlivou aktivitou a byl asociovaný s horší kvalitou života (HAQ, SHAQ), únavou (FSS) a HAP. ESSG negativně korelovala s BF%. HAP pozitivně korelovala s BMD. Zvýšené sérové koncentrace některých cytokinů u SSc oproti ZK byly asociovány s negativní změnou parametrů tělesného složení u SSc (viz tabulky).
Tab. 1. Tělesné složení u SSc ve srovnání se ZK. 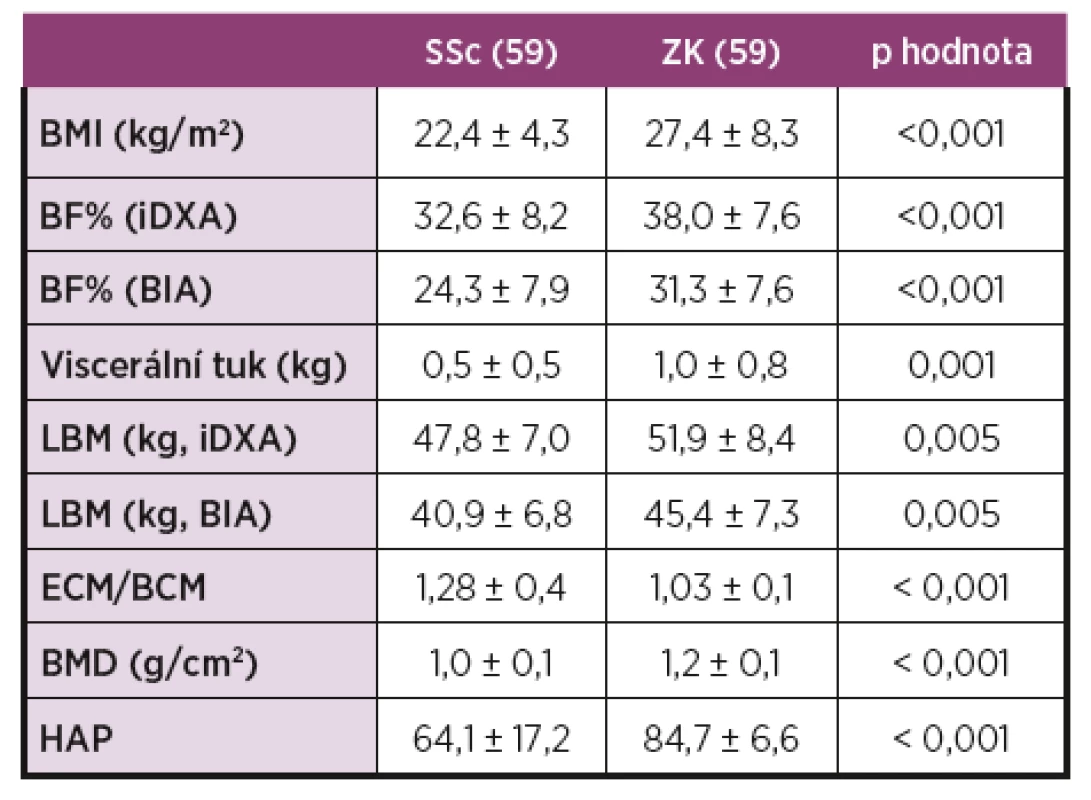
Tab. 2. Korelace změn parametrů tělesného složení s klinickými a laboratorními projevy SSc. 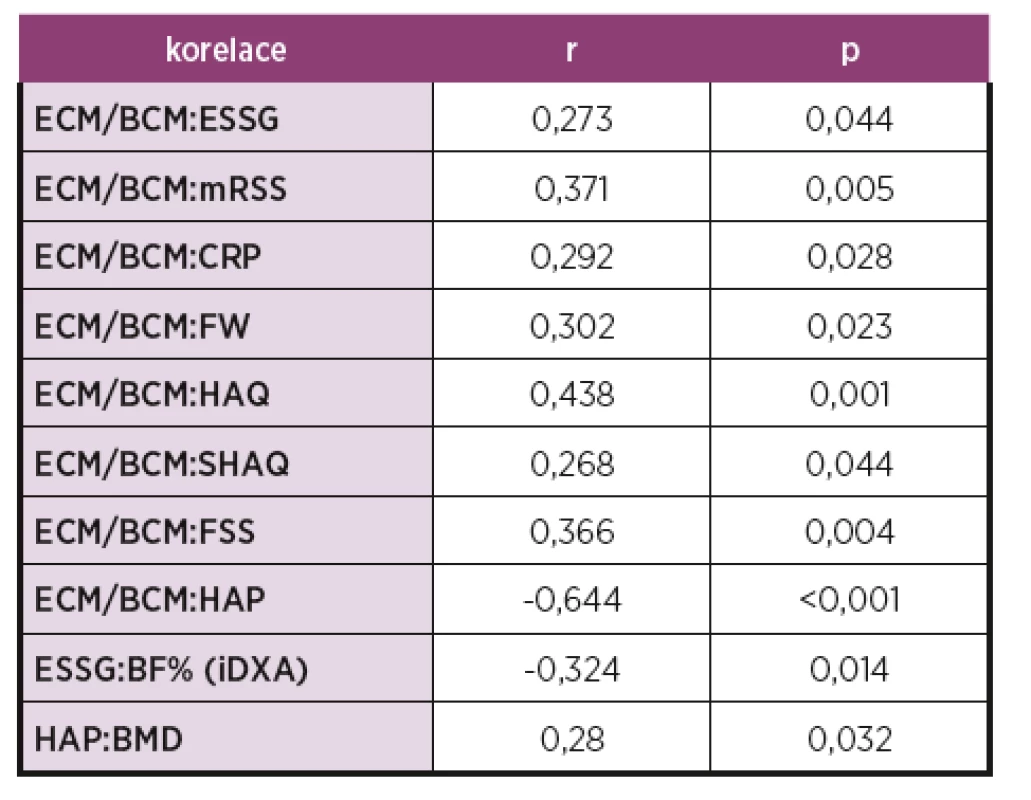
Tab. 3. Korelace parametrů tělesného složení s koncentrací vybraných zánětlivých cytokinů. 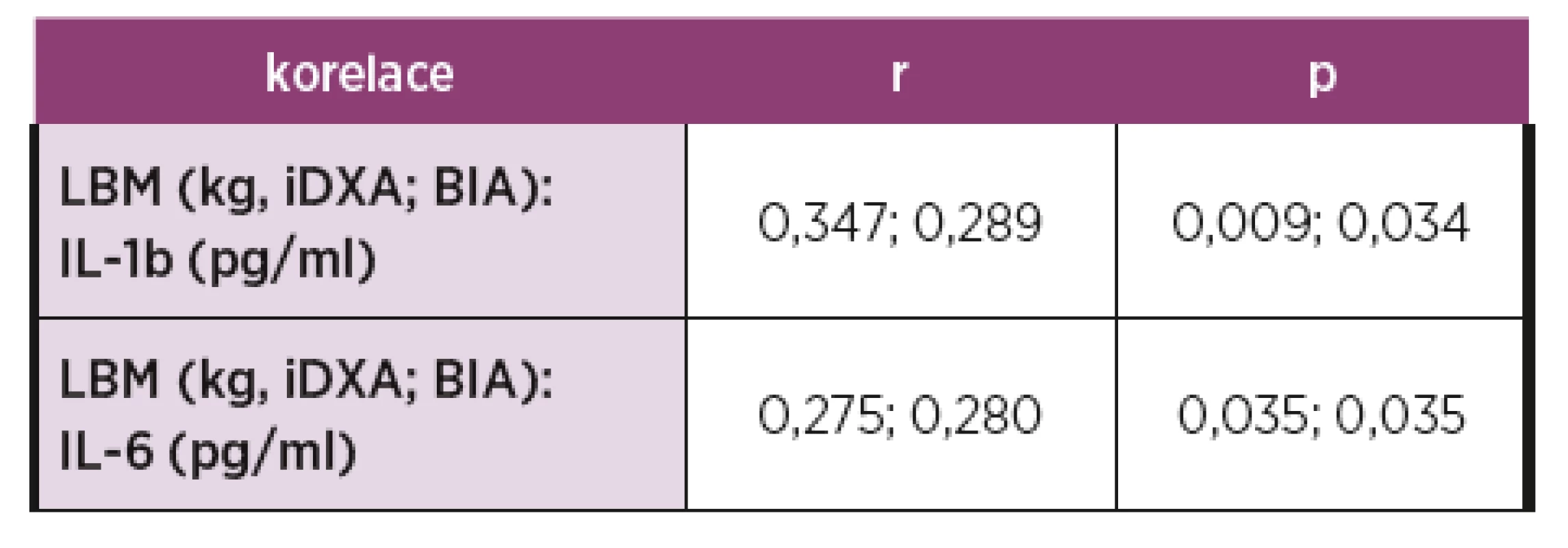
Naše výsledky prokázaly významné negativní změny tělesného složení u SSc oproti ZK, které souvisí s trváním a aktivitou nemoci, fyzickou aktivitou a mají dopad na mobilitu a nutriční stav. Zároveň vyplývá potenciální vliv některých zánětlivých cytokinů na negativní změny tělesného složení u SSc.
Poděkování: AZV-16-33574A, SVV-260373 a GAUK - 312218.
ZMĚNY TĚLESNÉHO SLOŽENÍ PACIENTŮ S MYOZITIDOU A ASOCIACE S VYBRANÝMI KLINICKÝMI A LABORATORNÍMI PARAMETRY
Oreská Sabina1,2 , Špiritovič M1,3, Štorkánová H1,2, Česák P2, Mareček O2, Šmucrová H1, Heřmánková B1,3, Kubínová K1,2, Klein M1,2, Vernerová L1,2 , Růžicková O1,2, Pavelka K1,2, Šenolt L1,2, Vencovský J1,2, Tomčík M1,2
1Revmatologický ústav, Praha,
2Revmatologická klinika, 1. LF UK, Praha,
3Fakulta tělesné výchovy a sportu, UK, Praha
Zánětlivé postižení a atrofie kosterního svalstva u idiopatických zánětlivých myopatií (ISM) mohou mít spolu s dalším postižením negativní dopad na mobilitu, výživu a tělesné složení. Cílem této práce bylo analyzovat tělesné složení u ISM a zdravých kontrol (ZK).
U 54 pacientů (45 žen; prům. věk 57,7 let; trvání nemoci 5,8 let; DM/PM/IMNM = 25/22/7) a 54 ZK srovnatelného věku a pohlaví bylo měřeno tělesné složení pomocí denzitometrie (iDXA Lunar) a bioimpedance (BIA 2000M), fyzická aktivita pomocí dotazníku HAP, svalové postižení pomocí MMT-8. Data jsou prezentovány jako průměr ± SEM.
Oproti ZK byl u ISM vyšší podíl tukové tkáně (BF %)(iDXA: 39,9 ± 7,1 vs. 42,4 ± 7,1 %, p = 0,077) a nižší hmotnost tuku prosté hmoty (LBM) (iDXA: 45,6 ± 8,1 vs. 40,6 ± 7,2 kg, p = 0,001). U ISM byl vyšší poměr extracelulární a buněčné hmoty (ECM/BCM) než u ZK (1,44 ± 0,42 vs. 1,06 ± 0,15, p < 0,001) odpovídající horší nutrici a predispozici k fyzické aktivitě, a nižší BMD (1,1±0,11 vs. 1,2 ± 0,10 g/cm2, p < 0,001). Trvání choroby negativně korelovalo s BMD (r = -0,392, p = 0,004) a LBM-BIA (r = -0,272, p = 0,047). BF% pozitivně korelovalo s CRP (iDXA: r = 0,276, p = 0,035) a naopak negativně s HAP (r = -0,292, p = 0,032) a nižší svalovou vytrvalostí (FI2) (r = -0,311, p = 0,026). Svalová síla (MMT8) negativně korelovala s ECM/BCM (r = -0,385, p = 0,006).
U ISM jsme prokázali negativní změny tělesného složení oproti ZK, které souvisí s trváním onemocnění, závažností svalového postižení a mají významný dopad na fyzickou aktivitu, nutriční stav a mohou odrážet míru postižení v rámci ISM.
Poděkování: AZV-16-33574A, SVV-260373 a GAUK - 312218.
Hsp90 U REVMATOIDNÍ ARTRITIDY A DALŠÍCH ZÁNĚTLIVÝCH ARTROPATIÍ
Štorkánová Hana*1,2, Bubová K*1,2, Oreská S1,2, Špiritovič M1,3,Heřmánková B1,3, Pavelka K1,2, Vencovský J1,2, Šenolt L1,2, Tomčík M1,2
1Revmatologický ústav, Praha,
2Revmatologická klinika, 1. LF UK, Praha,
3Fakulta tělesné výchovy a sportu, UK, Praha,
*Autoři přispěli stejnou mírou
Hsp90 je molekulární chaperon, který hraje významnou roli v mnoha buněčných procesech, včetně řízení buněčného cyklu a při aktivaci imunitního systému.Naším cílem bylo zanalyzovat dosud nezkoumané koncentrace Hsp90 v plazmě u pacientů s revmatoidní artritidou (RA), psoriatickou artritidou (PsA) a spondyloartritidami (SpA) a zdravých kontrol (ZK) a následně zhodnotit jejich možné asociace s jednotlivými klinickými parametry.
Do studie bylo vybráno celkem 138 pacientů, kteří byli následně rozděleni do skupin dle typu revmatického onemocnění a ZK se srovnatelným věkem a pohlavím. Hsp90 byl měřen pomocí ELISA (eBioscience, Vienna). Data jsou prezentována jako medián (IQR, tj. 25.–75. percentil).
U pacientů s RA a SpA byly signifikantně vyšší plazmatické koncentrace Hsp90 oproti ZK. Rozdíl koncentrací mezi PsA a ZK nedosáhl statistické významnosti. Pacienti s RA vykazovali zvýšené koncentrace Hsp90 se zánětlivou aktivitou (CRP, p = 0,06; FW, p = 0,09; trombocyty, p = 0,009) a s dislipidémií (LDL, p = 0,03; HDL, p = 0,02; AI, p = 0,003). Hsp90 pozitivně koreluje s mírou postižení páteře u pacientů s ankylozující spondylitidou (AS) (MRI SI, p = 0,02; brada-sternum, p = 0,04). U pacientů s PsA jsme zaznamenali trend pozitivní asociace s vyšším počtem psoriatických deformit (p = 0,07).
Prokázali jsme, že koncentrace Hsp90 v plazmě pacientů se zánětlivými artropatiemi jsou signifikantně vyšší oproti ZK. U některých z nich koncentrace Hsp90 stoupají s aktivitou onemocnění a se závažností/rozsahem strukturálního poškození.
Poděkování: AZV-16-33542A, SVV-260373 a MZČR pro koncepční rozvoj výzkumné organizace 00023728.
ZLYHANIE LIEČBY TNF INHIBÍTORMI PRI PSORIATICKEJ ARTRITÍDE
Tribulová Eva, Raffajová E, Záňová E, Mičeková D, Lukáčová O, Rybár I, Katedra reumatológie LF SZU, Národný ústav reumatických chorôb, Piešťany
Dlhodobá účinnosť TNF inhibítorov je lepšie známa u reumatoidnej artritídy ako u psoriatickej artritídy.Cieľom našej práce bolo popísať zlyhanie liečby TNF inhibítormi u pacientov so psoriatickou artritídouRetrospektívne hodnotenie po sebe nasledujúcich chorých so psoriatickou artritídou liečených v Centre biologickej liečby v Národnom ústave reumatických chorôb v Piešťanoch od 1. 1. 2001 do 31.12.2016. Zlyhanie liečby sa definovalo ako definitívne ukončenie liečby určitým TNF inhibítorom z dôvodu straty účinnosti, nežiadúcich účinkov, prípadne z iných dôvodov. Sledovanie sa vykonalo u pacientov s prvým, druhým, ale aj ďalšími TNF inhibítormi.
V období od 1. 1. 2001 do 31. 12. 2016 sa v Centre biologickej liečby NURCH Piešťany hodnotilo celkove 196 pacientov so psoriatickou artritídou (ženy 84, muži 112), priemerný vek 47,68(18–72 rokov). Z nich 59 chorých bolo liečených etanerceptom, 102 adalimumabom, 28 originálnym a 7 biosimilárnym infliximabom. Pritom z celkového počtu 196 pacientov malo 152 chorých TNF inhibítor ako v poradí svoj prvý biologický liek, 38 ako druhý, 5 ako tretí a 1 pacient ako svoj štvrtý biologický liek. Zlyhanie biologickej liečby TNF inhibítormi u psoriatickej artritídy sa zaznamenalo celkove u 85 chorých (43 %), pričom 53 (27 %) z nich pre neúčinnosť, 24 (12 %) úplne ukončilo liečbu pre nežiadúce účinky a 8 pacientov (4 %) pre iné, zväčša administratívne dôvody. Celková doba sledovania všetkých pacientov na biologickej liečbe predstavovala 768,62 paciento-rokov pre 196 pacientov. V súbore chorých so psoriatickou artritídou bez ohľadu na poradie TNF inhibítorov sa zaznamenalo ich zlyhanie u 43 % liečených, pričom u 57 % bola liečba účinná.
IL-37 JE ASOCIOVÁN SE ZVÝŠENOU ATEROGENEZÍ U PACIENTŮ S REVMATOIDNÍ ARTRITIDOU
Šumová Barbora1, Lennerová T1,2, Cerezo LA1, Veigl D3, Pavelka K1,2, Vencovský J1,2, Šenolt L1,2
1Revmatologický ústav, Praha,
2Revmatologická klinika, 1. LF UK, Praha,
31. ortopedická klinika, 1. LF UK, Praha
Role interleukinu-37 (IL-37), nově objeveného cytokinu, byla nedávno popsána u autoimunitních a kardiovaskulárních onemocnění. Cílem naší práce byla analýza exprese IL-37 v synoviální tkáni, synoviální tekutině a séru pacientů s etablovanou revmatoidní artritidou (RA) a osteoartrózou (OA). Dále pak analýza role IL-37 v patogenezi RA.
Hladiny IL-37 v séru a synoviální tekutině byly měřeny u 52 pacientů s RA a 49 kontrolních jedinců s OA pomocí metody ELISA. Aktivita RA byla stanovena na základě indexu DAS28. Sérový CRP a lipidový profil byly měřeny pomocí běžných laboratorních metod. Synoviální fibroblasty (SF) a synoviální tkáň byly získány od pacientů s RA a OA (n = 6–9). Pro analýzu genové exprese byly použity metody RT a PCR. Pro stanovení proteinové exprese bylo použito IF a IHC barvení.
Sérové hladiny IL-37 byly signifikantně zvýšeny oproti hladinám IL-37 v synoviální tekutině u pacientů s RA (77,50 ± 56,73 vs. 51,50 ± 43,17, p < 0,001) i OA (57,00 ± 73,25 vs. 27,00 ± 38,38, p < 0,001). Hladiny IL-37 v synoviální tekutině, ale ne v séru, byly významně vyšší u pacientů s RA v porovnání s pacienty s OA (77,50 ± 56,73 vs. 57,00 ± 73,25, p < 0,01). Byla zjištěna pozitivní korelace mezi hladinami IL-37 v séru a synoviální tekutině pacientů s RA (r = 0,55, p < 0,001). Přestože nebyly sérové hladiny IL-37 asociovány s aktivitou RA, koncentrace IL-37 v synoviální tekutině pozitivně korelovaly s počtem leukocytů v synoviální tekutině (r = 0,33; p < 0,05) a se sérovými hladinami CRP (r = 0,31, p < 0,05). Sérové hladiny IL-37 negativně korelovaly s hladinami HDL (r = -0,33, p < 0,05) a pozitivně s aterogenním indexem (r = 0,34, p < 0,05). Genová i proteinová exprese IL-37 byla zvýšena v synoviální tkáni pacientů s RA v porovnání s jedinci s OA. Proteinová exprese IL-37 byla potvrzena v B a T lymfocytech, makrofázích a jádře SF, které rovněž exprimovaly IL-37 specifické receptory (IL-18R1α a SIGIRR). Stimulace SF pomocí LPS vedla k signifikantnímu zvýšení genové a proteinové exprese IL-37. Extracelulární působení rekombinantního IL-37 neovlivnilo zvýšenou expresi prozánětlivých cytokinů v LPS stimulovaných SF. Naopak potlačení intracelulární exprese IL-37 v LPS stimulovaných SF vedlo k signifikantnímu snížení exprese IL-6 a TNF.
Výsledky této práce podporují možnou roli IL-37 v aterogenezi pacientů s RA a nově popisují pro-zánětlivou intracelulární roli IL-37 v SF.
Grantová podpora: Tato studie byla podpořena výzkumným projektem RVO číslo: 00023728.
POLYARTERITIS NODOSA – KAZUISTIKA
Miklošková Emília, Kmečová Z, II. interná klinika SZU, FNsP FDR Banská Bystrica
Polyarteritis nodosa je nekrotizujúca vaskulitída, ktorá postihuje stredné a malé artérie a nieje asociovaná s ANCA. Je to vzácne ochorenie, ktoré sa častejšie vyskytuje v oblastiach endemického výskytu hepatitídy B. Pacienti s polyarteritis nodosa majú typické systémové príznaky a orgánové postihnutie (obličky, kĺby, svaly, nervy a gastrointestinálny trakt). Testikulárne a kardiálne postihnutie je zriedkavejšie.
V práci popisujeme kazuistiku 54-ročnej ženy s dg. polyarteritis nodosa od roku 1988, u ktorej sa ochorenie manifestovalo ischemickým syndrómom HK, kardiálnym a neurologickým postihnutím.
STANOVENÍ HLADIN VYBRANÝCH miRNA A CYTOKINŮ U PACIENTŮ S PRIMÁRNÍ HYPERURIKÉMIÍ A DNOU
Bohatá Jana1,2, Horváthová V1,3, Stibůrková B1,4
1Revmatologický ústav, Praha,
21. lékařská fakulta UK, Praha,
3Přírodovědecká fakulta UK, Praha,
4Klinika dětského a dorostového lékařství Všeobecné fakultní nemocnice a 1. lékařské fakulty UK, Praha
MiRNA jsou krátké jednovláknové nekódující nukleové kyseliny, které způsobují posttranskripční regulaci genové exprese, nejčastěji navázáním na 3´-UTR oblast cílové mRNA. Momentálně je u člověka známo přes 2 500 miRNA. Dna je zánětlivé kloubní onemocnění, které se manifestuje opakovanými akutními dnavými artritidami, které vznikají imunitní reakcí na krystaly urátu usazujícími se ve tkáních, nejčastěji v kloubech, nebo jako chronická dnavá artropatie. Důležitým faktorem ovlivňujícím zánětlivou reakci jsou signální molekuly cytokiny, které jsou produkovány imunitními buňkami. Dle recentních studií by právě tyto cytokiny mohly být cílem miRNA. Cílem naší studie je odhalit cytokiny a miRNA, které jsou exprimovány odlišně u pacientů s hyperurikemií, dnou a/nebo dnavou atakou a mohly by tedy mít přímý vliv na zánětlivý proces v průběhu onemocnění.
Studovaná kohorta čítala 133 normourikemiků a 178 pacientů, z toho 42 hyperurikemiků, 124 pacientů se dnou a 12 pacientů v dnavé atace. Materiálem pro měření exprese miRNA i pro stanovení hladin cytokinů byla plazma. Pomocí TLDA karet byly vytipovány miRNA se signifikantně odlišnou expresí mezi kontrolní kohortou a souborem pacientů. Systémem Luminex bylo provedeno multiplexové stanovení hladin 27 prozánětlivých cytokinů, opět s výběrem signifikantně odlišných hladin analytů.
Na základě literatury a prvotního testování bylo vybráno 14 miRNA které vykazovaly odlišné exprese mezi skupinou zdravých kontrol a skupinou dnavců a hyperurikemiků. Signifikantně rozdílné mezi skupinami normourikemiků, hyperurikemiků, dnavců a dnavců v atace byly hladiny následujících cytokinů: IL-1β, IL-1ra, IL-2, IL-4, IL-6, IL-7, IL-8, IL-9, IL-12, IL-13, IL-17, eotaxin, bFGF, MCP-1, MIP-1a, RANTES a TNFα.
Aktuální předběžné výsledky jsou počátkem rozsáhlé studie a budou postupně zpřesňovány. Byla potvrzena hypotéza, že porovnávané skupiny se liší v expresi 14 miRNA a 17 cytokinů. Ve statistické analýze, včetně regresního modelování, budou výsledky vztaženy k hodnotě CRP, délce onemocnění a léčby a případně dalším ovlivňujícím faktorům.
SOUVISLOST MEZI NESYNONYMNÍMI VARIANTAMI V GENU ABCG2 A PRIMÁRNÍ DNOU
Pavelcová Kateřina1,2, Závada J1, Pavelka K1, Stibůrková B1,3
1Revmatologický ústav, Praha,
21. lékařská fakulta Univerzity Karlovy,
3Klinika dětského a dorostového lékařství 1. LF UK a VFN, Praha
Produkt genu ABCG2 je významným urátovým transportérem. Nesynonymní alelické varianty v tomto genu vedou ke snížené exkreci urátů a jsou považovány za významný rizikový faktor rozvoje primární dny. V proximálních tubulech ledvin jsou lokalizovány i další urátové transportéry (jako je GLU9 či URAT1), které také ovlivňují hladinu kyseliny močové.
Gen ABCG2 byl vyšetřován metodou PCR amplifikace a Sangerova sekvenování v kohortě 235 jedinců s primární hyperurikémií a dnou. K predikci funkčního dopadu nalezených nesynonymních variant byly použity programy SIFT, Provean, PolyPhen, Human Splicing Finder, Mutation Taster a MutPred. V kontrolní skupině 172 jedinců z běžné populace byla zjišťována frekvence výskytu nesynonymních variant metodou tetra-primer ARMS PCR.
V kohortě jedinců s primární hyperurikémií a dnou byly nalezeny nesynonymní varianty p.V12M, p.Q141K, p.R147W, p.T153M, p.K360del, p.F373C, p.T434M, p.S476P a p.D620N. Predikční analýza ukázala, že pravděpodobně poškozující vliv mají varianty p.R147W, p.T153M, p.F373C, p.T434M, p.S476P a p.D620N. Varianta p.Q141K vede ke snížení transportu kyseliny močové o 53 % a byla častější v kohortě jedinců s dnou (23 %) než v kontrolní skupině (8 %) a v evropské populaci (9 %, databáze Ensembl). Přítomnost nalezených nesynonymních variant je asociována s časnějším nástupem dny (42 let vs. 48 let, Wilcoxonův test, p-hodnota = 0.0143).
Nesynonymní varianty v genu ABCG2 jsou významným rizikovým faktorem rozvoje primární dny a souvisejí s časnějším nástupem tohoto onemocnění.
Poděkování: Podpořeno projektem AZV 15-26693A.
PROGRESÍVNA MULTIFOKÁLNA LEUKOENCEFALOPATIA U PACIENTA SO SYSTÉMOVÝM LUPUS ERYTHEMATODES NA BIOLOGICKEJ LIEČBE
Kováčová Slavomíra1, Rybár I2, Brozman M1, Petrovičová A1,Miklošková M1, Pátrovič L3, Juskanič D3, Kántorová E4, Kurča E4
1Neurologická klinika FN Nitra,
2Katedra reumatológie LF SZU, Národný ústav reumatických chorôb, Piešťany,
3Jessenius diagnostické centrum a.s. Nitra,
4Neurologická klinika JLF UK a UNM Martin
Progresívna multifokálna leukoencefalopatia (PML) je zriedkavá, subakútne prebiehajúca a často fatálna oportúnna infekcia mozgu spôsobená reaktiváciou polyomavírusu Johna Cunninghama (JCV). Nekontrolovaná replikácia vírusu v oligodentrocytoch vedie k rozsiahlej devastačnej demyelinizácii v mozgu. K reaktivácii inak indolentného vírusu dochádza u imunokompromitovaných pa-cientov s ťažkou primárnou alebo sekundárnou imunosupresiou. PML sa vyskytuje aj u reumatických ochorení pri imunosupresívnej liečbe (IS), pričom najvyšší počet doteraz známych PML prípadov je evidovaných u pacientov so systémovým lupus erythematodes (SLE).
Prezentujeme prípad 57-ročného muža so SLE s artritídou a orgánovým postihnutím – hepatitída s prechodom do cirhózy, polyserozitída, lupus nefritída s nefrotickým syndrómom a chronickou renálnou insuficienciou i intersticiálnym pľúcnym postihnutím. Od roku 2002 pacient prešiel kombináciou IS ako hydrochlorochin, prednison, methotrexát, cyclofosfamid – 22 pulzov, cyklosporín A, mykofenolát mofetil, azathioprin. V apríli 2015 bol pre pretrvávajúcu aktivitu ochorenia nastavený na belimumab v kombinácii s prednisonom a mykofenolát mofetilom s dobrou terapeutickou odpoveďou. V decembri 2015 ( po podaní 8. infúzie belimumabu ) bol prijatý do nemocnice s 2 týždňovou anamnézou postupného zhoršovania reči, závratov, nešikovnosťou pravej ruky a pocit mentálnej nevýkonnosti. MRI vyšetrením mozgu sa zistila prítomnosť hypersignálnej zmeny v T2 vážení v oblasti vermis cerebella s reštrikciou difúzie bez korelátu v ADC mape. Stav bol vyhodnotený ako subakútny infratentoriálny mozgový infarkt pri základnom ochorení. Napriek pridanej antiagregačnej liečbe a intenzívnej rehabilitácii sa jeho neurologické ťažkosti prehlbovali a vo februári 2016 bol opätovne rehospitalizovaný s ťažkou kmeňovou a cerebellárnou symptomatikou. Laboratórne parametre vrátane zobrazovacích vyšetrení (EHOKG, USG brucha) nenasvedčovali pre dekompenzáciu základného reumatického ochorenia, prietokovou cytometriou bola zaznamenaná lymfopénia s poklesom CD4+. MRI mozgu preukázalo významnú veľkostnú progresiu pôvodnej patologickej lézie vo vermis šíriacu sa do oboch hemisfér cerebella. Vyšetrením likvoru sa potvrdila prítomnosť DNA JCV v likvore v počte 342 000 kópií. Na základe anamnézy reumatického ochorenia, predchádzajúcej dlhodobej IS, MRI obrazu a detekcie DNA JCV v likvore bola stanovená diagnóza PML v infratentoriálnej lokalizácii. V priebehu niekoľkých dní sa u pacienta objavila ťažká respiračná insuficiencia s hypotenziou a nutnosťou katecholamínovej podpory, porucha srdcového rytmu, progredoval bulbárny syndróm s rozvojom bilaterálnej bronchopneumónie. Na 14. deň hospitalizácie došlo k náhlej asystólii a napriek okamžitej resuscitačnej snahe pacient zomrel.
Na diagnózu PML by sa malo myslieť u pacientov s reumatickými ochoreniami a IS liečbou. Osobitú skupinu predstavujú pacienti so SLE, kde môže byť v prípade objavenia sa nových neurologických a psychických symptómov záludná diferenciálna diagnostika s tzv. neuropsychiatrickým lupusom, ktorý zahŕňa napr. cerebrovaskulárne komplikácie, demyelinizačné syndrómy, kognitívnu deterioráciu, psychotické prejavy. Taktiež extracerebrálne príčiny (vplyv medikácie, metabolické abnormity, infekcie ) môžu prispievať k rozvoju neurologickej deteriorácie. Otázna ostáva príčina vzniku PML – najväčší súvis sa prikladá IS liečbe, ale zároveň vyšší výskyt PML u pacientov so SLE poukazuje na fakt, že možno ochorenie samotné môže predisponovať k jej vzniku.
DOPORUČENÍ EULAR PRO LÉČBU BECHCETOVA SYNDROMU
Brabcová Hana, Fakultní nemocnice Plzeň
Autor představuje doporučení EULAR z r. 2018 pro léčbu Bechcetova syndromu. Na základě nových poznatků srovnává předchozí a současný pohled na postižení jednotlivých systémů v rámci Bechcetova syndromu a možnosti léčby.
DIFERENCIÁLNÍ DIAGNOSTIKA HYPEREOZINOFILIE S POPISEM EXTRÉMNÍHO PŘÍPADU
Balajková Veronika, Revmatologický ústav, Praha
Hypereozinofilie je charakterizovaná nadprodukcí eozinofilních granulocytů v periferní krvi, jejichž tkáňová infiltrace a uvolnění různých mediátorů může způsobit poškození mnoha orgánů. Představuje relativně častý nález a širokou diferenciální diagnostiku, se kterou jsou lékaři často konfrontováni. Hypereozinofilie provází řadu stavů od odpovědi na zevní alergeny, přes infekční, plicní, autoimunitní onemocnění až po klonální a idiopatické příčiny, kdy je nutné odlišit život ohrožující idiopatický hypereozinofilní syndrom např. od eozinofilní granulomatózy s polyangiitidou (EGPA). EGPA známá též jako Churg-Strauss syndrom je relativně vzácná choroba, charakterizovaná multisystémovou nekrotizující vaskulitidou cév středního a malého kalibru. Nejčastěji se projevuje postižením plic a kůže, ale může zasáhnout v podstatě jakýkoliv systém např. gastrointestinální, kardiovaskulární či centrální nervový systém. EGPA je onemocnění, které je situováno mezi primární vaskulitidy asociované s protilátkami proti neutrofilním granulocytům (ANCA) a hypereozinofilní syndromy. Přinášíme případ 28letého muže s chronickou pansinusitidou, od roku 2014 sledovaného pro eozinofilní perzistující astma bronchiale a prchavé plicní infiltráty popsané na HRCT plic. Muž byl přijat pro několik dnů trvající bolesti břicha na oddělení chirurgie k provedení laparoskopické apendektomie. Vstupní krevní obraz imponoval zánětlivé onemocnění s elevací C-reaktivního proteinu (CRP 78mg/l) a výraznou leukocytózou (45 000/mm3), navíc na ultrazvuku břicha byly popsány zánětlivé změny apendixu. Po provedení apendektomie však došlo k progresi bolestí břicha i CRP (vzestup na 107 mg/l) a kontrolní krevní obraz odhalil významnou eozinofilii (27 000/mm3, 60 %). K vyloučení sekundární příčiny hypereozinofilie bylo provedeno parazitologické a imunologické vyšetření (včetně ANCA protilátek), obě s negativním výsledkem. Byla přítomna pouze se slabě pozitivní hladina cirkulujících imunokomplexů, a vysoce pozitivní IgE. Pacient neužíval žádnou medikaci, která by hypereozinofilii mohla způsobit, a astma bronchiale bylo dobře kontrolováno. Pro pozitivní anamnézu prchavých plicních infiltrátů, astma bronchiale, pansinusitidu a navíc nově popsanou nekrotizující vaskulitidu drobných cév z histologického vyšetření apendixu, jsme v diferenciální diagnostice pomýšleli zejména na EGPA. Avšak hodnoty eozinofilů byly stále extrémní, což budilo značné diagnostické rozpaky. Bylo tedy potřeba nejdříve vyloučit hypereozinofilní syndromy způsobené přítomností maligního lymfoproliferativního či myeloproliferativního onemocnění. Cytoflowmetrie periferní krve, sternální punkce i genetického vyšetření však vyloučily možnost klonální eozinofilie.
Pacient tedy dostatečně splnil kritéria pro stanovení diagnózy EGPA. Na nově zavedené terapii, Medrol 32 mg/den a azathioprin v dávce 150 mg denně, došlo k normalizaci krevního obrazu a plnému ústupu klinických obtíží.
Bylo popsáno několik případů extrémní hypereozinofilie u eozinofilní granulomatózy s polyangiitidou, nutností je však vždy vyloučit jiné příčiny hypereozinofilního syndromu, zejména lymfo - či myeloproliferativní onemocnění.
PLASMA LEVELS OF HSP90 ARE INCREASED IN INTERSTITIAL LUNG DISEASE AND SKIN FIBROSIS IN PATIENTS WITH SYSTEMIC SCLEROSIS
Storkanova Hana*1, Oreska S1, Spiritovic M1, 2, Hermankova B1, 2, Pavelka K1, Vencovsky J1, Distler JH3, Senolt L1, Becvar R1, Tomcik M1
1Department of Rheumatology, 1st Medical Faculty, Charles University and Institute of Rheumatology, Pragu,
2Department of Physiotherapy, Faculty of Physical Education and Sport, Charles Univesity, Prague ,
3Department of Internal Medicine III and Institute for Clinical Immunology, University of Erlangen-Nuremberg, Erlangen, Germany
Our previous study demonstrated that Heat shock protein 90 (Hsp90) is overexpressed in the skin of patients with systemic sclerosis (SSc), in cultured SSc fibroblasts and preclinical models of SSc in a TGF-β dependent manner. We showed that Hsp90 is a regulator of TGF-β signalling and its inhibition prevents the stimulatory effects of TGF-β on collagen synthesis and dermal fibrosis in three preclinical models of SSc1.
The aim of this study was to evaluate Hsp90 in the circulation of SSc patients and characterize its potential association with skin changes and SSc-related features.
A total of 91 patients (78 females; mean age 52.7; disease duration 6.0 years; diffuse cutaneous (dc)SSc/limited cutaneous (lc)SSc = 38/53) who met the ACR/EULAR 2013 classification criteria for SSc and 85 age-/sex - matched healthy individuals were included. Plasma Hsp90 was measured by ELISA (eBioscience, Vienna, Austria). Data are presented as median (IQR, 25. – 75. percentile).
Plasma Hsp90 levels were increased in SSc patients compared to healthy controls [12,5 (9,6–17,9) vs. 9,9 (7,9–12,6) ng/mL, p = 0,001], but no difference between lcSSc and dcSSc was detected [13,1 (9,4–18,1) vs. 11,5 (9,5–17,5) ng/mL, p = 0,316]. Hsp90 levels in all patients positively correlated with CRP (r = 0,313, p = 0,006). Furthermore, Hsp90 was increased in patients with interstitial lung disease (ILD) compared to those without ILD [12,8 (10,2–17,9) vs. 10,3 (8,6–16,6) ng/mL, p = 0,045] and was
negatively associated with functional parameters of ILD: FVC (r= -0,299, p = 0,011), FEV1 (r = -0,256, p = 0,031), DLCO (r = -0,303, p = 0,009) and SpO2 (r = -0,317, p = 0,038). In addition, only in patients with dcSSc, Hsp90 levels positively correlated with the mRSS (r = 0,437, p = 0,006). Hsp90 concentrations were not significantly affected by other main clinical parameters of SSc.
We demonstrated higher plasma levels of Hsp90 in SSc patients compared to healthy controls. Concentrations of extracellular Hsp90 increase with higher inflammatory activity, with deteriorated lung functions in ILD and also with the extent and severity of the skin involvement in patients with diffuse cutaneous SSc. These data further highlight the role of Hsp90 as a significant regulator of fibroblast activation and tissue fibrosis in SSc.
Acknowledgements: Supported by AZV – 16-33542A and SVV – 260373.
EFFICACY OF EARLY VERSUS DELAYED INITIATION OF ANTI-TNF-ALPHA TREATMENT IN AXIAL SPONDYLOARTHRITIS. DATA FROM THE CZECH REGISTRY ATTRA
Mann Herman1, Bubová K1, Závada J1, Forejtová Š1, Křísatková Z2,Szczuková L2, Horák P3, Vencovský J1, Pavelka K1,on behalf of ATTRA registry
1Institute of Rheumatology, Prague 2,
2Institute of Biostatistics and Analyses, Faculty of Medicine, Masaryk University, Brno,
3III Department of internal Medicine, Faculty of Medicine and Dentistry, Palack University Olomouc, Olomouc, Czech Republic
Background:
Anti-TNF-α agents are the mainstay of pharmacotherapy for patients with axial spondyloarthritis (AxSpA) who failed treatment with NSAIDs. A little is known about the influence of early versus delayed treatment initiation on their clinical efficacy.
Objectives:
To compare change of disease activity in AxSpA patients on anti-TNFα therapy based on symptom duration prior to treatment initiation.
Methods:
Baseline demographic data and efficacy parameters of patients starting their first anti-TNF-α treatment ≤ 10 years (EARLY) or > 10 years (DEALYED) after first symptoms of AxSpA from the Czech national registry attra were compared. Mean ± SD and absolute/relative frequencies were used to describe continuous and categorical variables, respectively. P-value of Fisher‘s exact test and Mann-Whitney test is given when assessing difference between groups in categorical and continuous variables. Attra is a centralised prospective computerised registry of patients receiving bDMARD therapy for rheumatic diseases collecting data on efficacy, safety and quality of life of all patients treated in the Czech Republic. Anti-TNFα therapy was indicated for patients with AxSpA who have failed treatment with NSAIDs with CRP ≥ 1 mg/dl and BASDAI score ≥ 4.
Results:
Data from 1290 axSpA patients were available for analysis. 618 patients started treatment ≤ 10 years (EARLY) and 672 > 10 years (DELAYED) after the onset of AxSpA symptoms. There was no significant difference in gender distribution (71,4 vs 72,5 % males; p = 0,67) or age at AxSpA diagnosis (33,3 ± 10,4 vs. 33,5 ± 10,4; p = 0,68) between the two groups. At the time of anti-TNFα initiation EARLY patients were significantly younger (36,4 ± 10,6 vs 44,0 ± 11,2 years; p < 0,001) with shorter symptom duration (5,5 ± 2,7 vs. 18,9 ± 8,1; p < 0,001), but disease activity assessed by BASDAI (6,3 ± 1,8 vs. 6,3 ± 1,6; p = 0,81) and serum CRP levels (2,6 ± 2.5 vs. 2,4 ± 2,0 mg/dL; p = 0,34) were comparable in both groups. Mean change of BASDAI scores from baseline during anti-TNFα therapy was significantly greater in the EARLY group at all time-points (3.7 ± 2.5 vs 3.4±2.2 at month 3, 4,2 ± 2,5 vs 3,8 ± 2,3 at month 6, 4,4 ± 2,5 vs 4,0 ± 2,3 at month 12 and 4,4 ± 2,5 vs 4,0±2.4 at month 24; p < 0,05 for all) suggesting better treatment response. The difference in survival on therapy between the two groups was not statistically significant.
Conclusions:
AxSpA patients starting anti-TNFα therapy more than 10 years after onset of symp-toms have significantly worse response to treatment compared to patients with earlier treatment initiation.
VÝZNAM VYŠETŘENÍ GENU TPMT PŘED PODÁNÍM LÉČIVA AZATHIOPRINU REVMATOLOGICKÝM PACIENTŮM
Pavelcová Kateřina1,2, Stibůrková B1,3,
1Revmatologický ústav, Praha,
21. lékařská fakulta Univerzity Karlovy, Praha,
3Klinika dětského a dorostového lékařství 1. LF UK a VFN, Praha
Klíčovým enzymem při metabolizaci léčiva azathioprinu je thiopurin s-methyltransferáza (TPMP), kódovaná genem TPMT. Přibližně 11 % evropské populace má sníženou aktivitu enzymu TPMT, což může vést během léčby k rozvoji závažných nežádoucích účinků, jako je myelotoxicita. Před zahájením léčby azathioprinem je vhodné provést vyšetření přítomnosti patogenních variant c.238G>C, c.460G>A, c.626-1G>A a c.719A>G v genu TPMT.
Patogenní varianty v genu TPMT jsme vyšetřovali u 110 pacientů s revmatologickými onemocněními (systémový lupus erythematodes, zánětlivá onemocnění svalů, vaskulitidy a další). Vyšetření bylo prováděno metodou PCR amplifikace a Sangerova sekvenování za použití specifických primerů navržených pro exony genu TPMT.
Patogenní varianta v genu TPMT byla nalezena u 14 pacientů. Společný výskyt heterozygotních variant c.460G>A a c.719A>G byl detekován v 11 případech. U jednoho pacienta byla nalezena homozygotní varianta c.719A>G, která je pravděpodobně spojena s nulovou aktivitou enzymu TPMT. V jednom případě jsme objevili doposud nepublikovanou variantu c.85T>C a in silico analýza predikuje poškozující vliv této varianty.
Vyšetření patogenních variant v genu TPMT by mělo být provedeno vždy před zahájením léčby azathioprinem. Ve vzácných případech mohou s nežádoucími účinky azathioprinu souviset i jiné enzymopatie.
Poděkování: Podpořeno MZ ČR – RVO (RÚ, 00023728).
PROGRESE BOLESTI, ZTUHLOSTI, ZHORŠENÍ FUNKCE KLOUBŮ A POROVNÁNÍ ULTRAZVUKEM ZJIŠTĚNÉ SYNOVITIDY A TVORBY OSTEOFYTŮ U PACIENTŮ S OSTEOARTRÓZOU KLOUBŮ RUKOU PO TŘECH LETECH SLEDOVÁNÍ
Šléglová Olga, Růžičková O, Pavelka K, Šenolt L, Revmatologický ústav, Praha
Osteoartróza rukou (Hand osteoarthritis – HOA) je častou příčinou bolesti. HOA je heterogenní skupina pacientů, která se dělí dvě hlavní podskupiny: neerozivní a erozivní formu. Některé studie prokazují zánětlivé ultrazvukové změny a závažnější klinické příznaky u pacientů s erozivní osteoartrózou než s neerozivním onemocněním, nicméně výsledky jsou nekonzistentní. Cílem této studie je zhodnotit progresi bolesti, ztuhlosti, funkčního poškození a ultrazvukové vyšetření u pacientů s erozivní a neerozivní HOA ve tříletém longitudinálním sledování.
Do této studie byli zahrnuti pacienti se symptomatickou HOA splňující kritéria American College of Rheumatology (ACR). Na každé kontrole byla hodnocena bolest a otoky kloubů. Bolest, ztuhlost a funkční postižení kloubů byly rovněž hodnoceny podle australsko kanadského indexu pro OA ruční kloubů (Australian/Canadian OA hand index – AUSCAN). Byly vyšetřeny rentgenové snímky obou rukou a erozivní onemocnění bylo definováno erozivním postižením alespoň jednoho interfalangeálního kloubu. Ke zhodnocení kloubního postižení bylo použito jak zobrazení ve škále šedi (Grey Scale – GS), tak i zobrazení pomoci barevného mapování Power Dopplerem (PD). Osteofyty byly definovány jako kortikální výčnělky viděné ve dvou rovinách. Pacienti byli vyšetřováni na počátku a v prvním, druhém a třetím roce sledování.
Do této studie bylo zařazeno celkem 97 pacientů (7 mužů) se symptomatickou HOA, kteří byli sledováni od dubna 2012 do ledna 2018. Z těchto pacientů mělo 57 erozivní onemocnění. Počet bolestivých a klinicky oteklých kloubů (p < 0,05) byl významně vyšší u pacientů s erozivní OA ve srovnání s výchozím stavem u neerozivní choroby. Nárůst počtu bolestivých a klinicky oteklých kloubů kolísal v prvním a druhém roce, ale ve třetím roce sledování byl u pacientů s erozivním onemocněním statisticky vyšší (p < 0,01). Podle studie AUSCAN měli pacienti s erozivním onemocněním více bolesti (p < 0,05) a ztuhlosti (p <0,01) na počátku léčby. Bolest a ztuhlost, ale ne funkční postižení, se u pacientů s erozivní OA zhoršila ve srovnání s neerozním onemocněním po druhém roce (p < 0,01). Bolest (p < 0,01), ztuhlost (p < 0,05) i funkce (p < 0,01) se zhoršila u pacientů s erozivní chorobou ve třetím roce sledování. U pacientů s erozivním onemocněním byla na počátku sledování zjištěna častější přítomnost synovitidy jak v GS hodnocení (p < 0,001), tak i v intenzitě PDS (p < 0,01) a počtu osteofytů (p < 0,01). Tento trend pokračoval i v druhém a třetím roce (p < 0,01). Po druhém a třetím roce sledování byla pozorována progrese tvorby osteofytů v obou skupinách, ale byla významně vyšší u pacientů s erozivní ve srovnání s neerozivní chorobou po třetím roce sledování (p < 0,05).
Závěry této studie ukazují, že bolestivost a počet klinicky oteklých kloubů spojených se synoviálními změnami zjištěnými v sonografickém vyšetření je závažnější u pacientů s erozivní HOA než u pacientů s neerozivním onemocněním. Na druhou stranu tvorba osteofytů probíhá v obou skupinách, i když je o něco vyšší ve skupině s erozivní formou nemoci.
Poděkování: Tato práce byla podpořena projektem (MZ ČR) pro konsensuální rozvoj výzkumné organizace 023728 a grantovým projektem AZV číslo 18-00542.
SEXUÁLNÍ DYSFUNKCE U PACIENTEK SE SYSTÉMOVOU SKLERODERMIÍ
Heřmánková Barbora1,2, Špiritovič M1,3, Šmucrová H1, Oreská S1,3,Štorkánová H1,3, Pavelka K1,3, Vencovský J1,3, Šenolt L1,3, Bečvář R1,3, Tomčík M1,3
1Revmatologický ústav, Praha,
2Fakulta tělesné výchovy a sportu, UK, Praha,
3Revmatologická klinika, 1. LF UK, Praha
Systémová sklerodermie (SSc) způsobuje funkční omezení a snižuje kvalitu života. Cílem této práce je zhodnotit sexuální funkci/kvalitu života a funkci pánevního dna u pacientek se SSc ve srovnání se zdravými kontrolami (ZK) s identickým věkem.
Celkem 41 žen se SSc (průměrný věk: 50,9, délka onemocnění: 5,8 roku, lcSSc:dcSSc 18/23, ESSG aktivity index: 2,5), kteří splnili kritéria ACR/EULAR z 2013 a 41 ZK (průměrný věk: 50,9 let) bez revmatických onemocnění, vyplnilo 12 validovaných dotazníků, které hodnotí sexuální funkci/ kvalitu života, funkce pánevního dna, únavu, fyzickou aktivitu a deprese. Data jsou prezentována jako průměr ± SEM.
Ve srovnání se ZK byla u SSc významně vyšší prevalence a větší závažnost sexuální dysfunkce (FSFI, BISF-W: u všech podskupin i celkové skóre), dysfunkce pánevního dna (PISQ-12) a horší sexuální kvalita života (SQoL-F). Horší skóre u pacientek se SSc bylo spojeno s vyšší aktivitou nemoci [ESSG:SQol-F (r = -0,364, p = 0,0443), PFIQ7-gynaecological subscale (r = 0,492, p = 0,0036)], větší únavou [všechny tři dotazníky FSS/FIS/MAF negativně korelovaly s FSFI, BISF-W], závažnější depresí [BDI-II: FSFI (r = -0,553, p = 0,0002), BISF-W (r = -0,514, p = 0,0007), PFIQ7 (r = 0,495, p = 0,0010)], zhoršenou kvalitou života [SHAQ:FSFI (r = -0,536, p = 0,0003), BISF-W (r = -0,563, p = 0,0001), SQol-F (r = -0,338, p = 0,0382), PISQ-12 (r = 0,563, p = 0,0051), PFIQ7 (r = 0,380, p = 0,0142)], a sníženou fyzickou aktivitou [HAP:FSFI (r = 0,407, p = 0,0082), BISF-W (r = 0,409, p = 0,0078)].
Ženy se SSc měly významně horší pohlavní funkce, sexuální kvalitu života a funkci pánevního dna než ZK stejného věku. Horší skóre u SSc bylo spojeno s aktivitou onemocnění, fyzickou aktivitou, únavou, depresí a kvalitou života.
IMPACT OF ADALIMUMAB ON CLINICAL OUTCOMES, HEALTHCARE RESOURCE UTILIZATION, AND SICK LEAVE IN PATIENTS WITH ANKYLOSING SPONDYLITIS – AN OBSERVATIONAL STUDY FROM FIVE CENTRAL AND EASTERN EUROPEAN COUNTRIES
Opris-Belinski Daniela1, Erdes SF2, Grazio S3, Šenolt L4,5, Hojnik M6, Nagy O7, Marina D8, Szántó S9
1Sfanta Maria Clinical Hospital, Bucharest, Romania,
2V.A. Nasonova Research Institute of Rheumatology, Moscow, Russia,
3University Department of Rheumatology, Clinical Hospital Centre “Sestre Milosrdnice”, Zagreb, Croatia,
4Institute of Rheumatology, Prague, Czech Republic
5Department of Rheumatology, 1st Faculty of Medicine, Charles University, Prague, Czech Republic,
6Global Medical Affairs, AbbVie, Ljubljana, Slovenia,
7Global Medical Affairs, AbbVie, Budapest, Hungary,
8AbbVie SRL, Bucharest, Romania,
9Department of Rheumatology, Faculty of Medicine, University of Debrecen, Debrecen, Hungary
Patients with ankylosing spondylitis (AS) are substantial users of health resources and may experience reduced work productivity due to limitations imposed by their disease. Interventions that maintain or improve patients’ functional ability have potential to reduce the total costs of the disease. This study assessed the effectiveness of originator adalimumab on disease activity, physical function, healthcare resource utilization, and sick leave in patients with AS in five Central and Eastern Europe (CEE) countries.
In this observational study in routine clinical practice, patients were followed for 12 months. Healthcare resource utilization (numbers of hospital admissions, inpatient days, sick leave episodes, and sick leave days) were collected and compared between treatment responders and non-responders, defined by a 50 % reduction from baseline in the Bath Ankylosing Spondylitis Disease Activity Index (BASDAI-50).
The total effectiveness population comprised 450 patients. The mean BASDAI score decreased from 6.3 ± 2.1 at baseline to 2.3 ± 2.0 at month 12 (Visit 4-Last Observation Carried Forward; LOCF). The mean Bath Ankylosing Spondylitis Functional Index score decreased from 6.2 ± 2.3 at baseline to 2.6 ± 2.3 at month 12 (Visit 4 -LOCF. 72,3 % of pa-tients had a BASDAI-50 response at month 12 (Visit 4-LOCF). All healthcare resource utilization parameters decreased during follow-up. Reductions were higher in treatment responders than non-responders.
Originator adalimumab in routine clinical practice in five CEE countries produced clinically meaningful improvements in disease activity and physical function and was associated with reductions in healthcare resource utilization and sick leave.
ZMĚNY MIKROVASKULATURY A ANGIOGENNÍCH FAKTORŮ U SYSTÉMOVÉ SKLERODERMIE – STUDIE Z JEDNOHO CENTRA
Bečvář Radim, Hulejová H, Půtová I, Tomčík M, Revmatologický ústav a Revmatologická klinika, Praha
U systémové sklerodermie (SSc) vede nízká hustota kapilár v akrálních částech těla k omezení průtoku krve a ischémii tkání. Tkáňová hypoxie obvykle vyvolává tvorbu nových cév v již přítomné mikrovaskulatuře. Kapilaroskopie nehtových valů je bezpečná, neinvazivní metoda k vyšetření mikrovaskulatury. Současně s novotvorbou cév jsou produkovány různé angiogenní faktory.Zjistit, zda je souvislost mezi hladinami angiogenních biomarkerů v krvi se změnami mikrovaskulatury u pacientů s SSc.
Změny mikrovaskulatury byly vyšetřeny pomocí videokapilaroskopie nehtových valů (NVC), kterou prováděli dva nezávislí odborníci. Získané obrazy byly analyzovány anonymně dvěma výzkumníky zaslepenými pro klinický obraz a výsledky laboratorních vyšetření a byly klasifikovány jako časný aktivní a pozdní obraz. Sérové nebo plazmatické hladiny solubilní vaskulární adhezní molekuly-1 (sVCAM-1) a solubilní intercelulární adhezní molekuly-1 (sICAM-1) byly měřeny metodou ELISA, koncentrace velkého endotelinu-1 (BET-1) pomocí kompetitivní enzymatické imunoeseje a hladiny antigenu von Willebrandova faktoru (vWFAg) komerční soupravou ELISA. Jako potenciální markery aktivity byly stanoveny hladiny solubilního receptoru pro interleukinu-2 a interleukinu-6 pomocí komerčních souprav. Ke statistickému zhodnocení byl použit Pearsonův korelační koeficient a univariační analýza.
Celkem bylo vyšetřeno 40 pacientů (38 žen): 30 jedinců s kožně limitovanou formou, 5 s kožně difúzní, 3 jedinci se scleroderma sine scleroderma, 1 s překryvným syndromem a 1 s nediferencovaným onemocněním pojiva. Průměrný věk ± směrodatná odchylka (SD) celé skupiny byl 51 ± 22 let a průměrná doba trvání nemoci ± SD 10 ± 7 let. Tři pacienti (7,5 %) měli časný obraz NVC, 12 (30 %) aktivní, 10 (58 %) pozdní obraz a 15 (37,5 %) mělo nespecifické změny nebo normální obraz. Nemocní s pozdním obrazem NVC měli vyšší hladiny vWFAg než ti s aktivním obrazem (p < 0,01). Sérové koncentrace BET-1 a sICAM-1 byly vyšší u aktivního obrazu než u jedinců s pozdním obrazem NVC (p < 0,01 a p < 0,05). Když jsme korelovali tyto potenciální biomarkery s klinickými nálezy u SSc, našli jsme pouze tyto závislosti: vWFAg se srdečními arytmiemi a modifikovaným Rodnanovým kožním skóre (p < 0,01 a p < 0,05).
Zvýšené hodnoty vWFAg a ET-1 u pozdního obrazu NVC lze považovat za snahu organismu podpořit deficientní vaskulogenezi. Jsou zapotřebí další studie k určení role dalších možných biomarkerů poškození a hojení endotelu u SSc.
Tato studie byla provedena za podpory grantu MZd ČR No 00000023728.
SBORNÍK ABSTRAKT PŘEDNÁŠEK - NELÉKAŘI
AJ ,,REUMATIČKA“ CHCE BYŤ MAMIČKA
Nováková Monika, Vdoviaková J, Národný ústav reumatických chorôb, Piešťany
Túžba po dieťati je prirodzenou túžbou takmer každej ženy.
Ak žena nemá žiadne zdravotné ťažkosti, berie to ako samozrejmosť, ako radostnú súčasť života. Čo ale ak ochorie, má zdravotné ťažkosti, no jej túžba po dieťati je silná? Najbezpečnejšou cestou, ako vynosiť zdravé dieťa, je plánované rodičovstvo. Tehotenstvo treba plánovať v čase najmenšej aktivity ochorenia v súčinnosti s ošetrujúcim reumatológom, prípadne ďalšími potrebnými lekármi – špecialistami. Budúcim matkám je dôležité upraviť terapiu, aby mohli dieťa bezpečne donosiť, a súčasne sú častejšie sledované v odbornej ambulancii. Pri každom reumatickom ochorení môže byť priebeh tehotenstva iný, takisto aj stav bezprostredne po pôrode. Ťažkosti po pôrode či po skončení šestonedelia môžu matke s reumatickým ochorením výrazne skomplikovať starostlivosť o dieťa O tomto možnom zhoršení zdravotného stavu musia byť informovaní aj členovia rodiny, ktorí budú v prípade ťažkostí matke pomáhať. V príspevku priblížime aj ošetrovateľskú starostlivosť o budúcu matku, o ženu v tehotenstve a o ženu po pôrode so zvýšenou aktivitou ochorenia. Takisto poukážeme na problémy pri dojčení, prebaľovaní, zdvíhaní či kŕmení dieťaťa. Opíšeme tipy na uľahčenie týchto činností, ktoré môžu sestry či iní zdravotnícki pracovníci odovzdať budúcim matkám. Užitočnými a praktickými radami môžeme pomôcť matke eliminovať ťažkosti na minimum.
KOMUNIKÁCIA SESTRA – PACIENT
Barančíková Katarína, Národný ústav reumatických chorôb, Piešťany
Komunikácia je neoddeliteľnou súčasťou diagnostiky, terapie, rehabilitácie a celého systému poskytovania zdravotnej starostlivosti. Súčasťou skvalitňovania procesu poskytovania zdravotnej starostlivosti je systémová príprava ľudských zdrojov v oblasti komunikácie.
Najdôležitejším prostriedkom odovzdávania informácii pacientovi je komunikácia. Tieto získané informácie slúžia na to, aby pacient porozumel, aké ochorenie má, akým spôsobom môže prispieť on sám k liečbe, čo môže očakávať. Efektívnej komunikácii sestry s pacientom bránia častokrát komunikačné bariéry, ktoré ak sestra podcení, môžu negatívne zasiahnuť do konkrétneho diagnostického, terapeutického a ošetrovateľského procesu. Sestra by mala vedieť rozpoznať a včas odhaliť signály ich výskytu. Pacient veľmi citlivo vníma každý prejav sestry, každé jej slovo, ale aj jej neverbálne prejavy, jej mimiku, gestá, postoje a podvedome reaguje aj na celkovú atmosféru, v ktorej sa odohráva ich vzájomný kontakt.
Komunikačné zručnosti sú rovnako dôležité ako praktické zručnosti ošetrovateľského charakteru. Pacient má právo byť informovaný a má právo komunikovať o svojom ochorení a liečbe, preto je žiadúce tieto zručnosti zdokonaľovať a prehlbovať.
SPECIALIZOVANÉ AMBULANCE REVMATOLOGICKÉHO ÚSTAVU
Vránová Hana, Revmatologický ústav, Praha
V Revmatologickém ústavu (RÚ) je poskytována vysoce specializovaná ambulantní revmatologická péče pacientům z celé České republiky.
Včasná diagnostika a zařazení do léčby, která zasáhne nástup choroby v raném stadiu, je předpokladem pozastavení až úplné remise onemocnění. Vývoj a nové poznatky v léčbě a diagnostice, laboratorních vyšetření si vyžádalo nové a jiné vyšetřovací přístupy, které vedou k časné a přesné diagnostice. Mimo jiné to sebou přineslo otevření specializovaných ambulancí zaměřených na jednotlivé diagnózy či okruhy diagnóz.
V RÚ máme sedm specializovaných ambulancí: léčby bolesti, časné revmatoidní artritidy, časné spondylartropatie, akutní, konzultační, imunologická, pediatrická.
Na každé ambulanci jsou určeny postupy vyšetření – laboratorní, zobrazovací, kloubní indexy, měření, dotazníky, aj. Speciální lékařské zákroky a ošetřovatelské výkony se provádí centrálně na zákrokovém sálku a odběrové místnosti. Statistické zhodnocení provedených a vykázaných ambulantních výkonů dle jednotlivých specializovaných ambulancí i celkově poskytlo ukázku vývoje zvyšujícího se počtu jednotlivých výkonů za uplynulých deset let.
ČASNÁ SPONDYLOARTRITIDA
Kvítková Jiřina, Revmatologický ústav, Praha
Spondyloartritidy jsou skupina zánětlivých revmatických kloubních onemocnění s postižením axiálního skeletu postihujících nejčastěji páteř, ale i jiné klouby lidského těla, zároveň bývají často asociovány s rozvojem entezitidy, daktylitidy a jiných mimokloubních manifestací.
Je známo, že od výskytu prvních projevů ankylozující spondylitidy (AS) do definitivního stanovení diagnózy uplyne v průměru sedm až devět let. Důvodem tohoto zpoždění je relativně pozdní výskyt radiografických známek sakroilitidy. Proto byla lékaři vyvinuta kritéria ASAS pro časnou diagnostiku.V tomto sdělení je vysvětlena práce sestry v ambulanci časné spondylartropatie od počáteční edukace pacientů, měření, laboratorních vyšetření, zadávání dotazníků a tabletů pacientům, až po vkládání dat do registru ATTRA.
V kazuistice tohoto onemocnění bude řečeno, že časnou diagnostikou a cílenou léčbou je pacient navrácen do pracovního i rodinného života.
CO NOVÉHO V DIFERENCIÁLNÍ LABORATORNÍDIAGNOSTICE VYBRANÝCH SYSTÉMOVÝCH AUTOIMUNITNÍCH ONEMOCNĚNÍ?
Půtová Ivana, Revmatologický ústav, Praha
Autoimunitní onemocnění představují závažný medicínský a sociální problém, neboť jimi trpí 5 až 7 % populace. Jedná se o chronická, invalidizující onemocnění, která však mohou někdy probíhat i pod obrazem těžkého postižení s fatálním koncem. Postihují velmi často osoby mladého věku, především ženy. Jsou klinicky charakterizována postižením řady různých orgánů s častou manifestací v muskuloskeletárním aparátu. Mezi hlavní vnitřní faktory ovlivňující vznik a průběh autoimunitních onemocnění patří: a) faktory genetické, b) faktory hormonální a c) faktory zevního prostředí. Většina autoimunitních chorob je až několikanásobně častější u žen, jejich intenzita a incidence se často zvyšuje v dospívání a po porodu.
Významnou roli v patogenezi onemocnění hrají různé druhy autoprotilátek, jejichž průkaz je předmětem diferenciální laboratorní diagnostiky jednotlivých autoimunitních nemocnění. Sdělení seznamuje se současnými metodami průkazu autoprotilátek tak, jak jsou rutinně používány na Oddělení klinické imunologie Revmatologického ústavu v Praze. Obsah sdělení bude zaměřen na diferenciální laboratorní diagnostiku systémového lupus erythematodes, revmatoidní artritidy,polymyozitid, dermatomyozitid a sklerodermie. Představeny budou analyty a metody umožňující zkvalitnění časné diagnostiky vybraných autoimunitních onemocnění, a to revmatoidní artritidy, myozitidy, sklerodermie a systémového lupus erythematodes – ANA ELISA screen, ANA typizace, ANA – LIA, Myositis – LIA, Myositis – WBl, Scleroderma blot, RNA polymeráza III ELISA, anti HMGCR ELISA, anti cN-1A ELISA, anti CarP ELISA a další. Řešena bude rovněž problematika významu detekce anti DFS-70 protilátek.
SYNDROM ZMRZLÉHO RAMENE U PACIENTA S REVMATICKÝM ONEMOCNĚNÍM
Rathouská Adéla, Revmatologický ústav, Praha
Syndrom zmrzlého ramene patří mezi nejčastější onemocnění ramenního kloubu a sekundárně postihuje pacienty s revmatickým onemocněním. V literatuře se setkáváme s mnoha náhledy na problematiku bolestivého ramene a možných léčebných přístupů k nim. Michalíček a Vacek (2015) ve své práci označují syndrom zmrzlého ramene jako tendomyopatii s fibrózou a kontrakturou kloubního pouzdra s omezením hybnosti glenohumerálního kloubu. Etiologie a patogeneze vzniku onemocnění je rozmanitá a není ve všech případech zřejmá. Syndrom zmrzlého ramene se dá rozdělit na primární s nejasnou etiopatogenezí s nespecifickou synovitidou kloubu a sekundární při chronických onemocněních jako je revmatoidní artritida nebo ankylozující spondyloartritida.
Při fyzioterapeutickém vyšetření dominuje výrazné omezení pasivní a aktivní hybnosti, zejména do zevní rotace a abdukce (změněný scapulohumerální rytmus), pacient je omezen v sebeobsluze. Pacienti udávají značnou bolestivost s nočním maximem a nemožností spát na postižené straně. Pro diagnostiku využíváme Shoulder Quadrant and lock testu, odporové zkoušky jsou negativní. Protože klinicky je vždy omezena abdukce, nacházíme pozitivní i další testy na ram. kl. (např. pozitivní příznak zavázání zástěry apod.)
Rehabilitace se vždy musí řídit klinickým nálezem a stadiem onemocnění, necvičíme přes bolest pacienta. V terapii využíváme měkké techniky na spoušťové body, PIR, AEK na svaly s trigger pointy, trakční a mobilizační techniky, zejména na oblast glenohumerálního kloubu. K šetrnému uvolnění pohyblivosti využíváme kyvadlové pohyby končetiny s napřímením páteře. V pohybové terapii využíváme prvky PNF a spirální dynamiky k uvolnění lopatky a humeru a snažíme se o aktivaci svalů ram. pletence s využitím overballu. Velmi vhodná je také aplikace fyzikální terapie, zejména analgetické elektroléčby, laseru, magnetoterapie a ultrazvuku.
FYZIOTERAPIE JAKO SOUČÁST CHIRURGICKÉHO ŘEŠENÍ BOLESTÍ RAMEN U REVMATICKÝCH PACIENTŮ
Zinková Iva, Revmatologický ústav, Praha
Ramenní kloub patří k těm nejsložitějším v lidském těle. Revmatický pacient často trpí právě bolestí ramenního kloubu, např. četnost výskytu postižení ramene u revmatoidní artritidy je udávána mezi 60–90 %. Přestože současná farmakoterapie umožňuje zpomalení destruktivních procesů u zánětlivých revmatických onemocnění, pokročilá stadia postižení ramene vyžadují operační řešení. Jednou z možností řešení je implantace totální endoprotézy ramenního kloubu. K této operaci se přistupuje pro konzervativními způsoby nezvládnutelnou bolest a ztrátu funkce ramene. K operaci jsou indikováni pacienti s různými revmatologickými diagnózami: s revmatoidní artritidou, osteoartrózou, ankylozující spondylitidou či juvenilní idiopatickou artritidou. Implantace endoprotézy ramene se v ČR provádějí od 90. let minulého století, kdy převažovala implantace anatomického typu endoprotézy. Na počátku 21. století se u nás začalo s implantací reverzního typu endoprotézy ramene. Součástí terapie, pokud má být chirurgické řešení úspěšné, je správně vedená, individuální a cílená fyzioterapie.
Fyzioterapie po implantaci reverzní totální endoprotézy má svá specifika. Je nutné znát rozdělení fyzioterapie na jednotlivé fáze, dodržovat režimová opatření. Metodika po implantaci reverzní endoprotézy se značně liší od postupů užívaných u anatomické endoprotézy. Kinezioterapie, manuální terapie a mechanoterapie může být doplněna fyzikální terapií. Primárním cílem terapie je zbavit pacienta bolesti, obnovit funkci ramene, maximalizovat kvalitu života pacienta a obnovit jeho soběstačnost i nezávislost. Výsledky fyzioterapie se mohou lišit u jednotlivých revmatologických diagnóz (typ postižení ramenního kloubu a stav měkkých tkání), jak potvrzují i některá klinická hodnocení. Obecně lze konstatovat, že funkční výsledky implantace reverzní náhrady ramenního kloubu v revmatologické indikaci jsou velmi uspokojivé.
SPECIFIKA FYZIOTERAPIE PO REVMATOCHIRURGICKÝCH VÝKONECH
Taušová Eva, Revmatologický ústav Praha
Cílem chirurgických výkonů u revmatologických pacientů je odstranění či zmírnění bolesti a prevence vývoje deformit, ankylóz a svalových atrofií. Pokud se nepodaří zamezit jejich vzniku, revmatochirurgie se snaží o jejich úpravu či odstranění. Jde především o zajištění funkce kloubu, zajištění mobility a sebeobsluhy pacienta. Snažíme se o odstranění limitace pacienta při všech jeho životních aktivitách.
Při plánovaných výkonech (je jich většina) je vhodné zajistit předoperační vyšetření a edukaci. Zde je pacient fyzioterapeutem vyšetřen, jeho stav zhodnocen a učí se dovednosti, které bude po operaci potřebovat, včetně cvičení.
V raně pooperačním období dbáme všech pravidel prevence vzniku tromboembolické nemoci a jiných pooperačních komplikací. Začínáme se všemi postupy fyzioterapie, které jsou v daném období pro jednotlivé operace vhodné. U operací na krční páteři s výhodou využíváme dechové synkinézy a pohybu očních bulbů, u náhrad kloubů upevňujeme vhodné pohybové stereotypy, které si pacienti osvojili v předoperačním období. Respektujeme subjektivní pocity pacientů a pokyny operatéra.
V následném období pokračujeme v zavedeném pohybovém režimu a postupně zařazujeme i obtížnější prvky a metodiky. I v tomto období platí, že o všech nově zavedených metodách a postupech rozhoduje operatér. Doporučujeme pacientům vhodné pohybové a sportovní aktivity.Základním pravidlem je, že revmatochirurgické výkony a po nich následující fyzioterapie mají za cíl zlepšení kvality života pacientů, kteří trpí revmatickými chorobami.
SPECIFIKA A VARIABILITA FYZIOTERAPIEU PACIENTŮ S ANKYLOZUJÍCÍ SPONDYLITIDOU
Mikulášová Markéta, Revmatologický ústav, Praha
Fyzioterapie u ankylozující spondylitidy (AS) je nezbytnou a velmi důležitou součástí léčby. Pacientům, kteří absolvovali pohybovou terapii, ať skupinovou, nebo individuální, se zlepšila hybnost páteře oproti pacientům, kteří žádnou terapii neabsolvovali (dle studií uvedených v databázi Cochrane). Při terapii pacientů s AS je důležité zaměřit se na rozsah pohybu páteře a protahování typicky zkrácených svalových skupin, ale také na pohyblivost a expanzibilitu hrudníku. Pro udržení nebo zlepšení hybnosti páteře je výhodné využít cvičení ve dvojici, kdy se pacienti ve skupině protahují navzájem, nebo poučit rodinného příslušníka, jak může pacientovi pomoci. S dopomocí pacient může dosáhnout lepšího rozsahu pohybu než při samostatném cvičení. Součástí individuální terapie jsou i mobilizace a automobilizace omezených kloubů, zejména sakroiliakálního skloubení a kostovertebrálních kloubů, ale i dalších kloubů.
Vítaným zpestřením terapie je i využití pomůcek. Pomocí popruhů TRX (Total – body Resistence Exercises) se pacient může protahovat vlastní hmotností těla či efektivně posilovat hluboký stabilizační systém. S velkým míčem lze cvičit jak balanční, tak posilovací cviky. Respirační trenažer lze využít na respirační fyzioterapii, skupina osmi pacientů se po třech měsících tréninku s respiračním trenažerem Threshold IMT statisticky významně zlepšila v rozvoji hrudníku ve všech měřeních (v průměru nárůst rozvoje hrudníku měřený mezosternálně byl o 1,73 cm). Pro pacienta je vždy důležité ušít na míru terapii tak, aby reflektovala jeho současný stav a pacientovi dobře vyhovovala.
SKLERODERMIE
Sekaninová Eva, Kuběnková S, III. interní NRE klinika, FN Olomouc
Systémová sklerodermie je závažné chronické celkové onemocnění pojivové tkáně postihující kůži, pohybové ústrojí a některé vnitřní orgány. Je charakterizována fibrotickou sklerotizací periferních a viscerálních cév, fibroproduktivními změnami v pojivových tkáních, změnami mikrovaskularizace a poruchami imunity. Příčina onemocnění je nejasná. Postihuje 3–8krát častěji ženy než muže a manifestuje se častěji v mladším a středním věku. V klinickém obraze dominují Raynaudův fenomén s trofickými změnami, tuhnutí kůže a postižení gastrointestinálního traktu, plic, srdce a ledvin. V léčbě je doporučováno užití imunosupresivních léků. Léčba by měla být zahájena co nejdříve k dosažení remise nebo alespoň nízké aktivity choroby, než dojde poškození tkání a orgánů.
PLICNÍ POSTIŽENÍ U PACIENTA SE SYSTÉMOVOU SKLERODERMIÍ – KAZUISTIKA
Melicharová Jana, Revmatologický ústav, Praha
Systémová sklerodermie (Scc) je chronické, velmi závažné onemocnění s manifestacemi zejména v oblasti kůže, plic, pohybového ústrojí a vnitřních orgánů. Plicní postižení se vyskytuje zhruba u 70 % pacientů s tímto onemocněním. Bohužel i přes dosavadní pokroky neexistuje žádná účinná léčba. Kazuistika: Popis průběhu onemocnění u 52letého pacienta, který má těžké plicní postižení a jeho zdravotní stav vyžaduje dlouhodobou domácí oxygenoterapii (DDOT). Ošetřovatelská péče u tohoto pacienta je zaměřena zejména na prevenci vzniku dušnosti, kontinuálním sledování saturace a celkového stavu pacienta. Odstraňování hlenu z dýchacích cest a preventivní opatření proti aspiraci jsou hlavní prioritou ošetřovatelské péče, protože je nezbytné, aby nedocházelo ke zhoršování pocitu nedostatku vzduchu. Stav pacienta se významně zhoršil, je nutné z důvodu bolesti na hrudi podávat analgetickou medikaci. Zdravotní stav pacienta je velmi vážný a vyžaduje vysokou míru empatie a pochopení ze strany ošetřujícího personálu.
I přes veškerou dostupnou léčbu kazuistika ukazuje na špatnou prognózu tohoto onemocnění.
Z uvedených skutečností vyplývá, že kvalita života u tohoto pacienta je velmi nízká.
SEXUÁLNÍ DYSFUNKCE U PACIENTEK S IDIOPATICKÝMI ZÁNĚTLIVÝMI MYOPATIEMI
Heřmánková Barbora1,2, Špiritovič M1,3, Šmucrová H1, Oreská S1,3,Štorkánová H1,3, Pavelka K1,3, Šenolt L1,3, Mann H1,3, Vencovský J1,3, Tomčík M1,3
1Revmatologický ústav, Praha,
2Fakulta tělesné výchovy a sportu, UK, Praha,
3Revmatologická klinika, 1. LF UK, Praha
Idiopatické zánětlivé myopatie (ISM) způsobují funkční omezení a snižují kvalitu života. Cílem této práce je zhodnotit sexuální funkci/kvalitu života a funkci pánevního dna u pacientek s ISM ve srovnání se zdravými kontrolami (ZK) s identickým věkem.
Celkem 22 žen s ISM (průměrný věk: 55,1, délka onemocnění: 7,9 roku, DM:8, PM:10, IMNM:3, IBM:1), kteří splnili kritéria Bohona/Petera z 1975 a 22 ZK (průměrný věk: 55,1 let) bez revmatických onemocnění vyplnilo 12 validovaných dotazníků, které hodnotí sexuální funkci/ kvalitu života, funkce pánevního dna, únavu, fyzickou aktivitu a deprese. Data jsou prezentována jako průměr ± SEM.
Ve srovnání se ZK byla u ISM významně vyšší prevalence a větší závažnost sexuální dysfunkce (FSFI, BISF-W: u všech podskupin i celkové skóre), dysfunkce pánevního dna (PISQ-12) a horší sexuální kvalita života (SQoL-F). Horší skóre u pacientek s ISM bylo spojeno s vyššími svalovými enzymy [LD:FSFI (r = -0,524, p = 0,0123), BISFW (r = -0,528, p = 0,0115)], větší únavou [FIS:FSFI (r=-0,434, p = 0,0438), BISF-W (r = -0,488, p = 0,0211), SQoL-F (r = -0,488, p = 0,0070), PISQ-12 (r = 0,643, p = 0,0013)], závažnější depresí [BDI-II:PISQ-12 (r=0,474, p = 0,0258)], zhoršenou kvalitou života [HAQ:PISQ-12 (r = 0,476, p = 0,0252)] a sníženou fyzickou aktivitou [HAP:FSFI (r = 0,437, p = 0,0417), BISF-W (r = 0,451, p = 0,0351), PISQ-12 (r = -0,494, p = 0,0195)].
Ženy s ISM měly významně horší pohlavní funkce, sexuální kvalitu života a funkci pánevního dna než ZK stejného věku. Horší skóre u ISM bylo spojeno s aktivitou onemocnění, fyzickou aktivitou, únavou, depresí a kvalitou života.
Podpořeno AZV-16-33574A, MHCR 023728.
STRES A JEHO ROLE PŘI VZNIKU REVMATICKÝCH ONEMOCNĚNÍ?!
Špiritović Maja, Revmatologický ústav, Praha a Fakulta tělesné výchovy a sportu UK, Praha
Celá řada revmatických onemocnění jsou často skupinou zánětlivých, degenerativních, bolestivých a oslabujících systémových onemocnění, které se obvykle stávají chronické. Mezi nejčastější problémy osob postižených tímto onemocněním jsou potíže spojené s muskuloskeletálním systémem, nebo lépe řečeno, pohybovým aparátem. Většina z revmatických onemocnění, hlavně těch s nejvyšší prevalencí v populaci, a vzhledem k tomu, že jsou obvykle chronické a oslabující, představují významnou klinickou, sociální a ekonomickou zátěž.
Nedostatek znalostí o etiologických nebo udržovacích faktorech vzniku většiny revmatických onemocnění, znamenalo, že se vyvinula celá řada různých přístupů. Jedním z nich je i oblast stresu a zkoumání osobnosti.
Osoby postiženy tímto onemocněním často zaznamenávají výskyt stresových nebo traumatických životních událostí před vznikem jejich nemoci a/nebo vztahu mezi stresem a onemocněním. Cílem tohoto příspěvku je seznámit posluchače i s touto problematikou, jako jednou z možností při výzkumu revmatických onemocnění.
ÚCHOPOVÁ FUNKCE RUKY, JEJÍ OMEZENÍA NÁSLEDNÝ VLIV NA KVALITU ŽIVOTAU VYBRANÝCH REVMATICKÝCH ONEMOCNĚNÍ
Šmucrová Hana, Revmatologický ústav, Praha
Úchopová funkce ruky a její omezení výraznou měrou ovlivňuje kvalitu života revmatických pacientů. Revmatické onemocnění vede k bolestem v postižených kloubech, k otokům a ztuhlosti kloubů, vzniku deformit a postupné ztrátě úchopové funkce ruky. V důsledku toho může být schopnost provádět úkony každodenního života výrazně snížena, až úplně znemožněna.
Ergoterapeutická intervence využívá v péči o revmatické pacienty biopsychosociální přístup a přístup zaměřený na klienta. Ve svých principech se zaměřuje na zlepšení či zachování maximální možné míry soběstačnosti a nezávislosti ve výkonu všedních denních činností. S tím velmi úzce souvisí intervence cílená na zachování či zlepšení funkční schopnosti horní končetiny (úchopové funkce ruky, jemné a hrubé motoriky, kloubního rozsahu, svalové síly a svalové koordinace).
V neposlední řadě je nutná edukace pacientů v rámci technik zaměřených na ochranu kloubů a šetření energie.
Cílem tohoto sdělení je představit jednotlivé úchopové formy a ukázat, jakým způsobem může být omezena úchopová funkce rukou v důsledku progrese revmatického onemocnění. V závěru sdělení budou představeny dostupné důkazy o efektu ergoterapeutické intervence v péči o revmatické pacienty.
VYUŽITÍ LASEROTERAPIE U REVMATICKÝCH PACIENTŮ
Bittnerová Olga, Revmatologický ústav, Praha
Laserová terapie zaujímá v revmatologii významné místo. Laser je optický zdroj elektromagnetického záření s určitými charakteristickými vlastnostmi, kterými jsou monochromatičnost, polarizace, koherence a nondivergence. Díky těmto vlastnostem má laserový paprsek vysokou energii. Důležitá je vlnová délka paprsku a jeho výkon. V revmatologii využíváme terapii laserovým zářením, které má přímé a nepřímé účinky. Přímý účinek je termický a fotochemický, má využití spíše u chronických obtíží. Důsledkem termického a fotochemického efektu vznikají nepřímé účinky, tj. biostimulační, protizánětlivý a analgetický efekt. Mají využití nejspíše u akutně vzniklých obtíží.
Při aplikaci laseroterapie je nutné dodržovat správné indikace, ale je důležité neopomenout žádnou z kontraindikací.
I laseroterapie prochází vývojem. Laserové přístroje III. třídy mají různé aplikační možnosti. Na malé plochy využíváme bodovou sondu, pro plošnou terapii využíváme cluster a scanner. V současné době používáme i laser IV. třídy. Jedná se o vysokovýkonný laser, který nabízí široké spektrum ošetření díky moderní technologii. Nabízí možnost pozměnit různé parametry založené na energii dodávané na přesně specifikovanou část těla, místo a typ tkáně. Dále můžeme volit podle typu bolesti na akutní nebo chronickou a podle obsahu melaninu v kůži. Využitím těchto vlastností se ošetření vysokovýkonným laserem významně zkvalitňuje.
Místnost pro laserovou terapii musí být schválena hygienikem a splňovat specifické normy. Obsahem sdělení bude shrnutí výsledků dlouhodobého sledování pacientů léčených laserovou terapií a porovnání účinnosti a léčebných efektů u laserů III. a IV. třídy a jejich účinky u sledovaných diagnóz.
PODVODNÍ REHABILITAČNÍ CHODNÍK – ZKUŠENOSTI S ROČNÍM PROVOZEM
Hlinovská Jana, Revmatologické a rehabilitační oddělení Thomayerovy nemocnice, Praha
Cílem této prezentace je seznámit odbornou veřejnost s našimi zkušenostmi s podvodním rehabilitačním chodníkem, který využíváme v rehabilitaci širokého spektra pacientů lůžkového revmatologického a rehabilitačního oddělení i rehabilitační ambulance. Jde o pokročilý rehabilitační systém umožňující poskytovat efektivní hydroterapii ve vzpřímené pozici. Předkládáme přehled pacientů, u kterých jsme tuto léčbu využili, jejich diagnóz, demografických údajů a fáze terapie. Dle našich zkušeností jde o technicky i ekonomicky dostupnou alternativu k řadě rehabilitačních procedur, včetně cvičení v bazénu.
ZÁSADY FYZIOTERAPIE U NEDOSPĚLÝCH PACIENTŮ S REVMATICKÝM ONEMOCNĚNÍM
Vincová Gabriela, Revmatologický ústav, Praha
Rehabilitace je (dle definice OSN) proces, jehož cílem je umožnit osobám se zdravotním postižením, poškozeným úrazem, nemocí nebo vrozenou vadou, aby dosáhly a zachovaly si optimální fyzickou, smyslovou, intelektovou, psychickou a sociální úroveň funkcí a poskytnout jim prostředky pro změnu jejich života k dosažení vyšší úrovně nezávislosti. Rehabilitace může zahrnovat opatření pro zajištění a obnovu funkcí nebo opatření kompenzující ztrátu nebo absenci funkce nebo funkční omezení. Pohybová terapie zastává důležité místo v léčbě revmatických onemocnění, která postihují dospělé i jedince dětského věku. Jedním z nejčastějších revmatických onemocnění dětského věku je juvenilní idiopatická artritida (JIA). Tato onemocnění vyžadují celoživotní péči a pohybový režim, protože jsou chronického charakteru. Cvičení by se mělo stát součástí denního režimu, tudíž by nemělo být stereotypní a nudné. Také motivace jedince k pohybu je důležitá vzhledem k tomu, že dnešní mladí lidé mají spíše sklon k hypomobilitě. Terapie musí být individuální a přizpůsobená nejen funkční zdatnosti jedince, ale i stadiu onemocnění. Velký význam zde má edukace nemocného a dalších rodinných příslušníků, protože mladý jedinec potřebuje dohled nad vykonáváním domácí části terapie, pomoc při vyhledání vhodné volnočasové aktivity, či správný výběr budoucího povolání. Terapie se skládá z polohování, boji proti deformitám, cíleného cvičení (protahování i posilování), a to za předpokladu, že se jedná o vyvíjejícího se jedince se všemi důsledky. Součástí terapie je i léčba lázeňská. Hlavním cílem pohybové léčby je snaha zabránit vzniku deformit, pokusit se o korekci deformit, které již vznikly, a získat fyziologický rozsah pohybu v kloubech spolu s dostatečnou svalovou silou. Přístup k dětskému pacientovi volíme podle věku, stupně aktivity nemoci a pohybové vyspělosti. Práce s nedospělým pacientem se opírá o Zákon o zdravotních službách a jejich poskytování č. 372/2011 sb. Zejména pak nutná přítomnost či nepřítomnost dospělé osoby při terapii je definována v paragrafu 35. Přístup k dítěti je odlišný a musíme zde dbát na individualitu jedince, ale ani věk, ani schopnost vnímání nám nesmí být překážkou ve snaze jedince udržet co nejdéle funkčního, a tudíž mu zabezpečit zařazení do zdravé populace.
REHABILITACE PACIENTŮ S JUVENILNÍ IDIOPATICKOU ARTRITIDOU
Vránová Markéta, Doležalová P, Centrum dětské revmatologie a autoinflamatorních onemocnění, Klinika dětského a dorostového lékařství VFN a 1. LF UK, Praha
Fyzioterapie u dětí s juvenilní idiopatickou artritidou (JIA) se v dnešní době ubírá jiným směrem, než tomu bylo dříve, a to hlavně díky možnostem farmakoterapie, která je dnes k dispozici. Problematika funkčního omezení jednotlivých kloubů jako důsledek dlouhotrvající synovitidy postupně ztrácí své prvenství. Fyzioterapeut stále častěji pomáhá řešit potíže spojené se svalovými dysbalancemi navozenými asymetrickým šetřením postižené části těla či s hypermobilitou, která k nim disponuje. Výjimkou není ani rozvoj syndromů amplifikace bolesti s prvky fibromyalgie u dětí po dosažení inaktivity artritidy. Nedílnou součástí práce fyzioterapeuta jsou v rostoucí míře aspekty podrobné komunikace s dítětem a jeho rodiči, a to nejen na téma funkčnosti fyzické, ale také psychosociální. Cílem léčby je volba správného typu pohybu, udržení a zlepšení rozsahu pohybu (funkce a motivace dítěte) s jeho plné zapojení do běžných fyzických i rekreačně-sportovních aktivit. Péče multidisciplinárního revmatologického týmu spočívá tedy nejen v dosažení remise onemocnění a zachování fyziologického rozsahu pohybu kloubů, ale i v obnovení fyzické zdatnosti, plné sociální integrace, soběstačnosti a v neposlední řadě v plnění předpokladů pro uplatnění v budoucím pracovním životě.
FAKTORY OVLIVŇUJÍCÍ HOJENÍ RANU PACIENTKY S REVMATOIDNÍ ARTRITIDOU – KAZUISTIKA
Prokopová Olga, Revmatologický ústav, Praha
Revmatoidní artritida je chronické zánětlivé autoimunitní onemocnění, které se manifestuje kloubními projevy, ale současně také postižením některých orgánů. Onemocnění výrazně snižuje kvalitu života nemocných a je častou příčinou pracovní neschopnosti a může vést až k invalidizaci.Kazuistika: V kazuistice je popsán případ 44leté pacientky, která má kromě kloubního postižení současně také manifestaci ve formě kožního defektu na levé dolní končetině. Ošetřovatelská péče u této pacientky je zaměřena zejména na prevenci vzniku infekce, na pravidelném ošetřování defektu a kontrole hojení rány. Nezbytnou součástí léčebného procesu je edukace pacientky o faktorech, které ovlivňují proces hojení defektu, o způsobu jeho ošetřování a v neposlední řadě také o výživě, která hraje zásadní roli v procesu hojení. V kazuistice je popisován průběh hojení rány, způsob ošetřování a revmatoidní artritida je onemocnění, které vyžaduje individuální přístup ze strany zdravotnického personálu, ale současně také dostatečnou míru pochopení a trpělivosti.
ŠPECIFIKÁ OŠETROVATEĽSKEJ STAROSTLIVOSTI O REUMATICKÝCH PACIENTOV VO VYŠŠOM VEKU
Kovárová Katarína, Národný ústav reumatických chorôb, Piešťany
Vďaka pokrokom v medicíne a ďalších vedných odboroch, ako aj zodpovednejšiemu prístupu k zdraviu a prevencii chorôb, dochádza k postupnému starnutiu populácie. Zvyšuje sa stredná dĺžka života a narastá skupina veľmi starých ľudí. I v našej klinickej praxi sa počet starých ľudí zvyšuje. Pri ich ošetrovaní je nutné okrem ošetrovateľských znalostí a poznania danej klinickej jednotky, poznať tiež osobitné potreby starnúcej populácie logicky vyplývajúce zo samotného procesu starnutia.
Starnutie je proces zákonitý, avšak prísne individuálny (starí ľudia sú najmenej homogénnou skupinou). Starnutie je výsledkom pôsobenia vnú-torných a vonkajších faktorov. Prebieha asynchrónne v oblasti biologickej, psychickej a sociálnej. Biologické starnutie je dôsledkom involúcie štruktúr a funkcií orgánov, zhoršenia adaptačných a regulačných mechanizmov, poklesu imunity a zníženého zmyslového vnímania. Psychické starnutie sa prejavuje zmenou osobnostných rysov, znížením poznávacích schopností, zhoršením pamäti, spomalením psychomotorického tempa, nižšou koncentráciou pozornosti, ale i zvýšením vytrvalosti, stálosťou v názoroch, múdrosťou, rozvahou a toleranciou. Sociálne starnutie prebieha pod obrazom adaptácie na odchod do dôchodku, zmenu sociálneho postavenia, zmenu životného programu a akceptácie sociálnych dôsledkov poruchy zdravia. Z pohľadu reumatológie s pribúda-júcim vekom stúpa najmä výskyt ochorení, ktoré vznikajú na podklade involučných a degeneratívnych zmien pohybového systému – osteoartróza, osteoporóza. Medzi typické reumatické ochorenia, ktoré začínajú výlučne v staršom veku, patrí napr. polymyalgia rheumatica, či obrovskobunková arteritída. Pri ošetrovaní geriatrického pacienta je nutné rešpektovať zákonitosti staršieho veku, individuálny funkčný profil pacienta, jeho schopnosť vykonávať bežné denné činnosti – sebestačnosť, resp. závislosť na inej osobe. Veľký dôraz kladie na komunikáciu a spoluprácu pacienta, ktorá môže byť v staršom veku z viacerých príčin narušená (znížené zmyslové vnímanie, poruchy pamäti ...). Osobitnú pozornosť treba venovať bezpečnosti geriatrického pacienta (zvýšené riziko pádov, úrazov a dekubitov, nesprávne užitie liekov), výžive (pitnému i stravovaciemu režimu) a vylučovaniu. Svoje miesto v starostlivosti má prevencia infekcií a imobilizačného syndrómu.
Východiskom pre kvalitnú a účinnú ošetrovateľskú starostlivosť o geriatrického pacienta s reumatickým ochorením je poznanie fyziologických i patologických zmien súvisiacich so starnutím a zameranie starostlivosti na prevenciu komplikácií, s cieľom zachovať nezávislosť starého človeka a zlepšiť kvalitu jeho života.
KAZUISTIKA – BIOLOGICKÁ LÉČBA REVMATOIDNÍ ARTRITIDY U PACIENTKY VE FERTILNÍM VĚKU
Eichnerová Petra, Malechová J, Medipont Plus s.r.o., Centrum biologické léčby, České Budějovice,
Mezi častá autoimunitní onemocnění patří revmatoidní artritida, postihující 1 % obyvatel, častěji ženy než muže. Vyskytuje se i u žen ve fertilním věku, a proto v revmatologické poradně řešíme i problematiku plánování gravidity, vhodné terapie v těhotenství a v době kojení. Mateřství klade na ženu zvýšené nároky. Jejich zvládnutí u revmatičky je náročnější, vyžaduje navíc i specifický psychologický přístup.
V kazuistice chceme ukázat průběh gravidity a následujících 2 let u 31leté ženy. Pro RA je léčena od svých cca 5 let. Vysoká aktivity byla důvodem k zahájení biologické léčby. Aktivita RA byla zklidněna blokátorem TNF alfa natolik, že jí byla umožněna plánovaná gravidita. V průběhu těhotenství užívala Metylprednisolon v dávce 6 mg/ den a kloubní hydropsy byly zvládnuty i.a. aplikací kortikosteroidu. Porod byl ukončen ve 34. týdnu pro vcestné lůžko. Kojila jen krátce. Rychlý nárůst aktivity RA s hodnotou DAS 5,14 byl důvodem k návratu biologické léčby. Podán blokátor TNF alfa Cimzia, který byl efektní necelý půl rok. Návrat hydropsů kolen, narůstající CRP 42,9 a DAS 5,18 vedl k další změně biologika na subkutánně aplikovanou Orencii. Očekávaný terapeutický efekt se nedostavil, proto během krátké doby byl proveden switch na blokátor IL6. Aktivita RA snížena na nízkou hodnotu DAS 3,29. Tato terapie s 10 mg methorexátu a 5 mg metypredu již více jak půl roku efektní a umožňuje naší pacientce se plně věnovat péči o dítě.
V této kazuistice chceme ukázat na problematiku vysoké aktivity RA po těhotenství i nutnost psychické podpory nemocné ze strany revmatologické sestry.
REVMA VÝZVA 2018 – REVMA V POHYBU
Müllerová Edita, Běhalová J, Matějčková M, Šnajdárková J, Špiritović M, Revma Liga ČR
Cílem projektu je motivovat pacienty s revmatickým onemocněním k pravidelnému pohybu a současně zvýšit povědomí pacientů o důležitosti fyzické aktivity pro zlepšení jejich zdravotního stavu. Pohyb je jedním ze základních pilířů lidského zdraví, má pozitivní vliv jak na organismus pacienta, tak i na jeho dobrý psychický stav. Revmatická onemocnění způsobují poškození kloubů s přilehlými měkkými tkáněmi, které vede k omezení rozsahu jejich pohyblivosti (tzv. Range of Motion – ROM). V důsledku toho u revmatiků může dojít ke zkrácení měkkých tkání, tj. svalů a šlach. Pravidelným pohybem můžeme omezení pohyblivosti a svalovému zkrácení zabránit, nebo ho alespoň zmírnit. Pacienty i jejich blízké a všechny pečující chceme zapojit formou motivační kampaně. Primárně se přitom zaměřujeme na pohyb, který je pro ně nejpřirozenější, a to je chůze. Postupně budou přidávány další pohybové aktivity a bude na každém účastníkovi, jaká forma pohybu mu bude nejvíce vyhovovat.
Kampaň běží formou tematických měsíčních výzev na sociálních sítích pacientské organizace Revma Liga, speciální webové stránce a dále v pravidelných newsletterech. Motivaci pacientů podporujeme formou sdílení pozitivních příběhů pacientů, kteří aktivně sportují, losováním věcných odměn nebo motivačními vzkazy známých herců.
VLIV STRAVY NA SUBJEKTIVNÍ VNÍMÁNÍREVMATOIDNÍ ARTRITIDY; DOTAZNÍKOVÉ ŠETŘENÍ RL ČR
Havlíčková Helena, Müllerová E, Doseděl T, Revma Liga ČR
Výzkum spolku Revma Liga ČR proběhl formou dotazníkového šetření. Dotazníky byly vyplňovány elektronicky a sdíleny ve skupinách na sociální síti Facebook, které se věnují informování pacientů o revmatoidní artritidě.
Dotazník vyplnilo 145 respondentů, z toho 138 žen a 7 mužů. Z hlediska věkového rozdělení mělo 20 respondentů méně než 30 let, 80 respondentů 31–50 let a 47 respondentů více než 50 let. Z hlediska vzdělání jsou ve vzorku nejvíce zastoupeni respondenti s maturitním středním vzděláním a s vysokoškolským vzděláním. Podíly těchto dvou skupin jsou zastoupeny více než v běžné populaci a lze předpokládat, že budou výsledky z tohoto důvodu ovlivněny. Respondenti odpovídali na dvě sady otázek týkajících se subjektivního vnímání nemoci. Na škále od 1 do 10 měli ohodnotit, jaká je míra únavy a míra bolesti, a to nejprve před zahájením diety a potom v době vyplňování dotazníku. Byla potvrzena hypotéza, že změna stravy pozitivně ovlivňuje únavu a bolestivost při RA.
ONEMOCNĚNÍ POHYBOVÉHO ÚSTROJÍ V PROGRAMU DĚTSKÉ UNIVERZITY NA ZDRAVOTNĚ SOCIÁLNÍ FAKULTĚ V ČESKÝCH BUDĚJOVICÍCH
Šulistová Radka, Jihočeská univerzita, Zdravotně sociální fakulta, České Budějovice
Dětská univerzita na ZSF JU (dále jen DUJU) vychází ze vzoru podobných úspěšných projektů v České republice i v zahraničí, které otevírají brány vysokých škol nejmladší generaci. Jejich cílem je představit dětem univerzitu jako inspirativní místo, které je prostorem pro poznávání světa a přemýšlení. Díky tomu děti vidí studium nejen jako aktivitu spojenou s povinností, ale především jako zajímavou a obohacující činnost.
Dětská univerzita na ZSF JU vznikla na základě projektu IRP JU (1. 1. 2016 – 31. 12. 2018), název projektu: Rozšiřování nabídky a rozvoj poskytování kurzů CŽV, U3V a vytvoření konceptu dětské univerzity na základě poptávky v regionu.
Cílem DUJU na ZSF JU je dětem nabídnout takové možnosti z oblasti práce záchranáře a sestry, které v běžném školním vzdělávání nedostanou. Dále zapojit co nejvíce dětí v rámci celého kraje, neboť lekce probíhají v sobotu, a tak se lekcí mohou účastnit děti např. z Písku, Milevska, Tábora. Cílovou skupinou jsou děti základních škol a víceletých gymnázií ve věku 8–14 let.Na ZSF JU jsou pro děti otevřeny dva po sobě jdoucí ročníky, tedy první ročník a druhý (navazující) ročník. V prvním ročníku jsou lekce zaměřené na obory zdravotnický záchranář s propojeností na ošetřovatelství. Tyto lekce připravují vyučující Ústavu ošetřovatelství, porodní asistence a neodkladné péče spolu se studenty oborů Všeobecná sestra, Zdravotnický záchranář. Ve druhém (navazujícím) ročníku děti prohlubují své získané znalosti a dovednosti z prvního ročníku a jejich znalosti a dovednosti jsou rozšiřovány například o latinu, fyzioterapii atd. V rámci obou ročníků je pro děti připraven e-learningový kurz, kde si upevňují znalosti z jednotlivých lekcí a zároveň je prohlubují.Lekce zaměřené na onemocnění pohybového ústrojí realizované na DUJU v akademickém roce 2017/2018 sehrály významnou roli – možnost přijetí malého studenta se spinální svalovou atrofií II ke studiu programu DUJU na ZSF JU. Vzhledem k tělesnému handicapu malého studenta došlo k redukci počtu dětí ve skupině z 15 (maximální počet) na počet 13 účastníků a byl tak umožněn individuální přístup při zachování celého rozsahu aktivit pro ostatní malé studenty. V rámci prvních lekcí byl u tohoto malého studenta přítomen asistent, což se časem ukázalo jako zbytečné, neboť došlo k integraci handicapovaného studenta a všechny děti se postupně staly nejen „parťáky“, ale zároveň asistenty. Velice zde také zafungoval fakt, že po celou dobu, jak u prvního, tak i v rámci druhého (navazujícího) ročníku, byly vždy přítomny studentky z oboru všeobecná sestra, které byly pro děti i lektora, který vedl lekci, velkou oporou. V souvislosti s tématem onemocnění pohybového ústrojí, v rámci lekce navazujícího studia DUJU ZSF realizované pod názvem Víme, co je revma aneb jedná se skutečně o nemoc starých lidí?, jejímž cílem bylo účastníky uvést do problematiky revmatoidní artritidy, měli malí studenti možnost nejen se seznámit s diagnostikou tohoto onemocnění, ale i osobně s pacienty, kteří s touto lékařskou diagnózou žijí.
Program DUJU na ZSF přinesl malým studentům možnost nejen poznat svého vrstevníka s velmi závažným onemocněním pohybového ústrojí, ale také „příležitost“ setkat se s často podceňovaným a přitom velmi závažným onemocněním, které je v současné době diagnostikováno stále mladším pacientům. V rámci naplňování cílů DUJU na ZSF dochází k rozvoji zdravotní gramotnosti u dětí, a nejen u nich, neboť v rámci lekcí DUJU je nabízena (nejen) jejich rodičům možnost vzdělávat se v oblasti zdravého životního stylu, ošetřovatelství a poskytování první pomoci formou specializovaných kurzů pro dospělé. Na základě hodnotících dotazníků lze konstatovat, že rodiče i děti jsou s obsahem a organizací DUJU na ZSF JU nadprůměrně spokojeni.
V akademickém roce 2018/2019 dochází k rozšíření nabídky programu DUJU ZSF o program příměstských táborů pro děti a program Juniorské univerzity zaměřený na věkovou skupinu studentů středních škol.
PACIENT S REVMATOIDNÍ ARTRITIDOUV ROLI UČITELE NA DĚTSKÉ UNIVERZITĚZSF JU
Stasková V, Šulistová R, Zdravotně sociální fakulta, Jihočeská univerzita v Českých Budějovicích
Již několik let intenzivně probíhá efektivní spolupráce pedagogů Ústavu ošetřovatelství, porodní asistence a neodkladné péče Zdravotně sociální fakulty v Českých Budějovicích (ZSF JU) a členů českobudějovického klubu Revma liga. Je známo, že mnozí pacienti s onemocněním pohybového aparátu absolvovali program „Pacient partnerem“, díky němuž se jim, mimo jiné, otevřel prostor pro participaci ve výuce nelékařských profesionálů, zejména v navazujícím magisterském programu Ošetřovatelství.
Nutno připomenout, že již druhým rokem na ZSF JU probíhá realizace lekcí programu Dětská univerzita, kde se v akademickém roce 2017/2018 podařilo navázat na první ročník výuku v tzv. navazujícím studiu, tj. děti, které absolvovaly první ročník, mohou dále pokračovat a rozšiřovat si své vědomosti a dovednosti z oblasti zdravotnictví a sociální práce v roce druhém. Právě jeden z bloků byl tematicky zaměřen na pohybové ústrojí. Vzhledem k výborným zkušenostem s pacienty s revmatoidní artritidou, coby přímými účastníky ve výuce studentů ZSF JU, byla navázána spolupráce i ve výuce „malých studentů“ Dětské univerzity.
Malí studenti nejen že pod vedením lektora, kterým je vysokoškolský pedagog, měli možnost získat teoretické znalosti ohledně problematiky revmatoidní artritidy, ale zároveň být v přímé interakci s lidmi majícími revmatoidní artritidu. Pacienti malým studentům přinesli nečekaný vhled do problematiky života s touto diagnózou. Mimo toho, že hovořili o problémech, které jim choroba přináší v každodenním životě, měli malí studenti možnost „vyšetřit“ jejich klouby. Pacienti je učili, jak prakticky rozpoznat jednotlivé deformity kloubů, vyšetřit svalovou sílu stisku či názorně ukázat použití kompenzačních pomůcek pro zvýšení soběstačnosti v běžných denních činnostech. Vše se odehrávalo interaktivní formou, nechyběly ani kvízové aktivity, které dětem poskytovaly zpětnou vazbu v jejich dosažených znalostech. Takto interaktivní výuka, pod přímým vedením samotných pacientů s revmatoidní artritidou, se ukázala být přínosnou pro obě strany. Pro děti tak pojem revmatoidní artritida přestal být neznámým termínem a konkrétní zkušenost přímým kontaktem s pacienty jejich životním příběhem. Zároveň dostali prostor „osahat“ neboli vyšetřit patologické nálezy.
Osobní setkání s pacientem s revmatoidní artritidou umožnilo „malým studenům“ seznámit se nejen se zdravotními aspekty tohoto onemocnění, ale i se souvisejícími psychosociálními hledisky. Samotní pacienti pak jako přínosné spatřovali v získání nového, dětského, pohledu a dobrého pocitu, že jejich prostřednictvím budou mít „malí studenti“ pochopení pro ostatní pacienty s onemocněním pohybového ústrojí. Věříme, že tato aktivní participace pacientů s revmatoidní artritidou mnohdy vede i k vylepšení psychického stavu samotných pacientů v rámci jejich onemocnění.
Štítky
Dermatológia Detská reumatológia Reumatológia
Článok vyšiel v časopiseČeská revmatologie
Najčítanejšie tento týždeň
2018 Číslo 3- První zkušenosti s léčbou psoriázy bimekizumabem v české reálné praxi – kazuistika z FNUSA
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
-
Všetky články tohto čísla
- Možnosti diagnostiky revmatické polymyalgie a obrovskobuněčné arteritidy pomocí FDG PET a PET/CT zobrazení – dvanáctileté zkušenosti jednoho diagnostického centra
- Inhibitory Janusových kináz v terapii revmatoidní artritidy
- Utlumení chronického zánětu cvičením nebo úpravou střevní mikrobioty jako kauzální opatření při involuční osteoporóze
- Aktuální témata z výročního kongresu Evropské ligy proti revmatismu EULAR 2018
- Prof. MUDr. Eduard Cmunt – revmatolog, fyzioterapeut, balneolog, člověk
- Abstrakta 62. sjezdu českých a slovenských revmatologů 20.–22. září 2018, Kongresový hotel Clarion, Praha
- Česká revmatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Inhibitory Janusových kináz v terapii revmatoidní artritidy
- Možnosti diagnostiky revmatické polymyalgie a obrovskobuněčné arteritidy pomocí FDG PET a PET/CT zobrazení – dvanáctileté zkušenosti jednoho diagnostického centra
- Abstrakta 62. sjezdu českých a slovenských revmatologů 20.–22. září 2018, Kongresový hotel Clarion, Praha
- Prof. MUDr. Eduard Cmunt – revmatolog, fyzioterapeut, balneolog, člověk
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy






