-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Jednorázové intratékální podání baklofenu a následné zavedení pumpového systému v léčbě těžké spasticity u osob s roztroušenou sklerózou
Effect of Bolus Dose of Intrathecal Baclofen Followed by Pump Implantation in Severe Spasticity in Multiple Sclerosis Patients
Aim:
In chronic-progressive stages of MS, patients often suffer from severe spasticity and therefore have difficulties with daily self-care; their quality of life is significantly worsened. High doses of oral antispastic drugs lead to excessive general adverse effects. In this study we have demonstrated our experience with intrathecal baclofen delivery by a programmable pump device. The appropriate selection of patients is very important. Positive effects of the bolus administration have to be proved before the pump implantation.Material and Methods:
Nine MS patients in chronic progressive stage (EDSS 6.5-8.5) were enrolled in this study. Various clinical scales were used for the muscle tone assessment (Ashworth scale), frequency of spasms and pain. H reflex after the tibial nerve stimulation at the fossa poplitea was performed before and 6 hours after the intrathecal baclofen administration in 5 patients.Results:
Positive effects of the baclofen bolus administration were noted in 8 subjects. In one subject the test was not completed due to technical problems. The decrease of H/M amplitude ratio was observed after the baclofen administration in all 5 subjects, by 28 % on the average. To date, six MS patients have successfully implanted the baclofen drug delivery system.Conclusions:
Decreased spasticity and better quality of life is obvious in all 6 patients with the baclofen pump. H/M amplitude ratio served as an objective measurement of the spinal motoneuron excitability in the intrathecal baclofen delivery. It is useful for verifying the baclofen administration.Key words:
spasticity, multiple sclerosis, oral drug antispastic therapy, intrathecal baclofen, H reflex – H/M amplitude ratio
Autoři: I. Štětkářová 1; J. Šroubek 2; I. Vrba 3; J. Peregrin 1; E. Havrdová 4
Působiště autorů: Neurologické oddělení 1; neurochirurgické oddělení a 2; Anesteziologicko-resuscitační oddělení, Nemocnice Na Homolce, Praha 3; Neurologická klinika VFN a 1. LF UK, Praha 4
Vyšlo v časopise: Cesk Slov Neurol N 2007; 70/103(2): 190-195
Kategorie: Krátké sdělení
Souhrn
Cíl:
V chronicko-progresivním stadiu roztroušené sklerózy je spasticita velkým problémem a řadě pacientů znemožňuje sebeobslužnost a zhoršuje kvalitu života. Generalizovanou spasticitu nelze dlouhodobě zvládat vysokými dávkami perorálních antispastických léků. Cílem práce je poukázat na možnost léčby spasticity kontinuálním dlouhodobým podáváním baklofenu pumpou do intratékálního prostoru. Důležitý je vhodný výběr pacientů a nezbytnou podmínkou je také pozitivní efekt jednorázového intratékálního podání.Materiál a metodika:
Soubor tvořilo 9 osob s roztroušenou sklerózou, v chronicko-progresivním stadiu (EDSS 6,5-8,5). K zhodnocení účinku léčby spasticity jsme použili různé klinické škály, které hodnotí stupeň svalového hypertonu (Ashworthova škála), frekvence spazmů či bolest (VAS). Dále jsme vyšetřovali amplitudu H reflexu po stimulaci n.tibialis v podkolenní jamce před a 6 hodin po jednorázovém podání baklofenu.Výsledky:
Pozitivní efekt na jednorázové intratékální podání baklofenu mělo 8 osob. U 1 osoby nebylo možné test provést z technických příčin. 2 osoby i přes pozitivní test následnou implantaci pumpy odmítly. 2 pacientů s roztroušenou sklerózou má nyní úspěšně zavedený pumpový systém s baklofenem. Pokles poměru amplitud H/M byl zřetelný po jednorázovém podání u 5 vyšetřených osob (v průměru pokles o 28 %).Závěr:
U všech osob došlo po implantaci pumpy ke snížení spasticity a zlepšení kvality života, zejména sebeobslužnosti a k lepší pasivní i aktivní pohyblivosti. H reflex je jednoduchá elektrofyziologická metoda, která objektivizuje intratékálně podaný baklofen.Klíčová slova:
spasticita – roztroušená skleróza – perorální baklofen - intratékální podání baklofenu – H-reflex – poměr amplitud H/M
Spasticita může být dominantním příznakem u těžké chronicko-progresivní formy roztroušené sklerózy, zejména při projevech míšní léze, kdy se rozvine spastický syndrom [1,2]. U roztroušené sklerózy bývají na horních končetinách přítomné zejména flekční spazmy, na dolních končetinách je převážně extenční typ spasticity. Až u 53 % osob s roztroušenou sklerózou bylo pozorováno zvýšené svalové napětí [3]. Lékem volby jsou perorální antispastické léky (benzodiazepiny, tizanidin, baklofen). Počáteční efekt však bývá přechodný a je nutné dávku zvyšovat. To vede k zvýraznění nežádoucích účinků léků (ospalost, nesoustředěnost, svalová slabost nebo hypotenze). Vysoké dávky baklofenu mohou ovlivnit i kognitivní funkce [4,5]. Účinnou farmakologickou léčbou spasticity je podávání baklofenu intratékálně pumpovými systémy [6-17]. Dochází zejména ke snížení hypertonu, zmírnění frekvence bolestivých svalových spazmů a ke zkvalitnění života. Bylo pozorováno zlepšení motorických funkcí u chodících pacientů s roztroušenou sklerózou [18]. Další široce používanou metodou léčby spasticity je lokální aplikace botulotoxinu [19, 20], s kterou jsou i u nás dlouhodobé zkušenosti [21]. S výhodou se používá u fokálních spasticit například po iktu [20], ale pro těžkou generalizovanou spasticitu se příliš nehodí.
V našem sdělení bychom rádi upozornili na léčebnou metodu, která je poměrně nová a jen málo pracovišť se u nás touto léčbou zabývá [22,23]. V práci klademe důraz na vhodný výběr pacientů, podrobné klinické zhodnocení efektu léčby jednorázového intratékálního podání baklofenu s následným zavedením pumpového systému. Uvádíme možnost použití elektrofyziologických metod (H-reflex), které mohou pomoci v objektivizaci intratékálně podaného baklofenu [24].
Materiál a metodika
Soubor našich pacientů s roztroušenou sklerózou tvořilo 7 žen a 2 muži, průměrného věku 44,6±7,6 let, ve věkovém rozmezí 32-54 let, u kterých vysoké dávky perorálních antispastických léků již neměly efekt na snížení svalového hypertonu. Diagnóza roztroušené sklerózy byla stanovena na základě klinického nálezu, podle MRI obrazu s disperzním zánětlivým postižením bílé hmoty mozku a míchy a na podkladě typického likvorologického nálezu. Doba trvání klinických příznaků byla v průměru 14,1±4,3 roku, v rozmezí 8-22 let. Dávky perorálního baklofenu před implantací pumpy byly v průměru 75,5 ± 26,9 mg, v rozmezí 30 - 100mg denně. Svalové bolesti měli všichni pacienti. Šlo převážně o spinální typ spasticity, jen jeden pacient měl výrazný mozečkový nález. Průměrné skóre postižení podle EDSS [25] bylo 7,7±0,6, v rozmezí 6,5 - 8,5. Většina pacientů používala během dne vozík nebo byla upoutána na lůžko. Pouze 2 osoby byly schopné obtížné chůze o francouzských berlích. Pacienti byli léčeni malou dávkou imunosupresivních léků (kombinací kortikoidů a cytostatik) nebo byli již bez léčby. 3 osoby měly chronické uroinfekce, které bylo nutné před implantací pumpy přeléčit. U jednoho pacienta bylo nutné zaléčit sakrální dekubitus. Všichni pacienti byli obeznámeni s riziky jednorázového podání baklofenu a s následným zaváděním pumpového systému v celkové narkóze a podepsali podrobný informovaný souhlas.
Spasticita byla zhodnocena pomocí klinických škál před a 6 hodin po jednorázovém intratékálním podání baklofenu a dále při titraci účinné dávky po zavedení pumpového systému. Použili jsme tyto škály: Ashworthova stupnice (AS, tab.1) [26] k zhodnocení svalového tonu během flexe a extenze kolen a dorzální a plantární flexe nártů, dále byla stanovena bolest pomocí vizuální analogové škály (VAS) a frekvence spazmů (tab.2) [11]. K jednorázovému podání bylo použito vzestupných dávek baklofenu 50-60-65-75-100ug (Lioresal Intrathecal, Novartis, sterilní ředění 100ug v 1 ml) podaných pomocí lumbální punkce ve výši L2-5 nebo intratékálně pomocí spinálního katetru a to vždy s intervalem 24 hodin od další dávky. Pokud nebyl klinický efekt při dávce 50 µg (1 osoba), byla použita další den vyšší dávka 60 µg (u 1 osoby), 75 µg (4 osoby) a 100 µg (3 osoby). Všichni pacienti měli minimálně 1 den před jednorázovým podáním vysazený perorální baklofen. Nikdo neměl v době testování akutní infekční onemocnění, dekubity ani jiné závažnější interní onemocnění.
Tab. 1. Hodnocení svalového hypertonu dle Ashwortha. 
Tab. 2. Škála frekvence spazmů za 24 hodin. 
U 5 osob jsme vyšetřovali H reflex jako ukazatel excitability míšního motoneuronu před a 6 hodinách po jednorázovém podání baklofenu intratékálně. Stimulovali jsme n. tibialis v oblasti popliteální jamky, snímací elektrody byly umístěné na m.soleus. H reflex byl vyvolán stimulací nízkými intenzitami do dosažení maximální amplitudy H reflexu, bez výskytu motorické odpovědi. Poté se stimulovalo až do dosažení maximální hodnoty amplitudy M odpovědi. Byl vypočítán poměr těchto maximálních hodnot: H/M poměr. K statistickému zpracovaní výsledků rozdílu klinického nálezu a hodnot H/M poměru před a po podání intratékálního baklofenu byl použit Kruskalův-Wallisův test (ANOVA).
Následné zavedení pumpového systému (Synchromed EL a Synchromed II, Medtronic, obr. 1) s aplikací intratékálního baklofenu bylo úspěšně provedeno u 6 osob. Implantace pumpového systému se prováděla v celkové narkóze v poloze pacienta na boku. Nejprve se Tuohy jehlou v oblasti L2-5 zavedl katetr intratékálně asi 5 - 10 cm, aby se konec katétru nacházel zhruba ve výši Th10 - Th12. Přesná pozice katétru, který je RTG-kontrastní, se kontrolovala pomocí RTG na sále a případně i po provedené implantaci (obr. 2). Pak byl katétr tunelizován k pumpě, která byla uložena v podkoží na břiše (obr. 3). Rezervoár pumpy byl po odsátí původní náplně (sterilní fyziologický roztok) naplněn baklofenem (obr. 4), obvykle 10 ml v koncentraci Lioresal Intrathecal 0,5 mg/ml nebo 2 mg/ml. Nastavený program pumpy byl spuštěn buď ihned na sále, nebo po příjezdu na oddělení. Po výkonu se u pacientů se monitoroval TK, pulz, oxygenace, EKG. Zpočátku jsme pacienty observovali na neurologické JIP, a to zejména při stanovení vyšší počáteční dávky (např. 80 - 90 µg/den). U pacientů, kteří reagovali dobře již na nízké dávky jednorázového podání, se ukázala jako dostatečná monitorace na standardním oddělení. U všech osob jsme nastavili počáteční dávku o 10 % nižší, než byla účinná dávka při jednorázovém podání (mezi 40µg – 90 µg/den). Dávky jsme zvyšovali o 15 - 25 % za 24 hodin, abychom se vyhnuli nežádoucím účinkům z předávkování. Za účinnou hladinu jsme považovali dávku, kdy došlo k snížení spasticity o 1 - 2 stupně dle AS a kdy byli pacienti sami spokojeni s dosaženým stavem.
Obr. 1. Implantabilní léková pumpa Synchromed II. 
Obr. 2. Uložení katétru při intratékálním podání baklofenu pumpou. Šipka označuje konec katétru ve výši obratlového těla Th10 (RTG snímek). 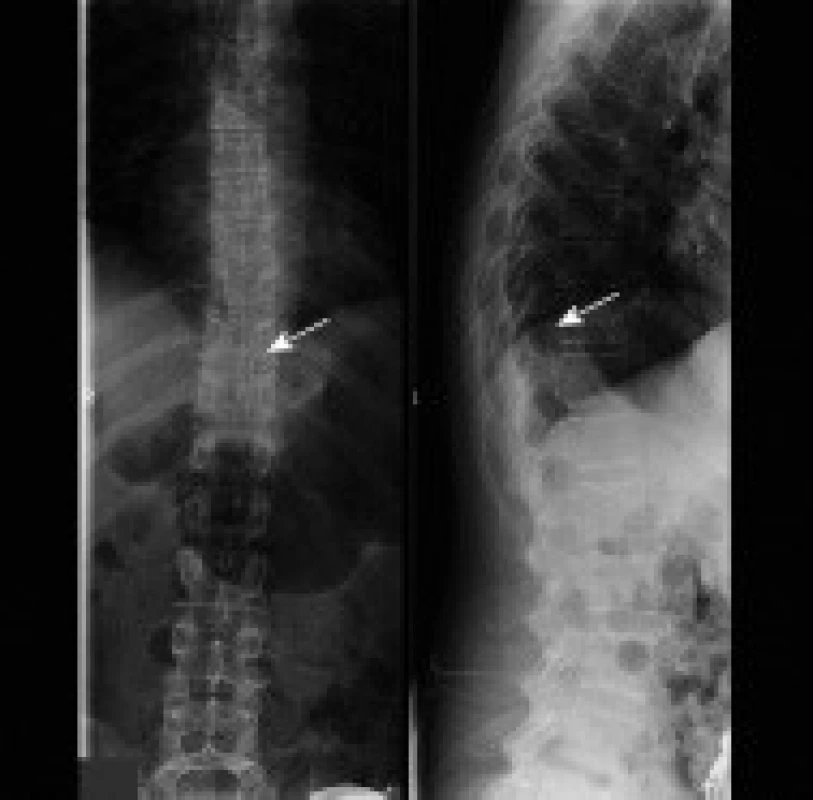
Obr. 3. Implantace pumpy Synchromed II v dakronovém vaku do podkožní kapsy na břiše. Na konci intratékálně zavedeného katétru je vidět kapka likvoru. 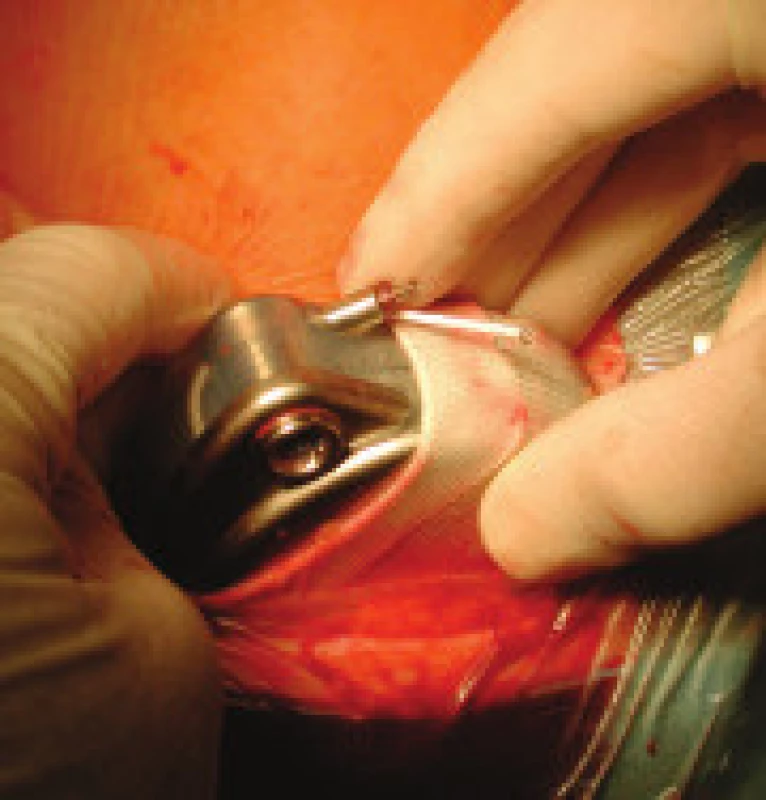
Obr. 4. Naplnění rezervoáru baklofenem na sále (při plnění se používá antibakteriální filtr). 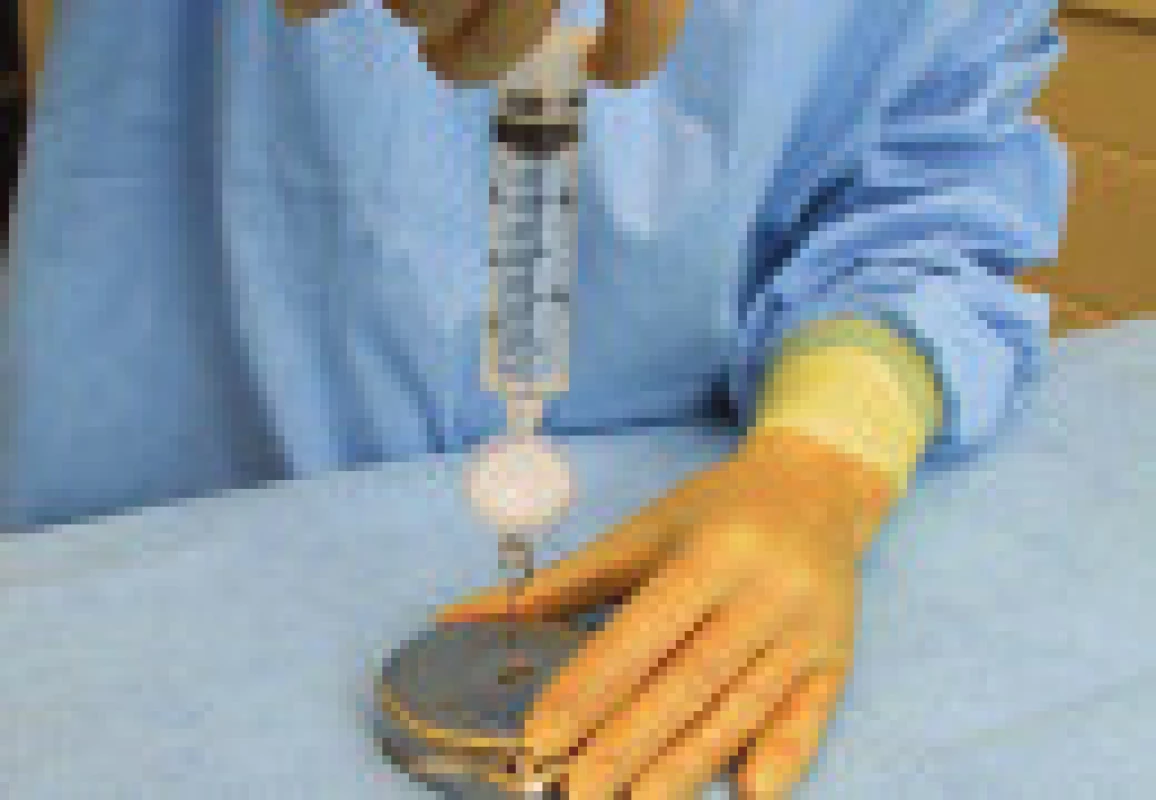
Doplňování rezervoáru probíhalo zhruba v tříměsíčních intervalech v závislosti na velikosti dávky a množství léku v rezervoáru pumpy.
Dovoz baklofenu k intratékální aplikaci je povolen pouze na výjimku ministerstva zdravotnictví. Je třeba pravidelně žádat revizního lékaře o povolení léku.
Výsledky
Průměrný stupeň hypertonu na dolních končetinách dle AS, frekvence spazmů a intenzita bolesti u našich pacientů jsou uvedeny v tab. 3 před a 6 hodin po podání jednorázové účinné dávky baklofenu. Rozdíl byl statisticky signifikantní na hladině významnosti p<0,01.
Tab. 3. Spasticita dle Ashwortha, frekvence spazmů, bolest dle VAS před a 6 h po jednorázovém intratékálním podání účinné dávky baklofenu. 
U 5 osob byla současně měřena maximální amplituda H reflexu, M odpovědi a poměr amplitud H/M před a 6 hodin po podání jednorázové dávky. Výsledky jsou uvedeny v tab. 4. Hodnoty poměru amplitud H/M po podání baklofenu se pohybovaly mezi 2 - 7,2 %. V průměru byl pokles o 28 %, tj. z 33 % na 5 %. Nálezy byly statisticky signifikantní na hladině významnosti p<0,001.
Tab. 4. Spasticita dle Ashwortha, amplituda H reflexu, M odpovědi a poměr amplitud H/M u 5 osob po jednorázovém intratékálním podání účinné dávky baklofenu. 
Následná implantace pumpy proběhla u 6 osob, 2 osoby i při pozitivním testu tuto léčbu odmítly. Jedna pacientka měla po implantaci mírné zarudnutí na boku v okolí katétru a po nasazení antibiotik (klindamycin) došlo k úplné regresi. Jeden pacient byl v krátké době po zavedení pumpy reoperován pro dislokaci katétru z intratékálního prostoru.
U 2 pacientů byla po zavedení pumpového systému možná vertikalizace a chůze v chodítku. Tito 2 pacienti se posunuli dle EDSS stupnice ze 7 na 6,5. Všichni pacienti hodnotili svůj stav jako mimořádně zlepšený ve srovnání se stavem před zavedením pumpového systému. Šlo zejména o lepší pohyblivost a otáčení v posteli, přesun z postele na vozík a zpět, usnadnění běžné hygieny, výrazné zmírnění svalové bolesti a téměř vymizení spazmů. Průměrné dávky intratékálního baklofenu u souboru našich 6 pacientů s roztroušenou sklerózou se pohybovaly v rozmezí 45 - 137 µg/den.
Diskuse
Spasticita je u pacientů s roztroušenou sklerózou velkým problémem a výrazně omezuje denní aktivity pacientů. Do určité míry je potřebná u chodících pacientů, neboť umožňuje stoj a chůzi. Rizzo et al [3] ve své studii zkoumali prevalenci a léčbu spasticity u roztroušené sklerózy v USA. Zjistili, že u 53 % pacientů se vyskytuje středně závažná až velmi těžká spasticita. Kromě spastických projevů se velmi často vyskytuje bolest. Thompson popisuje bolesti až u 65 % pacientů s roztroušenou sklerózou [27]. Jde většinou o neuropatickou bolest, lumbalgie a bolestivé spazmy. Tyto doprovodné bolestivé spazmy vnímají pacienti velmi nepříznivě, a to zejména v noci a v klidu. Často se k terapii spasticity používá baklofen (beta-4-chlorofenyl-GABA), který působí na míšní úrovni. Stimulací GABA B receptorů snižuje monosynaptické a polysynaptické reflexní přenosy v míše a zároveň inhibuje uvolňování excitačních aminokyselin. Limitujícím faktorem dlouhodobého perorálního podání baklofenu je nutnost zvyšování dávek a výskyt nežádoucích účinků. Baklofen špatně proniká hematoencefalickou bariérou a v mozkomíšním moku je dosažená koncentrace až 20krát nižší než v séru. Intratékální podání proto umožňuje výrazné snížení dávky. Podávání baklofenu dočasně pomocí tunelizovaných subarachnoideálních katétrů má omezený význam, neboť po týdnu se výrazně zvyšuje riziko infekčních komplikací. K dlouhodobému intratékálnímu podávání se v současné době s úspěchem používají pumpové programovatelné systémy. Velmi dobrých klinických výsledků je dosaženo v léčbě spinálního typu spasticity u roztroušené sklerózy, po míšním poranění, u míšních nádorů [7,10,11,13,15]. Zřetelné snížení svalového tonu a zmírnění frekvence bolestivých spazmů vedlo k zlepšení každodenních aktivit pacienta, zkvalitnění spánku a zlepšení funkcí močového měchýře [6]. Byl prokázán pokles abnormálně zvýšených reflexů a zlepšení motorických funkcí při snížení spasticity a bolesti [8]. Profesor Houdek jako první v naší republice provedl implantaci pumpy s kontinuálním podáním baklofenu k snížení spasticity u pacienta s roztroušenou sklerózou již v roce 1994 [22]. V jiném sdělení autoři popsali výhody této metody i v dlouhodobějším sledování u 2 pacientů s roztroušenou sklerózou [23].
Cerebrální typ spasticity, který vzniká po cévních mozkových příhodách, po poranění mozku nebo u dětské mozkové obrny, rovněž dobře zabírá na léčbu intratékálním baklofenem [12,14,,28,29]. Zhodnocení efektu je však složitější vzhledem k častému kognitivnímu deficitu a horší reakci na léčbu. Intratékální podávání baklofenu se zkouší v léčbě dystonických syndromů v rámci DMO [30] nebo u cervikální dystonie [31].
Pro sledování efektu léčby spasticity je velmi důležité objektivní zhodnocení a kvantifikace spasticity. Ke kvantifikaci svalového tonu se obecně doporučuje používání stupnice dle Ashwortha [26] nebo jeho modifikované stupnice [32] a může se použít i škála k hodnocení tonu adduktorů [33] a frekvence spazmů [11]. Funkční deficit lze stanovit pomocí svalového testu [34]. V naší práci jsme k hodnocení efektu jednorázového podání baklofenu s následnou titrací účinné dávky baklofenu zvolili stupnici hypertonu dle Ashwortha, bolest podle VAS a škálu frekvence spazmů, které považujeme za dostatečné k stanovení účinku.
V literatuře jsou uváděná různá schémata k provedení terapeutického testu s jednorázovým intratékálním podáním baklofenu. Doporučuje se začít dávkou 50 µg a po 25 µg zvyšovat do 100 µg, pokud není dosaženo klinického efektu [13]. U chodících pacientů s roztroušenou sklerózou jsou doporučovány i nižší testovací dávky, např. 25 µg [18], aby nedošlo díky razantnímu snížení spasticity na dolních končetinách k omezení možnosti stoje nebo chůze. Jednotlivou dávku lze podat pomocí lumbální punkce nebo dočasně zavést katétr intratékálně [13]. Efekt léku se objeví za 4 - 6 hodin [35], ale může přetrvávat až do druhého dne, proto mezi jednotlivými dávkami musí být dodržen interval 24 hodin. Při zkrácení intervalu by mohlo dojít ke kumulaci léku, a tím k ohrožení pacienta předávkováním. Dočasné zavedení katétru má výhody při pozvolné titraci dávky, ale pacient je ohrožen infekčními komplikacemi. V našem souboru jsme použili zavedený katétr intratékálně, neboť u těžce pohyblivých a výrazně spastických pacientů bylo výhodnější podávat další dávku tímto způsobem. Většinou jsme podání baklofenu opakovali 1 – 2krát do dosažené účinné dávky podle klinického efektu. Infekční komplikace při testování intratékálního baklofenu jsme neměli. Je možné používat i kontinuální podání injektomatem. Pozvolnou kontinuální titrací si pacient lépe zvyká na výslednou účinnou dávku. U spinálního typu spasticity se uvádí jako pozitivní odpověď snížení spasticity o 1 - 2 body na Ashworthově škále, snížení frekvence spazmů a zmírnění bolesti [6,9,12,13,22]. U spastického syndromu po poranění mozku je tento pokles méně zřetelný [36]. V našem souboru došlo k snížení hypertonu dle AS v průměru o 1,6 stupně. Pozorovali jsme významný pokles vnímání bolesti, zmírnění spazmů a mírné zlepšení motorických funkcí po demaskování těžké spasticity, která omezovala původní zachovaný pohyb.
K intratékální léčbě baklofenem je velmi důležitý vhodný výběr pacientů. Nezbytnou podmínkou je těžká, převážně míšní spasticita (podle stupnice Ashwortha 3 nebo vyšší), nedostatečná klinická odpověď na perorální antispastické léky, nežádoucí účinky, které pramení z vysokých dávek perorálních léků, výrazné bolestivé spazmy a pozitivní odpověď na jednorázové intratékální podání baklofenu. Kontraindikacemi jsou akutně probíhající infekční onemocnění, dekubitus v blízkosti zaváděného systému, hemokoagulační poruchy a alergická reakce na baklofen nebo součásti pumpového systému.
Kontinuální podávání baklofenu je invazivní léčebná metoda, která má svá rizika [37]. Komplikace jsou 1) ve vztahu k implantaci a činnosti pumpy a 2) v souvislosti s aplikací a dávkou léku. Během implantace se může objevit krvácení, únik likvoru nebo přímé poškození pumpového systému. Po implantaci pumpy se mohou objevit technické problémy související s vadným uložením katétru, jeho vycestováním nebo zalomením. Velmi nepříjemné jsou časné infekční komplikace. Je nutné vyvarovat se předávkování první dávkou a správně vypočítat „mrtvý prostor“ katétru, tj. délku katétru od pumpy do intratékálního prostoru po odečtení ustřižené části katétru. Podle našich zkušeností je bezpečná doba k zjištění účinku léku 3 - 4 hodiny po probuzení z narkózy. V literatuře se uvádí i delší doba (5 - 6 hodin) [13]. Podle našich zkušeností je při použití nízké dávky možné nechat pacienta na lůžkovém oddělení. V případě vyšších dávek (např. 80-90 µg/den) doporučujeme pacienta umístit na JIP.
Pozdní komplikací může být např. zalomení katétru nebo meningitis při nedostatečně sterilním plnění rezervoáru přes kůži. Život ohrožující je akutní přerušení dávky baklofenu intratékálně, který většinou vzniká při technické chybě přístroje [38]. Může se objevit masivní rabdomyolýza s akutním renálním selháním. Pacienta je nutné umístit na JIP a co nejdříve obnovit dávku baklofenu jednorázovou intratékální aplikací. Celkově lze podat diazepam a dantrolen. V případě předávkování, které vznikne nejčastěji po lidské chybě (velká první dávka, chybná změna programu pumpy, přechod z vyšší koncentrace na nižší bez použití „přemosťující“ dávky), doporučují někteří autoři podat infuze s physostigminem, který sníží nežádoucí centrální účinky baklofenu [39]. V našem souboru pacientů se žádné vážné komplikace nevyskytly.
Změnu excitability míšního motoneuronu lze vyšetřit pomocí H reflexu a F vlny, flexorovým reflexem nebo modifikací H reflexu s použitím vibrací [30,35,40,41]. Párové vyšetření H reflexu testuje rekurentní inhibici motoneuronu [42]. V našem souboru jsme měřili amplitudu H reflexu během jednorázového podání baklofenu. U všech osob k došlo s významnému poklesu po 6 hodinách po podání. Podobné nálezy zjistili Stokic et al [35]. Tato jednoduchá metoda objektivizuje intratékálně podaný baklofen. Pomůže například v situacích, kdy podle klinického obrazu není možné určit, zda je systém funkční nebo dysfunkční. Korelace mezi poklesem hypertonu dle Ashworthovy stupnice a poklesem H reflexu nebo výbavnosti F vlny před a po jednorázovém podání baklofenu intratékálně prokázána nebyla [36]. V naší práci jsme toto také nesledovali.
Výsledky v souboru našich pacientů s roztroušenou sklerózou potvrzují výraznou efektivitu léčby intratékálně podávávaným baklofenem u osob s těžkou, převážně míšní spasticitou. U všech osob došlo k zmírnění bolesti a snížení frekvence spazmů, usnadnění ošetřovatelské péče a zkvalitnění základních denních sebeobslužných úkonů. Zlepšil se rozsah pasivního pohybu postiženými končetinami a u některých pacientů došlo i k zlepšení aktivní hybnosti. Při léčbě těžké spasticity u ambulantních pacientů musíme mít na paměti, že určitá míra hypertonu umožní stoj a omezenou lokomoci i při původním těžkém funkčním deficitu. Nadměrné snížení spasticity může vést ke ztrátě této schopnosti. U našich 2 pacientů byl po zavedení pumpového systému možný stoj i chůze v chodítku, zatímco před zavedením pumpy byli oba pacienti převážně ležící na posteli nebo obtížně sedící ve vozíku.
Léčba těžké spasticity je dlouhodobý proces, který vyžaduje multidisciplinární přístup. Důležitá je péče rodiny a dobrá spolupráce s ošetřujícím lékařem a celým zdravotnickým personálem. Nelze zapomínat na dlouhodobou rehabilitaci, která by měla následovat v krátké době po implantaci pumpového systému.
Práce byla podpořena grantem IGA MZ ČR NR-8523-3.
doc. MUDr. Ivana Štětkářová, CSc.
Neurologické oddělení Nemocnice Na Homolce,
Praha 5, 151 00
e-mail: Ivana.stetkarova@homolka.cz
Přijato k recenzi: 3. 1. 2006
Přijato do tisku: 19. 4. 2006
Zdroje
1. Mayer NH. Clinicophysiologic concepts of spasticity and motor dysfunction in adults with an upper motoneuron lesion. Muscle and Nerve 1997; Suppl 6: S1-13.
2. Sheen G. The pathophysiology of spasticity. European J Neurology 2002; 9 : 3-9.
3. Rizzo MA, Hadjimichael OC, Preiningerova J, Vollmer TL. Prevalence and treatment of spasticity reported by multiple sclerosis patients. Mult Scler 2004; 10(5): 589-95.
4. Zarrindast MR, Khodjastehfar E, Oryan S, Torkaman.Boutorabi A. Baclofen-impairment of memory retention in rats: possible interaction with adrenoceptor mechanism(s). Eur J Pharmacol 2001; 411(3): 283-8.
5. Levin ED, Weber E, Icenogle L. Baclofen interactions with nicotine in rats: effects on memory. Pharmacol Biochem Behav 2004; 79(2): 343-8.
6. Dario A, Scamoni C, Bono G, Ghezzi A, Zaffaroni M. Functional improvement in patients with severe spinal spasticity treated with chronic intrathecal baclofen infusion. Functional Neurology 2001; 16(4): 311-5.
7. Duncan GW, Shahani BT, Young RR. An evaluation of baclofen treatment for certain symptoms in patients with spinal cord lesion. Neurology 1976; 441-6.
8. Ochs G, StrupplerA, Meyerson PA, Linderoth B, Gybels J, Gardner BP, Teddy P, Jamous A, Weinmann P. Intrathecal baclofen for long-term treatment of spasticity: a multicentre study. J Neurol Neurosurg and Psychiatry 1989; 52 : 933-9.
9. Ordia JI, Fischer E, Adamski E, Spatz EL. Chronic intrathecal delivery of baclofen by a programmable pump for the treatment of severe spasticity. J Neurosurg 1996; 85 : 452-7.
10. Penn RD. Intrathecal baclofen for spasticity of spinal origin: seven years of experience. J Neurosurg 1992; 77 : 236-40.
11. Penn RD, Savoy SM, Corcos D, Latash M, Gottlieb G, et al. Intrathecal Baclofen for severe spinal spasticity . N England Med 1989; 320 : 1517-54.
12. Van Schaeybroeck P, Nuttin B, Lagae L, Schrijvers E, Borghgraef C, Feys P. Intrathecal baclofen for intractable cerebral spasticity: a prospective placebo-controlled, double-blind study. Neurosurgery 2000; 46(3): 603-9.
13. Ochs G, Naumann C, Dimitrijevic M, Sindou M. Intrathecal baclofen therapy for spinal origin spasticity: spinal cord injury, spinal cord disease, and multiple sclerosis. Neuromodulation 1999; 2 (2): 108-19.
14. Avellino AM, Loeser JD. Intrathecal baclofen for the treatment of intractable spasticity of spine and brain etiology. Neuromodulation 2000; 3 (2): 75-81.
15. Zahavi A, Geertzen JHB, Staal M, Rietman JS. Long term effect (more than five years) of intrathecal baclofen on impairment, disability and quality of life in patients with severe spasicity of spinal origin. J Neurol Neurosurg Psychiatry 2004; 75 : 1553-7.
16. Boviatsis EJ, Kouyialis AT, Korfias S, Sakas DE. Functional outcome of intrathecal baclofen administration for severe spasticity. Clin Neurol Neurosurg 2005; 107 (4): 289-95.
17. Stempien L, Tsai T. Intrathecal baclofen pump use for spasticity: a clinical survey. Am J Phys Med Rehabil 2000; 79 : 536-41.
18. Bethoux FA, Miller DM, Stough D. Intrathecal baclofen therapy in ambulatory patients with multiple sclerosis: effect on gait speed. Arch Phys Med Rehabil 2003; 84: A10.
19. Hyman N, Barnes M, Bhakta BB, et al. Botulinum toxin (Dysport) treatment of hip adductor spasticity in multiple sclerosis: a propective, randomized, double blind, placebo controlled, dose ranging study. J Neurol Neurosurg Psychiatry 2000; 68 : 707-12.
20. Bakheit AM, Thilman AF, Ward AB, Poewe W, Wissel J, Muller J et al. A randomized, double-blind , placebo controlled, dose-ranging study to compare the efficacy and safety of three doses of botulotoxinum type A (Dysport) with placebo in upper limb spasticity after stroke. Stroke 2000; 31 : 2402-6.
21. Bareš M, Kaňovský P. Praktické použití botulotoxinu A v léčbě spasticity dospělé populace. Česk Slov Neurol N 2002; 65/98(6): 421-5.
22. Houdek M, Kala M, Pavlíček V. Míšní spasticita – nové léčebné možnosti. Praktický lékař 1996; 76 : 3110-12.
23. Krahulík D, Houdek M, Kala M, Dvořák P. Nová možnost léčby míšní spasticity u sclerosis multiplex. Česk Slov Neurol N 2004; 67/100(3): 190-2.
24. Yablon SA, Stokic DS. Neurophysiologic evaluation of spastic hypertonia. Implications for management of the patient with the intrathecal baclofen pump. Am J Phys Med Rehabil 2005; 83(10, Suppl): S10-S8.
25. Kurtzke JF. Rating neurologic impairment in multiple sclerosis: an expanded disability status scale (EDSS). Neurology 1983; 33 : 1444-52.
26. Ashworth B. Preliminary trial of carisprodol in multiple sclerosis. Practitioner 1964; 192 : 540-2.
27. Thompson JA. Multiple sclerosis: symptomatic treatment. J Neurol 1996; 243 : 559-65.
28. Mayer NH. Functional management in spasticity after head injury. J Neuro Rehab 1991; 5 : 1-11.
29. Ibrahim M, Wurpel J, Gladson B. Intrathecal Baclofen: a new treatment approach for severe spasticity in patients with stroke. J Neurol Phys Ther 2003; 27(3): 142-8.
30. Dachy B, Dan B. Electrophysological assessment of the effect of intrathecal baclofen in dystonic children. Clin Neurophysiol 2004; 115(4): 774-8.
31. Dysktra DD, Mendez A, Chappuis D, Baxter T, DesLauriers L, Stuckey M. Treatment of cervical dystonia and focal hand dystonia by high cervical continuously infused intrathecal baclofen: a report of 2 cases. Arch Phys Med Rehabil 2005; 86(4):830-3.
32. Bohannon RW, Smith MB. Interrater reliability of modified Ashworth scale of muscle spasticity. Phys Ther 1986; 67 : 206-7.
33. Snow BJ, Tsuji JKC, Bhart MH, Varelas M, Hashimoto SA, Calne DB. Treatment of spasticity with botulinum toxin: a double blind study. Ann Neurol 1990; 28 : 512-5.
34. Medical Research Council of the UK. Aids to the Investigation of Peripheral Nerve Injuries. Memorandum No.45. London: Pendragon House; 1976. p. 6-7.
35. Pohl M, Rockstroh G, Ruskriem S, Mehrholz J, Pause M, Koch R et al. Time course of the effect of a bolus dose of Intrathecal baclofen on severe cerebral spasticity. J Neurol 2003; 250 : 1195-200.
36. Stokic DS, Yablon SA, Hayes A. Comparison of clinical and neurophysiologic responses to Intrathecal baclofen bolus administration in moderate-to-severe spasticity after acquired brain injury. Arch Physiol Med Rehab 2005; 86(9): 1801-6.
37. Follet KA, Boortz-Marx RL, Drake JM, DuPen S, Schneider SJ, Turner MS et al. Prevention and management of intrathecal drug delivery and spinal cord stimulation system infections. Anesthesiology 2004; 6 : 1582-94.
38. Coffey RJ, Edgar TS, Francisco GE, Graziani V, Meythaler J, Ridgely PI. Abrupt withdrawal from intrathecal baclofen: recognition and management of a potentially life-threatening syndrome. Arch Phys Med Rehabil; 2002; 83(6): 735-41.
39. Mueller-Schwefe G, Penn RD. Physostigmine in the treatment of intrathecal baclofen overdose. Report of three cases. J Neurosurg 1989; 71 : 273-5.
40. Delwaide PJ. Human reflex studies for understanding the motor system. Phys Med Rehabil Clin North Am 1993; 4 : 669-86.
41. Dressnandt J, Auer C, Conrad B. Influence of Baclofen upon the alpha-motoneuron in spasticity by means of F-wave analysis. Muscle Nerve 1995; 18(1): 103-7
42. Pierrot-Deseilligny E. Electrophysiological assessment of the spinal mechanisms underlying spasticity. In: Rossini PM, Mauguiere F, editors. New Trends and Advanced Techniques in Clinical Neurophysiology (EEG Suppl. 41). Elsevier Science Publishers; 1990 : 264-73.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2007 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Úvodník
- Súčasný pohľad na diagnostiku a terapiu afázie
- Epilepsie a cyklus spánku a bdění
- Zhoršování epileptických záchvatů a epilepsií antiepileptiky - je to možné?
- Význam MR v indikaci systémové trombolýzy – analýza prvních 30 pacientů
- Specifické protilátky proti beta-tubulinu v diferenciální diagnostice demencí
- Abnormální mikrostruktura spánku a autonomní odpověď u narkolepsie
- Riziko vzniku vaskulární příhody při léčbě fluvastatinem a fenofibrátem
- Korelace ptiO2 a apoptózy u fokální mozkové ischemie a vliv systémové hypertenze
- Turbulence srdeční frekvence v posouzení kardiální autonomní funkce u migreniků
- Radiochirurgická léčba schwannomu trojklaného nervu pomocí Leksellova gama nože
- EFNS Guidelines on pharmacological treatment of neuropathic pain - komentář
- Jednorázové intratékální podání baklofenu a následné zavedení pumpového systému v léčbě těžké spasticity u osob s roztroušenou sklerózou
- Chirurgická léčba ependymomů krční a horní hrudní míchy
- Komplikace operací z předního přístupu pro degenerativní onemocnění krční páteře
- Bazaliom s propagací do mostomozečkového koutu asociovaný s ipsilaterálním neurinomem akustiku – kazuistika
- Solitární fibrózní tumor mening
-
Analýza dat v neurologii. II.
Frekvenční analýza jako první vhled do dat - Webové okénko
- Zpráva o 5. CENS mikrovaskulárním workshopu
- Výroční kongres Neurochirurgické společnosti Indonésie ve spolupráci se Světovou federací neurochirurgických společností (WFNS).
- Prof. MUDr. Jaroslav HYMPÁN 95 ročný
- Prof. MUDr. Zdeněk Kadaňka, CSc. – 65 let
- Recenze
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Epilepsie a cyklus spánku a bdění
- Súčasný pohľad na diagnostiku a terapiu afázie
- Komplikace operací z předního přístupu pro degenerativní onemocnění krční páteře
- Zhoršování epileptických záchvatů a epilepsií antiepileptiky - je to možné?
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



