-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Limbická encefalitida – dvě kazuistiky
Limbic Encephalitis – Two Case Reports
Limbic encephalitis was initially described as a rare paraneoplastic syndrome characterized by rapid progression, anterograde amnesia, mood disturbances, psychiatric symptoms and temporal lobe epilepsy. In the last decade, the concept of limbic encephalitis has expanded – apart from any paraneoplastic aetiology, it may occur as an infectious or autoimmune disorder (that may or may not be associated with antineuronal antibodies). Due to its various non-specific symptoms, early diagnosis of limbic encephalitis is frequently difficult. The first reported case, a 53-year-old female, presented with short-term memory loss, and was treated initially for Alzheimer’s disease, later developing typical symptoms of limbic encephalitis with rapid alteration of consciousness, accompanied by seizures and discrete temporal lobe signal change on MRI. The second case was a 38-year-old male with rapidly progressing amnesia and behavioural disturbances. Development of epileptic seizures, typical medial temporal lobe signal change on MRI and abnormal increase of antibodies against voltage-gated potassium channels confirmed a diagnosis of limbic encephalitis. Both cases improved after corticosteroid therapy. No paraneoplastic origin was found in either case. We discuss the most usual signs and symptoms of limbic encephalitis, focusing on recent classification, diagnostics and treatment of this often under-diagnosed disorder.
Key words:
limbic encephalitis – paraneoplastic syndrome – antineuronal antibodies
Autori: V. Majerová 1; J. Roth 1; J. Waishaupt 2; O. Bezdíček 1; M. Miler 1; E. Růžička 1; A. Mitášová 3; J. Bednařík 3,4; R. Jura 3; P. Balabánová 3; R. Rusina 5
Pôsobisko autorov: Neurologická klinika a Centrum klinických neurověd 1. LF UK a VFN v Praze 1; Neurologické odd., Oblastní nemocnice Jičín, a. s. 2; Neurologická klinika LF MU a FN Brno 3; Středoevropský technologický institut (CEITEC), MU, Brno 4; Neurologická klinika IPVZ a FTNsP, Praha 5
Vyšlo v časopise: Cesk Slov Neurol N 2011; 74/107(3): 335-338
Kategória: Kazuistika
Súhrn
Limbická encefalitida je onemocnění rozmanitého klinického průběhu, jehož časná diagnostika bývá pro nespecifické počáteční příznaky obtížná. Mezi charakteristické symptomy patří v první řadě subakutní rozvoj postižení paměti, dále pak změny nálad, psychiatrické příznaky, často se vyskytují i epileptické záchvaty. V minulosti byla limbická encefalitida známa především jako paraneoplastický syndrom, může být však také infekční či autoimunitní etiologie (u části pacientů spojené s přítomností charakteristických antineuronálních protilátek). V první kazuistice popisujeme případ 53leté ženy, u které bylo původně pro postižení krátkodobé paměti vysloveno podezření na Alzheimerovu nemoc. V návaznosti na akutní zhoršení stavu s poruchou vědomí a epileptickými záchvaty byla u pacientky na základě změn signálu MR mozku ve spánkových lalocích stanovena diagnóza limbické encefalitidy. U druhého případu, 38letého muže, se onemocnění manifestovalo poruchami paměti a chování s poměrně rychlým rozvojem, což budilo podezření na psychózu. Následný rozvoj epileptických záchvatů, intenzitních MR změn v mediální části temporálních laloků a pozitivita autoprotilátek proti napěťově řízeným draslíkovým kanálům potvrdila diagnózu limbické encefalitidy. Oba nemocní reagovali příznivě na imunosupresivní léčbu a nebyla u nich prozatím prokázána paraneoplastická etiologie. Kazuistiky doplňujeme přehledem typických příznaků, klasifikace, diagnostiky a léčby této dosud často opomíjené nemoci.
Klíčová slova:
limbická encefalitida – paraneoplastický syndrom – antineuronální protilátkyÚvod
Limbická encefalitida (LE) je onemocnění se subakutním až akutním začátkem – rozvíjí se během dnů či týdnů, maximálně několika měsíců. Základní příznaky LE jsou dány postižením limbického systému a patří mezi ně na prvním místě paměťový deficit (především anterográdní amnézie) a častý (avšak ne bezpodmínečný) výskyt epileptických záchvatů, vycházejících z jednoho či obou temporálních laloků [1–3]. Prvním příznakem bývají změny nálad, u pacienta dosud neobvyklé, jako iritabilita, deprese, někdy až agitace s halucinacemi [4]. Na počátku onemocnění mohou být přítomny také kvalitativní a kvantitativní poruchy vědomí, topická neurologická symptomatika však obvykle chybí.
Mezi základní diagnostické vyšetření při podezření na LE patří vyšetření likvoru, MR mozku a EEG. V likvoru u 80 % pacientů nacházíme mírnou lymfocytární pleocytózu a zvýšenou bílkovinu, často elevaci IgG s přítomností oligoklonálních pásů [4]. Na MR mozku bývá u asi 70 % pacientů přítomno v akutním stadiu zvýšení signálu ve FLAIR a T2 vážených obrazech v oblasti jednoho či obou mediálních temporálních laloků [2,5]. Dle literárních údajů může u MR negativních případů prokázat abnormality temporálních laloků PET vyšetření [6].
Je třeba upozornit na to, že dominující postižení paměti může být zpočátku skryto při kvantitativní či kvalitativní poruše vědomí (v akutní fázi jsou často přítomny poruchy myšlení, vnímání, chování, na epileptické záchvaty mohou nasedat prolongované kolísající stavy zmatenosti), kdy je spolupráce s pacientem (a jeho vyšetřitelnost) významně omezena. Také charakteristické změny v likvoru a na zobrazovacích vyšetřeních se nemusejí vyskytovat, což výrazně komplikuje klinickou diagnostiku. Možnosti diferenciální diagnostiky jsou široké: metabolické poruchy (uremie, jaterní selhání), intoxikace, karenční stavy, Korsakovův syndrom, infekční příčiny včetně akutní diseminované encefalomyelitidy atd. [3].
LE byla původně považována za vzácný syndrom, čistě paraneoplastického původu. V posledních letech se však ukazuje, že se zdaleka nejedná o tak vzácné postižení CNS, ačkoli jeho incidence doposud není známa [7]. Může být také infekční či autoimunitní etiologie (ať již paraneoplastické či idiopatické, spojené u některých pacientů s přítomností charakteristických antineuronálních protilátek) a v některých případech může i velmi dobře reagovat na terapii [8,9].
Kazuistika 1
Pacientka s léčenou hypotyreózou a anamnézou abdominální hysterektomie pro myomatózu byla jinak zcela bez zdravotních obtíží až do věku 53 let, kdy se začaly objevovat výpadky explicitní krátkodobé i dlouhodobé paměti. Při vyšetření na spádové neurologické ambulanci bylo CT mozku i USG karotid v normě a lékař stav uzavřel jako počínající Alzheimerovu demenci. Výpadky paměti se však stávaly stále výraznějšími i přes nasazení donepezilu a nootropik.
Asi o dva měsíce později byla pacientka přijata na neurologické oddělení pro generalizovaný epileptický paroxyzmus tonicko-klonických křečí. Topický neurologický nález při přijetí byl normální, po odeznění epileptického záchvatu však přetrvávala dezorientace s těžkou sociální desinhibicí a porucha vědomí dále progredovala až do epizod připomínajících katatonii. Pro elevaci zánětlivých parametrů v séru bylo zprvu pomýšleno na infekční etiologii obtíží, likvorový nález byl však zcela normální. RTG vyšetření hrudníku posléze prokázalo pouze souběžně probíhající bronchopneumonii, která byla léčena antibiotiky. Vzhledem ke kolísajícímu kvalitativnímu stavu vědomí byl vylučován také epileptický non-konvulzivní status. EEG však bylo bez jasných epileptiformních grafoelementů, stav se po nasazení antiepileptik (lamotriginu) neupravil. Až nález změny signálu v oblasti obou temporálních laloků na MR mozku vedl v návaznosti na předchozí klinický průběh onemocnění k vyslovení podezření na limbickou encefalitidu (obr. 1).
Obr. 1. MR mozku – diskrétní zvýšení signálu ve FLAIR (axiální řez) v oblasti mediálních temporálních laloků oboustranně u 1. případu. 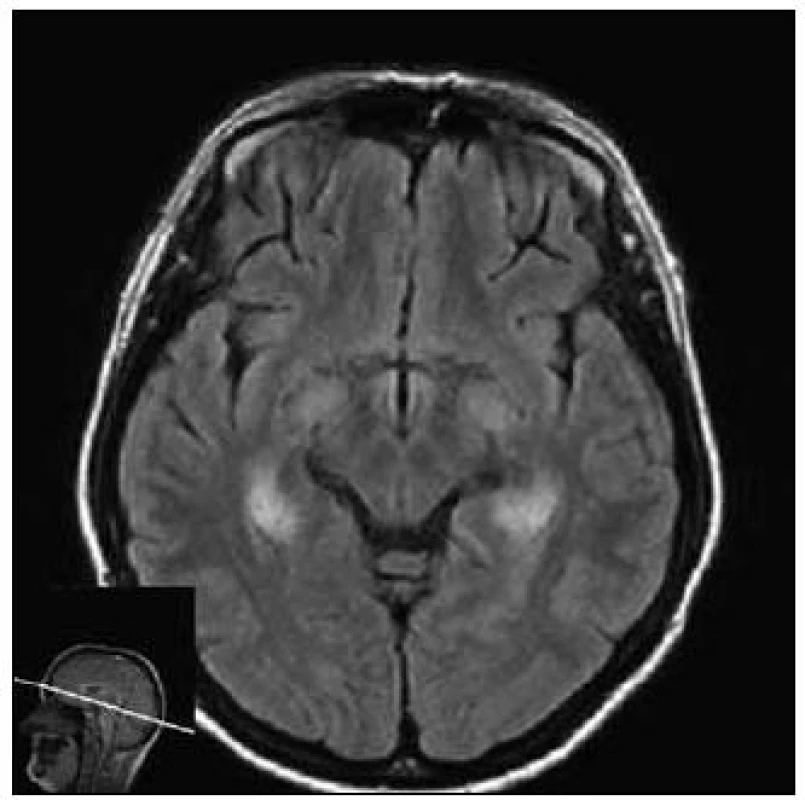
Opakované vyšetření likvoru bylo normální. Přes negativitu herpetických virů v PCR však byla pacientka preventivně přeléčena intravenózním acyklovirem v dávce 10 mg/ kg po dobu 14 dnů, bezprostředně bez výraznějšího efektu. Stav pacientky se začal postupně zlepšovat až v průběhu následujících týdnů, v závěru hospitalizace bylo kognitivní postižení limitováno výlučně na mnestické funkce, s totální anterográdní amnézií a částečnou amnézií retrográdní v řádu let. V testu Mini-Mental State Examination (MMSE) došlo ke zlepšení ze 14 na 21 bodů a pacientka byla propuštěna do domácího ošetřování s diagnózou prodělané limbické encefalitidy.
O měsíc později byla pacientka přijata na naši neurologickou kliniku ke konziliárnímu zhodnocení stavu. Vzhledem k možné paraneoplastické etiologii onemocnění proběhl za hospitalizace základní onkologický skríning, vyšetření antineuronálních protilátek v séru (anti-Hu, anti-Yo, anti-Ri), doplněno bylo kontrolní EEG a MR mozku (s cca 3měsíčním odstupem od předchozí MR). Žádné z těchto vyšetření však významnější patologii neprokázalo. Změny signálu v oblasti temporálních laloků byly na kontrolním MR mozku již jen velmi diskrétní. Podrobné neuropsychologické vyšetření potvrdilo přítomnost těžké anterográdní amnézie a částečné retrográdní amnézie sahající až 15 let nazpět. Postižení se týkalo především explicitní paměti, paměť implicitní a emocionální zůstaly relativně zachovány. Za hospitalizace bylo v rámci imunosupresivní terapie podáno celkem 5 g metylprednizolonu i.v., s následným přechodem na perorální kortikoterapii v sestupných dávkách (z 60 mg metylprednizolonu denně byly dávky snižovány o 10 mg/3 dny). Ambulantně si pacientka doplnila mamografické vyšetření a celotělový PET, oboje bez průkazu patologie. Vzhledem k závažnému postižení mnestických funkcí bylo zahájeno řízení o přiznání invalidního důchodu.
Na kontrolu po šesti měsících se pacientka dostavila v doprovodu manžela, který o ni pečuje a na jehož asistenci je při běžných denních činnostech odkázána pro přetrvávající výrazný mnestický deficit. Psychologické vyšetření nasvědčuje stacionárnímu klinickému stavu. Opakovaná celotělová PET s 6měsíčním odstupem ukázala zvýšenou konsumpci glukózy v levé příušní žláze, následné ORL vyšetření však bylo negativní, se závěrem pravděpodobně zánětlivých změn.
Kazuistika 2
U 38letého muže, dosud zdravého, pracujícího jako hasič, se pozvolna během tří měsíců rozvinula porucha kognitivních funkcí s převažující poruchou paměti a poruchami chování. Pro podezření na psychotické onemocnění byl pacient přijat do psychiatrické léčebny. Za pobytu zde docházelo k postupné deterioraci kognitivních funkcí. Provedené CT mozku i EEG bylo s normálním nálezem. Pro podezření na organickou etiologii potíží byl přeložen na neurologickou kliniku.
Neuropsychologické vyšetření prokázalo výrazný deficit v oblasti krátkodobé i dlouhodobé explicitní paměti, velmi nízkou schopnost učení, pozornost byla v rámci podprůměru. Zrakově-prostorové a konstrukční schopnosti, bezprostřední a pracovní paměť byly zachovány. V Adenbrookském kognitivním testu (ACE) dosáhl pacient 80 bodů (maximum 100), v MMSE získal 23 bodů.
Vzhledem k rychle progredujícímu kognitivnímu deficitu u mladého pacienta byla zvažována i Creutzfeldtova-Jakobova nemoc (CJN), ale protein 14-3-3 v likvoru byl negativní a EEG nejevilo známky periodické aktivity. Během hospitalizace se manifestovala série generalizovaných epileptických tonicko-klonických paroxyzmů, které se po zavedení antiepileptické medikace (valproát v dávce 1500 mg/den) již neopakovaly. EEG vykazovalo nález nespecifických generalizovaných epizod alfa-théta vln temporálně vlevo. Provedená MR mozku prokázala pouze diskrétní náznak vyšších intenzit signálu v amygdalo--hipokampálních krajinách oboustranně (obr. 2). Bylo vysloveno podezření na limbickou encefalitidu. Vzhledem k možné paraneoplastické etiologii encefalitidy byl proveden podrobný onkologický skríning, který zahrnoval onkomarkery, prostý rentgenový snímek plic, CT plic, ultrazvuk břicha, urologické vyšetření včetně ultrazvuku varlat a celotělovou pozitronovou emisní tomografii. Veškerá vyšetření byla negativní, nebyl prokázán plicní, testikulární, či jiný tumor. Lumbální punkce vyloučila zánětlivou etiologii potíží, paraneoplastické protilátky v séru i likvoru byly negativní.
Obr. 2. MR mozku – diskrétní zvýšení signálu ve FLAIR (koronární řez) v oblasti mediálních temporálních laloků oboustranně u 2. případu. 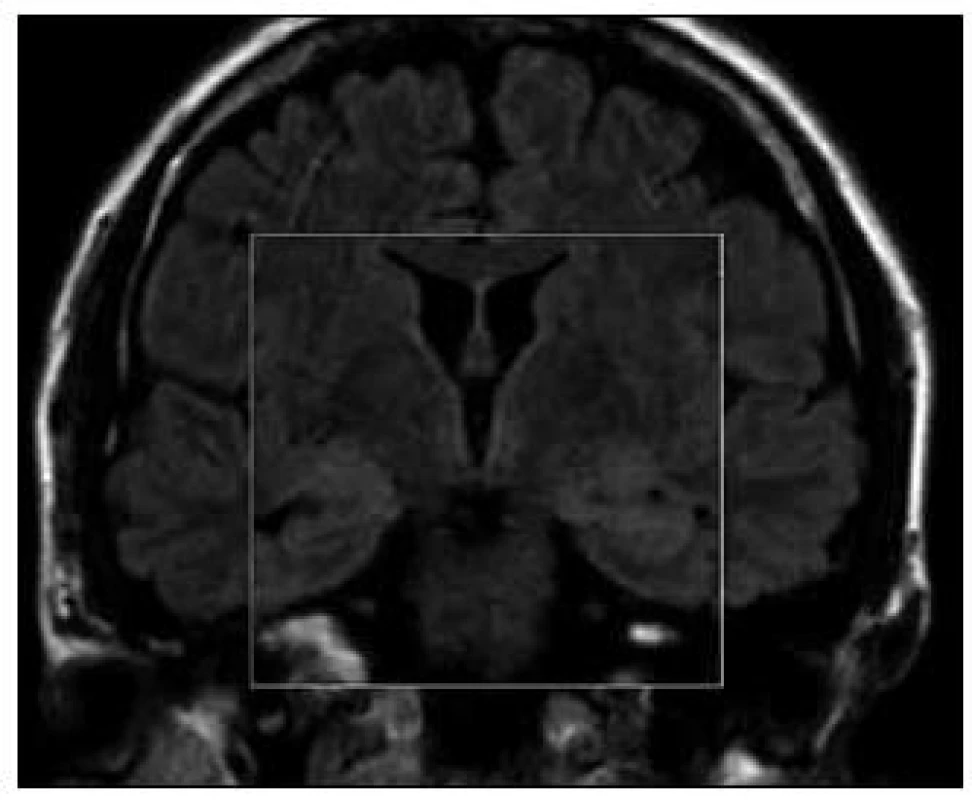
Metodou radioimunoanalýzy (RIA) byla na pracovišti v Oxfordu zjištěna pozitivita protilátek proti napěťovým kaliovým kanálům (anti-VGKC): 1 234 pM (norma 0–100 pM). Za hospitalizace byla zahájena imunosupresivní terapie podáním 3krát 1 g metylprednizolonu intravenózně s následným přechodem na perorální kortikoterapii v sestupných dávkách. Již za týden po zavedení kortikoterapie prokazovalo kontrolní psychologické vyšetření mírné zlepšení krátkodobé paměti, pozornosti a exekutivních funkcí. Objevila se schopnost rekognice. S odstupem tří měsíců přetrvávají pouze mírné poruchy krátkodobé a dlouhodobé paměti, v kontrolním ACE testu získal 95 bodů, v MMSE získal plný počet 30 bodů. Pacient je nyní plně soběstačný. Vzhledem k náročnosti původního povolání hasiče byla nutná změna zaměstnání za kancelářskou práci, kterou nyní pacient vykonává.
Diskuze
Při zpětném hodnocení počátečních příznaků, průběhu onemocnění i nálezu na MR mozku můžeme u obou našich pacientů konstatovat klasický klinický obraz prodělané limbické encefalitidy. V obou případech se onemocnění manifestovalo iniciálně mnestickými poruchami a následně epileptickými záchvaty. Počáteční plíživá progrese poruch krátkodobé paměti u první pacientky vyústila v náhlý zvrat klinického stavu, kdy na úvodní generalizovaný epileptický záchvat navazovalo období kolísajícího vědomí, dezorientace a zmatenosti. Také izolované reziduální postižení paměťových funkcí, které bylo možno stanovit teprve po úpravě klinického stavu pomocí detailního psychologického vyšetření, je pro limbickou encefalitidu charakteristické. V rámci vyšetření abnormalit temporálních laloků jsme v obou případech neprokázali vyšší citlivost PET vyšetření oproti MR mozku [6].
Při obdobné symptomatice s bouřlivým začátkem a rychlou progresí neuropsychiatrického postižení je na místě v první řadě vyloučit encefalitidu infekční etiologie, virové či bakteriální, a včas zahájit adekvátní terapii. Nejčastějším původcem infekční encefalitidy s postižením limbických struktur je herpes simplex virus [3,10]. Ačkoli v mozkomíšním moku bývá lymfocytóza a zvýšená bílkovina, v některých případech může být likvorový nález negativní, a to především při vyšetření po více než 72 hod po vzniku příznaků. Vzhledem k vysoké mortalitě herpetické encefalitidy je nutno při podezření na tuto etiologii bezodkladně zahájit léčbu intravenózním acyklovirem [10]. Preventivní přeléčení acyklovirem i přes negativní likvorologický nález lze proto u naší první pacientky jistě pouze schválit [11].
Po vyloučení infekční příčiny je na místě pomýšlet na autoimunitní LE. V současné době můžeme z patofyziologického hlediska rozdělit autoimunitní LE do dvou skupin, a to na LE s přítomností antineuronálních protilátek proti intracelulárním antigenům, jako jsou Hu, Ma2, CRMP5/CV2, ANNA-3 či amfifysin (tzv. klasickou paraneoplastickou encefalitidu, spojenou často s přítomností vzdáleného tumoru), a na LE s přítomností antineuronálních protilátek proti membránovým antigenům, mezi které patří napěťově řízené draslíkové kanály, N-metyl-D-aspartátové receptory a jiné antigeny exprimované na neuropilu hippokampu a mozečku (tento typ LE je častěji idiopatického původu a je pro něj charakteristická lepší odpověď na imunosupresivní terapii) [4,8]. V případě LE asociované se vzdáleným tumorem, tzv. paraneoplastické limbické encefalitidy (PLE), předcházejí neurologické symptomy diagnózu tumoru přibližně v 60–75 % případů, a to v průměru o 3,5 měsíce (může se však jednat až o několik let) [1,2]. Vyšetření antineuronálních protilátek může v případě jejich pozitivity upozornit na paraneoplastickou etiologii onemocnění a pomoci identifikovat tumor, avšak jejich nepřítomnost paraneoplazii nevylučuje. Sérové antineuronální protilátky nejsou nalezeny u cca 40 % pacientů s prokázanou PLE [12]. Po přítomnosti okultní malignity je proto nutno opakovaně pátrat i při negativitě prvotního onkologického skríningu a nepřítomnosti antineuronálních protilátek.
U obou našich pacientů nebyly nalezeny vyšetřované antineuronální protilátky, ani podrobný onkologický skríning včetně celotělového PET malignitu neprokázal. Jistým nedostatkem v diagnostickém postupu je skutečnost, že u první pacientky nebyly vyšetřovány protilátky proti membránovým antigenům a některým dalším intracelulárním antigenům asociovaným s LE (anti-Ma2, CRMP5/CV2, amfifysin); tyto analýzy jsou v současné době v ČR nedostupné. V druhém případě bylo vyšetření provedeno na zahraničním pracovišti a podezření na LE se potvrdilo. Výsledek tohoto vyšetření by však terapeutický postup zásadněji nezměnil, na místě by bylo v obou případech zahájení imunosupresivní terapie. V rámci imunosuprese lze u LE zvážit pulzní podání kortikoidů intravenózně, event. intravenózní imunoglobuliny či sérii plazmaferéz [4]. Příznivý efekt byl popsán také u cyklofosfamidu a rituximabu [13]. U obou našich pacientů byla metodou volby aplikace intravenózního metylprednizolonu. V případě LE s přítomností protilátek proti membránovým receptorům lze očekávat v návaznosti na imunosupresi výraznější zlepšení, k čemuž došlo u druhého pacienta, zatímco postižení mnestických funkcí u první pacientky při kontrolním psychologickém vyšetření zůstalo spíše stacionární.
Oba pacienti zůstanou i nadále v ambulantním sledování a bude sledována tíže kognitivního deficitu a pátráno po malignitě. Definitivní odlišení LE idiopatické či paraneoplastické etiologie bude možné až v budoucnu. Ačkoli bývá malignita prokázána obvykle do čtyř let od vzniku prvních příznaků, jsou popsány i ojedinělé případy, kdy byl tumor objeven i po 10 letech [14]. U obou pacientů tedy stále přetrvává jisté riziko doposud neprokázané okultní malignity a zvýšený dohled stran onkologické prevence bude nutný i v následujících letech.
Smyslem našich kazuistik je přehledně informovat o klinické problematice LE, diferenciální diagnostice a terapii a zdůraznit, že přes existenci idiopatických forem LE je vždy nutné víceleté systematické sledování k vyloučení paraneoplastické etiologie.
Použité zkratky
MR magnetická rezonance
CNS centrální nervový systém
PET pozitronová emisní tomografie
HSV herpes simplex virus
EEG elektroencefalografie
CT computed tomography (počítačová tomografie)
USG ultrasonografie
MMSE Mini Mental State Examinationdoc. MUDr. Jan Roth, CSc.
Neurologická klinika
1. LF UK a VFN
Kateřinská 30
120 00 Praha 2
e-mail: jan1roth2@gmail.comPřijato k recenzi: 10. 6. 2010
Přijato do tisku: 21. 1. 2011Podpořeno výzkumným záměrem MŠM 0021620849 a MŠM 0021622404.
Zdroje
1. Anderson NE, Barber PA. Limbic encephalitis – a review. J Clin Neurosci 2008; 15(9): 961–971.
2. Gultekin SH, Rosenfeld MR, Voltz R, Eichen J, Posner JB, Dalmau J. Paraneoplastic limbic encephalitis: neurological symptoms, immunological findings and tumour association in 50 patients. Brain 2000; 123(7): 1481–1494.
3. Schott JM. Limbic encephalitis: a clinician‘s guide. Practical Neurology 2006; 6(3): 143–153.
4. Cartalat-Carel S, Leston N, Ducray F, Rogemond V, Honnorat J. Limbic encephalitis. A misdiagnosed syndrome. Psychol Neuropsychiatr Vieil 2008; 6(3): 209–218.
5. Lawn ND, Westmoreland BF, Kiely MJ, Lennon VA, Vernino S. Clinical, magnetic resonance imaging, and electroencephalographic findings in paraneoplastic limbic encephalitis. Mayo Clin Proc 2003; 78(11): 1363–1368.
6. Scheid R, Lincke T, Voltz R, von Cramon DY, Sabri O. Serial 18F-fluoro-2-deoxy-D-glucose positron emission tomography and magnetic resonance imaging of paraneoplastic limbic encephalitis. Arch Neurol 2004; 61(11): 1785–1789.
7. Graus F, Saiz A. Limbic encephalitis: a probably under-recognized syndrome. Neurologia 2005; 20(1): 24–30.
8. Tuzun E, Dalmau J. Limbic encephalitis and variants: classification, diagnosis and treatment. Neurologist 2007; 13(5): 261–271.
9. Vedeler CA, Storstein A. Autoimmune limbic encephalitis. Acta Neurol Scand 2009; 120 (Suppl 189): 63–67.
10. Tyler KL. Update on herpes simplex encephalitis. Rev Neurol Dis 2004; 1(4): 169–178.
11. Steiner I, Budka H, Chaudhuri A, Koskiniemi M, Sainio K, Salonen O et al. Viral meningoencephalitis: a review of diagnostic methods and guidelines for management. Eur J Neurol 2010; 17(8): 999–1009.
12. Bataller L, Kleopa KA, Wu GF, Rossi JE, Rosenfeld MR, Dalmau J. Autoimmune limbic encephalitis in 39 patients: immunophenotypes and outcomes. J Neurol Neurosurg Psychiatry 2007; 78(4): 381–385.
13. Shams‘ili S, de Beukelaar J, Gratama JW, Hooijkaas H, van den Bent M, van‘ t Veer M et al. An uncontrolled trial of rituximab for antibody associated paraneoplastic neurological syndromes. J Neurol 2006; 253(1): 16–20.
14. Bataller L, Dalmau JO. Paraneoplastic disorders of the central nervous system: update on diagnostic criteria and treatment. Semin Neurol 2004; 24(4): 461–471.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článek Léčba adenomů hypofýzyČlánek Vplyv chirurgickej liečby na prognózu dospelých pacientov so supratentoriálnymi low-grade gliómamiČlánek Profit pacientů ze stanovení cerebrovaskulární rezervní kapacity pomocí SPECT mozku a hyperkapnieČlánek Webové okénko
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2011 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
-
Všetky články tohto čísla
- Léčba adenomů hypofýzy
- Kognitivní funkce při onemocnění vnitřní krkavice a vliv léčebných intervencí
- Farmakologická sekundární prevence nekardioembolického mozkového infarktu/tranzitorní ischemické ataky – současnost a budoucnost
- Vplyv chirurgickej liečby na prognózu dospelých pacientov so supratentoriálnymi low-grade gliómami
- Pacient ve vegetativním stavu a jeho rehabilitace
- Hypothalamo-hypofyzární dysfunkce po kraniocerebrálních traumatech a po spontánním subarachnoidálním krvácení
- Vliv funkčního mapování na výsledky operací nízkostupňových gliomů WHO grade II
- Profit pacientů ze stanovení cerebrovaskulární rezervní kapacity pomocí SPECT mozku a hyperkapnie
- Stereotaktické ozáření nízkostupňových gliomů na Leksellově gama noži
- Peroperační měření průtoku likvoru pomocí ultrazvuku při dekompresi cervikokraniálního přechodu u Chiariho malformace typu I
- Peroperační monitoring aktivovaného koagulačního času při karotické endarterektomii
- Lehké mozkové poranění – intrakraniální komplikace a indikační kritéria pro CT vyšetření
- Limbická encefalitida – dvě kazuistiky
- Difuzně vážený obraz a možnost predikce vývoje mozkové žilní trombózy na magnetické rezonanci – dvě kazuistiky
- Jednostranné intravitreální krvácení po předávkování metamfetaminem (pervitinem): varianta Tersonova syndromu u 16letého narkomana – kazuistika
- Uzávěr bazilární tepny disekcí v souvislosti s manipulací krční páteře – kazuistika
- Organizovaný chronický subdurální hematom – kazuistiky
- Chronická žilní cerebrospinální insuficience u roztroušené sklerózy – staronový koncept, nové otázky?
- Webové okénko
-
Analýza dat v neurologii.
XXVII. Hodnocení diagnostických testů – vliv prevalence nemoci - VII. olomoucký workshop cévní neurologie 11. neurosonologické dny – „Pokroky v neurosonologii“
- 15. Jedličkovy neuroimunologické a likvorologické dny
- Atypical Parkinsonian Syndromes – an International Symposium on Neurodegenerative Diseases
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Léčba adenomů hypofýzy
- Limbická encefalitida – dvě kazuistiky
- Pacient ve vegetativním stavu a jeho rehabilitace
- Lehké mozkové poranění – intrakraniální komplikace a indikační kritéria pro CT vyšetření
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



