-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Srovnání miniinvazivní perkutánní a klasické otevřené stabilizační operace u zlomenin Th-L páteře – retrospektivní analýza
A comparison of mini-invasive percutaneous versus classic open pedicle screw fixation of thoracolumbar fractures – retrospective analysis
Aims:
Evaluation of pedicular screw insertion precision, Cobb’s angle, vertebral body angulation (VBA), vertebral body index (VBI), duration of surgery and X-ray exposure time in classic open and mini-invasive percutaneous stabilisation of traumatic vertebral fractures of the middle and lower thoracic and lumbar spine.
Patients and methods:
Retrospective analysis of patients who suffered from traumatic vertebral fractures of the middle and lower thoracic and lumbar spine. Patients were operated on by classic open posterior stabilisation (OPEN group) or by mini-invasive percutaneous posterior stabilisation (MIS group) with insertion of pedicular screws. In this study, patients with traumatic T8– L5 vertebral fracture(s) who had postoperative CT scans during January 1 2015–January 1 2018 were included. Pedicular screw position was evaluated on axial planes of the postoperative CT scan and classified using the modified Gertzbein’s grading scale. Furthermore, parameters of the kyphosis (Cobb’s angle, VBA and VBI) of the involved region were calculated and compared pre - and postoperatively. Finally, using patients’ charts the duration of surgery and X-ray exposure time and Kerma-Area Product were compared.
Results:
During 2015– 2018, a total of 147 patients were included in the study. The MIS group had 47 patients, and the OPEN group had 100 patients. Correct pedicular screw position was achieved in 93.1% in the MIS group and in 94.4% in the OPEN group. We found no significant difference in Cobb’s angle, VBI and VBA between the groups. Duration of surgery was significantly shorter in the MIS group – 91 vs. 103 min. X-ray exposure time was significantly longer in the MIS group – 45 vs. 33 s. We had a 2% infection rate in the OPEN group, but we did not record any such complications in the MIS group.
Conclusions:
The total number of pedicular screw malpositions in our study did not differ significantly between the groups. We registered a higher number of grade 3A pedicular screw malpositions (medial pedicle breach > 4 mm) according to the modified Gertzbein’s grading scale leading to a higher number of reoperations in the MIS group. However, this was likely due to learning curve issues. In the OPEN group, the duration of surgery was significantly longer in the OPEN group; on the other hand, X-ray exposure time was significantly shorter. There were no infectious complications in the MIS group.
Key words:
open stabilisation – mini-invasive percutaneous stabilisation – traumatic vertebral fractures – pedicular screw – X-ray exposure time
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Chinese summary - 摘要
王莹莹 - 微创经皮与经典开胸椎弓根螺钉内固定治疗胸腰椎骨折的比较 - 回顾性分析
目的:
评估椎弓根螺钉插入精度,Cobb角,椎体角度(VBA),椎体指数(VBI),手术持续时间和X射线暴露时间的经典开放和微创经皮稳定创伤性椎体骨折的中间和 下胸椎和腰椎。
患者和方法:
回顾性分析中下胸椎和腰椎创伤性椎体骨折患者的临床资料。 患者通过经典开放后路稳定(OPEN组)或通过微创经皮后路稳定(MIS组)和椎弓根螺钉插入进行手术。 在本研究中,包括在2015年1月1日至2018年1月1日期间进行了术后CT扫描的创伤性T8-L5椎体骨折患者。 在术后CT扫描的轴平面上评估椎弓根螺钉位置,并使用改良的Gertzbein分级量表进行分类。 此外,计算并在术前和术后比较所涉及区域的脊柱后凸参数(Cobb角,VBA和VBI)。 最后,使用患者的图表,比较手术持续时间和X射线暴露时间和Kerma-区域产品。
结果:
在2015年至2018年期间,共有147名患者参与了该研究。 MIS组有47名患者,OPEN组有100名患者。 MIS组的椎弓根螺钉位置正确率为93.1%,OPEN组为94.4%。 我们发现各组之间的Cobb角,VBI和VBA没有显著差异。 MIS组的手术时间明显缩短 - 91对103分钟。 MIS组的X射线暴露时间明显更长--45对33秒。 我们在OPEN组中感染率为2%,但我们没有在MIS组中记录任何此类并发症。
结论:
在我们的研究中,椎弓根螺钉错位的总数在各组之间没有显著差异。 我们根据改良的Gertzbein分级量表登记了更高数量的3A级椎弓根螺钉错位(内侧椎弓根缺损> 4 mm),导致MIS组的再次手术次数增加。 然而,这可能是由于学习曲线问题。 在OPEN组,OPEN组的手术时间明显延长; 另一方面,X射线曝光时间明显缩短。 MIS组没有感染性并发症。
关键词:
开放式稳定 - 微创经皮稳定 - 创伤性椎骨骨折 - 椎弓根螺钉 - X射线暴露时间
Autoři: P. Krupa; M. Bartoš; T. Česák; V. Málek; T. Hosszú
Působiště autorů: Neurochirurgická klinika LF UK a FN Hradec Králové
Vyšlo v časopise: Cesk Slov Neurol N 2018; 81(6): 678-685
Kategorie: Původní práce
prolekare.web.journal.doi_sk: https://doi.org/10.14735/amcsnn2018678Souhrn
Cíl:
Zhodnocení přesnosti uložení šroubů, Cobbova úhlu, angulace obratle (vertebral body angulation; VBA), poměru komprese obratle (vertebral body index; VBI), délky operace a expozice RTG záření při klasické otevřené a miniinvazivní perkutánní stabilizační operaci traumatických zlomenin střední a dolní hrudní a bederní páteře.
Soubor a metodika:
Retrospektivní analýza pacientů s traumatickou zlomeninou jednoho nebo více obratlů střední a dolní hrudní a bederní páteře. Pacienti byli operováni klasickou otevřenou metodou zadní stabilizace (skupina OPEN) nebo miniinvazivně perkutánní metodou stabilizační operace zavedením pedikulárních šroubů (skupina MIS). Do retrospektivní studie byli zařazeni pacienti se zlomeninou obratle v oblasti Th8– L5 a přítomností pooperačního vyšetření CT v období 1. 1. 2015– 1. 1. 2018. Zhodnocení výsledného uložení šroubů bylo provedeno analýzou pooperační CT se zaměřením na operovanou oblast a klasifikováno modifikovanou škálou dle Gertzbeina. Dále byly standardní metodou vypočítány parametry charakterizující kyfotizaci regionu kolem zlomeného obratle s porovnáním stavu před operací a po operaci – Cobbův úhel, VBA a VBI. Dle operační dokumentace byly porovnány délka operace, expoziční časy a produkty kermy a plochy RTG záření.
Výsledky:
Za uvedené období podstoupilo operační stabilizaci za splněných vstupních a vyřazovacích kritérií celkem 147 pacientů. Skupina MIS čítala 47 pacientů, skupina OPEN pak 100 pacientů. Správného uložení šroubu dle zvolených kritérií bylo dosaženo v 93,1 % ve skupině MIS a v 94,4 % ve skupině OPEN. Nebyl zjištěn signifikantní rozdíl mezi jednotlivými obratlovými parametry (Cobbův úhel, VBI, VBA). Operační čas byl signifikantně kratší ve skupině MIS – 91 vs. 103 min. Délka expozice radiačnímu záření byla signifikantně delší ve skupině MIS – 45 vs. 33 s. Ranné infekční komplikace byly ve skupině OPEN ve 2 %, ve skupině MIS jsme infekční komplikace v ráně nezaznamenali.
Závěr:
Celkový počet malpozic pedikulárních šroubů v našem souboru se signifikantně neliší. V našem souboru byl vyšší počet malpozic 3A (mediální prolomení pediklu > 4 mm) dle modifikované škály dle Gertzbeina a z toho plynoucí větší procento reoperací ve skupině MIS, které však lze vysvětlit zaváděním nové metody. Operační čas byl signifikantně delší ve skupině OPEN, čas expozice RTG záření byl naproti tomu signifikantně kratší. Ve skupině MIS nebyla zjištěna žádná ranná infekční komplikace.
Klíčová slova:
otevřená stabilizace – miniinvazivní perkutánní stabilizace – traumatická zlomenina obratle – pedikulární šroub – RTG expozice
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Úvod
Úrazové zlomeniny páteře jsou jedním z nejčastějších traumat v neurochirurgii, potažmo spondylochirurgii. Incidence je asi 64/ 100 000 obyvatel [1]. Oblast střední, dolní hrudní a bederní páteře je nejčastějším místem zlomeniny obratle a zahrnuje více než 80 % všech úrazů kostěných částí páteře [2,3]. Tyto vážné úrazy jsou způsobeny vysokoenergetickým traumatem, jako jsou automobilové nehody nebo pády z výše, a mnohdy vedou k deformitě páteře, ztrátě opěrné funkce, neurologickému postižení a v neposlední řadě poměrně intenzivní bolesti. Nečastější oblastí traumatické fraktury pak bývá tzv. thorakolumbální junkce Th10– L2, kde dochází k přenesení energie z mobilní lumbální části na rigidní thorakální část [4]. Pro klasifikaci fraktur byla donedávna široce užívána klasifikace dle Magerla vycházející z klasického Denisova třísloupcového konceptu [5]. Ta byla odbornou společností kritizována pro svou přílišnou podrobnost a složitost [6]. Zjednodušenou verzi přinesl rok 2013, kdy byla publikována nová klasifikace dle Arbeitsgemeinschaft für Osteosynthesefragen Spine (AOS), která rozděluje fraktury do tří typů – A, B a C a pouze několika subtypů [7,8]. Rozdíly v léčbě jednotlivých typů zlomenin jsou dány jednak geograficky, jednak zvyklostmi jednotlivých neurochirurgických, spondylochirurgických, popřípadě ortopedických pracovišť. Přestože je incidence traumatu této oblasti poměrně vysoká, metoda léčby zůstává kontroverzním tématem [9,10]. Dle typu zlomeniny se zvažuje operační stabilizace či konzervativní léčba pomocí externího fixačního korzetu.
Konzervativní léčba stabilních zlomenin obratlů je stále uznávaná a publikovaná metoda [11– 13]. Léčba spočívá v klidu na lůžku s následnou vertikalizací s bederním pásem či externím plastovým korzetem a opatrnou rehabilitací často za pomoci berlí. Tento postup vyžaduje úzkou spolupráci pacienta v dodržování režimových opatření a pravidelné radiologické kontroly k odhalení případného selhání terapie s následnou kyfotizací páteře. Relativní klid na lůžku však s sebou nese zejména u starších pacientů zvýšené riziko některých komplikací. Hluboká žilní trombóza může postihnout až 30 % pacientů. Chronická obstrukční plicní nemoc, obezita, ischemická choroba srdeční, protrombotický stav či psychiatrická diagnóza jsou téměř absolutními kontraindikacemi konzervativního postupu léčby.
Transpedikulární otevřená metoda ze zadního přístupu je nejčastější chirurgická metoda léčby thorakolumbálních zlomenin. Přístup k páteři, potažmo k místu inzerce šroubů, je možný dvojí. Užívanější klasický přístup je skrze mediánně vedenou incizi nad spinózními výběžky s bilaterálním protnutím dorzální fascie a separací paravertebrálního svalstva. Vzhledem k širokému přístupu a separaci paravertebrálních svalů však může docházet k denervaci a ischemické nekróze svalstva, která vede k blokovému postavení až tzv. flat back postavení s jen těžko ovlivnitelnou bolestí zad [14]. Alternativní a o něco šetrnější způsob je pak přístup dle Wiltseho skrze transmuskulární septum, které běží mezi m. longissimus a m. multifidus [15,16]. V obou případech však dochází při použití retraktorů během operace k těžkému poškození zejména m. multifidus [17]. Poškození svalu lze měřit pomocí sérových hodnot kreatinkinázy, kdy byly publikovány vyšší hladiny při otevřené technice v porovnání s miniinvazivní technikou v experimentální studii [18]. Další nevýhodou otevřeného přístupu je větší krevní ztráta, která se většinou pohybuje v průměru 500– 1 200 ml [19]. K výhodám patří lepší možnost repozice zlomeného obratlového těla.
Technika miniinvazivního perkutánního zavádění pedikulárních šroubů byla poprvé popsána Magerlem v roce 1984, kdy byla použita k externí fixaci zlomeniny [20]. Postup perkutánní vnitřní fixace zlomeniny obratlů pomocí pedikulárních šroubů, její indikace a techniku pak poprvé publikoval Assaker v roce 2004 [21]. Při této technice nedochází k separaci paravertebrálního svalstva a inzerce pedikulárního šroubu se děje pomocí speciálního instrumentaria skrze krátký řez kůží, podkožím a fascií za kontroly RTG paprsků. K významnějšímu rozvoji perkutánních miniinvazivních technik dochází v poslední dekádě hlavně díky vývoji nových instrumentárií, která se dostávají s odstupem i na český trh. Výhodou miniinvazivního perkutánního přístupu je nižší intraoperační i postoperační krevní ztráta a z toho plynoucí nižší riziko ranné infekce [22]. Dalším neméně důležitým cílem miniinvazivní techniky je co nejméně iatrogeně poškodit muskuloligamentózní aparát, což v případě poškození nezřídka vede k dlouhodobým pooperačním bolestem, nespokojenosti pacienta a nutnosti delší rehabilitační a psychosociální léčby.
Při této operační technice je nezbytná peroperační fluoroskopie v různých projekcích k dosažení bezpečného umístění šroubu. K nevýhodám těchto metod patří delší čas nutný ke zvládnutí operační techniky než při klasické otevřené stabilizaci a také možný větší počet malpozic šroubů při nemožnosti inserce pod přímou kontrolou zraku. V naší retrospektivní studii jsme se zaměřili na přesnost zavedení transpedikulárních šroubů, délku operace a expozici RTG záření.
Soubor a metodika
Retrospektivně jsme hodnotili soubor pacientů, kteří podstoupili operační stabilizaci traumatické fraktury střední či dolní hrudní a bederní páteře na Neurochirurgické klinice Fakultní nemocnice Hradec Králové v období od ledna 2015 do ledna 2018. V uvedeném období bylo na klinice operováno celkem 184 pacientů. Inkluzním kritériem pro zařazení do retrospektivního souboru byla jedno - nebo dvousegmentová stabilizace traumatické fraktury obratle oblasti Th8– L5. Do studie nebyli zařazeni pacienti s absencí postoperační CT (celkem 30 pacientů, kteří byli pooperačně kontrolování pouze prostou skiaskopií) a pacienti trpící m. Bechtěrev vzhledem ke změněným anatomickým poměrům (7 pacientů s mnohaetážovou stabilizací). Pacienti byli operováni buďto klasickou otevřenou zadní transpedikulární stabilizací nebo miniinvazivní perkutánní transpedikulární stabilizací. Volba operačního postupu závisela na preferenci operatéra. K miniinvazivní perkutánní metodě nebyli indikováni pacienti s těžším typem zlomeniny než B1 dle klasifikace AOS a s přítomností neurologického deficitu. Miniinvazivní perkutánní technika byla na našem pracovišti zavedena v průběhu roku 2014. Studovaný soubor obsahuje celkem 147 pacientů. První skupinu pacientů operovaných klasickou otevřenou technikou (skupina OPEN) tvoří celkem 100 pacientů – 55 mužů a 45 žen s průměrným věkem 48 (19– 88) let. K otevřené stabilizaci bylo nejvíce využito instrumentárium s rigidními Schanzovými šrouby (98 pacientů), pouze v minimu případů pak instrumentárium s polyaxiálními šrouby (2 pacienti). Druhá skupina pacientů operovaných miniinvazivní perkutánní technikou (skupina MIS) čítá 47 pacientů – 34 mužů a 13 žen s průměrným věkem 44 (17– 72) let. K operaci bylo využito standardní instrumentárium s polyaxiálními šrouby. V předoperačním období byli všichni pacienti vyšetřeni pomocí CT, někteří z nich pak také pomocí MR k odhalení nitrodřeňových zlomenin a poranění měkkotkáňových ligamentózních struktur.
Přesnost zavedení transpedikulárních šroubů byla hodnocena na postoperačních CT rekonstrukčních transverzálních řezech. CT byla provedena druhý pooperační den. Ke zhodnocení byla použita modifikovaná 4stupňová klasifikace dle Gertzbeina hodnotící pozici šroubu ve vztahu k zevnímu kortikálnímu okraji pediklu (stupeň 0: bez prolomení l. corticalis, stupeň 1: prolomení < 2 mm, stupeň 2: prolomení mezi 2 a 4 mm; stupeň 3: prolomení > 4 mm). Vzhledem k odlišné klinické významnosti jsme dále rozlišili prolomení pediklu směrem mediálním – A a směrem laterálním – B (obr. 1). Následně byly změřeny Cobbův úhel, angulace obratle (vertebral body angulation; VBA) a poměr komprese obratle (vertebral body index; VBI) s porovnáním údajů před operační stabilizací a po ní. Na předoperační CT byly také změřeny šířky pediklů obratlů se zaváděnými šrouby. Délka operace byla extrahována z našeho nemocničního systému, kde je uváděna standardně u každé operace. Expoziční čas a celkový produkt kermy a plochy RTG přístroje byly vyhledány v denících radiologických asistentů, kam je zapisováno každé použití RTG přístroje. Ke skiaskopii byly využívány přístroje Ziehm Vision RFD (Ziehm Imaging GmbH, Norimberk, Německo) a Philips Veradius (Royal Philips, Amsterdam, Nizozemí).
Obr. 1. Modifikovaná klasifikace uložení pedikulárních šroubů dle Gertzbeina.
Fig. 1. Modified Gertzbein´s grading scale of pedicular screw position.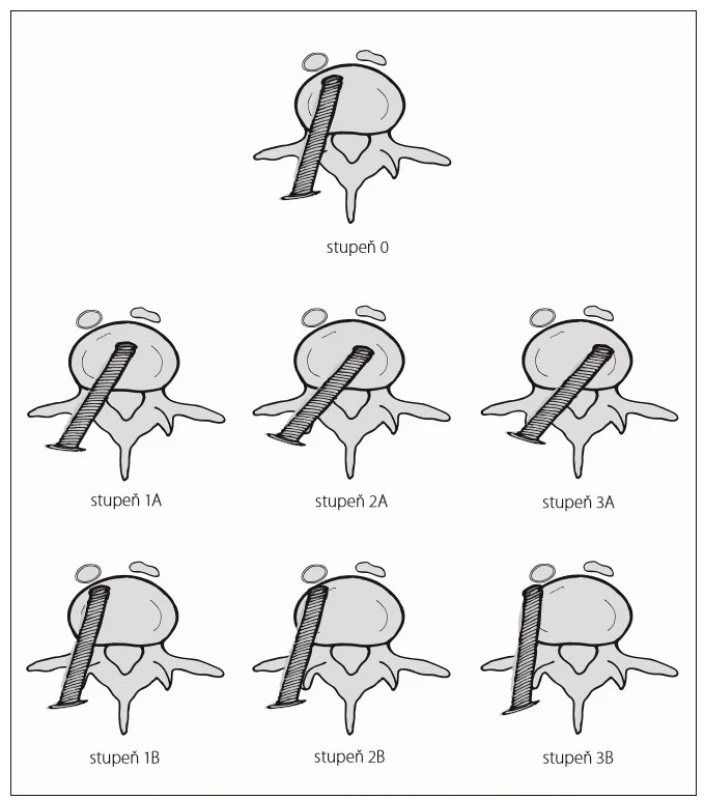
Výsledky a prezentované grafy byly zprůměrovány a jsou prezentovány se směrodatnou odchylkou. Statistická signifikance mezi skupinami MIS a OPEN byla posouzena pomocí testu „one-way ANOVA“, v případě nutnosti další analýzou „post hoc pair-to-pair“ (vše pomocí Sigmastat 3.1 [Sistat Software Inc., San Jose, CA, USA]). Rozdíly ve výsledcích byly považovány za signifikantní při p < 0,05.
Výsledky
Celkově bylo zavedeno 632 pedikulárních šroubů. Z tohoto počtu pak 430 otevřenou technikou a 202 pomocí miniinvazivní perkutánní techniky. V obou skupinách byla nejčastější indikací ke stabilizaci fraktura typu A3 (obr. 2A) a nejčastěji postižený obratel L1. (obr. 2B) Nejčastějším typem ošetření byla klasická stabilizace pomocí 4 pedikulárních šroubů (podrobnosti v tab. 1). Tloušťka pediklů, do kterých byly zaváděny pedikulární šrouby, se v jednotlivých skupinách od sebe signifikantně nelišila (obr. 2C).
Obr. 2. Typy operovaných zlomenin dle AOS (A), absolutní počty zlomených obratlů (B) a šířka pediklů obratlů, do kterých byly zaváděny pedikulární šrouby (C). AOS – Arbeitsgemeinschaft für Osteosynthesefragen Spine; MIS – skupina pacientů, kteří byli operováni miniinvazivně perkutánní metodou stabilizační operace zavedením pedikulárních šroubů; OPEN – skupina pacientů, kteří byli operováni klasickou otevřenou metodou zadní stabilizace
Fig. 2. Types of vertebral body fractures according to AOS (A), absolute numbers of fractured vertebrae (B) and pedicle width before insertion of pedicular screws (C). AOS – Arbeitsgemeinschaft für Osteosynthesefragen Spine; MIS – group of patients who were operated on by mini-invasive percutaneous posterior stabilisation; OPEN – group of patients who were operated on by classic open posterior stabilisation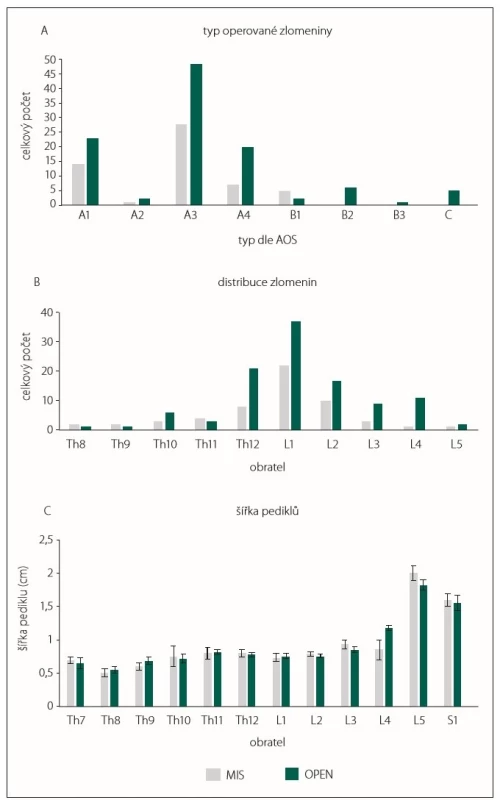
Tab. 1. Charakteristika jednotlivých operovaných skupin. OPEN 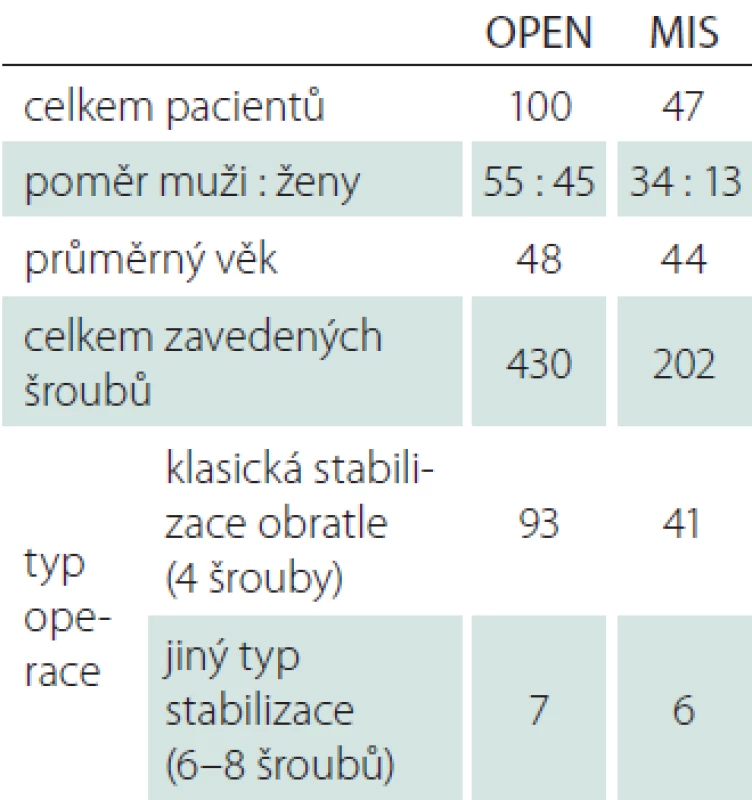
MIS – skupina pacientů, kteří byli operováni miniinvazivně perkutánní metodou stabilizační operace zavedením pedikulárních šroubů; OPEN – skupina pacientů, kteří byli operováni klasickou otevřenou metodou zadní stabilizace Ve skupině OPEN bylo dosaženo zcela bezchybného umístění pedikulárního šroubu –stupeň 0 v 80,2 % případů. Nejčastějším typem malpozice byl stupeň 1B a 2B (shodně 5,1 %), dalšími typy malpozice byly stupeň 1A (3,9 %), stupeň 3B (2,5 %), stupeň 2A (1,8 %) a stupeň 3A (1,1 %).
Skupina MIS zahrnovala celkem 84,2 % šroubů zavedených bezchybně – tedy hodnocených jako stupeň 0. Malpozičně zavedených šroubů bylo celkem 32 (15,8 %). Stejně jako v přechozí skupině byl nejčastějším typem malpozice stupeň 1B (4,0 %), z dalších typů pak stupeň 3A (3,5 %), stupně 1A, 2B, 3B (shodně 2,5 %) a stupeň 2A (1,0 %) (obr. 3A). Rozdíl v uložení pedikulárních šroubů v jednotlivých skupinách nebyl signifikantní (p = 0,319).
Cobbův úhel před operací byl ve skupině MIS v průměru 11°, ve skupině OPEN 14,7°. Rozdíl nebyl hodnocen jako signifikantní (p = 0,134). V ostatních parametrech kyfotizace se jednotlivé skupiny od sebe taktéž signifikantně nelišily (obr. 3B, C).
Obr. 3. Uložení transpedikulárních šroubů při hodnocení na postoperační CT (A), radiologické parametry kyfotizace (B, C). MIS – skupina pacientů, kteří byli operováni miniinvazivně perkutánní metodou stabilizační operace zavedením pedikulárních šroubů; OPEN – skupina pacientů, kteří byli operováni klasickou otevřenou metodou zadní stabilizace; VBA – angulace obratle; VBI – poměr komprese obratle
Fig. 3. Pedicular screw position on postoperative CT scan (A), radiological parameters of kyphotisation (B, C). MIS – group of patients who were operated on by mini-invasive percutaneous posterior stabilisation; OPEN – group of patients who were operated on by classic open posterior stabilisation; VBA – vertebral body angulation; VBI – vertebral body index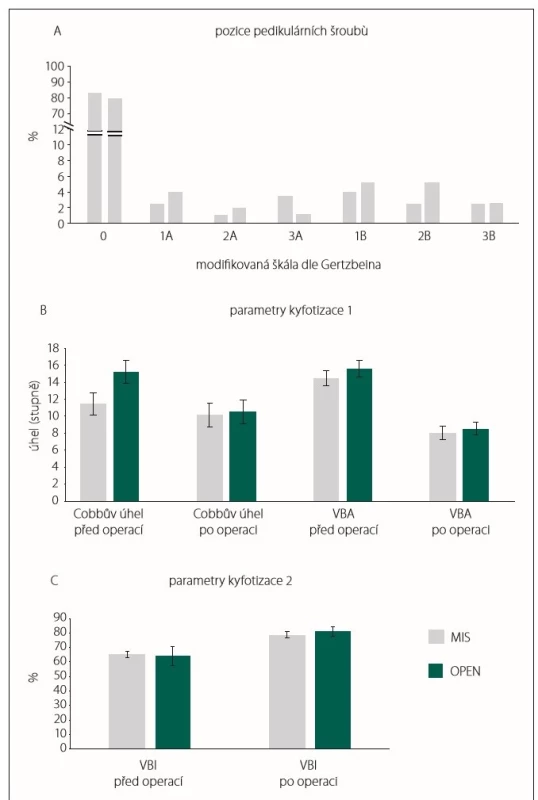
Celková doba operace byla ve skupině OPEN 103 min a byla signifikantně delší než ve skupině MIS, kde operace trvala v průměru 91 min (p = 0,036; H = 4,416) (obr. 4A).
Expoziční časy RTG záření byly signifikantně delší ve skupině MIS – 45 s než ve skupině OPEN – 33 s (p = 0,018, q = 3,428) (obr. 4B). Radiační kerma na plochu byla ve skupině OPEN 670 mGy.cm2, ve skupině MIS 917 mGy.cm2. Rozdíl nebyl hodnocen jako signifikantní (p = 0,215) (obr. 4C).
Obr. 4. Srovnání operačních časů (A) a radiačního expozičního času (B) a celkové kermy (C). MIS – skupina pacientů, kteří byli operováni miniinvazivně perkutánní metodou stabilizační operace zavedením pedikulárních šroubů; OPEN – skupina pacientů, kteří byli operováni klasickou otevřenou metodou zadní stabilizace
Fig. 4. Comparison of duration of surgery (A), X-ray exposure time (B) and X-ray Kerma-Area Product (C). MIS – group of patients who were operated on by mini-invasive percutaneous posterior stabilisation; OPEN – group of patients who were operated on by classic open posterior stabilisation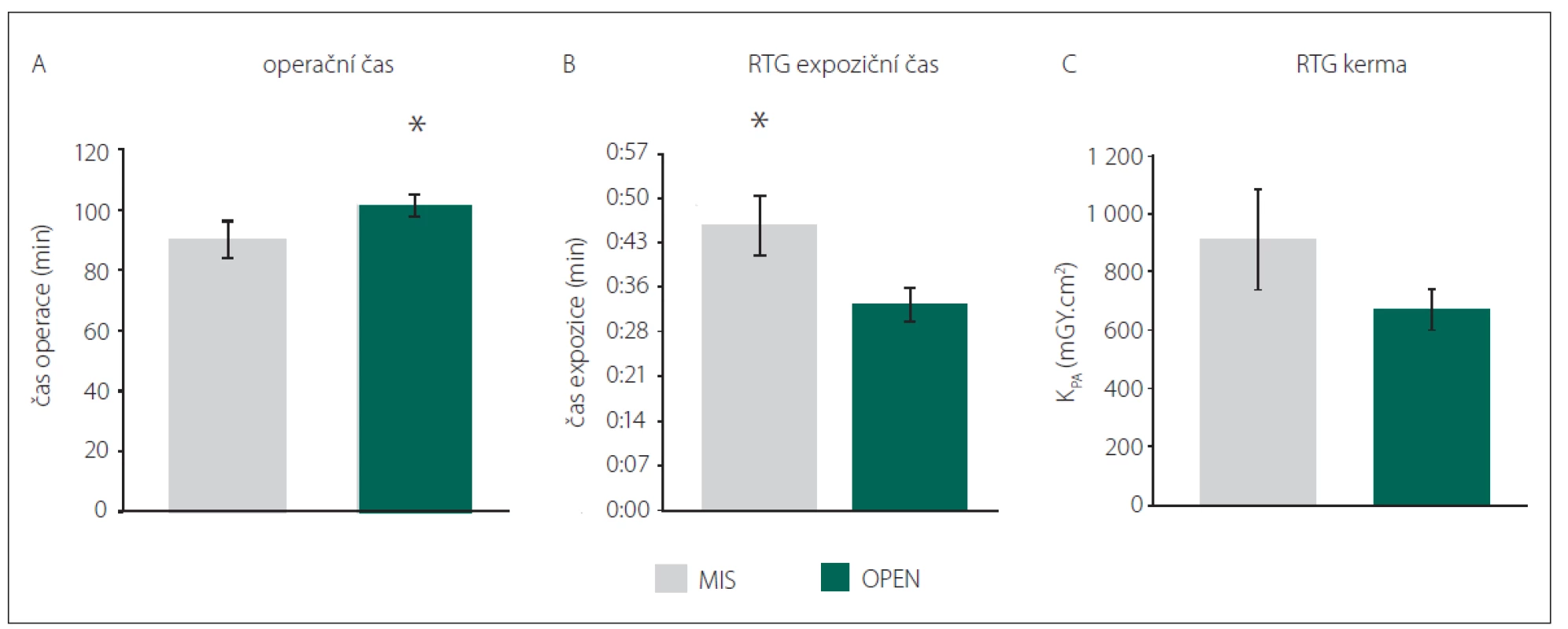
Ve skupině OPEN byla z celkového počtu 100 operací celkem v 5 případech indikována reoperace a to pro klinický obraz radikulárního syndromu stranově korelujícího s malpozicí šroubu typu 3A (3×), 3B (1×) a 2A (1×). Další dva pacienti s CT verifikovanou malpozicí typu 3A nebyli revidováni z důvodu negativního klinického nálezu.
Ve skupině MIS bylo z celkem 47 operací nutné přistoupit k revizní operaci u 6 pacientů, a to vždy pro malpozici typu 3A s odpovídající radikulární symptomatikou. Zatímco ve skupině OPEN zůstával počet reoperací v jednotlivých letech velmi podobný, ve skupině MIS byl zaznamenán větší rozdíl mezi prvním rokem zavedení této techniky a lety následujícími (obr. 5).
Obr. 5. Počet reoperovaných pacientů. MIS – skupina pacientů, kteří byli operováni miniinvazivně perkutánní metodou stabilizační operace zavedením pedikulárních šroubů; OPEN – skupina pacientů, kteří byli operováni klasickou otevřenou metodou zadní stabilizace
Fig. 5. Number of patients who underwent reoperation. MIS – group of patients who were operated on by mini-invasive percutaneous posterior stabilisation; OPEN – group of patients who were operated on by classic open posterior stabilisation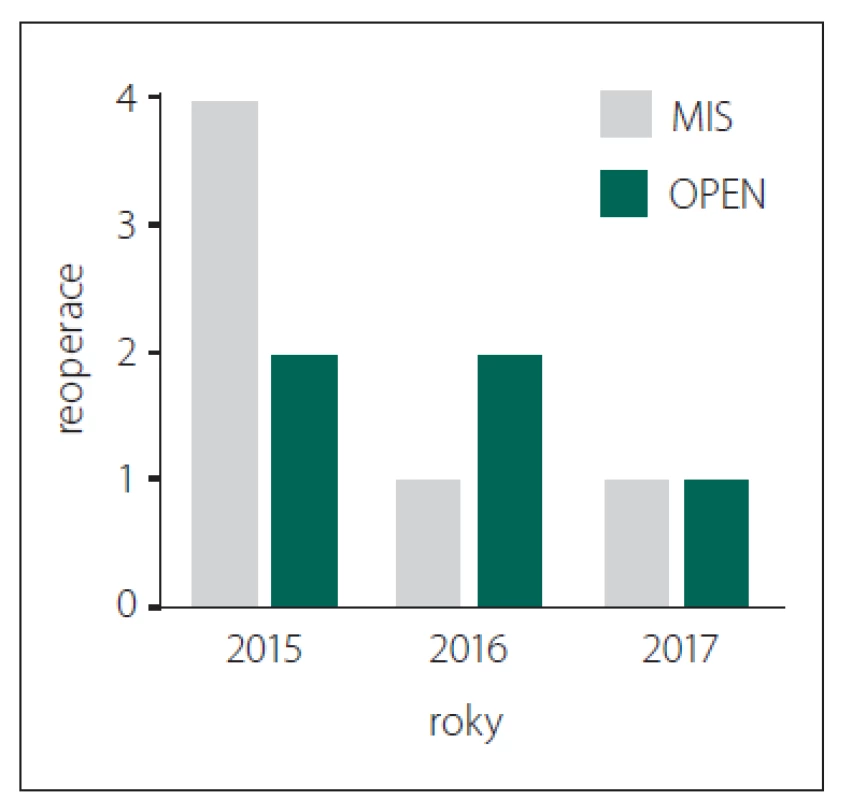
Ve skupině OPEN byly zaznamenány celkem dvě infekce rány, které však nevyžadovaly chirurgickou revizi. Ve skupině MIS nebyl problém s hojením rány zaznamenán.
Diskuze
Strategie léčby zlomenin obratlů hrudní a bederní páteře záleží na mnoha faktorech – typ zlomeniny, přítomnost neurologického deficitu, komorbidity pacienta, věk pacienta, celkový stav pacienta atd.
V naší retrospektivní studii jsme se zaměřili na porovnání přesnosti zavedení šroubů při transpedikulární stabilizaci otevřenou nebo miniinvazivní perkutánní metodou. Miniinvazivní perkutánní technika je nejčastěji zvažována u pacientů s frakturami typu A1, A2 a A3 dle AOS a těch, kteří mají vypočítané skóre Thoracolumbar Injury Classification and Severity (TLICS) < 5 [19]. Vzhledem k omezenému palpačnímu kontaktu a orientaci při zavádění perkutánního pedikulárního šroubu je metoda vysoce závislá na RTG zobrazení, jako je fluoroskopie, k potvrzení správného vpádu fixačního materiálu (šroubu) [23]. Pacienti s rotačními deformitami, morbidní obezitou či osteopenií mohou být vzhledem ke změněné anatomii či nemožností korektního zobrazení v klasických zobrazovacích rovinách nevhodnými kandidáty k miniinvazivním technikám.
K detailní analýze postavení pedikulárního šroubu byla zvolena modifikovaná škála dle Gertzbeina [24]. Za vyhovující postavení bylo považováno postavení stupně 0, 1A, 1B a 2B. Tohoto umístění pedikulárních šroubů bylo dosaženo v 93 % případů ve skupině MIS a v 94,4 % případů ve skupině OPEN. V literatuře se procento excelentně zavedených šroubů udává značně variabilně. Laudato et al udávají ve skupině OPEN 70 % správně zavedených šroubů [25], Gertzbein a Robbins publikovali studii s 85 % dobře zavedených šroubů [24]. Naproti tomu metaanalýzy publikované v roce 2015 a 2016 australskými a americkými autory přiznávají pouhé 3 %, resp. 4,2 % malpozičně zavedených šroubů [26,27]. V těchto studiích však můžeme vypozorovat několik viditelných slabých míst. Ne všechny studie jsou jednotné v označení malpozičního šroubu – za malpozici bývá někdy považováno pouze umístění typu stupeň 3. Vaněk et al ve své publikaci z roku 2014 udávají 2,8 % malpozic ve skupině MIS a 7,4 % ve skupině OPEN. Nicméně opět není specifikováno, o jaký typ malpozice jde. Sledováno bylo pouze prolomení mediální hrany pediklu [28]. Většina studií také není zaměřena vyloženě na traumatickou páteř. Ve skupinách často dominantně figurují stabilizace pro degenerativní, event. skoliotickou páteř. Naprostá většina operací traumatické páteře přichází neplánovaně a je (alespoň v podmínkách pracoviště autora) provedena mimo standardní pracovní dobu, což ovlivňuje zejména předoperační přípravu, která je značně zkrácena. V recentně publikované metaanalýze autorů Sun et al zaměřené čistě na srovnání stabilizací traumatických fraktur autoři nenachází rozdíl mezi přesností zavedených šroubů, což souhlasí s daty naší studie [29]. Přestože byl v našem souboru vyšší podíl excelentně zavedených šroubů hodnocených jako stupeň 0 ve skupině MIS, negativem zůstává vyšší procento malpozičně zavedených šroubů hodnocených jako stupeň 3A – 3,5 % ve skupině MIS oproti 1,1 % ve skupině OPEN. Z toho vyplývá i vyšší procento reoperací – 12,7 % ve skupině MIS oproti 5 % ve skupině OPEN, které jistě není zanedbatelné. Pishnamaz et al udávají reoperace ve skupině OPEN 9,3, resp. 3,4 % ve skupině MIS [30], Ringel et al udávají 8,7 % ve skupině MIS [31], Dahdaleh et al přiznávají 3,3 % reoperací ve skupině MIS [32]. Řada studií naopak nepřiznává žádné reoperované pacienty pro malpozici fixačního materiálu [28,33,34]. Vyšší riziko reoperací v naší skupině je ovlivněno jednak nezařazením pacientů, kteří nebyli kontrolování pomocí pooperační CT a revidováni samozřejmě nebyli. Dále se na tomto rozdílném čísle významně podílel první rok zavedení miniinvazivní perkutánní techniky, ve kterém byli revidováni celkem 4 pacienti ze 17. V dalších letech se reoperace vyskytly vždy pouze u jednoho pacienta ročně (cca 5– 6 %) (obr. 5).
Trvání operace je častým argumentem pro využívání miniinvazivních technik obecně. Phan et al ve své metaanalýze odhalili zkrácení doby operace ve prospěch miniinvazivní metody o 18 min [27]. Toto zjištění je v souladu s našimi daty, kdy byla průměrná doba operace o 12 min kratší ve skupině MIS než ve skupině OPEN. Avšak zcela určitě bude docházet k další redukci operačního času s většími zkušenostmi operatérů [35].
Při analýze používání RTG přístrojů („C ramen“) byly zjištěny signifikantně delší časy expozice ve skupině MIS než ve skupině OPEN, a to o 12 s, stejně tak byla vyšší dávka celkové kermy na plochu, která však nebyla hodnocena jako signifikantní. Vzhledem k retrospektivnímu charakteru studie nebyl bohužel proces snímkování standardizován. Obecně je však ve skupině MIS mnohem více využívána anteroposteriorní projekce vzhledem k nemožnosti přesné korekce dle okolních anatomických struktur (processus transversus, processus articularis)
V roce 2013 Wanek et al publikovali práci, ve které prospektivně srovnávali expozici radiačnímu záření při otevřené a miniinvazivní perkutánní stabilizaci páteře. Ve skupině OPEN byl expoziční čas v rozmezí 23– 57 s, ve skupině MIS 42– 89 s, což odpovídá našim i dalším publikovaným výsledkům [19,36– 38].
Pooperační ranné infekce jsme zaznamenali pouze ve skupině OPEN, a to ve 2 % případů. Naše výsledky opět souhlasí s ostatními autory, kteří rovněž zaznamenali nižší procento ranných komplikací ve skupině MIS [39,40].
Stejně jako v publikaci od autorů Vaňka et al se parametry kyfotizace (Cobbův úhel, VBA, VBI) od sebe v jednotlivých skupinách signifikantně nelišily [28].
V literatuře bývá při volbě otevřeného způsobu operace často zmiňována možnost založení posterolaterální fúze jako augmentace pedikulární fixace. Tuto fúzní techniku na našem pracovišti u traumatických fraktur obratlů nepoužíváme a při nutnosti doplnění fixace u vybraných vysoce nestabilních zlomenin využíváme výhradně metodu přední náhrady těla obratle pomocí intervertebrálního expandéru (v našem souboru 31 % pacientů ve skupině OPEN a 15 % ve skupině MIS). Nutnost rutinního provedení artrodézy je zpochybňována v nedávno publikované metaanalýze autorů Dinize et al, kteří konstatovali, že rutinní doplnění posterolaterální fúze nejen zvyšuje čas operace a krevní ztrátu, ale pacienti ve skupině s provedenou fúzí následně trpí větší pooperační bolestí a horší mobilitou [41,42]. Selhání instrumentace se v jednotlivých skupinách signifikantně nelišilo i přes zachování vyšší pohyblivosti v operovaném segmentu [42]. V parametrech kyfotizace taktéž nebyl nalezen žádný signifikantní rozdíl [42]. Domníváme se tedy, že rutinní provádění fúzí u „jednoduchých“ traumatických zlomenin páteře není indikováno a je vyhrazeno pro vysoce nestabilní případy.
Další často diskutovanou otázkou je odstranění konstrukce fixačního materiálu u nonfúzní techniky fixace, popřípadě jeho načasování [43]. Vzhledem k rychlosti hojení obratle se za adekvátní dobu odstranění fixačního materiálu považuje perioda 8– 18 měsíců po operaci [44,45]. Odstranění fixace však s sebou nese zvýšené riziko morbidity s podstoupením dalšího chirurgického výkonu v celkové anestezii. Na našem pracovišti proto rutinně odstraňujeme fixační materiál pouze u pacientů bez závažných komorbidit a mladších 40 let (bez rozdílu, zda jde o fixační materiál zavedený otevřenou, nebo miniinvazivní perkutánní cestou). U starších pacientů postupujeme přísně individuálně s ohledem na klinické obtíže související s přítomností cizího materiálu. Z dlouhodobého hlediska při ponechání instrumentaria in situ vzniká otázka rizika uvolnění konstrukce či vzniku pseudoartrózy. V našem souboru jsme ani v jedné skupině tuto komplikaci nezaznamenali, avšak podobně jako v ostatních publikacích je „follow-up“ příliš krátký k objasnění této problematiky [41,44,46,47]. Naše pacienty v tomto ohledu budeme jistě sledovat i v budoucnosti.
Za limitace naší studie je nutné uvést její retrospektivní charakter, větší počet operatérů, absenci standardizovaného protokolu snímkování pacienta i absenci klinických škál hodnotících bolest, návrat do zaměstnání apod. Cílem studie však bylo zhodnocení reálného potenciálního operačního rizika malpozice šroubu v běžných podmínkách chodu kliniky při dvou vedle sebe probíhajících metodách operační stabilizace traumatické páteře.
Závěr
V naší retrospektivní analýze jsme prokázali, že metoda miniinvazivní perkutánní stabilizace traumatických fraktur Th-L páteře se signifikantně neliší v celkovém počtu malpozic zavedených šroubů a parametrech kyfotizace obratle. Naopak v nižší míře ranných infekčních komplikací a nižším celkovým operačním časem je tato metoda superiorní ve srovnání s klasickou otevřenou metodou. Vyšší riziko reoperace ve skupině MIS bylo dáno nezkušeností se zaváděním nové operační metody. Nevýhodou metody zůstává vyšší celkový čas expozice RTG záření. Výběr operačního postupu tak závisí především na preferenci operatéra, jeho zkušenostech s jednotlivou operační technikou a zcela neodmyslitelně i na typu zlomeniny.
Autoři prohlašují, že studie na lidských subjektech popsaná v manuskriptu byla provedena v souladu s etickými standardy příslušné komise (institucionální a národní) odpovědné za provádění klinických studií a Helsinskou deklarací z roku 1975, revidovanou v roce 2000.
Přijato k recenzi: 17. 3. 2018
Přijato do tisku: 10. 10. 2018
MUDr. Petr Krůpa
Neurochirurgická klinika
LF UK a FN Hradec Králové
Sokolská 571
500 05 Hradec Králové
Zdroje
1. Hu R, Mustard CA, Burns C. Epidemiology of incident spinal fracture in a complete population. Spine (Phila Pa 1976) 1996; 21(4): 492– 499.
2. Gertzbein SD. Spine update. Classification of thoracic and lumbar fractures. Spine (Phila Pa 1976) 1994; 19(5): 626– 628.
3. Magerl F, Aebi M, Gertzbein SD et al. A comprehensive classification of thoracic and lumbar injuries. Eur Spine J 1994; 3(4): 184– 201.
4. Ghobrial GM, Jallo J. Thoracolumbar spine trauma: review of the evidence. J Neurosurg Sci 2013; 57(2): 115– 122.
5. Denis F. The three column spine and its significance in the classification of acute thoracolumbar spinal injuries. Spine (Phila Pa 1976) 1983; 8(8): 817– 831.
6. Wood KB, Khanna G, Vaccaro AR et al. Assessment of two thoracolumbar fracture classification systems as used by multiple surgeons. J Bone Joint Surg Am 2005; 87(7): 1423– 1429.
7. Reinhold M, Audige L, Schnake KJ et al. AO spine injury classification system: a revision proposal for the thoracic and lumbar spine. Eur Spine J 2013; 22(10): 2184– 2201. doi: 10.1007/ s00586-013-2738-0.
8. Vaccaro AR, Oner C, Kepler CK et al. AOSpine thoracolumbar spine injury classification system: fracture description, neurological status, and key modifiers. Spine (Phila Pa 1976) 2013; 38(23): 2028– 2037. doi: 10.1097/ BRS.0b013e3182a8a381.
9. Denis F, Armstrong GW, Searls K et al. Acute thoracolumbar burst fractures in the absence of neurologic deficit. A comparison between operative and nonoperative treatment. Clin Orthop Relat Res 1984; (189): 142– 149.
10. Wood K, Buttermann G, Mehbod A et al. Operative compared with nonoperative treatment of a thoracolumbar burst fracture without neurological deficit. A prospective, randomized study. J Bone Joint Surg Am 2003; 85-A(5): 773– 781.
11. Mumford J, Weinstein JN, Spratt KF et al. Thoracolumbar burst fractures. The clinical efficacy and outcome of nonoperative management. Spine (Phila Pa 1976) 1993; 18(8): 955– 970.
12. Shen WJ, Shen YS. Nonsurgical treatment of three-column thoracolumbar junction burst fractures without neurologic deficit. Spine (Phila Pa 1976) 1999; 24(4): 412– 415.
13. Shen WJ, Liu TJ, Shen YS. Nonoperative treatment versus posterior fixation for thoracolumbar junction burst fractures without neurologic deficit. Spine (Phila Pa 1976) 2001; 26(9): 1038– 1045.
14. Kim KT, Lee SH, Suk KS et al. The quantitative analysis of tissue injury markers after mini-open lumbar fusion. Spine (Phila Pa 1976) 2006; 31(6): 712– 716.
15. Wiltse LL, Bateman JG, Hutchinson RH et al. The paraspinal sacrospinalis-splitting approach to the lumbar spine. J Bone Joint Surg Am 1968; 50(5): 919– 926.
16. Pang W, Zhang GL, Tian W et al. Surgical treatment of thoracolumbar fracture through an approach via the paravertebral muscle. Orthop Surg 2009; 1(3): 184– 188. doi: 10.1111/ j.1757-7861.2009.00032.x.
17. Gejo R, Matsui H, Kawaguchi Y et al. Serial changes in trunk muscle performance after posterior lumbar surgery. Spine (Phila Pa 1976) 1999; 24(10): 1023– 1028.
18. Lehmann W, Ushmaev A, Ruecker A et al. Comparison of open versus percutaneous pedicle screw insertion in a sheep model. Eur Spine J 2008; 17(6): 857– 863. doi: 10.1007/ s00586-008-0652-7.
19. Grass R, Biewener A, Dickopf A et al. Percutaneous dorsal versus open instrumentation for fractures of the thoracolumbar border. A comparative, prospective study. Unfallchirurg 2006; 109(4): 297– 305. doi: 10.1007/ s00113-005-1037-6.
20. Magerl FP. Stabilization of the lower thoracic and lumbar spine with external skeletal fixation. Clin Orthop Relat Res 1984; (189): 125– 141.
21. Assaker R. Minimal access spinal technologies: state-of-the-art, indications, and techniques. Joint Bone Spine 2004; 71(6): 459– 469. doi: 10.1016/ j.jbspin.2004.08.006.
22. Palmisani M, Gasbarrini A, Brodano GB et al. Minimally invasive percutaneous fixation in the treatment of thoracic and lumbar spine fractures. Eur Spine J 2009; 18 (Suppl 1): 71– 74. doi: 10.1007/ s00586-009-0989-6.
23. Rampersaud YR, Foley KT, Shen AC et al. Radiation exposure to the spine surgeon during fluoroscopically assisted pedicle screw insertion. Spine (Phila Pa 1976) 2000; 25(20): 2637– 2645.
24. Gertzbein SD, Robbins SE. Accuracy of pedicular screw placement in vivo. Spine (Phila Pa 1976) 1990; 15(1): 11– 14.
25. Laudato PA, Pierzchala K, Schizas C. Pedicle screw insertion accuracy using O-arm, robotic guidance or freehand technique: a comparative study. Spine (Phila Pa 1976) 2018; 43(6): E373– E378. doi: 10.1097/ BRS.0000000000002449.
26. McAnany SJ, Overley SC, Kim JS et al. Open versus minimally invasive fixation techniques for thoracolumbar trauma: a meta-analysis. Global Spine J 2016; 6(2): 186– 194. doi: 10.1055/ s-0035-1554777.
27. Phan K, Rao PJ, Mobbs RJ. Percutaneous versus open pedicle screw fixation for treatment of thoracolumbar fractures: systematic review and meta-analysis of comparative studies. Clin Neurol Neurosurg 2015; 135 : 85– 92.
28. Vanek P, Bradac O, Konopkova R et al. Treatment of thoracolumbar trauma by short-segment percutaneous transpedicular screw instrumentation: prospective comparative study with a minimum 2-year follow-up. J Neurosurg Spine 2014; 20(2): 150– 156. doi: 10.3171/ 2013.11.SPINE13479.
29. Sun XY, Zhang XN, Hai Y. Percutaneous versus traditional and paraspinal posterior open approaches for treatment of thoracolumbar fractures without neurologic deficit: a meta-analysis. Eur Spine J 2017; 26(5): 1418– 1431. doi: 10.1007/ s00586-016-4818-4.
30. Pishnamaz M, Oikonomidis S, Knobe M et al. Open versus percutaneous stabilization of thoracolumbar spine fractures: a short-term functional and radiological follow-up. Acta Chir Orthop Traumatol Cech 2015; 82(4): 274– 281.
31. Ringel F, Stoffel M, Stuer C et al. Minimally invasive transmuscular pedicle screw fixation of the thoracic and lumbar spine. Neurosurgery 2006; 59 (4 Suppl 2): ONS361-ONS366. doi: 10.1227/ 01.NEU.0000223505.07815.74.
32. Dahdaleh NS, Smith ZA, Hitchon PW. Percutaneous pedicle screw fixation for thoracolumbar fractures. Neurosurg Clin N Am 2014; 25(2): 337– 346. doi: 10.1016/ j.nec.2013.12.011.
33. Korovessis P, Hadjipavlou A, Repantis T. Minimal invasive short posterior instrumentation plus balloon kyphoplasty with calcium phosphate for burst and severe compression lumbar fractures. Spine (Phila Pa 1976) 2008; 33(6): 658– 667. doi: 10.1097/ BRS.0b013e318166e0bb.
34. Tinelli M, Matschke S, Adams M et al. Correct positioning of pedicle screws with a percutaneous minimal invasive system in spine trauma. Orthop Traumatol Surg Res 2014; 100(4): 389– 393. doi: 10.1016/ j.otsr.2014.03.015.
35. Park Y, Ha JW, Lee YT et al. Percutaneous placement of pedicle screws in overweight and obese patients. Spine J 2011; 11(10): 919– 924. doi: 10.1016/ j.spinee.2011.07.029.
36. Wanek T, Adamus M, Novák V et al. Porovnání peroperační radiační expozice při otevřené a miniinvazivní transpedikulární fixaci hrudní a bederní páteře. Cesk Slov Neurol N 2013; 76/ 109(5): 608– 613.
37. Kruger A, Rammler K, Ziring E et al. Percutaneous minimally invasive instrumentation for traumatic thoracic and lumbar fractures: a prospective analysis. Acta Orthop Belg 2012; 78(3): 376– 381.
38. Wang HW, Li CQ, Zhou Y et al. Percutaneous pedicle screw fixation through the pedicle of fractured vertebra in the treatment of type A thoracolumbar fractures using Sextant system: an analysis of 38 cases. Chin J Traumatol 2010; 13(3): 137– 145.
39. Ni WF, Huang YX, Chi YL et al. Percutaneous pedicle screw fixation for neurologic intact thoracolumbar burst fractures. J Spinal Disord Tech 2010; 23(8): 530– 537. doi: 10.1097/ BSD.0b013e3181c72d4c.
40. Wild MH, Glees M, Plieschnegger C et al. Five-year follow-up examination after purely minimally invasive posterior stabilization of thoracolumbar fractures: a comparison of minimally invasive percutaneously and conventionally open treated patients. Arch Orthop Trauma Surg 2007; 127(5): 335– 343. doi: 10.1007/ s00402-006-0264-9.
41. Lee JK, Jang JW, Kim TW et al. Percutaneous short-segment pedicle screw placement without fusion in the treatment of thoracolumbar burst fractures: is it effective? Comparative study with open short-segment pedicle screw fixation with posterolateral fusion. Acta Neurochir (Wien) 2013; 155(12): 2305– 2312. doi: 10.1007/ s00701-013-1859-x.
42. Diniz JM, Botelho RV. Is fusion necessary for thoracolumbar burst fracture treated with spinal fixation? A systematic review and meta-analysis. J Neurosurg Spine 2017; 27(5): 584– 592. doi: 10.3171/ 2017.1.SPINE161014.
43. Dhall SS, Wadhwa R, Wang MY et al. Traumatic thoracolumbar spinal injury: an algorithm for minimally invasive surgical management. Neurosurg Focus 2014; 37(1): E9.
44. Court C, Vincent C. Percutaneous fixation of thoracolumbar fractures: current concepts. Orthop Traumatol Surg Res 2012; 98(8): 900– 909. doi: 10.1016/ j.otsr.2012.09.014.
45. Zhao QM, Gu XF, Yang HL et al. Surgical outcome of posterior fixation, including fractured vertebra, for thoracolumbar fractures. Neurosciences (Riyadh) 2015; 20(4): 362– 367. doi: 10.17712/ nsj.2015.4.20150318.
46. Grossbach AJ, Dahdaleh NS, Abel TJ et al. Flexion-distraction injuries of the thoracolumbar spine: open fusion versus percutaneous pedicle screw fixation. Neurosurg Focus 2013; 35(2): E2. doi: 10.3171/ 2013.6.FOCUS13176.
47. Kakarla UK, Little AS, Chang SW et al. Placement of percutaneous thoracic pedicle screws using neuronavigation. World Neurosurg 2010; 74(6): 606– 610. doi: 10.1016/ j.wneu.2010.03.028.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článek Pacient s rozsiahlymi skorými zmenami (ASPECTS < 5) – rekanalizácia Komentár ku kontroverziámČlánek Efektivita jednostranné kochleární implantace u dospělých pacientů s těžkou poruchou sluchuČlánek Abstrakta přednášek, které odezněly na XI. neuromuskulárním kongresu Brno, 10.–11. května 2018Článek Analýza dat v neurologiiČlánek Recenze knih
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2018 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Diagnostika, symptomatika a nálezy u onemocnění a poruch autonomního nervového systému v neurologii
- Pacient s rozsáhlými časnými změnami (ASPECTS < 5) – rekanalizace - ANO
- Pacient s rozsáhlými časnými změnami (ASPECTS < 5) – rekanalizace - NE
-
Pacient s rozsiahlymi skorými zmenami (ASPECTS < 5) – rekanalizácia
Komentár ku kontroverziám - Těhotenství a roztroušená skleróza z pohledu neurologa
- Kvalita života osob pečujících o pacienty s progresivním neurologickým onemocněním
- Nově vzniklý refrakterní status epilepticus a syndromy z blízkého spektra (NORSE/ FIRES)
- Efektivita jednostranné kochleární implantace u dospělých pacientů s těžkou poruchou sluchu
- Klinické výsledky krčnej diskektómie a fúzie ukotvenou klietkou – prospektívna štúdia so sledovaním 24 mesiacov
- Srovnání miniinvazivní perkutánní a klasické otevřené stabilizační operace u zlomenin Th-L páteře – retrospektivní analýza
- Rekonstrukce durálních defektů xenogenním implantátem
- Fingolimod zmírňuje harmalinem navozenou poruchu paměti spojenou s pasivním vyhýbáním a motorické poruchy u potkaního modelu esenciálního tremoru
- Fingolimod zmírňuje harmalinem navozenou poruchu paměti spojenou s pasivním vyhýbáním a motorické poruchy u potkaního modelu esenciálního tremoru - komentář k článku
- Vyhodnocení systolických a diastolických srdečních funkcí a variability srdeční frekvence u pacientů s juvenilní myoklonickou epilepsií
- Rekonstrukce přední jámy lební volným svalovým lalokem po iatrogenním poškození
- Bulharská rodina s epileptickými záchvaty jako prvním projevem familiárních cerebrálních kavernózních malformací
- Meningokoková meningitida s Chiariho malformací (typ I)
- Solitární cerebelární metastáza uterinního cervikálního karcinomu
- Abstrakta přednášek, které odezněly na XI. neuromuskulárním kongresu Brno, 10.–11. května 2018
- Analýza dat v neurologii
- Komentář k článku autorů Voháňka et al Anestezie a nervosvalová onemocnění Cesk Slov Neurol N 2018; 81/114(4): 501–514.
- Recenze knih
- Prof. MUDr. Ivan Rektor, CSc., FCMA, FANA, FEAN slaví významné životní jubileum
- Prof. MU Dr. Martin Bareš, Ph.D., padesátiletý
- Výroční kongres České neurochirurgické společnosti
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Diagnostika, symptomatika a nálezy u onemocnění a poruch autonomního nervového systému v neurologii
- Nově vzniklý refrakterní status epilepticus a syndromy z blízkého spektra (NORSE/ FIRES)
- Klinické výsledky krčnej diskektómie a fúzie ukotvenou klietkou – prospektívna štúdia so sledovaním 24 mesiacov
- Těhotenství a roztroušená skleróza z pohledu neurologa
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



