-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Fototerapie v České republice
Phototherapy in the Czech Republic
The article presents the results of a phototherapy survey in the Czech Republic, focused on the availability, equipment, capacity, indications, protocols, therapeutic combinations, limitations and other parameters. Discussion deals with the phototherapy dosing and protocols useful for clinical practice. In the end the recommendations for phototherapy medical records and the patients’ education material, including informed consent, are discussed.
Key words:
phototherapy in the Czech Republic – network – protocols – medical records – patients’ education
Autoři: N. Benáková 1; K. Ettler 2
Působiště autorů: Dermatovenerologická ordinace Medicínského centra Praha vedoucí lékař MUDr. Radek Klubal a Dermatovenerologická klinika 1. LF UK Praha přednosta prof. MUDr. Jiří Štork, CSc. 1; Klinika nemocí kožních a pohlavních LF UK a FN, Hradec Králové přednosta doc. MUDr. Karel Ettler, CSc. 2
Vyšlo v časopise: Čes-slov Derm, 85, 2010, No. 3, p. 139-147
Kategorie: Klinické a laboratorní práce
Souhrn
Článek seznamuje s výsledky průzkumu situace fototerapie v České republice, zaměřeného na dostupnost, vybavení, kapacitu, indikace, protokoly, kombinace léčby, limitace a další parametry. V diskusi rozvádí pro praxi potřebnou problematiku dávkování fototerapie a protokolů fototerapie. Na závěr se věnuje doporučením pro zdravotnickou dokumentaci fototerapie a také poučení pro pacienta, včetně informovaného souhlasu.
Klíčová slova:
fototerapie v České republice – síť – protokoly – zdravotnická dokumentace – poučení pacientůÚVOD
Fototerapie je tradiční a standardní součástí dermatologické léčby. Díky fotobiologickému výzkumu a technickému pokroku je fototerapie v současnosti považována za účinnou, nákladově příznivou a relativně bezpečnou léčbu. Nemá tak vyjádřené imunosupresivní účinky jako celkové standardní či biologické léky (12). V léčbě psoriázy je dokonce řazena k metodám léčby celkové.
Účinky ultrafialového záření na kůži lze označit jako fotobiologické, kdy mezi hlavní patří antiproliferativní a především lokálně imunomodulační /protizánětlivé až imunosupresivní mechanismy. Ultrafialové záření má tlumivé či negativní účinky především na specifické, získané imunitní děje (např. apoptóza T-lymfocytů), zatímco na vrozené, nespecifické procesy spíše stimulační a pozitivní (např. stimulace tvorby antimikrobiálních peptidů) (3, 6, 7, 13, 14).
Účinnost fototerapie dosahuje velmi dobrých hodnot, např. u psoriázy skóre PASI 75 po 4–6 týdnech léčby dosáhne více než 75 % pacientů (8). K dlouhodobým kumulativním účinkům ultrafialového světla (UV) patří aktinické stárnutí kůže, fotoimunsuprese a fotokancerogeneze. U pacientů léčených UVB fototerapií nebyl zvýšený výskyt kožních nádorů nikdy jednoznačně prokázán. S vysokými kumulativními dávkami tohoto záření ale mutagenní potenciál narůstá. U perorální fotochemoterapie PUVA je kancerogenní efekt známý. Fototerapie UVB se tedy zdá být bezpečnější; odborná literatura ale není v tomto směru jednotná. Prospěšnost fototerapie nad jejími riziky však nadále jednoznačně převažuje. V každé případě by pacienti opakovaně léčení fototerapií (>200–250 sezení) měli být pravidelně alespoň jedenkrát ročně preventivně vyšetřováni z dermatoonkologického hlediska (8, 12).
Absolutními kontraindikacemi fototerapie jsou některé fotodermatózy (lupus erythematosus, xeroderma pigmentosum aj.), resp. fotosenzitivita, kožní nádory a u fotochemoterapie PUVA též gravidita a laktace. Relativními kontraindikacemi jsou kožní nádory v osobní či rodinné anamnéze, fototyp I, atypické névy, imunosuprimovaní pacienti po orgánových transplantacích, epilepsie, u fotochemoterapie PUVA ještě dětský věk, výrazná hepatopatie, předchozí léčba arzénem anebo radioterapie a více než 200 PUVA sezení v minulosti, obecně pak non-compliance a duševní či tělesné překážky, jako jsou srdeční nedostatečnost, klaustrofobie atd. (3, 6, 7, 8, 13).
Obecnou indikací k fototerapii jsou na UV záření reagující dermatózy, kde je lokální léčba nedostačující nebo pro rozsah postižení kůže obtížně proveditelná, na druhé straně pak závažné dermatózy reagující na fototerapii, kdy je celková léčba kontraindikovaná či netolerovaná. Mezi nejčastější indikace patří atopická dermatitida, vitiligo, mycosis fungoides a především psoriáza. K méně častým indikacím patří další ekzémy a dermatitidy, chronické urtikarie, akné, pityriasis rosea, pityriasis lichenoides chronica, pityriasis rubra pilaris, prurigo a pruritus, lichen planus, reakce štěpu proti hostiteli (GvHD), granuloma anulare a necrobiosis lipoidica (3, 6, 7, 11).
Z hlediska pořadí volby je u ložiskové psoriázy s tenkými šupinami (thin scale psoriasis), u dětí a u gravidních za lék první volby považována úzkospektrá (narrow band – NB) UVB fototerapie (NB UVB). Širokospektrá (broad band – BB) UVB (BB UVB) a též selektivní UVB fototerapie (SUP) mají podobné indikace jako NB UVB (kromě dětí a gravidních), účinnost je však oproti úzkospektré UVB o něco nižší (10, 12, 13). Fotochemoterapie PUVA je lékem první volby u ložiskové psoriázy se silnými šupinami (thick scale psoriasis) či tam, kde je NB UVB málo účinná (1). U HIV pozitivních s psoriázou je upřednostňována fototerapie UVA 1, teoreticky i PUVA by měla být bez rizik, ale chybějí dostatečné klinické údaje. Rozhodně je zde nevhodná UVB fototerapie pro možnou aktivaci transkripce viru. U malých izolovaných, avšak torpidních projevů a podobně i v lokalizacích, jako jsou dlaně a plosky, se jako perspektivní jeví monochromatické excimerové světlo (MEL), které může být emitováno jak laserovými (XeCl laser, excimer laser), tak i nelaserovými/ nekoherentními zdroji („excimer lamp“). Někteří výrobci deklarují u svých zářičů také 308 nm, ale jedná se o rtuťové výbojky s filtry (spektrum SUP či NB UVB), které nemají stejný výkon a účinnost jako excimery. Účinnost MEL je obdobná úzkospektré UVB s výhodou nižší frekvence ozařování a i kratší celkové doby léčby (díky vysoké energii, resp. vysokým jednotlivým dávkám). Samotná fototerapie UVA je svým spektrem (a malou energií) u psoriázy a dalších dermatóz málo účinná. Výraznější účinky má UVA ve formě vysokodávkové (<130 J/cm2) či střednědávkové (< 65 J/cm2) UVA 1 fototerapie u atopické dermatitidy (7). Kombinace UVA i UVB spektra (UVAB, UVA/UVB a dokonce i fotochemoterapie PUVAB) může vést k vyšší účinnosti, rychlejšímu nástupu efektu a nižší kumulativní dávce, ale jedná se spíše o kazuistická sdělení. Kombinace psoralenů s UVB (PUVB) obvykle nemá vyšší účinnost než samotné UVB a je spojena s vyšším výskytem nežádoucích účinků než PUVA (8). Kombinace fototerapie s lokální léčbou jsou vhodné: kortikoidy nejsou kontraindikovány, je však smysluplné jejich používání snížit na co nejnižší frekvenci či je podle stavu i vynechat. Kombinace s analogy D3 vitaminu snižuje kumulativní dávku UV, vzhledem k možné fotodegradaci se mají aplikovat až po fototerapii. Kombinace s kamenouhelným dehtem či cignolínem (Goeckermanova a Ingramova metoda) vedou při správném provedení k vyšší účinnosti fototerapie. Jsou však časově náročné, pro pacienty mohou být díky zápachu nepříjemné a často jsou pojišťovnami problematicky hrazené, a tak se oproti předchozím dobám používají méně často (12). Především v německy mluvících zemích se používá také kombinace se solnou balneoterapií – balneofototerapie, jejíž účinnost je v průměru obdobná monoterapii NB UVB či PUVA, je ale oproti nim nákladnější (10). Kombinace s celkovou léčbou se týkají především retinoidů. Kombinace umožňuje jak zvýšení účinnosti, tak snížení dávky acitretinu (obvykle o 1/3) i UV záření. Kombinace s metotrexátem je méně obvyklá, ale možná pro synergický účinek a také snížení dávek. Současná kombinace PUVA s cyklosporinem A se pro zvýšené riziko kancerogeneze nedoporučuje, v literatuře jsou ojedinělé reference o sekvenčním použití UVB (předléčení cyklosporinem A, pak NB UVB) (12). Kombinace s fumaráty není dostatečně podložena daty a kombinace s biologiky (efalizumab, etanercept) jsou jen kazuistického rázu (8).
Cílem průzkumu bylo zjistit současnou situaci ve fototerapii na dermatologických pracovištích v České republice z důvodů především organizačních – tedy zmapování sítě zdravotnických zařízení poskytujících fototerapii (obr. 1), dále pro informovanost ostatních kolegů ohledně její dostupnosti a též pro jednání výboru ČDS ČLS JEP k této problematice se zdravotními pojišťovnami a jinými institucemi. Dalšími důvody byla hlediska odborná, týkající se protokolů fototerapie s ohledem na účinnost a bezpečnost, a s tím související formální stránky fototerapie, jako jsou způsob dokumentace, poučení pacientů a event. informovaný souhlas – ty jsou také rozvedeny v diskusi.
Obr. 1. Mapka pracovišť fototerapie v ČR. 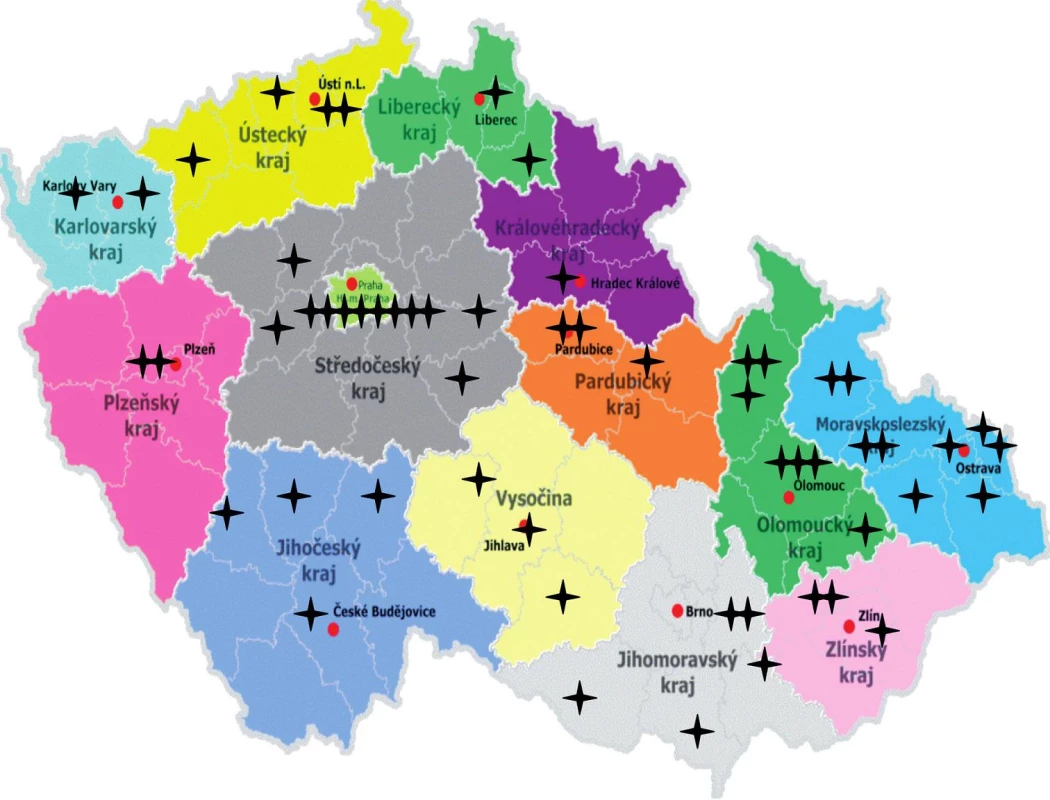
Záměr práce byl konzultován s Fotobiologickou sekcí ČDS ČLS JEP a dostal její podporu.
MATERIÁL A METODIKA
Vytvořili jsme strukturovaný dotazník s možnostmi zaškrtávání vhodných odpovědí, který byl v průběhu let 2008–2009 rozeslán ve dvou cyklech na dermatologická oddělení nemocnic a do soukromých praxí provozujících fototerapii. Druhý cyklus proběhl z důvodů dohledávání dalších dermatologů provozujících fototerapii a též pro urgenci odpovědí z prvního cyklu. Vzhledem k rušení nemocničních oddělení, migraci dermatologů, vzniku nových ordinací, změnám vybavení oddělení či jednotlivých privátních ambulancí a absenci odpovídající databáze dermatologů, nemohli být osloveni všichni, kdo aktuálně s fototerapií pracují.
Otázky se týkaly typu pracoviště – lůžkové či ambulantní, typu zářičů podle spektra UV, průměrného počtu pacientů léčených fototerapií za rok, průměrné frekvence fototerapie za týden (podle diagnóz – psoriáza, atopický ekzém, vitiligo, mycosis fungoides), celkového počtu sezení za jednu kúru, limitace počtu kúr, poskytování fototerapie za hospitalizace či i ambulantně, dopoledne či i odpoledne, obecné preference typu zářiče podle spektra UV, průměrného trvání jednoho sezení fototerapie, kombinace foterapie s lokální, koupelovou či celkovou léčbou, frekvence kontrol pacienta na fototerapii, pořadí nejčastějších diagnóz léčených fototerapií, postoje k domácí fototerapii, dostatečnosti využívání fototerapie, včetně příčin nedostatečného využívání (problémy spojené s poskytováním fototerapie), používání písemného poučení či informovaného souhlasu, používání protokolů a záznamů fototerapie. V následující části neuvádíme z prostorových důvodů všechny sledované otázky a odpovědi, ale jen ty nejdůležitější.
VÝSLEDKY
Celkem bylo osloveno 58 pracovišť, odpověď nezaslala čtyři pracoviště, z toho tři ani na opětovnou výzvu. Vyhodnoceno tedy bylo 54 dotazníků. Jednotlivé odpovědi pak byly hodnoceny v absolutních a procentuálních číslech – některá pracoviště mají současně více možností odpovědí, proto celkový součet nemusí odpovídat 100 %. A podobně též v případech, kdy na některou otázku někteří respondenti neodpověděli.
Z výsledků vyplývá, že celkový počet – síť pracovišť poskytujících fototerapii je velmi dobrá (viz mapu) s výjimkou příhraničních oblastí Plzeňského, Jihočeského a Královéhradeckého kraje. Seznam fototerapeutických pracovišť s adresami, resp. těch, která se zveřejněním souhlasila, bude dostupný na internetových stránkách ČDS ČLS JEP (www.derm.cz).
Počet ambulantních privátních pracovišť poskytujících fototerapii je obdobný počtu těchto pracovišť v nemocničních zařízeních, což je pro pacienty příznivé. Ve vybavení zářiči je situace dobrá; nejčastěji používanými metodami jsou fototerapie úzkospektrým UVB a fotochemoterapie PUVA. V ambulantních privátních zařízeních převažují přístroje pro NB UVB, BB UVB či SUP, fotochemoterapie PUVA se zde provádí řídce – viz tab. 1. Nemocniční zařízení mají (až na výjimky) početnější, ale i typově širší vybavení zářiči než ambulantní privátní zařízení. Z hlediska volby metody, resp. spektra je na prvním místě NB UVB, kterou preferuje 81 % dotázaných lékařů, PUVA je preferována 37 % a SUP či BB UVB 19 % dotázaných – viz tab. 3. Příznivá je pro pacienty skutečnost, že všechna nemocniční zařízení poskytují fototerapii i ambulantním pacientům a většina (ambulantních i nemocničních) zařízení provozuje fototerapii také v odpoledních hodinách – viz tab. 2c.
Tab. 2. a. Údaje o fototerapii 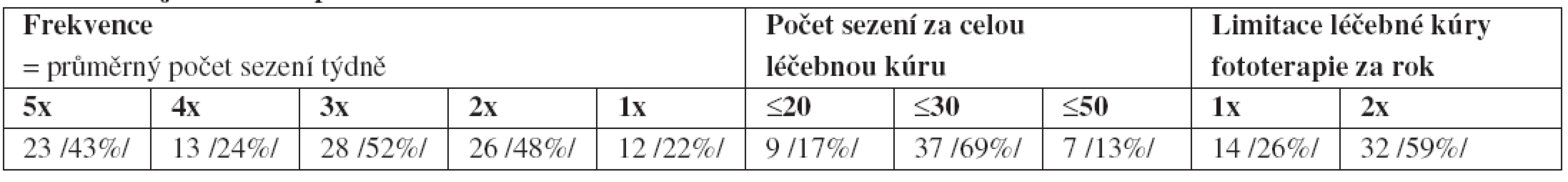
Tab. 2b. Kontroly pacienta lékařem 
Tab. 2c. Celková doba strávená ve zdravotnickém zařízení při fototerapii 
Nejčastěji používaná frekvence, bez ohledu na typ zářiče či metody, je 3krát týdně, po níž následuje 5krát týdně a pak frekvence 2krát týdně. Nejčastější celkový počet sezení se pohybuje v rozmezí 20–30 – viz tab. 2a. Doba, kterou pacient celkově stráví ve zdravotnickém zařízení při fototerapii (vše před a po fototerapii jako např. sprchování, oblékání etc.), nepřesahuje obvykle 20 minut – viz tab. 2c. Kontroly pacienta lékařem při fototerapii provádí 70 % pracovišť minimálně jednou za 1–2 týdny – viz tab. 2b, což teoreticky umožňuje změny léčby podle aktuálního stavu kůže, účinnosti a snášenlivosti dosavadní léčby. Denní orientační kontrolu pacienta (snášenlivost, resp. vznik erytému) obvykle provádí fototerapeutická sestra. Limitování počtu léčebných kúr ze strany lékaře je většinou empirické – cca 60 % lékařů omezuje léčebnou kúru na maximálně 2 krát ročně bez ohledu na zvolenou metodu – viz tab. 2a. Většina respondentů sice správně udávala limitaci celoživotní kumulativní dávky pro UVA při fotochemoterapii PUVA, v praxi ji ale počítají jen některá pracoviště. Podobně sečítání počtu sezení UVB se provádí jen sporadicky.
Z hlediska kombinací je fototerapie doprovázena (viz tab. 2c) nejčastěji léčbou lokální (93 %), také kombinace s balneoterapií se zdá být oblíbenou (50 %). Relativně vysoký údaj o kombinaci fototerapie s léčbou celkovou (52 %) je patrně dán zkreslením, protože celkové podání Oxsoralenu v rámci fotochemoterapie PUVA se počítalo též do léčby celkové. Nicméně fototerapie se používá především u pacientů s těžkou psoriázou, kteří v rámci sekvenční či rotační léčby jsou léčení i celkovým léky, tj. údaje mohou odrážet i tento fakt.
Kapacita pro léčbu dalších pacientů se zdá být dostatečná, protože více než polovina zařízení ošetří za rok méně než 100 pacientů (což samozřejmě závisí na počtu zářičů, personálu, na organizaci práce a též na pacientech samých) – viz tab 1. Více než polovina lékařů se domnívá, že ve využívání fototerapie jsou ještě rezervy, že by mohla být používána častěji než doposud – viz tab. 3. Pro pacienty žijící mimo velká města anebo se špatnou dostupností fototerapie by určitou možností byla fototerapie domácí. Vzhledem ke značné pořizovací ceně celotělových zářičů by byla řešením (jako je tomu např. ve Skandinávii) pacientská centra, která si zářič pořídí díky kumulaci prostředků ze soukromých i obecních zdrojů. Předpokladem je motivovaný, spolupracující pacient, který si vede deník o ozařování (jednodušší obdoba protokolu). Do takovýchto center minimálně 1krát za 2 týdny dojíždí lékař na kontrolu. V našich podmínkách se spíše setkáme s domácí lokální fototerapií (léčba kštice či izolovaných ložisek). Z našeho průzkumu vyplynulo, že pouze 24 % dotázaných dermatologů domácí fototerapii povoluje a kontroluje. Hlavním udávaným důvodem zamítání domácí fototerapie v dotazníku byly bezpečnostní obavy.
Výsledky vnímáme jako orientační, protože odpovědi jsou zatíženy větší či menší mírou subjektivity respondentů. Nicméně o situaci a trendech vypovídají dostatečně.
DISKUSE
Protokoly a dávky
Pro úspěch fototerapie, stejně jako u jakékoliv jiné léčby, je kromě volby vhodné metody fototerapie (tab. 4 a 5) zásadní dostatečná a současně tolerovaná dávka. A to jak jednotlivá, tak kumulativní. Schémata dávkování fototerapie, tzv. protokoly (plán léčby, postup léčby, rozpis léčby, angl. scheduling) se týkají dávek, stoupání, frekvence ozařování týdně, celkového počtu sezení i celkové doby trvání celé kúry, event. kombinací s léčbou lokální či celkovou. Protokoly se různí na jednotlivých pracovištích především díky tradici a vlastním zkušenostem. Obecná doporučení sice existují, avšak dávkování se liší podle diagnózy, fototypu a lokalizace, navíc je vzhledem k individuální reaktivitě kůže pacienta a jeho kožní choroby v průběhu léčby třeba dávku pružně upravovat. Kontrolní vyšetření, kdy lékař sleduje objektivní i subjektivní změny z hlediska účinnosti a tolerance, aktualizuje anamnézu, včetně lékové, navrhuje změny dávek fototerapie či kombinované a doprovodné léčby, event. indikuje doplňující vyšetření, jsou proto vhodná v intervalu 1krát týdně. Očekávat, že paušálně zvolené léčebné schéma bude stejně účinné u všech pacientů a že fototerapie pacienta může běžet vlastním tempem jen za dozoru, byť zkušených sester, je zpozdilé. I po právní stránce je za fototerapii odpovědný dermatolog, vzdělaný a zkušený ve fototerapii. Není vhodné, aby indikaci fototerapie a protokol stanovoval či měnil nezkušený dermatolog či dokonce střední zdravotnický pracovník. Úloha ve fototerapii zaškolené a doškolované zdravotní sestry je však významná. A to jak z hlediska bezchybného provedení výkonu, tak sledování nežádoucích účinků (vznik erytému) a obecně průběhu léčby, včetně disciplíny pravidelnosti léčby. Zdravotní sestra se podílí také na poučení pacienta – seznamuje pacienta s prostředím, s postupem fototerapie, instruuje ho ohledně bezpečnostních opatření, odpovídá na jeho otázky. Neméně významná je i její osobní komunikace s pacientem, kde existuje značný potenciál pozitivního psychosomatického působení na pacienta a jeho chorobu.
Tab. 4. Přehled metod fototerapie 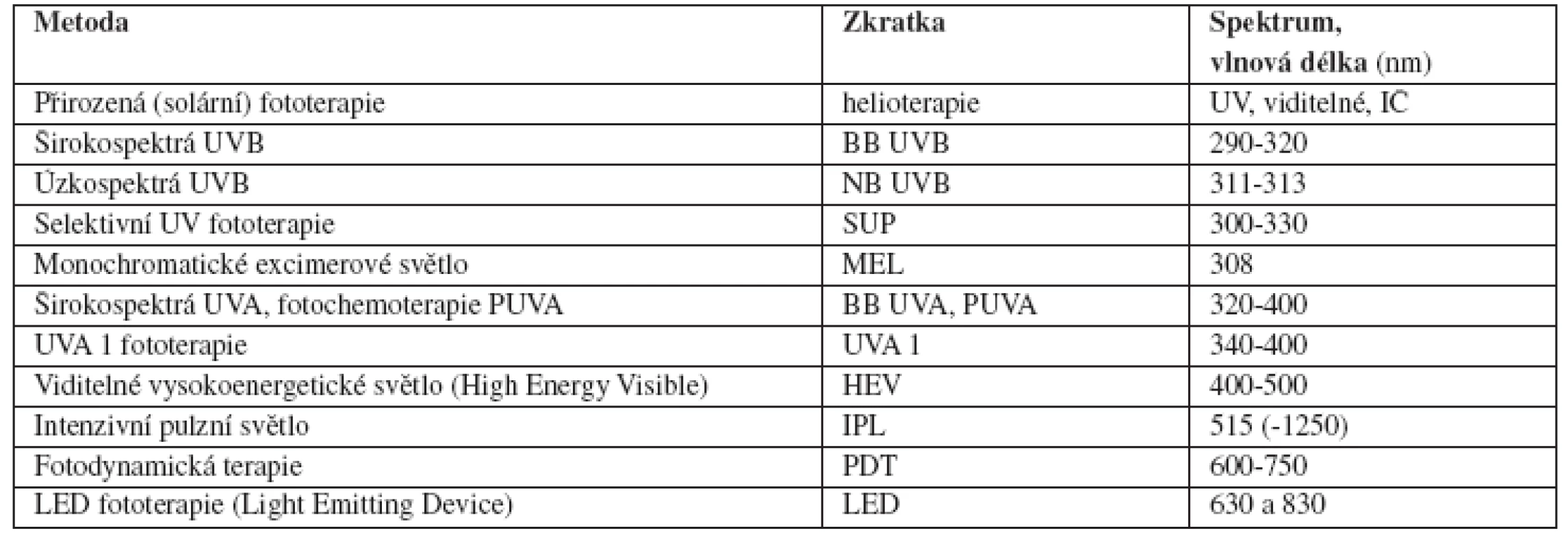
Tab. 5. Doporučení metody fototerapie podle diagnózy (podle literatury 3, 6, 7, 9–13) 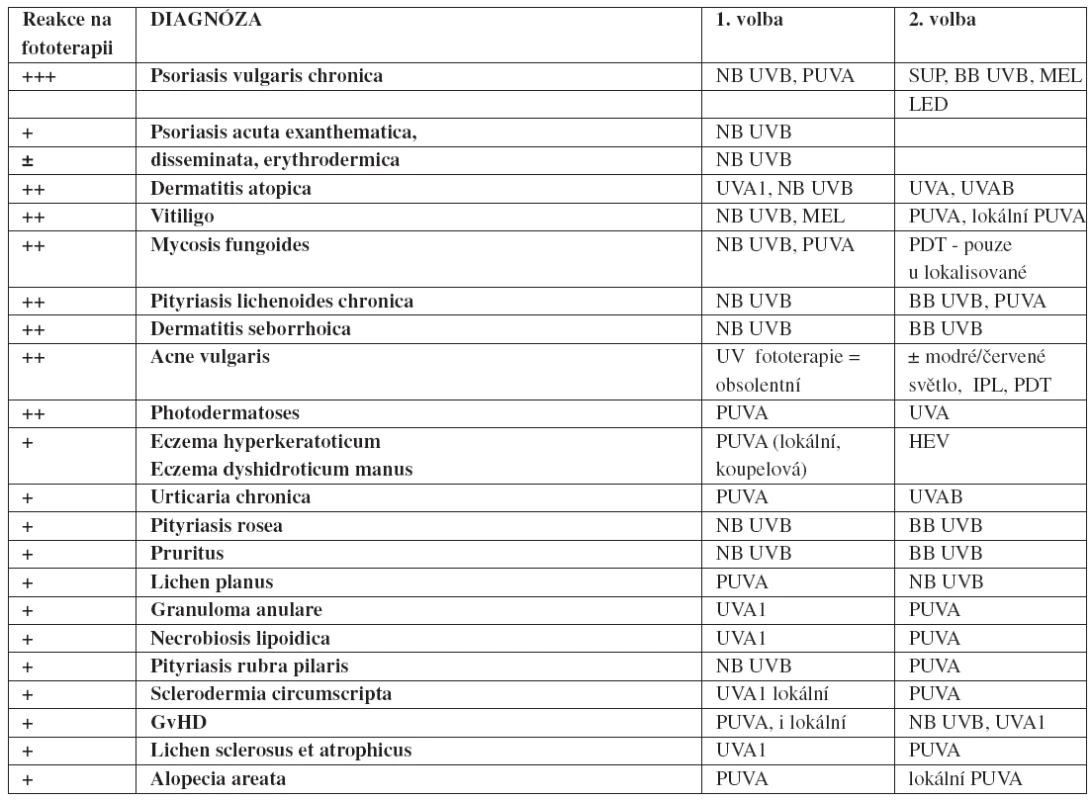
Je třeba vědět, že také u fototerapie existují jak rychle reagující pacienti (fast responders), např. u psoriázy s odezvou již po dvou týdnech a hojením v horizontu 20 sezení, tak pomalu reagující (slow responders) s nástupem efektu do čtyř týdnů a hojením okolo 35 sezení. V případě malého efektu je nutné pátrat po příčině, jako je nízká dávka, včetně nezáměrné – při nízké intenzitě zářiče (prevencí je pravidelná dozimetrie), nedostatečná frekvence léčby, nepravidelná domácí léčba pacienta, působení provokačních faktorů, komorbidit atd. Tedy nespoléhat a nečekat, že samotná fototerapie bude dostačující či že její efekt bude snad dobíhat. Z přílišné opatrnosti či neznalosti zvolené nízké počáteční dávky či pomalé stoupání nejsou optimální. Jsou spojeny s malou účinností nebo jejím poklesem v průběhu léčby. Také opačná situace – vysoké počáteční dávky anebo rychlé stoupání dávek jsou nežádoucí pro riziko UV dermatitidy spojené s nutným přerušením, a tudíž celkovým prodloužením trvání léčby, a často i vznikem nedůvěry pacienta k této metodě. Čilipro optimální dávkování lékař potřebuje jak nezbytné teoretické základy, tak především osobní zkušenosti z denní klinické praxe, které si musí objektivizovat a aktualizovat. A návazně má lékař předávat své poznatky a doškolovat střední zdravotnický personál, který fototerapii provádí.
V dalším výkladu rekapitulujeme nejdůležitější zásady pro praxi, doplněné o recentní informace z evropských a amerických doporučení pro fototerapii psoriázy.
U fototerapie UVB může být, pokud je známa individuální reaktivita nemocného, naplánována počáteční dávka empiricky podle fototypu, jinak se doporučuje provést kožní fototest. Iniciální dávka by neměla přesáhnout 70 % minimální erytémové dávky (MED, u fototypu III – podle sezony, resp. opálení, se pohybuje mezi 0,2–0,6 J/cm2 u NB UVB a mezi 0,02–0,06 J/cm2 u BB UVB). Obvyklé léčebné schéma pracuje s 2–5 ozářeními týdně. Nejčastěji je doporučována frekvence 3krát týdně – ve srovnání s častější frekvencí je totiž stejně účinná, při tom je až o 1/3 nižší celková kumulativní dávka, a tudíž má i lepší profil z hlediska dlouhodobé bezpečnosti, a konečně je tato frekvence pro pacienta komfortnější (7). S dávkou se obvykle stoupá při každém sezení, protože UVB erytém vrcholí za 24 hodin. Při frekvenci 5krát týdně se doporučuje stoupat s dávkou ob jedno sezení, zejména v druhé polovině počáteční léčby. Při dobré toleranci může být stoupání o 30 % (20–40 %), při minimálním erytému se nemá stoupat o více než 20 %, což platí i pro fototypy II a vitiligo (6, 7, 8). Maximální jednotlivá dávka u NB UVB by neměla přesáhnout – podle fototypu a reakce na léčbu – 1,5 (až 3 J/cm2). Při bolestivém erytému či edému je třeba fototerapii přerušit na dobu nutnou ke zklidnění reakce a poté začít poloviční dávkou (50 %) z poslední dosažené. Stoupání pak musí být pozvolnější, obvykle do 10 %. Při výskytu puchýřů je vhodné zvážit, zda se po zhojení k fototerapii ještě vracet a nezvolit raději jinou léčebnou metodu. V USA se podle recentních doporučení zahajuje UVB fototerapie dávkou 50 % MED, stoupání dávek o 10–20 %. Remise po NB UVB jsou údajně delší než po BB UVB (12).
Po počáteční fototerapii (obvykle 4–8 týdnů, resp. 20–35 sezení) může být tato léčba ukončena. Udržovací UVB fototerapii odborníci příliš nedoporučují pro zvyšování kumulativní dávky, která z celoživotního pohledu nemocného může zvyšovat riziko dlouhodobých vedlejších účinků. Výjimkou je mycosis fungoides a vitiligo, kde se udržovací léčba provádí obvykle 2 krát týdně. Jinak se obecně kúru UVB fototerapie nedoporučuje provádět déle než 3 měsíce, a to nejen z bezpečnostních důvodů, ale i pro vznikající pigmentaci a hyperplazii epidermis vedoucí ke snížení účinnosti fototerapie. Podle současných odborných stanovisek není limit pro UVB stanoven udáním celoživotní kumulativní dávky, ale je doporučeno maximálně 500 sezení (5).
Fokusovaná fototerapie s monochromatickým excimerovým světlem (MEL, UVB 308 nm) nemá dosud jednoznačné obecné protokoly, k dispozici je málo studií založených na důkazech. MEL pracuje s vysokým výkonem zářiče, okolo 50 mW/cm2 (pozn. autor. pro ilustraci – nová kabina s 26 výbojkami NB UVB mívá intenzitu okolo 12 mW/cm2). V léčbě se používají supraerytemogenní dávky, několikanásobky MED (4–8krát MED). Na kongresu EADV v Berlíně v říjnu 2009 zazněla zajímavá hypotéza, vycházející z dosavadní klinické zkušenosti, že vysoká jednorázová dávka (MEL) je fotobiologicky účinnější než stejná dávka jako výsledek součtu dávek jednotlivých ozáření (NB UVB). V doporučeních Americké akademie dermatologie (AAD) pro fototerapii psoriázy z roku 2009 se určitá vodítka uvádějí (12). Při stanovení počáteční dávky se vychází z tloušťky ložiska a indurace (měřené ultrazvukem) a z pacientova fototypu. Obvykle se zahajuje dávkou odpovídající trojnásobku MED. Podle žádoucí klinické odpovědi se při dobré toleranci stoupá o 15–25 %. Pokud je klinická odpověď dostatečná, s dávkou se nestoupá, ponechává se poslední dosažená. Jednotlivá sezení probíhají 2–3 krát týdně s minimálním odstupem 48 hodin. Celková doba léčby se pohybuje obvykle okolo sedmi týdnů, resp. 13 sezení. V evropských doporučeních (8) se doporučuje zahájit dávkou 2–4krát MED. Stoupání při toleranci či asymptomatickém erytému je o dvojnásobek MED. Frekvence léčby je udávána 2krát týdně, celkem obvykle 10 sezení. Ohledně délky remise a dlouhodobé bezpečnosti nejsou k dispozici statisticky dostatečné údaje. Vzhledem k malé ozařovací ploše jsou vhodnými indikacemi psoriáza palmoplantární a ve kštici (zde nutný ventilační přístroj rozfukující vlasy tak, aby nekolidovaly s dráhou laserového paprsku) (12). Dalšími vhodnými a kazuisticky zdokumentovanými indikacemi jsou torpidní ložiska na dolních končetinách (mívají vyšší MED) a též psoriáza nehtů (zde je však riziko fotoonycholýzy).
Fotochemoterapie PUVA představuje perorální podání psoralenového fotosenzibilizátoru, obvykle 1–2 hodiny před ozářením UVA. V České republice se používá 8-metoxypsoralen (8-MOP, Oxsoralen® cps. á 20 mg) v dávce 0,6 mg/kg/den. Při gastrointestinální nesnášenlivosti je vhodné rozdělit dávku do několika menších a požít tablety s jídlem v průběhu 10 minut. Typ a množství této potravy je třeba během léčby neměnit kvůli rozdílům v resorpci. Před zahájením je nutné zkontrolovat hladinu jaterních enzymů a provést oční vyšetření k vyloučení katarakty. Fotosenzitivita po požití psoralenu přetrvává nejméně 6–8 hodin, v praxi to znamená po celý zbytek dne se vyvarovat, resp. chránit před slunečním zářením. Počáteční dávka se určuje obvykle jako 75 % minimální fototoxické dávky (MPD), která se pohybuje podle fototypu, sezony a diagnózy v rozsahu 0,3–1,0 J/cm2 (1, 2, 4, 7, 8). Při dobré spolupráci s pacientem a za předpokladu zkušeného zdravotnického personálu lze použít i volbu podle fototypu. Počáteční dávka se doporučuje do 75 % MPD (50–75 %), což obvykle bývá v rozsahu 0,5–1,0 J/cm2 (9, 8). Další zvyšování při nezarudlé kůži může být o 30 % (20–50 %), a to maximálně 2krát týdně. Při lehkém zarudnutí dávku nezvyšovat, event. o 20–50 % snížit, při silném zarudnutí léčbu přerušit do vymizení reakce. Pak lze v léčbě znovu pokračovat s 50 % poslední dávky a stoupat jen o 10 %. U fototypu II je stoupání pomalejší, u fototypu III a IV s nárůstem pigmentace rychlejší. Díky opožděnému nástupu fototoxického erytému až v třetí den po ozáření se doporučuje po dvou dnech ozařování, kdy se dávka nezvyšuje, vložit 1–2 dny bez ozáření. Po počáteční léčbě (evropský protokol má frekvenci 4krát týdně, obvykle 25 sezení) může následovat dvouměsíční udržovací léčba s poslední dosaženou dávkou předchozí fáze, a to 2krát týdně první měsíc, následující měsíc 1krát týdně. Za bezpečnostní limit je v současnosti udávána celoživotně dosažená kumulativní dávka 1000 J/cm2, resp. 200–250 sezení. Výjimečně lze tuto dávku u indikovaných případů překročit, především u T-buněčných lymfomů, za patřičných kontrol lékařem. Proto je důležité po skončení léčby sečítat kumulativní dávku a počet sezení proběhlé fototerapie a tyto údaje zaznamenat do pacientovy dokumentace (1, 8). Koupelová PUVA má sice výhodu v absenci nežádoucích systémových účinků psoralenů při stejně dobré účinnosti jako má p.o. PUVA, avšak technická náročnost provedení, a s tím související i vyšší nákladnost, jsou značnou nevýhodou (13).
Dokumentace fototerapie
Dokumentace se týká i fototerapie, která podobně jako jiné druhy zdravotnické dokumentace nemá zcela jednotné formuláře či šablony. Na některých pracovištích se údaje o fototerapii zaznamenávají přímo do karty pacienta, na jiných mají pro fototerapii vytvořený vlastní záznamový list (pracovně označovaný také jako protokol). Posledně jmenované jsou výhodné z řady praktických důvodů – pacient s sebou na fototerapii nemusí nosit celý objemný chorobopis či kartu (s rizikem ztráty jejich součástí), lékař i střední personál se mohou rychle orientovat v průběhu fototerapie (účinnost, snášenlivost, pravidelnost docházky, doba léčby, jména provádějícího personálu atd.) a i pro splnění požadavků vykazování zdravotním pojišťovnám. Konečně i forenzní důvody mohou být v současné medicíně aktuální. Dobře strukturované a pravidelně zaznamenávané údaje se dají použít pro odborné zpracovávání, publikace, pro porovnávání s jinými pracovišti, farmakoekonomická hodnocení atd.
I když univerzální protokol použitelný pro všechna pracoviště není reálný, je zřejmé, že daný záznam musí obsahovat nezbytné náležitosti. Níže doporučený výčet vychází z učebnic fototerapie s tímto zaměřením (14, 11), protokolů různých pracovišť fototerapie a i z vlastních zkušeností autorů. Optimální pro protokol je jeden list, který celkovým formátem nepřesahuje velikost chorobopisu či karty, ve které se po ukončení léčby uchovává. Vzhledem k časté manipulaci je vhodný papír o větší gramáži, případně ho lze chránit vložením do průhledného obalu. Protokol s předtištěnými kolonkami a řádky je optimální, aby se nic neopomnělo. Pokud pracoviště provádí kombinace s balneoterapií anebo lokální terapií, je vhodné, aby tyto záznamy byly součástí jednoho protokolu. Vhodný je zde též výčet užívaných léků a příp. alergenů. Klinická i ostatní zainteresovaná pracoviště si mohou přidávat ještě další parametry (než dále uvedené), které chtějí sledovat. Nicméně cílem je stručný a přehledný protokol, který je pro personál srozumitelný a snadno vyplnitelný.
Údaje lékaře a sestry o fototerapii mohou být zaznamenávány přímo i do základní dokumentace – dekurzu u hospitalizovaných nebo ambulantní karty. Pokud je však třeba zpětně cokoliv dohledávat (odborné, výzkumné, pojišťovnické, forenzní důvody), má lékař obtížnější situaci, neboť musí vyhledávat jednotlivé údaje o fototerapii mezi všemi ostatními záznamy.
Náležitosti záznamu fototerapie
- 1. hlavička:
- nacionále a diagnóza
- MED/MPD, fototyp
- typ zářiče – lokální/celotělový, spektrum UV
- 2. záznam sestry:
- pořadové číslo sezení, datum, dávka (mJ nebo J/ cm2), čas (od – do*),
- záznam event. nežádoucí reakce při fototerapii
podpis sestry - celkový počet sezení, celková kumulativní dávka
- 3. záznam lékaře:
- lokalizace a hodnocení závažnosti před léčbou a zhodnocení efektu po léčbě – minimálně údaj o rozsahu postižení nad a pod 25 %**, jinak lze použít různá skóre a indexy – BSA, PASI aj.
- stručný záznam lékařské kontroly – efekt
léčby, tolerance, další postup, pokyny pro sestru
podpis lékaře
doba trvání jednotlivých výkonů fototerapie (k jedné celotělové lze vykázat až čtyři lokální fototerapie za den).
**Souvisí s vykazováním kódů fototerapie, resp. lokálního ošetření, kde je hranicí mezi lokálním a celotělovým ošetřením 25 % postižení
tělesného povrchu
Informace pro pacienty
Formální, ale důležitou součástí fototerapie, je vstupní poučení pro pacienta, které provádí lékař po zvážení indikace a vyloučení kontraindikací fototerapie. Je vhodné je mít k dispozici i v písemné formě. Podle organizačních a právních požadavků daného pracoviště může mít pak podobu informační vývěsky v prostorách fototerapie nebo letáčku předávaného pacientovi před léčbou (s nebo bez podpisu pacienta a lékaře) anebo přímo informovaného souhlasu (fakultativně podle požadavků konkrétního pracoviště, neboť fototerapie jako neinvazivní výkon dosud u nás nemá informovaný souhlas jako obligatorní podmínku před zahájením léčby). Takovýto materiál má obsahovat především informace důležité pro účinnost, bezpečnost a snášenlivost léčby a také organizačně potřebné údaje. Smyslem jsou nejen v poslední době až hypertroficky bující forenzní hlediska, ale především edukace pacienta směřující k jeho lepší compliance. Pacient zde nalezne odpovědi na obvykle kladené otázky a také rady, jak se vyvarovat nejčastějších chyb.
ZÁVĚR
Fototerapie v České republice představuje dostupnou a často užívanou léčbu, umožňující ještě širší využití. I když je relativně časově náročná, je pacienty vnímána jako pohodlná, příjemná a účinná metoda léčby, což se odráží (až na výjimky) v dobré compliance. Pro dermatologa zabývajícího se fototerapií má i ona své nevýhody, resp. náročnost na personál, prostory, technické vybavení a jeho údržbu a též problémy s úhradami, resp. regulacemi ze strany zdravotních pojišťoven. Z hlediska farmakoekonomiky při tom fototerapie představuje léčbu s velmi dobrým poměrem nákladnosti k účinnosti.
Pro optimální využití fototerapie z hlediska účinnosti i nákladnosti, ale i bezpečnosti je důležité používat a zlepšovat standardní protokoly fototerapie, používat strukturované formuláře pro její záznam a také neopomíjet poučení pacienta, včetně písemné formy.
Fototerapie je i v éře biologické léčby významnou léčebnou možností s dobrým profilem účinnosti, bezpečnosti a compliance pacienta.
MUDr. Nina Benáková
Dermatovenerologická ordinace
Medicínské centrum Praha
Karlovo nám. 7
120 00 Praha 2
E-mail: nina.benakova@email.czDěkujeme všem zúčastněným kolegům za spolupráci. Postupně jim budou předávány zpracované vzory Poučení a Informovaného souhlasu jako reciprocita za jejich práci při vyplňování dotazníků. Pokud k někomu z kolegů dotazník nedorazil a měl by zájem být uveden v Seznamu fototerapeutických pracovišť či získat uvedené materiály, nechť kontaktuje hlavního autora.
Zdroje
1.BENÁKOVÁ, N., ETTLER, K., ŠTORK, K., VAŠKŮ,V. Psoriáza nejen pro praxi. Praha: Triton, 2007, s. 101-115.
2. British Photodermatology Group: British Photodermatology Group guidelines for PUVA. Brit J Derm, 1994,130, p. 246-255.
3. CARTER, J., ZUG, KA. Phototherapy for cutaneous diseases. J Am Acad Dermatol, 2009, 60, p. 39-50.
4. ETTLER, K. Foto(chemo)terapie v dermatologické léčbě. Čs Derm, 2005, 80, 1, s. 5-10.
5. ETTLER, K. Zpráva z 10. kongresu ICD. Čs Derm, 2009, 84, 3, s. 171-172.
6. FERGUSSON, J., DOVER, JS. Photodermatology. London: Manson Publishing 2006, 160 p. 113-124.
7. HONIGSMAN, H., SCHWARZ, T. Ultraviolet Therapy. In: Bologna, JL, Jorizzo, JL, Rapini, RP. Dermatology. 2nd Ed., Elsevier Ltd., 2008, p. 2053-2069.
8. HONIGSMAN, H., FERGUSSON, J. Phototherapy. In: European S3-Guidelines on systemic treatment of psoriasis. JEADV, 2009, 23, Suppl. 2, p. 50-57.
9. HOLZLE, E. Praktische UV-Therapie der Psoriasis. Akt Dermatol, 2003, 29, p. 509-516.
10. KARRER, S., EHOLZER, C., ACKERMANN, G. et al. Phototherapy of psoriasis: comparative experience of different phototherapeutic approaches. Dermatology, 2001, 202, p. 108-115.
11. KRUTMANN, J., HONIGSMAN, H. Handbuch der dermatologischen Phototherapie und Photodiagnostik. Berlin Heidelberg: Springer, 1997, p. 1-407.
12. MENTER, A., KORMAN, NJ., ELMETS, CA. et al. Guidelines for the treatment of psoriasis with phototherapy and photochemotheapy. J Am Acad Dermatol 2009, Oct. Published on line, p. 1-20.
13. SCHNEIDER, LA., HINRICHS, R., SCHAFFETER-KOCHANEK, K. Phototherapy and photochemotherapy. Clin Dermatol, 2008, 26, p. 464-476.
14. WEICHENTHAL, M., SCHWARZ, T. Phototherapy: How does it work ? Photodermatol Photoimmunol Photomed, 2005, 21, p. 260-266.
15. ZANOLLI, MD., FELDMAN, SR., CLARK, AR., FLEISCHER, AB. Phototherapy treatment protocols for psoriasis and other phototherapy responsive dermatoses. New York: Parthenon Publishing 1999, 158 p.
Štítky
Dermatológia Detská dermatológia
Článok vyšiel v časopiseČesko-slovenská dermatologie
Najčítanejšie tento týždeň
2010 Číslo 3- První zkušenosti s léčbou psoriázy bimekizumabem v české reálné praxi – kazuistika z FNUSA
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
- První a jediná schválená imunoterapie vzácného agresivního karcinomu kůže
-
Všetky články tohto čísla
- Několik historických poznámek
- Mastocytózy u dětí
- Fototerapie v České republice
- Asociácia HLA-DR a -DQ aliel s pemphigus vulgaris v slovenskej populácii
- Intenzívne pulzné svetlo – biologické a fyzikálne účinky
- Klinický případ: Verukózní alopetické ložisko na temeni
- Lymphogranuloma venereum: už i u nás?
- 90. výročí založení kliniky pro nemoci kožní a venerické v Brně a odkaz osobnosti Antonína Trýba
- Zápis ze schůze výboru ČDS konané dne 25. února 2010 v Praze
- Zpráva o 68. mítinku Americké akademie dermatologie (Miami Beach, 4. – 11. 3. 2010)
- Osmdesátiny prof. MUDr. Zdeňka Vlašína, DrSc.
- Odborné akce 2010
- Česko-slovenská dermatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Mastocytózy u dětí
- Fototerapie v České republice
- Intenzívne pulzné svetlo – biologické a fyzikálne účinky
- Lymphogranuloma venereum: už i u nás?
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy





