-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Nejčastější primární jizvící alopecie
The Most Common Primary Cicatricial Alopecias
Primary cicatricial alopecias are an uncommon group of disorders causing irreversible damage to hair follicles leading to scarring and permanent hair loss. The current classification based on the type of predominant inflammatory cellular infiltrate, epidemiology, pathogenesis and diagnostic approach is presented and the most common clinical entities including classic lichen planopilaris, Graham-Little syndrome, frontal fibrosing alopecia, chronic cutaneous lupus erythematosus, classic pseudopelade of Brocq and folliculitis decalvans are discussed.
Key words:
alopecia – cicatricial – primary – classification – pathogenesis – diagnostics - clinical characteristics – therapy
Autoři: J. Říčař
Působiště autorů: Dermatovenerologická klinika LF UK a FN Plzeň přednosta prof. MUDr. Karel Pizinger, CSc.
Vyšlo v časopise: Čes-slov Derm, 87, 2012, No. 3, p. 83-91
Kategorie: Souborné referáty (doškolování lékařů)
Souhrn
Primární jizvící alopecie jsou vzácná onemocnění způsobující nevratné poškození vlasových folikulů vedoucí k jizvení a trvalé ztrátě vlasů. Je uvedena aktuální klasifikace založená na dominujícím zánětlivém infiltrátu, epidemiologie, etiopatogeneze a diagnostický postup u těchto chorob a popsány nejčastější klinické jednotky zahrnující klasický lichen planopilaris, Graham-Little syndrom, frontální jizvící alopecii, chronický kožní lupus erythematodes, pseudopelade Brocq a folliculitis decalvans.
Klíčová slova:
alopecie – jizvící – primární – klasifikace – etiopatogeneze – diagnostika – klinický obraz – léčbaÚVOD
Primární jizvící alopecie tvoří různorodou skupinu onemocnění, u kterých jsou vlasové folikuly cílem zánětlivé reakce vedoucí k trvalé ztrátě vlasů. Klinicky je tento děj charakterizován ztrátou vlasů i viditelných folikulárních ústí, histologicky většinou náhradou folikulárních struktur jizevnatou tkání. Ztráta vlasů je zhoršena často recidivujícím a progredujícím onemocněním s nevratným průběhem a má výrazný dopad na psychiku a kvalitu života pacienta. Vzhledem k nesourodé terminologii, dosud ne zcela objasněné patofyziologii, vzácnému výskytu a nedostatku klinických studií jsou primární jizvící alopecie diagnosticky i terapeuticky velmi složitým onemocněním. Cílem dermatologa je včasnou terapií zabránit další progresi onemocnění a zmírnit potíže pacienta.
KLASIFIKACE
V současné době je nejčastější a všeobecně akceptovaná klasifikace primárních jizvících alopecií založená na dominujícím zánětlivém infiltrátu patrném při histopatologickém vyšetření. V roce 2001 byla vytvořena skupinou odborníků na podnět North American Hair Research Society (NAHRS). Tato klasifikace používá dělení na skupinu onemocnění s převahou lymfocytů, neutrofilů, se smíšeným zánětlivým infiltrátem a nespecifická onemocnění (tab. 1) [4, 5, 7–9, 14, 15, 17, 22, 30]. S přibývajícími poznatky o patofyziologii těchto onemocnění se předpokládá, že bude v budoucnu vytvořena nová klasifikace, která spíše než morfologii zohlední vlastní děje vedoucí ke vzniku těchto chorob [7, 14].
Tab. 1. Klasifikace primárních jizvících alopecií 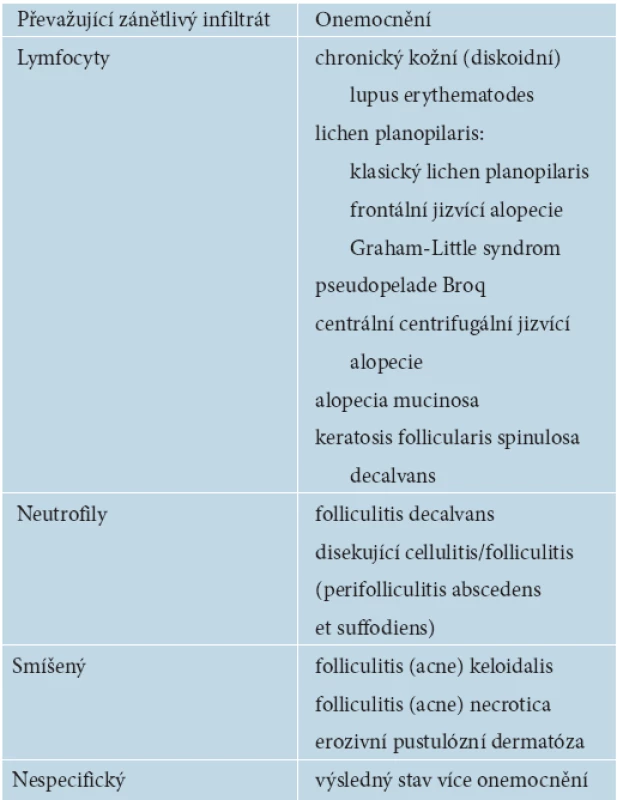
Převzato podle North AmericanHair Research Society (NAHRS) [15]. EPIDEMIOLOGIE
Incidence primárních jizvících alopecií není známa. Podle dostupných údajů je jizvící alopecie diagnostikována ve specializovaných trichologických centrech u přibližně 3–7 % pacientů. Poměr lymfocytárních alopecií k neutrofilním se odhaduje na 4 : 1 [4, 17, 22]. Lymfocytární alopecie jsou častější u žen, neutrofilní u mužů. Mezi nejčastější lymfocytární alopecie patří lichen planopilaris, chronický kožní lupus erythematodes a pseudopelade Brocq. Nejčastější neutrofilní alopecií je folliculitis decalvans. Některé jizvící alopecie jsou popisovány častěji u jednotlivých věkových skupin (např. frontální jizvící alopecie u postmenopauzálních žen). Jiné jizvící alopecie jsou častější u černochů (např. akne keloidalis, centrální centrifugální jizvící alopecie) [4, 9, 17, 22].
ETIOPATOGENEZE
Přesný mechanismus vzniku není v současné době znám u žádné z primárních jizvících alopecií. Dosud bylo určeno několik základních patofyziologických procesů, které mají vliv na vznik těchto onemocnění. Jejich podíl u jednotlivých chorob, podrobný průběh a vyvolávající příčiny jsou předmětem výzkumu. Byly popsány níže uvedené děje, které se mohou podílet na patogenezi těchto chorob.
Ztráta imunitně privilegované tkáně
Vlasový folikul je místem relativně snadného vstupu infekce přes kožní bariéru a je tomuto riziku fyziologicky přizpůsoben velmi účinným komplexním obranným mechanismem. Na druhé straně je metabolicky velmi aktivním místem dělení a růstu buněk při vlasovém cyklu i hojení ran. V rámci udržení rovnováhy imunitních dějů je vytvořen složitý autoregulační systém, který v některých částech vlasového folikulu získává až charakter imunoprivilegované tkáně. V těchto oblastech byla popsána snížená exprese HLA typu I a II, produkce molekul s imunosupresivním účinkem a nově i exprese specifických buněčných receptorů tkáňové tolerance (glykoprotein CD200 – tzv. „no danger signal“) [4, 7, 9, 14, 17]. Předpokládá se, že porucha této imunitní tolerance vůči autoantigenům se v oblasti vlasového bulbu podílí na vzniku alopecia areata, v oblasti kmenových buněk zárodečné zóny na vzniku primárních jizvících alopecií [7]. Současně ale některé nové poznatky podporují hypotézu, že i pokud dojde ke ztrátě imunitní tolerance, existují mechanismy k jejímu obnovení a tedy, že k vzniku autoimunitního onemocnění je třeba dalších, dosud málo specifikovaných faktorů. Není také zcela jasné, zda selhání mechanismů udržujících imunoprivilegovanou tkáň je příčinou vzniku onemocnění, nebo je následkem probíhajícího zánětu [7, 14].
Poškození folikulárních kmenových buněk
Postižení folikulárních kmenových buněk v oblasti zárodečné zóny vlasového folikulu (v místě úponu m. arrector pili do zevní vlasové pochvy – tzv. „bulge“ zóna) zánětem se zdá být klíčovým dějem při vzniku primárních jizvících alopecií. Tento předpoklad podporuje mimo jiné přítomnost zánětlivého infiltrátu v okolí zárodečné zóny a distálněji v oblasti isthmu a infundibula vlasového folikulu. Obdobný infiltrát je popisován také u dalších alopecií, provázených ireverzibilní ztrátou vlasů (dlouhotrvající androgenetická alopecie a akutní GvHD). Tento stav je v kontrastu s typicky peribulbárním infiltrátem (bez postižení zárodečné zóny) u reverzibilní alopecia areata. Některé nové poznatky ukazují, že epiteliální kmenové buňky v zárodečné zóně pravděpodobně nemusejí být probíhajícím zánětem přímo zničeny, ale dochází nejdříve k dočasné a následně k trvalé ztrátě jejich regenerační funkce. Vzhledem k jizvení kůže v okolí vlasového folikulu je postižení folikulárních kmenových buněk sice pravděpodobně klíčovým, ale ne jediným patologickým procesem [5, 7–9, 14, 17, 30].
Poškození struktur vlasového folikulu
U některých jizvících alopecií bylo prokázáno cytotoxické působení buněk perifolikulárního infiltrátu. Zánětlivý infiltrát se podílí na produkci řady prozánětlivých cytokinů, chemotaktických adhezivních molekul a na zvýšené indukci apoptózy ve strukturách vlasového folikulu [7, 14].
Další mechanismy
S ohledem na výsledky studií na zvířecích modelech je zvažována primární porucha funkce mazové žlázy s následným retrográdním růstem vlasu a poškozením vlasového folikulu. Tento děj zatím nebyl u lidí prokázán. Pro hypotézu ale svědčí mimo jiné snížená exprese genů potřebných pro regulace metabolismu lipidů u lichen planopilaris (viz níže) [7, 12, 14, 17].
In vitro a na zvířecích modelech byla prokázána zvýšená sekrece stresových neurogenních peptidů s komplexním prozánětlivým účinkem na vlasový folikul. Jejich význam v průběhu onemocnění se předpokládá, ale dosud nebyl u lidí prokázán. Podíl epiteliálně-mezenchymální transformace (EMT) epitelových buněk vlasového folikulu na vzniku těchto onemocnění dosud nebyl objasněn [7, 12–14).
Je pravděpodobné, že na vzniku některých primárních jizvících alopecií se uplatňují vnější vlivy. Z infekčních agens je nejčastěji uváděn Staphylococcus aureus u folliculitis decalvans. Chronická traumatizace pak u centrální centrifugální jizvící alopecie žen afrického původu a acne keloidalis. Některé primární jizvící alopecie (lupus erythematodes, alopecia mucinosa a další) mohou být vyvolány léky. Genetická dispozice byla zatím prokázána u X-vázané keratosis follicularis spinulosa decalvans, u dalších onemocnění byly zatím popsány jen sporadické případy rodinného výskytu [4, 7, 14, 17].
DIAGNOSTICKÝ POSTUP
1. Anamnéza
V anamnéze se zaměřujeme na začátek a vývoj onemocnění, subjektivní potíže (svědění, pálení, bolest), věk pacienta, celkové potíže, přítomnost kožního nálezu jinde než ve kštici, celkovou i lokální léčbu a způsob úpravy účesu [4, 9, 17].
2. Klinické vyšetření
Při klinickém vyšetření zvažujeme diagnózu jizvící alopecie, především pokud je patrná ztráta folikulárních ústí. Diagnózu podporují známky zánětu (erytém, šupení), přítomnost jizvení, atrofie, hyperpigmentace, pustuly, růst vlasů v trsech, perifolikulární hyperkeratóza a pozitivní trakční test s anagenními vlasy. Hodnotíme také charakter jizvení – ložiskové, retikulární nebo postihující centrální či frontální oblast kštice [4, 9, 13, 17].
3. Dermatoskopické vyšetření
Výhodné je při sledování výše uvedených změn využít ruční případně digitální dermatoskop. Hodnotíme například červené tečky u diskoidního erythematodu, perifolikulární erytém a hyperkeratózu u lichen planopilaris nebo trsy vlasů u folliculitis decalvans. Dermatoskopie bez imerze „suchá trichoskopie“ lépe zobrazí hyperkeratózy a šupení [10, 18, 27]. Diagnostiku usnadní nález specifických kožních změn jinde než ve kštici (např. lupus erythematodes, lichen planus) [4, 9, 13, 14, 17].
4. Fotodokumentace
Výhodné je dokumentovat rozsah onemocnění fotograficky a odhadem rozsahu postižení kštice v procentech. Při podezření na bakteriální či mykotickou infekci se uplatní příslušná vyšetření [4, 9, 17].
5. Trichogram a trakční test
Při vyšetření trichogramu a trakčním testem může být v okrajích aktivních ložisek zjištěn výpad anagenních vlasů [4, 9, 13, 17].
6. Histopatologické a imunofluorescenční vyšetření
Histopatologický nález určí charakter převažujícího infiltrátu, onemocnění je pak klasifikováno podle dalších histologických, hlavních klinických a dermatoskopických znaků. Především k odlišení chronického kožního lupus erythematodes a lichen planopilaris lze diagnózu zpřesnit přímou imunofluorescencí [2, 4, 5, 7–10, 13, 14, 16, 17, 20, 21–23, 30].
7. Nové metody
Podle dosud publikovaných prací se zdá, že v budoucnu bude diagnostika jizvících alopecií výrazně usnadněna a zpřesněna zavedením analýz genové exprese v bioptických vzorcích. Genetická vyšetření také pravděpodobně objasní mechanismy vedoucí ke vzniku těchto onemocnění [7, 13, 14].
HISTOLOGICKÉ VYŠETŘENÍ
Pokud má histologické vyšetření napomoci diagnóze, měla by být biopsie odebrána z okraje aktivního alopetického ložiska a zavzít několik dosud přítomných vlasových folikulů. Odběr z centra léze, respektive z ložiska bez vlasových folikulů, většinou ukáže jen přítomnost jizvení bez možnosti bližšího určení diagnózy onemocnění [9, 17, 20–22]. Biopsie by měla být orientována šikmo k povrchu kůže a paralelně s vlasovými folikuly, aby nedošlo k jejich protětí řezem (obr. 1). Excize by měla dosahovat do podkožní tukové tkáně. Jsou popsány dva postupy:
- Odběr běžné 4mm biopsie k vertikálním řezům.
- Odběr dvou vzorků o velikosti 4 mm.
Obr. 1. Probatorní excize paralelně s růstem vlasů 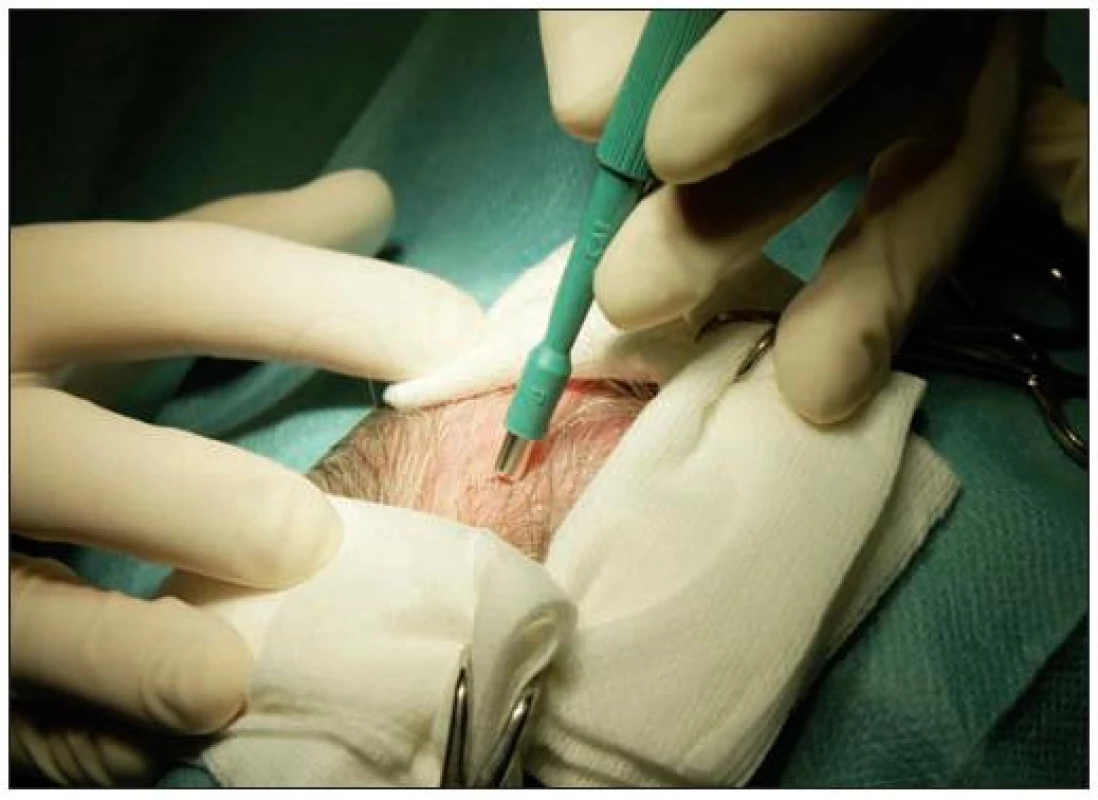
Bylo popsáno několik technik zpracování těchto dvou vzorků. Většinou je při barvení hematoxylinem a eozinem jeden ze vzorků zpracován v horizontálních (transverzálních) řezech, druhý v běžných vertikálních řezech. V případě podezření na onemocnění s očekávaným imunofluorescenčním nálezem (nejčastěji chronický kožní lupus erythematodes) je vzorek určený k vertikálním řezům rozdělen na dvě poloviny. Jedna část je zpracována pro vyšetření přímou imunofluorescencí, druhá vertikálními řezy s hematoxylinem a eozinem (obr. 2) [4, 5, 8, 9, 13, 14, 17, 21, 22, 28].
Obr. 2. Vzorky na horizontální a vertikální řezy a přímou imunofluorescenci 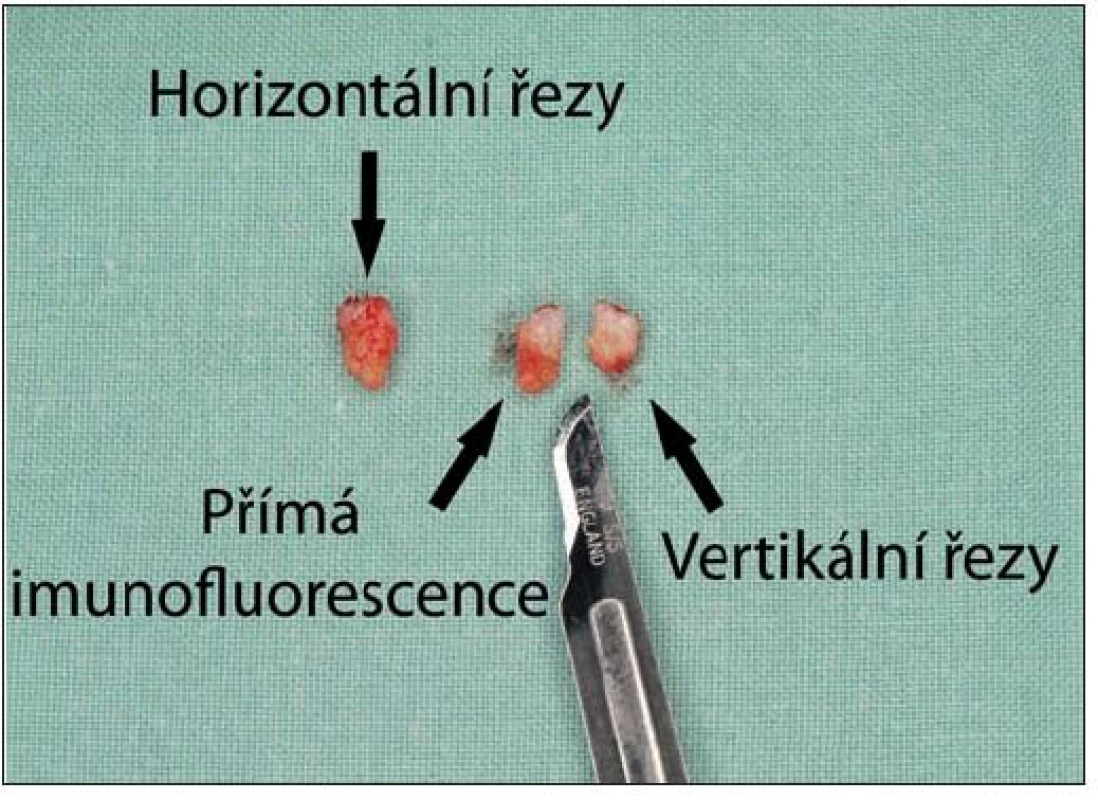
V některých případech je přínosné barvení na mucin nebo PAS. Barvení na elastiku (Verhoeff-van Gieson) může charakterem elastických vláken v jizvě napomoci diagnóze i při biopsiích starších alopetických ložisek s minimem jiných diagnostických histopatologických znaků [9, 20–22]. Charakteristickým histologickým znakem je přítomnost vazivové tkáně, která postupně nahrazuje vlasový folikul. Je hodnocen především zánětlivý infiltrát v oblasti zárodečné („bulge“) zóny vlasového folikulu a distálně od ní. Zárodečná zóna může být snáze histologicky identifikována při výběžku zevní vlasové pochvy (tzv. „folikulární trochanter“) [9, 24]. Při popisu horizontálních řezů poskytuje nejvíce informací řez v úrovni isthmu vlasových folikulů [9, 20, 21].
Histologická diagnóza je velmi obtížná, v pozdních stadiích onemocnění někdy není možné diagnózu stanovit. V případě správně indikované a provedené biopsie histopatologické vyšetření ve většině případů určí alespoň povahu zánětlivého infiltrátu a umožní zařazení jizvící alopecie do jedné z výše uvedených skupin [4, 8, 9, 13, 17, 20, 21]. V rámci jednotlivých skupin jsou však histologické obrazy některých onemocnění velmi podobné, nebo konkrétní vzorek neukazuje znaky, které by umožnily diagnózu blíže specifikovat. V takových případech je snaha poskytnout k diagnostické rozvaze alespoň charakter histopatologického nálezu s popisem typu, místa a rozsahu zánětlivého infiltrátu, změn mazových žláz a vlasového folikulu. V nejasných případech může být histologické vyšetření opakováno [9, 13, 17, 20].
PRIMÁRNÍ JIZVÍCÍ ALOPECIE S PŘEVAHOU LYMFOCYTŮ
Chronický kožní (diskoidní) lupus erythematodes
Diskoidní lupus erythematodes (DLE) je někdy uváděn jako synonymum, někdy jako forma chronického kožního erythematodu způsobující jizvící alopecii. Jde o chronické zánětlivé onemocnění na autoimunitním podkladě. Ze všech primárních jizvících alopecií je etiologie a patogeneze nejlépe objasněna a zabývá se jí řada publikací [4, 5, 8–10, 17, 20, 30]. Postiženy jsou především ženy mezi 20.–40. rokem života. Jde o nejčastější primární jizvící alopecii u černochů [6]. U dětí je onemocnění vzácné. U 5 % nemocných (častěji u dětí) může dojít k rozvoji systémového lupus erythematodes (SLE), většinou do tří let od vzniku onemocnění [4, 5, 17, 23]. Nález diskoidního erythematodu ve kštici je popisován přibližně u 10 % pacientů se SLE [10, 17]. Pacienti udávají kromě výpadu vlasů pálení, svědění a bolest ložisek. Nejdříve dochází ke vzniku drobného erytematózního ložiska, které se šíří do stran a vytváří charakteristický diskoidní tvar lézí (obr. 3). Typická je přítomnost folikulární hyperkeratózy „folikulárních zátek“ a někdy i šupin, na kterých jsou po odtržení patrné špičaté folikulární čepy podobné kartáčku [4, 8, 10, 17, 23]. Je pozitivní trakční test s anagenními vlasy. S progresí nálezu ustupuje erytém, projevy se hojí jizvením, teleangiektaziemi a posuny pigmentu, někdy dochází k atrofii [4, 5, 6, 8, 10, 17, 23, 30]. Maximum projevů u aktivního onemocnění je patrné v centrech chorobných ložisek, což napomůže k odlišení od lichen planopilaris, u kterého se projevy nachází převážně na okrajích alopetických ložisek (obr. 4a) [17]. Při klinickém vyšetření je třeba pátrat po ložiscích erythematodu jinde po těle a vyloučit systémové onemocnění. V ložiscích chronického erythematodu může docházet ke vzniku spinaliomu, proto je doporučováno bioptovat všechna ulcerovaná nebo suspektní hyperkeratotická ložiska (obr. 4b) [4, 17, 23]. Diskoidní lupus erythematodes je chronické onemocnění s obdobími exacerbace a remise, až u poloviny nemocných dochází do čtyř let ke spontánní remisi [17, 23]. U 60 % pacientů je fotosenzitivita, bývá pozitivita ANA protilátek [4, 6, 17, 23]. V dermatoskopickém obraze nacházíme u aktivního onemocnění charakteristické červené tečky odpovídající rozšířenému folikulárnímu ústí s keratinovou zátkou, dilatovanými kapilárami a extravazáty erytrocytů v okolí. U pokročilého onemocnění je patrná především ztráta folikulárních ústí folikulární keratinové zátky a olupování (obr. 4c) [8, 10].
Obr. 3. Diskoidní lupus erythematodes 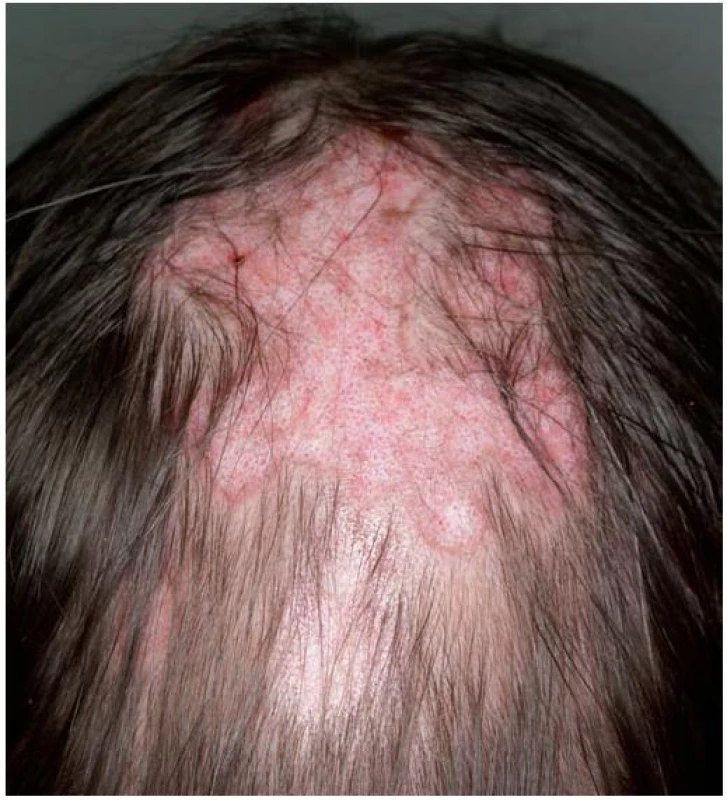
Obr. 4a. Diskoidní lupus erythematodes, klinický obraz 
Obr. 4b. Diskoidní lupus erythematodes, hyperkeratózy v jizevnatém ložisku 
Obr. 4c. Diskoidní lupus erythematodes, dermatoskopický obraz (zvětšeno 20krát) 
Histologický nález je charakteristický a je podrobněji popsán v četných publikacích. Nacházíme lymfocytární infiltrát a vakuolární degeneraci bazální vrstvy folikulárního epitelu především v oblasti infundibula a isthmu. Cytoidní (Civateho) tělíska jsou méně častá než u lichen planopilaris. Bývá zastižen povrchový i hluboký periadnexální a perivaskulární infitrát, někdy infitrát v okolí musculus arrector pili. Častá je folikulární hyperkeratóza, zesílení bazální membrány a zvýšené množství mucinu v dermis a extravazáty erytrocytů (obr. 5) [4, 6, 8, 10, 17, 20, 21, 23, 28, 29]. V barvení na elastiku je u starších ložisek patrná difuzní ztráta elastických vláken v dermis (na rozdíl od povrchové, klínovité jizvy a zachovalých vláken elastinu mezi vlasovými folikuly v dermis u rozvinutého lichen planopilaris) [4, 9, 17, 22].
Obr. 4. Diskoidní lupus erythematodes (HE, původní zvětšení 100krát) 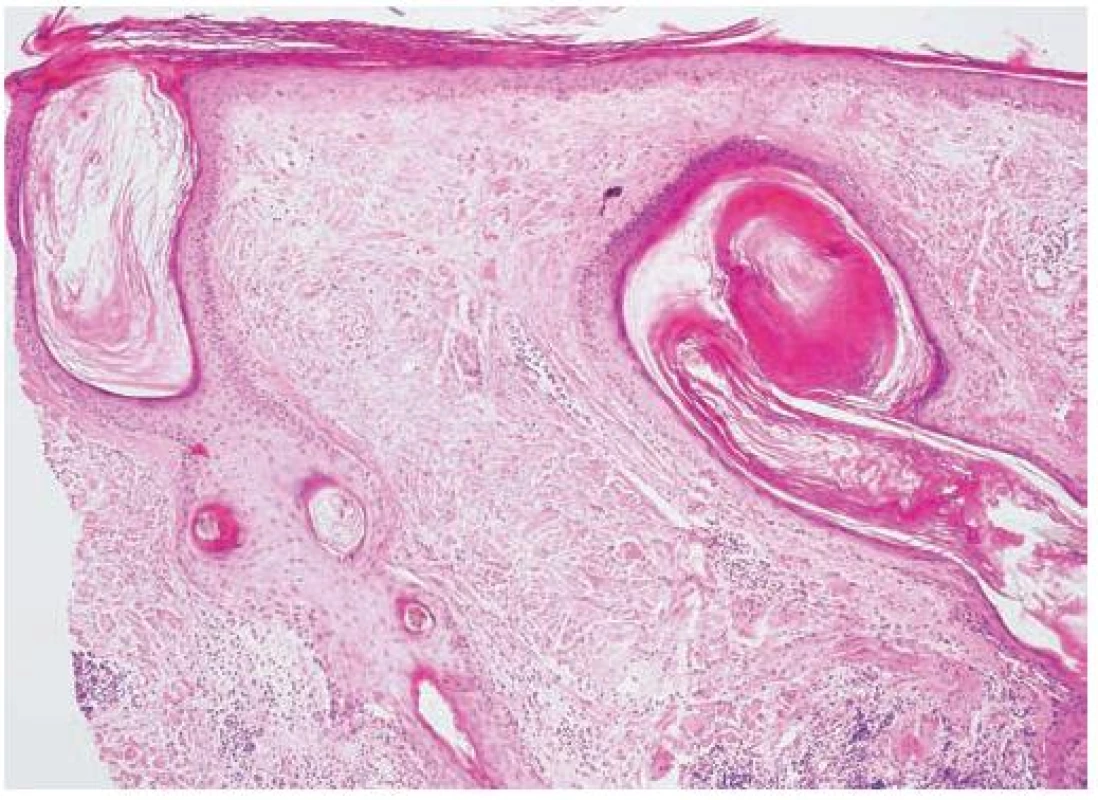
V přímé imunofluorescenci se tvoří především lineárně uspořádaná granulární depozita IgG, IgM a C3 složky komplementu v dermo-epidermálním rozhraní tzv. „lupus band“ (obr. 6) [4, 10, 17, 23, 28]. Globulární depozita IgM, reprezentující cytoidní tělíska (tj. apoptotické keratinocyty), jsou méně častá než u lichen planopilaris [20].
Obr. 5. Diskoidní lupus erythematodes, přímá imunofluorescence, jemně zrnitá depozita IgG v dermo epidermálním rozhraní – „lupus band“ 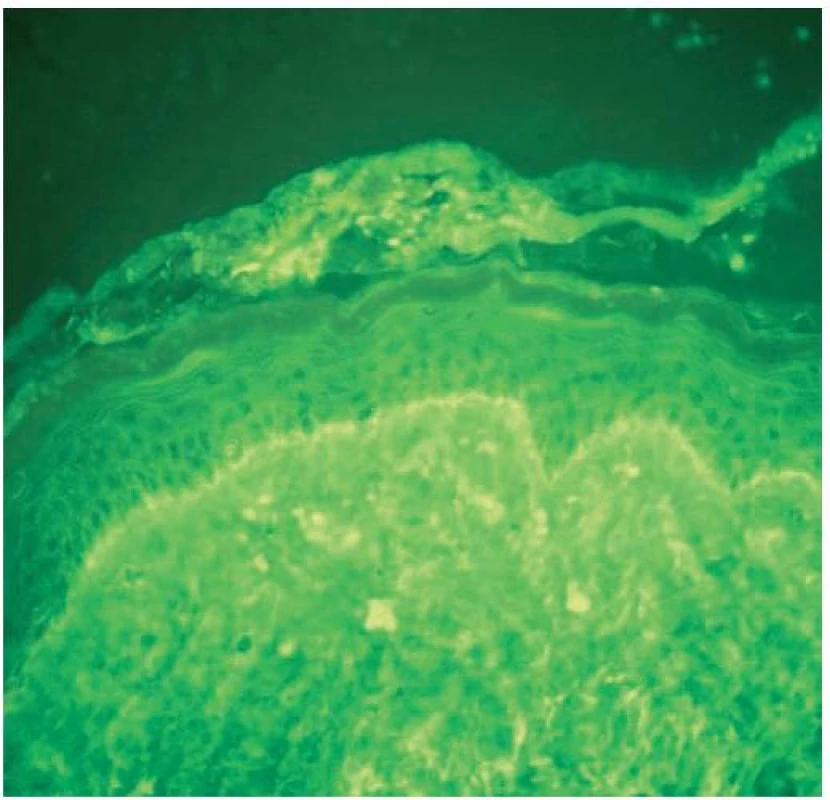
V lokální léčbě jsou první linií silné topické nebo intralezionální kortikosteroidy, jako druhou linii lze zkusit lokální 0,1% takrolimus nebo pimekrolimus dvakrát denně. Při neúspěchu lokální terapie se doporučuje přidat celkově antimalarika. Je uváděn především hydroxychlorochin u dospělých v dávce 200 až 400 mg za den, u dětí v dávce 4–6 mg na kilogram a den. Do nástupu účinku antimalarik jsou někdy současně po dobu 8 týdnů podávány perorální kortikosteroidy. Efekt antimalarik posuzujeme po šesti měsících terapie. Za druhou linii systémové léčby jsou vzhledem k častějším nežádoucím účinkům považovány perorální retinoidy, především izotretinoin v dávce 1 mg na kilogram a den (acitretin je méně vhodný) [4, 8, 17]. V dalších liniích byla popsána řada částečně úspěšných léčebných režimů (thalidomid, dapson, metotrexát, mykofenolát mofetil, azathioprin a jiné). Důležité je důsledně dodržovat fotoprotekci (s ochranou proti UVB i UVA). Ke vzniku nových nebo zhoršení stávajících ložisek může přispívat Koebnerův fenomén, je proto vhodné vyvarovat se traumatizace kštice při účesu [4, 10, 17]. Kouření snižuje účinnost antimalarik, proto je při léčbě antimalariky doporučováno omezit nebo lépe zcela přestat kouřit [4, 8, 17]. Na rozdíl od ostatních primárních jizvících alopecií je ztráta vlasů částečně reverzibilní, léčba by tedy měla být zahájena bez prodlení [4].
Lichen planopilaris
Lichen planopilaris (LPP) je považován za variantu lichen planus [4, 11, 17, 23]. Jde pravděpodobně o nejčastější primární jizvící alopecii. V současné době se lichen planopilaris rozděluje na tři klinické formy: klasický lichen planopilaris, frontální jizvící alopecii a syndrom Graham-Little [4, 5, 8, 9, 11, 17, 22, 30]. Nově popsanou klinickou jednotkou je jizvící alopecie s predilekčním rozložením („fibrosing alopecia in a pattern distribution“). U tohoto onemocnění je autoimunitní zánětlivá reakce namířena výhradně proti miniaturizovaným sekundárním velusovým vlasům u pacientů s androgenetickou alopecií [4, 17].
Mechanismus vzniku onemocnění není dosud zcela objasněn. Byl popsán vznik lichen planopilaris po některých lécích, vakcinaci proti hepatitidě B, infekci hepatitidou C i dalších stimulech [4, 11, 17, 23]. V ložiscích lichen planopilaris byla zjištěna snížená exprese genů pro peroxizómovými proliferátory aktivovanou receptorovou (PPAR-g) signální dráhu, která by mohla souviset s abnormální produkcí lipidů mazovou žlázou a tím vést k poškození pilosebaceózní jednotky. Následně by došlo k produkci zánětlivých mediátorů a rozvoji zánětu s převahou autoreaktivních T-lymfocytů a vzniku lichenoidního infiltrátu a dalších histopatologických a klinických charakteristických znaků [7, 12, 14, 17]. Zdá se, že četné dosud popisované zevní vlivy mohou aktivovat tento patologický děj na geneticky vnímavém terénu a vést ke vzniku získané a lokalizované dysfunkce PPAR-g [12, 14, 17]. Pro platnost této nové teorie svědčí publikovaný terapeutický úspěch použití perorálních agonistů PPAR-g v léčbě lichen planopilaris [12].
Klasický lichen planopilaris (folikulární lichen planus)
Onemocnění postihuje více ženy a je častější ve středním věku. U dětí je klasický LPP vzácný [4, 5, 11, 17]. Pacienti udávají kromě zvýšeného výpadu vlasů především svědění, zvýšenou citlivost kštice, pálení a bolest [4, 5, 11, 17]. Nejčastěji bývá postižena fronto-parietální oblast. Vzniká jedno nebo více ložisek jizvící alopecie s perifolikulární hyperkeratózu a erytémem v okrajích a atrofickou, jizevnatou, bělavou kůží v centru. V ložiscích jsou typicky zachovalé jednotlivé nepostižené vlasy (obr. 7). K ulceracím dochází vzácně, při vzniku se doporučuje vyšetření na hepatitidu C. Na aktivitu onemocnění ukazuje také pozitivní trakční test s anagenními vlasy z okrajů ložisek. Klinický obraz je obtížné odlišit od pseudopelade Brocq, především pokud jde o výsledný stav a nejsou klinicky aktivní okraje ložisek [4, 11, 17]. Při dermatoskopickém vyšetření může být patrný perifolikulární erytém, hyperkeratóza v okolí folikulárních ústí, kapilární kličky, nebo pigmentace vzhledu včelí plástve [10, 18]. Současné projevy lichen planus jinde po těle jsou popisovány přibližně u 20 % pacientů a časem vznikají až u poloviny nemocných [4, 6, 11, 17, 22]. Onemocnění většinou střídá období progrese s obdobími klidu [4, 8, 11, 17].
Obr. 6. Klasický lichen planopilaris 
V histologickém obrazu v klinicky aktivních projevech nacházíme lichenoidní lymfocytární infiltrát postihující především oblast infundibula a isthmus, vakuolární degeneraci, dyskeratózu a apoptózu bazálních keratinocytů a cytoidní (Civateho) tělíska v přilehlé dermis [4, 5, 20, 21, 23, 29]. Vzniká folikulární hyperkeratóza s hypergranulózou [17, 20, 21, 23, 29]. Mazové žlázy chybí nebo jsou atrofické. S progresí onemocnění dochází k destrukci vlasových folikulů zánětem a přítomností obrovských mnohojaderných buněk typu cizích těles. Výsledným stavem je fibróza a atrofie epidermis. Při barvení na elastiku je patrná povrchová, klínovitá jizva, vlákna elastinu jsou zachovalá v dermis mezi vlasovými folikuly (na rozdíl od difuzní ztráty elastických vláken v dermis u rozvinutého diskoidního erythematodu). V přímé imunofluorescenci můžeme v okolí bazální membrány najít krajkovité uloženiny fibrinogenu a globulární uloženiny IgM, méně IgA a C3 složku komplementu [4, 11, 17, 20–23, 28].
Terapie lichen planopilaris je obtížná. K hodnocení účinnosti je k dispozici jen málo kontrolovaných studií a navzájem se liší i doporučení v literatuře. V lokální léčbě se většinou v první linii doporučují středně silné a silné topické nebo intralezionální kortikosteroidy aplikované do okrajů alopetických ložisek. Jako druhá linie bývá uváděn 0,1% takrolimus. Systémová léčba je přidávána při neúčinnosti lokální terapie nebo u rychle progredujícího onemocnění. Jako první linie jsou uváděny nízké dávky acitretinu nebo antimalarika. Nástup účinku antimalarik lze očekávat do 2–3 měsíců, plný klinický účinek za 6–12 měsíců [11]. Dobu do nástupu účinku této systémové léčby lze u rychle progredujících případů překlenout perorálními kortikosteroidy (prednizon v dávce 0,5–1mg na kilogram a den). Účinný se zdá perorální cyklosporin A v běžných dávkách. Publikována byla částečně úspěšná léčba griseofulvinem, mykofenolát mofetilem, tetracykliny, alefaceptem a excimerovým laserem. Nízkomolekulární heparin a thalidomid jsou považovány za málo účinné. Nově byl v léčbě úspěšné použit pioglitazon hydrochlorid (agonista PPAR-g). Při svědění kštice jsou doporučována současně podávaná antihistaminika [2, 4, 5, 8, 11, 12, 17].
Frontální jizvící alopecie (postmenopauzální frontální jizvící alopecie)
Postihuje převážně ženy po menopauze. Mladší ženy a muži jsou postiženi vzácně [4, 11, 17, 19, 25, 26, 30]. Jizvením dochází k ústupu fronto-temporální a fronto-parietální vlasové hranice, často současně s výpadem laterálních partií obočí (obr. 8). Jizvením postižená oblast je vyhlazená, bělavé barvy a většinou je dobře patrný kontrast s více pigmentovanou kůží čela s vráskami. V okolí vlasů při hranici ložisek je při aktivním onemocnění perifolikulární erytém a hyperkeratóza s deskvamací. Do obrazu onemocnění patří u některých nemocných nejizvící ztráta ochlupení v axilách a na končetinách. Mohou být přítomna ložiska lichen planus jinde po těle [4, 6, 11, 17, 19, 25, 26, 30]. Nově popsaným specifickým diagnostickým znakem je jeden nebo několik zachovalých vlasů v jizevnatých ložiscích frontálně (tzv. „lonely hair“) [25, 26]. Dermatoskopické vyšetření je necharakteristické [26]. Histopatologický nález a přímá imunofluorescence jsou stejné jako u lichen planopilaris, častěji je však popisováno postižení velusových než terminálních vlasů [4, 13, 17, 20, 21, 26].
Obr. 7. Frontální jizvící alopecie 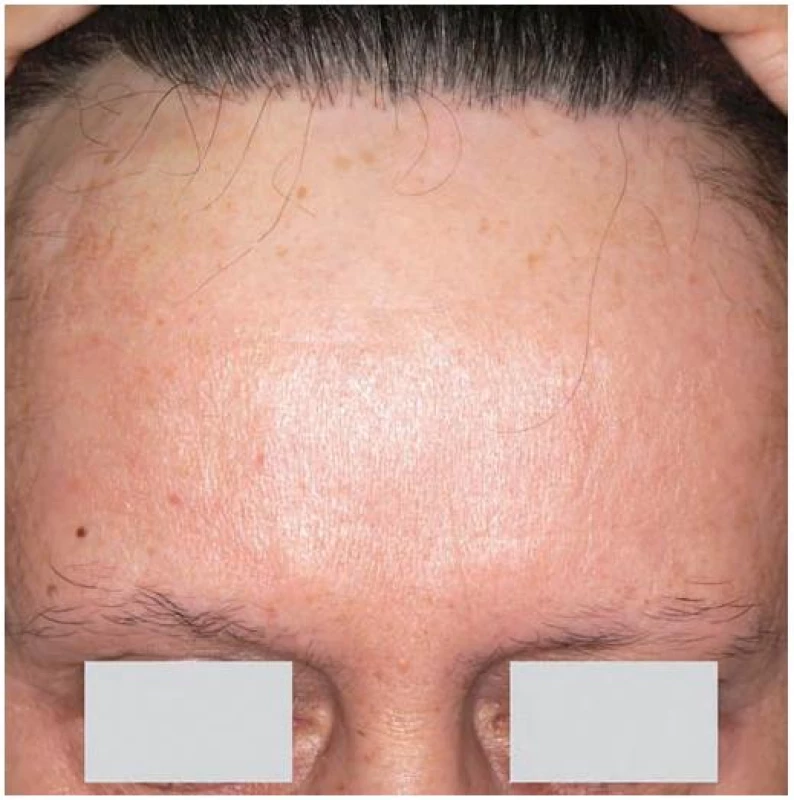
Jako první linie lokální léčby jsou většinou udávány středně silné a silné lokální kortikosteroidy v monoterapii dvakrát denně, případně kombinace s lokálním minoxidilem. U rozsáhlejších a rychle progredujících nálezů jsou doporučovány nejčastěji perorální kortikosteroidy. Byla popsána úspěšná léčba hydroxychlorochinem [19]. V literatuře jsou zmínky například o léčbě izotretinoinem, acitretinem, griseofulvinem, doxycyklinem, antiandrogeny, mykofenolát mofetilem a lokálními retinoidy. O účinnosti těchto terapeutických režimů je však zatím jen velmi málo důkazů [4, 17, 19, 25, 26]. Frontální jizvící alopecie může být chybně diagnostikována jako ženská androgenetická alopecie mužského typu. Obě alopecie se mohou kombinovat a některé poznatky ukazují na jejich možnou souvislost, která však zatím nebyla uspokojivě vysvětlena [4].
Graham-Little syndrom (Piccardi–Lassueur–Graham Little Syndrom)
Jde o vzácné onemocnění vyskytující se převážně u dospělých. Ložisková jizvící alopecie kštice spolu s nejizvící alopecií v axilách a pubické oblasti tvoří s folikulární keratózou na trupu a končetinách charakteristickou triádu kožních změn [2, 4, 8, 9, 17]. Vzácně je postižen obličej a obočí. Kožní projevy mohou svědit. Jizvící alopecie může předcházet vzniku folikulární keratózy až o několik let. Histopatologický nález připomíná klasický lichen planopilaris nebo keratosis pilaris atrophicans [4, 17]. Léčebná doporučení vycházejí pouze z jednotlivých publikovaných případů. Byl popsán terapeutický úspěch silných lokálních a intralezionálních kortikosteroidů, celkových kortikosteroidů a cyklosporinu. Folikulární keratóza reaguje na léčbu topickými retinoidy [4, 8, 17]. Je doporučováno obdobné léčebné schéma jako u klasického lichen planopilaris [4, 8, 17].
Pseudopelade Brocq (pseudopelade)
Jde o onemocnění postihující převážně dospělé. Častější výskyt byl popsán u bělochů a u žen [1, 2, 4, 6, 8, 17, 23]. U dětí je onemocnění vzácné [1, 2]. Od popsání onemocnění (1869) Neumannem a pojmenování „pseudopelade“ Brocquem (1888) byla pseudopelade považována za výsledný klinický obraz jiných jizvících alopecií, také za formu lichen planopilaris i chronického erythematodu. Řadě publikovaných vysvětlení pseudopelade odpovídá i značně nesourodá terminologie [1, 2, 4, 5, 8, 17, 30]. V současnosti však analýzy exprese genů ukazují, že pseudopelade Brocq nesouvisí s lichen planopilaris, a zdá se, že jde o samostatné onemocnění [14].
V klinickém obraze jsou charakteristická, bělavá jizevnatá atrofická ložiska s neostrým ohraničením a většinou minimálními známkami zánětu, někdy se satelitními ložisky v okolí. Jsou lokalizována především v oblasti vertexu a bývají drobná, vícečetná, připomínající „stopy ve sněhu“, někdy splývají v rozsáhlejší alopetické plochy (obr. 9) [1, 2, 4, 6, 8, 17, 22, 23, 30]. Méně často je přítomno jedno nebo více větších ložisek, případně kombinace malých a větších ložisek současně. V ložiscích pseudopelade bývají zachovány trsy nebo jen jednotlivé vlasy [1, 17, 23]. Obrazem aktivity onemocnění je obdobně jako u dalších alopecií pozitivní trakční test s anagenními vlasy z okrajů ložisek. Pacienti jsou většinou bez potíží, někdy mohou alopetická ložiska svědit nebo být méně citlivá na dotek. Onemocnění je ve většině případů pomalu progredující, s obdobími remise a exacerbace [1, 2, 4, 6, 8, 17, 22, 23]. Histopatologický nález je necharakteristický. U časného onemocnění nacházíme lymfocytární infiltrát v oblasti infundibula a isthmu, následovaný destrukcí vlasového folikulu jizvením se ztrátou mazových žláz (obr. 10). Musculus arrector pili zůstává intaktní. Přímá imunofluorescence je většinou negativní, někdy se v zóně bazální membrány zjišťují depozita IgM [1, 4, 8, 17, 20, 22, 28]. U rozvinutého onemocnění může barvení na elastiku ukázat zesílená vlákna elastinu v dermis a neporušenou elastinovou pochvu v okolí fibrotických pruhů (zbytků původního folikulu) [1, 2, 9, 17, 20, 22, 30].
Obr. 8. Pseudopelade Brocq, „stopy ve sněhu“ 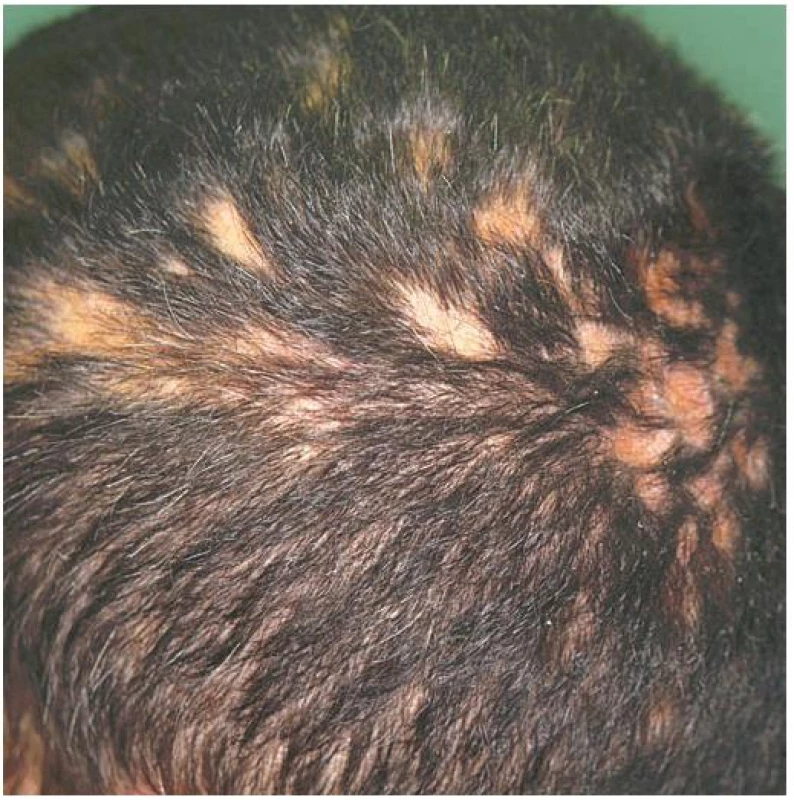
Obr. 9. Pseudopelade Brocq (HE, původní zvětšení 100krát) 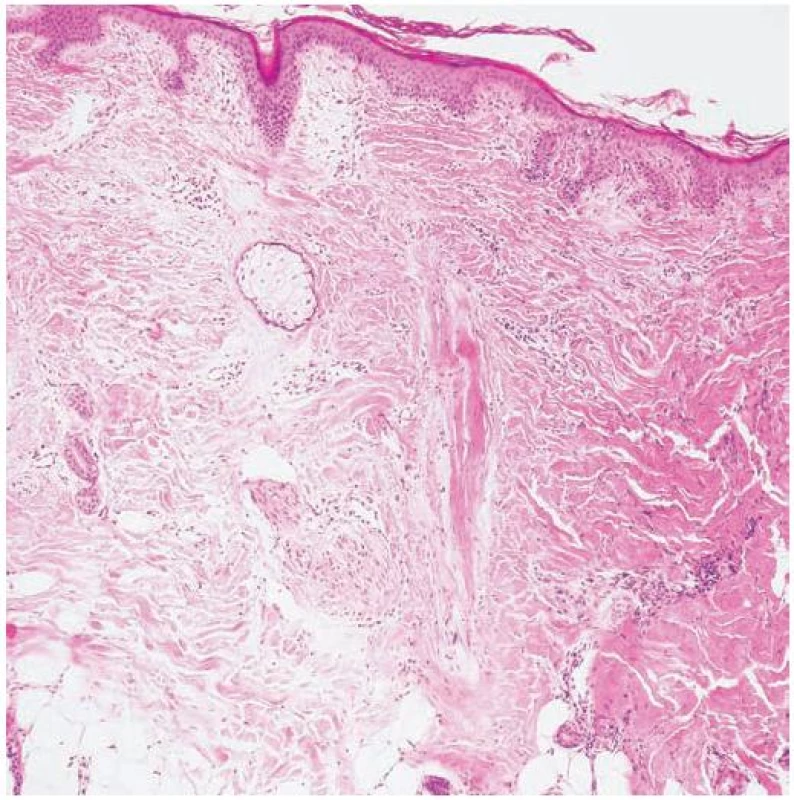
Terapie je velmi obtížná a bylo publikováno jen málo kontrolovaných studií. Vzhledem k časté nepřítomnosti zánětu a subjektivních potíží hodnotíme léčbu s ohledem na progresi alopetických ložisek. Většina autorů doporučuje léčbu stejným schématem jako u lichen planopilaris [4, 8, 17]. Kontroly jsou doporučovány zpočátku a při progredujícím onemocnění každý měsíc, v období remise s delším intervalem [4].
PRIMÁRNÍ JIZVÍCÍ ALOPECIE S PŘEVAHOU NEUTROFILŮ
Folliculitis decalvans
Jde o nejčastější neutrofilní primární jizvící alopecii. Incidence se odhaduje na přibližně 11 % všech primárních jizvících alopecií. Onemocnění se vyskytuje více u mladých dospělých a ve středním věku. Je častější u mužů a u černochů. Familiární výskyt byl popsán v jednotlivých případech [2, 4, 6, 16, 17, 31]. V etiopatogenezi se pravděpodobně uplatňuje invaze Staphylococcus aureus do vlasového folikulu spolu s patologickou imunitní odpovědí. Je zvažován vliv produkce stafylokokových superantigenů, vlastnosti některých kmenů Staphylococcus aureus a genetické dispozice [2, 3, 4, 8, 16, 17, 22, 30, 31].
Klinický nález začíná vznikem drobných erytematózních, folikulárně vázaných papulí a následně pustul a krust ve kštici. Dochází ke vzniku erytému, olupování a jizvení s destrukcí vlasových folikulů, patrnou jako ztráta folikulárních ústí (obr. 11). Výsledné jizvy jsou často hypertrofické a vznikají nejdříve v centrech ložisek. Pustuly zůstávají zachovány v okrajích jako tzv. zóna folikulitidy. Někdy jsou patrné exkoriace až hemoragické krusty. Ložiska mohou být vícečetná, někdy splývají. Postižena je kštice především na vertexu a occipitálně, méně často frontálně a temporálně. Ojediněle byl popsán nález ve vousech, na obličeji a v zátylku [2, 4, 8, 16, 17, 31]. Výskyt jinde po těle představuje pravděpodobně koincidenci s jiným onemocněním [17]. Poškozením infundibulárních částí vlasových folikulů zánětem a následným jizvením dochází ke vzniku společného dilatovaného infundibula. Z folikulárního ústí pak vyrůstají trsy o počtu 5–20 vlasů (centrálně anagenní vlasy, obklopené telogenními vlasy) nazývané „tufted folliculitis“. Při palpaci z tohoto ústí často vytlačíme hnis. Abscesy vznikají vzácně [4, 16, 17, 30]. Dříve byla „tufted folliculitis“ považována za patognomický znak folliculitis decalvans, v současné době však převažuje názor, že jde jen o výsledný klinický stav různých primárních i sekundárních jizvících alopecií [4, 17, 20, 31]. Onemocnění je ve většině případů chronické a dlouhodobě progredující. U některých nemocných je kultivací zjištěno nosičství Staphylococcus aureus nazofaryngeální oblasti (17). Při vyšetření se doporučuje stěr z pustul na bakteriologickou kultivaci a citlivost. V diferenciální diagnóze je vždy třeba pomýšlet na hluboké mykotické infekce zoofilními dermatofyty [16, 17]. Pacienti si stěžují na svědění, pálení a bolest v postižených ložiscích, někdy na spontánní krvácení a krev na polštáři.
Obr. 10. Folliculitis decalvans, erytém, krusty 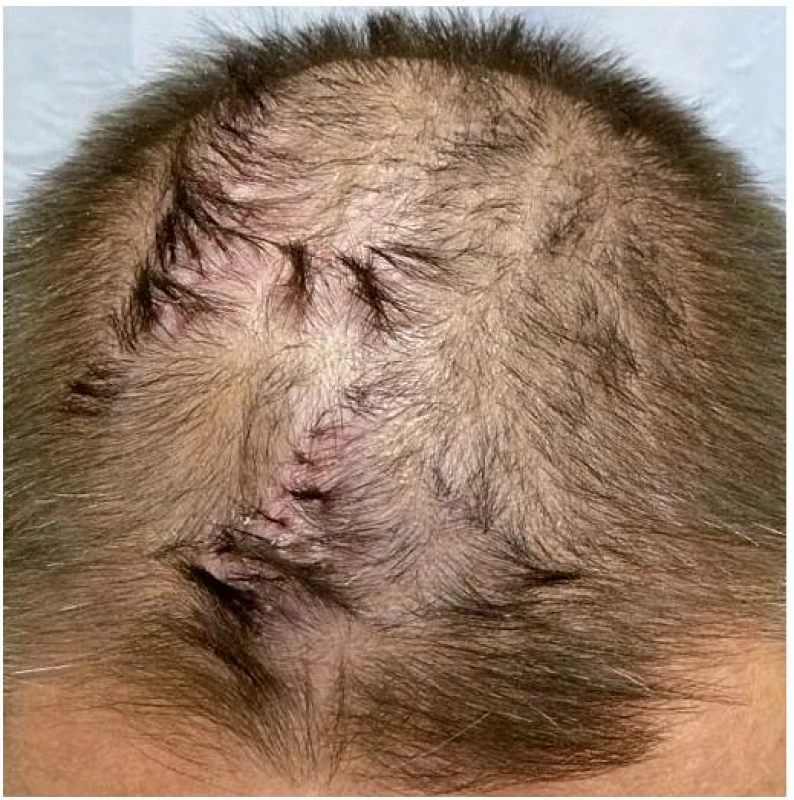
V histopatologickém obraze nacházíme u časných ložisek dilataci infundibula s četnými intraluminálními neutrofily, destrukci mazových žláz a někdy intrafolikulární a perifolikulární neutrofilní infiltrát častěji v horní a střední části folikulu. U pokročilého onemocnění bývá infiltrát smíšený s přítomností neutrofilů, lymfocytů a četných plazmatických buněk. Typickým nálezem je granulomatózní zánět s obrovskými mnohojadernými buňkami typu cizích těles v okolí ektopických částí vlasového stvolu. Někdy bývají patrné trsy vlasů se společným folikulárním ústím. Výsledným stavem je destrukce pilosebaceózní jednotky a často hypertrofická jizva [4, 16, 17, 29, 30, 31]. Je vhodné doplnit barvení na PAS k vyloučení hluboké mykózy [16, 17, 22]. Pokud je diagnóza folliculitis decalvans pravděpodobná, je možné provést jen jednu probatorní excizi na vertikální řezy [17].
Terapie je nesmírně obtížná. Uplatňuje se především léčba proti stafylokokům a neutrofilům. Většinou je nutné použít kombinované lokální a celkové terapeutické režimy. V lokální léčbě mohou být jako první linie zvolena lokální antibiotika [8]. Dobré zkušenosti jsou také s kombinovanými kortikosteroidními a antibiotickými preparáty [16, 17]. Byl popsán velmi dobrý terapeutický efekt 0,1% takrolimu [3]. Vhodné je doplnit antiseptické nebo protizánětlivé šampóny. V systémové léčbě se uplatňují celkově podávaná antibiotika podle citlivosti (doxycyklin, erythromycin, trimethoprim-sulfamethoxazol, klindamycin, kyselina fusidová, rifampicin a jiné) [16, 17, 30, 31]. Jako nejúčinnější léčebný režim se zatím ukazuje perorální rifampicin v dávce 300 mg dvakrát denně, kombinovaný s perorálním klindamycinem v dávce 300 mg dvakrát denně, celkem po dobu 10 týdnů. Byla popsána také kombinace rifampicinu s perorální kyselinou fusidovou nebo zinkem. Rifampicin by neměl být podáván v monoterapii vzhledem k rychlému rozvoji antibiotické rezistence. Při intoleranci klindamycinu lze podávat perorální ciprofloxacin nebo azitromycin [8, 16, 17]. Byl opakovaně popsán terapeutický úspěch perorálního zinku v počáteční dávce 400 mg za den a udržovací dávce 200 mg za den. Při dlouhodobé terapii zinkem je však riziko malabsorpce mědi a následně vzniku závažné sideroblastické anémie a neutropenie. Použití sulfonů (dapsonu) v léčbě folliculitis decalvans se zdá bezpečné a racionální, bylo však dosud publikováno málo studií. Dapson v dávce 50–100 mg za den lze v úvodu terapie kombinovat s perorálními antibiotiky a po stabilizaci onemocnění pokračovat v udržovací dávce 25 mg za den [8, 16, 17]. Perorální kortikosteroidy a izotretinoin jsou v monoterapii málo účinné [16]. Někteří autoři doporučují pokusit se eradikovat Staphylococcus aureus při nosičství v nazofaryngeální oblasti. Kožní nález může zlepšit oholení vlasů [4, 8, 16, 17]. I pokud je dosaženo terapeutického úspěchu a stabilizace nálezu, onemocnění po vysazení léčby velmi často recidivuje a je většinou zapotřebí dlouhodobá, v lepším případě lokální udržovací léčba [4, 16, 17].
ZÁVĚR
Vzhledem ke vzácnému výskytu, komplikované diagnostice a terapii jizvících alopecií je doporučováno pacienty včas odeslat na specializovaná pracoviště. Správná diagnóza a včasná léčba jsou pro prognózu těchto chorob rozhodující. Stanovení diagnózy je ale často i při kombinaci vyšetřovacích postupů velmi obtížné, někdy diagnózu stanovit nelze [4, 8, 9, 17]. V takovém případě je vhodné zahájit terapii alespoň s ohledem na známé údaje ve snaze ovlivnit průběh onemocnění ještě před vznikem nevratných jizevnatých změn. Pokud diagnóza směřuje k jizvícím alopeciím s převahou lymfocytů, zdá se vhodné zahájit léčbu silnými lokálními kortikosteroidy a při neúspěchu (nejčastěji po období 3 měsíců) nebo při rychle progredujícím onemocnění přidat do kombinace hydroxychlorochin. U skupiny neutrofilních jizvících alopecií lze doporučit lokální antibiotika případně v kombinaci s topickými kortikosteroidy nebo lokální takrolimus a při neúspěchu přidat perorální antibiotika nebo sulfony. Perorální kortikosteroidy a imunosupresiva (cyklosporin, metotrexát, mykofenolát mofetil aj.) budou při dostatečně vysokých dávkách v terapii jizvící alopecie pravděpodobně účinné, ale je zapotřebí zvážit poměr rizik a přínosu pro pacienta, především s ohledem na často chronicky recidivující a dlouhodobě progredující onemocnění. Primární jizvící alopecie zůstávají zatím i přes některé nové poznatky stále na okraji zájmu výzkumu i klinické praxe a často přinášejí zklamání jak lékařům, tak pacientům.
Do redakce došlo dne 9. 5. 2012.
Kontaktní adresa:
MUDr. Jan Říčař
Dermatovenerologická klinika LF UK a FN Plzeň
Dr. E. Beneše 13
305 99 Plzeň
e-mail: ricarj@fnplzen.cz
Zdroje
1. ALZOLIBANI, A. A., KANG, H., OTBERG, N., SHAPIRO, J. Pseudopelade of Brocq. Dermatol. Ther., 2008, p. 257–263.
2. ARENBERGER, P. et. al. Klinická trichologie. Praha: Maxdorf, 2002, 192 s.
3. BASTILA, J., VALERÓN-ALMAZÁN, P., SANTANA-MOLINA, N. et. al. Treatment of folliculitis decalvans with tacrolimus ointment. Int. J. Dermatol., 2012, p. 216–220.
4. BLUME-PEYTAVI, U., TOSTI, A., WHITING, D. A., TRUEB, R. M. et al. Hair Growth and Disorders. Berlin, Heidelberg: Springer-Verlag, 2008, ?? p.
5. BOLOGNIA, J. L., JORIZZO, J. L., RAPINI, R. P. Dermatology. 2nd edition, Spain: Mosby Elsevier, 2008, 2584 p.
6. BURGDORF, W. H., PLEWIG, G., WOLF, H. H., LANDTHALER, M. Braun-Falco’s Dermatology. 3rd edition. Springer, 2009, p.
7. HARRIES, M. J., PAUS, R. The pathogenesis of primary cicatricial alopecias. Am. J. Pathol., 2010, p. 2152–2162.
8. HARRIES, M. J., SINCLAIR, R. D., MACDONALD-HULL, S., WHITING, D. A. et al. Management of primary cicatricial alopecias: options for treatment. Br. J. Dermatol., 2008, p. 1–22.
9. HARRIES, M. J., TRUEB, R. M., TOSTI, A. et al. How not to get scar(r)ed: pointers to the correct diagnosis in patients with suspected primary cicatricial alopecia. Br. J. Dermatol., 2009, p. 482–501.
10. HORDINSKY, M. Cicatricial alopecia: discoid lupus erythematosus. Dermatol. Ther., 2008, p. 245–248.
11. KANG, H., ALZOLIBANI, A. A., OTBERG, N., SHAPIRO, J. Lichen planopilaris. Dermatol. Ther., 2008, p. 249–256.
12. MIRMIRANI, P., KARNIK, P. Lichen planopilaris treated with a peroxisome proliferator-activated receptor gamma agonist. Arch. Dermatol., 2009, p. 1363–1366.
13. MIRMIRANI, P., WILLEY, A., HEADINGTON. J. T. et. al. Primary cicatricial alopecia: histopathologic findings do not distinguish clinical variants. J. Am. Acad. Dermatol., 2005, p. 637–643.
14. OHYAMA, M. Primary cicatricial alopecia: Recent advances in understanding and management. J. Dermatol., 2012, p. 18–26.
15. OLSEN, E. A., BERGFELD, W. F., COTSARELIS, G. et al. Summary of North American Hair Research Society (NAHRS) – sponsored Workshop on Cicatricial Alopecia, Duke University Medical Center, February 10 and 11, 2001. J. Am. Acad. Dermatol., 2003, p. 103–110.
16. OTBERG, N., KANG, H., ALZOLIBANI, A. A., SHAPIRO, J. Folliculitis decalvans. Dermatol. Ther., 2008, p. 238–244.
17. ROSS, E. K., TAN, E., SHAPIRO, J. Update on primary cicatricial alopecias. J. Am. Acad. Dermatol., 2005, 53, p. 1–37.
18. ROSS, E. K., VINCENZI, C., TOSTI, A. Videodermoscopy in the evaluation of hair and scalp disorders. J. Am. Acad. Dermatol., 2006, p. 799–806.
19. SAMRAO, A., CHEW, A. L., PRICE, V. Frontal fibrosing alopecia: a clinical review of 36 patients. Br. J. Dermatol., 2010, p. 1296–1300.
20. SPERLING, L. C. An Atlas of Hair Patology with clinical correlations. London: The Parthenon Publishing Group, 2003, 178 p.
21. SPERLING, L. C., COWPER, S. E. The histopathology of primary cicatricial alopecia. Semin. Cutan. Med. Surg., 2006, p. 41–50.
22. STEFANATO, C. M. Histopathology of alopecia: a clinicopathological approach to diagnosis. Histopathology, 2010, p. 24–38.
23. ŠTORK, J. et. al. Dermatovenerologie. Praha: Galén, Karolinum, 2008, 502 s.
24. TEDE, S., KLOEPPER, J. E., WHITING, D. A., PAUS, R. The “follicular trochanter”: an epithelial compartment of the human hair follicle bulge region in need of further characterization. Br. J. Dermatol., 2007, p. 1013–1016.
25. TOSTI A., MITEVA M., TORRES F. Lonely Hair: A Clue to the Diagnosis of Frontal Fibrosing Alopecia. Arch. Dermatol., 2011, p. 1240–1240.
26. TOSTI, A., PIRACCINI, B. M., IORIZZO, M., MISCIALI, C. Frontal fibrosing alopecia in postmenopausal women. J. Am. Acad. Dermatol., 2005, p. 55–60.
27. TOSTI, A., TORRES, F., MISCIALI, C. et al. Follicular red dots: a novel dermoscopic pattern observed in scalp discoid lupus erythematosus. Arch. Dermatol., 2009, p. 1406–1409.
28. TRACHSLER, S., TRÜEB, R. M. Value of Direct Immunofluorescence for Differential Diagnosis of Cicatricial Alopecia. Dermatology, 2005, p. 98–102.
29. WEEDON, D., STRUTTON, G., RUBIN, A. I., WEEDON, D. Weedon’s skin pathology. 3rd edition, Edinburgh: Churchill Livingstone/Elsevier, 2010, 1060 p.
30. WOLFF, K., GOLDSMITH, L. A., KATZ, S. I. et. al. Fitzpatrick’s dermatology in general medicine. 7th edition, New York: McGraw-Hill Medical, 2008, 2402 p.
31. ZIMOVA, J., POCK, L. Folliculitis decalvans capillitii. Dermatologie pro praxi, 2012, 1, s. 26-28.
Štítky
Dermatológia Detská dermatológia
Článok vyšiel v časopiseČesko-slovenská dermatologie
Najčítanejšie tento týždeň
2012 Číslo 3- První zkušenosti s léčbou psoriázy bimekizumabem v české reálné praxi – kazuistika z FNUSA
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
- První a jediná schválená imunoterapie vzácného agresivního karcinomu kůže
-
Všetky články tohto čísla
- Sweetův syndrom
- Klinický případ: Cárovitá keratodermie
- Zápis ze schůze výboru ČDS konané dne 19. dubna 2012
-
Zápisnica zo zasadnutia výboru SDVS
Hotel Victoria, Martin 24. 2. 2012 -
Zpráva ze 70. výročního mítinku Americké akademie dermatologie (AAD)
San Diego 15.–20. 3. 2012 - Color Atlas of Dermatology
- Odborné akce v roce 2012
- Nejčastější primární jizvící alopecie
- Doškolování lékařů – kontrolní test
- Vliv diagnostické hypoalergenní diety u pacientů s atopickým ekzémem na intenzitu zánětu, svědění a nespavost
- Kalcifylaxe s kožními ulceracemi – popis případu
- Česko-slovenská dermatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Nejčastější primární jizvící alopecie
- Sweetův syndrom
- Klinický případ: Cárovitá keratodermie
- Kalcifylaxe s kožními ulceracemi – popis případu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



