-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Akutní hemoragický edém dětí – leukocytoklastická vaskulitida
Acute Hemorrhagic Edema of Infancy – Leucocytoclastic Vasculitis
Purpura accompanied with fever or low grade fever is usually a differential diagnostic problem in childhood. An acute hemorrhagic edema of infancy is a less frequent and underdiagnosed entity. The authors report a case of this disease with typical manifestations: purpura, edema and fever/low grade fever. Despite the dramatic onset of skin lesions, the disease does not require any specific treatment, complications are rare and prognosis is favorable.
Key words:
acute hemorrhagic edema of infancy – purpura Schönlein-Henoch – leukocytoclastic vasculitis
Autoři: M. Mikova 1; Z. Doležel 1; M. Schüller 1; H. Bučková 2
Působiště autorů: Pediatrická klinika LF MU a FN Brno přednosta prof. MUDr. Zdeněk Doležel, CSc. 1; Kožní oddělení Pediatrické kliniky LF MU a FN Brno prim. MUDr. Hana Bučková, Ph. D. 2
Vyšlo v časopise: Čes-slov Derm, 89, 2014, No. 2, p. 73-76
Kategorie: Kazuistiky
Souhrn
Purpura, zvláště pokud je provázená horečkou nebo subfebriliemi, představuje u dětí nesnadný diferenciálnědiagnostický problém. Méně častou možná však i poddiagnostikovanou entitou je onemocnění označované akutní hemoragický edém malých dětí. Uveden je případ této vaskulitidy, jejímiž typickými projevy jsou purpura, edém a horečka/subfebrilie. I když rozvoj kožních projevů této nemoci bývá velmi dramatický, choroba nevyžaduje žádnou specifickou léčbu, komplikace jsou vzácné a prognóza je příznivá.
Klíčová slova:
akutní hemoragický edém dětí – purpura Schönleinova-Henochova – leukocytoklastická vaskulitidaÚVOD
Vaskulitidy představují značně heterogenní skupinu onemocnění. Jednotící charakteristikou vaskulitid je nekrotický zánět cév vedoucí k poruše prokrvení příslušné oblasti. Klasifikace vaskulitid vychází právě z charakteru cévního postižení – jsou tak rozlišovány vaskulitidy postihující převážně malé cévy, vaskulitidy postihující cévy středního průsvitu a vaskulitidy s převažujícím postižením velkých cév. Nejčastější vaskulitidou dětského věku je Schönleinova-Henochova purpura (SHP); onemocnění je dobře známé pediatrické odborné veřejnosti a obvykle nečiní diagnostické potíže. Jiné vaskulitidy jsou méně časté, bývají proto nezřídka obtížným diferenciálnědiagnostickým problémem a ke stanovení konečné diagnózy je obvykle nezbytné využít biopsie z kůže nebo z jiných orgánů. Našim sdělením chceme upozornit na jednu ze vzácných či nedostatečně diagnostikovaných vaskulitid u dětí.
POPIS PŘÍPADU
U 2,5leté dívky, jejíž údaje v rodinné a osobní anamnéze jsou bezvýznamné, došlo z plného zdraví k rychlému výsevu „vyrážky“ bez jiných doprovodných příznaků. Klinickému vyšetření v ordinaci Lékařské služby první pomoci (LSPP) dominovaly změny na kůži a nález byl popisován takto: makulopapulózní exantém obou bérců, které byly edematózní, otok byl zřetelný také kolem kotníků a částečně přecházel i na dorzum nohou. Identické kožní změny provázené otokem byly zaznamenány také na boltci levého ucha. Ostatní fyzikální nález byl u dítěte zcela normální, tělesná teplota byla 37,8 °C. Lékař LSSP stav hodnotil jako urtiku a v léčbě dítěte ordinoval jednorázové parenterální podání léčiva s obsahem kortikoidu (Hydrokortison) s tím, že v dalších 3 dnech měl být kortikoid podáván již perorálně (Prednison). Vzhledem k tomu, že po 36hodinách od parenterálního podání léku se kožní nález na dolních končetinách dítěte zdál rodičům intenzivnější, vyhledala rodina znovu odbornou pomoc a dítě bylo přijato k hospitalizaci. Při přijetí byla dívka v celkově dobrém stavu, adekvátně reagující, bez známek omezené hybnosti, její tělesná teplota byla 37,5 °C. Podobně jako při předchozím vyšetření v rámci LSPP vévodily klinickému nálezu u dítěte změny na kůži – v oblasti obou dolních končetin (stehna, bérce, dorza nohou) byla přítomna mírně nad niveau prominující purpura, jejíž některé morfy byly již staršího data; purpura byla velkoplošná a měla charakter ekchymóz. Dolní končetiny, zejména pak bérce, mělo dítě edematózní, otok byl tužší a byl zřetelný také perimaleolárně a na dorzu nohou. Obdobný nález purpury provázené edémem měkkých tkání byl také na obou předloktích a dlaních (obr. 1 a 2). Palpace obou bérců byla provázena jen nevýraznou citlivostí dítěte, zřetelná bolestivost vyvolávající pláč nebo jinou algickou reakci nebyla přítomna. Otok v oblasti levého ušního boltce již nebyl přítomen a purpura zde již byla vybledlá. Zbývající klinické vyšetření dívky bylo se zcela normálním nálezem.
Obr. 1. Purpura v oblasti předloktí a dlaně 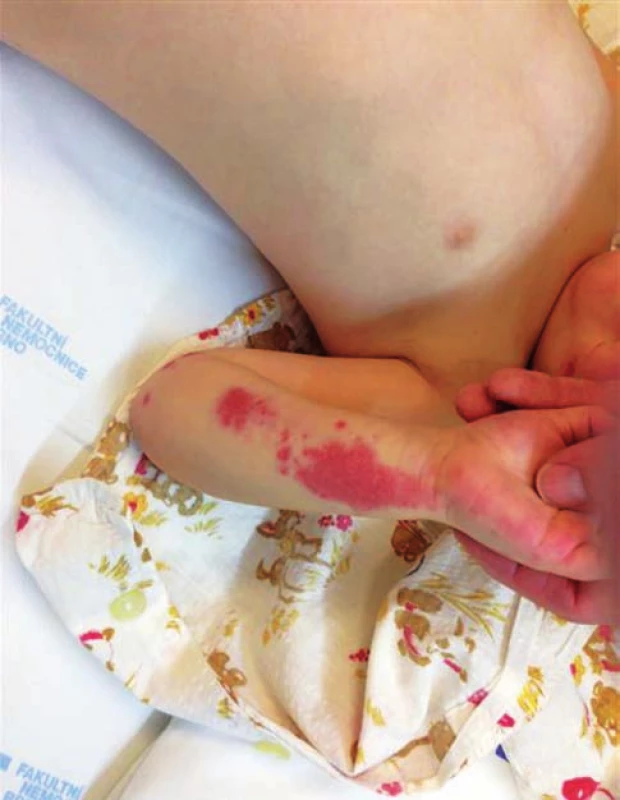
Obr. 2. Velkoplošné ekchymózy různého stáří provázené edémem bérců a dorza nohou 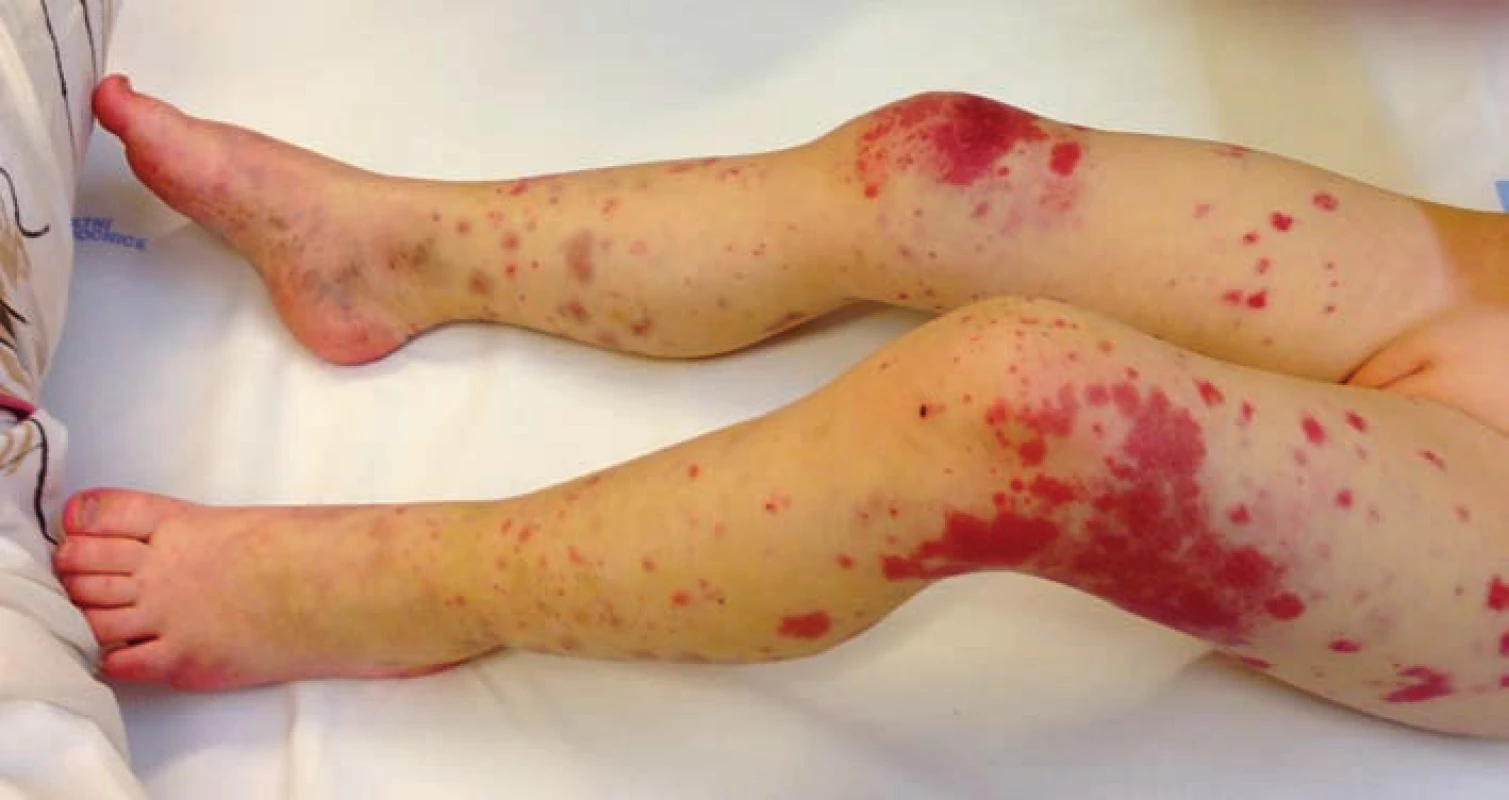
Z provedených laboratorních vyšetření byly nevýrazně zvýšeny jen tyto hodnoty v séru: IgA 1,54 g/l (n. h. 0,2 až 1,0), CIK 62 j (n. h. 0–50). V krevním obraze byla pouze trombocytóza (582 x 109/l; n. h. 150–450), diferenciální rozpočet leukocytů byl bez odchylek. Pro úplnost uvádíme, že další výsledky z provedených vyšetření (krev – CRP, celková bílkovina, albumin, urea, ASLO; moč – chemicky + sediment; stolice na okultní krvácení) byly normální. Analýzy séra zaměřené na nejčastější virová a bakteriální agens vyvolávající respirační infekce byly negativní. Histologie z kožní biopsie: leukocytoklastická vaskulitida; přímá imunofluorescence prokázala silnou perivaskulární pozitivitu fibrinu a IgM. S respektováním klinického nálezu a výsledků všech pomocných vyšetření jsme stanovili diagnózu: Akutní hemoragický edém dětí (AHEI – „acute hemorrgahic edema of infancy“).
Během 8denní hospitalizace byl klinický stav dítěte stabilizovaný, kožní morfy postupně vybledávaly a podkožní edém rychle ustoupil. Vzhledem k tomu, že dítě bylo k hospitalizaci přijato v průběhu víkendu, rozhodl přijímající lékař o iniciální symptomatické léčbě antihistaminikem. Tato farmakoterapie trvala pouze 48 hodin a důvodem jejího zahájení byl fakt, že s podobným kožním nálezem se zúčastněný zdravotnický personál doposud nesetkal. Při následných ambulantních kontrolách bylo dítě v celkově dobrém stavu, purpura zcela vybledla po 9 dnech od propuštění a také se upravily uvedené zvýšené hodnoty laboratorních vyšetření.
DISKUSE
AHEI je řazena mezi vaskulitidy s postižením cév malého průsvitu. Většina literárních zdrojů uvádí AHEI jako onemocnění sporadické, vzácné, a je proto možné, že u dětí nebývá tato choroba přesně diagnostikována. Fakta předchozí věty dokládá databáze MEDLINE, v níž do července 2013 je uvedeno přibližně 350 dětí s AHEI, přitom zcela převažují publikace formou jednotlivých kazuistik; v některých sděleních bývá ojediněle vedle pojmu AHEI uváděno také eponymum Finkelsteinova nebo Seidlmayerova nemoc [1, 6, 10].
AHEI se nejčastěji manifestuje u dětí ve věku 4 měsíce až 2 roky, jsou však popsány případy dětí mezi 3. a 4. rokem života [2, 5]. S uvedeným věkovým rozmezím vhodně koresponduje anglická terminologie, protože „infancy“ volně přeloženo do českého jazyka znamená útlé dětství. S přihlédnutím k domácímu běžně používanému pediatrickému vyjadřování je jako útlé dětství obvykle vnímáno stáří dítěte mezi 1.–4. rokem života. Etiologie AHEI je neznámá – diskutuje se o iniciálním vlivu infekce, hypersenzitivní polékové reakci nebo souvislosti s vakcinací. Pro AHEI bývá uváděna triáda příznaků: horečka (nebo subfebrilie), purpura a edém. Rozvoj kožních lézí je obvykle velmi dramatický, rychlý, včetně doprovodného edému. Purpura má charakter ekchymóz, je terčovitá – velkoplošná, nejčastěji postihuje obličej, ušní boltce, horní nebo dolní končetiny a genitál, zcela ojediněle dochází k výsevu na trupu [4, 7, 9]. Někteří nemocní mívají petechie na sliznici dutiny ústní. Celkový stav dítěte s AHEI až na horečku nebývá nijak alterován. Purpura při AHEI je značně podobná SHP, a i když se většina odborné literatury přiklání k názoru, že AHEI je samostatnou nozologickou jednotkou, je někdy v písemnictví používáno označení Infantilní varianta SHP [3]. Typické systémové příznaky charakterizující děti s SHP (bolest břicha, příměs krve ve stolici, artralgie, nefropatie) při AHEI většinou chybí, ale tento údaj neplatí absolutně. Výsledky laboratorních analýz z krve bývají při AHEI normální, nebo je zvýšení jen mírné (leukocytóza s eozinofilií, trombocytóza, sedimentace erytrocytů, CRP, IgA, IgM); provádění rozsáhlejšího spektra laboratorních vyšetření nebo jejich časté opakování u dětí s nálezem na kůži odpovídající AHEI je iracionální. Při biochemickém vyšetření moči má většina pacientů normální nález, sporadicky je uváděna proteinurie anebo mikroskopické hematurie. Pokud je u nemocných provedena kožní biopsie, bývají v histologickém nálezu popisovány v koriu mírné perivaskulární infiltráty s účastí neutrofilů a leukocytoklasie; přímou imunofluorescencí jsou pak u 25–30 % případů prokazována IgA depozita. Průběh AHEI je u většiny nemocných nekomplikovaný a během 1–3 týdnů dochází k úplné a spontánní remisi. Kazuistiky uvádějí komplikace v podobě chondritidy ušních boltců, krvácení do funiculus spermaticus nebo invaginaci tenkého střeva [8, 11]. Specifická léčba AHEI neexistuje; u některých nemocných bývají celkově a po krátkou dobu podávány kortikoidy, a to převážně z diagnostických rozpaků souvisejících s nedostatečným povědomím o této vaskulitidě. Kortikoterapie však u nemocných s AHEI není indikována. Obdobné doporučení platí i pro děti s nekomplikovanou SHP. V tabulce 1 jsou uvedeny některé rozdíly mezi AHEI a SHP.
Tab. 1. Některé rozdíly mezi AHEI a SHP 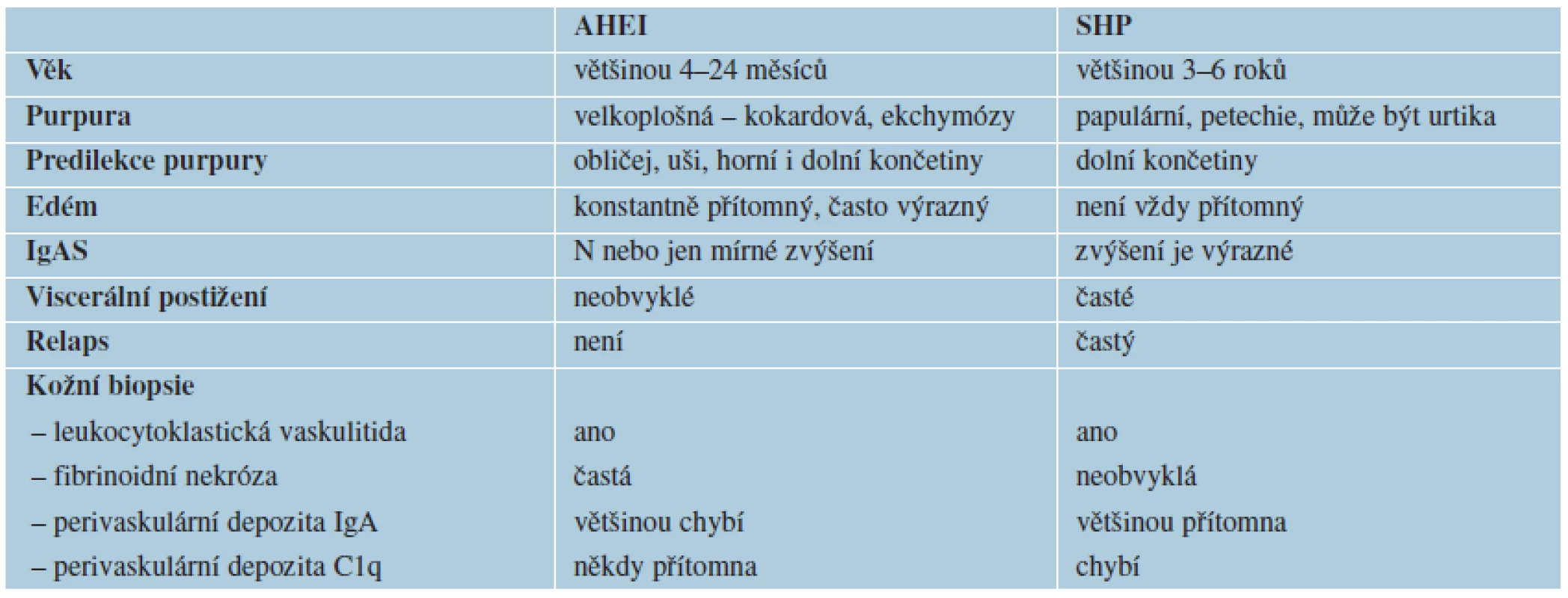
Diferenciálně diagnosticky je nezbytné od AHEI odlišit nejen SHP, ale také erytema multiforme, meningokokovou infekci, Kawasakiho chorobu nebo jiné vaskulitidy. V nejednoznačných případech je především pro rozlišení mezi AHEI a SHP přínosné histologické vyšetření kožní biopsie s vyšetřením přímou imunofluorescencí.
ZÁVĚR
I přes některé přetrvávající nejasnosti a podobnost s SHP je v posledních letech preferován názor, že AHEI je samostatnou nozologickou jednotkou. Onemocnění není asociováno s žádnými systémovými příznaky, typická je spontánní remise a jednoznačně příznivá prognóza. AHEI se zcela nepochybně vyskytuje také v populaci českých dětí a naším pozorováním jsme chtěli zejména dětské lékaře, ale i dermatology upozornit na tuto chorobu v rámci diferenciální diagnostiky vaskulitid.
Do redakce došlo dne 10. 9. 2013.
Adresa pro korespondenci:
MUDr. Magdalena Miková
FN Brno – Pediatrická klinika
Černopolní 9
625 00 Brno
e-mail: magdi.mikova@gmail.com
Zdroje
1. AL SUFYANI, M. A. Acute hemorrhagic edema of infancy: unusual scarring and review of the English languague literature. Int. J. Dermatol., 2009, 48, 6, p. 617–622.
2. BANSAL, S., GHATE, S., JERAJANI, H. R. Sudden onset purpura in a healthy infant: acute hemorrhagic edema of infancy. Indian J. Dermatol., 2011, 56, 3, p. 349–351.
3. CAKSEN, H., ODABAS, D., KÖSEM, M. et al. Report of eight infants with acute infantile hemorrhagic edema and review of the literature. J. Dermatol., 2002, 29, 5, p. 290–295.
4. FIORE, E., RIZZI, M., BERNASCONI, M. et al. Acute hemorrhagic edema of young children (cockade purpura and edema): a case series and systematic review. J. Am. Acad. Dermatol., 2008, 59, 4, p. 684–695.
5. FUJIMURA, T., FUNAYAMA, M., TAGAMI, H. Acute hemorrhagic edema in a four-year-old Japanese boy. J. Dermatol., 2001, 28, 5, p. 279–281.
6. JINDAL, S. R., KURA, M. M. Acute hemorrhagic edema of infancy – a rare entity. Indian. Dermatol. J., 2013, 4, 2, p. 106–108.
7. KARREMANN, M., JORDAN, A. J., BELL, N. et al. Acute hemorrhagic edema of infancy: report of 4 cases and review of the current literature. Clin. Pediatr. (Phila), 2009, 48, 3, p. 323–326.
8. McDOUGALL, C.M., ISMAIL, S.K., ORMEROD, A. Acute haemorrhagic oedema of infancy. Arch. Dis. Child., 2005, 90, 3, p. 316.
9. MORADINEJAD, M. H., ENTEZARI, P., MAHJOUB, F. et al. Acute hemorrhagic edema of infancy; a report of five Iranian infants and review of the literature. Iran. J. Pediatr., 2011, 21, 1, p. 107–112.
10. SLUTSKY, J. B., LEE, K., ADAMS, C. W. et al. Acral petechiae and purpuric plaques in a 3-year-old girl – quiz case. Arch. Dermatol., 2010, 146, 9, p. 1037–1042.
11. YU, J. E., MANCINI, A. J., MILLER, M. L. Intussusception in an infant with acute hemorrhagic edema of infancy. Pediatr. Dermatol., 2007, 24, 1, p. 61–64.
Štítky
Dermatológia Detská dermatológia
Článok vyšiel v časopiseČesko-slovenská dermatologie
Najčítanejšie tento týždeň
2014 Číslo 2- První zkušenosti s léčbou psoriázy bimekizumabem v české reálné praxi – kazuistika z FNUSA
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
- První a jediná schválená imunoterapie vzácného agresivního karcinomu kůže
-
Všetky články tohto čísla
- Kopřivka – klasifikace, diagnostika, léčba
- Doškolování lékařů – kontrolní test
- Epidermálna bariéra u atopickej dermatitídy a jej hodnotenie meračom transepidermálnej straty vody
- Akutní hemoragický edém dětí – leukocytoklastická vaskulitida
- Klinický případ: Diseminované silně svědivé keratotické papuly
- Proctitis gonorrhoica chronica
- Zápis ze schůze Výboru ČDS konané dne 20. února 2014
- Významné životní jubileum prim. MUDr. Jitky Dobešové
- Odborné akce v roce 2014
- Česko-slovenská dermatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Kopřivka – klasifikace, diagnostika, léčba
- Akutní hemoragický edém dětí – leukocytoklastická vaskulitida
- Proctitis gonorrhoica chronica
- Klinický případ: Diseminované silně svědivé keratotické papuly
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



