-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Současná praxe diagnostiky a léčby nejčastějších sexuálně přenosných infekcí
Current Practice in Diagnosis and Treatment of the Most Common Sexually Transmitted Infections
The author provides current basic knowledge about common sexually transmitted infections (STI) in clinical practice. The review deals with practical approaches to diagnostics and treatments of these diseases, including urogenital chlamydia infections, genital herpes simplex, condyloma acuminatum, trichomoniasis, vulvovaginitis and balanoposthitis. The distribution of STI in the population is not homogenous. STIs are often combined to form mixed infections with different incubation period, different clinical picture (often are asymptomatic) and require different therapeutic approaches. Venerological examination includes diagnostics, treatment and long-term follow-up of the patients with STI. Important parts of the process are prevention and screening.
Keywords:
sexually transmitted infections – screening
Autoři: R. Litvik
Působiště autorů: Kožní oddělení Fakultní nemocnice Ostrava primářka MUDr. Yvetta Vantuchová, Ph. D.
Vyšlo v časopise: Čes-slov Derm, 94, 2019, No. 2, p. 47-60
Kategorie: Souborné referáty
Souhrn
Autor poskytuje současné základní poznatky o častých sexuálně přenosných infekcích (STI) v ambulantní praxi. V přehledu jsou pojednány praktické přístupy k diagnostice a léčbě těchto nemocí zahrnujících klasické pohlavní nemoci, urogenitální chlamydiové infekce, infekce genitálu virem herpes simplex, condyloma acuminatum, trichomoniázu, vulvovaginitidy a balanopostitidy. Distribuce v populaci není u STI homogenní. STI se často sdružují, a vznikají tak smíšené infekce s odlišnou inkubační dobou, různými klinickými (často asymptomatickými) obrazy a vyžadující odlišné terapeutické postupy. Venerologické vyšetření zahrnuje diagnostiku, léčbu a dispenzarizaci nemocných se STI. Důležitou součástí tohoto procesu je depistážní šetření a prevence.
Klíčová slova:
sexuálně přenosné infekce – depistáž
Sexuálně přenosné infekce („sexually transmitted infections“ – STI) jsou velmi častá onemocnění přenášená pohlavním stykem, jejichž distribuce není v populaci homogenní. Jedná se o velmi dynamickou skupinu onemocnění, kterou nelze omezit pouze na klasické STI.
STI se dělí na [1, 7]:
1. infekce šířené téměř výhradně pohlavním stykem, které patří ke klasickým pohlavním nemocem (PN) a podléhají podle současných zákonů České republiky povinnému hlášení:
- kapavka, původce Neisseria gonorrhoeae;
- syfilis, původce Treponema pallidum;
- měkký vřed, původce Haemophilus ducreyi;
- granuloma inguinale, původce Klebsiella granulomatis;
- lymfogranuloma venereum, původce Chlamydia trachomatis sérotyp L1-L3.
2. infekce šířené převážně sexuálním stykem:
- urogenitální chlamydiové infekce, Chlamydia trachomatis sérotyp D-K;
- ostatní bakteriální urogenitální infekce;
- infekce vyvolané Mycoplasma spp. a Ureaplasma spp.;
- infekce vyvolané prvoky: Trichomonas vaginalis, Entamoeba histolytica, Giardia lamblia, Cryptosporidium;
- urogenitální kandidózy: Candida spp.;
- infekce virové: HIV, HSV1-2, HPV, poxviry, virové hepatitidy;
- infekce ektoparazitární: Sarcoptes scabiei, Pediculosis capitis, Phtirius pubis.
Z praktického hlediska můžeme STI dělit na onemocnění:
- s výtokem: kapavka, chlamydiální infekce, infekce vyvolané mykoplazmaty a ureaplazmaty, trichomoniáza, bakteriální vaginóza;
- ulcerativní: syfilis, infekce virem herpes simplex, ulcus molle, lymphogranuloma venereum, granuloma inguinale.
STI se často sdružují, a vznikají tak smíšené infekce s odlišnou inkubační dobou, různými klinickými (často asymptomatickými) obrazy a vyžadující odlišné terapeutické postupy.
Je nutno také pamatovat na epidemiologickou synergii, kdy STI mohou zvyšovat infekčnost osoby, která je zdrojem nákazy, a dále zvyšují vnímavost u osoby, která je STI exponována [1].
Cílem venerologické péče je diagnostika těchto onemocnění, jejich léčba a dispenzarizace pacientů trpících STI ve venerologické ambulanci erudovaným venerologem. Nesmírně významnou součástí venerologické péče je rovněž depistážní šetření, které by mělo odhalit kontakty nemocného a zdroj STI. Na podkladě depistážních šetření můžeme rovněž identifikovat v populaci segmenty s vysokým výskytem STI, ve kterých nákaza cirkuluje, což je důležité z hlediska epidemiologického [1].
PŘEHLED VYBRANÝCH STI [1–11]
Kapavka
Epidemiologie
- původce: Neisseria gonorrhoeae,
- gramnegativní diplokok,
- přenos sexuálním kontaktem,
- epidemiologická synergie: kapavčitá infekce usnadňuje přenos HIV,
- inkubační doba: 2–7 dnů.
Klinický obraz
- Muž
- 10–25 % asymptomatické formy;
- symptomatické formy: zánět močové trubice se žlutozeleným výtokem, subjektivně pálení a řezání při močení, polakisurie;
- postižení žaludu (hnisavá balanopostitis);
- lokální komplikace: prostatitis, epididymitis.
- Žena
- v 70 % asymptomatické formy;
- postižení děložního čípku: ústí cervixu je zarudlé s hnisavou sekrecí;
- hnisavý výtok ze zevního genitálu, hnisavá uretritida s podobnými subjektivními příznaky jako u mužů;
- komplikace: vzestup infekce na vaječníky s následnou tubární sterilitou, zánětlivé onemocnění malé pánve (PID, pelvic inflammatory disease) a mimoděložní těhotenství.
- Obě pohlaví
- anorektální formy: často asymptomatické, někdy anální svědění či bolestivá defekace s hnisavým výtokem z konečníku;
- orofaryngeální formy: často asymptomatické nebo většinou s projevy nespecifické bolesti v krku;
- raritní je kapavčitá septikémie s horečkou, artralgií a pustulózními projevy na kůži (několika, zpravidla akrálními, bezpříznakovými pustulami mizícími do několika dnů).
Diagnostika
- odběr moče před ranním vymočením (FVU, first void urine) nebo pacient alespoň 2 hodiny před odběrem nemočí, k diagnostice lze využít také ejakulát a synoviální tekutinu;
- stěr z močové trubice, cervixu, krku a análního kanálu, spojivky;
- mikroskopie: gramnegativní diplokok (kávová zrna) patrná extracelulárně nebo intracelulárně v polymorfonukleárech;
- kultivace na krevním agaru nebo Thayer-Martin agaru (výsledek kultivace je dostupný za 2 dny) a stanovení citlivosti na antibiotika (výsledek je dostupný za 3 dny);
- přímý průkaz molekulárních metod: NAAT (nucleic acid amplification test), obecně bývá výsledek u metod NAAT dostupný za 3–6 hodin, podle možností laboratoře se nejčastěji vzorky vyšetřují l–2krát týdně. Z jednoho vzorku lze současně vyšetřit Neisseria gonorrhoeae, Chlamydia trachomatis, Mycoplasma hominis, Mycoplasma genitalium, Ureaplasma urealyticum, Ureaplasma parvum, Trichomonas vaginalis, HPV.
Léčba
- uretritis, cervicitis, proctitis, faryngitis: jednorázové podání kombinace antibiotik ceftriaxon 500 mg intramuskulárně spolu s azitromycinem 2 g perorálně nebo jednorázové podání kombinace antibiotik: cifixim 400 mg perorálně spolu s azitromycinem 2 g perorálně;
- při alergii na cefalosporinová antibiotika pak jednorázově spectinomycin (není v ČR k dispozici) 2 g intramuskulárně spolu s azitromycinem 2 g perorálně;
- léčba kapavčité konjunktivitidy: ceftriaxon 500 mg intramuskulárně 1krát denně po dobu 3 dnů;
- léčba kapavčité epididymo-orchitidy: jednorázové podání ceftriaxon 500 mg intramuskulárně spolu s doxycyklinem 100 mg 2krát denně perorálně po dobu 10–14 dnů;
- u cefalosporin-rezistentních kmenů pak jednorázově gentamycin 240 mg intramuskulárně spolu s azitromycinem 2 g perorálně;
- léčba ophtalmia neonatorum: jednorázově ceftriaxon 25–50 mg/kg intravenózně nebo intramuskulárně, nepřekročit dávku 125 mg ceftriaxonu;
- léčba PID: jednorázově cefrtriaxon 500 mg intramuskulárně v jedné dávce spolu s doxycyklinem perorálně 100 mg 2krát denně a metronidazolem perorálně 400 mg 2krát denně po dobu 14 dnů;
- test vyléčení: opakovaná gonokultivace za 3–7 dnů po ukončení léčby, NAAT nejdříve za 2 týdny od ukončené léčby;
- po léčbě jsou nutné 3 kontroly v intervalu jednoho týdne, u žen je jedno vyšetření prováděno během menstruačního cyklu;
- před léčbou a čtyři měsíce po jejím ukončení: testy na syfilis a stanovení anti-HIV protilátek;
- onemocnění podléhá povinnému hlášení a dispenzární péči.
Syfilis
Epidemiologie
- původce: Treponema pallidum;
- inkubační doba: 3 týdny (3–90 dnů);
- přenos nejčastěji pohlavním stykem.
Časná (infekční) syfilis
- časná syfilis zahrnuje: syfilis primaria, syfilis secundaria a časnou latentní syfilis v celkové délce trvání do 2 let od infekce.
Syfilis primaria
- primární afekt: většinou solitární, subjektivně nebolestivý, indurace je různá – morfologicky se jedná buď o erozi, nebo klasický ulcus durum (miskovitý vřed s infiltrovanými okraji a spodinou). Nejčastější výskyt v genitální oblasti (glans penis, sulcus coronarius, předkožka u mužů, u žen děložní čípek a zevní genitál), extragenitální projevy jsou lokalizovány perianálně, intrarektálně a v dutině ústní či faryngu;
- regionální lymfadenopatie (bez přítomnosti fistulí) doprovází primární afekt.
Syfilis secundaria
- následuje po neléčené syfilis primaria;
- objevuje se za 6 týdnů od vzniku vředu resp. za 9 týdnů od infekce;
- pestrý klinický obraz na kůži a sliznicích:
- roseola syphilitica,
- papulózní a papuloskvamózní léze – condylomata lata v intertriginózní predilekci,
- papuly na dlaních a ploskách,
- anguli syfilitici (perléches),
- leukoderma syphiliticum,
- alopecia syphilitica (pasekovitá nebo mikroareolární),
- plaques muqueuses: ploché pláty pokryté místy bílým povlakem,
- plaques lisses: papulky v místě vymizelých papil jazyka,
- další projevy: generalizovaná lymfadenopatie, horečka, artritis, osteitis, hepatitis, glomerulonefritis, uveitis, meningitis.
Časná latentní syfilis
- přechodné vymizení klinických projevů;
- sérologické reakce zůstávají pozitivní.
Diagnostika
- mikroskopie v zástinu;
- konfirmace zástinu přímou imunoflourescencí (DFATP);
- přímý průkaz agens pomocí NAAT;
- histologický průkaz treponemat (stříbřením), hojný plazmocytární infiltrát;
- sérologické vyšetřovací metody:
- a)screeningové testy: pro screening se doporučuje použití jednoho testu netreponemového a jednoho treponemového. Netreponemové, nespecifické, testy: RPR/RRR nebo VDRL, a treponemové, specifické testy: TPHA/TPPA, EIA IgM a IgG syphilis screening;
- b)konfirmační testy: EIA IgM, WB syphilis IgM a IgG (treponemové, specifické testy).
Mezi konfirmační testy v ČR patří také FTA ABS IgM a IgG a 19S IgM SPHA.
Pozdní (neinfekční) syfilis
- rozvíjí se po neléčené časné syfilis, a to za 2 roky po infekci, zahrnuje pozdní latentní syfilis a terciární syfilis;
- v projevech nenacházíme treponemata, jedná se o hyperergní reakci na treponemové antigeny;
- minimální riziko nákazy.
Klinický obraz
- tuberoserpiginózní projevy s ulcerací;
- podkožní gummata: tuhé noduly v podkoží, kůže nad nimi je lividní. Poté dochází k fluktuaci nodulů a perforaci z centrální nekrózy s výtokem purulentního výtoku za vzniku vředu, který se hojí za vzniku rozsáhlých tkáňových destrukcí;
- oko: gummata v duhovce, atrofie optického nervu, Argyll-Robertsonova zornice: zornice jsou miotické, nestejně široké, chybí přímá i konsenzuální reakce na osvit, ale výrazně reagují na konvergenci;
- kardiovaskulární systém: disekující aneurysma aorty, postižení koronárních cév, postižení myokardu;
- nervový systém: gummatózní neurosyfilis – vzestup intrakraniálního tlaku, významná je cerebrospinální vaskulární syfilis s příznaky připomínající arteriosklerózu;
- tabes dorsalis: ataxie, pozitivní Rombergovo znamení (kolébání a nerovnováha těla při stoji snožmo a zavřených očích), ztráta pupilárního reflexu na světlo, reakce na konvergenci je zachovalá a je zřejmá i při mióze, ztráta reflexu patelárního a Achillovy šlachy;
- progresivní paralýza: trvalé bolesti hlavy, poruchy psaní a řeči, psychické změny, narůstající demence, progredující parézy.
Diagnostika
- mikroskopie v zástinu je často negativní;
- histologické vyšetření z gummat,
- sérologie syfilis: průkaz protilátek v séru a mozkomíšním moku, interpretace výsledků syfilitických testů v mozkomíšním moku je obtížná;
- komplexní interní, oční, neurologické a psychiatrické vyšetření pacientů.
Léčba
- neexistuje celosvětově schválené schéma léčby syfilidy;
- časná syfilis:
- 2,4 mil. j. benzathin penicilinu G intramuskulárně jednorázově,
- 1,5 mil. j. prokain penicilinu intramuskulárně po dobu 10–14 dnů,
- 2,4 mil. j. benzathin penicilinu G intramuskulárně podaného celkem 3krát v týdenním intervalu,
- doxycyklin perorálně 200 mg denně po dobu 14 dnů,
- tetracyklin perorálně 2 g denně po dobu 14 dnů,
- erytromycin perorálně 2 g denně po dobu 14 dnů,
- případně azitromycin perorálně 2 g jednorázově;
- pozdní latentní syfilis:
- 2,4 mil. j. benzathin penicilinu G aplikovaném intramuskulárně 3krát po sobě v týdenních intervalech,
- 1,5 mil. j. prokain penicilinu intramuskulárně po dobu 21 dnů,
- doxycyklin perorálně 200 mg denně po dobu 28 dnů,
- tetracyklin perorálně 2 g denně po dobu 28 dnů,
- erytromycin perorálně 2 g denně po dobu 28 dnů;
- neurosyphilis, postižení oka a ucha:
- benzyl penicilin krystalický 18–24 mil. j./den intravenózně po dobu 10-14-(21) dnů. Celkovou denní dávku rozdělit do šesti dávek, to znamená 3–4 mil. j. po 4 hodinách;
- ceftriaxon 1–2 g intravenózně po dobu 10–14 dnů,
- prokain penicilin 1,2–2,4 mil. j. intramuskulárně spolu s 500 mg probenecidu perorálně 4krát denně po dobu 10–14 dnů;
- doxycyklin perorálně 200 mg denně po dobu 28 dnů;
- onemocnění podléhá povinnému hlášení a dispenzární péči.
Měkký vřed (chancroid)
Epidemiologie
- původce: Haemophilus ducreyi
- endemický výskyt onemocnění v tropech a subtropech;
- v Evropě se onemocnění vyskytuje relativně zřídka;
- bakteriální STI s tvorbou vředů;
- častěji je onemocnění diagnostikováno u mužů.
Klinický obraz
- inkubační doba 3–7 dnů;
- většinou vznik drobné načervenalé papuly, která se rychle mění v pustulu a vřed s podminovanými okraji, snadno krvácející z hrbolaté spodiny povleklé hnisem;
- typická je bolestivost vředů s rozvojem bolestivé, supurující inguinální lymfadenitidy (bubony) s možným vznikem hnisavého sinusu;
- v 10 % případů se jedná o vřed smíšený (sdružená infekce měkkého vředu a syfilitického vředu nebo vředu herpetického původu).
- Muž
- předkožka, glans penis, sulcus coronarius a oblast frenula,
- komplikace: fimóza a parafimóza.
- Žena
- velké stydké pysky, zadní komisura, perianální oblast.
Diagnostika
- mikroskopie: gramnegativní tyčky, které tvoří krátké řetězce (obraz tažení ryb);
- kultivace na čokoládovém agaru s vankomycinem je pozitivní u 60–80 % pacientů;
- metody využívající přímou diagnostiku pomocí NAAT.
Léčba
- azitromycin 1 g perorálně, jednorázová dávka;
- ceftriaxon 250 mg intramuskulárně, jednorázová dávka;
- 2. linie léčby: ciprofloxacin 500 mg 2krát denně po dobu 3 dnů;
- léčba bubonů: evakuace hnisu;
- nutno léčit koinfekce: syfilis a genitálního oparu;
- onemocnění podléhá povinnému hlášení a dispenzární péči.
Granuloma inguinale (Donovaniáza)
Epidemiologie
- původce: Klebsiella (Calymmatobacterium) granulomatis;
- onemocnění tropů a subtropů (Asie, Karibik, Jižní Amerika, Austrálie). Původce se vyskytuje v endemických oblastech jako střevní parazit;
- muži postiženi 2krát častěji než ženy;
- inkubační doba: 3 až 40 dnů
- přenos sexuálním stykem u osob s nízkým stupněm hygieny a vysokou promiskuitou.
Klinický obraz
- primární morfou je nebolestivá papula, která se zvětšuje, eroduje za vzniku vředu s navalitými a podminovanými okraji zahrnutými nebo převislými okraji. Spodina vředu se vyplňuje typickou granulační tkání a vřed se šíří do třísel, k perineu a análnímu otvoru (granulomatózní zánět);
- onemocnění nepostihuje inguinální uzliny;
- komplikace: krvácení, lymfedém genitálu, mutilace genitálu, rozvoj karcinomu.
- Muž
- glans penis a předkožka,
- u MSM (men to have sex with men): anální lokalizace.
- Žena
- mons pubis a vulva.
Diagnostika
- mikroskopický průkaz Donovanových tělísek (gram - negativní bakterie) v polymorfonukleárech barvením dle Giemsy,
- přímý průkaz agens ve stěrech nebo v bioptátech pomocí NAAT,
- kultivace ve žloutkových vacích kuřecích embryí není rutinně dostupná.
Léčba
- azitromycin perorálně 1g lkrát týdně po dobu 3–4 týdnů;
- azitromycin perorálně 500 mg 4krát denně po dobu 3–4 týdnů;
- 2. linie léčby:
- kotrimoxazol 160/800 mg perorálně 2krát denně po dobu 3–4 týdnů,
- erytromycin perorálně 500 mg 4krát denně po dobu 3–4 týdnů (v ČR není dostupný),
- doxycyklin perorálně 200 mg denně po dobu 3–4 týdnů,
- onemocnění podléhá povinnému hlášení a dispenzární péči.
Lymphogranuloma venereum (morbus Nicolas-Favre-Durand)
Epidemiologie
- původce: Chlamydia trachomatis sérotypy L1, L2 a L3,
- –přenos výlučně pohlavním stykem,
- –inkubační doba: 2–7 dnů, maximálně 3 až 5 týdnů.
Klinický obraz
- rozlišujeme endemickou klasickou formu a formu epidemickou;
- endemická klasická forma je endemické onemocnění tropů a subtropů (Afrika, Asie, Jižní Amerika, některé ostrovy Karibiku) a probíhá ve třech stadiích;
- I. primární stadium:
- papulka – pustulka – necharakteristická eroze až vřed s podminovaným okrajem;
- muž: glans penis, sulcus coronarius, předkožka, anorektální ulcerace s hnisavou sekrecí, tenesmy a obtížnou defekací (u MSM) – závažná proktitida může být zaměněna za morbus Crohn (proktoskopicky nalézáme ulcerace a tumorózní masy);
- žena: introitus vaginae, labia minora, cervix;
- extragenitální lokalizace je možná, zejména v orální lokalizaci;
II. sekundární stadium:
- –za l–6 týdnů od vzniku primárního projevu;
- zduření regionálních lymfatických uzlin (u 2/3 případů unilaterálně), které jsou zpočátku tuhé, ke kůži fixované. Poté se lymfatické uzliny ještě zvětší, fluktuují a obsah se provalí na povrch kůže mnohočetnými píštělemi.
III. terciární stadium:
- genito-ano-rektální syndrom;
- chronický zánět vede ke strikturám rekta, ke vzniku rektovaginálních píštělí;
- chronický lymfedém genitálu: saxofonovitý penis a esthiomené;
- epidemická forma;
- častěji postihuje HIV pozitivní muže, kteří mají pohlavní styk s muži (MSM, men who have sex with men), zejména vyvolaná Chlamydia trachomatis sérotyp L2b a L2c, pod obrazem závažných proktitid, které mohou imitovat morbus Crohn (viz výše). Od roku 2003 je v Evropě sledován nárůst počtu nemocných s LGV (zejména u MSM), v České republice byly v roce 2016 diagnostikovány 43 případy LGV.
Je-li přítomná u MSM proktitida, je doporučen vždy výtěr z rekta na diagnostiku LGV.
Diagnostika
- přímý průkaz agens metodou NAAT ze stěrů ulcerací, rekta, aspirátu uzliny.
Léčba
- doxycyklin perorálně 100 mg 2krát denně po dobu 21 dnů,
- erytromycin perorálně 500 mg 4krát denně po dobu 21 dnů (není v ČR dostupný),
- azitromycin perorálně 1 g lkrát týdně po dobu 3 týdnů,
- chirurgická léčba abscesů a drenujících sinusů,
- onemocnění podléhá povinnému hlášení a dispenzární péči.
Urogenitální infekce vyvolané Chlamydia trachomatis
Epidemiologie
- původce: Chlamydia trachomatis (obligátní nitrobuněčný patogen) sérotypy D až K,
- postihuje především vybrané sociální skupiny pacientů (adolescenti, promiskuita, opakované nechráněné styky),
- jedna z nejčastější bakteriálních STI,
- riziko onemocnění se zvyšuje u mladých pacientů a u promiskuitních jedinců,
- často je onemocnění asymptomatické (až u 25 % mužů a u 70 % žen),
- inkubační doba: 10–20 dnů.
Klinický obraz
- Muž
- mukopurulentní uretritida, v 10–50 % asymptomatická;
- proktitida: perianální svědění, anorektální bolestivost s výtokem;
- komplikace: epididymitis, prostatitis, keratokonjunktivitis, reaktivní artritis (SARA syndrom, „sexually acquired reactive arthritis“, sexuálně získaná reaktivní artritis).
- Žena
- v 70–90 % asymptomatická;
- mukopurulentní cervicitida, uretritida, proktitida;
- komplikace: salpingitis, tubární infertilita a extrauterinní gravidita, zánětlivé onemocnění malé pánve (PID, pelvic inflammatory disease).
Diagnostika
- přímý průkaz pomocí NAAT ze stěrů postižených sliznic, ejakulátu a první porce moči.
Léčba
- azitromycin 1 g jednorázově perorálně,
- doxycyklin perorálně 100 mg 2krát denně po dobu 7 dnů,
- druhá linie léčby: erythromycin 500 mg 2krát denně perorálně po dobu 7 dnů nebo levofloxacin 500 mg 4krát denně perorálně po dobu 7 dnů nebo ofloxacin 200 mg 2krát denně perorálně po dobu 7 dnů,
- test vyléčení: NAAT nejdříve za 2 týdny od ukončené léčby.
Infekce vyvolané Mycoplasma spp. a Ureaplasma spp.
Epidemiologie
- nejmenší bakterie schopné množení se. Na rozdíl od ostatních bakterií nemají pevnou buněčnou stěnu, ale třívrstevnou buněčnou membránu;
- původce: 3 druhy agens, jejichž patogenní význam není zcela objasněn:
I. Mycoplasma genitalium
II. Mycoplasma hominis
III. Ureaplasma spp. – Ureaplasma urealyticum, Ureaplasma parvum
Klinický obraz
- •Muž
- akutní, non-gonoroická uretritida (v 15–35 % případů) se serózním až mléčným výtokem, pálením a svěděním při močení;
- chronická, recidivující uretritida.
- Žena
- uretritis, vaginitis, cervicitis, endometritis, salpingitis.
Diagnostika
- přímý průkaz agens metodou NAAT.
Léčba
- Mycoplasma genitalium:
- azitromycin perorálně 500 mg 1krát denně první den léčby, 250 mg 1krát denně po dobu 4 dnů. Pozor na nárůst rezistence Mycoplasma genitalium k azitromycinu;
- josamycin 500 mg perorálně 3krát denně po dobu 10 dnů (v ČR není dostupný);
- moxifloxacin 400 mg 1krát denně po dobu 7–10 dnů;
- test vyléčení: NAAT za 4–6 týdnů od ukončení léčby.
- Mycoplasma hominis, Ureaplasma spp.:
- patogenní role těchto agens je nadále diskutabilní, protože se nachází též u velkého procenta osob bez klinických příznaků v populaci (15–25 % M. hominis, 45 až 75 % U. urealyticum).
Infekce genitálu virem herpes simplex
Epidemiologie
- jedna z nejvíce rozšířených STI na světě,
- nejčastější STI s tvorbou ulcerací na genitálu,
- výskyt se zvyšuje od 20. roku života pacienta,
- původce: 90 % herpetické infekce genitálu je způsobeno HSV-2 (herpes simplex virus), 10 % herpetické infekce genitálu působí HSV-1;
- přenos sexuálním stykem;
- asymptomatické vylučování viru je významným faktorem přenosu infekce.
Klinický obraz
I. Primoinfekce:
- nejčastěji asymptomatická;
- je-li symptomatická, vzniká po inkubační době 6–7 dnů;
- rozvoj probíhá v průběhu 1–2 týdnů, odhojení do 4–6 týdnů, aniž by došlo k jizvení;
- výsev pálivých vezikul na erytematózní spodině – eroze až mělké, bolestivé vředy, které se mohou sekundárně impetiginizovat;
- někdy je přítomná regionální lymfadenopatie.
- Muž
- penis: nejčastěji v oblasti glandu a těla penisu.
- anální postižení pouze u MSM.
- Žena
- erozivní vulvitida,
- postižení cervixu děložního je často asymptomatické,
- anální postižení je možné,
- výjimečně se u obou pohlaví vyskytuje faryngitida, meningitida a syndrom de Guillan-Barré.
II. Recidiva
- reaktivace latentní infekce v senzitivním míšním gangliu sakrální krajiny;
- faktory reaktivace: horečka, stres, menstruace, opakovaný sexuální styk;
- klinický obraz je méně intenzivní než u primoinfekce s kratší dobou trvání obtíží;
- výsevu často předchází 24 hodin trvající hypestezie a dysestezie v inervačním okrsku postiženého nervu;
- výsev vezikulo-pustulek za vzniku erozivních ložisek;
- regionální lymfadenopatie je přítomná u 50 % pacientů;
- nutno pamatovat na epidemiologickou synergii STI: erozivní herpetické projevy jsou významným rizikem získání jiné STI.
Diagnostika
- přímá detekce viru metodami NAAT s možností typizace HSV-1, HSV-2,
- metody přímé detekce herpesvirových antigenů imunoflourescencí či ELISA technikami mají malou senzitivitu a nejsou tudíž doporučovány,
- sérologické metody průkazu herpesvirových protilátek: upřesňují výchozí imunologický statut a sérokonverzi,
- zlatým standardem v diagnostice zůstává izolace herpetických virů v buněčné kultuře. Jedná se o rychlou, specifickou a senzitivní metodu diagnostiky. Diagnostika izolací viru v buněčné kultuře závisí na kvalitě odběru (nejlépe tekutina vezikuly), kvalitě a době transportu vzorku do laboratoře.
Léčba
I. Primoinfekce:
- aciclovir perorálně 200 mg 5krát denně nebo 400 mg 3krát denně po dobu 5 (–10) dnů,
- valaciclovir perorálně 500 mg 2krát denně po dobu 5 (–10) dnů,
- famciclovir perorálně 250 mg 3krát denně po dobu 5 (–10) dnů,
- aciclovir intravenózně 5 mg/kg co 8 hodin po dobu 5 (–10) dnů,
- uvedená léčba v žádném případě nezabrání vzniku rekurentních infekcí.
II. Recidiva:
- aciclovir perorálně 200 mg 5krát denně po dobu 5 dnů,
- aciclovir perorálně 400 mg 3krát denně po dobu 5 dnů,
- famciclovir perorálně 125 mg 2krát denně po dobu 5 dnů,
- valaciclovir perorálně 500 mg 2krát denně po dobu 5 dnů,
- krátkodobé režimy léčby rekurence:
- aciclovir perorálně 800 mg 3krát denně po dobu 2 dnů,
- famciclovir perorálně 1000 mg 2krát denně po dobu jednoho dne,
- valaciclovir perorálně 500 mg 2krát denně po dobu 3 dnů.
III. Profylaktická léčba recidiv:
- pro pacienty s nejméně šesti recidivami za rok,
- aciclovir perorálně 200 mg 4krát denně nebo 400 mg 2krát denně dlouhodobě,
- valaciclovir perorálně 500–1000 mg 1krát denně dlouhodobě,
- famciclovir perorálně 250 mg 2krát denně dlouhodobě.
Lokální léčba herpes genitalis:
- klinické zlepšení onemocnění není po aplikaci lokálních látek signifikantní.
Prevence:
- edukace o podstatě onemocnění, zejména se zaměřením na recidivy infekce;
- objeví-li se recidiva infekce, je doporučena sexuální abstinence a/nebo používání kondomu.
Akuminátní kondylomata
Epidemiologie
- původce: lidský papilomavirus (HPV, human papillomavirus);
- nejčastější virová STI;
- 90 % všech akuminátních kondylomat (AK) je vyvoláno HPV-6 nebo 11. Vždy nutno vyloučit vysoce onkogenní papilomaviry (HPV-16, 18);
- přenos sexuálním kontaktem;
- rizikové faktory: časný nástup sexarché, promiskuita, nulliparita, nechráněné sexuální styky, epidemiologická synergie s jinou STI, nízký socioekonomický status a kouření, imunosuprese jakékoli etiologie (včetně HIV);
- inkubační doba: několik týdnů, měsíců až let.
Klinický obraz
- malé, drobné papulky do 1–2 mm;
- květákovité, akuminátní projevy;
- papuly splývající do verukózních ložisek (plaků);
- projevy jsou barvy kůže, růžové, červené nebo nahnědlé barvy.
- Muž
- frenulum, sulcus coronarius, glans penis, prepucium, kůže penisu a skrota, uretrální ústí, perineální, perianální a anální oblast.
- Žena
- vulva, vagina, cervix, perineální, perianální a anální oblast.
Diagnostika
- klinický obraz;
- bělení 5% trichloroctovou kyselinou pomůže projevy vizualizovat;
- biopsie a histologické vyšetření u nejasné diagnózy a projevů nereagujících na standardní léčbu a u projevů, které se během léčby zhoršují. Dále je biopsie indikována k vyloučení či potvrzení diagnózy spinaliomu v terénu slizniční dysplazie indukované HPV;
- vhodná je detekce virové HPV DNA v bioptických vzorcích či stěru a typizace HPV infekce podle onkogenního potenciálu: zpravidla dělené na nízkorizikové (zejména HPV 6, 11, 40, 42, 43, 51, 52) a vysokorizikové (zejména HPV 16, 18, 31, 33, 45).
Léčba
- lokální farmaka:
- cytotoxické látky: podofylin, podofylotoxin, trichloroctová kyselina;
- inhibitory DNA: 5-flourouracil;
- modifikátory imunitní odpovědi: imiquimod, resiquimod;
- dermatochirurgické destrukční metody:
- kryoterapie;
- chirurgické metody: shave excise, exkochleace;
- elektrochirurgické výkony;
- laserové ablativní metody;
- podofylin
- 15–25% roztok v absolutním alkoholu;
- aplikace ve zdravotnickém zařízení jen na postižená místa s omytím za 4 hodiny, okolní nepostiženou kůži či sliznici chránit zinkovou pastou;
- aplikace maximálně na plochu 10 cm2 na jedno sezení, u vaginálních projevů na plochu sliznice do 2 cm2 týdně;
- absolutně kontraindikován v těhotenství;
- podofylotoxin
- léčebná kúra se skládá ze 4 terapeutických cyklů;
- jeden cyklus: aplikace podofylotoxinu 2krát denně na projevy po dobu tří následujících dnů a pak následuje čtyřdenní pauza;
- trichloroctová kyselina (koncentrace 80–90 %);
- plikace na projevy jen 1krát týdně, maximálně šest cyklů léčebné kúry;
- 5-flourouracil
- používá se vzácně pro časté lokální nežádoucí účinky léčby,
- nahradil jej imiquimod;
- imiquimod
- krém s obsahem 5% imiquimodu je aplikován na projevy 3krát týdně (pondělí-středa-pátek) na 6–10 hodin s následným omytím vodou a mýdlem;
- maximální doba léčby je 16 týdnů;
- využívá se jak v monoterapii, tak v kombinovaných léčebných režimech: po chirurgickém snesení akuminátních kondylomat následuje léčba imiquimodem;
- sinekatechiny zeleného čaje
- 10% koncentrace v masti,
- aplikace 3krát denně po dobu 16 týdnů;
- dermatochirurgické metody léčby
- kryoterapie;
- chirurgické metody: shave excize, exkochleace, kyretáž;
- elektrokoagulace;
- laserové ošetření: erbiový, CO2 a Nd:YAG laser.
Léčebná doporučení
- AK vaginy: kryoterapie, trichloroctová kyselina (TCA);
- AK cervixu: nutná spolupráce s gynekologem – kryoterapie, trichloroctová kyselina;
- AK uretrálního ústí: chirurgie, laser, TCA;
- AK intraanálně: kryoterapie, trichloroctová kyselina, imiquimod, elektrokoagulace, laser.
Prevence
- sexuální styky s kondomem;
- vakcinace až 9valentní vakcínou (proti HPV-6, 11, 16, 18, 31, 33, 45, 52, a 58), zejména u sexuálně naivní populace dospívajících chlapců a dívek.
Trichomoniáza
Epidemiologie
- původce: bičíkatý prvok Trichomonas vaginalis,
- inkubační doba: 4–28 dnů.
Klinický obraz
- Muž
- v 90 % případů jsou muži asymptomatičtí přenašeči onemocnění,
- symptomatická forma se projevuje uretritidou mírné intenzity.
- Žena
- vaginitis nejčastěji s tvorbou hojného bělavého nebo bělavěžlutavého napěněného výtoku (jako pivní pěna), dyspareunie;
- uretritis: dysurie, polakisurie;
- v 15–20 % probíhá onemocnění asymptomaticky.
Diagnostika
- mikroskopický průkaz patogena se zdaří v 60–80 % případů;
- kultivace je referenční diagnostickou metodou, doba trvání kultivace 3–7 dnů;
- rutinně je k dispozici přímý průkaz agens pomocí NAAT.
Léčba
- metronidazol perorálně 2 g jednorázově,
- metronidazol perorálně 500 mg 2krát denně po dobu 5–7 dnů;
- tinidazol perorálně 2 g jednorázově (není v ČR dostupný),
- v případě selhání léčby je vhodná nová kúra metronidazolem perorálně 500 g 2krát denně po dobu 7 dnů nebo metronidazol perorálně 2 g během 3–5 dnů. Nutno přeléčit všechny sexuální partnery nemocného.
Vulvovaginitis
Epidemiologie
- nejčastější důvod návštěvy gynekologické ambulance;
- zánětlivé změny zevních rodidel a pochvy vznikají porušením biocenózy pochvy, infekcí či zánětem. Typickým příznakem je přítomnost výtoku, který většinou nepříjemně páchne a vyvolává pocit pálení, svědění či jiný diskomfort;
- 75 % žen ve fertilním věku se v průběhu života setká s vulvovaginitidou, 45 % žen pak opakovaně;
- predispoziční faktory: intravaginální výplachy, promiskuita, ženská homosexualita, diabetes mellitus, celková léčba širokospektrými antibiotiky a imunosupresivy, suchost sliznic, premenstruační perioda;
- typické jsou časté recidivy;
- vulvovaginitidy zvyšují riziko získání jiných STI;
- nejčastější typy: vaginální mykóza, bakteriální vaginóza a trichomoniáza;
- Candida albicans je původcem více než 90 % kvasinkových vulvovaginitid, ostatní typy kvasinek (Candida tropicalis, crusei, guilliermondi, glabrata) působí recidivující a chronická onemocnění;
- bakteriální vaginóza je multibakteriální onemocnění: Mobiluncus sp., Mycoplasma hominis, Gardnerella vaginalis;
- trichomoniáza;
- neinfekční etiologie vulvovaginitid: nedostatečná hygiena, přehnaná hygiena, projevy dermatóz (nutno histologicky ověřit): atopický ekzém/dermatitida, iritační a alergické ekzém/dermatitidy, psoriáza, lichen planus, lichen sclerosus et atrophicus, vulvitis plasmocellularis (Zoon), vulvární/vaginální intraepiteliální neoplazie (morbus Bowen, erythroplasia Queyrat, bowenoidní papulóza) a jiné.
Klinický obraz
- většinou nespecifický: zarudnutí vulvy, poševní výtok, svědění a pálení vulvy různé intenzity;
- vaginální mykóza: bělavý, tvarohovitý výtok;
- bakteriální vaginóza: řídký, našedlý výtok zapáchající po rybině;
- vulvitis plasmocellularis (Zoon): živě červené, lesklé makuly na vulvě, subjektivně většinou nečiní žádné obtíže;
- lichen sclerosus et atrophicus: bělavá, tuhá ložiska vedoucí až k destrukci zevního genitálu (zejména malých labií).
Diagnostika
- mikroskopie: klíčkové buňky (clue cells) u bakteriální vaginózy, pučící buňky u kvasinkové nákazy, v mikrobiálním obraze poševním (MOP) velmi málo nebo žádné Lactobacillus spp.;
- vyšetření pH vaginálního sekretu (u bakteriální vaginózy pH > 4,5);
- fish odér test: vaginální sekret s 10% hydroxidem draselným: uvolnění polyaminů s typickým zápachem po rybině u bakteriální vaginózy;
- bakteriologická a mykologická kultivace k průkazu agens;
- přímý průkaz vyvolávajícího agens pomocí NAAT;
- histopatologické vyšetření z ložisek k vyloučení dermatóz s projevy na genitálu včetně možné vulvární/vaginální intraepiteliální neoplazie (morbus Bowen, erythroplasia Queyrat, bowenoidní papulóza) či karcinomu;
- vyloučení diabetes mellitus;
- u erozivních projevů vždy nutno vyloučit syfilis (sérologie);
- vždy vyloučit STI etiologii.
Léčba
- úprava hygieny;
- podle agens lokální antiseptika, antibiotika, resp. antimykotika, v těžších případech či STI etiologii celková antibiotika, resp. antimykotika;
- emoliencia v případě atopické balanopostitidy;
- lokální kortikosteroidy u výše popsaných neinfekčních dermatóz;
- lokální imunomodulátory u vulvitis plasmocelullaris (Zoon), lichen planus, lichen sclerosus, psoriázy;
- deriváty vitaminu D v monoterapii či fixní kombinaci s kortikosteroidy u psoriázy;
- léčba m. Bowen, erythroplasia Queyrat: kryalizace, 5-fluorouracil lokálně, fotodynamická terapie, radioterapie, excize;
- při recidivujících vulvovaginitidách myslet především na kvasinkovou etiologii a přeléčit i sexuální partnery;
- bakteriální vaginóza:
- lokání 2% klindamycin ve formě vaginálního krému 1krát denně po dobu 7 dnů;
- lokální 0,75% metronidazol ve formě vaginálního gelu 1krát denně po dobu 5–7 dnů;
- metronidazol perorálně 500 mg 2krát denně po dobu 7 dnů;
- tinidazol perorálně 1 g denně po dobu 5–7 dnů (v ČR není dostupný);
- klindamycin perorálně 300 mg 2krát denně po dobu 7 dnů;
- prevence recidiv bakteriální vaginózy:
- intravaginální aplikace Döderleinova laktobacila, eventuálně v kombinaci s kyselinou askorbovou;
- kvasinková vulvovaginitida:
- lokální antimykotika ve formě vaginálních tablet, např. klotrimazol 500 mg vaginální tableta 1krát denně po dobu 3 dnů;
- lokální antimykotika v krému: aplikovat na oblast vulvy 2krát denně po dobu 7 dnů;
- flukonazol perorálně 150 mg jednorázově;
- itrakonazol perorálně 200 mg 2krát denně po dobu jednoho dne;
- prevence recidivující kvasinkové vulvovaginitidy:
- flukonazol 150 mg 1krát měsíčně po ukončení menstruačního cyklu.
Balanitis a balanopostitis
Epidemiologie
- zánětlivá ložiska na žaludu (balanitis) a předkožce (balanopostitis);
- infekční etiologie: nutno vyloučit sekundární balanopostitis při sexuálně přenosné uretritidě, kvasinky, streptokoky a anaeroby;
- neinfekční etiologie je nejčastější příčinou vzniku balanopostitidy: nedostatečná hygiena, podráždění močí mezi žaludem a dlouhou předkožkou, přehnaná hygiena, projevy dermatóz (nutno histologicky ověřit): atopická ekzém/dermatitida, iritační a alergické ekzém/dermatitidy, psoriáza, lichen planus, lichen sclerosus et atrophicus, balanitis plasmocellularis (Zoon), penilní intraepiteliální neoplazie (morbus Bowen, erythroplasia Queyrat, bowenoidní papulóza) a jiné.
Klinický obraz
- je většinou nespecifický: zarudnutí žaludu a vnitřního listu předkožky, subjektivně mohou projevy svědit, pálit a bolet;
- kvasinková balanopostitida: bělavé, tvarohovité hmoty na často erodované spodině, subjektivně pocit pálení a svědění;
- balanitis plasmocellularis (Zoon): živě červené, lesklé makuly na žaludu a předkožce, subjektivně většinou nečiní žádné obtíže;
- lichen sclerosus et atrophicus: bělavá, tuhá ložiska vedoucí ke strangulaci předkožky a fimóze.
Diagnostika
- klinický obraz,
- stěr z ložisek na bakteriologii a mykologii,
- histopatologické vyšetření z ložisek k vyloučení dermatóz s projevy na genitálu včetně možné penilní intraepiteliální neoplazie (morbus Bowen, erythroplasia Queyrat, bowenoidní papulóza) či karcinomu,
- vyloučení diabetes mellitus,
- u erozivních projevů vždy nutno vyloučit syfilis (sérologie),
- vždy vyloučit STI etiologii.
Léčba
- úprava hygieny;
- podle agens lokální antiseptika, antibiotika, respektive antimykotika, v těžších případech či STI etiologii celková antibiotika, respektiva antimykotika (viz oddíl vulvovaginitis);
- emoliencia v případě atopické balanopostitidy;
- lokální kortikosteroidy u výše popsaných neinfekčních dermatóz;
- lokální imunomodulátory u balanopostitis plasmocelullaris (Zoon), lichen planus, lichen sclerosus, psoriázy;
- deriváty vitaminu D v monoterapii či fixní kombinaci s kortikosteroidy u psoriázy;
- –éčba m. Bowen, erythroplasia Queyrat: kryalizace, 5-fluorouracil lokálně, fotodynamická terapie, radioterapie, excize;
- při recidivujících balanopostitidách myslet především na kvasinkovou etiologii a přeléčit i sexuální partnery nemocného;
- circumcize jako ultimum refugium.
ZÁVĚR
STI jsou častými onemocněními, jejichž distribuce v populaci není homogenní. Venerologického vyšetření zahrnuje diagnostiku, léčbu a dispenzarizaci nemocných se STI. Důležitou součástí tohoto procesu je také depistážní šetření, které slouží k identifikaci zdroje nákazy, (pokud možno) všech kontaktů nemocného se STI v době před onemocněním, k odhalení nemocných v této skupině a zajištění jejich léčby. U primární syfilis se vyšetřují všechny kontakty nemocného 3 měsíce před onemocněním, u sekundární syfilis 6 měsíců, u časné latentní syfilis 2 roky, u pozdní a terciární syfilis vyšetřujeme kontakty 30 let před onemocněním. U kapavky se vyšetřují všechny kontakty 3 měsíce před onemocněním, u chlamydiových infekcí (včetně lymfogranuloma venereum) vyšetřujeme všechny kontakty 6 měsíců před onemocněním, u trichomoniázy to jsou 2 měsíce před onemocněním, u ostatních nekapavčitých uretritid vyšetřujeme všechny kontakty 4 týdny před onemocněním. U chancroidu vyšetřujeme všechny kontakty 10 dnů před onemocněním, u granuloma inquinale všechny kontakty 1 rok před onemocněním [1, 9].
Nutné je myslet také na smíšené STI (s fenoménem epidemiologické synergie) s odlišnou inkubační dobou, různými klinickými obrazy a odlišnými léčebnými postupy.
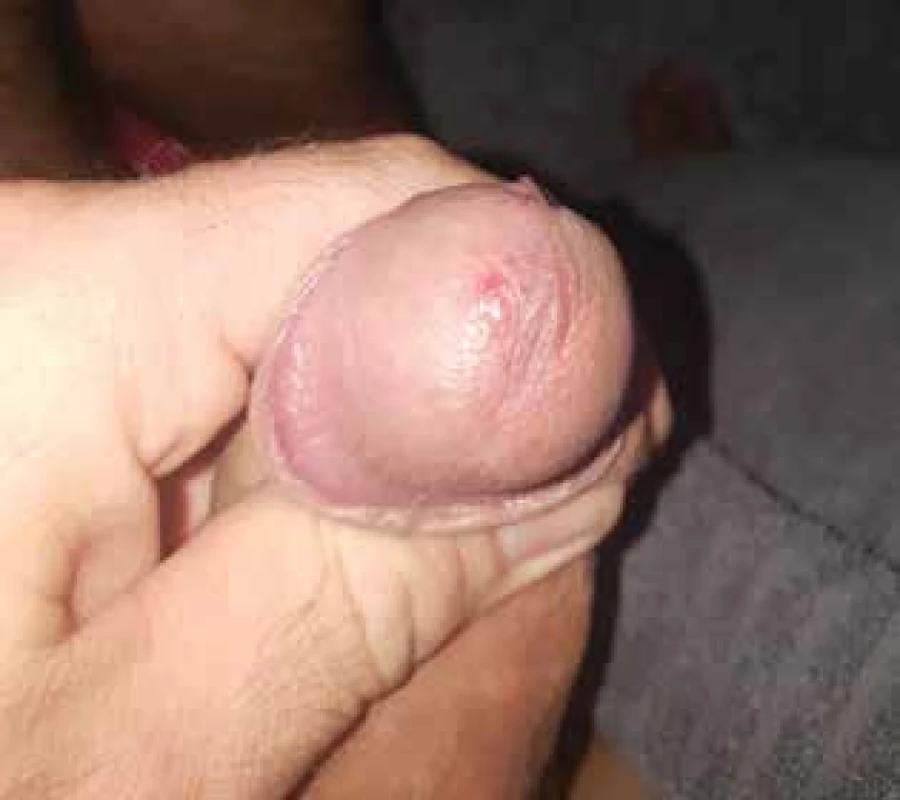
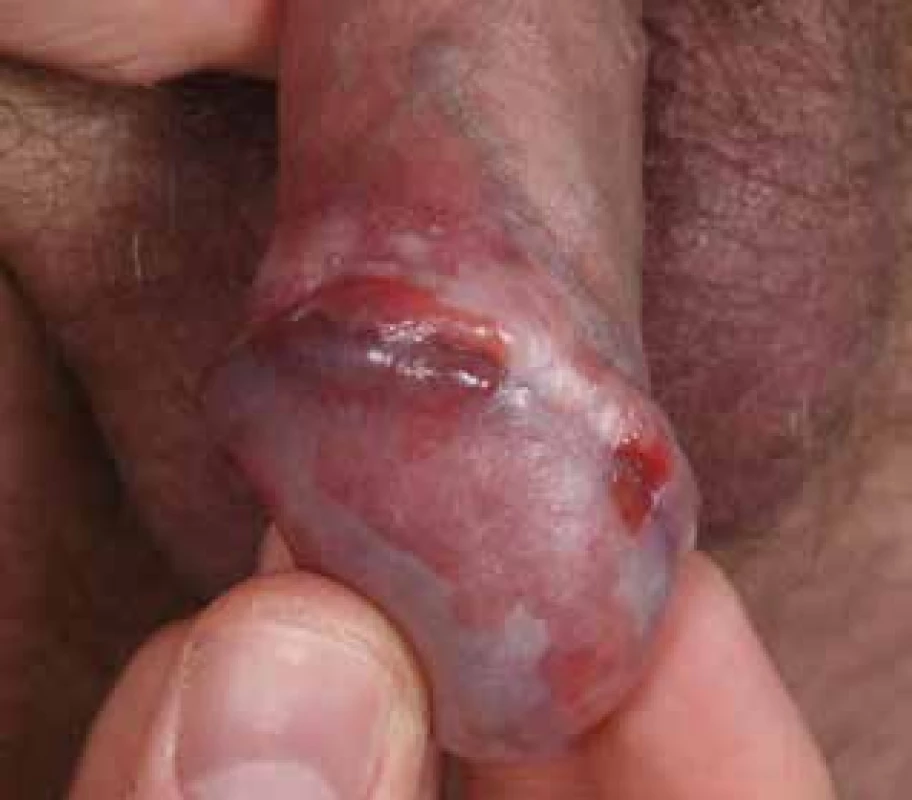
Obr. 3. Chlamydiová uretritida 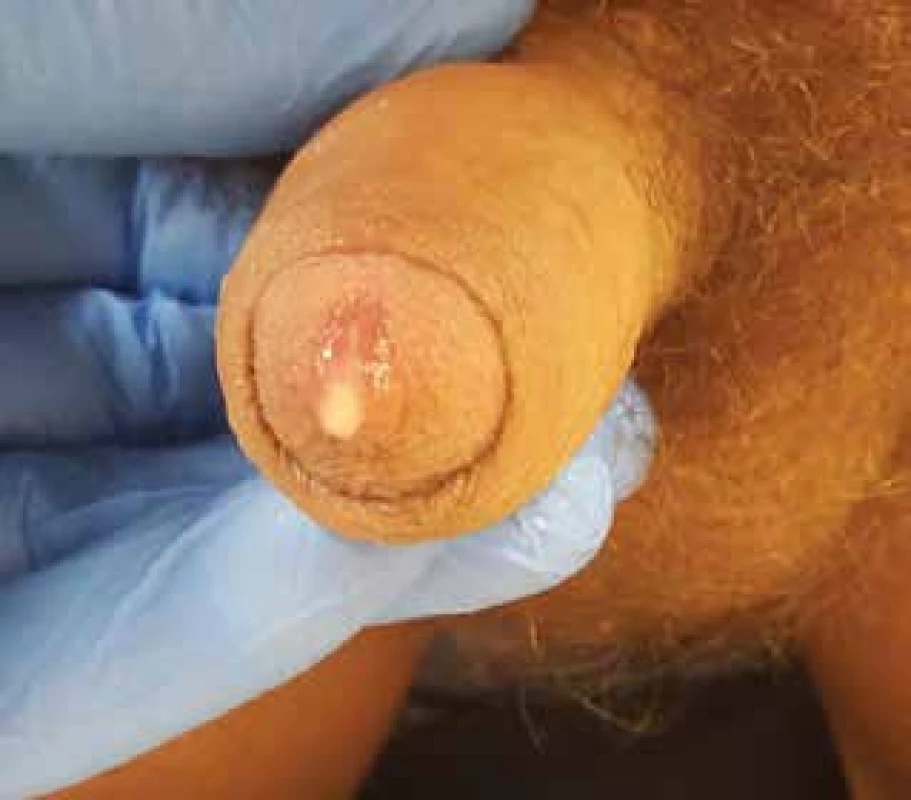
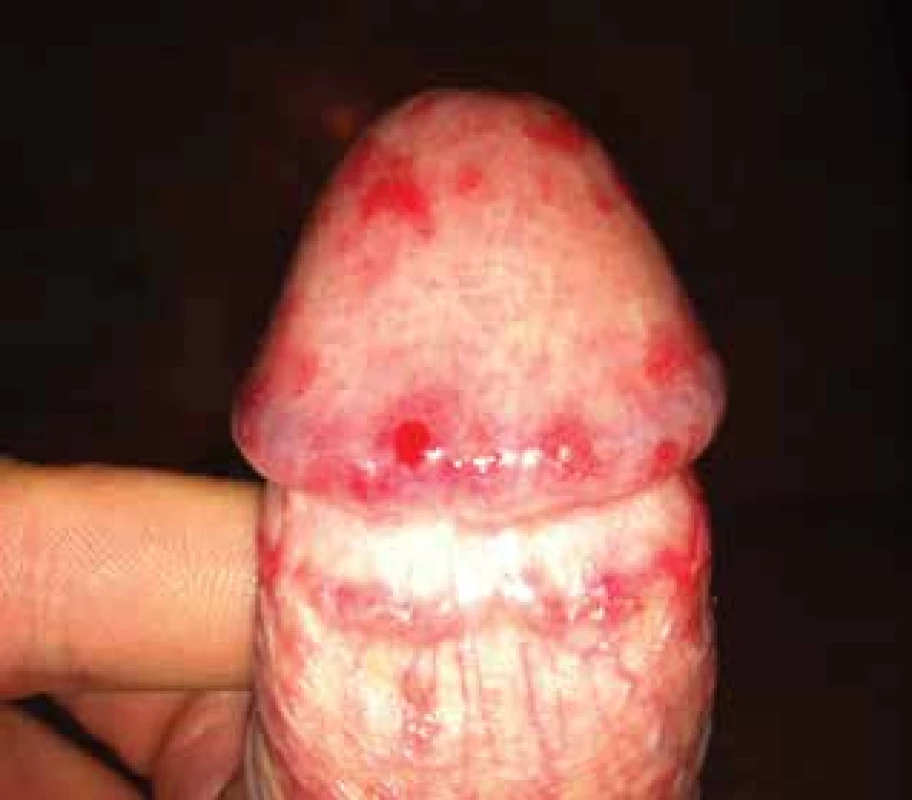
Obr. 6. Atopická ekzém/dermatitida 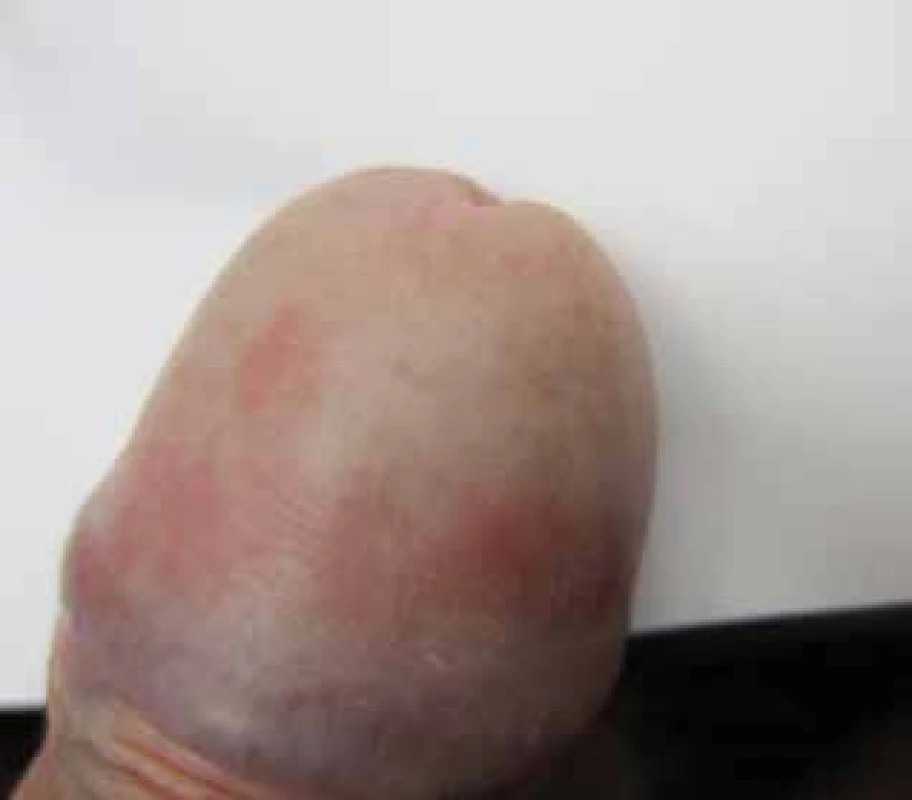
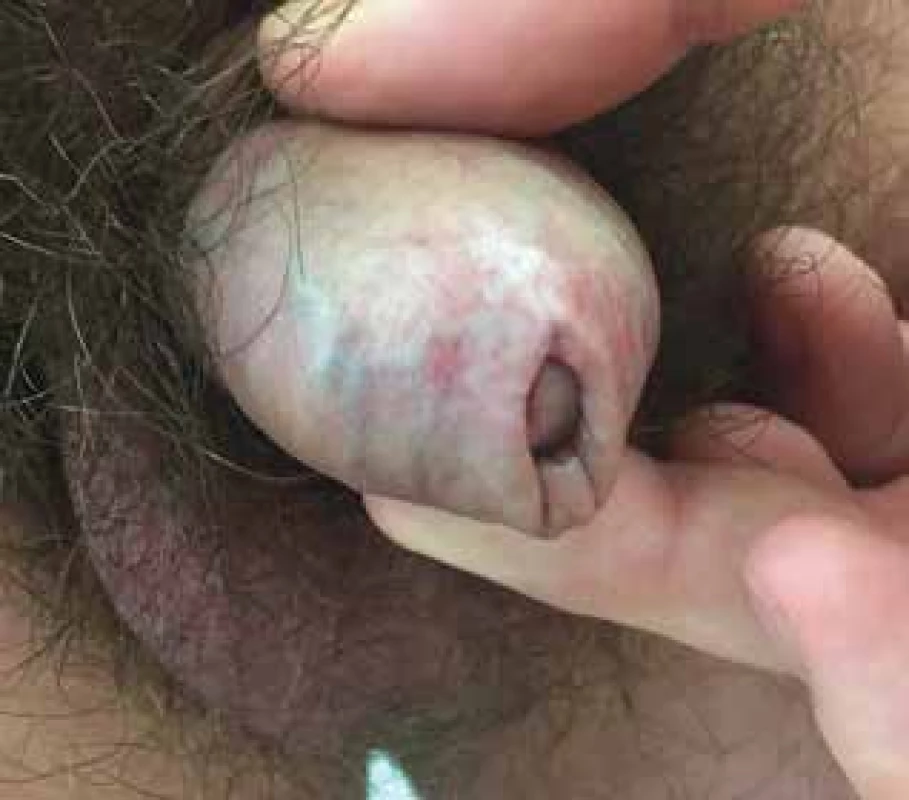
Obr. 7. Balanitis plasmocelullaris (Zoon) 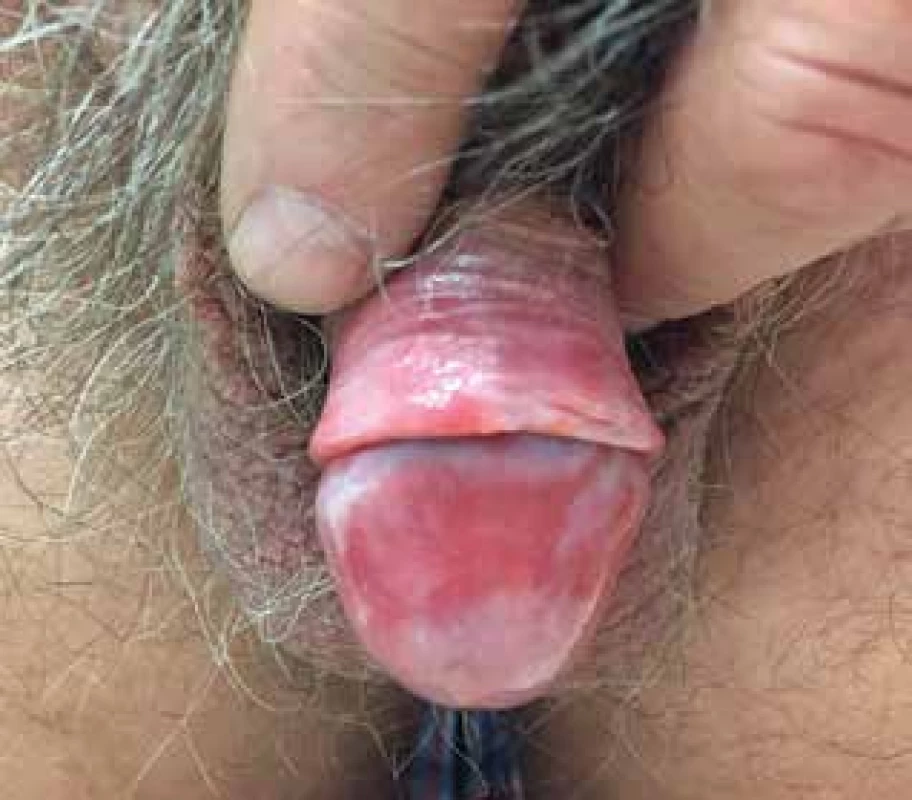
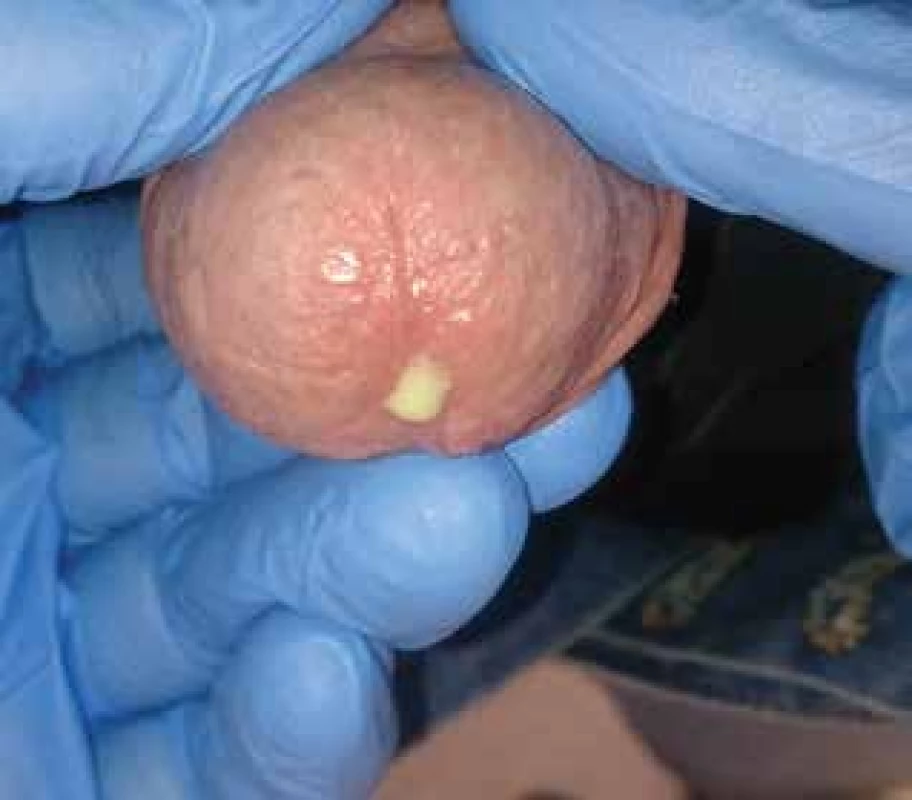
Obr. 8. Akuminátní kondylom ústí močové trubice 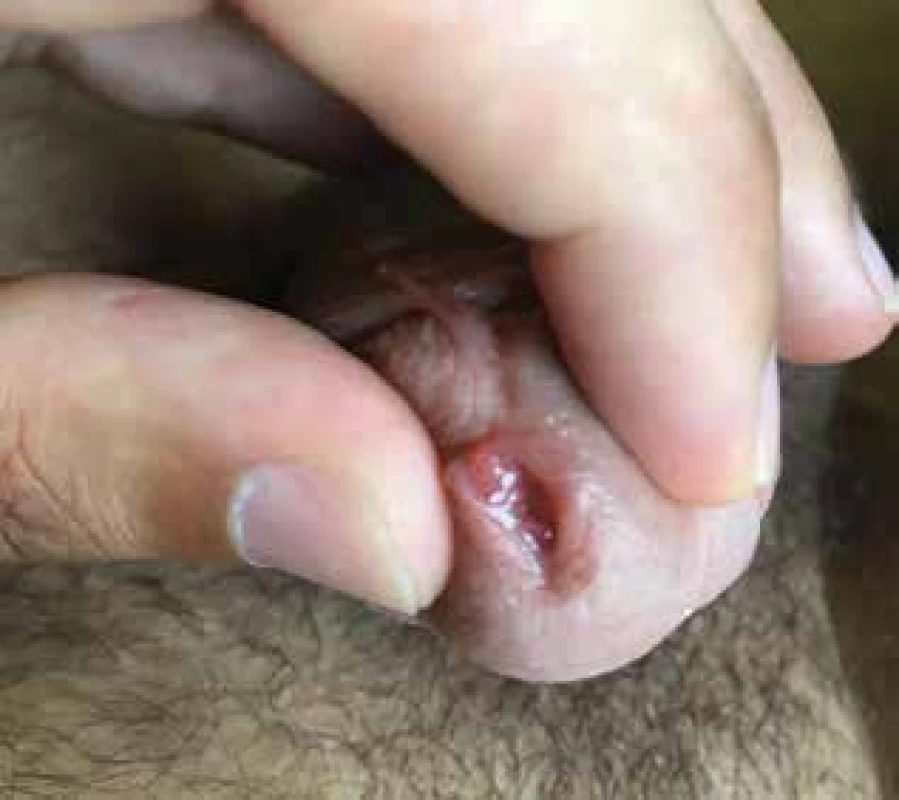
Obr. 10. Invazivní spinocelulární karcinom 
Prevence STI zahrnuje partnerskou věrnost, používání kondomu, sexuální výchovu a poradenství, depistáž, léčbu nakažených včetně jejich partnerů a kontaktů, vakcinaci (v praxi se jedná o očkování proti akuminátním kondylomatům, hepatititidě A a B, probíhající klinické studie hodnotí účinnost vakcíny u kapavky) [1, 10].
Do redakce došlo dne 24. 2. 2019.
Adresa pro korespondenci:
as. MUDr. Radek Litvik
Kožní oddělení FN Ostrava
17. listopadu 1790
708 52 Ostrava-Poruba
e-mail: radek.litvik@fno.cz
KONTROLNÍ TEST
1. Pro trichomoniázu platí:
- a) vyvolavatelem je Trichomonas vaginalis
- b) u muže se onemocnění projevuje uretritidou s hojnou sekrecí
- c) ženy jsou asymptomatické přenašečky
- d) lékem volby je metronidazol
2. Mezi STI s tvorbou ulcerací patří:
- a) infekce lidskými papilomaviry
- b) infekce lidskými herpetickými viry
- c) lymphogranuloma venereum
- d) syfilis
3. Metronidazol se používá k léčbě:
- a) bakteriální vaginózy
- b) trichomoniázy
- c) v kombinaci s ceftriaxonem a doxycyklinem k léčbě kapavčité infekce malé pánve
- d) granuloma inguinale
4. Mezi screeningové syfilitické testy patří:
- a) FTA ABS IgM
- b) RRR/RPR
- c) VDRL
- d) Syfilis WB IgM a IgG
5. Vyberte správné tvrzení týkající se LGV:
- a) původce Klebsiella granulomatis
- b) endemická forma
- c) epidemická forma
- d) lékem volby je ceftriaxon
6. Balanopostitida je přítomna u:
- a) kapavky
- b) lichen sclerosus et atrophicus
- c) kvasinkových infekcí
- d) trichomoniázy
7. Pro kapavku platí:
- a) inkubační doba 2–7 dnů
- b) agens je grampozitivní
- c) přímý průkaz pomocí NAAT
- d) projevem u mužů bývá zánět močové trubice se žlutozeleným výtokem
8. Vyberte nesprávné tvrzení o Chlamydia trachomatis:
- a) působí mukopurulentní cervicitidy a uretritidy
- b) podílí se na vzniku Reiterova syndromu
- c) je etiologickým agens granuloma inguinale
- d) lékem volby jsou penicilíny
9. Vyberte správné tvrzení:
- a) rekurence herpes genitalis se léčí acyclovirem 400 mg 5krát denně po dobu 5 dnů
- b) akuminátní kondylomata: 4 cykly léčebné kúry podofylotoxinem 2krát denně na projevy 3 po sobě jdoucí dny a následuje čtyřdenní pauza
- c) Donnovanova tělíska v polymorfonukleárech jsou typické pro LGV
- d) Haemophilus ducreyi je původcem chancroidu
10. V diagnostice syfilis se využívá:
- a) paleta sérologických testů
- b) PCR diagnostika
- c) mikroskopie v zástinu
- d) přímá imunoflourescence
Správným zodpovězením otázek kontrolního testu získáte 2 kredity kontinuálního vzdělávání lékařů ČLK, které budou zasílány redakcí jedenkrát ročně po uzavření ročníku časopisu. Správné odpovědi na otázky kontrolního testu budou uveřejněny v příštím čísle časopisu. Odpovědi posílejte na e-mailovou adresu: kozni@lf1.cuni.cz vždy nejpozději do jednoho měsíce od vydání daného čísla.
Odpovědi na otázky kontrolního testu v č. 1/2019: Havlínová A: Invazivní metody při léčbě žilní insuficience
Správné odpovědi: 1a,b,c, 2a,b,d, 3a,b,c,4a,b,c, 5a,b,c,d, 6b,c, d, 7a,d, 8b,d, 9b, 10a.
Zdroje
1. GROSS, G., TYRING, S. K. Sexually Transmitted Infections and Sexually Transmitted Diseases. Springer Berlin, 2011.
2. HORNER, P. J., BLEE, K., FALK, L. et al. European guideline on the management of non-gonococcal urethritis. Int J STD AIDS, 2016, 27(11), p. 928–934.
3. JENSEN, J. S., CUSINI, M., GOMBERG, M. et al. European guideline on Mycoplasma genitalium infections. JEADV, 2016, 30(10), p. 1686–1693.
4. KOJANOVÁ, M., KUKLOVÁ I., SLOVÁČKOVÁ, M., et al. Současná situace gonorey: výsledky pražského STI centra – sledování citlivosti na antimikrobiální látky. Čes-slov Derm, 2014, 89 (5), s. 240–248.
5. KUKLOVÁ, I., KOJANOVÁ, M., VELČEVSKÝ, P.
Současný stav problematiky sexuálně přenosných
onemocnění. Čes-slov Derm., 2008, 83 (3), s.
115–122.6. KUKLOVÁ, I., TRÝZNA, R., KOJANOVÁ, M., et al. Chlamydiové infekce. Čes-slov Derm., 2011, 86(5), s. 219–223.
7. LANJOUW, E., OUBURG, S., DE VRIES, H. J., et al. European guideline on the management of chlamydia trachomatis infections. Int. J STD AIDS, 2015, p. 1–16.
8. LITVIK, R. Sexuálně přenosné infekce, Fakultní nemocnice Ostrava ve spolupráci s Pierre Fabre, Česká republika, Ostrava 2018, 24 s.
9. STI Treatment Pocket European Guidelines 2018. Dostupné na www: www.iusti.com.
10. ŠTORK J., et al. Dermatovenerologie. Galén a Karolinum Praha 2008, s. 429–456.
11. VELČEVSKÝ, P., KUKLOVÁ, I. Léčba sexuálně přenosných onemocnění. Čes-slov Derm., 2008, 83(3), s. 123–135.
Štítky
Dermatológia Detská dermatológia
Článek Dopis SAD
Článok vyšiel v časopiseČesko-slovenská dermatologie
Najčítanejšie tento týždeň
2019 Číslo 2- Hydroresponzivní krytí v epitelizační fázi hojení rány
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
- První a jediná schválená imunoterapie vzácného agresivního karcinomu kůže
- Screening malignit u pacientů s dermatomyozitidou
-
Všetky články tohto čísla
- Současná praxe diagnostiky a léčby nejčastějších sexuálně přenosných infekcí
- Mnohočetné leiomyomy v praxi – popis případu
- Klinický případ: Vrozené makulózní ložisko u kojence. Stručný přehled
- Bazaliom, morbus Bowen nebo maligní melanom?
- Mollusca contagiosa – moluska
- Zápis ze schůze výboru ČDS dne 10. 1. 2019 v Praze
- Zápis z XVI. sjezdu Sdružení ambulantních dermatovenerologů ČR - Pardubice I-Bílé Předměstí 12. 4. 2019
- Dopis SAD
- Zpráva z 22. meetingu Evropského dermatologického fóra Montreux 24.–26. 1. 2019
- Česko-slovenská dermatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Současná praxe diagnostiky a léčby nejčastějších sexuálně přenosných infekcí
- Mollusca contagiosa – moluska
- Bazaliom, morbus Bowen nebo maligní melanom?
- Mnohočetné leiomyomy v praxi – popis případu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy