-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Recidivující infekce močových cest – přínos diagnostiky a léčby dysfunkční mikce
Recurrent urinary tract infection – benefit of the diagnosis and treatment of voiding dysfunction
The risk factors for recurrent urinary tract infection vary by age and thus, the diagnostic and treatment approach should vary accordingly. Whereas the main risk factor in children under 2 years of age is vesicoureteral reflux, in girls able to control their voiding (older than 3 years of age), recurrent urinary tract infection is more frequently caused by lower urinary tract dysfunction. At this age, noninvasive urodynamic testing is preferred to voiding cystourethrography. The former comprises filling in an intake and voiding diary for 2–4 days, measuring bladder wall thickness and post-void residual volume, and uroflowmetry. Based on noninvasive urodynamic testing results, daily measures and/or medication therapy are recommended.
Key words:
recurrent urinary tract infection, voiding dysfunction, intake and voiding diary, uroflowmetry, post-void residual volume
Autoři: H. Flögelová 1; L. Stašková 1; K. Michálková 2
Působiště autorů: Dětská klinika Fakultní nemocnice a Lékařská fakulta Univerzity Palackého, Olomouc 1; Radiologická klinika Fakultní nemocnice a Lékařská fakulta Univerzity Palackého, Olomouc 2
Vyšlo v časopise: Čes-slov Pediat 2017; 72 (1): 11-14.
Kategorie: Dětská nefrologie - 1.část
Toto sdělení bylo prezentováno jako přednáška na konferencích: 37. pracovní dny dětské nefrologie a 27. výroční setkání dětských urologů 19.–21. 5. 2016 v Olomouci a 9. Slovenská konferencia pediatrickej nefrológie 2.–3 .6. 2016 v Trenčianských Tepliciach.
Souhrn
Rizikové faktory recidivujících infekcí močových cest se v různém věku liší a podle toho by se měl lišit také diagnostický a léčebný postup. Zatímco u dětí do 2 let věku je za hlavní rizikový faktor považován vezikoureterální reflux, u děvčat, která již kontrolují mikci (nad 3 roky věku), je častější příčinou opakovaných močových infekcí dysfunkce dolních močových cest. V tomto věku má neinvazivní urodynamické vyšetření přednost před mikční cystografií. Zahrnuje vyplnění pitné a mikční karty za 2–4 dny, změření síly stěny močového měchýře a postmikčního rezidua a uroflowmetrii. Podle výsledků neinvazivního urodynamického vyšetření jsou doporučena režimová opatření a/nebo medikamentózní léčba.
KLÍČOVÁ SLOVA:
recidivující infekce močových cest, dysfunkční mikce, pitná a mikční karta, uroflowmetrie, postmikční reziduumÚVOD
Téměř všichni pediatři se v ordinacích nebo na odděleních setkávají s dětmi, které mají recidivující močové infekce. Infekce močových cest (IMC) patří k nejčastějším bakteriálním infekcím v dětském věku a u 10 až 30 % dětí se opakují [1, 2]. Při recidivující IMC se může jednat o infekci stejným patogenem, z důvodu nevyřešené bakteriurie – při neadekvátní léčbě nebo pokud existuje infekční ložisko, například urolitiáza, anebo má dítě reinfekci jiným patogenem. Nebezpečí hrozí zvláště u recidivujících pyelonefritid, které mohou vést k jizvení renálního parenchymu.
RIZIKOVÉ FAKTORY
Za hlavní rizikové faktory opakovaných IMC jsou považovány vezikoureterální reflux (VUR) vysokého a středního stupně a dysfunkce dolních močových cest. Ostatní příčiny jsou vyjmenovány v tabulce 1. Tyto rizikové faktory se liší podle věku.
Tab. 1. Rizikové faktory recidivujících IMC. 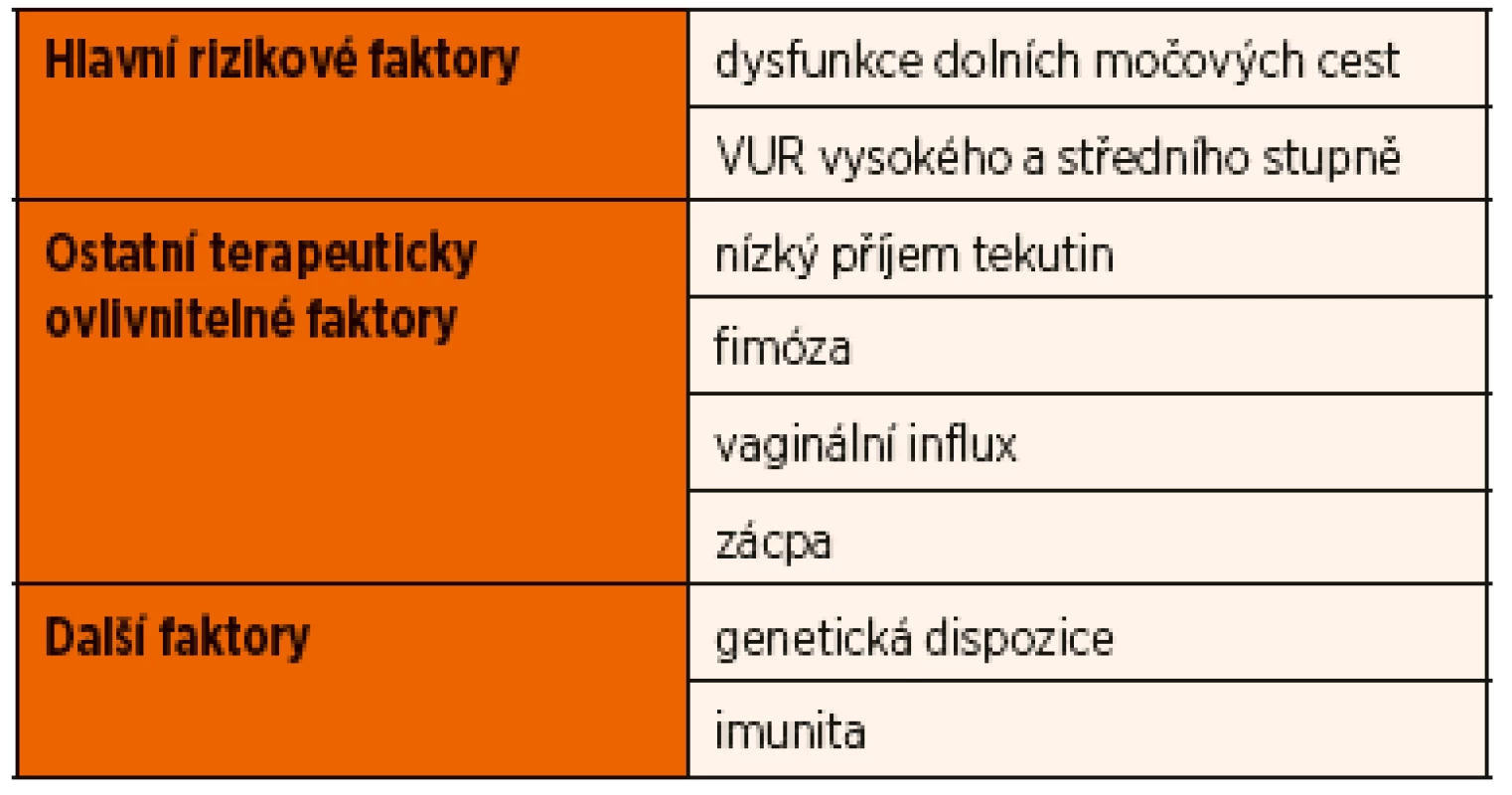
VUR – vezikoureterální reflux U kojenců a batolat je za nejčastější rizikový faktor považován vezikoureterální reflux. Pro diagnostiku a léčbu dětí s IMC do 2 let věku existují doporučené postupy [3, 4], které jsou v praxi většinou dobře realizovány.
U dětí, které již kontrolují mikci (nad 3 roky věku) a hlavně u děvčat, je častější příčinou recidivujících infekcí močových cest (RIMC) dysfunkce dolních močových cest (DMC). Právě pro tuto věkovou skupinu jednoznačné doporučené postupy nemáme. Často bývají do nefrologických ambulancí posílány děti ve věku 3 až 5 let s močovými infekcemi včetně febrilních infekcí. Jsou opakovaně léčeny plnou dávkou antibiotik, některé z nich mají také provedenou mikční cystouretrografii (MCUG), která bývá negativní nebo s VUR nízkého stupně, ale dosud nikdo těmto dětem neudělal neinvazivní urodynamické vyšetření (vyplnění pitné a mikční karty a ultrazvukové reziduum po vymočení). Přitom pokud IMC začnou až po 3. roce věku, má toto vyšetření přednost před MCUG.
Jiné rizikové faktory se uplatní u adolescentů, kde RIMC většinou souvisí se začátkem pohlavního života.
Celá problematika RIMC je hodně široká. Tento článek se zaměřuje na děti, u kterých močové infekce začínají ve věku, kdy už přes den kontrolují mikci, a na děti s lehčí dysfunkcí DMC. Na péči o tyto děti se podílí jak praktický lékař pro děti a dorost (PLDD), tak dětský nefrolog a často také dětský urolog.
DIAGNOSTIKA A LÉČBA RIMC V ORDINACI PLDD
Úkolem praktického lékaře je močovou infekci včas zjistit a léčit. Diagnózu lze učinit buď vyšetřením močového sedimentu, nebo pomocí diagnostického proužku s nitrity a leukocytesterázou, a dále kultivací moči před zahájením antibiotické léčby. Pokud tato vyšetření PLDD nerealizuje, není jednoznačné, že se skutečně jedná o IMC. Při febrilní IMC je vhodné vyšetřit CRP. Z doporučení PLDD k odbornému vyšetření by mělo být zřejmé, kolik z recidivujících IMC bylo pyelonefritid a že se ve všech případech jednalo o močovou infekci.
Pokud praktický lékař v anamnéze zjistí, že dítě má příznaky obstrukční mikce – slabý proud, přerušované močení nebo tlačení při mikci, je to indikace k odeslání pacienta přímo dětskému urologovi.
PLDD by měl s rodiči probrat základní režimová opatření. Měl by se ptát na příjem tekutin, který u dětí s RIMC často nebývá dostatečný. Dále by měl cíleně pátrat po obstipaci, a pokud je přítomna, měl by ji léčit, protože obstipace bývá často spojena s dysfunkční mikcí. U lehčí formy zácpy stačí doporučit úpravu stravy, pitného režimu, osmotická laxativa. Při úporné zácpě je třeba nejprve provést odstranění ztuhlé stolice pomocí rektálních a orálních medikamentů.
Objektivním vyšetřením vyloučí PLDD fimózu nebo synechie labií. Při jejich zjištění může léčit sám nebo odešle dítě specialistovi. Pokud praktický lékař posílá dítě s RIMC k vyšetření dětskému nefrologovi, bylo by optimální, kdyby rodiče požádal o vyplnění pitné a mikční karty. Ušetří se tím jedna návštěva v odborné ordinaci.
DIAGNOSTIKA U DĚTSKÉHO NEFROLOGA
Nefrolog u dítěte s RIMC probere s rodiči i pacientem podrobnou anamnézu. Ptá se na denní únik moči, urgence, zadržovací manévry. Provede v první řadě neinvazivní urodynamické vyšetření, které se skládá z ultrazvukového (UZ) vyšetření, pitné a mikční karty a podle lokálních možností také uroflowmetrie (UFM). Při UZ vyšetření uropoetického traktu se jedná o zobrazení nejen ledvin, ale také močového měchýře, změření síly stěny močového měchýře a postmikčního rezidua.
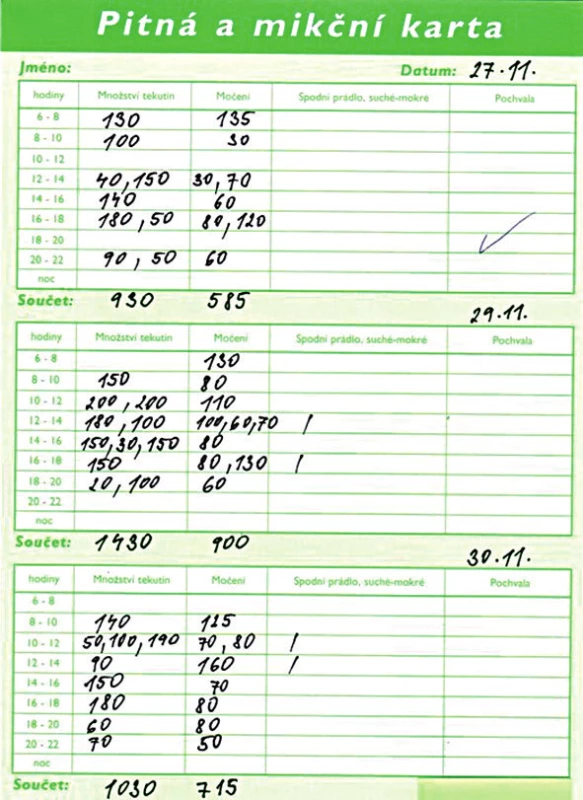
Pitná a mikční karta je znázorněna na obrázku 1. Její cenná hodnota spočívá již v tom, že udává skutečný příjem tekutin u dítěte, který rodiče při odběru anamnézy často přesně nevědí nebo zkreslují. Dítě starší 5 let močí normálně 4–7krát za den. Kapacita močového měchýře v ml se počítá podle vzorce pro daný věk: V = (věk x 30) +30, od 12 let je to pak více než 390 ml [5]. Mikční porce by se měly pohybovat v rozmezí ± 30 % od této vypočtené hodnoty.
Obrázek 2 ukazuje UZ vyšetření močového měchýře. Normální síla stěny je při plném močovém měchýři do 3 mm, při prázdném do 5 mm [6, 7]. Silná stěna patří ke známkám dysfunkční mikce. UZ vyšetření zahrnuje rovněž zjištění postmikčního rezidua. Při opakovaném měření je patologické reziduum u dětí ≤6 let nad 20 ml, u dětí ≥7 let nad 10 ml [8].
Obr. 2. UZ snímek měření síly stěny močového měchýře. 8letá dívka, močový měchýř je hodně naplněný, náplň je homogenní, stěna je hraniční šíře 3,5 mm, má lehce nerovnou vnitřní konturu. <sup>©</sup>Radiologická klinika FN Olomouc. Fig. 2. Ultrasound measurement of bladder wall thickness. 8-year-old fimale, the urinary bladder is full, the bladder contents is homogeneous. Bladder wall thickness is at the upper limit of normal (3,5 mm). The inner contour of the bladder is slightly uneven. <sup>©</sup>Department of Radiology, Faculty Hospital Olomouc. 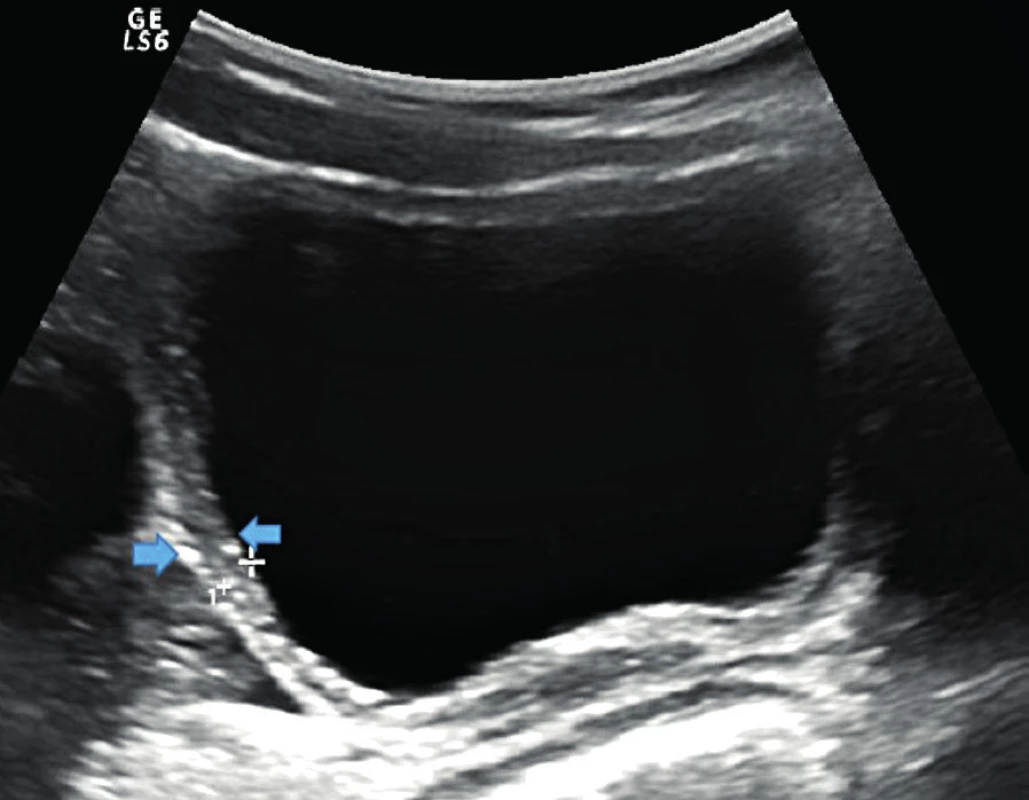
Pro dětský věk nejsou pro UFM stanoveny dostatečně validní nomogramy pro numerické hodnocení průtokových parametrů, proto je nejdůležitější hodnocení tvaru získané křivky. Ta je za fyziologických okolností zvonovitá (obr. 3). Pokud není první křivka optimální, měla by být UFM opakována. Opakovaná patologická křivka je argumentem pro odeslání dítěte dětskému urologovi.
Obr. 3. Uroflowmetrické křivky. 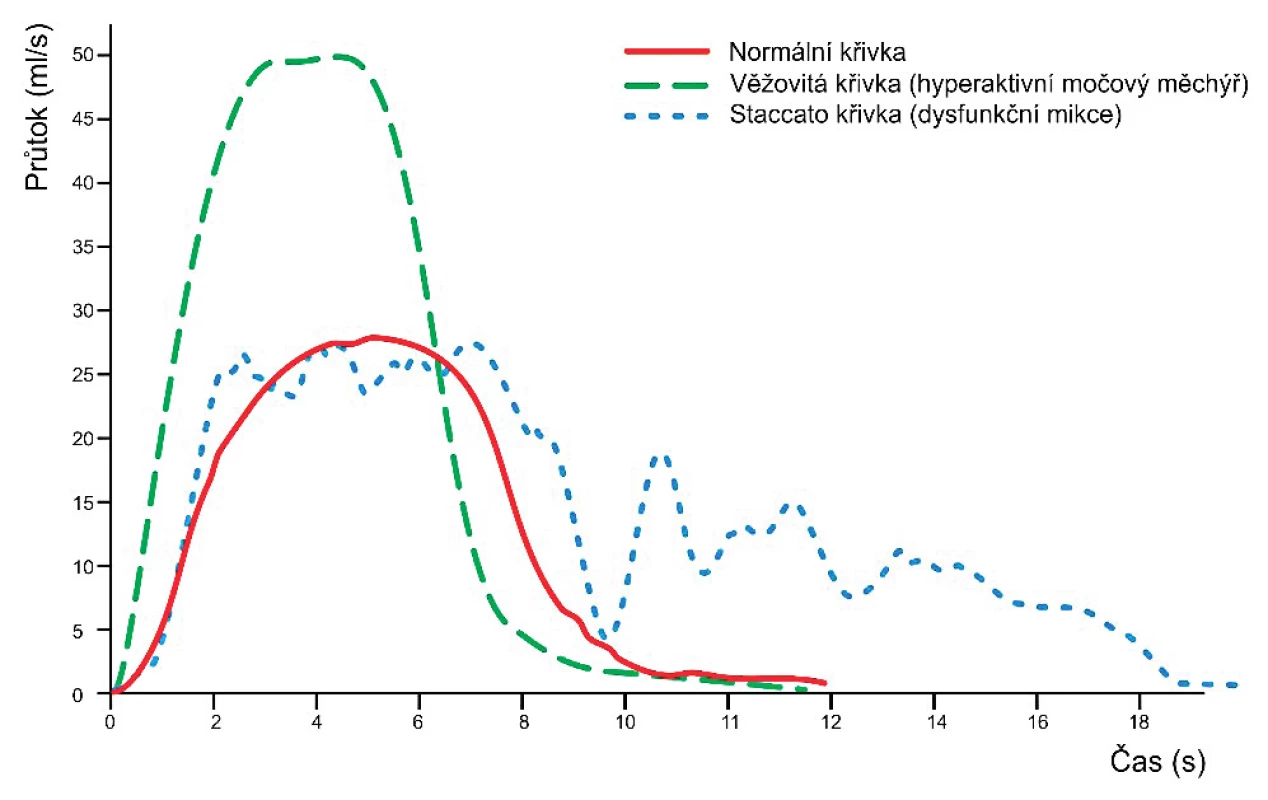
(Upraveno podle Austin et al. The standardization of terminology of lower urinary tract function in children and adolescents: Update report from the Standardization Committee of the ICCS. Neurourol Urodyn. 2016) Snažíme se vyhnout nadbytečným invazivním vyšetřením, a proto by MCUG měl indikovat dětský nefrolog, pediatr na lůžkovém oddělení nebo dětský urolog. Důvodem k provedení MCUG jsou recidivující pyelonefritidy. Výjimkou jsou pacienti v adolescentním věku, kteří byli do té doby bez močových infekcí a kde je VUR nepravděpodobný. Dalšími důvody k vyšetření MCUG jsou již první pyelonefritida a patologický UZ nález, především dilatace vývodných dutých systémů ledvin a močových cest, nebo recidivující cystitidy a patologie na UZ anebo recidivující cystitidy a selhání komplexní léčby RIMC.
Pokud chceme zjistit nebo vyloučit chronické jizvy ledvin u dětí s opakovanými pyelonefritidami, provádíme s odstupem 6 měsíců od poslední pyelonefritidy statickou scintigrafii ledvin 99mTc-DMSA. Novější metodou detekce renálního jizvení bez radiační zátěže je u spolupracujících pacientů magnetická rezonance.
KOMPLEXNÍ LÉČBA RIMC
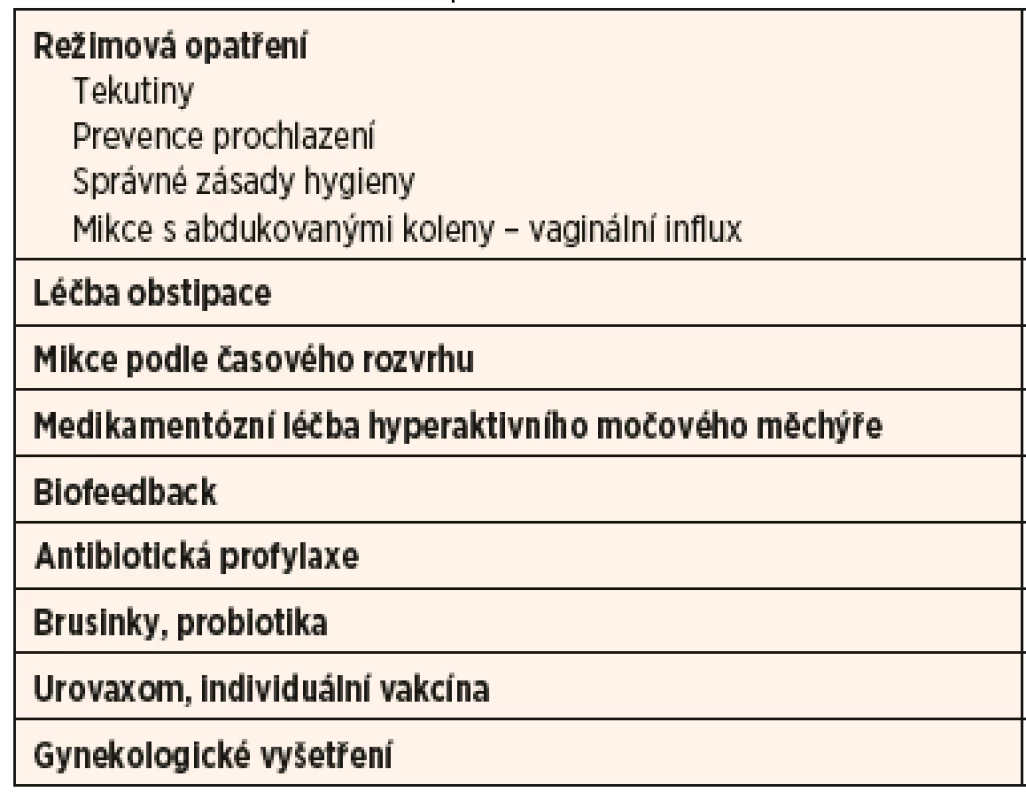
Základem režimových opatření je dostatečný příjem tekutin, to bývá u některých dětí hodně velký problém. Dále je to prevence prochlazení, což zní jako laická rada, ale v praxi funguje. Je třeba dodržovat správné zásady hygieny, což platí hlavně u děvčat. Otírat se po stolici zepředu dozadu, používat vhodné mycí gely, vyvarovat se bublinkových koupelí. Důležitá je také pozice při močení s nohama pevně položenýma na podlaze nebo podložce, s abdukovanými koleny.
Pokud má dítě obstipaci, je třeba primárně léčit zácpu a až pak dysfunkci DMC, u některých dětí po úspěšné léčbě obstipace vymizí i dysfunkce DMC. U děvčátek s vulvovaginitidami doplňujeme vyšetření dětským gynekologem.
U dětí s dysfunkcí DMC s málo častými a velkými mikčními objemy je doporučována mikce podle časového rozvrhu, močit každé 2–3 hodiny nebo podle příjmu tekutin tak, aby dítě mělo porce odpovídající věku. U syndromu líného měchýře se doporučuje 2krát opakované močení.
Jinou formu dysfunkce DMC představuje hyperaktivní močový měchýř, který se projevuje buď frekventními malými mikčními porcemi, nebo jsou mikční objemy normální, ale vyskytují se urgence a denní únik moči. Medikamentózní léčba spočívá v podávání anticholinergik, většinou se začíná propiverinem nebo oxybutininem.
Ke komplexní léčbě RIMC patří také biofeedback, při kterém se dítě učí relaxovat svaly pánevního dna.
Při akutní močové infekci u dítěte s RIMC vybíráme iniciálně antibiotikum nebo chemoterapeutikum podle původce předchozí IMC a jeho citlivosti. Podle aktuální kultivace moči pak případně léčbu upravíme. Názory na antibiotickou (ATB) profylaxi jsou kontroverzní, proto ji volíme individuálně u dětí s častými RIMC, u dětí s RIMC a VUR nebo dysfunkcí DMC. Profylaxe by měla být podávána po dobu minimálně 3, lépe 6 měsíců, vhodnými preparáty jsou nitrofurantoin, trimetoprim, cotrimoxazol. Pokud dítě trpí močovými infekcemi vyvolávanými Escherichia coli, pak lze jako prevenci RIMC nabídnout brusinkový preparát. Je však třeba vytrvat v užívání aspoň půl roku, aby byl efekt ve snížení recidiv IMC [9].
Od 4 let věku lze také podávat imunomodulační terapii, při infekcích způsobených Escherichia coli je to Uro-vaxom (Lysatum Escherichiae coli), při opakovaných IMC jinou bakterií lze připravit autovakcínu.
Pokud jsme v léčbě RIMC u konkrétního pacienta neúspěšní, je dobré srovnat dosavadní postup s pravidly komplexní léčby bod po bodu (viz tab. 2).
ROLE DĚTSKÉHO UROLOGA
Které děti s RIMC bychom měli poslat k dětskému urologovi? Především ty, které mají symptomy obstrukční mikce, musí při močení tlačit, močí přerušovaně nebo slabým proudem. Dále jsou to děti s velkým postmikčním reziduem a také pacienti, kteří mají opakované močové infekce a VUR II.–V. stupně. A nakonec děti, u kterých selhala komplexní léčba RIMC.
Urolog pak podle své úvahy volí další vyšetření, jako uroflowmetrii s elektromyografií, cystoskopii, invazivní urodynamické nebo videourodynamické vyšetření. Zhodnotí závažnost dysfunkce močových cest a vyjádří se k léčbě vezikoureterálního refluxu.
ZÁVĚR
Péče o děti s RIMC není v řadě případů jednoduchá. Vyžaduje především trpělivost a spolupráci rodičů, protože nikdo jiný za ně neuhlídá, zda dítě dodržuje režimová opatření. Často je nezbytná multioborová spolupráce PLDD, dětského nefrologa a dětského urologa, nicméně cíl této péče, funkční ledviny, za tu námahu jistě stojí.
MUDr. Hana Flögelová, Ph.D.
Zikova 7
779 00 Olomouc
e-mail: Hana.Flogelova@seznam.cz
Zdroje
1. Beetz R. May we go on with antibacterial prophylaxis for urinary tract infections? Pediatr Nephrol 2006; (21): 5–13.
2. DeMuri GP, Wald ER. Imaging and antimicrobial prophylaxis following the diagnosis of urinary tract infection in children. Pediatr Infect Dis J 2008 Jun; 27 (6): 553–554.
3. Roberts KB, Subcommittee on Urinary Tract Infection, Steering Committee on Quality Improvement and Management. Urinary tract infection: clinical practice guideline for the diagnosis and management of the initial UTI in febrile infants and children 2 to 24 months. Pediatrics 2011 Sep; 128 (3): 595–610. doi: 10.1542/peds.2011-1330.
4. Janda J, Bébrová E, Bláhová K, Seeman T. Infekce močových cest a vezikoureterální reflux. In: Seeman T, Janda J. Dětská nefrologie. 1. vyd. Praha: Mladá fronta, 2015 : 227–260.
5. Nørgaard JP, van Gool JD, Hjälmås K, et al. Standardization and definitions in lower urinary tract dysfunction in children. International Children‘s Continence Society. Br J Urol 1998 May; 81 (Suppl 3): 1–16.
6. Schultz-Lampel D. Pathophysiologie und Diagnostik der funktionellen Blasenentleerungsstörung. Urologe A 1999 Jan; 38 (1): 14–19.
7. Neuwirth J, Eliáš P. Kompendium diagnostického zobrazování dětí, adolescentů, plodů a matek. 1. vyd. Praha: Triton, 2014 : 665–666.
8. Austin PF, Bauer SB, Bower W, et al. The standardization of terminology of lower urinary tract function in children and adolescents: Update report from the Standardization Committee of the International Children‘s Continence Society. Neurourol Urodyn 2016 Apr; 35 (4): 471–481.
9. Salo J, Uhari M, Helminen M, et al. Cranberry juice for the prevention of recurrences of urinary tract infections in children: a randomized placebo-controlled trial. Clin Infect Dis 2012 Feb 1; 54 (3): 340–346.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článek Editorial
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2017 Číslo 1- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Gastroezofageální reflux a gastroezofageální refluxní onemocnění u kojenců a batolat
-
Všetky články tohto čísla
- Recidivující infekce močových cest – přínos diagnostiky a léčby dysfunkční mikce
- Včasná antibiotická terapia a riziko renálneho jazvenia u detí s prvou nekomplikovanou infekciou močových ciest
- Haemophilus diseases in ENT in children before and after the introduction of Haemophilus influenzae type b vaccine
- Kvalita spánku detí a adolescentov s diabetes mellitus 1. typu
- Editorial
- Funkcia štítnej žľazy u obéznych detí
- Nezvyčajná príčina hyperkalciémie u pacientky s primárne kortikorezistentným nefrotickým syndrómom – kazuistika
- Infekcia močových ciest – rúcanie starých dogiem
- Recidivující krvácení do trávicího ústrojí
- Jak vyšetřovat moč při podezření nebo již prokázané infekci močových cest
- General Movements – vyšetření nezralého nervového systému
- Získaná kardiovaskulární onemocnění u Turnerova syndromu
- Febrilní křeče: doporučený postup pro vyšetření dítěte s nekomplikovanými febrilními křečemi. Adaptovaný doporučený postup American Academy of Pediatrics
- Diagnostický a terapeutický postup u detských pacientov s prvou nekomplikovanou infekciou horných močových ciest
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Jak vyšetřovat moč při podezření nebo již prokázané infekci močových cest
- Haemophilus diseases in ENT in children before and after the introduction of Haemophilus influenzae type b vaccine
- Recidivující krvácení do trávicího ústrojí
- General Movements – vyšetření nezralého nervového systému
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy