-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Vyhodnocení epidemie spalniček v Ústeckém kraji
Report on a measles epidemic in the Ústí nad Labem Region
The Czech Republic is a measles free country where only isolated, mostly imported cases have been reported. A measles epidemic that occurred in the Ústí nad Labem Region is presented, with the first case diagnosed early in February 2014 and the last one reported in August 2014. The index case and source of infection to other susceptible patients was an adult male with a history of travel to India. The diagnosis of measles was difficult to make as the patient presented with feverish condition due to co-infection with dengue fever, chikungunya, and measles. The primary measles outbreak occurred in contacts and spread to health workers of the Masaryk Hospital in Ústí nad Labem. The infection further spread to the general population of adults. In total, 305 persons presented with suspected measles. One hundred and eighty-six and of them (61 %) met the criteria for a confirmed case (positive clinical symptoms and laboratory test). Fifty (16.4 %) patients developed typical clinical symptoms and were epidemiologically linked to confirmed cases, but turned out to be antibody negative. In 69 (22.6 %) patients, measles were ruled out. Cases were confirmed by the detection of IgM and IgG antibodies against the measles virus or by RT--PCR. Nearly all cases were verified by the National Reference Laboratory for Rubella, Measles, Mumps, and Parvovirus B 19 of the National Institute of Public Health in Prague. In response to the epidemic, apart from common anti-epidemic measures, emergency vaccination was provided to health professionals of the Masaryk Hospital in Ústí nad Labem. Within two weeks after vaccination, a considerable decline in cases was seen in the vaccinated group. Measles most often occurred in persons born in 1970–1980, but were also observed in the smallest, non-vaccinated children (32 cases). Isolated cases also emerged in duly vaccinated children and adolescents. General recommendations are provided based on practical experience from the epidemic.
Keywords:
measles epidemic – health professionals – emergency vaccination – draft measures
Autoři: J. Trmal 1; R. Limberková 2
Působiště autorů: Krajská hygienická stanice Ústeckého kraje se sídlem v Ústí nad Labem 1; Státní zdravotní ústav Praha 2
Vyšlo v časopise: Epidemiol. Mikrobiol. Imunol. 64, 2015, č. 3, s. 139-145
Kategorie: Původní práce
Souhrn
Spalničky se v České republice prakticky nevyskytují, v případě ojedinělých onemocnění se jedná v naprosté většině o importovaná onemocnění. V práci je podán popis epidemie spalniček v Ústeckém kraji, která začala počátkem měsíce února 2014 a poslední onemocnění bylo registrováno v měsíci srpnu 2014. Prvním nemocným a zdrojem pro ostatní vnímavé osoby byl dospělý muž, který importoval nákazu z Indie. Situaci stanovení diagnózy onemocnění spalničkami u tohoto muže zkomplikovala skutečnost, že k horečnatému stavu došlo v důsledku kombinované infek-ce – horečky dengue, chikungunya a spalniček. Primární ohnisko spalniček vzniklo mezi přímými kontakty nemocného a následně epidemie výrazně zasáhla zdravotnický personál Masarykovy nemocnice v Ústí nad Labem. Nákaza se dále šířila i v ostatní dospělé populaci. Celkem onemocnělo v průběhu epidemie 305 osob exantematickým onemocněním, kde bylo podezření na onemocnění spalničkami. U 186 pacientů (61 %) byla splněna kritéria potvrzeného případu (pozitivní klinické příznaky a laboratorní vyšetření). U 50 nemocných (16,4 %) byly přítomny typické klinické příznaky onemocnění a byla epidemiologická souvislost s potvrzenými spalničkami, ale vyšetření protilátek bylo negativní. U 69 osob (22,6 %) bylo onemocnění spalničkami vyloučeno. Onemocnění byla po-tvrzena vyšetřením IgM a IgG protilátek proti spalničkovému viru nebo vyšetřením RT-PCR. Naprostá většina onemocnění byla verifikována Národní referenční laboratoří pro zarděnky, spalničky, parotitidu a parvovirus B 19 Státního zdravotního ústavu v Praze.
Při řešení epidemie bylo mimo běžných protiepidemických opatření u zdravotníků Masarykovy nemocnice v Ústí nad Labem zahájeno mimořádně očkování. Již za 2 týdny po zahájení očkování došlo v této skupině k výraznému poklesu onemocnění. Nejčastěji se spalničky vyskytovaly u osob narozených v letech 1970–1980, ale spalničky se vyskytly i u neočkovaných nejmenších dětí, celkem 32 onemocnění. Ojediněle došlo k onemocnění řádně očkovaných dětí a mladistvých. V práci jsou uvedena obecná doporučení vyplývající z praktických poznatků z průběhu epidemie.Klíčová sova:
epidemie spalniček – zdravotníci – mimořádné očkování – návrhy opatřeníÚVOD
Epidemiologická situace ve výskytu spalniček je v České republice dlouhodobě příznivá díky vysoké, systematicky zajišťované proočkovanosti dětské populace. Stav je možné hodnotit jako eliminaci spalničkového viru z populace. Počet hlášených onemocnění za celou Českou republiku byl v posledních 10 letech minimální a jejich počet se pohyboval v desítkách případů ročně. V současné době je pro spalničky typické, že onemocnění jsou většinou importována do České republiky ze zahraničí. V letech 2010–2013 došlo k výraznému nárůstu incidence spalniček v řadě států EU [1]. Tyto státy nevyžadují povinně očkování proti spalničkám a proočkovanost dvěma dávkami MMR vakcíny v těchto státech nedosahuje úrovně 95 % populace [1]. Za situace, kdy se daří v ČR držet vysokou proočkovanost proti spalničkám, jsme epidemický výskyt spalniček považovali za nepravděpodobný. Popisovaná epidemie spalniček, která proběhla v měsících únoru až srpnu 2014 v Ústeckém kraji a zejména ve městě Ústí nad Labem, nám však ukázala, že při splnění určitých podmínek je vznik epidemie možný, a to včetně závažných zdravotních a ekonomických dopadů.
METODIKA
Zdrojem epidemiologických dat bylo denní aktivní sledování počtu nemocných, kteří vyhledali ošetření na infekčním oddělení Masarykovy nemocnice v Ústí nad Labem, případně byli hlášeni praktickými lékaři. Získaná data byla doplněna o upřesňující epidemiologické údaje telefonicky přímo od nemocných pracovníky protiepidemického oddělení Krajské hygienické stanice Ústeckého kraje. Diagnostika onemocnění spalničkami se opírala o klinický obraz onemocnění a výsledky sérologického vyšetření krve virologickým oddělením Masarykovy nemocnice. Krevní séra nemocných byla konfirmována v Národní referenční laboratoři pro zarděnky, spalničky, parotitidu a parvovirus B 19 Státního zdravotního ústavu v Praze (NRL). Ve vybraných případech bylo provedeno vyšetření RT-PCR. Touto metodou se podařilo prokázat RNA viru spalniček ve výtěrech z nosohltanu a také v moči.
Potvrzené onemocnění spalničkami muselo splňovat podmínku přítomnosti klinických příznaků a pozitivní sérologické vyšetření protilátek IgM proti spalničkám či průkazu RNA spalničkového viru v souladu s vyhláškou MZ ČR č. 473/2008 Sb., o systému epidemiologické bdělosti pro vybrané infekce. Poměrně velká skupina nemocných s jasnými klinickými příznaky spalniček byla v kontaktu s nemocným s potvrzenými spalničkami, ale vyšetření IgM protilátek proti spalničkovému viru bylo negativní. V těchto případech byla na doporučení NRL zajišťována párová krevní séra ve 2–3týdenních odstupech a byla sledována dynamika protilátek jak třídy IgM, tak IgG.
Pacienty jsme zařadili do třech skupin: jednoznačně potvrzené případy, dále laboratorně nepotvrzené, ale velmi pravděpodobné případy s pozitivními klinickými příznaky a pozitivní epidemiologickou souvislostí a případy nepotvrzené infekce spalničkami. Do poslední skupiny byly zařazeny osoby, u kterých uvedená kritéria onemocnění, včetně laboratorního vyšetření, nebyla splněna.
Stav očkování byl ověřen kontrolou očkovacích průkazů, pokud byly k dispozici, případně ze záznamů zdravotnické dokumentace.
Získaná data byla vložena do programu excel a zpracována ve formě tabulek a grafů.
Z analýzy dat věkové struktury nemocných osob vyplynula nejrizikovější skupina, kterou tvořily osoby narozené v období 1970–1989. Mezi nimi v naprosté většině převažovali zdravotníci Masarykovy nemocnice v Ústí nad Labem. U této skupiny byla provedena kontrola stavu jejich očkování proti spalničkám, pokud nebylo možné prokázat u kontrolované osoby podání dvou dávek MMR, bylo očkování v rámci mimořádného očkování doplněno. K vakcinaci byla použita jediná možná alternativa – MMR očkovací látka Priorix výrobce GlaxoSmithKline Biologicals S.A., šarží A 69CD522A, A 69CD475, A 69CD359. K dispozici bylo celkem 200 dávek vakcíny a toto množství při dodržení kritérií věku a kompletnosti očkování pokrylo potřebu.
VÝSLEDKY
Celkem bylo evidováno 305 onemocnění, kde bylo vysloveno podezření na onemocnění spalničkami. Z tohoto počtu u 186 osob (61 %) byly potvrzeny spalničky při splnění kritérií klinických příznaků onemocnění a pozitivního laboratorního vyšetření. U skupiny 50 nemocných (16,4 %) byly přítomny klinické příznaky onemocnění a existovala epidemiologická souvislost s potvrzeným onemocněním, ale vyšetření protilátek bylo negativní. U 69 osob (22,6 %) bylo onemocnění spalničkami vyloučeno. Věkovou strukturu souboru s potvrzenými spalničkami uvádí graf 1.
Graf 1. Potvrzená onemocnění spalničkami za období únor – srpen 2014 Ústecký kraj Fig. 1. Confirmed cases of measles in the Ústí nad Labem Region, February to August 2014 
Pokud vezmeme zastoupení podle pohlaví u potvrzených a pravděpodobných případů spalniček, převažovaly v souboru 236 nemocných (potvrzené a velmi pravděpodobné případy) ženy, kterých bylo celkem 137 (58,1 %).Nejvíce onemocnění bylo pozorováno ve věkové skupině 35–44 let, celkem 102 (tj. 43,2 %).
Objektivní zjištění stavu očkování proti spalničkám v souboru potvrzených spalniček kontrolou očkovacích průkazů bylo možné pouze u 67 nemocných (36 %), 40 pacientů (21,5 %) tvrdilo, že očkováni nebyli a u většiny 79 (42,5 %) nebylo možné stav očkování zjistit pro nedostupnost dokumentace. U očkovaných jsme zjistili podání jedné dávky MMR u 25 osob (13,4 %), dvou dávek vakcíny u 42 nemocných (22,6 %). Stav očkování v souboru potvrzených případů uvádí graf 2.
Graf 2. Stav očkování proti spalničkám u potvrzených případů Ústí nad Labem 2014 Fig. 2. Measles vaccination status in confirmed cases of measles, Ústí nad Labem 2014 
Celkem onemocnělo 88 zdravotníků s převahou středních zdravotnických pracovníků. Soubor zdravotníků podle profese uvádí tabulka 1.
Tab. 1. Počty nemocných zdravotníků podle profese Table 1. Cases of measles in health professionals by specialty 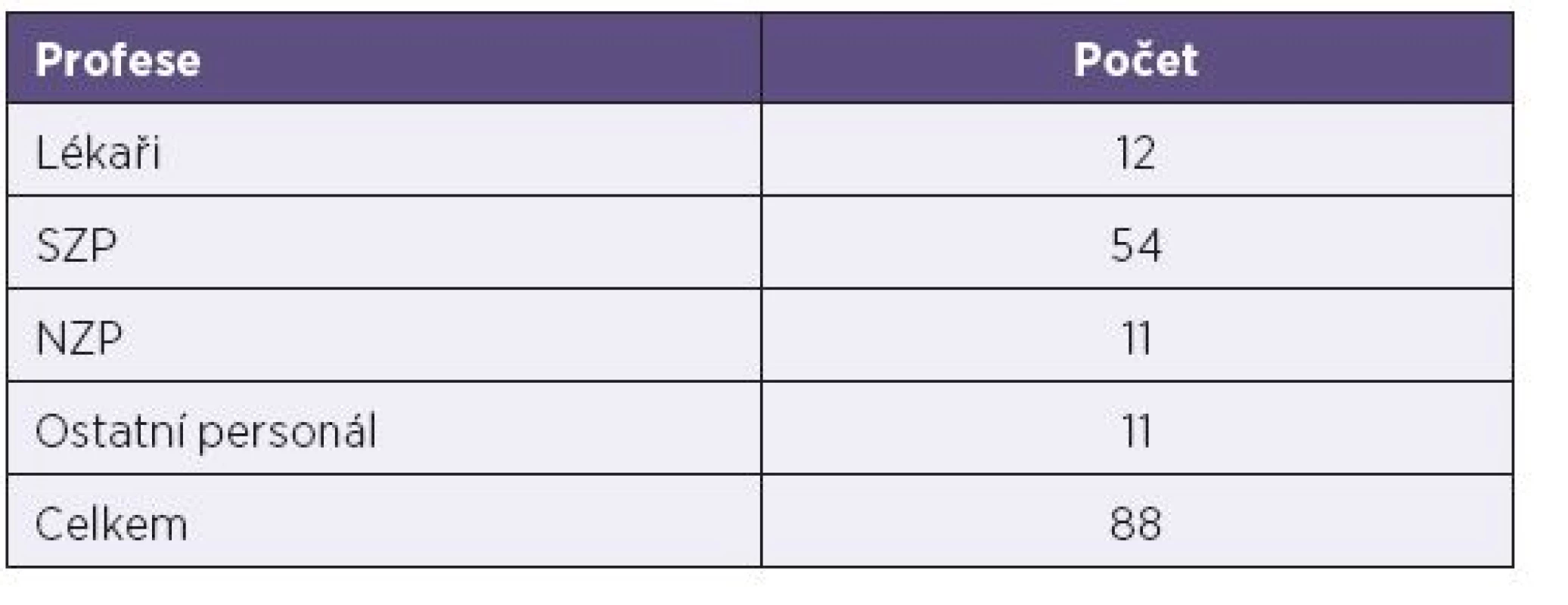
V rámci mimořádného očkování bylo očkováno 186 zdravotníků, jejich věkovou strukturu uvádí graf 3. Za dva týdny po očkování se počet nových nemocnění u zdravotníků výrazně snížil. Od 14. týdne 2014 do konce epidemie ještě onemocněly 2 lékařky, 9 zdravotních sester a 3 osoby zařazené jako nižší zdravotničtí pracovníci. U této skupiny šlo o pracovníky jiných zdravotnických zařízení, nebo se infikovali od zdroje v rodině.
Graf 3. Soubor očkovaných zdravotníků proti spalničkám v Masarykově nemocnici 2014 Fig. 3. Health professionals from the Masaryk Hospital vaccinated against measles in 2014 
Ze zdravotníků očkovaných v rámci mimořádného očkování spalničkami nikdo neonemocněl.
Skupina nemocných, která splňovala kritéria klinických příznaků a epidemiologické souvislosti (velmi pravděpodobné případy), ale sérologické vyšetření protilátek třídy IgM bylo negativní, měla identické věkové složení jako skupina s jednoznačně potvrzenými spalničkami.
Počet onemocnění v jednotlivých měsících podle prvních příznaků uvádí graf 4. Je patrné, že nejvyšší intenzita šíření spalniček byla první 2 měsíce po začátku epidemie.
Graf 4. Počet onemocnění spalničkami po měsících roku 2014 Fig. 4. Cases of measles by month in 2014 
Je třeba doplnit, že celkem u 4 osob došlo k přenosu onemocnění během pobytu ve zdravotnickém zařízení a dále onemocnělo 23 klientů Ústavu sociální péče, kam byly spalničky zavlečeny jedním z dětí.
Počet onemocnění dětí do 15 let věku dosáhl 45. U všech dětí bylo možné zjistit očkovací anamnézu. Nebylo očkováno 28 dětí, jednou dávkou bylo očkováno 6 dětí a dvěma dávkami vakcíny 11 dětí. Z neočkovaných dětí jich celkem 17 nemohlo být očkováno z důvodu nízkého věku, kdy nedosáhly ještě věku 15 měsíců. Ze zbývajících 11 dětí nebylo 5 očkováno z důvodu uvedené závažné, převážně neurologické kontraindikace. U 6 dětí mohlo být, ale nebylo očkování provedeno s tím, že je údajně odloženo na pozdější dobu bez uvedení důvodu. Počty nemocných dětí uvádí tabulka 2.
Tab. 2. Počty nemocných dětí spalničkami podle roku narození Table 2. Cases of measles in children by year of birth 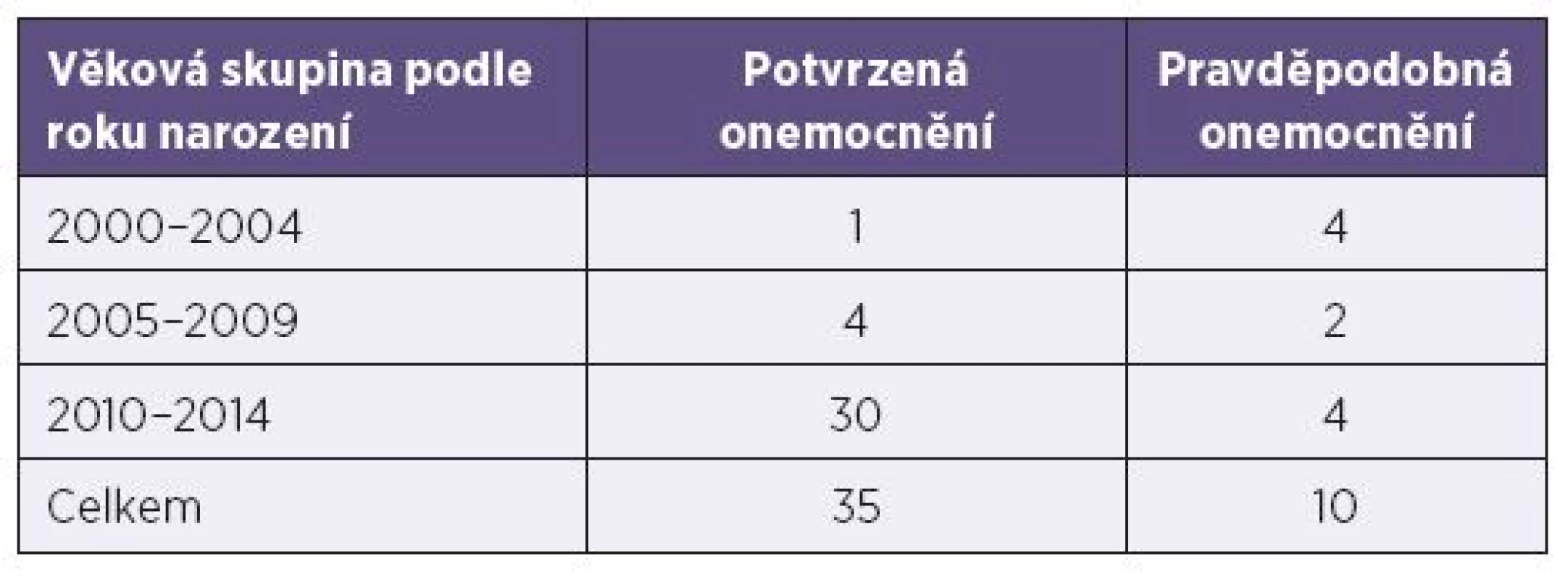
Komplikovaný průběh spalniček byl pozorován u 12 ne-mocných. V naprosté většině šlo o záněty dolních cest dýchacích, jednou o zánět čelistních dutin a parainfekční jaterní lézi a trombocytopenii. Plicní afekce byly časté ve skupině dětí, u kterých došlo k 7 komplikovaným průběhům – 5krát pneumonie, 1krát atelaktáza dolního laloku plic vlevo a 1krát otitis media. Zdroj spalniček v rodině byl zjištěn u 3 dětí.
DISKUSE
Spalničky jsou typickým, vysoce nakažlivým dětským onemocněním, které se před zahájením pravidelného očkování proti spalničkám v Československu vyskytovalo řádově v desítkách tisíc případů ročně. Stovky dětí na spalničky a zejména pak na přidružené komplikace umíraly. Nejčastější komplikací spalniček bylo postižení dýchacího ústrojí, nejzávažnější průběh měly zápaly plic. Z dalších postižení je třeba uvést záněty středního ucha a obávanou encefalitidu, která se vyskytuje s frekvencí 1 : 600 až 1 : 1 000 případů spalniček. Také v našem souboru se uvedené komplikace vyskytovaly s převahou zánětlivého postižení plic, a to zejména u dětí.
Velmi závažným postižením centrálního nervového systému vedoucímu k úmrtí je subakutní sklerotizující panencefalitida, postihující jednoho ze 100 000 nemocných. Popsány jsou velmi závažné průběhy u imunokompromitovaných osob včetně osob s infekcí HIV [2].
Situace se změnila zavedením pravidelného očkování v roce 1969, které vedlo k poklesu nemocnosti a úmrtnosti spalničkami. Očkovány byly děti narozené v roce 1968, starší 10 měsíců. Podrobněji jsme popsali vývoj očkovacích schémat v časopisu Epidemiologie, mikrobiologie, imunologie č. 1/2014. Problémy s navozením solidní imunity u očkovaných vznikly v důsledku citlivosti používané spalničkové vakcíny Movivac československé výroby k zevním vlivům. Dalším faktorem bylo použití jednodávkového očkovacího schématu. Ke zlepšení situace došlo po zavedení 2. dávky vakcíny v roce 1975. Po přijmutí této vakcinační strategie došlo k poklesu výskytu spalniček na minimum. Zatímco se dařilo držet vysokou proočkovanost dětské populace, omezená cirkulace viru znemožňovala přirozené promořování a boosterování protilátek. V důsledku očkovací strategie v počátečních fázích očkování a postupnému snižování postvakcinační imunity v průběhu času došlo k vytvoření početně významné kohorty vnímavých dospělých osob.
Spalničky vymizely a mnozí mladí lékaři neměli možnost naučit se toto onemocnění identifikovat podle klinických příznaků a podle charakteru exantému. Je třeba zdůraznit, při stanovování diagnózy exantematického onemocnění nelze spoléhat jen na přítomnost typických klinických příznaků a u osob s nedostatečnou postvakcinační imunitou se lze setkat s atypicky probíhajícími spalničkami [3]. Bohužel v současné době biologický materiál u nemocných s exantematickým onemocněním nebývá odebírán, někdy i z důvodu úsporných, a tím je ztracena možnost stanovení přesné diagnózy, kterou je možné stanovit jen pomocí laboratorního vyšetření [4].
Zdroj nákazy a cesta přenosu
Prvním nemocným a zdrojem nákazy pro další vnímavé osoby byl 47letý muž, který byl přijat na infekční oddělení Masarykovy nemocnice v Ústí nad Labem pro horečnatý stav. Muž onemocněl za 14 dní po návratu z rekreačního pobytu v Indii. Onemocnění se projevovalo tělesnou teplotou 37,5 °C, konjunktivitidou a exantémem v obličeji. Protože exantém vznikl v časové souvislosti s nasazením Augmentinu a pacient byl alergický na některé potraviny, byl stav považován za alergickou reakci. Toto podezření podporovalo i zhoršení exantému po podání Veralu a Paralenu. Při pátrání po příčině horečnatého stavu byla odebrána krev k sérologickému vyšetření včetně horečky dengue a chikungunya. Výsledek sérologického vyšetření byl pro obě infekce pozitivní. Za 3 dny po přijetí k hospitalizaci pacient odešel na vlastní žádost do domácího ošetření a následně byl doručen pozitivní výsledek vyšetření IgM protilátek proti spalničkám. Koincidence obou nákaz přináší diferenciálně-diagnostické problémy mezi horečkou dengue a spalničkami i v zemích, kde se obě nákazy běžně vyskytují. Zdroj onemocnění byl jednoznačně identifikován, byl identifikován i zavlečený kmen spalničkového viru. Jednalo se o genotyp B 3, který je netypický pro Evropu.
Z epidemiologického hlediska bylo závažné zjištění, že den před přijetím k hospitalizaci přišel nemocný do styku s větším počtem dospělých osob na happeningu.
Při pátrání po zdroji nákazy bylo zjištěno ještě další importované onemocnění u 33leté ženy po návštěvě Filipín. U osob v kontaktu s touto ženou jsme ale další onemocnění nezaznamenali.
Popisovaná vysoká nakažlivost spalniček se potvrdila i v naší epidemii. K přenosu nákazy došlo i po krátkodobém kontaktu s nemocným. Důležitým momentem přenosu nákazy byla kumulace vnímavých osob v uzavřeném, špatně větraném prostoru, kde se happening konal. Akce se zúčastnilo několik desítek mladších dospělých osob, které pobývaly řádově desítky minut až hodiny v uzavřeném prostoru. Za 7–12 dní po konání akce prokazatelně onemocnělo 7 osob spalničkami, šlo o muže i ženy ve věku 34–44 let.
Následně došlo ke vzniku sekundárních ohnisek na infekčním oddělení, kde byli nemocní hospitalizováni (onemocněla 1 lékařka a 5 zdravotních sester) a dále na kožním oddělení, kde onemocněly 2 lékařky a 4 zdravotní sestry. Na toto oddělené byli odesíláni nemocní k diferenciální diagnóze exantému. Nemocní zdravotníci se stali prokazatelně zdrojem nejen pro své spolupracovníky, ale i pro pacienty, které ošetřovali. Tak se mimo kontaktních onemocnění profesionálního charakteru objevila i 4 onemocnění s nozokomiálním přenosem.
Závažný dopad měl vznik nového ohniska na oddělení urgentního příjmu Emergency. Ojediněle se vyskytly případy onemocnění zdravotníků, kteří pracovali v době akutní fáze infektu s exantémem. Tímto se stali zdrojem pro své spolupracovníky a pro pacienty. Jeden z hospitalizovaných pacientů, který onemocněl spalničkami dokonce přesně uvedl zdroj svého onemocnění, kterým byl jeho ošetřující lékař.
Nezodpovědnost zdravotníků, kteří v akutní horečnaté fázi onemocnění docházeli na centrální příjem, vedla k vytvoření nového ohniska, kdy onemocněl jak kmenový personál, tak konziliáři.
Většina onemocnění spalničkami proběhla u dospělých nemocných bez komplikací, a to i přesto, že spalničky v dospělém věku často vedou k těžkému klinickému průběhu [5].
Důležitým opatřením bylo zaslání informace o probíhající epidemii spalniček praktickým dětským lékařům pro děti a dorost a praktickým lékařům pro dospělé. Na základě této informace byla identifikována onemocnění, která by unikla pozornosti. Stejně tak jako dvě profesionální onemocnění v okrese Louny u praktické lékařky a zdravotní sestry z jedné ordinace. Zdánlivě obě onemocnění nesouvisela s probíhající epidemií. Lékařka onemocněla 21. 2. 2014 a onemocnění bylo komplikováno intersticiální pneumonií, která vznikla za 14 dní po výsevu exantému. Současně u ní byla zjištěna elevace jaterních testů. To je v souladu s poznatkem, že hepatobiliární postižení při spalničkách je častější u dospělých než u dětí [6]. Stav si vyžádal hospitalizaci. Po propuštění z nemocničního ošetření si na základě zaslané informace nechala odebrat krev, kde byly zjištěny pozitivní protilátky třídy IgM proti spalničkám. Její spolupracovnice, zdravotní sestra, měla průběh mírný s katarálními příznaky a také u ní byly sérologicky potvrzeny NRL spalničky. Epidemiologickým šetřením bylo prokázáno ošetření neregistrovaného pacienta dne 12. 2. 2014. Tento muž byl vyšetřen pro horečnatý stav, následující den se objevil exantém s katarálními příznaky. Ukázalo se, že je primárním kontaktem, infikoval se během hap-peningu dne 31. 1. 2014 v Ústí nad Labem. Kontakt byl poměrně krátký, řádově desítky minut, v ordinaci pak pobyl do 15 minut. Při druhé návštěvě 14. 2. 2014 byl vzniklý exantém považován za alergickou reakci na podání antibiotik, na podání antihistaminik exantém reagoval jen nepatrně. Nemocný 25letý muž byl řádně očkován 2 dávkami vakcíny. Prožití nákazy spalničkami v dětství neuvedl.
Na druhé straně informace vedla k vyššímu zatížení ambulance infekčního oddělení. Bylo však možné odkrýt další ohnisko spalniček mimo Ústí nad Labem, zdroj neměl souvislost s happeningem a vedl v sociálně slabé rodině k několika onemocněním a jednomu onemocnění pracovnice zajišťující úklid na kožním oddělení v jiném okrese. V tomto případě se zdroj pohyboval mezi Českou republikou a Slovenskem.
V rámci epidemiologických šetření vzniklých onemocnění bylo stěžejní zjištění osobní anamnézy prožití spalniček a kontrola očkování proti spalničkám. Zdravotníci, kteří buď nebyli vůbec, nebo obdrželi jen jednu dávku spalničkové vakcíny, byli očkováni v rámci vyhlášeného mimořádného očkování proti spalničkám. Očkování bylo zahájeno v prvním týdnu měsíce března 2014. Volba vakcíny byla jednoduchá, monovakcíny nejsou k dispozici, proto byla použita běžně používaná trivalentní MMR vakcína Priorix GSK.
Mimořádným očkováním se podařilo zastavit šíření viru spalniček mezi zdravotníky. Aktivní imunizace byla nabídnuta všem zdravotníkům, kteří nemohli doložit podání dvou dávek vakcíny. Pokud nabídnutou vakcinaci odmítli bez objektivních důvodů, byli upozorněni na možná opatření ze strany zaměstnavatele v případě jejich onemocnění.
Z přehledu věkové struktury nemocných spalničkami bylo patrné, že nejohroženější byly mladší dospělé osoby, nejvíce případů onemocnění se vyskytovalo ve věkové skupině osob narozených v období 1970–1980. Jde o ročníky, které většinou buď nebyly očkovány proti spalničkám vůbec, nebo pouze jednou dávkou vakcíny.
Dalším nepříznivým faktorem ovlivňujícím imunitu ke spalničkám byla i dlouhá doba, která uplynula od provedení vakcinace k expozici nákaze, která se pohybovala od 35 do 44 let. Je třeba vzít úvahu, že v důsledku očkování došlo k omezení cirkulace spalničkového viru v populaci a snížení možnosti přirozeného boosterování hladiny protilátek u očkovaných osob.
Naše doporučení směrem k veřejnosti bylo u osob uvedených věkových skupin zaměřeno na kontrolu stavu očkování a doplnění druhých dávek v rámci vyžádaného očkování. Toto opatření je aktuální i u osob cestujících do zahraničí.
Inkubační doba u spalniček je uváděna mezi 10–14 dny do vzniku exantému, ale nemocný je infekční již před objevením klinických příznaků, v katarálním stadiu onemocnění a přítomnost viru přetrvává asi do 6. dne po vzniku exantému. Potvrzení tohoto můžeme doložit u 1. nemocného, který před prvními příznaky onemocnění přišel do kontaktu s větším počtem vnímavých osob, které infikoval.
V této souvislosti můžeme potvrdit, že očkování dvěma dávkami vakcíny u dětské a dospívající mládeže poskytuje vysoký stupeň ochrany při stávající vysoké proočkovanosti. Problémem zůstávají vnímavé děti, u kterých nebylo očkování z různých důvodů provedeno, např. v důsledků vyznávání alternativních způsobů boje s infekcemi jejich rodiči.
Proto při výskytu spalniček u dítěte, které navštěvovalo dětský předškolní kolektiv, byla u všech dětí provedena kontrola záznamů v očkovacích průkazech a bylo zajištěno urychlené doočkování druhých dávek, pokud by nebyly zdravotní kontraindikace jejich podání.
K odhadu vývoje situace a identifikaci rizikových skupin mohly pomoci výsledky sérologických přehledů za rok 2013, které jsme však v té době neměli k dispozici. Jedním z praktických závěrů epidemie je, že realizace sérologických přehledů ve více než desetiletých intervalech je nepřijatelná a pro rychlé přijetí odpovídajících preventivních opatření bezcenná. Výsledky vyšetření sérologických přehledů je nutné analyzovat až na úroveň lokality, kde byly odběry prováděny. Pouze sumární výsledky za celou vyšetřovanou oblast mohou skutečnou situaci v menších lokalitách zkreslit. Také bude třeba prověřit, zda protilátky navozené vakcinací, poskytují ochranu proti všem známým genotypům spalničkového viru.
Očkování proti spalničkám bylo možné objektivně doložit pouze u 67 (36 %) nemocných s potvrzenými spalničkami. U 79 (42,5 %) nebylo možné údaj ověřit pro nedostupnost dokladu o očkování. Mezi nemocnými byly většinou osoby, očkované vakcínou československé provenience Movivac, a to jednou nebo dvěma dávkami. Ukázalo se, že pokud není možnost přímé kontroly očkovacího průkazu, je pouhé ústní sdělení k očkovací anamnéze značně nespolehlivé.
Důležitým momentem bylo vyřešení izolace nemocných. Podle vyhlášky MZ ČR č. 306/2012 Sb., jsou spalničky onemocněním, u kterého se nařizuje ústavní hospitalizace. Takový přístup se ukázal nereálný. Jednak počet nemocných byl vysoký z hlediska blokování lůžkové kapacity infekčního oddělení a za druhé přinesl i vysoké riziko pro většinu zdravotnického personálu, zejména pokud byl v rizikové věkové skupině. Současně vzniklo i riziko vzniku nozokomiálních onemocnění, které bylo potvrzeno.
V době probíhající epidemie byl zaveden zákaz návštěv na novorozeneckých odděleních, oddělení ARO a jednotkách intenzivní péče. Povolení návštěv bylo možné zejména pro osoby starší nebo pro řádně očkované osoby. Nejdůležitějším kritériem bylo, aby návštěvník v době vstupu na oddělení nejevil známky jakéhokoliv infektu. Vzhledem k solidní celoživotní imunitě nefigurují senioři mezi nemocnými. U nejmenších dětí je třeba mít na zřeteli sdělení Strausse, že transplacentárně získaná protilátková imunita je u dětí matek, které spalničky neprodělaly, ale byly proti nim očkovány, nižší ve srovnání s dětmi matek, které spalničky prožily [7]. Výskyt spalniček u dětí do 15 let věku dosáhl počtu 45, a to i u očkovaných jednou dávkou (6 dětí) nebo dvěma dávkami (11 dětí). U všech dětí byla na rozdíl od skupiny dospělých k dispozici dokumentace k očkování. Celkem 17 dětí nemohlo být očkováno z důvodu nízkého věku, a ani pasivně předané protilátky matky nezabránily onemocnění. Bylo by proto vhodné se cíleným sérologickým přehledem přesvědčit o imunitě proti spalničkám u nastávajících matek. Velmi zranitelnou se ukázala skupina dětí a mladistvých v Ústavu sociální péče, která nebyla očkována v raném dětství z důvodu kontraindikace pro stávající neurologické onemocnění. U této skupiny by bylo vhodné individuálně přehodnotit přetrvávání kontraindikaci k podání MMR vakcíny.
Zkušenosti z epidemie prokázaly, že očkování dvěma dávkami dětské a dospívající mládeže poskytuje vysoký stupeň ochrany při stávající vysoké proočkovanosti. Problémem zůstávají vnímavé děti, u kterých nebylo očkování provedeno z důvodu odmítání jejich rodiči.
Při výskytu v dětském předškolním kolektivu byla provedena kontrola očkovacích průkazů a případně doplněny druhé dávky MMR. V každém případě bude nutné diskutovat o otázce úpravy očkovacího schématu, pokud nechceme riskovat epidemické výskyty u dospělých osob.
K odhadu vývoje situace a vytipování rizikových skupin by nám mohli pomoci cílené sérologické přehledy zaměřené na reprezentativní vzorek rizikové skupiny (zdravotníci, děti v sociálních zařízeních).
Epidemie spalniček představovala mimo jiné i modelovou situaci relativně benigní vzdušné nákazy, která dokázala zparalyzovat jedno z nejdůležitějších oddělení nemocnice.
Je třeba využít všech poznatků získaných v epidemii ke zlepšení reakce zdravotnických zařízení v podobných situacích. V tomto směru má důležitou roli pravidelné proškolování zdravotníků i v problematice vysoce nebezpečných nákaz a okamžité zahájení bariérového ošetřování nemocných ve všech nejasných případech. Příjmová oddělení musí mít k dispozici izolační místnost a odpovídající množství osobních ochranných prostředků.
V epidemii spalniček hrála významnou úlohu přirozená celoživotní imunita, díky které nefigurují mezi nemocnými senioři, kteří se v době svého mládí promořili a solidní postvakcinační imunita dětí a mladých osob. Šíření spalniček mezi zdravotníky bylo ovlivněno několika faktory. Jednak mladší zdravotníci byli řádně očkováni a nevnímaví k nákaze. Dále probíhala paralelně aktivní imunizace a přirozené promořování, případně boosterování stávajících protilátek proti spalničkám. Věkové ročníky osob narozených v letech 1970–1980 byly očkované pouze jednou dávkou vakcíny, ale ztratily možnost v důsledku omezení cirkulace viru spalniček se přirozeně promořovat, případně boosterovat stávající protilátky. Důsledkem bylo, že došlo k nahromadění clusteru vnímavých osob. Vakcinace neposkytuje celoživotní imunitu, a to zejména v situaci, kdy je v populaci omezena cirkulace spalničkového viru [8].
U nejmenších dětí nešlo ani v jednom případě o řádně očkované děti. Onemocnělé děti měly buď posunuto očkování z různých důvodů, které nekontraindikovaly jeho provedení. Dále onemocněly velmi malé děti, které nedosáhly vakcinačního věku 15 měsíců a očkování u nich nebylo zahájeno v souladu s vyhláškou MZ ČR č. 537/2006 Sb., o očkování proti infekčním nemocem, ve znění pozdějších předpisů. Očekávali jsme, že mateřské protilátky budou chránit před onemocněním nejméně prvních 8 měsíců, jak uvádí literární zdroje [9]. Pokud tomu tak nebylo, bylo by vhodné doplnit naše poznatky o cílené sledování protilátek proti spalničkám u budoucích matek. Tímto by bylo možné zjistit jednak stav imunity žen, které budou rodit a případně modifikovat zahájení očkování novorozenců podle výsledků vyšetření [10]. Ukázalo se také, že naše dětská populace je proti spalničkám chráněna, pokud bylo očkování provedeno včas a kompletně.
V souvislosti s onemocněním dětí se potvrzuje, jak nebezpečné mohou být antivakcionistické praktiky a neopodstatněné oddalování aplikace první dávky MMR vakcíny, které vedlo k jejich onemocnění a nebo onemocnění jejich rodinných příslušníků.
ZÁVĚRY A DOPORUČENÍ Z EPIDEMIE
- Při kumulovaném výskytu horečnatých onemocnění provázených exatémem neopomenout zaměřit epidemiologické šetření i na potvrzení či vyloučení spalniček. Možnost vzniku epidemií spalniček je, jak se ukázalo, stále aktuální a při příznivé souhře okolností ke vzniku epidemií může dojít.
- Skupiny dospělých osob narozených mezi roky 1970 až 1980 mohou být s největší pravděpodobností z části vnímavé ke spalničkám, přestože výsledky sérologických přehledů 2013 uvádí nejnižší séropozitivitu – 74 % pouze u věkové skupiny 40–44 let.
- Výsledky sérologických přehledů je třeba analyzovat až na úroveň krajů, sumární výsledky nemusí vypovídat o skutečném stavu imunity věkových skupin v dané lokalitě.
- Provést cílené sérologické přehledy u zdravotníků a budoucích matek k ověření hladin protilátek proti spalničkám.
- Na základě výsledků realizovat úpravu očkovacího schématu a případně realizovat podání další dávky MMR vakcíny, a to zejména u zdravotníků akutních příjmů infekčních a onkologických oddělení a personálu novorozeneckých oddělení.
- V předškolních zařízeních provádět cíleně kontroly dodržování očkovacího schématu podání MMR vakcíny a neodkladně doplnit chybějící dávky.
- Vzdělávání zdravotníků všech zdravotnických zařízení zaměřit na klinické příznaky, epidemiologii a laboratorní diagnostiku vracejících se očkováním preventabilních nákaz.
- Úprava legislativy vyhlášky MZ ČR č. 306/2012 Sb., o podmínkách předcházení vzniku a šíření infekčních onemocnění a o hygienických požadavcích na provoz zdravotnických zařízení a ústavů sociální péče – Příloha č. 2, ve které je povinná izolace na lůžkových odděleních nemocnic a léčebných ústavů uvedena kromě jiných infekcí též u spalniček. Pokud není možnost důsledné izolace volatilních nákaz na odděleních, je riziko dalšího šíření spalniček na zdravotnický personál i pacienty. Jednoznačně je vhodnější domácí izolace nekomplikovaných případů.
- Odkládání očkování proti spalničkám u malých dětí, může vytvořit nebezpečnou situaci v dětských předškolních kolektivech s rizikem ohrožení i jejich rodičů.
- Musí být zajištěna možnost izolace pacientů s horečnatým onemocněním na příjmových odděleních zdravotnických zařízení, včetně povinnosti používání osobních ochranných prostředků zdravotnickým personálem.
- Pozornost zaměřit na migrující skupiny sociálně slabých skupin obyvatelstva z hlediska prověření kompletního očkování proti spalničkám.
- Při zahraničních cestách cíleně kontrolovat u cestujících osob i stav očkování MMR vakcínou.
Do redakce došlo dne 21. 1. 2015.
Adresa pro korespondenci:
MUDr. Josef Trmal, Ph.D.
Krajská hygienická stanice Ústeckého kraje
Moskevská 15
400 01 Ústí nad Labem
e-mail: reditel@khsusti.cz
Zdroje
1. Špliňo M, Boštíková V. Pokračující epidemie spalniček v EU v roce 2013. Vakcinologie, 2014;8,1 : 43–45.
2. Mustafa M, Veitman S, Vinick M. Subacute measles encephalitis in the immunocompromised host – report of two cases diagnosed by polymerace chain reaction and treated with ribavirin and review of the literature. Clin Infect Dis, 1993;16,5 : 654–660.
3. Arguedas A, Deveikis A, Marks M. Measles. Am J Infect Control, 1981;19,6 : 290–298.
4. Gerte S. Masern keineswegs nur eine harmlose Kinderkrankheit. Therapiewoche, 1992;42,8 : 416–421.
5. Kreth HV. Masern: Järlich 100 Encephalitis. Fille-Ärztl. Prax, 1998;50,5 : 4.
6. Khatib R, Siddigue M, Abrass. Measles associated hepatobiliary disease. Infection, 1993;21,2 : 112–114.
7. Strauss J, Mrázová M, Mačátová I, et al. Ztráta spalničkových mateřských protilátek získaných očkováním proti spalničkám. Česk Epidemiol Mikrobiol Imunol,1991;40,3 : 137 – 143.
8. Shann FA Little bit of measles does you good. Even if measles is eradicated, immunisation may still be desirable in developing countries. BMJ, 1999;319,7201 : 45.
9. Krugman S. Prezent status of measles and rubella immunization in the United States: a medical progress report. J Pediat, 1977;90,1 : 1–12.
10. Albrecht P, Ennis FA, Saltzman EJ, Krugman S. Persistence of maternal antibody in infant beyond 12 months: mechanismus of measles vaccine failure. J Pediatr, 1977;91,5 : 715–718.
Štítky
Hygiena a epidemiológia Infekčné lekárstvo Mikrobiológia
Článek Nové knihy
Článok vyšiel v časopiseEpidemiologie, mikrobiologie, imunologie
Najčítanejšie tento týždeň
2015 Číslo 3- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Očkování proti virové hemoragické horečce Ebola experimentální vakcínou rVSVDG-ZEBOV-GP
- Koronavirus hýbe světem: Víte jak se chránit a jak postupovat v případě podezření?
-
Všetky články tohto čísla
- Lidská prionová onemocnění v České republice
- Genetický a molekulový podklad vývoja autoimunitného diabetes mellitus
- Antigenní variabilita kmenů Bordetella pertussis izolovaných v letech 1967–2010 v České republice – možné vysvětlení vzestupu nemocnosti pertusí?
- Vyhodnocení epidemie spalniček v Ústeckém kraji
- Klonální analýza populace meningokoků z invazivního onemocnění a od zdravých nosičů izolovaných v České republice v období 1971 – 2014 (květen)
- Kampylobakteriózy na Klinice infekčních chorob Fakultní nemocnice Brno v letech 2011–2013: retrospektivní studie
- Klinická rezistence lidského cytomegaloviru při léčbě gancyklovirem u pacientů po alogenní transplantaci hematopoetických buněk – zkušenosti jednoho centra
- Hodnocení tvorby biofilmu vybraných patogenů vyskytujících se v potravinářském průmyslu
- Nové knihy
- Epidemiologie, mikrobiologie, imunologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Lidská prionová onemocnění v České republice
- Klinická rezistence lidského cytomegaloviru při léčbě gancyklovirem u pacientů po alogenní transplantaci hematopoetických buněk – zkušenosti jednoho centra
- Genetický a molekulový podklad vývoja autoimunitného diabetes mellitus
- Hodnocení tvorby biofilmu vybraných patogenů vyskytujících se v potravinářském průmyslu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



