-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Komplexný prístup v manažmente pacienta s diabezitou
Comprehensive approach in the management of patients with diabesity
Obesity is currently a global epidemic (pandemic) and the most common metabolic disorder affecting not only adults but also children and adolescents worldwide. Together with the increase in obesity, the number of type 2 diabetic patients is increasing, and we are talking about diabesity, which is becoming a real problem in our clinical practice. Weight reduction leads to significant improvement in cardiometabolic risk factors in obese type 2 diabetics. The current recommendations for the treatment of obese diabetic patients call for complex personalized medicine: the combination of non-pharmacological treatment (diet, physical activity, behavioral therapy), medication treatment (antidiabetic drugs, antiobesity drugs), but in the indicated cases also bariatric/metabolic surgery.
Key words:
antidiabetics, antiobesity therapy, bariatric/metabolic surgery, diabesity, non-pharmacological therapy obesity, overweightReceived:
14. 1. 2018Accepted:
5. 2. 2018
Autoři: Ľubomíra Fábryová
Působiště autorů: Metabol KLINIK s. r. o., Bratislava – Ambulancia pre diabetológiu, poruchy látkovej premeny a výživy, Špecializovaná lipidologická ambulancia, MED PED centrum
Vyšlo v časopise: Forum Diab 2018; 7(1): 23-33
Kategorie: Přehledový článek
Souhrn
Obezita je v súčasnosti globálnou epidémiou (pandémiou) a najčastejšie sa vyskytujúcim metabolickým ochorením celosvetovo postihujúcim nielen dospelé osoby, ale aj deti a adolescentov. Spolu s nárastom obezity rastie aj počet diabetikov 2. typu, hovoríme u nich o diabezite, ktorá sa stáva reálnym problémom našej klinickej praxe. Redukcia hmotnosti vedie u obéznych diabetikov 2. typu k výraznému zlepšeniu kardiometabolických rizikových faktorov. Súčasné odporúčania na liečbu obéznych diabetikov volajú po komplexnej personalizovanej medicíne, ktorej jednoznačnou súčasťou má byť kombinácia nefarmakologickej liečby (diétne a režimové opatrenia, behaviorálna terapia), medikamentóznej liečby (antidiabetiká, antiobezitiká), ale v modernej dobe v indikovaných prípadoch aj bariatrickej/metabolickej chirurgie.
Kľúčové slová:
antidiabetiká, antiobezitiká, bariatrická/metabolická chirurgia, diabezita, nadhmotnosť, nefarmakologická liečba obezity, obezitaÚvod
Ku koncu roku 2016 sme v Slovenskej republike podľa Národného centra zdravotníckych informácií (NCZI) evidovali 368 084 liečených diabetikov. Oproti predchádzajúcemu roku počet dispenzarizovaných pacientov na niektorý typ diabetes mellitus (DM) po prepočítaní na 100 000 obyvateľov stúpol z 6 366,7 na 6 772,0. V roku 2016 pribudlo 21 752 nových diabetikov, čo je 400,2 na 100 000 obyvateľov. Podľa diagnózy boli najčastejšie dispenzarizovaní pacienti pre DM 2. typu (91,0 %), a to najmä vo vyšších vekových kategóriách, 83 % tvorili diabetici vo veku > 50 rokov. Medziročne vzrástol počet osôb s DM 2. typu (DM2T) o 7 % a za posledných desať rokov až o 15 % [1]. Epidemiologické, klinické a intervenčné štúdie, ale najmä bežná klinická prax potvrdzuje, že takmer 90 % diabetikov 2. typu trpí nadhmotnosťou alebo obezitou [2].
Obezita je v súčasnosti globálnou epidémiou (pandémiou) a najčastejšie sa vyskytujúcim metabolickým ochorením celosvetovo postihujúcim nielen dospelé osoby, ale aj deti a adolescentov. Vo väčšine Európskych krajín sa prevalencia nadhmotnosti a obezity pohybuje okolo 50 % v dospelej populácii a zodpovedá za rozvoj 80 % prípadov DM2T (pre tento úzky vzťah často hovoríme o diabezite), 35 % prípadov ischemickej choroby srdca (ICHS), 55 % prípadov artériovej hypertenzie (AHT), za nárast nádorových ochorení, depresií, čo následne vedie k zvýšenej chorobnosti a úmrtnosti. Napriek tomu, že obezitu považujeme za chronické relapsujúce ochorenie spájajúce sa s mnohopočetnými komplikáciami (metabolické, štrukturálne, zápalové, neoplastické, degeneratívne), jej manažment sa výrazne odlišuje v rámci krajín Európskej únie [3–5].
Priemerný BMI (index telesnej hmotnosti, body mass index) sa v kohorte 25 až 64-ročných Slovákov v rokoch 1993–2011 zvýšil v priemere o 5,3 % u mužov a 2,8 % u žien [6].
Podľa údajov z roku 2012 sa v pásme nadhmotnosti a obezity nachádzajú približne dve tretiny slovenskej dospelej populácie. 7 z 10 slovenských mužov vo veku 18–64 rokov a 6 z 10 slovenských žien rovnakého veku má nadhmotnosť alebo obezitu. 1 zo 4 mužov a 1 zo 4 žien má obezitu (BMI ≥ 30 kg/m2) a III. stupeň obezity (BMI ≥ 40 kg/m2 ) má viac ako 1 % slovenskej dospelej populácie [7].
Diabezita začína byť obrovským problémom nielen zdravotným, ale aj sociálnym a ekonomickým. Preto sa nemôžeme čudovať, že súčasťou štandardov pre manažment diabetikov sa stáva aj manažment obéznych diabetikov 2. typu. Začiatkom každého roka už tradične ADA (American Diabetes Association) publikuje podrobné štandardy venované manažmentu diabetikov a v ostatných rokoch aj so samostatnou kapitolou zameranou na manažment obéznych diabetikov 2. typu [8].
V súčasnosti máme k dispozícii nespočetne veľa silných a konzistentných dôkazov, že včasný manažment nadhmotnosti a obezity môže ako oddialiť prechod z prediabetických štádií do DM2T, tak aj výrazne zlepšiť liečbu diabetikov 2. typu. Často v klinickej praxi hovoríme o tom, že liečbou DM nie sme schopní liečiť obezitu, ale liečbou a manažmentom obezity sme schopní predísť rozvoju DM2T. U diabetikov s nadhmotnosťou a obezitou malá, ale trvalá redukcia hmotnosti vedie k významnému zlepšeniu regulácie glykémie, ako aj ku zníženiu potreby antidiabetickej liečby [9,10]. Máme dôkazy o tom, že naordinovanie VLCD (very low calorie diet) vedie u obéznych diabetikov 2. typu k poklesu glykovaného hemoglobínu (HbA1c) na hodnotu 6,5 % (48 mmol/mol) a k poklesu glykémie na lačno do 7,0 mmol/l) bez farmakologickej liečby [11]. Zlepšenie glykemickej kompenzácie spôsobené redukciou hmotnosti však môžeme očakávať vo včasných štádiách DM2T, kedy s obezitou spojená inzulínová rezistencia (IR) spôsobuje reverzibilnú dysfunkciu B-buniek s relatívne zachovanou produkciou inzulínu.
Manažment obéznych diabetikov 2. typu (diabezity) pozostáva z nefarmakologickej liečby (diétne opatrenia, pohybová aktivita, behaviorálna liečba), farmakologickej liečby (antidiabetiká, antiobezitiká) a bariatrickej/metabolickej chirurgie. Špecifikom u diabetikov 2. typu je, že pri rovnakom režime (nefarmakologický alebo farmakologický, resp. najčastejšie kombinácia oboch) zredukujú menej hmotnosti v porovnaní s nediabetikmi a taktiež priberajú na hmotnosti rýchlejšie ako nediabetici. V manažmente obéznych diabetikov je dôležitý výber hmotnostne neutrálnej alebo hmotnosť redukujúcej antidiabetickej liečby (perorálne a injekčné antidiabetiká, inzulíny), ale aj hmotnostne neutrálnej liečby súvisiacej s najčastejšími pridruženými ochoreniami (artériová hypertenzia). V prísne indikovaných prípadoch môžeme liečbu doplniť o antiobezitiká a bariatrickú/metabolickú chirurgiu (tab. 1).
Tab. 1. Možnosti liečby nadhmotnosti a obezity u diabetikov 2. typu. Upravené podľa [8] ![Možnosti liečby nadhmotnosti a obezity u diabetikov 2. typu. Upravené podľa [8]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/2e76b04b00fa2facd1539f0db7993368.jpg)
*liečba indikovaná pre vybraných motivovaných pacientov Redukcia hmotnosti (nefarmakologickým alebo farmakologickým prístupom) by sa mala stať prvolíniovým prístupom tak v prevencii, ako aj liečbe DM2T.
Diétne opatrenia, fyzická aktivita a behaviorálna terapia
Prvou líniou v liečbe diabezity je kombinácia nízkokalorickej diéty, zvýšenej pohybovej aktivity a behaviorálnej terapie.
Výživa bola a stále ostáva základným kameňom manažmentu diabetes mellitus. V stanoviskách mnohých odborných spoločností sa zdôrazňuje význam nutričného manažmentu u diabetikov 2. typu od úrovne primárnej prevencie až po úroveň terciárnej prevencie. V prvom priblížení je vhodné dosiahnuť energetický deficit 500–750 kcal/deň alebo upraviť denný energetický príjem na 1200–1500 kcal/deň pre ženy a 1 500–1 800 kcal/deň pre mužov s ohľadom na bazálnu telesnú hmotnosť. Hoci benefity vidíme už pri malom poklese hmotnosti (cca 5 %), optimálny je pretrvávajúci pokles hmotnosti približne o 7 %. Redukcia hmotnosti v relatívne malom rozsahu (5–7 %) je u diabetikov s nadhmotnosťou a obezitou extrémne dôležitá, vedie ku zlepšeniu ako glykemickej kontroly (nutná pre oddialenie mikrovaskulárnych a makrovaskulárnych komplikácií), tak aj ku zlepšeniu ďalších kardiometabolických rizikových faktorov (krvný tlak, triacylglyceroly, LDL-cholesterol, HDL-cholesterol). Jednotlivé typy diét musia byť vyberané individuálne, mnohé z nich vedú k rovnakej kalorickej reštrikcii napriek odlišnosti v obsahu bielkovín, karbohydrátov a tukov. Avšak účinné sú iba vtedy, ak pomocou nich dosiahneme potrebný energetický deficit.
Veľké nádeje sme vkladali do štúdie Look AHEAD (the Action for Health in Diabetes). Štúdia síce nepotvrdila hypotézu, že intenzívna zmena životného štýlu bude viesť k redukcii kardiovaskulárnych príhod u diabetikov 2. typu s nadhmotnosťou alebo obezitou, ale ukázala na to, že aj u diabetikov 2. typu dokážeme dosiahnuť redukciu hmotnosti [12,13]. V skupine s intenzívnou zmenou životného štýlu (diéta – deficit 500–750 kcal/deň, fyzická aktivita – 200–300 min/týždeň, behaviorálna terapia) bol priemerný pokles hmotnosti 4,7 %, približne 50 % účastníkov zredukovalo viac ako 5 % a 27 % zredukovalo viac ako 10 % z iniciálnej hmotnosti po 8 rokoch trvania štúdie. V rámci štúdie Look AHEAD použili dlhodobo aj parciálnu náhradu jedla (1 alebo 2 jedál za deň, s preddefinovaným množstvom energie), čo viedlo u diabetikov 2. typu k poklesu hmotnosti.
Účastníci v intenzívnom ramene dosiahli ekvivalentnú kontrolu rizikových faktorov ako v štandardnom ramene, ale vyžadovali menej antidiabetickej, antihypertenzívnej a hypolipidemickej medikácie. V sekundárnych analýzach štúdie bolo zdokumentované zlepšenie mobility, zlepšenie fyzických a sexuálnych funkcií, zlepšenie kvality života.
Nedávno bol publikovaný systematický prehľad komerčných programov zameraných na redukciu hmotnosti a poukázal na efektivitu mnohých z nich [14]. Diétne a režimové opatrenia a behaviorálna terapia tvoria neoddeliteľnú a dôležitú súčasť manažmentu obéznych diabetikov 2. typu.
Antidiabetiká v manažmente obézneho diabetika 2. typu
Metaanalýza 227 randomizovaných klinických štúdií s antihyperglykemickou liečbou u diabetikov 2. typu poukázala na fakt, že zmeny glykovaného hemoglobínu (HbA1c) nie sú spojené so vstupnými hodnotami BMI, čo indikuje, že obézni diabetici profitujú z rovnakej liečby rovnako ako neobézni diabetici [15].
Avšak v liečbe väčšiny diabetikov 2. typu by sme mali používať antidiabetiká, ktoré sú hmotnostne neutrálne (inhibítory dipeptydilpeptidázy 4 – DPP4), resp. vedú ku poklesu hmotnosti (metformín, agonisty receptora glukagónu podobného peptidu 1 – GLP1 RA, inhibítory sodíkovo-glukózového kontransportéra 2 – SGLT2 – glukuretiká), v prípade inzulínoterapie využívať inzulíny (analógy), ktoré zvyšujú hmotnosť v čo najnižšej možnej miere, resp. dostupné kombinácie inzulínu s GLP1 RA (tab. 2) [16].
Tab. 2. Vplyv antidiabetickej liečby na hmotnosť 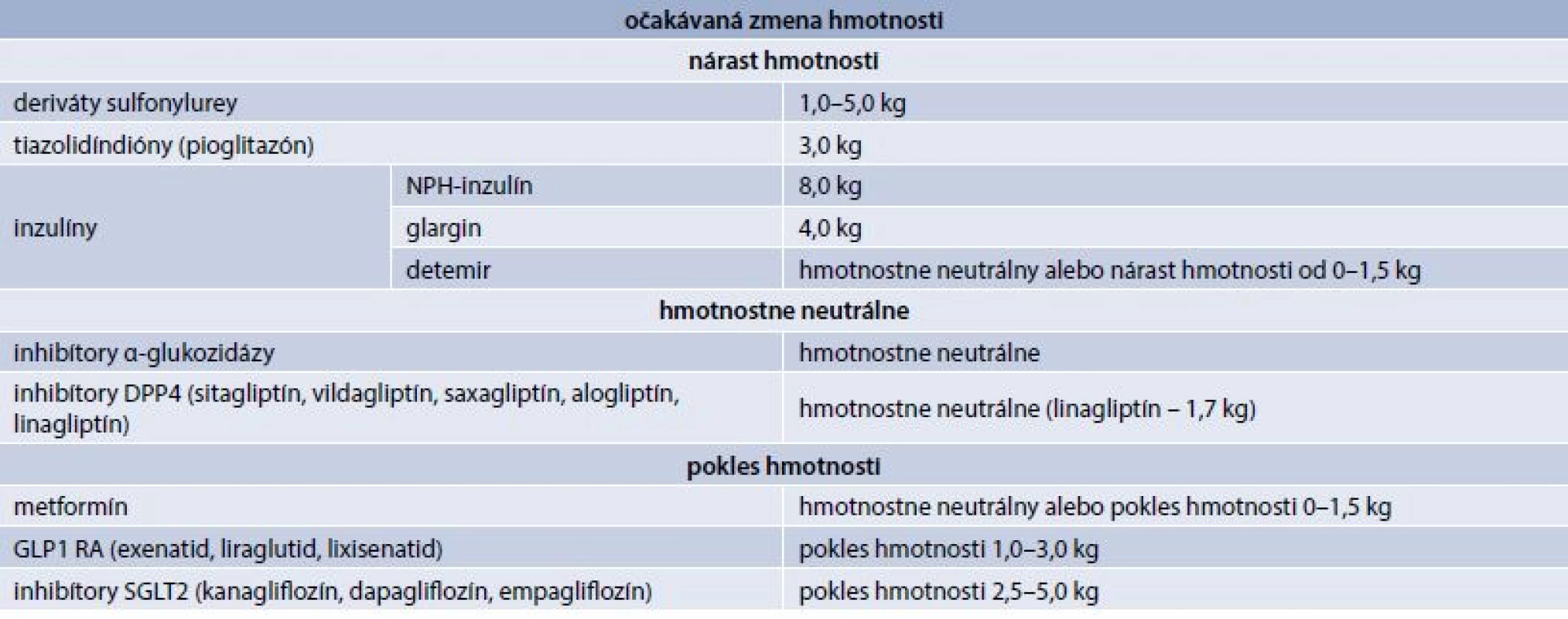
Metformín je liekom prvej voľby u všetkých diabetikov 2. typu. Metformín je hmotnostne neutrálny, prípadne vedie ku poklesu hmotnosti. Vo viacerých štúdiách bol dokázaný pokles hmotnosti o 0,6–2,9 kg u pacientov na monoterapii metformínom, pričom najväčší pokles hmotnosti sa dosahoval v priebehu prvého roka liečby. Priaznivý efekt metformínu na hmotnosť vyplýva z redukcie hyperinzulinémie, zníženia frekvencie jedál (súvislosť s takmer žiadnym výskytom hypoglykémií pri monoterapii metformínom), zníženia apetítu vo vzťahu s jeho gastrointestinálnymi účinkami alebo s efektom na centrá hladu a sýtosti v hypotalame. Podľa publikovaných metananalýz v kombinačnej liečbe metformín znižuje nárast hmotnosti spojenej s liečbou inými perorálnymi antidiabetikami (deriváty sulfonylurey – SU, tiazolidindióny) alebo inzulínom. Pridanie GLP1 RA (resp. SGLT2) k metformínu viedlo ku signifikantnému poklesu hmotnosti, zatiaľ čo inhibítory DPP4 boli hmotnostne neutrálne. Efekt na redukciu hmotnosti bol demonštrovaný aj u pacientov, u ktorých boli GLP1 RA pridávané ako treťolíniová liečba ku kombinácii metformín-sulfonylurea alebo metformín-tiazolidíndióny [16,17].
GLP1 RA sú parenterálne (subkutánne) podávané antidiabetiká zlepšujúce dlhodobo ako metabolickú kompenzáciu, tak aj hmotnosť u diabetikov 2. typu. V súčasnosti máme k dispozícii exenatid (aj exenatid s postupným uvoľňovaním – EQW/exenatid once weekly), liraglutid a lixisenatid. GLP1 RA (okrem efektu na glykemickú kompenzáciu pôsobia aj centrálne (stimuláciou nervových plexov v tráviacom trakte), čím znižujú čiastočne chuť do jedla s následnou redukciou hmotnosti [18].
V 6-mesačných klinických štúdiách podávanie exenatidu v kombinácii s metformínom alebo SU viedlo ku poklesu hmotnosti od 0,9 kg (pokiaľ bol exenatid pridaný ku kombinácii metformín-SU) do 2,5 kg (pri pridaní ku samotnému metformínu). V rámci otvoreného predĺženia štúdie trojročná liečba exenatidom v kombinácii s metformínom alebo SU viedla ku progresívnemu zníženiu telesnej hmotnosti (priemerný pokles o 5,3 kg).Exenatid s postupným uvoľňovaním viedol v rámci klinického skúšania DURATION (Diabetes therapy Utilization: Researching changes in A1c, Weight, and Other Factors Through Intervention with exenatide ONce weekly) 1–6 k výraznejšiemu zníženiu hmotnosti v porovnaní so sitagliptínom; priemerné zvýšenie telesnej hmotnosti bolo pozorované u pioglitazónu a inzulínu glargínu titrovaného k cieľovým hodnotám [18,19].
Liraglutid sa u diabetikov 2. typu (ako antidiabetikum) podáva v dávkach od 0,6 do 1,8 mg. Práve klinické štúdie programu LEAD (Liraglutide Effect and Action in Diabetes), ktoré dokumentovali pokles hmotnosti, upozornili na možnosť využitia liraglutidu aj ako antiobezitika (v dávke 3,0 mg denne s.c.) [18,19].
Uvoľnenie lixisenatidu do klinickej praxe bolo založené na pozitívnych výsledkoch programu klinických štúdií v 3. fáze klinického skúšania (GETGOAL), v ktorých okrem zlepšenia glykemickej kompenzácie došlo k poklesu alebo obmedzeniu predpokladaného nárastu hmotnosti u osôb liečených napr. kombináciou s derivátmi SU alebo v kombinácii s inzulínom), bez rizika hyglykémií [18,19].
Ďalšia skupina perorálnych antidiabetík inhibítory DPP4 (sitagliptín, vildagliptín, saxagliptín, alogliptín) má všeobecne neutrálny vplyv na hmotnosť. Klinické štúdie s linagliptínom poukazujú na pokles hmotnosti o 1,7 kg [19].
Obidve skupiny inkretínov (GLP1 RA, inhibítory DPP4) sú veľmi sľubné v medikamentóznej liečbe diabetikov 2. typu s nadhmotnosťou alebo obezitou [18,19].
Novou skupinou liekov s veľmi priaznivým efektom na hmotnosť u diabetikov 2. typu sú SGLT2 inhibítory (kanagliflozín, dapagliflozín, ertugliflozín). Vedú k zníženiu reabsorpcie glukózy v proximálnom tubule obličiek s následnou zvýšenou glykozúriou. Strata 50–85 g glukózy/deň (glykozúria) predstavuje 200–340 kcal/deň, čo je približne jedna desatina denného energetického príjmu pre väčšinu ľudí. Ak sa táto strata energetického príjmu nedopĺňa, vedie k poklesu hmotnosti približne o 1 kg/za mesiac. Subštúdie s inhibítormi SGLT2 zamerané na analýzu zloženia tela (pomocou CT, MRI, DXA) potvrdili, že redukcia hmotnosti je spôsobená prevažne zmenšením viscerálneho a subkutánneho tukového tkaniva. Všetky menované gliflozíny v klinických štúdiách významne znižovali hmotnosť, pričom najlepšia redukcia sa dosiahla, pokiaľ boli použité v monoterapii alebo v kombinácii s metformínom. Ak sa použili v kombinácii s derivátmi SU alebo inzulínom, bol pokles hmotnosti menej výrazný. Efekt poklesu hmotnosti bol pozitívny aj z dlhodobého hľadiska [16,20].
Dapagliflozín podávaný raz denne v monoterapii alebo v kombinácii s metformínom v priebehu 6 mesiacov viedol ku redukcii hmotnosti približne o 2–3 kg. U pacientov liečených inzulínom súčasné podávanie dapagliflozínu viedlo ku redukcii dávky inzulínu a zlepšeniu glykemickej kompenzácie bez zvyšovania hmotnosti.
V rámci klinického programu CANTATA (CANagliflozin Treatment And Trial Analysis) bola testovaná účinnosť a bezpečnosť kanagliflozínu v monoterapii, v kombinácii s metformínom, v kombinácii s metforminom a SU, metformínom a pioglitazónom a inzulínom. Kanagliflozín v dávkach 100 a 300 mg denne bol účinnejší v znižovaní hmotnosti v porovnaní s glimepiridom ( – 3,7 kg/ – 4,0 kg vs + 0,7 kg).
Aj ďalší z radu SGLT2 inhibítorov empagliflozín dokázal v klinických štúdiách významne ovplyvniť nielen glykemickú kompenzáciu, ale aj pokles telesnej hmotnosti (v monoterapii, v kombinovanej liečbe s inzulínom, či metformínom). Empagliflozín v monoterapii po 90 týždňoch viedol ku poklesu telesnej hmotnosti o 2,2–4 kg, metformín o 1,3 kg, sitagliptin o 0,4 kg. Ak sa empagliflozín (10 mg, 25 mg /deň) pridal k bazálnemu inzulínu, po 78 týždňoch viedol k poklesu telesnej hmotnosti oproti placebu (10 mg: –2,2 kg, 25 mg: –2,0 kg, placebo: +0,7 kg) [16, 20].
Obidve najnovšie skupiny liekov (GLP1 RA, SGLT2 inhibítory), okrem vyššie uvedených benefitov, majú aj dôkazy z nedávno publikovaných randomizovaných klinických štúdií o redukcii kardiovaskulárnej morbidity a mortality u diabetikov 2. typu. GLP1 RA pôsobia pravdepodobne antiaterogénne, SGLT2 inhibítory vedú k poklesu incidencie srdcového zlyhávania. Tieto lieky by sa mali stať štandardnou súčasťou liečby diabetikov 2. typu buď do 2-kombinácie s metformínom, alebo aj do 3-kombinácie (metformín, GLP1 RA, SGLT2 inhibítor) [21,22].
Konkomitantná medikácia u obézneho diabetika 2. typu
Konkomitantná medikácia môže byť tiež príčinou nárastu hmotnosti u diabetikov 2. typu. Preto by sme mali mať komplexný prehľad o liečbe, ktorú pacient užíva, a pokiaľ je to možné, minimalizovať alebo hľadať alternatívu pre medikáciu, ktorá vedie k nárastu hmotnosti. Najčastejšie sú s nárastom hmotnosti spojené atypické antipsychotiká (klozapín, olanzapín, risperidón) a antidepresíva (tricyklické antidepresíva, selektívne inhibítory vychytávania serotonínu, inhibítory monoaminooxidázy), glukokortikoidy, perorálne kontraceptíva s obsahom progestínov, antiepiletiká (vrátane gabapentínu), antihistaminiká a anticholinergiká.
Príčinou nárastu hmotnosti môžu byť aj betablokátory, tyreostatiká, alebo aplikácia vitamínov skupiny B (tab. 3 a tab. 4) [8].
Tab. 3. Rozdelenie antipsychotík podľa ich vzťahu ku hmotnosti 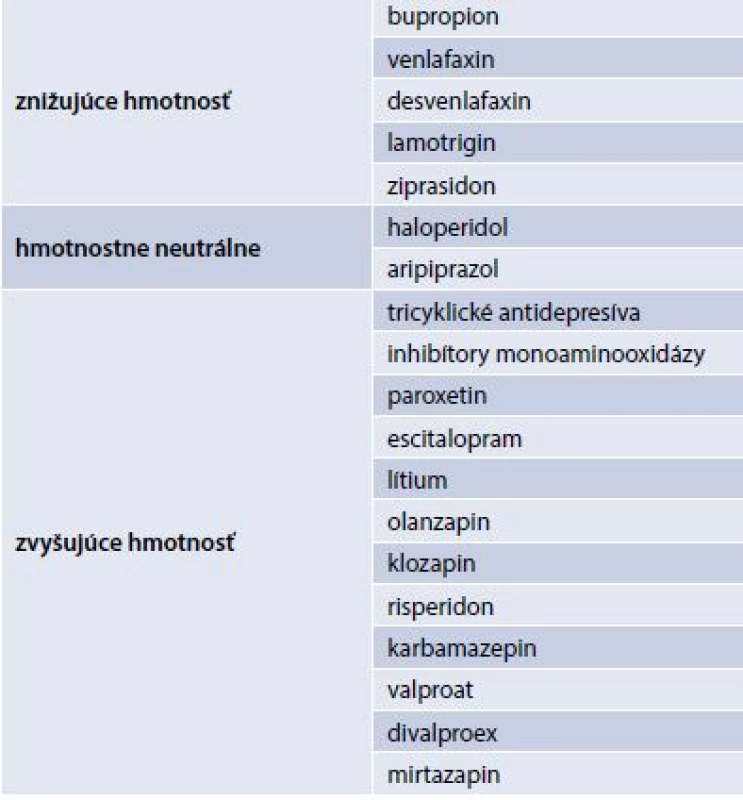
Tab. 4. Rozdelenie antihypertenzív a hypolipidemík podľa ich vzťahu ku hmotnosti 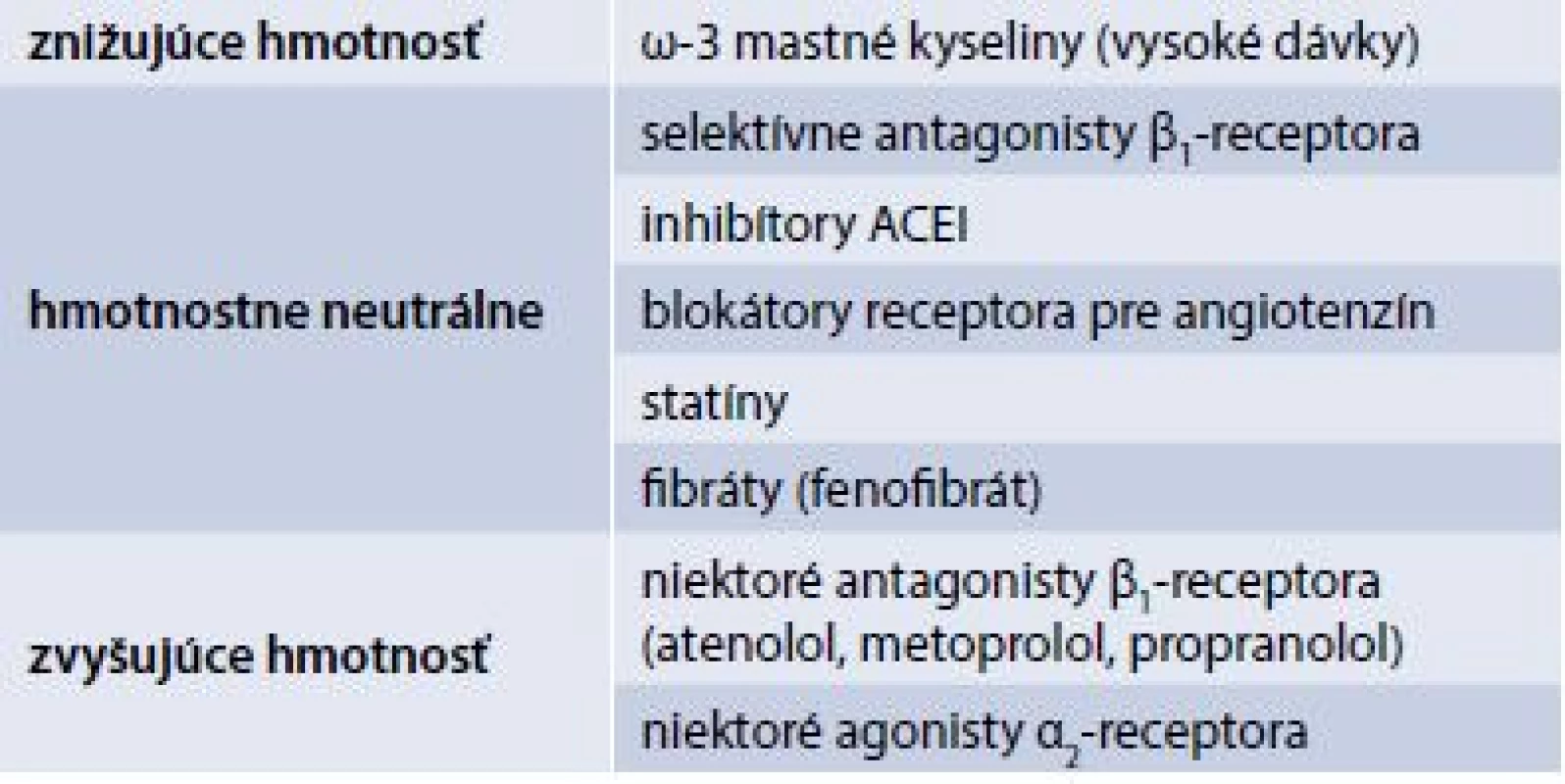
ACEI – inhibítory angiotenzín konvertujúceho enzýmu Antiobezitiká v manažmente obézneho diabetika 2. typu
Pri preskripcii antiobezitík by sme sa mali riadiť niekoľkými zásadnými pravidlami. Farmakologická liečba obezity je odporúčaná u pacientov s BMI ≥ 30 alebo u pacientov s BMI 27,0–29,9 so súčasným výskytom komorbidít (artériová hypertenzia, DM2T, dyslipidémia). Zásadou je pokračovanie v modifikácii životného štýlu (diéta, pohybová aktivita, behaviorálna terapia). Cieľom kombinácie nefarmakologickej a farmakologickej liečby je zvýšiť komplianciu pacienta a udržať dosiahnutý pokles hmotnosti [23].
Farmakoterapia má byť použitá v súlade so schválenými indikáciami a obmedzeniami. Vždy sa musíme venovať podrobne osobnej anamnéze, prítomnosti komorbidít, ako aj liekovej anamnéze. Lekár, ktorý predpisuje antiobezitikum, musí poznať jeho kontraindikácie a liekové interakcie, ako aj výskyt možných nežiaducich udalostí. Musíme si uvedomiť, že žiadna liečba nie je rovnako efektívna u každého pacienta. Individuálna odpoveď v podobe poklesu hmotnosti je vysoko variabilná v závislosti od medikácie, ako aj od intervencií zameraných na životný štýl. Zároveň treba vedieť, že nie každý pacient môže byť vhodný pre určitú liečbu. Antiobezitickú liečbu vzhľadom na chronicitu obezity budeme predpisovať a podávať pacientovi dlhodobo, preto k nej pristupujeme s maximálnou zodpovednosťou. Účinnosť farmakoterapie vyhodnocujeme po prvých 3 mesiacoch liečby. Za vyhovujúci úbytok hmotnosti považujeme > 5% pokles hmotnosti u nediabetikov a > 3% pokles hmotnosti u diabetikov. Realistickejším indikátorom pre úspešnosť liečby je pokles obvodu pása alebo meranie zloženia tela. Nedokážeme však predpovedať, kto bude odpovedať na liečbu dobre a kto nie. V klinickej praxi nájdeme približne 20–25 % nonresponderov (nedochádza k poklesu hmotnosti po prvých 3 mesiacoch). V tomto prípade liečbu ukončujeme a použijeme (pokiaľ existuje) alternatívu k nej (tab. 5) [24,25].
Tab. 5. Základné princípy liečby antiobezitikami 
Nie všetci lekári zdieľajú pozitívny pohľad na farmakoterapiu obezity, čo je aj pochopiteľné. V nedávnej minulosti sme zažili niekoľko antiobezitík, ktoré boli stiahnuté z trhu: fenfluramín, dexfenfluramín (výskyt valvulopatií), rimonabant (nárast počtu suicídií, úzkostí a depresií), sibutramín (zvýšenie krvného tlaku a nárast kardiovaskulárneho rizika). Tieto udalosti prispeli k negatívnemu dojmu v súvislosti s antiobezitickou liečbou. Pravdou je však aj to, že mnohí lekári nemali dostatočný tréning a skúsenosti s chronickou medikamentóznou liečbou obezity.
Situácia na trhu antiobezitík sa však mení. V súčasnosti je v USA na dlhodobú chronickú liečbu obezity schválených FDA 5 liekov: orlistat (1997), lorkaserín, fentermín/topiramát ER (2012), naltrexón SR/bupropión SR (2014) a liraglutid 3,0 mg (2014). V EÚ máme momentálne schválené 3 lieky na chronickú liečbu obezity: orlistat (1997), kombináciu naltrexón SR/bupropión SR (marec 2015) a liraglutid 3,0 mg (2015), tab. 6, avšak reálne u nás máme od októbra 2016 k dispozícii iba kombináciu naltrexón SR/bupropión SR.
Tab. 6. Antiobezitiká schválené v súčasnosti na chronický manažment obezity 
Naltrexón SR/bupropión SR
Naltrexón SR/bupropión SR je centrálne pôsobiace antiobezitikum s duálnym mechanizmom účinku, ktoré obsahuje dve účinné látky: naltrexón SR a bupropión SR (sustained release). Tieto dve látky používame dlhodobo na liečbu depresií a odvykania od fajčenia (bupropión) a na liečbu závislosti na alkohole a opioidoch (naltrexón). Kombinácia naltrexón SR/bupropión SR prináša dvojitý mechanizmus účinku, ktorý ovplyvňuje v centrálnom nervovom systéme dráhy súvisiace s reguláciou pocitu hladu a sýtosti a pocitu uspokojenia. Synergizmus kombinácie naltrexón SR (antagonista opioidných receptorov) a bupropión SR (mierny inhibítor spätného vychytávania dopamínu/noradrenalínu v dopamínových oblastiach mozgu) vedie k potlačeniu chuti na jedlo a potreby sa najesť. Súčasne ovplyvňuje aj zvýšenie výdaja energie. Ovplyvnenie centier odmeny vedie k zníženiu túžby („baženia“, cravingu) dať si niečo dobrého. Zatiaľ čo bupropión SR vedie k miernemu poklesu hmotnosti, naltrexón SR pridaný k bupropiónu zvyšuje pokles hmotnosti [26].
K dispozícii máme výsledky COR (Contrave Obesity Research) programu, do 3. fázy klinického skúšania COR-I COR-II a COR-Diabetes bolo zaradených 4 500 pacientov. Kombinácia naltrexón SR/bupropión SR viedla v týchto štúdiách, okrem poklesu hmotnosti a obvodu pása, ku zlepšeniu kardiometabolických rizikových faktorov (priaznivé ovplyvnenie lipidového spektra, pokles glykémie, glykovaného hemoglobínu, inzulinémie nalačno, ovplyvnenie parametrov lipidového spektra, zníženie markerov chronického subklinického zápalu) [27–30].
Budeme sa ďalej venovať štúdii, ktorá bola zameraná na účinnosť a bezpečnosť kombinácie naltrexón SR/bupropión SR u diabetikov 2. typu s nadhmotnosťou alebo obezitou s alebo bez perorálnej antidiabetickej terapie. Išlo o 56-týždňovú, dvojito zaslepenú, placebom kontrolovanú štúdiu u 505 diabetikov 2. typu so štandardnou modifikáciou životného štýlu a boli randomizovaní v pomere 2 : 1 na aktívnu liečbu alebo placebo. Fixná kombinácia naltrexón SR/bupropión SR viedla k signifikantne vyššej redukcii hmotnosti (25,0 vs 21,8 %; p 0,001) a proporcii pacientov, ktorí dosiahli viac ako 5% pokles hmotnosti (44,5 vs 18,9 %, p 0,001) v porovnaní s placebom. Aktívna liečba viedla aj k podstatnej redukcii HbA1c približne o 0,5 %, bez výskytu hypoglykémií, ako aj k zlepšeniu koncentrácií triacylglycerolov, HDL-cholesterolu [29].
Najvyšší efekt na redukciu hmotnosti bol pozorovaný pri kombinácii modifikácie životného štýlu s medikáciou (80 % pacientov dosiahlo pokles hmotnosti ≥ 5 % a 55 % dosiahlo pokles hmotnosti ≥ 10 %). Od tejto kombinačnej antiobezitickej liečby očakávame predovšetkým pokles telesnej hmotnosti (≥5 alebo ≥ 10 %), a to aj v skupine diabetikov 2. typu, u ktorých redukciu hmotnosti dosiahneme podstatne ťažšie. Ďalším dôležitým bodom je udržanie zredukovanej telesnej hmotnosti (nesmierne významný fakt, lebo obézne osoby často zredukujú hmotnosť a následne priberú viac ako zredukovali) [30].
V týchto štúdiách bola sledovaná aj bezpečnosť kombinácie naltrexón SR/bupropión SR. Najčastejšími nežiaducimi udalosťami boli nevoľnosť, zápcha, bolesti hlavy, sucho v ústach a zvracanie, v rámci klinického programu bolo zaznamenané malé zvýšenie krvného tlaku a tepovej frekvencie [27–30].
Kombinácia naltrexón SR/bupropión SR je určená ako nadstavba ku nízkokalorickej diéte v kombinácii so zvýšenou pohybovou aktivitou pre dospelých pacientov starších ako 18 rokov s BMI ≥ 30 kg/m2 alebo pre dospelých pacientov s BMI ≥ 27 kg/m2 s prítomnosťou DM2T, poruchami metabolizmu tukov alebo s prítomnou dobre kontrolovanou artériovou hypertenziou.
Maximálna dávka 4 tbl denne sa dosiahne postupným titrovaním v priebehu 4 týždňov. Po 4 mesiacoch by sa mal prehodnotiť efekt liečby. Môžu existovať aj osoby, ktoré na liečbu nereagujú, liečbu v tomto prípade vysadzujeme. Ak je však liečba úspešná (pokles hmotnosti je ≥ 5 %, u diabetikov 2. typu ≥ 3 %), v liečbe pokračujeme a ďalšie prehodnotenie sa vykonáva po roku. Liečbu kombináciou naltrexón SR/bupropión SR indikuje lekár, ale nie je hradená z verejného zdravotného poistenia, čiže ju plne hradí pacient (schéma 1).
Schéma 1 | Liečba kombináciou naltrexonSR/bupropión SR V preskripčnej informácii o lieku je uvedené, že kombinácia naltrexón SR/bupropión SR by mala byť predpisovaná pacientom s dobre kontrolovanou hypertenziou a krvný tlak by mal byť pravidelne monitorovaný počas prvých týždňov liečby. Pri iniciácii liečby sa môže vyskytnúť nauzea, ktorej sa však dá predísť postupným zvyšovaním dávky v priebehu štyroch týždňov. V štúdiách 3. fázy klinického skúšania nebol zaznamenaný zvýšený počet suicídií. Vzácnou, ale závažnou nežiaducou udalosťou v súvislosti s bupropiónom je vznik záchvatov, nepoužívame ho preto u pacientov so zvýšeným rizikom záchvatov. Ďalšou skupinou vyžadujúcou zvýšenú opatrnosť sú nadmerní konzumenti alkoholu, ktorí majú nižší prah pre rozvoj záchvatov, čiže tento liek nemusí byť pre nich výhodný. Tiež by sme nemali túto kombináciu predpisovať osobám chronicky užívajúcim opioidy (pre zložku naltrexónu). Musíme byť opatrní u osôb užívajúcich (kvôli bupropiónu) inhibítory monoaminooxidázy (IMAO), rovnako ako iné SSRI (selektívne inhibítory spätného vychytávania serotonínu) a serotonínergné lieky. Kombinácia s IMAO je kontraindikovaná. Gravidita je taktiež kontraindikáciou používania tejto terapie [27–30].
Metabolická chirurgia – nová možnosť v algoritme liečby diabetikov 2.typu
Od 50. rokoch minulého storočia viedli operačné zákroky na tráviacom trakte (bariatrická chirurgia) k dlhotrvajúcemu poklesu hmotnosti u pacientov s ťažkou obezitou a stali sa najefektívnejšou liečbou pre dosiahnutie signifikantnej a pretrvávajúcej redukcie hmotnosti. Využitie bariatrickej chirurgie bolo obmedzené na operácie u ťažko obéznych jedincov s BMI ≥ 40 kg/m2 alebo u pacientov s BMI ≥ 35 kg/m2 s vážnymi pridruženými ochoreniami súvisiacimi s obezitou [31].
Klasické modely bariatrickej chirurgie však boli účinné nie preto, že by iba obmedzovali príjem potravy alebo spôsobili malabsorpciu živín, ale preto, že došlo k zmene fyziologických mechanizmov (ovplyvnenie gastrointestinálnych endokrinných a neuronálnych signálov do mozgu i alterácia gastrointestinálnych signálov k ostatným tkanivám – pankreas, pečeň). V súčasnosti máme k dispozícii veľa dôkazov, ktoré poukazujú na efekt bariatrických operácií u diabetikov 2. typu. „Antidiabetický“ impakt bariatrických procedúr je výsledkom nielen redukcie príjmu potravy a hmotnosti, ale aj ďalších prídavných od hmotnosti nezávislých známych i menej známych mechanizmov (neuroendokrinných mechanizmov) (schéma 2) [32,33].
Schéma 2 | Mechanizmy vedúce k zlepšeniu homeostázy glukózy po bariatrickej-metabolickej chirurgii. Upravené podľa [33] FGF-19 – ileom derivovaný enterokín GIT – gastrointestinálny trakt RYGB – RY gastrický bypass SG – sleeve/rukávová gastrektómia TAG – triacylglyceroly Bariatrická/metabolická chirurgia sa stáva veľmi účinným spôsobom manipulácie fyziologických mechanizmov, výhodou je, že ju môžeme (aj musíme) efektívne kombinovať s ďalšími možnosťami terapie.Tieto zistenia viedli v obrovskom posune v myslení, z bariatrickej chirurgie sa stala metabolická chirurgia. Pod pojmom metabolická chirurgia rozumieme elektívnu operačnú liečbu na tráviacom trakte, ktorá vedie k zlepšeniu, v ideálnom prípadne až k vymiznutiu metabolických komplikácií obezity, primárne k zlepšeniu alebo až ku remisii DM2T.
Pri posune od bariatrickej k metabolickej chirurgii zohrali dôležitú úlohu viaceré multidisciplinárne stretnutia odborníkov. V roku 2007 sa konalo prvé stretnutie DSS-I (Diabetes Surgery Summit-I) [34], ktoré dosiahlo konsenzus o tom, že operácie na gastrointenstinálnom trakte by mohli byť považované za nástroj na dosiahnutie lepšej kontroly u diabetikov 2.typu, dokonca aj u pacientov s BMI 30 – 35 kg/m2. Od tých čias sa vďaka nárastu klinických štúdií (prevažne krátko alebo stredne-dlhodobých), ako aj počtu vykonaných bariatrických operácií dramaticky zvýšili vedomosti o mechanizmoch zodpovedných za zlepšenie glykemickej kontroly, ako aj poklesu kardiometabolických rizikových faktorov [35]. Druhé stretnutie DSS-II (Diabetes Surgery Summit-II) sa konalo v Londýne v septembri 2015, v spolupráci so zástupcami najdôležitejších spoločností zaoberajúcich sa liečbou diabetu a obezity (15 medzinárodných spoločností). Cieľom bolo vytvorenie konsenzu pre selekciu diabetikov 2. typu pre metabolickú chirurgiu. Návrh konsenzu bol podrobne diskutovaný aj v priebehu 3. svetového kongresu o intervenčnej liečbe diabetu 2. typu [36].
Výsledkom bolo v roku 2016 publikovanie 11 článkov v Diabetes Care, ktoré sú veľmi kvalitným súhrnom recentných údajov podporujúcich metabolickú chirurgiu ako novú terapeutickú možnosť v manažmente diabetikov 2. typu. Na vzniku konsenzu spolupracovala multidisciplinárna skupina 48 medzinárodných expertov (75 % nechirurgov). Už v čase publikácie bol konsenzus široko multidisciplinárne podporený 45 odbornými spoločnosťami z celého sveta, ich počet neustále narastá [36]. V apríli 2017 tento konsenzus ratifikovala a podporila aj Slovenská diabetologická spoločnosť a Obezitologická sekcia Slovenskej diabetologickej spoločnosti. Čo si musíme uvedomiť je fakt, že nejde o odporúčania, ide o konsenzus, ktorý by sa mal stať súčasťou národných odporúčaní pre liečbu diabetikov 2. typu a súčasne to nie je konsenzus o liečbe obezity, ale konsenzus o bariatrickej-metabolickej liečbe diabetikov 2. typu.
Najčastejšie používanými metabolickými operáciami sú Roux-en-Y gastrický bypass (RYGB), sleeve gastrektómia (SG), laparoskopická adjustabilná gastrická bandáž (LAGB) a biliopankreatická diverzia (BPD) klasická alebo s duodenálnym prepojením (BPD-DS). Opis týchto operačných postupov bol publikovaný v článku venovanej bariatrickej/metabolickej chirurgii v časopise Via Practica v roku 2016 [37].
Každá z týchto operácií má vlastný pomer rizika k benefitom. RYGB je dobre štandardizovaný chirurgický výkon s priaznivejším pomerom risk-to-benefit u väčšiny diabetikov 2. typu. Dá sa povedať, že metabolická účinnosť klesá od biliopankreatickej diverzie cez gastrický bypass, sleeve gastrektómiu a bandáž žalúdka [37]. Takéto poradie platí aj pre remisiu DM2T i absolútnu redukciu glykovaného hemoglobínu (HbA1c).
K dispozícii máme práce, ktoré poukazujú na pokles užívanej antidiabetickej liečby po 2 a 5 rokoch od vykonania bariatrickej/metabolickej operácie (BPD, RYGB). Pred vykonaním RYGB/BPD užívalo 53/53 % diabetikov 2. typu perorálne antidiabetiká, 16/5 % inzulín a 32/42 % kombináciu perorálnych antidiabetík s inzulínoterapiou. Po 2 rokoch od operácie RYGB/BPD 100/47 % diabetikov neužívalo žiadnu liečbu, po 5 rokoch bolo bez terapie 79/95 %, na kombinácii perorálnych antidiabetík s inzulínom 5/0 % a 16/5 % diabetikov 2. typu bolo na liečbe perorálnymi antidiabetikami [38].
Otvorenou otázkou vyžadujúcou ďalšie randomizované klinické štúdie je, či sa metabolická chirurgia spája s redukciou mikrovaskulárnych a makrovaskulárnych komplikácií v porovnaní so súčasnými intervenciami u diabetikov 2. typu.
Zatiaľ máme k dispozícii výsledky z dlhodobej observačnej štúdie SOS (The Swedish Obese Subjects) u obéznych diabetikov 2. typu. Z kontrolnej skupiny 2 037 pacientov bolo 260 diabetikov 2. typu pri vstupe do štúdie, z operovaných 2 010 pacientov bolo 343 diabetikov 2. typu. Informácie o diabetických komplikáciách boli získané z národného zdravotného registra. Medián sledovania bol 10 rokov pre obidve skupiny pacientov, pre diabetické komplikácie bol medián sledovania 17,6 roka. Skupina s chirurgickou intervenciou mala vykonanú adjustabilnú a neadjustabilnú bandáž (n = 61), vertikálnu gastroplatiku (n = 227) alebo gastrický bypass (n = 55). Kontrolná skupina dostala bežnú starostlivosť týkajúcu sa obezity a DM2T. Pri dlhodobom sledovaní bola kumulatívna incidencia mikrovaskulárnych komplikácií 41,8 na 1000 osobo-rokov (95% CI 35,3–49,5) v kontrolnej skupine a 20,6 na 1000 osobo-rokov (95% CI 17,0–24,9) v skupine s chirurgickou intervenciou (hazard ratio HR 0,44; 95% CI 0,34–0,56; P < 0,001). Makrovaskulárne komplikácie sa vyskytli u 44,2 na 1000 osobo-rokov (95% CI 37,5–52,1) v kontrolnej skupine a 31,7 na 1000 osobo-rokov (95% CI 27,0–37,2) v chirurgicky riešenej skupine pacientov (HR 0,68; 95% CI 0,54–0,85; P = 0,001). Bariatrická/metabolická chirurgia viedla k nižšiemu počtu mikrovaskulárnych a makrovaskulárnych komplikácií oproti bežnej starostlivosti [39].
SOS štúdia dokázala pozitívny vplyv bariatrických/metabolických prístupov na kardiovaskulárnu morbiditu a mortalitu (avšak väčšina pacientov v čase operácie nemala DM a počet KV-príhod bol nízky) [40]. Táto oblasť taktiež bude vyžadovať údaje z ďalších randomizovaných dlhodobých klinických štúdií.
Zatiaľ nemáme dostatok informácií o účinnosti jednotlivých procedúr v rôznych štádiách vývoja DM2T. Z kliniky je však zjavné, že s dĺžkou trvania diabetu, klesá aj pravdepodobnosť účinnosti akejkoľvek terapie. Preto je dôležité zachytávať už pacientov s vyšším rizikom rozvoja DM2T už v prediabetických štádiách a adekvátne ich liečiť.
Ďalšou dôležitou otázkou je hodnotenie remisie diabetu, ktoré sa momentálne deje na základe vysadenia všetkej antidiabetickej terapie. Avšak je toto rozumné z dlhodobého hľadiska, najmä čo sa týka vysadenia metformínu?
Metabolická chirurgia je potenciálne nákladovo najefektívnejšia možnosť liečby u obéznych diabetikov 2. typu. Avšak potrebujeme ešte ďalšie štúdie, ktoré posúdia jej dlhodobý prínos. Dobrou správou je, že výskyt komplikácií u laparoskopických bariatrických výkonov je relatívne nízky.
Na základe uvedeného konsenzu metabolická chirurgia hrá kľúčovú úlohu u diabetikov 2. typu s BMI ≥40 kg/m2 (III. stupeň obezity) bez ohľadu k úrovni kontroly glykémie alebo komplexnosť režimu antidiabetickej medikamentóznej liečby. Diabetes mellitus je v tejto skupine pacientov veľmi ťažko manažovateľný a často sprevádzaný komorbiditami, ako je syndróm spánkového apnoe, artériová hypertenzia, dyslipidémia, nealkoholové stukovatenie pečene, artróza.
Metabolická chirurgia je indikovaná u diabetikov s BMI 35,0–39,9 kg/m2 (II. stupeň obezity) s neadekvátne kontrolovanou hyperglykémiou pri kombinácii diétnych a režimových opatrení súčasne s optimálnou farmakoterapiou.
Po prvý krát v histórii sa v konsenze objavuje, že metabolická chirurgia by mohla byť indikovaná aj u pacientov s BMI 30,0 – 34,9 kg/m2 (I. stupeň obezity), u ktorých optimálna liečba perorálnymi alebo injekčne aplikovanými antidiabetikami nevedie k adekvátnej kontrole hyperglykémie (rozhodovací algoritmus je uvedený v schéme 3).
Schéma 3 | Rozhodovací algoritmus pre bariatrickú/metabolickú chirurgiu u obéznych diabetikov 2. typu Ďalším aspektom zdôrazňovaným v konsenze je, že metabolická chirurgia má byť vykonávaná vo veľkých centrách s multidisciplinárnymi tímom so skúsenosťami v dlhodobom manažmente diabetikov a samozrejme so skúsenosťami vo vykonávaní gastrointestinálnej chirurgie.
Indikáciu pacienta pre metabolickú chirurgiu by mal určovať skúsený multidisciplinárny tím (chirurg, internista, diabetológ, endokrinológ, psychológ, dietológ s osobitnými odbornými znalosťami v starostlivosti o diabetikov). Kontraindikáciou pre metabolickú chirurgiu je DM 1.typu (ak nie je zákrok indikovaný z iných príčin, napríklad pre ťažkú obezitu), abúzus liekov a alkoholu, nekontrolované psychiatrické ochorenia, nedostatočné chápanie rizík a prínosov operačného riešenia, nepochopenie nutnosti dlhodobého sledovania, nespolupráca pri nutričnej suplementácii.
Po metabolickej chirurgii je potrebný dlhodobý monitoring mikronutrientov, nutričná suplementácia a podpora v takom rozsahu, ako je špecifikovaná v národných a medzinárodných odporúčaniach pre postoperačný manažment po bariatrickej alebo metabolickej chirurgii. Postoperačné sledovanie by malo zahŕňať chirurgické a nutričné vyšetrenia každých 6 mesiacov v priebehu prvých 2 pooperačných rokoch, následne vyšetrenie raz ročne [36].
Záver
Diabezita je reálnym problémom našej klinickej praxe. Redukcia hmotnosti vedie u obéznych diabetikov 2. typu k výraznému zlepšeniu kardiometabolických rizikových faktorov. Súčasné odporúčania na liečbu obéznych diabetikov volajú po komplexnej personalizovanej medicíne, ktorej jednoznačnou súčasťou má byť kombinácia nefarmakologickej liečby (diétne a režimové opatrenia, behaviorálna terapia), medikamentóznej liečby (antidiabetiká, antiobezitiká), ale v modernej dobe v indikovaných prípadoch aj bariatrickej/metabolickej chirurgie.
Doručené do redakcie. 14. 1. 2018
Prijaté po recenzii: 5. 2. 2018
MUDr. Fábryová Ľubomíra, Ph.D
Zdroje
1. Národné centrum zdravotníckych informácií. Činnosť diabetologických ambulancií 2016. ZŠ-11/2017. Dostupné z WWW: <http://www.nczi.sk>.
2. Fábryová Ľ. Farmakologická liečba obézneho diabetika 2. typu. In: Krahulec B, Fábryová Ľ, Holéczy P (eds) et al. Klinická obezitológia. Facta Medica: Brno 2013 : 191–200. ISBN 978–80–904731–7-1.
3. Uerlich MF, Yumuk V, Finer N et al. Obesity Management in Europe: Current Status and Objectives for the Future. Obes Facts 2016; 9(4): 273–283. Dostupné z DOI: <http://dx.doi.org/10.1159/000445192>.
4. Hainer V, Tsigos C, Toplak H et al. Comment on the Paper by Uerlich et al: Obesity Management in Europe: Current Status and Objectivs for th Future. Obesity Facts 2016; 9(4): 273–283. Obes Facts 2016; 9(6): 392–396. Dostupné z DOI: <http://dx.doi.org/10.1159/000452249>.
5. Fábryová Ľ. Súčasná situácia v manažmente obéznych pacientov na Slovensku. Koncept národného komplexného manažmentu obezity v Slovenskej republike. Via Pract 2017; 14(6): 279–285.
6. Smatana M, Pažitný P, Kandilaki D et al. Slovakia: Health system review.Health Systems in Transition 2016; 18(6): 1–210. Dostupné z WWW: <http://www.healthobservatory.eu>.
7. Avdičová M, Francisciová K, Ďateľová M et al. Monitorovanie rizikových faktorov chronických chorôb v SR. Regionálny úrad verejného zdravotníctva so sídlom v Banskej Bystrici za podpory Svetovej zdravotníckej organizácie – regionálnej úradovne v Kodani, 2012. ISBN 978–80–971096–0-8.
8. Professional Practice Committee: Standards of Medical Care in Diabetes 2018. Diabetes Care 2018; 41(Suppl 1):S3. Dostupné z DOI: <https://doi.org/10.2337/dc18-SPPC01>.
9. Knowler WC, Barrett-Connor E, Fowler SE et al. [Diabetes Prevention Program Research Group]. Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin. N Engl JMed 2002; 346(6): 393–403. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa012512>.
10. [UK Prospective Diabetes Study 7]. UK Prospective Diabetes Study 7: response of fasting plasma glucose to diet therapy in newly presenting type II diabetic patients, UKPDS Group. Metabolism 1990; 39(9): 905–912.
11. Rothberg AE, McEwen LN, Kraftson AT et al. Very-low-energy diet for type 2 diabetes: an underutilized therapy? J Diabetes Complications 2014; 28(4): 506–510. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jdiacomp.2014.03.014>.
12. Wing RR, Bolin P, Brancati FL et al. LookmAHEAD Research Group. Cardiovascular effects of intensive lifestyle intervention in type 2 diabetes. N Engl J Med 2013; 369(2): 145–154. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1212914>. Erratum in N Engl J Med 2014; 370(19): 1866.
13. [Look AHEAD Research Group]. Eight-year weight losses with an intensive lifestyle intervention: the Look AHEAD study. Obesity (Silver Spring) 2014; 22(1): 5–13. Dostupné z DOI: <http://dx.doi.org/10.1002/oby.20662>.
14. Gudzune KA, Doshi RS, Mehta AK et al. Efficacy of commercial weight-loss programs: an updated systematic review. Ann Intern Med 2015;162(7): 501–512. Dostupné z DOI: <http://dx.doi.org/10.7326/M14–2238>. Erratum in Correction: Efficacy of commercial weight-loss programs. [Ann Intern Med 2015]
15. Cai X, Yang W, Gao X et al. Baseline body mass index and the efficacy of hypoglycemic treatment in type 2 diabetes: a metaanalysis. PLoS One 2016; 11(12): e0166625. Dostupné z DOI: <http://dx.doi.org/10.1371/journal.pone.0166625>.
16. Fábryová Ľ. Weight Loss Pharmacotherapy of Obese Non-Diabetic and Type 2 Diabetic Patients. J Obes Weight Loss Ther 2015; 5 : 277. Dostupné z DOI: <http://dx.doi.org/10.4172/2165–7904.1000277>.
17. Liu SC, Tu YK, Chien MN et al. Effect of antidiabetic agents added to metformin on glycaemic control, hypoglycaemia and weight change in patients with type 2 diabetes: a network meta-analysis. Diabetes Obes Metab 2012; 14(9): 810–820. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1463–1326.2012.01606.x>.
18. Lorenz M, Evers A, Wagner M et al. Recent progress and future options in the development of GLP-1 receptor agonists for the treatment of diabesity. Bioorg Med Chem Lett 2013; 23(14):4011–4018. Dostupné z DOI: <http://dx.doi.org/10.1016/j.bmcl.2013.05.022>.
19. Schroner Z, Uličiansky V. Liečba diabetes mellitus 2. typu založená na účinku inkretínov. 2. ed. SchronerMED: Košice 2011. ISBN 9788097071479.
20. Schroner Z, Uličiansky V. Inhibítory SGLT2 – nová cesta v liečbe diabetes mellitus 2. typu. SchronerMED: Košice 2015. ISBN 978–80–8129–040–4.
21. De Fronzo RA. Combination therapy with GLP-1 receptor agonist and SGLT2 inhibitor. Diabetes Obes Metab 2017; 19(10) :1353–1362. Dostupné z DOI: <http://dx.doi.org/10.1111/dom.12982>.
22. Tkáč I. Miesto agnistov GLP-1 receptorov a inhibítorov SGLT2 v modernej liečbe diabetu 2. typu. Diabetes a obezita 2017; 34 : 17–24.
23. Fried M, Yumuk V, Oppert JM et al. [European Association for the Study of Obesity; International Federation for the Surgery of Obesity – European Chapter]. Interdisciplinary European guidelines on metabolic and bariatric surgery. Obes Facts 2013; 6(5): 449–468. Dostupné z DOI: <http://dx.doi.org/10.1159/000355480>.
24. Toplak H, Woodward E, Yumuk V. et al. 2014 EASO Position Statement on the Use of Anti-Obesity Drugs. Obes Facts 2015; 8(3): 166–174. Dostupné z DOI: <http://dx.doi.org/10.1159/000430801>.
25. Fábryová Ľ. Účinnosť a bezpečnosť moderných antiobezitík: najnovšie dôkazy a manažment pacientov. Interná Med 2016; 16 (11): 447–454.
26. Ali KF, Shukla AP, Aronne LJ. Bupropion-SR plus naltrexone-SR for the treatment of mild-to-moderate obesity.Expert Rev Clin Pharmacol. 2016; 9(1): 27–34. Dostupné z DOI: <http://dx.doi.org/10.1586/17512433.2016.1100072>.
27. Greenway FL, Fujioka K, Plodkowski RA et al. Effect of naltrexone plus bupropion on weight loss in overweight and obese adults (COR-I): a multicentre, randomised, double-blind, placebo-controlled, phase 3 trial. Lancet 2010; 376(9741): 595–605. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(10)60888–4>. Erratum in Lancet 2010; 376(9741): 594. Lancet 2010; 376(9750): 1392.
28. Apovian CM, AronneL, Rubino D et al. COR-II Study Group. A randomized, phase 3 trial of naltrexoneSR/bupropôion SR on weight and obesity-related risk factors (COR-II). Obesity (Silver Spring) 2013; 21(5): 935–943. Dostupné z DOI: <http://dx.doi.org/10.1002/oby.20309>.
29. Hollande P, Gupta AK, Plodkowski R et al. [COR-Diabetes Study Group]. Effects of naltrexone/bupropion sustained-release combination therapy on body weight and glycemic parameters in overweight and obese patients with type 2 diabetes. Diabetes Care 2013 : 36(12): 4022–4029. Dostupné z DOI: <http://dx.doi.org/10.2337/dc13–0234. Erratum in Diabetes Care 2014; 37(2): 587.
30. Wadden TA, Foreyt JP, Foster GD et al. Weight loss with naltrexone SR/bupropion SR combination therapy as an adjunct to behavior modification: The COR–BMOD Trial. Obesity (Silver Spring) 2011;19(1):110–120. Dostupné z DOI:
31. Consensus Development Conference Panel. NIH conference. Gastrointestinal surgery for severe obesity. Ann Intern Med 1991; 115(12): 956–961.
32. Holst JJ, Gribble F, Horowitz M, Rayner CK. Roles of the gut in glucose homeostasis. Diabetes Care 2016; 39(6): 884–892. Dostupné z DOI: <http://dx.doi.org/10.2337/dc16–0351>.
33. Batterham RL, Cummings DE. Mechanisms of Diabetes Improvement Following Bariatric/Metabolic Surgery. Diabetes Care 2016;39(6):893–901. Dostupné z DOI: <http://dx.doi.org/10.2337/dc16–0145>.
34. Rubino F, Kaplan LM, Schauer PRet al. [Diabetes Surgery Summit Delegates]. The Diabetes Surgery Summit consensus conference: recommendations for the evaluation and use of gastrointestinal surgery to treat type 2 diabetes mellitus. Ann Surg 2010; 251(3): 399–405. Dostupné z DOI: <http://dx.doi.org/10.1097/SLA.0b013e3181be34e7>.
35. Cummings DE, Cohen RV. Beyond BMI: the need for new guidelines governing the use of bariatric and metabolic surgery. Lancet Diabetes Endocrinol 2014;2(2):175–181.Dostupné z DOI: <http://dx.doi.org/10.1016/S2213–8587(13)70198–0>.
36. Rubino F, Nathan DM, Eckel RH et al. [Delegates of the 2nd Diabetes Surgery Summit]. Metabolic Surgery in the Treatment Algorithm for Type 2 Diabetes: A Joint Statement by International Diabetes Organizations. Diabetes Care 2016; 39(6): 861–877. Dostupné z DOI: <http://dx.doi.org/10.2337/dc16–0236>.
37. Holéczy P. Metabolická chirurgia – chirurgia obezity. Via Pract 2016; 13(1): 8–12. Dostupné z WWW: <http://obesitas.sk/wp-content/uploads/2016/08/VIA_1_2016_final_holeczy.pdf>.
38. Frühbeck G. Bariatric and metabolic surgery: a shift in eligibility and success criteria. Nat Rev Endocrinol 2015;11(8): 465–477. Dostupné z DOI: <http://dx.doi.org/10.1038/nrendo.2015.84>.
39. Sjöström L, Peltonen M, Jacobson P et al.Association of Bariatric Surgery With Long-term Remission of Type 2 Diabetes and With Microvascular and Macrovascular Complications. JAMA 2014; 311(22): 2297–2304. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2014.5988>.
40. Sjöström L. Review of the key results from the Swedish Obese Subjects (SOS) trial – a prospective controlled intervention study of bariatric surgery. J Intern Med 2013; 273(3): 219–234. Dostupné z DOI: <http://dx.doi.org/10.1111/joim.12012>.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseForum Diabetologicum
Najčítanejšie tento týždeň
2018 Číslo 1- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Intermitentní hladovění v prevenci a léčbě chorob
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Diabetes mellitus a manažment jeho komorbidít
- Komplexná starostlivosť o diabetika pri kardiovaskulárnych ochoreniach
- Manažment pacienta s diabetes mellitus a hypertenziou
- Komplexný prístup v manažmente pacienta s diabezitou
- Pacient – diabetik s periférnym artériovým ochorením
- Komplexná starostlivosť o diabetikov s končatinovocievnou artériovou chorobou
- Konsenzuálne terapeutické odporúčanie Slovenskej diabetologickej spoločnosti pre diabetes mellitus 2. typu (2018)
- Manažment kardiovaskulárneho rizika u diabetikov v svetle aktuálnych odporúčaní
- Inhibítory PCSK9 a postavenie evolokumabu v liečbe pacientov s hyperlipoproteinémiou
- Vildagliptin: zkušenosti a perspektivy
- Zbynek Schroner, Martin Haluzík, Martin Mráz, Ján Murín, Vladimír Uličiansky. Antidiabetiká a kardiovaskulárne riziko
- Forum Diabetologicum
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Inhibítory PCSK9 a postavenie evolokumabu v liečbe pacientov s hyperlipoproteinémiou
- Vildagliptin: zkušenosti a perspektivy
- Konsenzuálne terapeutické odporúčanie Slovenskej diabetologickej spoločnosti pre diabetes mellitus 2. typu (2018)
- Komplexný prístup v manažmente pacienta s diabezitou
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy





![Schéma 2 | Mechanizmy vedúce k zlepšeniu homeostázy glukózy po bariatrickej-metabolickej chirurgii.
Upravené podľa [33]](https://static.prolekare.cz/dbpic/jp_63566_f_2-x800_500)
