-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Perorální antitrombotická léčba v roce 2013 –přehled léčiv, indikace a řešení komplikací léčby
Oral antithrombotic treatment in 2013 – review of drugs, indications and complications management
In the pharmacotherapy of prevention and treatment of vein thrombosis and in the prophylaxis of thrombembolic events in atrial fibrillation two new groups of oral anticoagulants have been introduced in the last few years. The first group is represented by direct thrombin inhibitor dabigatran (Pradaxa). In the second group of xabans there are two factor Xa inhibitors – rivaroxaban (Xarelto) and apixaban (Eliquis). Besides mentioned possibility of oral intake of these drugs there is another advantage - rapid onset of effect within minutes, sufficiently long half-life to administer one or two dosages in one day and predictable efficacy with low interindividual variability which allows treatment without necessity for monitoring. Especially in geriatric patients it is necessary to check the renal function status (due to the route of elimination of these drugs). Also the supervision of regular intake could be important in regard to their half-lives. Other advantage of these new oral anticoagulants is a relatively low potential for drug and food interactions which could be an important issue in seniors with multiple medication. Common disadvantage in all of them is that we have no specific antidotes for counteraction.
In the main indication – prophylaxis of thrombembolic stroke in patients with atrial fibrillation – all the above mentioned drugs are approved for use. Besides the unnecessity of monitoring the main advantage of them is higher efficiency and safety in comparison with the up to now widely used warfarin. In the second main indication – in the prevention of thrombembolic events after joint replacement – also there are these three molecules registered. In the last indication – the treatment of acute deep vein thrombosis and pulmonary embolism and in secondary prevention of these events there could only rivaroxaban be used. Other new molecules are being examined in ongoing clinical trials: edoxaban, otamixaban or betrixaban.Key words:
prevention and treatment of thrombembolic disease – atrial fibrillation – dabigatran etexilate – rivaroxaban – apixaban
Autoři: D. Karetová; J. Bultas
Působiště autorů: II. interní klinika kardiologie a angiologie, 1. LF UK a VFN Praha
Vyšlo v časopise: Geriatrie a Gerontologie 2013, 2, č. 1: 16-23
Kategorie: Přehledové články
Souhrn
Ve farmakoterapii prevence a léčby žilní trombózy a v profylaxi tromboembolických příhod u fibrilace síní jsou zaváděny v posledních letech dvě nové skupiny perorálně účinných antikoagulancií – gatrany a xabany. Prvá skupina, reprezentována dabigatranem (Pradaxa) inhibuje přímo katalytické místo trombinu. Druhá, z níž pro klinické užití jsou registrovány dva přípravky: rivaroxaban (Xarelto) a apixaban (Eliquis), inhibuje katalytické místo faktoru Xa. Vedle již zmíněného perorálního účinku je velkou předností těchto přímých inhibitorů rychlý nástup účinku v řádu desítek minut, dostatečně dlouhé působení umožňující podávání v jedné až dvou denních dávkách a prediktabilní účinek s malou interindividuální variabilitou, což umožňuje léčbu bez nutnosti monitorování. Zejména u geriatrických nemocných je nutné sledování renálních funkcí (vzhledem ke způsobu vylučování) a důležitý může být i dohled nad pravidelným užíváním vzhledem k délce poločasu. Další předností je relativně malý potenciál pro lékové a potravinové interakce, což je u seniorů s vícečetnou medikací zvláště významné. Společnou nevýhodou u všech je neznalost specifického antidota.
V nejvýznamnější indikaci – v profylaxi tromboembolického iktu u nemocných s fibrilaci síní, jsou schváleny k léčbě dabigatran, rivaroxaban a apixaban. Ve srovnání s dosud užívaným warfarinem je, vedle absence nutnosti monitorovat léčbu, zásadním přínosem větší účinnost i vyšší bezpečnost. V druhé významné indikaci, v prevenci tromboembolické nemoci u ortopedických zákroků na nosných kloubech, jsou registrovány všechny tři tyto molekuly. V poslední indikaci – léčby akutní žilní trombózy, plicní embolii a v sekundární profylaxi těchto příhod, je registrován zatím pouze rivaroxaban. Vedle těchto, již zavedených léčiv, jsou ve stadiu klinického hodnocení i další molekuly: edoxaban, otamixaban či betrixaban.Klíčová slova:
prevence a léčba tromboembolické nemoci – fibrilace síní – dabigatran etexilát – rivaroxaban – apixabanÚvod
Velké procento pacientů s kardiovaskulárními chorobami, zejména starších, je v dnešní době léčeno antikoagulancii – dominující indikací je prevence žilní i arteriální trombózy. V profylaxi aterotrombotických procesů v tepenném řečišti dominuje protidestičková léčba, nicméně i zde v mnoha stavech (fibrilace síní, aneurysma levé komory, přítomnost spontánního echokontrastu nebo dokonce trombů v srdečních oddílech, mitrální chlopenní vady) užíváme antikoagulancia. Ta pak dominují v léčbě akutní fáze žilního trombembolismu i v sekundární prevenci po akutní fázi léčby flebotrombózy nebo plicní embolie.
V antikoagulační medikaci se v poslední době objevila řada nových léků, které významně mění dosavadní vžité postupy. Jde o tři nové přímé inhibitory koagulační kaskády inhibující přímo katalytická místa – na úrovni trombinu se jedná o dabigatran (Pradaxa), na úrovni inhibice faktoru Xa jde o rivaroxaban (Xarelto) a apixaban (Eliquis). V literatuře bývají nyní označována jako NOAC (New Oral Anti Coagulants).
O zásadním přínosu „gatranů“ (přímých inhibitorů trombinu) i „xabanů“ (přímých inhibitorů f. Xa) svědčí skutečnost, jak rychle byly včleněny do nových doporučených postupů, resp. byly důvodem k přepracování stávajících. Konkrétně v roce 2012 vyšla nová, již 9. vydání tzv. ACCP (American College of Chest Physicians) Evidence–Based Clinical Practice Guidelines, publikovaná v časopisu CHEST. Současně byla v roce 2012 inovována Doporučení pro léčbu fibrilace síní Evropskou kardiologickou společností (publikováno v European Heart Journal, www.escardio.org), kde jsou nová antikoagulancia u nemocných s vyšším rizikem embolizace (dle skórovacího systému CHA2 DS2–VASc rovným nebo vyšším než 2 body – viz tab. 1) uvedena a měla by být upřednostněna oproti warfarinu. Toto však platí pouze u nemocných s nevalvulární etiologií fibrilace síní (ne u antikoagulovaných nemocných s náhradami chlopní nebo porevmatickou srdeční vadou)(tab. 2).
Tab. 1. CHA<sub>2</sub>DS<sub>2</sub>–VASc skóre (při 2 a více bodech je vysoké riziko trombembolie, a měla by antikoagulační léčba být podána) 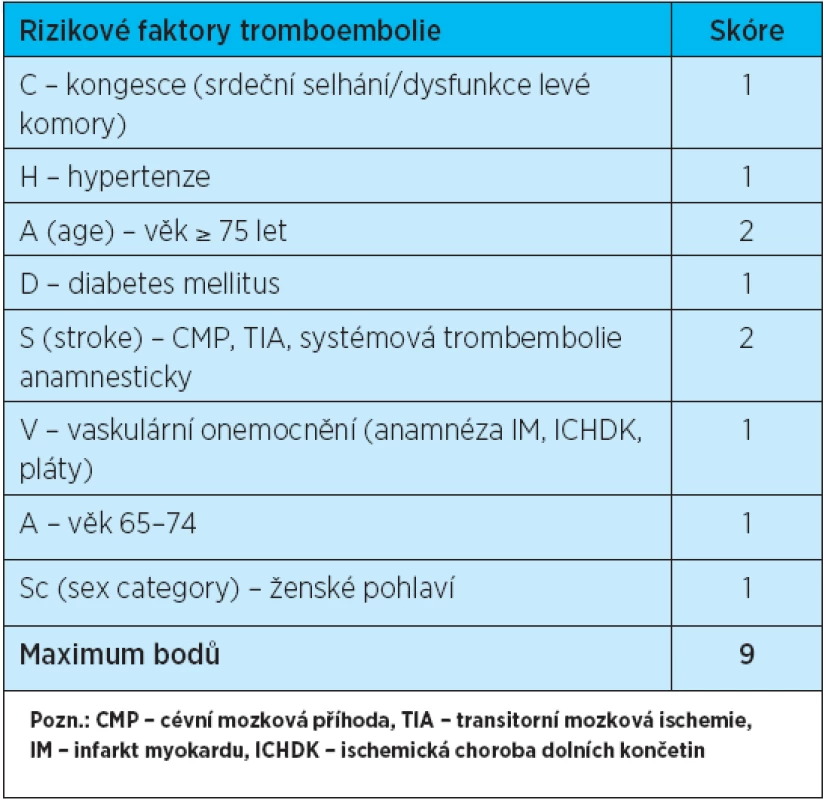
Tab. 2. Doporučení Evropské kardiologické společnosti pro léčbu nevalvulární fibrilace síní z roku 2012 (www.escardio.org) 
Změny v perorální antikoagulační medikaci se potenciálně týkají velkého počtu nemocných, protože narůstá množství těch, kteří jsou indikováni k profylaxi tromboembolické nemoci (TEN) v užším slova smyslu (farmakoprofylaxi žilní trombózy a plicní embolie), ještě více nemocných je pak léčeno z titulu prevence embolizace v tepenném řečišti, zejména při fibrilaci síní. V současné době by měla být v ČR léčena antikoagulancii asi 2 % populace. U většiny nemocných jde o dlouhodobé podávání v ambulantním režimu, proto nová antikoagulancia s možností perorální aplikace jsou vítána jako perspektivní náhrada dosud jediného registrovaného přípravku ve skupině – warfarinu.
S warfarinem mají lékaři letité zkušenosti a není pochyb o tom, že se jedná o účinný lék. Jsou však dobře známy i problémy spojené s jeho užíváním: především jde o nestandardní účinek s vysokou interindividuální i intraindividuální variabilitou a velmi úzkým terapeutickým oknem – na jedné straně hrozí riziko poddávkování a trombotické komplikace, na straně druhé naopak krvácení. Z těchto důvodů bohužel nejméně polovina nemocných indikovaných k antikoagulační léčbě není warfarinem v současnosti vůbec léčena. Navíc v praxi u nemocných léčených warfarinem je dosahováno účinné hladiny antikoagulace, vyjádřené jako čas v terapeutickém rozmezí INR (Time in Therapeutic Range), v méně než polovině měření. Asi pětina léčených není při léčbě warfarinem kontrolována vůbec.
V daném přehledu jde o uvedení vlastností jednotlivých nových léků a praktické rady spojené s léčbou při narůstajícím počtu takto antikoagulovaných (selekce nemocných nevhodných k léčbě warfarinem, jak přerušovat léčbu v případě operací apod., testování hemostázy v případě emergentních situací, léčba při předávkování nebo krvácení). V článku nejsou detailně rozebírány výsledky mezinárodních studií, které byly podkladem registrace nových perorálních antikoagulancií.
Přehled nových antikoagulancií
Nové molekuly byly vyvinuty jako přímé a selektivní inhibitory unikátního enzymu nebo fáze koagulační kaskády. Hlavním cílem působení je buď faktor X nebo faktor II (trombin).
Trombin je inhibován dabigatran etexilátem, faktor Xa je blokován rivaroxabanem a apixabanem. Ve II. až III. fázích klinického hodnocení jsou již další „xabany“ – např. edoxaban, otamixaban, betrixaban či darexaban.
Těmto molekulám je společné to, že je lze podávat ve fixních dávkách bez nutnosti monitorace. Z pohledu farmakokinetiky se liší ve způsobu eliminace z organismu (renální či biliární cestou), v počtu denních dávek podání (jedna či dvě) – ač jsou jen relativně malé rozdíly v jejich poločasech. Společné jsou jim rychlý nástup účinku, malé ovlivnění současně podanou potravou, relativně malý význam lékových interakcí a také to, že není známo specifické antidotum při nutnosti reverze účinku (tab. 3).
Tab. 3. Srovnání účinku nejvýznamnějších nových perorálních antikoagulancií 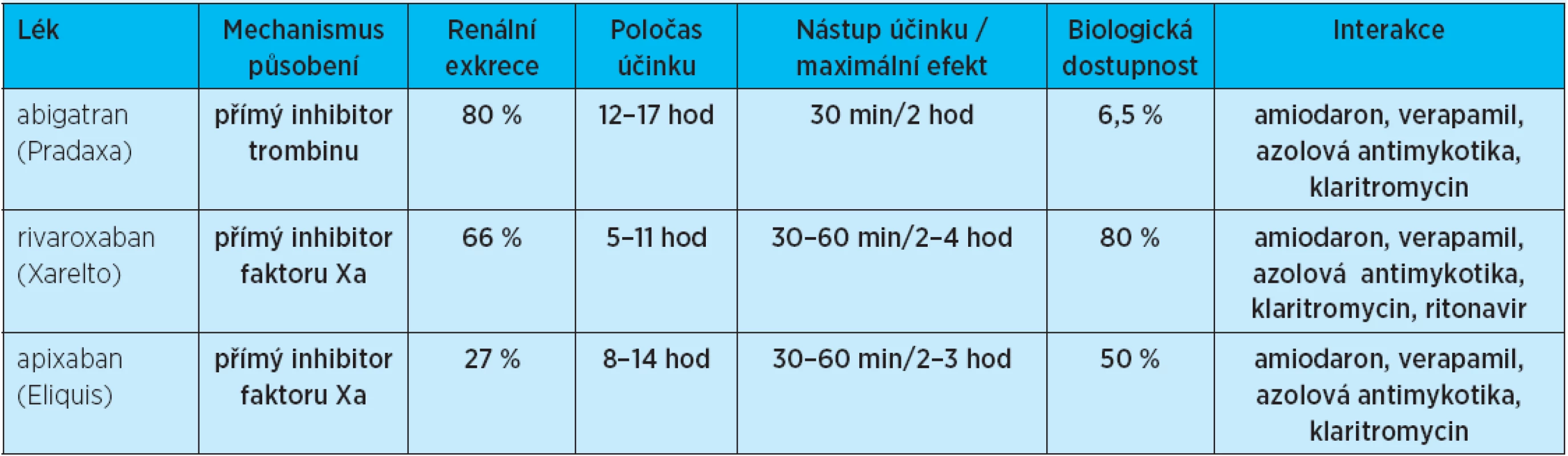
Inhibice trombinu – dabigatran etexilát (Pradaxa)
Jediným v současnosti na trhu dostupným perorálním inhibitorem trombinu je dabigatran. Proléčivo dabigatran etexilát je metabolizováno na aktivní substanci již na úrovni enterocytu, jeho výhodou je rychlý nástup účinku (30–60 minut), maximální efekt se objevuje za 1–4 hodiny po podání (opožděný nástup se objevuje zejména při podání s potravou), dlouhá doba působení (plazmatický poločas je 12–17 hod). Eliminace dabigatranu probíhá převážně cestou renální(80 % je vyloučeno ledvinami v nezměněné podobě). Při renální nedostatečnosti snižujeme dávku dabigatranu v ortopedické profylaxi z 220 mg na 150 mg denně již při poklesu clearence kreatininu na 30–50 ml/min. Obdobně při dávkování u fibrilace síní snižujeme při poklesu clearence kreatininu pod 50 ml/min. dávku z 2x 150 mg na 2x 110 mg. Při poklesu filtrace pod 30 ml/min. je dabigatran kontraindikován.
Z lékových interakcí je nutno zmínit, že se můžeme setkat se zvýšením dostupnosti dabigatranu o 50–150 % při současném podávání inhibitorů eliminační pumpy glykoproteinu P (P-gp). Léky patřící k silným inhibitorům, jako jsou některá azolová antimykotika – zejména ketokonazol, některá makrolidová antibiotika a zejména klaritromycin, jsou kontraindikovány. Řada léků užívaných často u kardiaků při fibrilaci síní – verapamil, amiodaron, dronedaron – které patří ke slabším inhibitorům, zvýší expozici jen mírně, ale toxický efekt se může objevit při působení dalších faktorů (nízké hmotnosti či současném snížení renálních funkcí). Induktory P-gp (rifampicin, karbamazepin, fenytoin a látky obsažené v třezalce) mohou naopak koncentraci dabigatranu významně snížit kvůli omezení resorpce ve střevě. Právě senioři užívají řadu „přírodních“ sedativ či hypnotik s obsahem výtažku z třezalky.
V ortopedických indikacích v profylaxi TEN je dabigatran dávkován 1x denně 220 mg a u fibrilace síní v profylaxi iktu 2x denně 150 mg, případně 2x denně 110 mg při vyšším riziku krvácení, u nemocných nad 80 let, a při snížené funkci ledvin (s clearence kreatininu 30 až 50 ml/min.).
Prvotní schválená indikace dabigatranu v prevenci TEN byla u stavů po náhradách kyčelních a kolenních kloubů (na základě studií RE-MODEL, RE-NOVATE a RE-MOBILIZE), kde byl porovnáván dabigatran s enoxaparinem a které ukázaly, že v jedné denní dávce 220 mg se léčba dabigatranem v žádném ze sledovaných ukazatelů účinnosti či bezpečnosti nelišila od efektu enoxaparinu). První dávka (redukovaná na polovinu) by měla být podána 1 až 4 hodiny po operaci, od dalšího dne pak dávka plná, jedenkrát denně. Léčba po implantaci totální endoprotézy kolene by měla dle současných doporučení trvat minimálně 10–14 dní, po náhradě kyčle 28–35 dní(1, 2).
Dabigatran má pozitivní data o příznivém účinku i v léčbě tromboembolické žilní nemoci. Na základě výsledků studie RE-COVER byl doložen účinek dabigatranu jako alternativy warfarinu po iniciální periodě léčby enoxaparinem. Četnost recidivy TEN se statisticky nelišila a non–inferiorita dabigatranu byla potvrzena. Počty krvácejících byly obdobné nebo nižší ve skupině léčené dabigatranem(3). Dvě další studie prověřovaly efekt prodlouženého podávání dabigatranu v profylaxi recidivy TEN v dávce 150 mg 2x denně, po ukončení alespoň 6 měsíční antikoagulační léčby. Ve studii RE-SONATE byl dabigatran porovnáván s placebem, bylo pozorováno snížení rizika rekurence TEN o 92 %, aniž by došlo k nárůstu velkého krvácení(4). V noninferiorní studii RE-MEDY porovnávající prodloužení léčby dabigatranem proti warfarinu, byl dabigatran stejně účinný, riziko velkého krvácení však bylo nižší(5).
Nejdůležitější z publikovaných studií byla studie RE-LY v indikaci profylaxe mozkové a systémové embolizace u nemocných s fibrilací síní. Na základě této studie byl dabigatran registrován jako prvý přímý inhibitor v indikaci prevence tromboembolizmu při nevalvulární fibrilaci síní. V otevřeném podávání byla prokázána lepší účinnost vyšší dávky, tj. 150 mg dabigatranu 2x denně, při srovnatelném riziku krvácení proti warfarinu a u nižší dávky, 110 mg 2x denně, byla zjištěna srovnatelná účinnost s nižší četností krvácení při dabigatranu. Snížení celkové mortality bylo na hranici statistické významnosti, ale vaskulární mortalita poklesla významně. Velkým přínosem byl výrazný pokles vzácné, avšak obávané komplikace – mozkového krvácení(6–8).
Inhibitory faktoru Xa
Faktor Xa má výsadní postavení v koagulační kaskádě, protože aktivace faktoru X je společným uzlem „vnitřní“ i „vnější“ cesty koagulační kaskády. Výhodou přímých inhibitorů faktoru Xa – xabanů, na rozdíl od inhibitorů nepřímých, je skutečnost, že nevyžadují ke svému působení „zprostředkovatelskou“ molekulu antitrombinu a mohou inhibovat jak volný faktor Xa, tak vázaný v protrombinázovém komplexu.
Rivaroxaban (Xarelto)
Rivaroxaban je aktivní látka s vysokou perorální dostupností (80 %), rychlým nástupem účinku 30–60 minut (maximální plazmatické koncentrace je dosaženo 2–4 hodiny po požití), má středně dlouhý poločas (5–11 hod). Třetina podané látky je vyloučena nezměněna ledvinami, dvě třetiny jsou metabolizovány v játrech (cestou zejména oxidázy CYP3A4), z toho je pak část vyloučena stolicí a část ledvinami. Mírně prodloužená doba eliminace je u seniorů a u nemocných v pokročilé renální insuficienci. Rivaroxaban je kontraindikován až při poklesu renální clearence kreatininu pod 15 ml/min, opatrnosti je třeba u těžších hepatopatií. Silné inhibitory CYP3A4 a P-glykoproteinu (stejné jako v případě dabigatranu) se jako komedikace nedoporučují pro možnost přílišného zvýšení expozice rivaroxabanu.
Data pro průkaz účinku i bezpečnosti podání v profylaxi trombembolie po náhradách velkých kloubů v ortopedii v porovnání opět s enoxaparinem přinesla série 4 studií RECORD. Ve všech studiích byl rivaroxaban u operací velkých kloubů významně účinnější. Výskyt tromobembolických příhod celkem klesl u výkonů na kolenním kloubu o 49 % a při výkonech na kyčli o 70 %. Bezpečnostní profil rivaroxabanu se zásadně nelišil od enoxaparinu, výskyt závažných i všech krvácení celkem byl srovnatelný(9–12). Analýza všech 4 výše uvedených studií potvrdila pokles symptomatických tromboembolických příhod a celkové mortality u nemocných léčených rivaroxabanem(13). Rivaroxaban je podáván v jedné 10 mg dávce postoperačně (6–8 hodin po jejím ukončení), stejně tak v následujících dnech po operaci.
Studie MAGELLAN prověřovala efekt několikatýdenního podávání 10 mg rivaroxabanu denně u nemocných hospitalizovaných pro akutní interní chorobu (proti 40 mg enoxaparinu). Celkově byl rivaroxaban hodnocen jako noniferiorní, negativem byl však vyšší výskyt krvácení. Tato studie nepodala tedy přesvědčivě pozitivní výsledky(14).
Studie EINSTEIN (DVT, PE, EXT – u akutní žilní trombózy, u akutní plicní embolie a v extenzi po těchto příhodách) prověřily výhodnost rivaroxabanu oproti enoxaparinu v léčbě flebotrombóz a plicní embolie a v sekundární profylaxi těchto příhod. Rivaroxaban zde byl podáván již v akutní fázi trombózy – tedy léčba od samého začátku probíhala pomocí daného perorálního přípravku (v režimu 2x 15 mg denně po 3 týdny, pak 20 mg 1x denně – celkem 3 až 12 měsíců). Jako primární ukazatel byla posuzována rekurence trombózy. Rivaroxaban z pohledu účinku potvrdil noninferioritu. V další fázi studie (extenze) byl rivaroxaban porovnáván s placebem (u těch nemocných, kteří bezpodmínečně nemuseli v antikoagulační léčbě pokračovat) a účinnost rivaroxabanu byla jednoznačná (snížení rekurence TEN o absolutních 82 %)(15).
Ve studii profylaxe mozkové a systémové embolizace u nemocných s nevalvulární fibrilací síní – ROCKET AF – byla porovnávána dávka 20 mg (při snížení funkci ledvin dávka 15 mg) rivaroxabanu jedenkrát denně s adjustovanou dávkou warfarinu. Léčba rivaroxabanem nebyla horší oproti antikoagulační léčbě warfarinem (při hodnocení „intention to treat“). Při hodnocení podskupiny skutečně léčených byla incidence ischemických mozkových příhod a systémové embolizace o 21 % nižší. Výskyt fatálního a intrakraniálního krvácení byl u rivaroxabanu nižší(16).
Nemocné s fibrilací síní léčíme dávkou 20 mg jedenkrát denně, při renální insuficienci s clearence kreatininu pod 30 ml/min. dávkou 15 mg. V ortopedické tromboprofylaxi podáváme 10 mg denně. V akutní fázi žilní trombózy nebo plicní embolie (u nemocných hemodynamicky stabilních) podáváme 2x 15 mg denně prvé 3 týdny, s přechodem na 20 mg denně po zbývající měsíce. Rivaroxaban je kontraindikován při poklesu clearence kreatininu pod 15 ml/min.
Apixaban (Eliquis)
Apixaban je perorálně účinný přímý inhibitor faktoru Xa, který blokuje stejně jako rivaroxaban volný i vázaný faktor Xa. Jeho biologická dostupnost je kolem 50 %, nástup účinku je rychlý (maximální plazmatické koncentrace je dosaženo po 2 hodinách), výhodou je dlouhá doba působení (plazmatický t1/2 je 8–14 hod), je podáván 1–2x denně. Apixaban je částečně metabolizován systémem CYP3A4 a je substrátem glykoproteinu P, proto i zde není doporučeno současné podání inhibitorů těchto dvou systémů (verapamilu, azolových antimykotik, amiodaronu, klaritromycinu a ritonaviru). Apixaban je převážně metabolizován v játrech a vylučován stolicí (cca 70 %), z menší části je eliminován i ledvinami (25 %). Díky tomu u nemocných s mírnou nebo středně těžkou poruchou renálních funkcí není nutná úprava dávkování. Nepodáváme ho však přesto u pacientů s clearance kreatininu < 15 ml/min nebo u hemodialyzovaných pacientů.
S apixabanem proběhla řada studií v rámci programu EXPANSE. Prvé studie v profylaxi TEN po náhradách velkých kloubů v ortopedii byly provedeny v rámci programu ADVANCE 1–3 (dávka apixabanu 2,5 mg dvakrát denně podaná 12–24 hod po operaci, oproti enoxaparinu). Kromě výsledků prvé studie (kde byl enoxaparin podáván v dávce vyšší, obvyklé ve Spojených státech, tedy 30 mg 2x denně), prokázaly další 2 studie vyšší účinnost apixabanu oproti enoxaparinu (v dávce 40 mg denně) a nebyl pozorován nárůst krvácení(17, 18). Studie ADOPT sledující četnost TEN u interních rizikových pacientů (apixaban 2,5 mg 2x denně po 30 dnů oproti enoxaprinu 40 mg po 6–14 dnů) neprokázala superioritu apixabanu a byla spojena s vyšším krvácením. Tedy výsledek v této indikaci obdobný jako u rivaroxabanu.
V indikaci léčby flebotrombózy proběhla studie BOTTICELLI-DVT, která porovnávala účinnost 3 dávek apixabanu(5 a 10 mg 2x denně, 20 mg jednou denně) oproti standardní léčbě. Rekurence symptomatické flebotrombózy nebo nárůst trombu u asymptomatických forem nebyl rozdílný, rovněž nebyla diference v parametrech bezpečnosti léčby(19). Ve 3. fázi klinického hodnocení proběhly studie AMPLIFY. Končí studie léčby flebotrombóz (porovnávající apixaban v dávce 10 mg 2x denně po dobu jednoho týdnu a následně 5 mg 2x denně, oproti konvenční léčbě heparinem a warfarinem). Výsledky jsou již známy z navazující studie sekundární prevence TEN – AMPLIFY-EXT porovnávající efekt dvou dávek apixabanu (2,5 mg nebo 5 mg) oproti placebu po šestiměsíční antikoagulační léčbě. Prodloužení antikoagulační medikace dávkou 2,5 mg dvakrát denně snížila riziko rekurence o 67 %. Vyšší dávka snížila toto riziko obdobně, ale s nárůstem krvácení.
V indikaci prevence mozkové a systémové embolizace při fibrilaci síní je ukončena studie ARISTOTLE, která porovnala 5 mg apixabanu 2x denně s warfarinem. Apixaban se ukázal jako účinnější v prevenci iktu a systémové embolizace, s poklesem rizika o pětinu při menším riziku krvácení. Jako u jediného přímého inhibitoru byl doložen též pokles celkové mortality. Riziko navození krvácení z gastrointestinálního traktu nevzrostlo a bylo menší riziko vzniku hemoragického iktu(20). Studie AVERROES porovnávala efekt léčby apixabanem oproti acetylsalicylové kyselině (ASA) u nemocných, kteří netolerovali léčbu antagonistou vitaminu K. Antikoagulační léčba byla v prevenci iktů a systémových embolizací významně účinnější při srovnatelném riziku krvácení(21–22).
Shrnutí – stávající indikace nových antikoagulancií
- Fibrilace síní je nejobvyklejší indikací antikoagulační medikace u chronických, zejména starších nemocných. V současnosti na základě výše uvedených studií se můžeme rozhodnout mezi přípravky Pradaxou, Xareltem a Eliquisem. Rozhodující v indikaci je, že fibrilace síní je nevalvulární (tzn., že nemocný jednak nemá porevmatickou srdeční vadu a nemá protetickou chlopenní náhradu), zda se jedná o persistentní či paroxysmální atriální fibrilaci není nutno zvažovat. Při výběru jednotlivých přípravků musíme být seznámeni se stavem renálních funkcí (zda podat vyšší nebo nižší dávku dabigatranu nebo rivaroxabanu), což je hlavní vodítko. Apixaban je ledvinami vylučován nejméně.
- Prevence trombembolie u nemocných po náhradách velkých kloubů – zde může ortoped zahájit podání kteréhokoliv z výše uvedených přípravků, přitom se řídí hemokoagulačním statutem operanta a dodržuje uvedený odstup od operace dle jednotlivých SPC (Souhrn údajů o přípravku). Může také zahájit farmakoprofylaxi TEN nízkomolekulárním heparinem (nebo fondaparinuxem) a následně na nové antikoagulans přejít. Platí doporučení prolongované profylaxe: minimální doba aplikace je u náhrady kolenního kloubu 10–14 dní, u náhrady kyčelního kloubu je optimální dobou až 35 dní.
- Léčba hluboké žilní trombózy a/nebo hemodynamicky stabilní, nemasivní plicní embolie může být od začátku vedena cestou rivaroxabanu (který je jako jediný zatím v této indikaci registrován), i když pozitivní výsledky daly i studie s dabigatranem (a očekávají se výsledky studií s apixabanem). Takto léčený nemocný je prvé 3 týdny na Xareltu v dávce 2x 15 mg, s následným přechodem na 1x 20 mg denně. Díky tomuto postupu lze léčit ještě více nemocných ambulantně. Délka následné antikoagulační léčby po trombembolických příhodách je minimálně 3 měsíce (u sekundární trombózy, kde rizikový/spouštěcí faktor pominul), prolongace závisí na řadě okolností – zda faktor vzniku trombózy stále trvá, zda je přítomen trombofilní stav apod. U idiopatických forem nebo stavů komplikovaných symptomatickou plicní embolií antikoagulujeme spíše 6 měsíců, případně tak dlouho, dokud rizikový stav trvá. Dlouhodobá antikoagulační léčba(12 nebo dokonce více měsíců) je indikována u recidiv trombóz a plicních embolií, významných trombofilií na genetickém podkladě (kombinace mutací, homozygotní stavy apod.) nebo při trvání vážného rizikového stavu. Délka následné antikoagulační medikace tedy závisí zejména na trvání rizika recidivy trombembolie, míře následků akutní příhody (tedy rozsahu potrombotického stavu na končetinách zjištěného duplexní sonografií, nebo vzniku chronické plicní hypertenze, na základě zjištění tlaku v plicnici dle echokardiografie), v kontextu rizika krvácení daného pacienta.
Tab. 4. Dávkování nových antikoagulancií v prevenci a léčbě trombembolické nemoci 
Výběr nemocných k léčbě novými antikoagulancii
Z čistě medicínského hlediska bychom mohli většinu nemocných v indikaci, pro kterou mají nová antikoagulancia registraci, převést z warfarinu na nová antikoagulancia, nicméně toto není možné ani v ekonomicky silnějších zdravotních systémech. V současnosti sice nenesou sami nemocní tíži ekonomické nákladnosti této léčby, ale břemeno nákladů je zejména na ambulantních lékařích/specialistech (resp. zdravotnických zařízeních) – zda jejich limit na léky a v jakém rozsahu preskripci umožní. Proto nemocniční lékaři v současnosti musí tyto okolnosti zvažovat – zda je reálná další preskripce v terénu. Nová antikoagulancia jsou více než desetkrát dražší proti warfarinu. Nicméně makroekonomicky nutno zohlednit předpokládaný úbytek nákladů na monitoraci a snížení nákladů na léčbu komplikací – vyšší efektivitu v prevenci vzniku tromobembolie (zejména iktů) a snížení nákladů na hemoragické komplikace. Toto však teprve v budoucnosti bude předmětem farmakoekonomických propočtů a momentálně se tato úvaha v regulacích zdravotních pojišťoven neodráží.
Kandidáty pro převedení z warfarinu nebo zahájení léčby novými antikoagulancii jsou, kromě pacientů s jednoznačnou kontraindikací warfarinu (vážné nežádoucí účinky – alergie ap.) – z čistě z medicínského hlediska, bez ekonomické limitace:
- a) Nemocní s výrazně kolísajícími hodnotami INR i při předpokládané dobré compliance s léčbou – specifikováno jako nemocní nedosahující cílové hodnoty INR ve 2 z posledních 6 měření.
- b) Nemocní, kteří z důvodů současné nutné medikace nejsou na warfarinu stabilní. Jde o pacienty s častou nutností léčby antibiotiky, chemoterapeutiky, amiodaronem, azatioprimem – zejména pokud jde o léčbu intermitentní, k níž nelze vytitrovat dávku warfarinu.
- c) Nemocní, u nichž je rezistence na léčbu i vysokými dávkami warfarinu (nad 10 mg denně).
- d) Nemocní zahajující antikoagulační medikaci by měli být o nových antikoagulanciích informováni, protože potenciálně by si tuto léčbu mohli hradit z vlastních prostředků.
Reálná úhrada terapie plátci zdravotní péče v České republice v současnosti (k začátku roku 2013): Pradaxa (a obdobně další již registrovaný přípravek Xarelto, po schválení pravděpodobně i Eliquis) je hrazena zdravotními pojišťovnami v rámci preskripčního omezení v prevenci cévní mozkové příhody a systémové embolie u dospělých pacientů s nevalvulární fibrilací síní, indikovaných k antikoagulační léčbě, při kontraindikaci warfarinu, která je definována jako:a) nemožnost pravidelných kontrol INR, b) výskyt nežádoucích účinků při léčbě warfarinem, c) nemožnost udržet INR v terapeutickém rozmezí 2,0 – 3,0; tzn. 2 ze 6 měření nejsou v uvedeném terapeutickém rozmezí, d) rezistence na warfarin, charakterizovaná jako nutnost podávat denní dávku více než 10 mg, a to:
- v sekundární prevenci (tj. po cévní mozkové příhodě, tranzitorní ischemické atace nebo systémové embolii)
- v primární prevenci za předpokladu přítomnosti jednoho nebo více z následujících rizikových faktorů: ejekční frakce levé komory < 40 %, symptomatické srdeční selhání třídy II či vyšší podle klasifikace NYHA, věk nad (nebo rovno) 75 let a ve věku 65–74 let, pokud pacient trpí diabetem mellitem, ischemickou chorobou srdeční nebo hypertenzí.
Koho ponechat na warfarinu?
Nemocné dobře tolerující warfarin, kteří mají stabilní hodnoty INR v terapeutickém rozmezí, ti by na warfarinu zůstat měli (u nichž ve více než 65 % stanovení INR se pohybuje v limitu 2–3). Pro léčbu NOAC nejsou vhodní ani nemocní v pokročilé fázi renální insuficience (clearence kreatininu nižší než 30 ml/min.). Bioakumulace při renální nedostatečnosti hrozí z nových přípravků nejvíce u dabigatranu, nejméně u apixabanu. Také nemocní s mechanickou chlopenní náhradou nemohou být novými léky pro nedostatek dat léčeni. Pacienti s onemocněními gastrointestinálního traktu s vyšším rizikem vzniku krvácení (divertikulóza, nespecifický zánět střeva) jsou v případě současného kardiovaskulárního onemocnění indikováni spíše k léčbě warfarinem, protože reverze jeho účinku je v případě krvácení rychle schůdná. Stejně tak je nutno zmínit gastrointestinální nežádoucí příznaky při léčbě – dyspepsie se vyskytuje přibližně u 10 % nemocných při dabigatranu. Ani nemocní s obecně horší compliance s léky nejsou vhodnými kandidáty léčby NOAC – všechny 3 přípravky mají přibližně stejný poločas, mnohem kratší než warfarin, tedy zapomínání jedné ze dvou denních dávek (u dabigatranu nebo apixabanu) nebo dokonce jediné denní dávky (u rivaroxabanu) vyřadí nemocného zcela z antikoagulační protekce.
Sledování účinku nových antitrombotik
Přes jasnou výhodu nových molekul spočívající ve fixním dávkování, kde nicméně je nutno zohlednit renální funkce, případně věk a extrémní tělesnou hmotnost (zvláště nižší než 50 kg), může vzniknout i situace, kdy je nutno míru ovlivnění hemostázy kontrolovat.
O nových přípravcích víme, že mohou ovlivňovat časy běžně užívaných koagulačních testů: např. prodloužený aktivovaný parciální tromboplastinový čas (aPTT) koresponduje s léčbou dabigatranem – kdy při léčebných dávkách je medián prodloužení okolo 2,0. Test je prodloužen i u rivaroxabanu. Apixaban ovlivňuje více INR než aPTT. Nicméně tyto běžné testy (aPTT, INR) neodrážejí skutečnou biologickou účinnost léčby. Význam mají tedy pouze v hrubé orientaci při pochybnostech o užívání přípravku, případně jejich normální hodnota vylučuje významnější koncentraci antikoagulancia v organismu.
Pro řešení akutních komplikací, ať již ve smyslu krvácení a podezření z předávkování nebo v urgentní situaci nutné invazivní procedury apod., jsou nově uváděny do praxe speciální testy k monitoraci efektu jednotlivých nových léků – např. Hemoclot pro dabigatran nebo Rotachrom pro xabany.
Hemoclot Thrombin Inhibitor je založen na lineární závislosti mezi dobou sražení a koncentrací dabigatranu, výsledek nás pak nepřímo informuje o koncentraci gatranu (koncentrace nad 200 ug/ml před podáním další dávky signalizuje zvýšené riziko krvácení). K posouzení účinnosti medikace dabigatranem lze užít i ekarinový srážecí test (ECT) – při medikaci se hodnoty ECT pohybují mezi 2–4.
Pro rivaroxaban již byla vyvinuta modifikace anti-Xa chromogenní metody – Rotachrom (případně Stachrom a další), se specifickým kalibrátorem. Z kalibračních křivek lze pak zjistit hladinu léku. Běžné chromogenní metody stanovení anti-Xa aktivity, jak je užíváme u léčby nízkomolekulárními hepariny (LMWH) nebo fondaparinuxem, se nehodí pro monitoraci účinku xabanů(23, 24).
Možnosti léčby předávkování novými antikoagulancii
V případě krvácení je samozřejmé přerušení léčby a identifikace krvácejícího místa s jeho ošetřením. Ke snížení další resorpce léku je možno podat v případě léčby dabigatranem aktivní uhlí, případně doplnit výplach žaludku, stejně tak možno zvážit akutní dialýzu – ale s tímto postupem nejsou velké zkušenosti. Rivaroxaban a apixaban jsou v mnohem větší vazbě na albumin, proto nejsou dialyzovatelné.
V případě větších krvácení u všech NOAC kromě transfúzí a náhradních roztoků by mohly být podány specifické prokoagulační látky – koncentrát protrombinového komplexu (4–factor PCC nebo aktivovaný koncentrát – APCC) nebo rekombinantní faktor VIIa (r–FVIIa, NovoSeven) nebo FEIBA (Factor VIII Inhibitor Bypassing Activity). Plazma nebo kryoprecipitáty nejsou schopny reverze účinku nových antikoagulancií.
Samozřejmě vždy situaci řešíme dle urgentnosti – kdy u menších krvácení (epistaxe, menorhagie) vystačíme s vysazením přípravku a ošetřením místa krvácení.
Perioperační dávkování nových antikoagulancií
Nemocní, kteří jdou plánovaně k operačnímu nebo jinému invazivnímu zákroku, by měli mít dočasné přerušené medikace. Pokud nepředpokládáme prodloužené vylučování – např. u nemocných s normální funkcí ledvin a při nezvýšeném riziku krvácení stačí u dabigatranu i rivaroxabanu vysazení 24 hod. před zákrokem. Pokud je přítomna renální nedostatečnost, pak nutno tuto periodu prodloužit na 2–3 dny, případně ji překrýt nízkomolekulárním heparinem.
Závěr
Geriatričtí pacienti jsou obecně považováni za zvýšeně rizikové pro antikoagulační medikaci. Nicméně například při fibrilaci síní mají nejvyšší prospěch z této léčby a bylo by nesprávné předpokládat její komplikace u všech. Do nedávna jediný lék pro chronickou medikaci – warfarin – nesl četná úskalí zejména z pohledu kolísajících hladin při měnící se komedikaci a vlivem diety. Jasnou nevýhodou byla tedy nutnost častých krevních náběrů k ladění optimální dávky, což u méně mobilních nemocných může být problematické. Nové skupiny léků – „gatrany“ i „xabany“ – nemusejí být monitorovány, a proto se jeví jako vysoce perspektivní léčiva i pro geriatrické pacienty. Jejich hlavní výhodou je jednoduché, bezpečné dávkovací schéma, bez nutnosti monitorování s možností perorální aplikace, současně menší riziko vzniku intracerebrálního krvácení a větších krvácení obecně (zejména u xabanů). Jasnou nevýhodou je nedostupnost antidota k rychlé reverzi působení a komplikované stanovení hladiny. U geriatrických nemocných používáme výrobcem doporučené, redukované dávky (zejména ve věku nad 80 let, při nutnosti užívání léků s možností interakce – například verapamilu nebo amiodaronu, při chorobách disponujících ke krvácení, u snížené renální funkce).
Jak bylo uvedeno, dabigatran, rivaroxaban a apixaban jsou schváleny v indikaci profylaxe tromboembolických komplikací po elektivních náhradách velkých kloubů. V prevenci tromboembolických příhod u nemocných s fibrilací síní jsou registrovány dabigatran a rivaroxaban, nově je schválen i apixaban. Výsledky klinického hodnocení ukazují větší účinnost při srovnatelné nebo dokonce vyšší bezpečnosti. Rivaroxaban může být užit i v léčbě akutní flebotrombózy a v následné sekundární profylaxi. V současnosti nemohou být tato nová léčiva užita v žádné z indikací u těhotných nebo dětí.
Při jejich nasazování musíme mít na paměti farmakologické vlastnosti, zejména způsob vylučování a biodegradace, případně riziko navození lékové interakce (i když v mnohem méně případů než u warfarinu). Nová antikoagulancia jsou vzhledem ke kratšímu poločasu působení náročnější na spolupráci nemocného – zapomenutí jedné či více dávek může být vážnější než vynechání dávky warfarinu, což u starších nemocných může být ve hře. Nové léky, zcela pochopitelně, jsou také ekonomicky mnohem náročnější než stávající medikace.
Vývoj nových perorálních antikoagulancií s cílenou inhibicí jednotlivých faktorů koagulační kaskády a jejich uvedení na trh je v posledních 10 letech pravděpodobně nejvýznamnější událostí v oblasti kardiovaskulární farmakoterapie a lze předpokládat, že počty takto léčených, zejména mezi staršími nemocnými, budou narůstat.
doc. MUDr. Debora Karetová, CSc.,
II. interní klinika kardiologie a angiologie,1. LF UK a VFN Praha
prof. MUDr. Jan Bultas, CSc.,
Ústav farmakologie, 3. LF UK, Praha
doc. MUDr. Debora Karetová, CSc.
e-mail: dkare@lf1.cuni.cz
Promovala na FVL UK v roce 1983, atestovala z interního lékařství a z angiologie. Od roku 1983 působí na II. interní klinice 1. LF UK, od 90. let jako vedoucí lůžkového oddělení a zástupce přednosty pro výuku mediků. Je vědeckou sekretářkou České angiologické společnosti JEP, externím učitelem IPVZ, členkou Akreditační komise pro angiologii. Je autorkou nebo spoluautorkou více než 100 článků v recenzovaných českých i zahraničních časopisech, editorkou monografie Angiologie pro praxi a Farmakoterapie trombembolických stavů, spoluautorkou dalších 5 monografií a učebních textů.
Zdroje
1. Wolowacz SE, Roskell NS, Plumb JM, et al.: Efficacy and safety of dabigatran etexilate for the prevention of venous thromboembolism following total hip or knee arthroplasty. A meta–analysis. Thromb Haemost 2009 Jan; 101(1): 77–85.
2. Friedman RJ, Dahl OE, Rosencher N, et al.: Dabigatran versus enoxaparin for prevention of venous thrombembolism after hip or knee arthroplasty: a pooled analysis of three trials. Thromb Res 2010; 126 : 175–82.
3. Schulman S, Kearon C, Kakkar A.K., et al.: Dabigatran versus Warfrain in the Treatment of acute Venous Thrombembolism. NEJM 2009; 361 : 2342–2352.
4. Schulman S, Baanstra D, Eriksson H, et al.: Dabigatran versus placebo for extended maintenance therapy of venous thrombembolism. J Thromb Haemost 2011; 9(s2): 037.
5. Schulman S, Eriksson H, Goldhaber SZ, et al.: Dabigatran or warfarin for extended maintenance therapy of venous thrombembolism. J Thromb Haemost 2011; 9(s2): 731.
6. Conolly SJ, Ezekowitz MD, Yusuf H, et al.: Dabigatran versus warfarin in patients with atrial fibrillation. NEJM 2009; 361 : 1 139–1151.
7. Eikelboom JE, Weitz JI. Dabigatran etexilate for prevention of venous thromboembolism. Thromb Haemost 2009; 101(1): 2–4.
8. Camm AJ. The RE–LY study: Randomized Evaluation of Long–term anticoagulant therapyY: dabigatran vs warfarin. Eur Heart J 2009; 30 : 2554–2555.
9. Eriksson BI, Borris LC, Friedman RJ, et al; for the RECORD1 Study Group. Rivaroxaban versus enoxaparin for thromboprophylaxis after hip arthroplasty. N Engl J Med 2008; 358 : 2765–75.
10. Lassen MR, Ageno W, Borris LC, et al.: for the RECORD3 Investigators. Rivaroxaban versus enoxaparin for thromboprophylaxis after total knee arthroplasty. N Engl J Med 2008; 358 : 2776–86.
11. Kakkar AK, Brenner B, Dahl OE, et al.: for the RECORD2 Investigators. Extended duration rivaroxaban versus short–term enoxaparin for the prevention of venous thromboembolism after total hip arthroplasty: a double–blind, randomised, controlled trial. Lancet 2008; 372 : 31–39.
12. Turpie AGG, Lassen MR, Davidson BL, et al.: Rivaroxaban versus enoxaparin for thromboprophylaxis after total knee arthroplasty (RECORD4): a randomised trial. Lancet 2009; 373 : 1673–1680.
13. Turpie AG, Lassen MR, Eriksson BI, et al.: Rivaroxaban for the prevention of venous thrombembolism after hip or knee arthroplasty. Pooled analysis of four studies. Thromb Haemost 2011; 105 : 444–53.
14. Cohen AT for the MAGELLAN Investigators. Rivaroxaban compares favorably with enoxaparin in preventing venous thrombembolism in acutelly ill patients without showing a net clinical benefit. ACC Congress 2011, New Orleans, US.
15. Einstein Investigators. Oral rivaroxaban for symptomatic venous throembembolism. NEJM 2010; 363 : 2499–510.
16. ROCKET AF Study Investigators. Rivaroxaban–once daily, oral, direct factor Xa inhibition compared with vitamin K antagonism for prevention of stroke and Embolism Trial in Atrila Fibrillation: rationale and design of the ROCKET AF study. Am Heart J 2010; 159(3): 340–347.
17. Lassen MR, Gallus A, Raskob GE, et al.: Apixaban versus enoxaparin for thromboprophylaxis after hip replacement. N Engl J Med 2010; 363(26): 2487–2498.
18. Lassen MR, Raskob GE, Gallus A, et al.: Apixaban or enoxaparin for thromboprophylaxis after knee replacement. N Engl J Med 2009; 361(6): 594–604.
19. Botticelli Investigators, Writing Committe, Buller H, Deitchman D, Prins M, Segers A. Efficacy and safety of the oral direct factor Xa inhibitor apixaban for symptomatic deep vein thrombosis. The Botticelli DVT dose–ranging study. J Thromb Haemost 2008; 6(8): 1313–1318.
20. Granger CHB, Alexander JH, McMurray JJV, et al.: Apixaban versus Warfarin in patients with Atrial Fibrillation. N Engl J Med 2011; 365 : 981–992.
21. Connoly SJ, Eikelboom J, Joyner C, et al.: Apixaban in Patients with Atrial Fibrillation. N Engl J Med 2011; 364 : 806–817.
22. Guyatt GH, Akl EA, Crowther M, et al.: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence–Based Clinical Practice Guidelines. Chest 2012; 141 : 7S–47S.
23. Freyburger G, Macouillard G, Labrouche S, et al.: Coagulation parametres in patients receiving dabiagtran etexilate or rivaroxaban: two observational studies in patients undergoing total hip or total knee replacement. Thromb Res 2011; 127 : 457–465.
24. Bulíková A, Zavřelová J, Matýšková M. Současné možnosti monitorování antitrombotické léčby – nová antitrombotika. Kardiol Rev 2012; 14(2): 97–10.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2013 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
-
Všetky články tohto čísla
- Perorální antitrombotická léčba v roce 2013 –přehled léčiv, indikace a řešení komplikací léčby
- Aktuální pohled na terapii nesteroidními antirevmatiky u seniorů
- Farmakoterapie u seniorů: „Vybírejte moudře!“
- Symptomatické léky osteoartrózy s dlouhodobým efektem (SYSADOA)
- Deprese ve vyšším věku a její léčba
- Pleiotropní účinek citalopramu u geriatrických nemocných
- „Krátká baterie pro testování fyzické zdatnosti seniorů“ a její využití pro diagnózu geriatrické křehkosti v klinické praxi
- Racionální farmakoterapie ve stáří: Expertní konsensus ČR 2012 v oblasti léčiv a lékových postupů potenciálně nevhodných u seniorů
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Symptomatické léky osteoartrózy s dlouhodobým efektem (SYSADOA)
- Deprese ve vyšším věku a její léčba
- „Krátká baterie pro testování fyzické zdatnosti seniorů“ a její využití pro diagnózu geriatrické křehkosti v klinické praxi
- Racionální farmakoterapie ve stáří: Expertní konsensus ČR 2012 v oblasti léčiv a lékových postupů potenciálně nevhodných u seniorů
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




